Лихорадка Денге . Эпидемиология лихорадки денге. Патогенез лихорадки денге. Диагностика, лечение и профилактика лихорадки денге.
Добавил пользователь Евгений Кузнецов Обновлено: 20.01.2026
Лихорадка Денге. История и возбудитель Денге
Денге — арбовирусная зоонозная инфекция, распространяемая комарами в тропических регионах мира, протекающая в доброкачественной, «классической» форме с двукратным повышением температуры тела, артралгиями, экзантемой, лимфаденопатией или, реже, в злокачественной форме с синдромом шока и/или выраженным геморрагическим синдромом. Денге — наиболее распространенный вид арбовирусных болезней человека
Подробное описание болезни под названием «суставная лихорадка» было дано D Bylone в 1779 г в Батавии (о Ява, Индонезия) и в 1780 г В Rush во время эпидемической вспышки болезни в Филадельфии (США) В 1869 г Британским медицинским колледжем врачей был введен термин «dengue» (от англ «dandy» — франт, щеголь)
Вирусная природа денге и передача возбудителя через комаров были установлены в 1907 г РМ AshburnnCF Craig В 1944 г А В Sabin в процессе изучения вируса денге установил существование двух типов вируса (1 — штамм Hawaii, 2 — штамм New Guinea), а в 1956 г во время эпидемии в Маниле G SaterncoTp обнаружили еще 2 чипа вируса денге. В ХIХ-ХХвв в различных странах Азии, Америки и Африки и в субтропических зонах Европы наблюдались эпидемии денге, поражавшие сотни тысяч больных
В 1897 г в Австралии была впервые описана вспышка геморрагической формы денге В 1956 г в Юго-Восточной Азии среди детей возникли массовые заболевания геморрагическими лихорадками с высокой летальностью, получившими название «Филиппинская и Таиландская геморрагические лихорадки» Позднее была установлена их принадлежность к геморрагической форме денге За последующие 30 лет в этом регионе было госпитализировано более 700 000 больных, из которых более 20 000 погибли от геморрагической формы денге В 80-х годах и в последующие 20 лет XX в крупные эпидемии геморрагической формы денге возникали в странах Южной Азии (Индия, Пакистан, Шри-Ланка), Тропической Африки (Кения, Мозамбик, Сомали и др ), в Карибском бассейне (Куба), странах Центральной и Южной Америки (Бразилия, Венесуэла, Колумбия, Пуэрто-Рико и др ), в Океании с поражением десятков тысяч человек и высокой летальностью
Возбудитель — Dengue virus относится к роду Flavivirus, семейству Flavivindae Вирионы имеют сферическую форму с диаметром 40-50 нм, содержат липидную оболочку с включениями мембранных белков (М) и гликопротеинов (Е) и нуклеокапсид (С), заключающий геном — односпиральную +РНК, которая кодирует синтез капсидных белков (С), пре-мембранных и мембранных белков (pre-М и М), гликопротеинов (Е), взаимодействующих с рецепторами клеток-мишеней, и 7 неструктурных белков (NS1. NS2A, NS2B,NS3, NS4A, NS4B, NS5), необходимых для репликации вируса и индуцирующих продукцию антител.
Dengue virus вызывает цитопатический эффект и бляшкообразование на хорионаллантоисной оболочке куриных и гусиных эмбрионов, в клетках почек обезьян, Hcla, LL СМК-2, ВНК-21, PS и персистируе; в клеточных линиях комаров (С6/36.АР-61 др) К вирусу чувствительны азиатские и африканские приматы, но белые мыши, в том числе и сосунки, заражаются с трудом Вирусы устойчивы к дезоксихолату, при высушивании сохраняются в течение 5 лет.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лихорадка Денге . Эпидемиология лихорадки денге. Патогенез лихорадки денге. Диагностика, лечение и профилактика лихорадки денге.
Вирусные тропические лихорадки: диагностика, лечение, профилактика
В роли возбудителей энцефалита и геморрагической лихорадки могут выступать свыше сотни различных вирусов. Практически все они избирают человека в качестве хозяина случайно, при вторжении последнего в их жизненный цикл. Передача осуществляется при прямом контакте с заражённой кровью или физиологическими жидкостями, а также при укусах членистоногих (комаров, клещей и мошек). Некоторые инфекции характеризуются достаточно высокой смертностью пациентов.
Желтая лихорадка. Возбудитель жёлтой лихорадки — оболочечный однонитевой плюс-РНК-вирус. Заражение происходит при укусе комара Aedes aegypti. Жёлтая лихорадка — зоонозная инфекция, при этом человек становится случайным хозяином (джунглевая форма). Вспышки возникают периодически также при проникновении возбудителя в городскую среду (городская форма).
Инфекция может протекать как бессимптомно, так и в тяжёлой форме, сопровождаться гепатитом и приводить к смерти пациента в связи с некрозом печени и почек. После короткого инкубационного периода возникают первые симптомы: лихорадка, тошнота, рвота, желтуха. Иногда обнаруживают геморрагические симптомы, при этом отмечают чёрный цвет рвотных масс, что связано с попаданием в них крови (лат. vomito negro — «чёрная рвота»). Смертность достаточно высока, но в случае выздоровления организм полностью восстанавливается.
Методы диагностики — культивирование вируса, серологическое исследование. Профилактика — введение живой аттенуированной (ослабленной) вакцины и контроль над распространением переносчиков (комаров).
Лихорадка Денге
Переносчики лихорадки Денге — комары рода Aedes. Возбудитель — флавиви-рус, похожий по своим свойствам на вирус жёлтой лихорадки. Установлено 4 серотипа вируса. Инкубационный период 2—15 дней. При возникновении лихорадки наблюдают виремию, продолжающуюся несколько дней. Вирус лихорадки Денге распространён на территории стран тропической зоны и Ближнего Востока. Эпидемии возникают при появлении нового серотипа либо при массовом попадании неиммунных людей в места обитания вируса; в городах распространяются очень быстро, заболевание протекает тяжело.
После внезапного возникновения жара, головной боли и общего недомогания пациенты начинают жаловаться на боли в суставах и костях. Лихорадка может быть двухволновой. В некоторых случаях отмечают небольшую сыпь. Наиболее тяжёлая и опасная форма заболевания сопровождается геморрагическим синдромом, характеризующимся развитием шока и геморрагического диатеза (геморрагическая форма денге). Смертность 5—10%.
Методы диагностики — серологическое исследование, культивирование вируса, молекулярно-генетические методы. Единственный способ профилактики заболевания — количественный контроль переносчиков. Лечение симптоматическое.
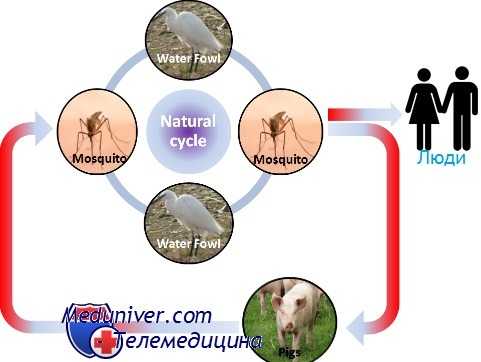
Эпидемиология японского энцефалита
Японский энцефалит В
Возбудитель японского энцефалита В — флавивирус; переносчики — комары. Природным источником вируса являются свиньи. В клинической картине доминируют симптомы тяжёлого энцефалита с высокой летальностью. Болезнь начинается остро с лихорадки, сильной головной боли, тошноты и рвоты.
В некоторых случаях отмечают судороги. При обследовании обнаруживают поражение черепных нервов и пирамидного пути. Для профилактики применяют вакцину.
Вирус лихорадки западного Нила
Заражение вирусом лихорадки западного Нила происходит так же, как при лихорадке Денге и японском энцефалите В. Вирус впервые был обнаружен в Северной Америке в 1999 г. и быстро проник на территорию Канады, Латинской Америки и Карибского бассейна.
Геморрагическая лихорадка Ласса
Ласская лихорадка — тяжёлая геморрагическая лихорадка, вызываемая аренавирусом. Передача инфекции осуществляется посредством контактного механизма от крыс к человеку, а затем и от человека к человеку. Вирус поражает все органы и системы организма. Пациенты жалуются на лихорадку, изъязвления в ротовой полости, мышечную боль и геморрагическую сыпь. Диагноз устанавливают на основании данных клинической картины и анамнеза заражения пациента.
Для его подтверждения применяют молекулярно-генетический метод с использованием обратной транскриптазы или серологические методы. На ранних стадиях заболевания и после контакта с инфицированными людьми назначают рибавирин.
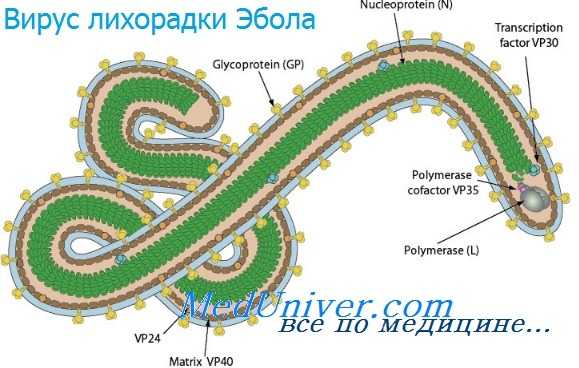
Инфекции вирусов лихорадки Эбола и марбургской болезни
Инфекции вирусов лихорадки Эбола и марбургской болезни - филовирусные инфекции распространены на территории Африки и передаются человеку от приматов и грызунов. Они характеризуются развитием тяжёлой геморрагической лихорадки и высоким уровнем смертности. Инфекция также передаётся при тесном контакте с инфицированными (особенно во внутрибольничной среде). Основной метод лечения — поддерживающая терапия и введение гипериммунной сыворотки.
Профилактику внебольничных инфекций затрудняет отсутствие возможности изоляции источника заболевания. Для предотвращения распространения внутри-больничной инфекции необходимо соблюдать строгие меры предосторожности при контакте с кровью и физиологическими жидкостями больных пациентов. Вакцина на основе вируса везикулярного стоматита, кодирующего антигены вируса лихорадки Марбург, способна защитить приматов даже при введении после заражения.
Хантавирус - хантавирусная лихорадка
Возбудитель передаётся человеку от грызунов, относится к группе буньявирусов. Инфекция, вызванная им, характеризуется геморрагической лихорадкой с почечным синдромом или хантавирусным лёгочным синдромом. Вирус широко распространён во всём мире. Передача от человека к человеку невозможна. По окончании инкубационного периода (2—3 нед) возникают лихорадка, головная боль, боль в спине, поражение конъюнктивы и нёба, а позднее — гипотензия, шок, олигурия, почечная недостаточность. Смертность около 5%.
Методы диагностики — серологическое исследование, молекулярно-генетические с использованием обратной транскриптазы. Предполагают, что рибавирин способен уменьшать вероятность смертельного исхода, но необходимые клинические исследования проведены не были.
Вирус Нипах
Парамиксовирус Нипах — возбудитель тяжёлых инфекций у людей и животных. Впервые выделен в Малайзии; обнаруживают на территории многих азиатских стран. Вызываемое им заболевание сопровождается развитием лихорадки и энцефалита и характеризуется высоким уровнем смертности. Источник инфекции — летучие мыши, питающиеся фруктами. Заражение происходит при контакте с мышами или промежуточными хозяевами (свиньями). Кроме того, возможна передача инфекции от человека к человеку.
Родственный вирусу Нипах вирус Хендра встречают реже. Переносчиками также служат летучие мыши. В клинической картине доминирует гриппоподобный синдром или энцефалит.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лихорадка Денге. Эпидемиология лихорадки денге. Патогенез лихорадки денге. Диагностика, лечение и профилактика лихорадки денге.
Лихорадка Денге — острая тропическая инфекция, проявляющаяся лихорадкой, лимфадено-патией, кожными высыпаниями, болями в мышцах и суставах. Источники инфекции — больной человек и приматы (в Африке и Малайзии). Переносчики — комары Aedesaegypti и A. albopictus. Заболевание эндемично в тропических и субтропических зонах Азии, Африки, Австралии, Океании и Америки. По составу Аг выделяют 4 серовара вируса.
Классическая форма лихорадки денге протекает благоприятно и ограничивается явлениями капилляротоксикоза с соответствующей симптоматикой — обильной пятнисто-папулезной или уртикарнои сыпью, головными болями, миалгиями и артралгиями, в связи с чем лихорадка и получила своё название [язык суахили (ki)dinga(popo), костоломная лихорадка]. Циркуляция вируса сопровождается выраженной сенсибилизацией организма, и при повторном заражении развивается геморрагическая форма. Повышаются проницаемость и ломкость сосудов, развивается тромбоцитопения.
Геморрагический синдром при лихорадке денге проявляется со 2-3-х суток; типичная локализация — кожа конечностей, ягодиц, спины, склеры. Могут возникать множественные кровоизлияния в эндо- и перикарде, плевре, брюшине, слизистой оболочке ЖКТ, головном мозге.

Микробиологическая диагностика лихорадки денге.
Для диагностики лихорадки денге используют вирусологические, биологические и серологические методы. Материал для исследований — кровь (в период вирусемии), СМЖ (при признаках менингоэнцефалита), моча и секционный материал.
• Выделение возбудителя лихорадки денге из крови проводят заражением куриных эмбрионов или культур клеток (например, фибробластов куриных эмбрионов). Наиболее универсальный способ — внут-римозговое заражение 1-3-дневных мышат-сосунков, у которых развивается энцефалит с летальным исходом. После появления признаков болезни мозг пассируют, через 3-4 пассажа вирус достигает высокого титра, и его можно использовать для приготовления Аг для идентификации в РТГА и РСК с наборами иммунных сывороток. Окончательную идентификацию вирусов проводят в РН.
• Вирусспецифические AT к лихорадке денге определяют в парных сыворотках с помощью РСК, РТГА, РПГА, РН и др. Через 6-7 дней после заражения в крови появляются антигемагглютинины, к концу 2-й недели — комплементсвязывающие AT, а на 3-4-й неделе — нейтрализующие AT.

Лечение и профилактика лихорадки денге
Средства этиотропной терапии лихорадки денге отсутствуют, проводят симптоматическое лечение.
Для пассивной экстренной иммунопрофилактики и лечения лихорадки денге применяют специфические Ig и гетерологичные Ig из плазмы доноров, проживающих в природных очагах. Целесообразно применение препаратов ИФН. Для иммунопрофилактики используют убитые культуральные вакцины, после укусов членистоногих-переносчиков показано профилактическое введение донорского Ig. Общие мероприятия по профилактике флавивирусных инфекций включают применение инсектицидов в местах массового выплода переносчиков и использование индивидуальных средств защиты (изолирующая одежда, противомоскитные сетки, репелленты и др.).
- Вернуться в оглавление раздела "Микробиология."
Лихорадка денге
Лихорадка денге – природно-очаговая инфекция, вызываемая одноименными арбовирусами и протекающая с гриппоподобным синдромом или геморрагическими проявлениями. Классическая лихорадка денге характеризуется двухволновым подъемом температуры, миалгией, артралгией, лимфаденитом, экзантемой, геморрагическая – спонтанными кровотечениями. При диагностике лихорадки денге учитываются эпидемиологические и клинические данные, результаты вирусологических и серологических анализов. Специфическая терапия и иммунизация не разработаны, поэтому лечение лихорадки денге преимущественно симптоматическое.
Общие сведения
Лихорадка денге (костоломная болезнь, суставная лихорадка) – трансмиссивная вирусная инфекция, протекающая в двух клинических формах – классической и геморрагической. Лихорадка денге распространена в регионах с тропическим и субтропическим климатом: Юго-Восточной Азии, Южной Америке, Австралии и Океании, бассейне Средиземного моря и др. Ежегодно в эндемических очагах регистрируются сотни тысяч случаев лихорадки денге. За пределами ареала распространения инфекции встречаются завозные случаи лихорадки денге, обусловленные как миграцией инфицированных лиц, так и завозом инфицированных москитов. Классическая форма лихорадки денге имеет доброкачественное течение, однако геморрагическая форма характеризуется высокой летальностью.
Причины лихорадки денге
Вирус денге (Dengue-virus) относится к арбовирусам антигенной группы В, принадлежащим к роду Flavivirus, семейству Togaviridae. Известно 4 серовара возбудителя (DEN-1, DEN-2, DEN-3, DEN-4), каждый из которых способен вызывать как классическую, так и геморрагическую форму лихорадки денге. После инфицирования тем или иным серотипом вируса остается пожизненный типоспецифический иммунитет, однако это не исключает в дальнейшем возможности заражения другим серотипом вируса. Dengue-virus имеет однонитевую РНК, двухслойную липидную оболочку, диаметр вириона 40-45 нм. По своей антигенной структуре вирус денге близок к вирусам желтой лихорадки, западно-нильского и японского комариного энцефалита. Вирус денге устойчив к замораживанию и высушиванию, однако лабилен к воздействию нагревания, ультрафиолета, протеолитических ферментов.
После укуса москита в течение 3-5 дней происходит размножение вируса в регионарных лимфоузлах и эндотелии сосудов. По истечении периода первичной репликации вирусные частицы проникают в кровь, обусловливая развитие вирусемии, которая клинически проявляется лихорадочно-интоксикационным синдромом. Вторая волна лихорадки связана с проникновением вирусов в органы и ткани. Купирование клинической симптоматики наступает по мере накопления в крови вируснейтрализующих и комплемент-связывающих антител. При геморрагической форме лихорадки денге происходит поражение преимущественно мелких сосудов, нарушение агрегатного состояния крови с развитием множественных кровоизлияний в оболочках сердца, плевре, слизистой ЖКТ, головном мозге.
Симптомы лихорадки денге
Лихорадка денге может протекать в двух клинических вариантах: классическом и геморрагическом (без шокового синдрома или с шоковым синдромом денге). По истечении инкубационного периода (от 3 до 15 дней после укуса москита) наступает кратковременный продромальный период, во время него отмечается недомогание, головная боль, признаки ринита и конъюнктивита. Иногда острые проявления возникают на фоне полного благополучия без предшествующей симптоматики.
При классической форме лихорадки денге развивается озноб, стремительное повышение температуры тела до 39-41°С. В этот период у больных отмечается тошнота, анорексия, артралгии, оссалгии и миалгии, затрудняющие движение. Типичными объективными признаками служат брадикардия, лимфаденит, гиперемия зева, инъекция сосудов склер. Через 3-4 дня температура тела резко снижается, и наступает короткий период апирексии продолжительностью 1-3 дня. Затем развивается вторая волна лихорадки, сопровождающаяся теми же симптомами.
Типичный признак классической лихорадки денге – экзантема появляется во время первой или второй лихорадочной волны. Сыпь полиморфная, чаще – кореподобная, иногда – уртикарная, скарлатиноподобная или петехиальная. Кожные высыпания обильные, локализуются на туловище и конечностях, сопровождаются зудом и шелушением кожи. Общая длительность острого периода классической лихорадки денге составляет 7-9 суток. Период реконвалесценции растягивается на 4-8 недель, в течение которых сохраняются астения, бессонница, суставные и мышечные боли.
Геморрагическая форма лихорадки денге, известная также, как филиппинская, сингапурская, таиландская геморрагическая лихорадка, имеет более тяжелое течение. В начальном периоде, также как при классической форме, отмечается повышение температуры и интоксикация. Боли в суставах и мышцах возникают редко, однако характерны сильные боли в животе, увеличение печени. На 2-3 сутки на коже возникает петехиальная сыпь, в тяжелых случаях развиваются спонтанные носовые, десневые, маточные, желудочно-кишечные кровотечения, кровоизлияния во внутренние органы, гематурия. На 3-5 сутки от начала лихорадки может развиться шоковый синдром денге, сопровождающийся тахикардией, артериальной гипотонией, олигоанурией, ДВС-синдром, цианозом и судорогами.
Для определения степени тяжести клинических проявлений и оценки прогноза выделяют 4 степени геморрагической лихорадки денге:
- I степень: клинические признаки - лихорадочно-интоксикационный синдром и «положительная проба жгута»; лабораторные - тромбоцитопения и гемоконцентрация.
- II степень: клинические признаки (дополнительно) – кровотечения (экхимозы, из носа, десен, половых путей, кровавая рвота, мелена); лабораторные признаки – нарастание тромбоцитопении и гемоконцентрации.
- III степень: клинически – признаки недостаточности кровообращения, развитие денге-шока; лабораторно – увеличение тромбоцитопении и гемоконцентрации.
- IV степень: глубокий шоковый синдром денге.
При геморрагической лихорадке денге летальные исходы регистрируются в 5-20% случаев, преимущественно среди детей. У выживших пациентов возможны осложнения в виде полиневрита, пневмонии, энцефалита, менингита, паротита, среднего отита, орхита, тромбофлебита и др.
Диагностика и лечение лихорадки денге
Критерии, разработанные ВОЗ, позволяют заподозрить лихорадку денге в случае развития: лихорадочного синдрома, сохраняющегося 2-7 дней; тромбогеморрагического синдрома; тромбоцитопении (менее 100х109/л) и увеличения Ht на 20%; гепатомегалии и шокового синдрома. Также учитывается наличие эпидемиологических предпосылок (посещение эндемичных регионов, укусов москитов, вспышек инфекции) и типичных клинических симптомов (двухволновой лихорадки, артралгии, миалгии, экзантемы). Дополнительным критерием может служить положительная «проба жгута» (внутрикожное кровоизлияние после наложения жгута или манжеты в области локтевого сгиба).
Лабораторное подтверждение лихорадки денге проводится путем выделения вируса из крови пациента методом ПЦР и определения нарастания титра специфических антител в парных сыворотках в динамике с помощью РСК, РНИФ, РН, РТГА. Лихорадку денге следует дифференцировать от лихорадки паппатачи и чикунгунья, желтой лихорадки, малярии, менингококковой инфекции, сепсиса; у детей – от кори, скарлатины, краснухи.
Этиотропная терапия лихорадки денге отсутствует, поэтому лечебные мероприятия носят, в основном, симптоматический характер (прием жаропонижающих, антигистаминных средств, дезинтоксикация). При геморрагической форме лихорадки денге проводится гемостатическая и противошоковая терапия, коррекция ДВС-синдрома, переливание эритроцитарной и тромбоцитарной массы, плазмы крови. Имеются сведения об эффективности парентерального введения интерферона в ранних стадиях заболевания.
Прогноз и профилактика лихорадки денге
Классическая форма лихорадки денге обычно протекает благоприятно и заканчивается выздоровлением. При геморрагической форме прогноз серьезный, во многом зависящий от возраста пациента, серотипа вируса, сроков начала терапии. Наиболее высокая летальность отмечается среди детей раннего возраста.
Экспериментальные вакцины от лихорадки денге в настоящее время находятся на разных стадиях клинических испытаний, поэтому можно говорить лишь о неспецифической профилактике. Для предупреждения инфицирования в регионах, эндемичных по развитию лихорадки денге, необходимо использовать репелленты и фумигаторы, отпугивающие комаров, противомоскитные сетки. Особую актуальность имеет уничтожение комаров-переносчиков вируса денге, применение инсектицидов, борьба с заболоченностью и засорением территории, хранение запасов воды в закрытых емкостях.
Лихорадка Зика
Лихорадка Зика – острое инфекционное заболевание с преимущественно трансмиссивным механизмом передачи. Заболевание протекает бессимптомно либо проявляется повышением температуры тела, общеинтоксикационным синдромом, болями в мышцах, суставах, конъюнктивитом, сыпью. Основной опасностью инфекции является формирование микроцефалии и различных неврологических нарушений у плода в случае инфицирования беременных женщин, а также стойких патологий ЦНС у взрослых. Диагностика основана на обнаружении самого вируса в биологическом материале, а также специфических антител в сыворотке крови человека. Этиотропное лечение не разработано. Проводится симптоматическая терапия.
МКБ-10
Восприимчивость всеобщая. Сезонность не выражена, однако наблюдается учащение случаев инфицирования в период проливных дождей, что связано с увеличением активности комаров–переносчиков. С развитием глобального потепления ареал распространения соответствующих насекомых увеличивается, что создает еще большую опасность для человека. Однако вирус не выносит низких температур. Поэтому формирование стойких очагов лихорадки в странах с умеренным климатом невозможно, но завозные случаи могут способствовать развитию вспышек заболеваемости в летнее время.
Причины лихорадки Зика
Возбудитель заболевания – РНК-содержащий вирус из семейства Flaviviridae. Относится к арбовирусам. Патоген достаточно устойчив в окружающей среде. В лиофилизированном состоянии сохраняется до 30 месяцев. Фенол и низкопроцентный этиловый спирт не убивают микроорганизм, однако он быстро инактивируется при контакте с эфиром, раствором калия перманганата. Существует две линии вируса: азиатская и африканская. Считается, что африканская форма паразитирует у обезьян, а человек является случайным хозяином. Азиатская линия выделена от большинства больных во время эпидемий в эндемичных районах.
Источником инфекции являются обезьяны и больной человек. Передача заболевания реализуется через трансмиссивный механизм с помощью комаров вида Aedes. Возможны половой, парентеральный (при переливании компонентов крови), трансплацентарный, контактный (со слюной) пути заражения. Половой путь реализуется только у мужчин. Некоторые авторы высказывают возможность аспирационного инфицирования у лиц с иммунодефицитом. Вирус обнаруживается в крови, слюне, моче, сперме, грудном молоке, околоплодных водах при внутриутробном заражении. Опасность представляет передача вируса Зика при гемотрансфузиях и трансплантациях органов и тканей, т. к. в большинстве случаев заболевание проходит бессимптомно, отсутствует специфический скрининг доноров, что может привести к ятрогенному заражению реципиентов.
Патогенез
Механизм развития данного инфекционного заболевания до конца не изучен. Считается, что первыми в месте укуса поражаются дендритные клетка. Далее вирус с током крови разносится в различные органы и ткани. В инфицированных клетках организма человека происходит репликация РНК. Во время выхода новых вирионных частиц из клетки развивается цитолиз пораженных структур. При изучении микропрепаратов обнаружены морфологические изменения в скелетной мускулатуре, миокарде (набухание волокон, некроз, пролиферация ядер, исчезновение поперечной исчерченности). В экспериментах на лабораторных животных доказана высокая тропность вируса к клеткам нервной системы. В случае внутриутробного инфицирования патоген поражает ворсины хориона, сосуды плаценты. Возникает стойкая ишемия плода. Кроме того, вирус Зика воздействует на митотическую активность клеток, что в свою очередь ведет к формированию пороков развития.
Симптомы лихорадки Зика
В четырех из пяти случаев инфекция протекает бессимптомно. Инкубационный период составляет от 3 дней до 2 недель. Человек становится заразным за несколько дней до появления первых симптомов. Характерно наличие субфебрильной лихорадки, которая держится до 5 дней. Отмечается слабость, вялость, сонливость, чувство недомогания. Типично наличие миалгий, артралгий, боли в глазных яблоках, светобоязни. Нередко развивается конъюнктивит, отек мелких суставов.
С первого дня заболевания появляется мелкая зудящая пятнисто-папулезная сыпь на лице, туловище с последующим возможным распространением по всему телу. Элементы могут увеличиваться в размере, сливаться. Иногда формируются волдыри с прозрачным содержимым. Очень редко возникают диспепсические явления в виде тошноты, рвоты, диареи, чувства тяжести, болей в эпигастрии. Длительность заболевания составляет около 7 дней.
У беременных женщин и детей, инфицированных не трансплацентарным путем, заболевание протекает с типичной клинической симптоматикой. Считается, что после перенесенной инфекции, формируется стойкий иммунитет, повторное заражение маловероятно.
Осложнения
Наиболее грозным осложнением у взрослых, переболевших лихорадкой Зика, является развитие синдрома Гийена–Барре. Прямых доказательств связи данного неврологического нарушения с инфицированием нет, однако, по данным исследований в странах риска, более чем у 90% пациентов с синдромом Гийена–Барре обнаруживались антитела к вирусу Зика.
Наибольшую опасность представляет инфицирование женщин во время беременности, особенно в критические периоды развития плода. Характерно прерывание гестации на ранних сроках, формирование фетоплацентарной недостаточности, пороков развития, поражение ЦНС с развитием микроцефалии и мальформации головного мозга. В некоторых случаях отмечается возникновение патологии зрительного нерва. Многие авторы ассоциируют вирус Зика с развитием менингоэнцефалита, миелита, геморрагических осложнений.
Диагностика
Во время объективного осмотра специфических симптомов не выявляется. Отмечается наличие сыпи, конъюнктивита, возможно ‒ отеков мелких суставов. Данное заболевание протекает чаще всего в легкой форме, поэтому инфицированные за медицинской помощью обращаются редко. При подозрении на лихорадку Зика необходима консультация инфекциониста. В диагностике используются следующие клинико-лабораторные методы:
- Обнаружение вируса. Проводят идентификацию РНК вируса методом ПЦР с обратной транскрипцией. Данный способ наиболее информативен с 3 по 7 день от начала заболевания. В качестве исследуемого материала используют сыворотку крови. В научных исследованиях также изучают мочу и сперму.
- Серологические методы. Определяют в динамике нарастание титра специфических IgM антител методом ИФА. Данный метод может давать ложноположительные результаты из-за возможности перекрестных реакций с другими представителями флавивирусов.
- УЗИ плода. Сонография позволяет на антенатальной стадии выявить пороки развития плода. Определяются признаки микроцефалии с уменьшением окружности головы, наличие интракраниальных кальцификатов, вентрикуломегалия.
- Амниоцентез. Не существует единого мнения о необходимости проведения исследования зараженным беременным женщинам. В околоплодных водах вирус Зика обнаруживается спустя 6-8 недель после инфицирования матери. Кроме того, степень выделения патогена в амниотическую жидкость зависит от зрелости почек плода.
ВОЗ выделяет следующие критерии в диагностике лихорадки Зика: предполагаемый, возможный и подтвержденный случаи. Предполагаемый случай основывается лишь на наличии клинической симптоматики. Возможный случай включает отсутствие клиники, обнаружение IgM в крови, отягощенный эпидемиологический анамнез. Для подтвержденного варианта характерно обнаружение РНК вируса, IgM в диагностически значимом титре, исключение заражения другими флавивирусами. Дифференциальный диагноз проводится с желтой лихорадкой, лихорадкой денге, чикунгунья, краснухой, малярией, ВИЧ-инфекцией, лептоспирозом, корью, риккетсиозом, заражением парвовирусом, энтеровирусом, аденовирусом, стрептококковой инфекцией.
Лечение лихорадки Зика
Специфические препараты для терапии Зика-вирусной инфекции на сегодняшний день не разработаны. Проводится симптоматическое лечение. Пациентам рекомендуется обильное питье с целью детоксикации. При выраженном интоксикационном синдроме назначаются инфузионные растворы. До исключения лихорадки денге следует избегать приема НПВС с целью предотвращения геморрагических осложнений. Использование нестероидных препаратов у беременных до 32 недель может вызвать преждевременное закрытие боталова протока у плода. Для уменьшения зуда возможно назначение антигистаминных препаратов. Отдельные авторы рекомендуют прием средств, активизирующих иммунитет (женьшень, элеутерококк).
Прогноз и профилактика
Прогноз относительно благоприятный. В большинстве случаев данная вирусная инфекция протекает в легких формах. Однако отдаленные последствия связаны с развитием тяжелых неврологических осложнений. Также вирус ассоциирован с формированием пороков развития у плода и прерыванием беременности на ранних стадиях развития. Подобную связь демонстрируют статистические исследования.
Специфическая профилактика не разработана. Мероприятия неспецифической защиты включают в себя использование репеллентов, антимоскитных сеток в проветриваемых помещениях, одежды с длинным рукавом, уничтожение мест выплода комаров, использование кондиционеров. Беременным женщинам и женщинам, планирующим беременность, не рекомендуется посещать страны распространения инфекции. Разрабатывается алгоритм по скринингу всех беременных, вернувшихся из стран риска по лихорадке Зика. Мужчинам следует использовать барьерные методы контрацепции при возращении из путешествий по эндемичным районам как минимум в течение месяца, хотя имеются данные о выделении вируса из спермы до 60 дней.
1. Вирус Зика: новый фактор внутриутробного инфицирования плода/ Боровикова Е.И// MEDICUS. - 2016 - №3 (9).
2. Болезнь Зика - новая угроза XXI века/ Лобзин Ю.В. Бабаченко И.В.// Медицина экстремальных ситуаций. - 2016.
3. Лихорадка Зика как глобальная угроза общественному здоровью/ Козлов А.Е., Казанцев А.В., Ляпина Е.П. - 2016 - Т.6, №5.
4. Глобальные и педиатрические аспекты лихорадки Зика/ Д.О. Иванов, В.В. Малиновская, В.Н. Тимченко, Т.А. Каплина, Ж.-К. Хакизимана// Педиатр. - 2016.
Читайте также:
