Лучевая диагностика лекарственного эзофагита
Добавил пользователь Алексей Ф. Обновлено: 20.01.2026
Эозинофильный эзофагит - хроническое иммуно/антиген опосредованное заболевание, характеризующееся выраженной эозинофильной инфильтрацией слизистой оболочки пищевода, клинически проявляющееся дисфункцией пищевода (дисфагией).
Этиология и патогенез
В формировании ЭоЭ имеет значение патогенетическое влияние трех групп факторов: воздействие воздушных и пищевых аллергенов, генетическая предрасположенностьи активация Т-хелперов 2 типа (Th2).
Триггерным фактором развития эзофагита являются аллергены внешней среды (пищевые и воздушные), которые, попадая на слизистую оболочку пищевода, инициируют развитие иммуновоспалительного процесса. Роль пищевых аллергенов в развитии заболевания подтверждается высокой эффективностью элиминационных диет у детей с ЭоЭ.
Для заболевания характерно сезонное течение, с обострением клинической картины и увеличением количества эозинофилов в слизистой пищевода в период цветения растений, что свидетельствует о роли воздушных аллергенов в патогенезе ЭоЭ.
ЭоЭ очень часто протекает на фоне других атопических заболеваний. В целом, до 86% взрослых и 93% детей, больных ЭоЭ, имеют аллергические заболевания на момент обращения, около половины больных отмечают наличие таких заболеваний в анамнезе, что свидетельствует об атопическом характере ЭоЭ.
Итак, пищевые и воздушные антигены являются пусковым фактором заболевания, в основе же патогенеза ЭоЭ лежит генетически детерминированная патология иммунного ответа. Зачастую заболевание носит семейный характер: около 8% больных детей имеют кровных родственников, страдающих ЭоЭ.
На сегодняшний день уже известно несколько генетических аномалий, приводящих к развитию эозинофильной инфильтрации слизистой оболочки пищевода. Усилия ученых направлены на расшифровку новых генов, ответственных за развитие атопических заболеваний в целом и эозинофильного эзофагита в частности.
Возникновение эозинофильного эзофагита обусловлено мутацией в гене TSLP (расположен в хромосоме 5q22), кодирующем синтез тимического стромального лимфопоэтина, а также мутацией в гене, кодирующем синтез рецептора к тимическому стромальному лимфопоэтину (TSLPR), расположенному в половых хромосомах Xp22.3 и Yp11, с чем связано преобладание лиц мужского пола среди больных ЭоЭ. Данная мутация приводит к гиперэкспрессии гена TSLP в слизистой оболочке пищевода.
TSLP является цитокином, экспрессируемым клетками тимуса, слизистой оболочки желудочно-кишечного тракта, легких, кожи. TSLP активирует иммунокомпетентные клетки, в частности, дендритные клетки и мастоциты, способствуя детерминации иммунного ответа по Тh2-зависимому пути. Гиперэкспрессия TSLP характерна не только для ЭоЭ, но и для бронхиальной астмы, атопического дерматита, экземы. Более того, в коже при атопическом дерматите и в слизистой пищевода при ЭоЭ имеются схожие морфологические особенности: эозинофильная инфильтрация и гиперплазия базального слоя многослойного эпителия, дегрануляция эозинофилов, что говорит об общности патогенеза ЭоЭ и атопических заболеваний.
Еще один ген, мутация которого имеется у части больных ЭоЭ, - ген филлагрин, который первоначально был идентифицирован как основной генетический предиктор атопического дерматита.
Кроме того, у больных ЭоЭ в гене, кодирующем эотаксин- 3 (аллель G SNP (T/G +2496), 3’ UTR гена эотаксина-3) имеется замена тимина на гуанин в положении 2496, что приводит к гиперэкспрессии цитокина эотаксина – 3.
Эотаксин-3 является хемокином эозинофилов, стимулирующим пролиферацию эозинофилов в костном мозге, выход их в периферическое кровеносное русло. Эотаксин-3 удлиняет время жизни эозинофилов и вызывает их хемоаттракцию в слизистую пищевода. Экспрессия эотаксина-3 в слизистой оболочке пищевода больных ЭоЭ в 50 раз превышает таковую у здоровых добровольцев. Причем, чем выше уровень экспрессии эотаксина-3, тем выраженнее степень воспалительной инфильтрации пищевода.
Таким образом, имеющиеся поломки в генетическом аппарате иммунокомпетентных клеток приводят к развитию иммунного ответа по пути активизации Т-хелперов 2 типа, которые продуцируют чрезвычайно активную группу интерлейкинов (ИЛ-4, ИЛ-5, ИЛ-13), обладающих огромным разнообразием эффектов.
В целом, иммунный ответ при ЭоЭ характеризуется гиперпродукцией Тh2-ассоциированных цитокинов в ответ на воздействие пищевых и воздушных антигенов, что, как известно, характерно для большинства атопических заболеваний. На сегодняшний день ЭоЭ признается одним из проявлений общей атопической реакции организма (наряду с атопическим дерматитом, астмой, пищевой аллергией и другими атопическими заболеваниями). В этой связи всем больным с подозрением на ЭоЭ рекомендовано проведение дополнительных исследований (консультация пульмонолога, исследование функции внешнего дыхания, кожные аллергические пробы и др.), направленных на диагностику бронхиальной астмы, пищевой аллергии и других атопических состояний.
Говоря о патогенезе заболевания нельзя забывать, что термин «эозинофильный эзофагит» отражает лишь верхушку айсберга всех механизмов, задействованных в развитии патологического процесса. Наряду с эозинофилами в процесс воспаления при ЭоЭ вовлечены различные субпопуляции лейкоцитов (лимфоциты, тучные клетки), эпителиальные клетки, фибробласты, гладкомышечные клетки и другие. Указание же в названии заболевания на эозинофильный характер воспаления призвано подчеркнуть появление в слизистой пищевода нехарактерных для данного отдела пищеварительной трубки клеток - эозинофилов.
В норме в многослойном плоском эпителии пищевода имеются мастоциты (тучные клетки, аналоги базофилов крови), лимфоциты и дендритные клетки, присутствие эозинофилов не характерно для пищевода. В желудочно-кишечном тракте они находятся в собственной пластинке слизистой оболочки лишь в отделах, покрытых цилиндрическим эпителием, где их основная функция заключается в защите от крупных многоклеточных паразитов (гельминтов). Как и все остальные типы цитотоксических клеток, эозинофилы поражают свои мишени, выделяя вблизи них содержимое внутриклеточных гранул, способны к фагоцитозу и образованию активных форм кислорода, реагируют на специфический хемокин - эотаксин.
Эозинофилы содержат двудольчатое ядро и множество цитоплазматических гранул, содержащих гистаминазу, фосфолипазу, арилсульфатазу, пероксидазу. Реакция дегрануляции - это один из механизмов использования эозинофилами токсичного содержимого своих гранул. Привлечение их к месту инвазии паразита происходит за счет высвобождения T-клетками и базофилами цитокинов, обладающих свойствами хемоаттрактантов для эозинофилов (ИЛ-5, ИЛ-13).
Таким образом, с учетом накопленных на сегодняшний день данных, этиопатогенез ЭоЭ представляется следующим образом: при воздействии воздушных и пищевых аллергенов на слизистую оболочку пищевода у лиц с имеющейся генетической предрасположенностью происходит активация антигенпрезентирующих клеток с последующим представлением антигенов Т-лимфоцитам и мастоцитам. Т-лимфоциты в условиях гиперэкспрессии TSLP детерминируются по пути преимущественного образования Т-хелперов 2 типа и совместно с мастоцитами начинают продуцировать интерлейкины ИЛ-4, ИЛ-5, ИЛ-13, которые, воздействуя на эпителий пищевода, фибробласты, гладкомышечные клетки стимулируют экспрессию ими эотаксина-3.
Гиперпродукция эотаксина-3 эпителиоцитами в результате мутации и/или сенсибилизации вызывает хемоаттракцию эозинофилов в слизистую оболочку пищевода. Кроме того, интерлейкины Т-лимфоцитов 2 типа, особенно ИЛ-5, сами обладают свойствами колониестимулирующих факторов для эозинофилов, активируя их пролиферацию в костном мозге и выход в периферическое русло, увеличивают продолжительность жизни и хемоаттракцию эозинофилов в слизистую пищевода.
Попадая в слизистую оболочку пищевода, эозинофилы дегранулируют, высвобождая главный основной белок, обладающий свойствами гистаминазы, катионный белок эозинофилов, эозинофильную пероксидазу, эозинофильный нейротоксин. Протеолитические ферменты обладают выраженным цитотоксическим эффектом на клетки эпителия пищевода, эффект эозинофильной пероксидазы реализуется за счет токсического действия перекиси водорода. Дегрануляция эозинофилов запускает каскад иммунологических реакций с участием ИЛ-1, -3, -4, -5, -13, TGF-β, TNF-α.
Воспаление, индуцированное эозинофилами, характеризуется гиперэкспрессией ИЛ-13 и TGF-ß, которые стимулируют клеточную пролиферацию, фиброзо- и ангионеогенез. Кроме того, эозинофилы синтезируют лейкотриены C4, D4, T4, эффект которых реализуется в повышении сосудистой проницаемости, гиперпродукции слизи, стимуляции сокращений гладкомышечных клеток.
Кроме эозинофилов в слизистой оболочке пищевода больных ЭоЭ наблюдается значительное увеличение числа мастоцитов, присутствующих в здоровом пищеводе в единичных количествах. На поверхности мастоцитов при ЭоЭ обнаруживаются синтезированные (системно или локально) IgE, содействующие активизации тучных клеток пищевыми антигенами. Активированные мастоциты способны высвобождать такие медиаторы воспаления, как цитокины, гистамин, протеазы.
В слизистой оболочке больных ЭоЭ обнаруживаются также В-лимфоциты, продуцирующие IgЕ, высок уровень других субпопуляций лимфоцитов (CD3+,CD8+,CD4+). Массивное повреждение слизистой оболочки иммунокомпетентными клетками быстро приводит к вовлечению в процесс фибробластов и эндотелиоцитов, происходит гиперплазия базального слоя эпителия и гладкомышечных клеток, активация фиброзогенеза и ангионеогенеза в подслизистом слое, что в конечном итоге приводит к потере эластичности мышечной ткани и образованию стриктур стенки пищевода.
Существует влияние еще одного фактора, вносящего значительный вклад в развитие и прогрессирование воспаления слизистой пищевода при ЭоЭ. Речь идет о сопутствующей гастроэзофагеальной рефлюксной болезни.
ГЭРБ служит кофактором в патогенезе ЭоЭ, способствуя более глубокому проникновению антигенов через поврежденную кислотно-пептическим рефлюктатом слизистую пищевода. Наличие кислого рефлюкса усиливает степень эозинофильной инфильтрации слизистой пищевода, способствует высвобождению мастоцитами медиаторов воспаления, а расширение межклеточных пространств при ГЭРБ приводит к взаимодействию антигенпрезентирующих клеток с аллергенами. Поэтому значительная доля пациентов с клиническими и гистопатологическими особенностями, характерными для ЭоЭ, отвечает на антисекреторную терапию клиническим улучшением и уменьшением степени эозинофильной инфильтрации слизистой пищевода.
Все вышеперечисленные факторы приводят к развитию выраженного иммуновоспалительного процесса, имеющего хронический характер, медленно- прогрессирующее течение с исходом в склероз слизистого и подслизистого слоев стенки пищевода, развитием стриктур пищевода, клинически проявляющихся основным клиническим симптомом эозинофильного эзофагита - дисфагией.
Однако зачастую дисфагия беспокоит пациентов с ЭоЭ, начиная с раннего детства, являясь своеобразным дебютом заболевания. В данном случае, речь, конечно, не идет о дисфагии вследствие далеко зашедших морфологических изменений. Здесь имеют место функциональные нарушения. Исследование моторной функции пищевода у больных с ЭоЭ в большинстве случаев выявляет неэффективную перистальтику натощак и во время приема пищи, отсутствие перистальтики, высокоамплитудные сокращения стенки пищевода, эзофагоспазм.
Таким образом, пациенты с ЭоЭ выявляются не только выраженные структурные изменения стенки пищевода, но и значительная распространенность и вариабельность нарушений моторной функции, что диктует необходимость их дальнейшего изучения и обязательной медикаментозной коррекции.
Лучевая диагностика лекарственного эзофагита
а) Терминология:
• Поражение пищевода, обусловленное непосредственным контактом с лекарственными препаратами
б) Визуализация лекарственного эзофагита:
• Язвы и спазмированные участки в области физиологических сужений пищевода:
о Аортальное, бронхиальное; сужение пищевода в ретрокардиальном отделе
• Изменения при рентгеноскопии пищевода с двойным контрастированием:
о Единичная язва или отграниченная группа небольших язв, располагающихся циркулярно на фоне неизмененной слизистой
о Скопления контраста в дефектах слизистой оболочки («нишах») точечной, линейной, лучистой, извитой, овоидной формы
о Протяженные изъязвления возникают при воздействии хлорида калия, хинидина, бифосфонатов, а также у пациентов с кардиомегалией
о За счет отека и воспаления, обусловленных язвой, может возникать объемное воздействие на окружающие ткани; эти изменения могут ошибочно приняты за язвенную форму рака
• Поверхностное изъязвление:
о Гигантские плоские язвы являются нетипичной находкой
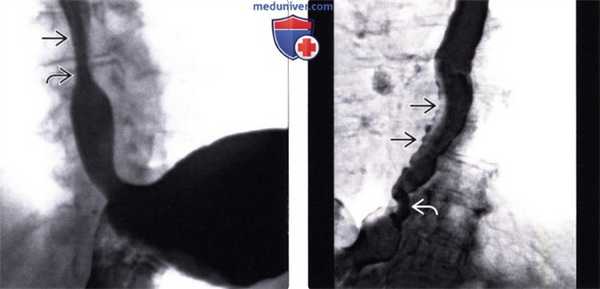
(Слева) На рисунке показаны таблетки, которые не смогли пройти по пищеводу и остановились на уровне аортального сужения. Проиллюстрирован спазм прилежащих отделов пищевода, а также язвы.
(Справа) На рентгенограмме пищевода определяется широкая, неглубокая язва на уровне дуги аорты. У пациента имелись жалобы на боль во время глотания; недавно он принимал внутрь тетрациклин. Через некоторое время симптомы самопроизвольно исчезли. Физиологические сужения пищевода, расположенные на уровне дуги аорты и ретрокардиально, чаще всего поражаются при контакте с лекарственными препаратами. (Слева) На рентгенограмме пищевода, полученной в ходе рентгеноскопии с двойным контрастированием у женщины 50 лет с жалобами на боль при глотании при приеме тетрациклина, визуализируются множественные язвы и умеренно выраженная стриктура (или спазм) дистального отдела пищевода.
(Справа) Краткий анамнез: женщина 70 лет, страдающая заболеванием сердца, проснулась от сильной боли, связанной с глотанием; накануне перед сном она принимала хинидин. На рентгенограмме пищевода с бариевой взвесью определяется протяженная стриктура (либо спазм мышечной оболочки на ограниченном участке) от верхней апертуры грудной клетки до уровня дуги аорты. Явных язв не определяется.
в) Дифференциальная диагностика:
• Рефлюкс-эзофагит
• Вирусный эзофагит
• Рак пищевода
• Пищевод Барретта
г) Клинические особенности:
• Характерны выраженные болевые ощущения при глотании, возникающие обычно по утрам, связанные с приемом медикаментов ранее (вечером, перед сном) и употреблением недостаточного количества воды для их запивания:
о Обычно прекращаются спонтанно
• Основные группы лекарственных веществ, обладающих раздражающим воздействием на слизистую пищевода:
о Антибиотики (особенно тетрациклинового ряда)
о Противовоспалительные средства (аспирин, НПВС)
о «Сердечные» препараты (хинидин, хлорид калия)
о Бифосфонаты (применяются для предотвращения потери костной массы, могут вызывать протяженные и тяжело протекающие язвы пищевода)
Лучевая диагностика лучевого эзофагита
а) Визуализация лучевого эзофагита:
• Рентгеноскопия пищевода:
о С использованием в первую очередь неионного, низкоосмолярного, водорастворимого контрастного средства:
- Поскольку существует вероятность аспирации контраста или наличия свищевого хода
о В дальнейшем, если не выявлено признаков утечки контраста или свищевого хода, можно использовать бариевую взвесь
• Острый лучевой эзофагит:
о Поверхностные язвы: неглубокие, неправильной формы скопления взвеси сульфата бария в слизистой оболочке пищевода
о Локализация: обычно соотносится с зоной облучения
о Дискоординация моторики, отсутствие первичной перистальтики
о Симптомы могут выявляться спустя несколько дней или недель после лучевой терапии
• Хронический лучевой эзофагит:
о Характеризуется возникновением концентрических стриктур, с ровным коническим сужением пищевода
о Изменения затрагивают верхние или средние отделы пищевода в области облучения
о Обычно развивается спустя 4-8 месяцев после завершения лучевой терапии
о Позднее возникают глубокие язвы, повышается риск возникновения свищей, особенно пищеводно-бронхиальных
о Нарушение моторики может наблюдаться пожизненно
• На КТ можно выявить последствия лучевой терапии:
о Фиброз ткани легкого возле средостения
о Утолщение стенки пищевода
о Можно также обнаружить остаточную опухоль или лимфаде нопатию
• ПЭТ/КТ:
о Внимание! Участки пищевода и средостения, подвергшиеся облучению, могут интенсивно захватывать ФДГ
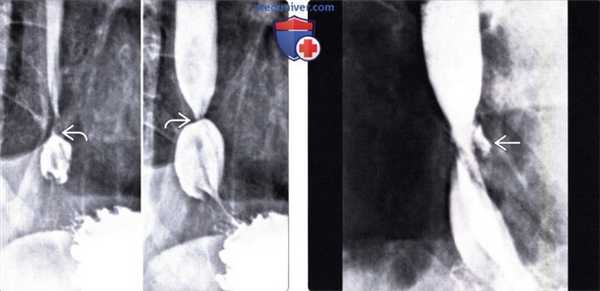
(Слева) На аксиальной КТ с контрастным усилением, выполненной пожилому мужчине с выявленным ранее раком легкого, у которого появилась дисфагия и боль при глотании в течение курса лучевой терапии на область средостения, определяется опухоль правого легкого и медиастинальная лимфаденопатия. Стенка пищевода утолщена, просвет его сужен.
(Справа) На рентгенограмме пищевода у этого же пациента определяется протяженная стриктура средних отделов грудного сегмента пищевода с расширением его проксимальной части, что отражает частичную обструкцию в этом «классическом» примере лучевого эзофагита. (Слева) На аксиальной КТ с контрастным усилением, выполненной мужчине среднего возраста с известным раком легкого, получавшего лучевую и химиотерапию, определяется выраженный фиброз и уменьшение объема правого легкого в отделах, прилежащих к средостению в области облучения.
(Справа) На рентгенограмме пищевода с бариевой взвесью у этого же пациента визуализируется протяженная, выраженная стриктура верхних и средних отделов пищевода в зоне облучения. Глотка над областью сужения просвета пищевода расширена.
б) Дифференциальная диагностика:
• Рефлюкс-эзофагит
• Химический эзофагит
• Инфекционный эзофагит
• Воспаление пищевода в результате установки назогастрального зонда
• Рецидив опухоли
в) Клинические особенности:
• Лечение: обволакивающие растворы с лидокаином, индометацин в острую фазу:
о Стриктуры: эндоскопическая дилятация и стентирование
Рентгенограмма, КТ при рефлюкс-эзофагите
а) Определение:
• Воспаление слизистой оболочки пищевода в результате гастроэзофагеального рефлюкса
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Неравномерное изъязвление слизистой дистальных отделов пищевода при рентгеноскопии (-графин) с бариевой взвесью о Наиболее типичный признак:
- Мелкоузловой или «зернистый» вид с наличием расплывчатых участков, прозрачных для рентгеновских лучей, по периферии узлов или «зерен», наличие которых обусловлено отеком либо воспалением слизистой
• Локализация:
о Дистальная треть или половина пищевода
• Другие общие моменты:
о Является осложнением гастроэзофагеальной рефлюксной болезни (ГЭРБ)
о Классифицируется клинически и рентгенологически в зависимости от остроты процесса:
- Различают острый и хронический рефлюкс-эзофагит
о Тяжесть заболевания:
- Зависит от резистентности слизистой оболочки пищевода
(Слева) На рентгенограмме пищевода со взвесью сульфата бария, выполненной во время рентгеноскопии в положении пациента лежа на спине, определяется стриктура в области перехода пищевода в желудок, а также признаки гастроэзофагеального рефлюкса, выявленные при рентгеноскопии, наравне с третичными сокращениями пищевода и ослаблением перистальтики.
(Справа) На рентгенограмме пищевода в положении пациента лежа на животе, выполненной во время рентгеноскопии, также определяется стриктура к области пищеводно-желудочного перехода. Видны также третичные сокращения пищевода.
2. Рентгенография:
• Рентгеноскопия (-графия) с двойным контрастированием:
о Острый рефлюкс-эзофагит:
- Снижение частоты перистальтических «волн» на фоне усиления выраженности третичных сокращений стенки пищевода
- Узлы слизистой оболочки:
Мелкоузловые, зернистые или бляшкообразные (псевдомембраны) изменения
- Укорочение пищевода:
Происходит в результате спазма продольного мышечного слоя
Не обязательно наличие стриктуры, вызванной фиброзом
- Язвы:
Единичные или множественные «ниши», в которых происходит задержка бариевой взвеси, с наличием «валика» по периферии, отражающего отек слизистой оболочки
Радиальное расхождение складок по направлению от язвы и их утолщение
Чаще всего язвы наблюдаются непосредственно в области пищеводно-желудочного перехода или возле него
- Утолщение вертикальных/поперечных складок (> 3 мм)
о Хронический (или далеко зашедший) рефлюкс-эзофагит:
- Снижение растяжимости дистальных отделов пищевода с появлением неправильного «зазубренного» внутреннего контура вследствие изъязвления, отека, спазма
- Могут обнаруживаться выпячивания слизистой в виде мешка, а также псевдодивертикулы
- Пептическая стриктура (1 -4 см в длину и 0,2-2 см в ширину):
Концентрическое ровное конусообразное сужение дистальных отделов с расширением проксимальных (расположенных выше места сужения) участков пищевода
В некоторых случаях пептические стриктуры могут напоминать кольца Шацкого, однако в целом они (стриктуры) выглядят более толстыми
- Изменения слизистой в виде «лестницы»:
Поперечная складчатость вследствие образования вертикальных рубцов
- Грыжа пищеводного отверстия диафрагмы:
Наблюдается более у чем 95% пациентов с пептическими стриктурами пищевода
Является скорее результатом, чем причиной рефлюкса
- Воспалительный псевдополип:
Единичное утолщение складки слизистой оболочки в области пищеводно-желудочного перехода
Не имеет тенденции к малигнизации, однако в некоторых случаях необходима биопсия, чтобы исключить рак
3. КТ при рефлюкс-эзофагите:
• КТ с контрастным усилением:
о Симптом «мишени»: чередование в виде колец гиперденсной слизистой оболочки, накапливающей контраст, и гиподенсной подслизистой основы
о Грыжа пищеводного отверстия диафрагмы обычно очевидна
4. Рекомендации по визуализации:
• Рентгеноскопия с двойным контрастированием:
о В передне-задней и боковой проекции
о Чувствительность составляет 90%
• Двухфазное исследование: вначале выполняется рентгеноскопия с двойным контрастированием в положении пациента стоя, а затем в положении лежа на животе-рентгеноскопия с тугим заполнением пищевода бариевой взвесью
• Дополнительные провокационные пробы для выявления рефлюкса:
о Рефлюкс не всегда обнаруживается при рентгеноскопии, даже если имеются в наличии признаки рефлюкс-эзофагита
о Проба выполняется при горизонтальном положении стола
о Пациент из положения лежа на спине переворачивается и принимает положение лежа на боку
(Слева) На двух рентгенограммах, выполненных при рентгеноскопии пищевода, определяется небольшая грыжа пищеводного отверстия диафрагмы и стриктура в области пищеводно-желудочного перехода. При гистологическом исследовании биоптата из области сужения, полученного во время эндоскопического исследования, была исключена метаплазия Барретта.
(Справа) На рентгенограмме пищевода (сводорастворимым контрастом), выполненной при повторном рентгеноскопическом исследовании после биопсии, определяется утечка контраста на ограниченном участке в зоне биопсии. Утечка контраста может также возникать при баллонном расширении пищевода по поводу стриктуры.
в) Дифференциальная диагностика рефлюкс-эзофагита:
1. Поражение пищевода при склеродермии:
• Приводит к снижению перистальтики и формированию стриктуры дистального отдела пищевода
• Снижение перистальтики возникает раньше и является более характерной особенностью поражения пищевода при склеродермии
• Сочетание изменений со стороны пищевода с типичными кожными симптомами делает более вероятным диагноз склеродермии
2. Лекарственно-индуцированный эзофагит:
• Чаще всего характеризуется внезапным появлением острой боли при глотании
• Возникает изъязвление и/или стриктура верхних отделов пищевода в области физиологических сужений:
о Например, в области аортального сужения
• Обычно не сочетается с грыжей пищеводного отверстия диафрагмы или укорочением пищевода
3. Вирусный эзофагит:
• Возникает обычно у пациентов с иммунодефицитом
• Характеризуется возникновением больших плоских язв на фоне нормальной слизистой
• Не характерны диафрагмальные грыжи, гастроэзофагеальный рефлюкс, стриктуры пищевода
4. Кандидозный эзофагит:
• Чаще всего возникает у пациентов в состоянии иммунодефицита
• Выбухающие бляшки более характерны, чем изъязвления
• Нетипичны диафрагмальные грыжи, гастроэзофагеальный рефлюкс, стриктуры пищевода
5. Эзофагит в результате воздействия кислот/щелочей:
• Факт приема кислоты/щелочи является ключевым в диагностике
• Стриктуры при химическом ожоге пищевода более тяжелые и распространенные, чем пептические
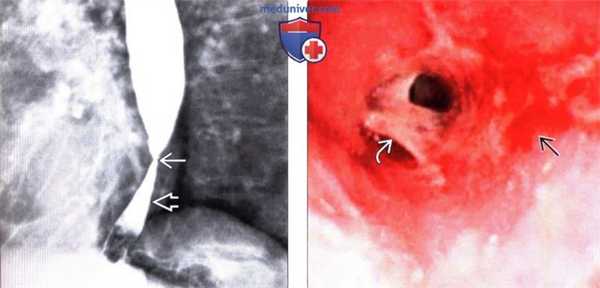
(Слева) На рентгенограмме, полученной во время рентгеноскопии пищевода в положении пациента лежа на животе, сразу же над областью пищеводно-желудочного перехода определяется выраженная стриктура пищевода в сочетании с расширением вышележащих отделов. В результате укорочения пищевода образовалась грыжа пищеводного отверстия диафрагмы: желудок как бы «вытянут» в грудную полость —это типичный и важный признак рефлюкс-эзофагита.
(Справа) На фотографии дистальных отделов пищевода, выполненной во время эндоскопической процедуры, у этого же пациента визуализируются псевдомембраны, изъязвление слизистой оболочки, узлы и стриктура.
г) Патология:
1. Общая характеристика:
• Этиология:
о ГЭРБ:
- Вещества, раздражающие слизистую оболочку пищевода: некоторые лекарственные средства, алкоголь, табачный дым
- Ожирение и ношение обтягивающей одежды являются факторами, провоцирующими возникновение гастроэзофагеального рефлюкса
о Патогенез рефлюкс-эзофагита:
- Нижний пищеводный сфинктер:
Снижение тонуса приводит к увеличению выраженности рефлюкса
- Соляная кислота и пепсин:
Совместное повреждающее воздействие на слизистую больше, чем с влиянием одной только соляной кислоты
2. Стадирование, градация, классификация рефлюкс-эзофагита:
• При помощи рентгеноскопии пищевода с контрастом можно предположить риск развития синдрома Барретта
о ↑ риск: не определяются структурные изменения (независимо от наличия/отсутствия грыжи пищеводного отверстия диафрагмы):
- Показано эмпирическое лечение без эндоскопии
о Средний риск: эзофагит или небольшие пептические стриктуры в дистальных отделах пищевода:
- Эндоскопия в зависимости от тяжести заболевания, возраста, состояния здоровья пациента
о ↑ риск: протяженные (> 3 см) стриктуры в средних отделах пищевода, язва или «сетчатый» вид слизистой оболочки
- Эндоскопия с биопсией для подтверждения синдрома Барретта
3. Макроскопические хирургические особенности:
• Гиперемия, воспаление
• Поверхностные язвы, некроз, бляшки белесого цвета, стриктура
4. Микроскопия:
• Истончение многослойного плоского эпителия
• Поверхностный некроз и изъязвление
• Гиперплазия клеток базального слоя, отек
• Инфильтрация подслизистого слоя полиморфноядерными лейкоцитами
д) Клинические особенности:
1. Проявления рефлюкс-эзофагита:
• Наиболее частые признаки/симптомы:
о Изжога, регургитация, жгучая боль за грудиной
о Дисфагия, одинофагия
• Лабораторные данные:
о Манометрия пищевода/суточное рН-мониторирование:
- Суточное рН-мониторирование отражает наличие избыточного количества кислоты в пищеводе
- Часто наблюдается снижение перистальтики пищевода
• Диагностика:
о Диагноз устанавливается путем эндоскопического исследования, биопсии, гистологического анализа
2. Демография:
• Возраст:
о Взрослые пациенты среднего возраста
• Пол:
о М=Ж
• Эпидемиология:
о У 15-20% американцев имеются жалобы на изжогу, обусловленную гастроэзофагеальным рефлюксом о Распространенность ГЭРБ постоянно и в значительной степени возрастает в связи с «эпидемией» ожирения
3. Течение и прогноз:
• Наличие выраженного в некоторой степени гастроэзофагеального рефлюкса может рассматриваться как нормальное явление:
о ГЭРБ подразумевает патологическое изменение пищевода или появление симптомов, снижающих качество жизни
• Осложнения:
о Образование язв, кровотечение, стеноз
о Скользящая грыжа пищеводного отверстия вследствие:
- Воспаления слизистой оболочки
- Продольного укорочения пищевода (в результате мышечного спазма, но не фиброза)
- Ослабления связок, окружающих область перехода пищевода в желудок:
В результате дно желудка втягивается в грудную полость
о Пищевод Барретта/аденокарцинома
• Прогноз:
о При остром рефлюксном эзофагите: благоприятный
о При хроническом рефлюкс-эзофагите: неблагоприятный при отсутствии лечения
4. Лечение рефлюкс-эзофагита:
• Блокаторы Н2-гистаминовых рецепторов, ингибиторы протонной помпы
• Антацидные препараты, отказ от приема препаратов/пищи, оказывающих раздражающее воздействие на слизистую пищевода
• Снижение веса тела для пациентов, страдающих ожирением
• Метоклопрамид с целью увеличения тонуса нижнего пищеводного сфинктера
• Оперативное вмешательство: фундопликация
е) Диагностическая памятка:
1. Следует учесть
• Дифдиагноз с эзофагитом, обусловленным иными причинами
2. Советы по интерпретации изображений:
• Ровное, конусообразное, концентрическое сужение дистальных отделов пищевода с наличием грыжи пищеводного отверстия диафрагмы позволяет сделать вывод о наличии пептической стриктуры пищевода вследствие гастроэзофагеального рефлюкса
Рентгенограмма, КТ при эзофагите
Причинами эзофагитов могут быть некоторые инфекции, воспалительные процессы и др. Для диагностики эзофагитов важны анамнез, данные физикального и эндоскопического обследования. Вследствие увеличения продолжительности жизни пациентов с иммунодефицитом эзофагиты стали распространенной медицинской проблемой.
а) Эзофагит, вызванный грибами рода Candida. Кандидоз — наиболее частая причина инфекционных эзофагитов. Поскольку С. Albicans — представитель нормальной микрофлоры глотки, кандидозные эзофагиты, по-видимому, развиваются при нисходящем распространении микроорганизмов в пищевод (Lewicki и Moore, 1975). Иммунодефицитное состояние и застой в пищеводе служат предрасполагающими факторами возникновения кандидозного эзофагита.
У пациентов с этим заболеванием могут возникать внезапная дисфагия, боли за грудиной во время глотания либо симптомы вовсе отсутствуют. Диагностика эзофагита, вызванного грибами рода Candida, может осложниться при наличии сопутствующего вирусного поражения пищевода, например поражения, вызванного вирусом герпеса или цитомегаловирусом.
Кандидозные эзофагиты первоначально проявляются в виде бляшковидных образований, которые при рентгенографии выглядят в виде отдельных продольно расположенных дефектов наполнения с неизмененной подлежащей слизистой оболочкой, локализующихся преимущественно в верхней и средней частях пищевода (Levine et al., 1985). У других пациентов при рентгенографии можно выявить зернистость или узелковые выпячивания слизистой оболочки, часть из которых имеет центральные вдавления, заполненные барием (как при герпетическом эзофагите).
У пациентов с тяжелой формой кандидоза отмечают неровный или шероховатый контур, десквамацию или глубокие язвы. У пациентов с застоем в пищеводе может развиваться так называемый «пенистый» пищевод, характеризующийся наличием на рентгенограмме слоя мелких пузырьков на вершине бариевого столба (Sam et al., 2000).
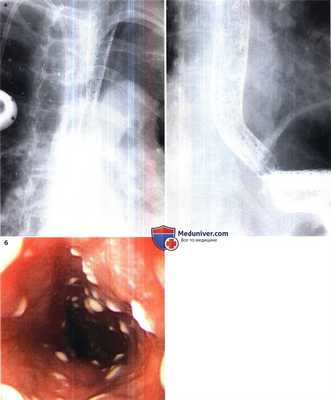
Эзофагит, вызванный грибами рода Candida у мужчины 73 лет.
(а) При рентгенографии с двойным контрастированием выявлена диффузная бугристость пищевода.
(б) При эндоскопии обнаружены множественные беловатые бляшки.
б) Герпетический эзофагит. Вирус простого герпеса типа I — еще одна частая причина инфекционных эзофагитов у иммунокомпрометированных лиц. Герпетический эзофагит может также возникать в виде острого самоограничивающегося заболевания у здоровых молодых людей. Как правило, это происходит, когда пациенты недавно имели половые контакты с людьми, у которых были герпетические высыпания в полости рта (Deshmukh et al., 1984). Герпетический эзофагит обычно проявляется множественными небольшими поверхностными язвами, окруженными рентгенонегативной зоной отека, расположенными в верхней и средней третях пищевода (Levine et al., 1981). У пациентов с распространенным герпетическим эзофагитом могут возникать изъязвления или бляшки, в таком случае его сложно отличить от распространенного кандидозного эзофагита.
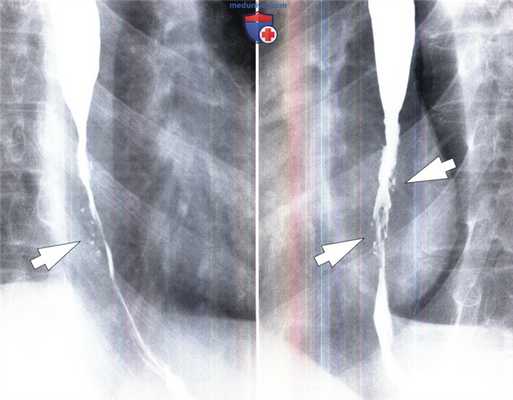
Герпетический эзофагит у мужчины 23 лет с нормальным иммунитетом. В дистальном отделе пищевода выявлены множественные точечные изъязвления (стрелки).
Эти проявления характерны для герпетического эзофагита у пациентов с нормальным иммунитетом.
Обратите внимание на диффузное сужение просвета в дистальном отделе пищевода, образующееся вследствие сопутствующего эозинофильного эзофагита.
в) Эзофагит, вызванный цитомегаловирусом. Цитомегаловирус — одна из причин инфекционного эзофагита у пациентов с синдромом приобретенного иммунодефицита (СПИД). Цитомегаловирусные эзофагиты редко возникают у людей с другими причинами иммунодефицита. При цитомегаловирусных эзофагитах на рентгенограмме в средней или дистальной части пищевода визуализируются гигантские плоские язвы овоидной, продолговатой или ромбовидной формы, заполненные барием и окруженные рентгенопрозрачной каймой отека (Balthazar et al., 1987). Другая причина гигантских язв пищевода у пациентов со СПИДом — вирус иммунодефицита человека; его проявления на рентгенограмме невозможно отличить от цитомегало-вирусного эзофагита (Sor et al., 1995).
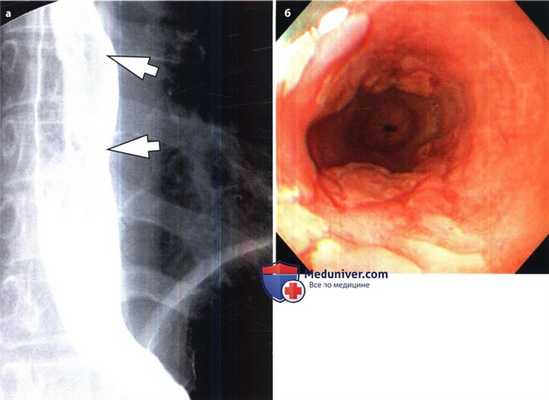
Эзофагит, вызванный цитомегаловирусом у женщины 57 лет.
(а) В дистальной части пищевода выявлены множественные крупные узелковые образования с поверхностным центральным изъязвлением.
(б) Множественные узелки и поверхностные изъязвления с приподнятыми краями также обнаружены при эндоскопии.
г) Туберкулез пищевода. Поражение пищевода при туберкулезе происходит крайне редко, обычно вследствие компрессии или эрозии прилежащих пораженных лимфатических узлов средостения (Williford et al., 1983). У таких пациентов могут развиваться изъязвления, стриктуры, тракционные дивертикулы, свищевые ходы или фистулы, ведущие в средостение или дыхательные пути. Поражения располагаются в верхней или средней трети пищевода. Подобные проявления могут быть обнаружены у пациентов с болезнью Крона, травмой, лучевым поражением и раком пищевода.
д) Рефлюкс-эзофагит. Гастроэзофагеальная рефлюксная болезнь — наиболее распространенное воспалительное заболевание, вовлекающее пищевод. Для определения наличия грыжи пищеводного отверстия диафрагмы или гастроэзофагеального рефлюкса, воспалительных изменений в дистальном отделе пищевода и осложнений (язвы, стриктуры) пациентам с симптомами рефлюкса необходимо проведение рентгенографии с применением бария. Поскольку взаимосвязь между грыжей пищеводного отверстия и гастроэзофагеального рефлюкса с рефлюкс-эзофагитом составляет предмет дискуссий, диагноз рефлюкс-эзофагита должен быть основан на наличии морфологических проявлений воспалительного процессам не на наличии грыжи пищеводного отверстия или гастроэзофагельного рефлюкса (Cohen и Harris, 1971).
У пациентов с рефлюкс-эзофагитом могут развиваться нарушения моторики пищевода с периодическим уменьшением или отсутствием первичной перистальтики в средней или дистальной части пищевода. На ранних стадиях рефлюкс-эзофагита на рентгенограмме определяют небольшую бугристость или зернистость слизистой оболочки (Dibble et al., 2004). Язвы и эрозии могут возникать в дистальной части пищевода или вблизи пищеводно-желудочного перехода. Утолщение складок слизистой оболочки вследствие отека и воспаления подслизистого слоя лучше всего визуализируют при проведении рентгенографии с двойным контрастированием.
Воспалительные полипы, состоящие из воспалительной и грануляционной ткани, выглядят в виде овоидной или булавовидной формы возвышений с ровными контурами, расположенных в дистальной части пищевода. Рубцевание при рефлюкс-эзофагите проявляется уплощением стенки пищевода, появлением расходящихся складок и образованием мешочков. Пептические стриктуры, как правило, выглядят в виде клиновидной формы зон концентрического сужения в дистальной части пищевода, с ровными контурами, находящихся выше скользящей грыжи пищеводного отверстия диафрагмы.
Рефлюкс-эзофагит с сегментарным сужением просвета у мужчины 50 лет.
В дистальном отделе пищевода выявлено сегментарное сужение с ровными контурами без повреждений слизистой оболочки (без изъязвлений) (указатели).
Такие проявления более характерны для рефлюкс-эзофагита, чем для опухоли. Рефлюкс-эзофагит с сегментарным сужением просвета у мужчины 50 лет.
В дистальном отделе пищевода выявлено сегментарное сужение с ровными контурами без повреждений слизистой оболочки (без изъязвлений) (указатели).
Такие проявления более характерны для рефлюкс-эзофагита, чем для опухоли. Рефлюкс-эзофагит с фокальной стриктурой у женщины 63 лет.
(а) Выявлены фокальная стриктура (стрелка) в дистальном отделе пищевода и расширение проксимального отдела с утолщением складок (указатели).
(б) При рентгенографии с двойным контрастированием четко визуализирована фокальная стриктура пищевода (стрелка).
е) Эзофагит, вызванный приемом лекарственных средств. Тетрациклин, доксициклин, хлорид калия, хинидин, аспирин, нестероидные противовоспалительные средства (НПВС) и алендронат натрия могут вызывать лекарственно-индуцированные эзофагиты. Тип и степень поражения при таких эзофагитах зависят не только от свойств лекарственного средства, но также и от способа употребления. Многие пациенты при употреблении перорального препарата запивают его малым количеством воды или вовсе обходятся без нее, сразу отправляясь в постель. Это приводит к тому, что препарат оседает в средней части пищевода на уровне дуги аорты или левого главного бронха (Levine, 1999). Лекарственно-индуцированные эзофагиты обычно регрессируют вскоре после удаления этилогического фактора.
Тетрациклин и доксициклин могут способствовать образованию поверхностных изъязвлений на здоровой слизистой оболочке пищевода, не вызывая, однако, долговременных осложнений. На окружающей слизистой оболочке могут возникать легкая бугристость и утолщение складок. Хлорид калия, хинидин и НПВС могут стать причиной более тяжелых эзофагитов, иногда вызывая глубокие язвы и стриктуры с последующим заживлением.
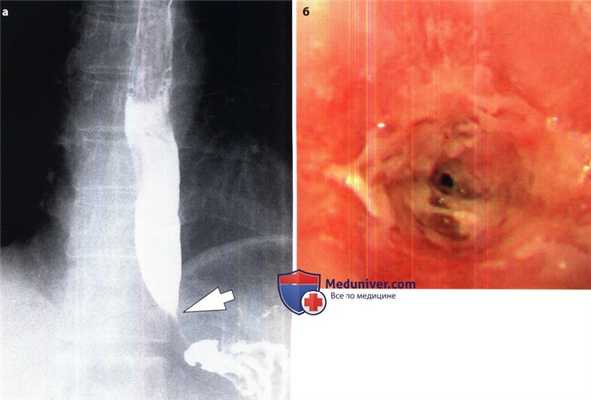
Лекарственно-индуцированный эзофагит, вызванный приемом алендроната натрия у женщины 61 года.
(а) Сужение просвета (стрелка) выявлено в дистальной части пищевода, прилегающей к нижнему пищеводному сфинктеру.
(б) На уровне 38 см от резцов имеется стриктура пищевода, через которую не проходит эндоскоп. Пациентка принимала алендронат натрия (Фосамакс) для лечения остеопороза.
ж) Эзофагит, вызванный лучевым поражением. Общая доза облучения в 20-45 Гр может вызывать самоограничивающийся эзофагит без каких-либо последствий. С другой стороны, более высокая доза в 45-60 Гр может стать причиной тяжелого эзофагита с прогрессирующим рубцеванием и фиброзом подслизистого слоя, что приводит к образованию стриктур (Goldstein et al., 1975). При более высоких дозах облучения временной интервал, необходимый для образования стриктур, укорачивается. Вовлеченная зона почти всегда находится в пределах входных ворот радиации.
При острых лучевых эзофагитах на рентгенограмме определяют бугристость слизистой оболочки, язвы и снижение растяжимости стенки пищевода. Патологическая моторика пищевода, характеризующаяся прерыванием первичной перистальтики у верхней границы входных ворот радиации, может развиваться по прошествии острой фазы, обычно через 4-8 недель после завершения лучевой терапии. Стриктуры пищевода обычно развиваются через 4-8 месяцев после завершения лучевой терапии. Стриктуры, как правило, выглядят как конусообразные сужения с ровными контурами в пределах входных ворот радиации (Lepke и Libshitz, 1983). Причинами свищей обычно становятся некроз и эрозия близлежащей опухоли в пищевод.
з) Коррозивный эзофагит. Степень поражения при коррозивном эзофагите зависит от природы коррозивного вещества, его концентрации и объема, а также от продолжительности контакта вещества с тканями. С учетом патоморфологических критериев выделяют три фазы коррозивного эзофагита:
— острая некротическая фаза (1-4 суток после контакта с химическим веществом);
— фаза изъязвления-грануляции (3-5 суток после контакта с химическим веществом);
— фаза рубцевания (3-4 недели после контакта с химическим веществом).
Эндоскопическое обследование для оценки тяжести и распространения поражения пищевода необходимо проводить в первые 24 часа после контакта с химическим веществом при отсутствии признаков перфорации. Лечение коррозивного эзофагита, в основном, направлено на предотвращение формирования стриктур и включает назначение глюкокортикоидов и антибиотиков, а также проведение раннего бужирования, которое следует выполнить, не откладывая, через 2-3 недели после контакта с химическим веществом.
При остром коррозивном эзофагите на рентгенограмме можно обнаружить патологическую моторику пищевода, язвы или десквамацию слизистой оболочки. Последующие рубцевание и фиброз могут приводить к сегментарным стриктурам пищевода. Стриктуры обычно выглядят как сравнительно длинные конические сужения с ровными контурами в верхней или средней частях пищевода, иногда сопровождаются формированием мешотчатых образований. При значительном рубцевании весь пищевод может быть диффузно сужен, принимая нитевидную форму, что позволяет с высокой точностью предполагать коррозивную причину стриктур (Franken, 1973).
Острый лучевой эзофагит у мужчины 69 лет, страдающего немелкоклеточным раком легких и получающего химиолучевую терапию. Пациент предъявляет жалобы на дисфагию и одинофагию (боль при глотании), возникшие через несколько недель после начала химиолучевой терапии.
(а) При рентгенографии с двойным контрастированием выявлены бугристость и изъязвления слизистой оболочки пищевода ниже уровня бифуркации трахеи (стрелки), а также уменьшенная растяжимость облученного сегмента.
(б) При КТ с контрастным усилением имеется сегментарное утолщение стенки пищевода ниже уровня бифуркации трахеи (стрелки). Отмечено накопление контраста в остаточной уплотненной массе в нижней доле левого легкого (указатели).
(в) При эзофагоскопии на уровне 25 см от резцов имеется сужение просвета, слизистая оболочка беловатого цвета с язвенными поражениями. Коррозивный эзофагит, вызванный приемом кристаллической уксусной кислоты у женщины 25 лет.
(а) Выявлено удлиненное сегментарное сужение просвета от верхней до нижней части пищевода, вызывающее застой контрастного вещества. В нижней половине пищевода обнаружены множественные изъязвления (стрелки).
(б) При КТ с контрастированием имеется диффузное утолщение стенки пищевода вследствие отека. Коррозивный эзофагит, вызванный приемом кристаллической уксусной кислоты у женщины 25 лет.
(а) Выявлено удлиненное сегментарное сужение просвета от верхней до нижней части пищевода, вызывающее застой контрастного вещества. В нижней половине пищевода обнаружены множественные изъязвления (стрелки).
(б) При КТ с контрастированием имеется диффузное утолщение стенки пищевода вследствие отека.
и) Идиопатический эозинофильный эзофагит. Патоморфологический критерий идиопатического эозинофильного эзофагита, выявленного при помощи эндоскопической биопсии, — увеличенное количество эозинофилов в эпителии (более 20 в поле зрения микроскопа при большом увеличении). Вероятно, идиопатический эозинофильный эзофагит — результат аллергического воспаления, возникающего в ответ на прием пищевых аллергенов, поэтому большинству пациентов назначают противоаллергическую терапию, включающую глюкокортикоиды, и диету. Пациенты с этим заболеванием обычно предъявляют жалобы на длительную дисфагию и периодические запоры, а также могут иметь прюявления атопии в анамнезе и повышение числа эозинофилов в периферической крови.
Идиопатический эозинофильный эзофагит может проявляться сегментарными стриктурами в верхней или средней частях пищевода. Стриктуры содержат множественные тесно расположенные концентрические кольцевидные углубления, в результате чего формируется так называемый «кольцевидный» пищевод (Zimmerman et al., 2005). Возможны развитие диффузного сужения пищевода, приводящего к уменьшению его просвета, а также нарушения моторики пищевода.
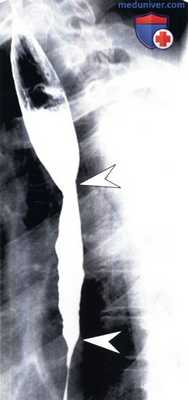
Идиопатический эозинофильный эзофагит у мужчины 21 года.
На рентгенограмме выявлено диффузное неравномерное сужение просвета (указатели) в нижней половине пищевода с дилатацией в проксимальном отделе и нарушением пассажа.
1. Кандидозные эзофагиты первоначально проявляются в виде бляшковидных образований, которые при рентгенографии выглядят как отдельные продольно расположенные дефекты наполнения с неизмененной подлежащей слизистой оболочкой, локализующиеся преимущественно в верхней и средней частях пищевода.
2. Герпетический эзофагит обычно проявляется множественными небольшими поверхностными язвами, окруженными рентгенонегативной зоной отека, которые располагаются в верхней и средней третях пищевода.
3. При цитомегаловирусных эзофагитах на рентгенограмме в средней или дистальной части пищевода визуализируются гигантские плоские язвы овоидной, продолговатой или ромбовидной формы, заполненные барием и окруженные рентгенонегативной каймой отека.
4. Поражение пищевода при туберкулезе развивается крайне редко, обычно вследствие компрессии или эрозии прилежащих пораженных лимфатических узлов средостения.
5. При рефлюкс-эзофагите могут возникать небольшая бугристость, зернистость слизистой оболочки, язвы и эрозии в дистальной части пищевода или около пищеводно-желудочного перехода.
6. Тип и степень поражения при лекарственно-индуцированном эзофагите зависят не только от свойств лекарственного препарата, но также и от способа употребления.
7. Зона, вовлеченная при лучевом эзофагите, почти всегда находится в пределах известных входных ворот радиации.
8. На основании патоморфологических критериев выделяют три фазы коррозивного эзофагита — острую некротическую, изъязвления-грануляции и рубцевания.
9. Идиопатический эозинофильный эзофагит может проявляться сегментарными стриктурами в верхней или средней части пищевода.
Читайте также:
