Лучевая диагностика дермоида и эпидермоида полости рта
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Опухолевые заболевания представляют собой особый вид патологии, широко распространенной в природе, характеризующейся безудержным и относительно автономным ростом и размножением клеток в очаге заболевания. При этом рост опухоли происходит из первичного зачатка без вовлечения в процесс окружающих неизмененных клеток. Однако озлокачествленная клетка передает свои свойства и способность к росту всем последующим поколениям клеток. При этом отмечается анаплазия тканей, то есть возврат к более примитивному типу. Характерным для злокачественных опухолей является также инфильтративный рост и метастазирование (академик Н.Н. Блохин, 1971).
Протокол "Доброкачественные опухоли и опухолеподобные образования мягких тканей челюстно-лицевой области у детей"
Код по МКБ-10:
D37.0 - доброкачественное образование губы и полости рта;
D23.0-D23.4 - доброкачественное образование кожи лица;
D10.0-D10.3 - доброкачественное образование полости рта;
D11 - доброкачественное образование больших слюнных желез;
D17.0 - доброкачественное образование жировой ткани кожи и подкожной клетчатки головы, лица и шеи;
D18.0 - гемангиомы любой локализации;
D18.1 - лимфангиомы любой локализации.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной

13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Классификация опухолей мягких тканей у детей (Л.В. Харьков, 2005)
Истинные опухоли
Опухолеподобные новобразования
доброкачественные
злокачественные
Периферическая нервная ткань
Фиброма (мягкая, твердая).
Фиброматоз десен. Банальный эпулид.
Системная ангиопатия Рандлю-Ослера-Вебера, болезнь Стреджа-Вебера и др.
Злокачественная невринома (шваннома)
Диагностика
Диагностические критерии
Жалобы и анамнез
Жалобы родителей - на наличие у ребенка увеличивающегося безболезненного образования, деформацию лица или отдельного органа, косметический дефект. При локализации образования в полости рта, возможно нарушение приема пищи.
Из анамнеза: патология чаще носит врожденный характер, но проявления не всегда возможны в первые годы жизни ребенка. Одни опухоли развиваются скоротечно, другие медленно (годами) увеличиваются в размерах, что играет немаловажную роль в диагностике доброкачественных опухолей и опухолеподобных образований мягких тканей челюстно-лицевой области у детей.
Физикальное обследование: доброкачественные опухоли развиваются, как правило, безболезненно, и привлекают к себе внимание, когда имеется косметический дефект на лице или имеется деформация пораженного органа. Важнейшей и характерной группой опухолей, которые развиваются у детей, являются врожденные, то есть, с которыми ребенок появляется на свет, или те, которые проявляются в первые месяцы и годы жизни.
Быстрый рост таких опухолей приводит к значительному увеличению их размеров, из-за давления опухолевой ткани происходит атрофия или деформация близлежащих тканей, отрицательно влияющих на рост и развитие последних. Локализация опухолей в области жизненно важных органов может значительно затруднять дыхание, глотание, жевание, открывание рта и другие функции, что может привести к нежелательным последствиям.
Особого внимания заслуживают гемангиомы, которые составляют 87,7% среди доброкачественных опухолей мягких тканей лица.
Гемангиома - это сосудистая опухоль кожных покровов и слизистых оболочек. Как правило, гемангиомы относятся к доброкачественным сосудистым образованиям; у детей они встречаются достаточно часто, составляя половину среди всех опухолей мягких тканей. У 95% больных гемангиомы имеют врожденный характер.
Течение гемангиом довольно сложный процесс и требует постоянного внимания, особенно у маленьких детей, так как небольшая по размерам сосудистая опухоль за относительно короткий срок может превратиться в обширную опухоль, лечение которой может оказаться весьма проблематичным.
По строению гемангиомы челюстно-лицевой области делят таким образом:
1. Капиллярные или простые (плоские и гипертрофические) - находятся на поверхности кожи.
2. Кавернозные - располагаются под кожей.
3. Ветвистые - образуют сплетения крупных вен и артерий.
4. Комбинированные - имеют подкожную и кожную части.
5. Смешанные - состоят из различных тканей.
Капиллярные гемангиомы имеют красный или малиновый цвет, располагаются поверхностно, четко отграничены, поражают кожу и несколько миллиметров подкожного жирового слоя, растут преимущественно в стороны. Поверхность гемангиом гладкая, реже - неровная, иногда - несколько выступающая над кожей. При надавливании гемангиомы бледнеют, но затем снова восстанавливают свой цвет.
Кавернозные гемангиомы располагаются под кожей в виде ограниченного узловатого образования, мягко-эластической консистенции и состоят из разного размера полостей-каверн, наполненных кровью. При надавливании гемангиома спадается и бледнеет (вследствие оттока крови), при плаче, крике и кашле ребенка увеличивается и напрягается (эректильный симптом возникает вследствие притока крови). При кавернозных гемангиомах кожи обычно четко выявляется симптом температурной асимметрии - сосудистая опухоль на ощупь горячее окружающих здоровых тканей.
Комбинированные гемангиомы представляют собой сочетание поверхностной и подкожной гемангиом (простая и кавернозная). Проявляются клинически в зависимости от комбинирования и преобладания той или иной части сосудистой опухоли.
Смешанные гемангиомы состоят из опухолевых клеток, исходящих из сосудов и других тканей (ангиофиброма, гемлимфангиома, ангионеврома и др.). Внешний вид, цвет и консистенция определяются входящими в состав сосудистой опухоли тканями.
Лимфангиомы - опухоль из дизэмбриогенетического происхождения, развивающаяся из лимфатических сосудов. По строению различают: капиллярные, кистозные и поликистозные. Это безболезненная, тестообразной консистенции, возвышающаяся над окружающими тканями опухоль. Она напоминает пропитанную жидкостью ткань без четких границ, плавно переходящую в здоровые близлежащие ткани, может давить на подлежащие ткани и служить причиной деформации костей. При кистозных или поликистозных лимфангиомах возможна асимметрия челюстно-лицевой области за счет безболезненного новообразования мягкоэлластической тестообразной консистенции, кожа над ним бледная.
Дифференциальную диагностику проводят с лимфаденитами, боковыми и срединными кистами шеи, дермоидами, эпидермоидами, миомами, липомами, гемангиомами, фибромами, нейрофиброматозом. Для подтверждения диагноза проводят пункцию, при которой получают слегка клейкую светло-желтую или грязно-красную жидкость. Размеры глубоко расположенных лимфангиом могут уточняться с помощью компьютерной томографии.
Несосудистые доброкачественные новообразования
К ним относятся тератомы, невусы, фиброма, нейрофиброма, рабдомиома, миксома.
Тератомы - врожденные доброкачественные соединительнотканные образования дизонтогенетической природы, наблюдающиеся у детей 1-2 лет, сопровождающиеся деформацией мягких тканей лица. Новообразование мягкоэлластической консистенции, при пальпации безболезненное, ограниченно подвижное за счет спаянности его с надкостницей, обычно округлой или продолговатой формы, покрытое неизмененной кожей. Дифференцируют тератомы с дермоидом, эпидермоидом, мозговой грыжей, атеромой.
Невусы - врожденные пороки, развивающиеся из шванновских клеток оболочек чувствительных нервов. Различают пигментные невусы, депигментированные, глубокие невусы, бородавчатые невусы, мягкие бородавки и плотные, моллюски, сосудистые невусы. Пигментные невусы имеют четкие границы, волосяной покров, охватывают 3-4 анатомические области лица. Излюбленная локализация их - переносица, крылья носа, подглазничная область. Пигментные невусы без оволосения необходимо дифференцировать с меланомой. Последняя в отличие от невуса всегда приобретенная.
Фиброма - это опухоль из зрелой фиброзной соединительной ткани. Она чаще расположена на альвеолярном отростке, имеет плотную консистенцию, округлую форму, широкое основание, ограниченная от окружающих тканей. Растет очень медленно. Эпителий слизистой оболочки над опухолью не ороговевает, поэтому поверхность ее гладкая и розовая, в отличие от папилломы.
Нейрофиброма развивается из оболочек периферических нервов. Клетки опухоли имеют нейроэктодермальное происхождение. Развитие ее в области лица связано с пороком развития тройничного или лицевого нерва. При данной опухоли лицо асимметрично. Чаще опухоль локализуется в области щеки, возле подбородочных отверстий, на виске, языке.
Рабдомиома (син. миобластомиома, зернистоклеточная рабдомиома). В ротовой полости рабдомиома локализуется преимущественно на корне и спинке языка. Имеет плотную консистенцию, отграниченная от окружающих тканей, нередко инкапсилирована, небольших размеров, безболезненная. Дифференцировать рабдомиому следует с фибромой, липомой, лимфангиомой.
Миксома - это опухоль, развивающаяся из соединительной ткани и содержащая много слизи. Пальпаторно определяется опухоль эластической консистенции с гладкой поверхностью, тонкой фиброзной капсулой.
Опухолеподобные новообразования мягких тканей
Приобретенные опухолеподобные новообразования. К ним относятся папиллома, атерома.
Папиллома - доброкачественное опухолеподобное образование, развивается из многослойного плоского эпителия. Локализуется чаще на слизистой оболочке щек, альвеолярного отростка. Опухоль чаще имеет узкую ножку, округлую форму. Слизистая оболочка над папилломой не изменена но имеет шероховатую поверхность.
Атерома - это ретенционная киста сальной железы кожи.
Врожденные опухолеподобные новообразования
Дермоидные и эпидермоидные кисты. Развиваются в участке эмбриональных щелей, борозд и складок эктодермы из дистопированных элементов ее в период эмбрионального развития. Опухоль имеет округлую форму, гладкую поверхность, плотная, безболезненная, медленно увеличивается, больших размеров достигает редко. Кожа над образованием не изменена, свободно берется в складку. Клинически отличить дермоид от эпидермоида трудно.
Кисты и свищи лица шеи. Срединная киста определяется в проекции передней поверхности шеи как опухолеподобное образование округлой формы, с четкими границами, плотноэластической или тестообразной консистенции, которое смещается при глотании вместе с телом подъязычной кости. Срединный свищ шей открывается отверстием незначительных размеров на передней поверхности шеи, выше или ниже проекции подъязычной кости.
Показатели лабораторных исследований не изменяются.
Показание для консультации специалиста: онколога - при подозрении на малигнизацию опухоли или злокачественный характер опухоли. При наличии сопутствующей патологии. Консультация стоматолога, ЛОР-врача, гинеколога - для санации инфекции носоглотки, полости рта и наружных половых органов; аллерголога - при проявлениях аллергии; нарушения со стороны ЭКГ и др. являются показанием для консультации кардиолога; при наличии вирусных гепатитов, зоонозных и внутриутробных и др. инфекций - инфекциониста.
Перечень основных диагностических мероприятий:
1. Общий анализ крови (6 параметров).
2. Общий анализ мочи.
3. Биохимический анализ крови.
4. Исследование кала на яйца глист.
5. Определение времени свертываемости капиллярной крови.
6. Определение группы крови и резус фактора.
7. Гистологическое исследование операционного материала.
8. Консультация врача анестезиолога.
10. Гистологическая диагностика опухолей и опухолеподобных образований мягких тканей челюстно-лицевой области обязательна. При гемангиомах челюстно-лицевой области гистологическое исследование проводится после оперативного удаления опухоли.
Перечень дополнительных диагностических мероприятий:
1. Компьютерная томография опухоли или опухолеподобного образования.
2. Проведение пункции образования (при необходимости дифференциальной диагностики).
3. Контрастная рентгено- или томография (при обширных сосудистых опухолях).
5. УЗИ органов брюшной полости.
6. Магнитно-резонансная томография.
До госпитальной:
2. Биохимический анализ.
3. Кал на яйца глисты.
Дифференциальный диагноз
Дифференциальная диагностика между злокачественными и доброкачественными опухолями
Злокачественные опухоли
Доброкачественные опухоли
Клетки мало- или недифференцированы
Полиморфизм клеточный или их ядер
Экспансивный рост (за исключением гемангиом)
Клетки хорошо дифференцированы
Отсутствие полиморфизма клеточного и их ядер
Рецидивы отсутствуют
Кахексия не развивается
Иммунодепрессия отсутствует или не выражена
Лечение
Тактика лечения
Цель лечения: оперативное удаление опухоли в пределах здоровых тканей.
Особую сложность в лечении доброкачественных опухолей мягких тканей представляют сосудистые опухоли. Основными принципами лечения сосудистых опухолей при их локализации в челюстно-лицевой области, являются остановка их роста, частичное или полное удаление опухоли и устранение существующего косметического дефекта с восстановлением анатомической формы и функции органов и тканей.
Существующие методы лечения гемангиом подразделяются на три основные группы:
1. Хирургические (перевязка приводящих сосудов, питающих ангиому; обшивание и прошивание сосудистой опухоли; полное или частичное иссечение опухоли).
2. Консервативные (термические, лучевые и химические).
Лечение гемангиом у детей в большинстве случаев необходимо начинать как можно раньше, сразу после постановки диагноза. Наиболее результативно лечение гемангиом в первые недели и месяцы жизни ребенка.
При лечении гемангиом наружных покровов у детей мы ставим перед собой следующие задачи:
- прекращение роста гемангиом;
- ликвидация опухолевого процесса;
- достижение наилучшего функционального и косметически выгодного результата.
Хирургическое лечение
Хирургическое лечение показано при неэффективности консервативного метода лечения и при лечении глубоко расположенных сосудистых опухолей, в комбинации со склерозирующей терапией. Хирургический метод можно использовать и при зрелых формах гемангиом, которые закончили свою дифференцировку. Операция как корригирующий метод может быть показана в случаях избытка кожи на месте большой туберозной гемангиомы, подвергшейся полному склерозированию.
Диатермоэлектрокоагуляция
Диатермоэлектрокоагуляции подлежат лишь небольшие, точечные гемангиомы и ангиофибромы в тех случаях, когда опухоль располагается в областях, недоступных для другого метода лечения. Кровотечения, которые являются особенностью клинического течения ангиофибром, также можно считать показанием к электрокоагуляции. Электрокоагуляция обширных и глубоких гемангиом не применяется.
Склерозирующая терапия
Склерозирующее лечение показано при небольших, глубоко расположенных сосудистых опухолях сложной локализации, особенно при лечении небольших кавернозных и комбинированных гемангиом лица и кончика носа.
Для инъекций используются различные склерозирующие препараты (этоксисклерол, тромбовар). Как альтернативный метод используется 70% этиловый спирт. Однако метод не лишен существенных недостатков, т.к. этиловый спирт является нейротропным ядом, оказывающим неблагоприятное воздействие на развивающуюся ЦНС ребенка. Кроме того введение спирта болезненно, требует дополнительного обезболивания и нередко ведет к осложнениям (некроз, деформирующие рубцы). К тому же длительное введение в организм ребенка различных доз алкоголя способствует развитию у него алкогольной зависимости, что может проявиться в будущем.
Склерозирующая терапия включает в себя несколько курсов, состоящих из 4-5 инъекций. Периодичность повторений курсов склерозиующей терапии составляет 1,5-2 месяца. Недостатками склерозирующей терапии являются болезненность и длительность лечения. Преимущество инъекционной терапии перед другими методами лечения заключается в ее простоте, что делает этот метод особенно ценным.
Немедикаментозное лечение. Режим охранительный, полупостельный. Диета стол 15, 16.
Медикаментозное лечение. При проведении хирургического метода лечения - антибактериальная терапия с целью профилактики гнойно-воспалительных осложнений (линкомицин, цефалоспорины, макролиды, аминогликозиды). Инфузионная, симптоматическая, витаминотерапии; гипосенсибилизирующая терапия. По показаниям - трансфузия СЗП или эритроцитарной массы. При проведении склерозирующей терапии медикаментозного лечения не требуется.
Профилактика: при проведении склерозирующей терапии профилактика некроза поверхностных участков кожи, хрящей в области носа и ушной раковины. При проведении хирургического метода - профилактика кровотечений.
Дальнейшее ведение. Реабилитация в условиях стоматологической поликлиники по месту жительства. Наблюдение у педиатра по месту жительства. Диспансерное наблюдение челюстно-лицевого хирурга по месту жительства. Санация полости рта. Избегать прямого попадания солнечных лучей.
Лучевая диагностика дермоида и эпидермоида полости рта
а) Терминология:
1. Синонимы:
• Врожденная киста, эктодермальная инклюзионная киста, дермоидная киста
2. Определения:
• Врожденное эпителиальное включение (остаток) — кистозное образование:
о Эпидермоид: только эпителиальные элементы
о Дермоид: эпителиальные элементы + субструктуры дермы, включая придатки кожи
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Эпидермоид: хорошо отграниченное кистозное образование, содержащее только жидкость
о Дермоид: хорошо отграниченное кистозное образование с жировым, жидкостным или смешанным содержимым
• Локализация:
о Эпидермоид и дермоид:
- Полость рта (ПР): поднижнечелюстное пространство (ПНП), подъязычное пространство (ПЯП) или корень языка
- Передние отделы шеи, обычно срединно
- Глазница: возле лобно-скулового шва > лобно-слезного шва
- Киста носа+дермальный синус носа (ДСН) ± внутричерепное распространение:
Киста или ход от спинки носа до петушиного гребня
Широкое слепое отверстие, расщепление или деформация петушиного гребня или решетчатой пластинки в результате внутричерепного распространения
• Морфология:
о Овоидная или вытянутая форма
2. КТ дермоида и эпидермоида полости рта:
• КТ без КУ:
о Гиподенсное кистозное образование с четкими контурами:
- Эпидермоид: содержит материал жидкостной плотности без признаков усложнения структуры
- Дермоид: материал жировой плотности, жидкость смешанной плотности, кальцинаты (<50%):
Если содержит жидкость без признаков усложнения структуры, неотличим от эпидермоида
о Типичные фестончатые дефекты или ремоделирование кости
• КТ с КУ:
о Стенка кисты может быть неразличима
о Иногда наблюдается едва заметное контрастирование стенки в виде «ободка»
3. МРТ дермоида и эпидермоида полости рта:
• Т1 ВИ:
о Эпидермоид: объемное образование с четкими контурами и однородным жидкостным сигналом:
- Диффузное ↑ сигнала при высоком содержании белка в жидкости
о Дермоид: объемное образование с четкими контурами и комплексным жидкостным сигналом:
- При наличии жира: фокальное или диффузное t сигнала
• Т2 ВИ:
о Эпидермоид: однородный сигнал высокой интенсивности
о Дермоид: неоднородный сигнал высокой интенсивности:
- Промежуточный сигнал при наличии жира
- Фокальные гиподенсные участки (кальцинаты)
• ДВИ:
о Дермоидные и эпидермоидные кисты ± ограничение диффузии
• Т1 ВИ С+:
о Контрастирование в виде тонкого «ободка» либо отсутствие контрастирования
о Снижение интенсивности сигнала в жировом компоненте дермоида при жироподавлении
4. УЗИ дермоида и эпидермоида полости рта:
• Эпидермоид: псевдосолидная картина с однородными эхогенными включениями:
о Клеточный материал в кисте — псевдосолидная картина
о Акустическое усиление задней стенки = кистозное образование
• Дермоид: смешанная картина, образованная включениями жира, эхогенными очагами с акустической тенью (кальцинатами)
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ с КУ для визуализации поражений ПР (за исключением артефактов от зубной амальгамы, когда предпочтительнее МРТ) о КТ с КУ или МРТ при поражении шеи
о МРТ при поражении глазницы
о МРТ при ДСН для лучшей оценки внутричерепного распространения:
- КТ для оценки деформации основания черепа и петушиного гребня
• Выбор протокола:
о Рутинная КТ мягких тканей шеи с КУ
о МРТ Т1 (преконтрастные изображения), постконтрастные изображения с жироподавлением для визуализации поражений глазницы, шеи, ПР
о МРТ с высоким разрешением передних отделов основания черепа при ДСН; зона исследования от кончика носа до области позади петушиного гребня:
- Сагиттальные изображения для визуализации тракта: нос → передние отделы основания черепа
- Гиперинтенсивный сигнал на ДВИ может свидетельствовать об эпидермоиде
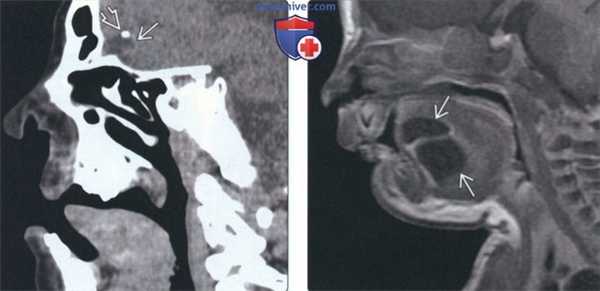
(Слева) На сагиттальной КТ (реконструкция) у десятилетнего ребенка с дермальным синусом носа определяется внутричерепное распространение дермоидной ки сты. Обратите внимание на кальцинат в области верхнего края дермоидной кисты.
(Справа) На сагиттальной томограмме (Т1 ВИ С+ FS) у ребенка в возрасте четырех дней с объемным образованием дна полости рта визуализируется патоморфологически подтвержденная многокамерная срединная дермоидная киста. В дифференциально-диагностический ряд нужно включать эпидермоидную кисту и лимфатическую мальформацию.
в) Дифференциальная диагностика дермоида и эпидермоида полости рта:
1. Поражения ПЯП, ПНП, шеи у детей:
• Киста щитоязычного протока:
о Срединное однокамерное кистозное образование между подъязычной костью и слепым отверстием
о Не содержит жир или кальцинаты
• Лимфатическая мальформация:
о Одно- или многокамерная, часто с распространением на несколько анатомических областей
о Типичны уровни «жидкость-жидкость»
• Ранула:
о Простая: одностороннее гиподенсное/гипоинтенсивное образование в ПЯП с тонкой стенкой, не накапливающей контраст
о Ныряющая: однокамерное образование в виде «кометы» с хвостом в спавшемся ПЯП («симптом хвоста») и головкой в заднем ПНП
• Абсцесс:
о Симптоматика: лихорадка, эритема, лейкоцитоз
о Визуализация: киста с периферическим контрастным усилением, часто в сочетании с воспалением соседних мягких тканей, отеком, лимфаденопатией
2. Поражения глазницы у детей:
• Лангергансоклеточный гистиоцитоз глазницы:
о Контрастирующееся мягкотканное образование в сочетании с ровными литическими поражениями костей
• Рабдомиосаркома:
о Умеренно контрастирующееся образование, часто неотделимое от экстраокулярных мышц
о Часто без сопутствующих эрозий костной ткани при локализации в глазнице
• Инфантильная гемангиома глазницы:
о Выраженное накопление контраста, отсутствие эрозий костей; обнаруживается в младенчестве
• Лимфатическая мальформация глазницы:
о Отсутствие накопления контраста, типичные уровни «жидкость-жидкость»
• Венозная мальформация глазницы:
о Умеренное накопление контраста
о Часто обнаруживаются кальцинаты/флеболиты
• Идиопатическая воспалительная псевдоопухоль глазницы:
о Типичен болезненный проптоз
о Объемное образование с умеренным накоплением контраста; обнаруживается в любой области глазницы
3. Поражения носа у детей:
• Нормальный жировой костный мозг в петушином гребне:
о Отсутствие объемного образования или ямки на носу
• Неокостеневшее слепое отверстие:
о Окостеневает постнатально в первые пять лет жизни
• Лобно-решетчатое цефалоцеле
• Глиома носа (носовая глиальная гетеротопия):
о Наиболее часто выбухает за пределы носа, располагаясь па-рамедианно со стороны переносицы
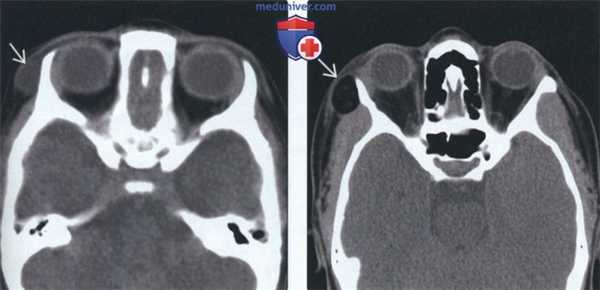
(Слева) На аксиальной КТ без КУ у четырехлетней девочки снаружи от латеральной стенки правой глазницы визуализируется ги поденсное объемное образование с четкими контурами без включений жира или кальцинатов; дифференциальная диагностика проводится между дермоидной и эпидермоидной кистой. При патоморфологическом иссле довании обнаружились придатки кожи, что позволило сделать заключение о дермоидной кисте.
(Справа) На аксиальной КТ без КУ у ребенка с длительной существующим пальпируемым объемным периорбитальным образованием визуализируется хорошо отграниченный дермоид, содержащий жир, сглаживающий наружную стенку глазницы.
г) Патология:
1. Общая характеристика:
• Этиология:
о Врожденное включение элементов дермы в области слияния у эмбриона:
- Секвестрация «захваченной» эктодермы
2. Классификация дермоида и эпидермоида полости рта:
• Классификация дизонтогенетических кист дна полости рта по Мейеру:
о Эпидермоидная киста: образована соединительной тканью, выстланной однослойным плоским эпителием
о Дермоидная киста: выстлана эпителием, может содержать придатки кожи
о Тератоидная киста: выстлана эпителием, содержит мезо- или эндодермальные элементы, такие как мышцы, кости, зубы, слизистые оболочки
3. Макроскопические и хирургические особенности:
• Сальное или творожистое содержимое коричневого, желтого или белого цвета
• Стенка кисты = фиброзная капсула толщиной 2-6 мм
4. Микроскопия:
• Эпидермоид:
о Фиброзная стенка, выстланная однослойным плоским эпителием
• Дермоид:
о Содержит дермальные структуры: сальные железы, волосяные фолликулы, кровеносные сосуды, жир ± коллаген
- Дермоид выстлан ороговевающим плоским эпителием
• Тератоидные кисты (редкие):
о Содержат элементы всех трех зародышевых слоев
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Безболезненное образование дна полости рта, передних отделов шеи, глазницы, либо носа и переносицы
• Другие признаки/симптомы:
о Поражения ПР: дисфагия, ощущение «кома в горле», обструкция дыхательных путей при больших размерах
о Поражения глазницы: проптоз, диплопия
о Поражения носа: ямка на коже переносицы ± торчащие из ямки волосы, рецидивирующий менингит, периодические выделения кожного сала из ямки
2. Демография:
• Возраст:
о Поражения ПР: от позднего подросткового возраста до 20 лет:
- Большинство дермоидных кист дна полости рта: 5-50 лет
- Средний возраст= 30 лет
о Поражения глазниц: у детей или молодых взрослых
о Поражения носа: у новорожденных и до пяти лет:
- Средний возраст: 32 месяца
• Эпидемиология:
о Присутствуют с рождения, возникают спонтанно
о Дермоид/эпидермоид наиболее редкие из всех врожденных поражений шеи
о В области головы и шеи чаще всего поражаются глазницы
о Дермоидные кисты ПР:
3. Течение и прогноз:
• Доброкачественное образование с очень медленным ростом:
о У детей имеет небольшой размер и находится в «спящем» состоянии
о Симптоматика возникает в фазе быстрого роста у молодых взрослых
• Внезапный рост или изменения после разрыва:
о Тяжелое воспаление и увеличение размера (редкое осложнение)
4. Лечение дермоида и эпидермоида полости рта:
• Хирургическое (резекция) - окончательный метод:
о Для предотвращения рецидива киста должна быть удалена полностью
о Поражения ПР: хирургический доступ зависит от положения кисты по отношению к челюстно-подъязычной мышце:
- ПЯП: внутриротовой доступ
- ПНП: поднижнечелюстной доступ
е) Диагностическая памятка. Особенности интерпретации изображений:
• Комплексное поражение с плотностью или интенсивностью сигнала, соответствующей жиру, подозрительно на дермоидную кисту
• Простое поражение (возможно, с белковой жидкостью) = эпидермоидная или дермоидная киста
• Если дермальный синусный тракт достигает твердой мозговой оболочки передней черепной ямки, возможно расщепление петушиного гребня и увеличение слепого отверстия
Отделение хирургической стоматологии ФГБУ "Центральный научно-исследовательский институт стоматологии и челюстно-лицевой хирургии" Минздрава РФ, Москва
Отделение патологии слизистой оболочки рта ФГБУ ЦНИИС и ЧЛХ Минздрава России, Москва
кафедра патологической анатомии Российского университета дружбы народов, Москва, Россия, 117198
Центральный научно-исследовательский институт стоматологии и челюстно-лицевой хирургии Минздрава России, Москва, Россия
Лейкоплакия: клинический и патоморфологический диагноз
Журнал: Стоматология. 2017;96(1): 72‑76
Лейкоплакия является одним из наиболее часто встречающихся облигатных предраковых заболеваний слизистой оболочки рта. Лечение лейкоплакии проводится в комплексе с хирургией. Удаленные ткани направляются на патоморфологическое исследование. В статье описаны клиника заболевания и соответствующие ему патологические процессы, наиболее часто выявляемые при патоморфологическом исследовании.
Лейкоплакия представляет собой гиперкератоз слизистой оболочки рта (СОР), сопровождающийся воспалением стромы и возникающий, как правило, в ответ на хронические экзогенные и эндогенные раздражения [12, 22, 29].
Лейкоплакия относится к одной из разновидностей кератозов, характеризующихся хроническим течением и поражающих СОР и красную кайму губ [2] под действием эндогенных и экзогенных факторов.
Лейкоплакия обычно диагностируется в среднем возрасте, распространенность заболевания увеличивается с годами. На долю идиопатической лейкоплакии полости рта приходится 10% случаев, а лейкоплакии, вызванной экзо- и эндогенными факторами, — 90% [49]. Чаще болеют мужчины [44].
Этиология и патогенез.
Несмотря на множество работ, посвященных лейкоплакии, вопрос об ее этиологии до сих пор остается открытым [20, 23, 33, 43]. Установлено, что появление участков лейкоплакии на СОР провоцируют слабые, но длительно действующие раздражители [36]: горячая или острая пища, крепкие спиртные напитки, табак и бетель, метеорологические (холод, ветер) и профессиональные факторы (анилиновые краски и лаки, пек, каменноугольные смолы, фенол, некоторые соединения бензола, формальдегид, продукты сухой перегонки угля, пары бензина, бром и др.) [7].
К основным экзогенным причинам нарушения кератинизации слизистой рта относят употребление алкоголя, горячей, острой и пряной пищи, а также курение [4, 45].
В последнее время выявлена взаимосвязь между наличием вирусной инфекции (а именно вируса папилломы человека — ВПЧ), возможным началом развития лейкоплакии и впоследствии ее озлокачествлением [2, 18, 35].
Хроническая травматизация СОР острыми краями разрушенных зубов и неправильно изготовленными протезами может привести к ограниченному гиперкератозу и возникновению лейкоплакических бляшек. Возникающий при наличии в сплаве протеза разнородных металлов гальванический ток также может способствовать нарушению кератинизации слизистой оболочки [5, 16]. При локализации лейкоплакии на красной кайме губ имеет значение хроническая травма сигаретой, трубкой, мундштуком [16, 46].
Лейкоплакия является профессиональным заболеванием лиц, работающих на химическом производстве и в горячих цехах [40].
Эндогенные факторы также оказывают огромное влияние на возникновение и клиническое течение лейкоплакии.
Установлена взаимосвязь между возникновением лейкоплакии и стрессом, гормональными расстройствами [10], наличием патологии желудочно-кишечного тракта (ЖКТ) [9, 15], недостатком витаминов А, Е, B12 [24, 27, 38, 47, 48], а также генетической предрасположенностью [13, 14, 19, 32].
Прослеживается связь возникновения и развития лейкоплакии с хронической кандидозной инфекцией [31, 54].
У некоторых пациентов выявляются эндокринные заболевания, в частности диабет типов 1 и 2. В качестве причин возникновения лейкоплакии указывают колебания уровня соотношения половых стероидных гормонов, связанные с возрастной инволюцией, что нарушает процессы метаболизма и синтеза белка и, в свою очередь, снижает устойчивость тканей к воздействию неблагоприятных факторов, но прямой корреляции между этими факторами и возникновением лейкоплакии не прослеживалось [10, 15].
Вопрос о связи между наличием лейкоплакии и ВПЧ остается спорным, хотя у многих пациентов с лейкоплакией обнаруживается ВПЧ 16-го типа [2, 39, 42, 51].
Классификация лейкоплакии СОР
По современной классификации ВОЗ 10-го пересмотра (1999), различают гомогенную и негомогенную лейкоплакию. Негомогенная лейкоплакия, в свою очередь, подразделяется на эритроплакию, узелковую, пятнистую и веррукозную лейкоплакию [19, 22, 28, 34, 50]. Накоплены данные о том, что негомогенная лейкоплакия, особенно пятнистая, в 50% случаев представляет собой дисплазию эпителия и характеризуется высокой частотой малигнизации [8].
В 2005 г. ВОЗ приняла еще 1 классификацию заболеваний головы и шеи, в которой появляется понятие «эпителиальный предрак» [52], к которому, в свою очередь, относят эритроплакию и лейкоплакию СОР. Согласно этому, лейкоплакия гистологически подразделена на очаговую эпителиальную гиперплазию (без атипии), дисплазию низкой, средней и высокой степени. Для последних 3 видов лейкоплакии было введено понятие «плоскоклеточная интраэпителиальная неоплазия» (Squamous Intraepithelial Neoplasia — SIN) от 1 до 3 степеней тяжести. Главная особенность классификации SIN —четкое отображение каждого этапа злокачественной трансформации эпителия СОР [53].
Следует отметить, что эта классификация является в первую очередь патоморфологической и дополняет собственно клинический диагноз.
Гистологическое строение неизмененного эпителия СОР
Неизмененный некератинизированный многослойный плоский эпителий СОР включает в себя базальную мембрану, базальный слой, представленный 1 рядом клеток, имеющих цилиндрическую либо кубическую форму; дальше следуют парабазальный клеточный слой, состоящий из 1—2 рядов клеток, расположенных над базальными и не имеющих связи с базальной мембраной, потом — шиповатый слой, который содержит 5—6 рядов крупных, неправильной формы клеток с отростками, затем отмечается уплощение клеток и их превращение в плоские. На твердом небе, спинке языка и деснах в ороговевшем эпителии к шиповатому слою прилежит зернистый, состоящий из клеток удлиненной формы с кератиносомами и кератогиалиновыми гранулами, а также роговой слой с рядами ороговевших клеток, в которых ядра и цитоплазматические органеллы не выявляются. Цитологически от базального к поверхностному кератиновому слою эпителия отмечается прогрессивное уменьшение ядерно-цитоплазматического соотношения и накопление внутриклеточного кератина [3].
Клинико-морфологическая характеристика лейкоплакии
Клиническая картина лейкоплакии зависит как от формы заболевания и вызывающего ее фактора, так и от локализации. Лейкоплакия — заболевание хроническое; больные часто не могут уточнить момент его начала. Клинически лейкоплакия проявляется гиперпластическими процессами в многослойном плоском эпителии под воздействием разных повреждающих агентов и выражается в формировании поверхностного гиперкератоза. Парабазальный, базальный и поверхностные слои эпителия изменяются. Клинически лейкоплакия имеет несколько форм, гистологически может характеризоваться различными нозологическими процессами — от доброкачественного гиперкератоза до инвазивной плоскоклеточной карциномы. Поэтому все иссеченные ткани обязательно должны быть направлены на патоморфологическое исследование, которое должно включать в себя гистологическое и иммуногистохимическое (ИГХ) исследование.
ИГХ-исследование представляет собой метод идентификации специфичных антигенных свойств злокачественных опухолей. ИГХ-методы используются для локализации того или иного клеточного или тканевого компонента (антигена) in situ посредством связывания его с мечеными антителами и являются неотъемлемой частью современной диагностики рака, обеспечивая обнаружение в тканях различных клеток, маркеров пролиферации, клеточной зрелости, факторов акантоза.
В дальнейшем для визуализации антигенов используют специфические антитела и реагенты.
Лейкоплакия — это сугубо клинический термин; в настоящее время он не используется для морфологического описания. При лейкоплакии можно выявить 4 вида изменений: очаговую эпителиальную гиперплазию; плоскоклеточную интраэпителиальную неоплазию 1-й степени (SINI), плоскоклеточную интраэпителиальную неоплазию 2-й степени (SINII) и плоскоклеточную интраэпителиальную неоплазию 3-й степени (SINIII) [17].
При очаговой эпителиальной гиперплазии отмечают увеличение толщины эпителия в связи с увеличением одного из компонентов базального, шиповатого (акантоз) или поверхностного (гипер- и паракератоз) слоев. Она может сопровождаться воспалительными и реактивными цитологическими изменениями.
При плоскоклеточной интраэпителиальной неоплазии I степени в эпителии имеются клетки с незначительно измененными цитологическими характеристиками; изменения ограничены нижней третью эпителия; при этом сохраняется нормальное созревание эпителиальных клеток в верхних 2/3 эпителия. Могут выявляться ограниченные базальным слоем митозы нормальной конфигурации, также возможен гиперкератоз.
При плоскоклеточной интраэпителиальной неоплазии II степени измененные клетки с атипическими цитологическими характеристиками отмечаются уже в нижней и средней трети эпителия. В ядрах определяются крупные ядрышки; таким образом, более выражена клеточная атипия. Дифференцировка клеток и тканей сохранена в верхней трети слизистой оболочки, митозы отмечаются в промежуточном и парабазальном слоях.
При плоскоклеточной интраэпителиальной неоплазии 3-й степени (SIN III) в активно пролиферирующих клетках выявляют митотическую активность; они занимают более 2/3 эпителиального слоя. Однако в них нет цитологической атипии, характерной для карциномы in situ. Дифференцировка клеток сохранена в поверхностных слоях. Может присутствовать гиперкератоз. По мере нарастания неопластических изменений в эпителии в подлежащей дерме усиливаются воспалительные явления, сопровождающиеся инфильтрацией лимфоцитами.
Клинически процесс обычно начинается с так называемой предлейкоплакической стадии, которая характеризуется воспалением участка СОР. На красной кайме губ эту стадию наблюдают редко [12].
После этого происходит ороговение, развивается так называемая плоская, или простая, форма лейкоплакии, представляющая собой равномерное ороговение ограниченного участка слизистой оболочки, которое является результатом гиперплазии эпителия и сопровождается хроническим воспалением стромы. Наиболее часто данная форма лейкоплакии локализуется на слизистой оболочке щек, по линии смыкания зубов и в углах рта, на языке. Пораженные участки слизистой могут иметь разную форму; так, возможно ороговение ограниченного участка слизистой оболочки щеки в виде полос с четкими границами и неправильными очертаниями, не снимающееся при соскабливании.
Субъективные ощущения при плоской лейкоплакии почти отсутствуют. Пациенты могут отмечать косметический недостаток в виде белесоватого участка слизистой или шероховатость. Заболевание характеризуется разной степенью утолщения эпителиального слоя и вовлечением в хронический воспалительный процесс собственной пластинки СОР; клинически воспалительная реакция имеет вид хронического воспаления или не проявляется вовсе. Важным признаком данной формы лейкоплакии является то, что участки СОР, подвергшиеся ороговению, не возвышаются над окружающими тканями.
Патоморфологически эта форма лейкоплакии описывается как очаговая эпителиальная гиперплазия, при которой проявления гиперкератоза чередуются с паракератозом. Если ороговение носит характер паракератоза, наиболее выражены явления акантоза. Собственная пластинка СОР в зоне поражения имеет воспалительный инфильтрат из мононуклеарных клеток и плазмоцитов, который чередуется с очагами фиброза и склероза. Соединительная ткань полнокровная, отечная, разрыхленная. Выражен парабазальный слой эпителия. Толщина шиповидного слоя — 40—50 рядов клеток, отмечается акантоз.
Таким образом, паракератоз при плоской лейкоплакии чаще сочетается с эпителиальной гиперплазией, при которой базальная мембрана остается хорошо определяемой в виде линии, отделяющей утолщенный эпителий от подлежащей стромы.
Плоская форма лейкоплакии может протекать годами без изменений или может переходить в веррукозную форму.
Веррукозная лейкоплакия — особая форма лейкоплакии. Основной ее клинический признак — значительно возвышающийся над уровнем СОР и резко отличающийся от нее по цвету участок выраженного ороговения. Очаги гиперкератоза имеют яркий молочно-белый цвет.
Различают бляшечную и бородавчатую формы веррукозной лейкоплакии [30]. При бляшечной форме определяются ограниченные молочно-белые, иногда — соломенно-желтые округлые образования с четкими контурами, возвышающиеся над окружающей слизистой оболочкой. Наиболее выраженную склонность к злокачественной трансформации имеет веррукозная лейкоплакия с бородавчатыми разрастаниями [1, 8, 21, 26].
Бородавчатая разновидность веррукозной лейкоплакии характеризуется плотными серовато-белыми бугристыми образованиями, возвышающимися на 2—3 мм над уровнем слизистой оболочки; она обладает бо́льшим потенциалом к озлокачествлению, чем бляшечная. Ряд зарубежных и отечественных авторов отмечают, что именно веррукозная лейкоплакия в 70% случаев трансформируется в плоскоклеточный рак [6, 8, 11, 25, 37].
Гистологически эпителиальный покров слизистой оболочки резко утолщен за счет разрастания рогового и зернистого слоев. В цитоплазме клеток зернистого слоя увеличивается количество кератогиалина. Самые поверхностные клетки имеют вид тонких чешуек с плотной гомогенной эозинофильной протоплазмой и дегенерирующими ядрами. Тонкие соединительнотканные сосочки глубоко вдаются в толщу покровного эпителия. Акантоз выражен; в подлежащей, отечной и разрыхленной, соединительной ткани определяются хроническое воспаление, гиперемия, клеточная инфильтрация. При веррукозной лейкоплакии обнаруживают выраженный гиперкератоз, редко сочетающийся с небольшими очагами паракератоза; иногда в патологический процесс вовлечен блестящий слой; зернистый слой состоит из 4—5 рядов клеток с хорошо выраженными гранулемами, шиповатый слой — из 8—12 рядов клеток. Возможно выявление атипичных клеток. В отдельных случаях акантоз сопровождается удлинением и расширением эпителиальных выростов. Наблюдают изменения клеток шиповатого слоя. Клетки — разной величины и формы, имеют крупные гиперхромные ядра, содержащие в среднем 2—4 крупных ядрышка.
Эрозивная форма лейкоплакии — самая злокачественная [41]. При эрозивной форме лейкоплакии появляются трещины и эрозии, которые неизбежно подвергаются механическому и термическому воздействию.
Эрозии возникают как результат травмирования очагов лейкоплакии простой и веррукозной форм механическими и термическими факторами. Как правило, это наблюдается на слизистой оболочке языка, щек, красной каймы губ. При усилении ороговения, появлении инфильтрации в основании кровоточащей и незаживающей эрозии можно говорить об озлокачествлении процесса.
Гистологическое исследование показывает, что слизистая оболочка утолщена, расширены шиповидный слой и межклеточные пространства. Тяжи эпителия глубоко вдаются в толщину соединительнотканного слоя, разграничивая вытянутые, тонкие сосочки — акантоз. Эпителий местами разрыхлен; в местах потери эпителия формируются эрозии. Наблюдается хроническое воспаление в собственной пластинке слизистой оболочки, выражена межклеточная инфильтрация с примесью плазматических клеток и мононуклеарных клеток.
При подозрении на плоскоклеточный рак гистологическая картина характеризуется появлением участков гиперкератоза овальной формы с так называемыми «раковыми жемчужинами». Определяются комплексы атипичных клеток плоского эпителия с инвазивным ростом в собственную пластинку слизистой оболочки. Атипичные клетки имеют цитологические признаки злокачественности, включая высокое ядерно-цитоплазматическое соотношение, выраженные 1 или несколько ядрышек, ядерную гиперхромазию и плеоморфизм, патологические митозы.
Таким образом, заключение патоморфолога будет содержать не клинический диагноз, а диагнозы (SIN), такие как очаговая эпителиальная гиперплазия, плоскоклеточная эпителиальная неоплазия разной степени (от 1-й до 3-й), наличие или отсутствие атипичных клеток, гиперкератоз, веррукозная лейкоплакия или плоскоклеточный рак [17].
Исходя из вышеизложенного, лейкоплакия — клинический термин. Патоморфологическое заключение содержит описание в соответствии с классификацией ВОЗ 2005 г.: описана степень поражения слизистой оболочки в зависимости от глубины. Наличие гиперкератоза и гиперплазии следует рассматривать как подтверждение клинического диагноза «лейкоплакия». Ведущим клиническим признаком веррукозной лейкоплакии являются сильно возвышающиеся над окружающей слизистой очаги гиперкератоза, а при язвенно-эрозивной — очаги эрозий.
Если описаны частые митозы, скопление атипичных клеток с несколькими ядрами большого размера, можно говорить о карциномеinsitu. Лейкоплакия рассматривается как предраковое заболевание. Наиболее склонны к озлокачествлению веррукозная и эрозивно-язвенная ее формы, поэтому при хирургическом лечении патоморфологическое исследование, включая ИГХ, является обязательным.
1. Синонимы:
• Врожденная киста полости рта, эктодермальная киста, дермоидная киста
2. Определения:
• Кистозное образование полости рта, которое происходит из врожденных эпителиальных остатков или включений:
о Дермоид: эпителиальные элементы с кожными придатками
о Эпидермоид: только эпителиальные элементы
• Редко встречающаяся тератоидная киста:
о Эпителиальные элементы в сочетании с другими тканями, такими как кость, хрящ или мышца
1. Общая характеристика:
• Лучший диагностический критерий:
о Выглядят как киста в полости рта с четкими контурами
о Дермоид: жир, жидкость или смешанный состав
о Эпидермоид: только жидкость
• Локализация:
о Поднижнечелюстное пространство, подъязычное пространство или корень языка
о Дермоидная киста чаще расположена вдоль средней линии
• Размер:
о Обычно < 4 см
• Морфология:
о Округлая или цилиндрическая форма:
- В большинстве случаев имеется тонкая четкая стенка (75%)
- В 20% отмечаются мягкотканные узелки в стенках или по периферии кисты
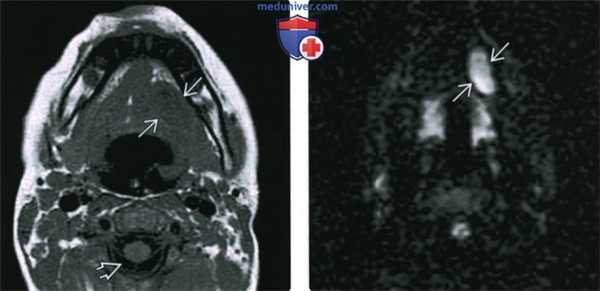
(Слева) МРТ Т1ВИ, аксиальная проекция. Эпидермоидная киста подъязычного пространства. Сигнал от образования минимально гипоинтенсивный относительно скелетных мышц, выраженно гиперинтенсивный относительно ликвора. Такая картина говорит о повышенном содержании белка, что может свидетельствовать в пользу инфицирования или, вероятно, кровоизлияния.
(Справа) MPT DWI, аксиальная проекция, тот же пациент. Гиперинтенсивный сигнал говорящий об ограничении диффузии. Такой вид может быть характерен и для эпидермоидной, и для дермоидной кисты.
2. КТ при дермоиде и эпидермоиде полости рта:
• КТ без контрастирования:
о Дермоид: содержимое жировой плотности, жидкость средней плотности, кальцификаты (< 50%)
о Эпидермоид: жидкостная плотность без комплексных элементов
• КТ с КУ:
о Возможно незначительное накопления контраста в стенках кисты
о При наличии минимальных дополнительных компонентов в дермоидной кисте ее может быть невозможно отличить от эпидермоидной кисты
3. МРТ при дермоиде и эпидермоиде полости рта:
• Т1ВИ:
о Образование полости рта с четкими контурами
о Дермоид: характерен сложный жидкостной сигнал:
- Диффузное или локальное повышение сигнала говорит в пользу жировой ткани:
Жировое строение можно подтвердить на режимах FS или при помощи артефакта химического сдвига о Эпидермоид:
- Диффузное увеличение интенсивности сигнала характерно для высокого содержания белка
• Т2ВИ:
о Дермоид: неоднородный сигнал высокой интенсивности:
- Промежуточный сигнал характерен для жировой ткани
- Локальные участки низкоинтенсивного сигнала при наличии кальцификатов
• DWI:
о И для дермоидной, и для эпидермоидной кисты может быть характерно ограничение диффузии
• Т1ВИ с КУ:
о Часто имеется периферическое кольцо накопления контраста
4. УЗИ при дермоиде и эпидермоиде полости рта:
• Может быть полезным для оценки поверхностных образований
• Дермоид: эхосигнал смешанного типа за счет жировой ткани; эхогенные участки с акустическим затенением при наличии каль цификатов
• Эпидермоид: псевдосолидный внешний вид с однородным внутренним эхосигналом:
о Клеточный материал внутри кисты обусловливает псевдосолидный вид
о Акустическое усиление задней стенки говорит в пользу кистозной природы
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ с КУ или МРТ
о МРТ позволяет более точно отличить дермоидную кисту от эпидермоидной:
- При наличии неоднородного сигнала в первую очередь нужно думать о дермоидной кисте
• Протокол исследования:
о КТ: тонкие срезы с мультипланарной реконструкцией позволя ют более точно локализовать кисту
о МРТ: последовательности FS позволяют доказать наличие клетчатки
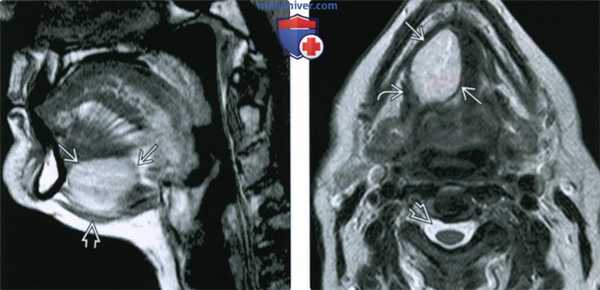
(Слева) МРТ Т1ВИ, сагиттальная проекция, эпидермоидная киста с гиперинтенсивным сигналом, происходящая из передних отделов корня языка и смещающая вниз мышцы дна полости рта. Гиперинтенсивный сигнал говорит в пользу высокого содержания белка.
(Справа) МРТ Т2ВИ, аксиальная проекция, тот же пациент. Неоднородный сигнал умеренно высокой интенсивности. Из-за высокого содержания белка сигнал гипоинтенсивный относительно ликвора. Вдоль латеральной границы образования проходит челюстно-подъязычная мышца.
в) Дифференциальная диагностика дермоида и эпидермоиде полости рта:
1. Ранула:
• Простая ранула может выглядеть так же, как эпидермоид подъязычного пространства:
о Одностороннее тонкостенное кистозное образование подъязычного пространства
• Погружная ранула тоже может выглядеть идентично эпидермоидной кисте подъязычного и поднижнечелюстного пространств:
о Однодольчатое образование в форме «кометы», «хвост» которой погружается в подъязычное пространство, а «головка» в заднюю часть поднижнечелюстного пространства
2. Лимфатическая мальформация:
• Кистозное образование, захватывающее несколько смежных пространств
• Возможны эпизоды кровотечения, приводящие к появлению уровней жидкости
• При инфицировании появляется сложный белковый компонент
3. Метастазы плоскоклеточного рака в лимфоузлах:
• Кистозные метастазы
• Поднижнечелюстные узлы (уровень IB)
• Чаще всего первичный очаг локализуется в полости рта, в том числе на губах
4. Киста щитоязычного протока:
• Срединная киста, расположенная между подъязычной костью и слепым отверстием языка
• При локализации в задней части языка может напоминать эпидермоид
5. Абсцесс полости рта:
• Пациент с лихорадкой и болезненным образованием в полости рта
• Кистозное образование с кольцом накопления контраста, выраженный отек языка и мягких тканей
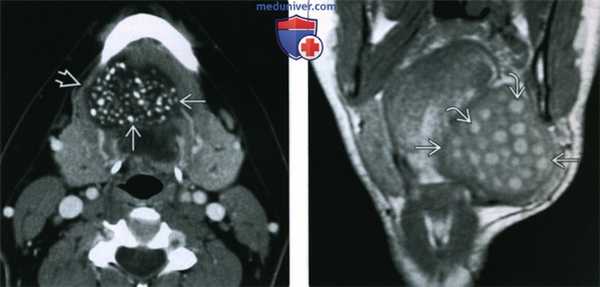
(Слева) КТ с КУ, аксиальная проекция. Располагающееся парамедианно образование подъязычного пространства. Образование имеет четкие контуры и располагается медиальнее челюстно-подъязычной мышцы. Определяются множественные кальцификаты и участки пониженной плотности, характерные для эпидермоидной кисты.
(Справа) МРТ Т1ВИ, коронарная проекция. Крупная дермоидная киста подъязычного пространства, смещающее челюстно-подъязычную мышцу в латеральную сторону. Округлые участки гиперинтенсивного сигнала представляют собой жировую клетчатку. Они характерны для дермоидной кисты и позволяют отличить ее от эпидермоидной кисты, ранулы или лимфатической мальформации.
1. Общая характеристика:
• Этиология:
о Две теории: врожденное и приобретенное заболевание:
- Внутриутробное включение элементов дермы на уровне первой и второй жаберных дуг:
Секвестрация поверхностной эктодермы во время слияния на 3-4 неделях эмбрионального развития
- Приобретенная травматическая имплантация эпителиальных элементов в слизистую полости рта
2. Стадирование, классификация дермоида и эпидермоида полости рта:
• Классификация Meyer (гистологическая):
о Дермоид: выстланная эпителием киста, содержащая в своей стенке кожные придатки, например, волосяные фолликулы и потовые железы
о Эпидермоид: выстлана простым ороговевающим эпителием, окружена соединительной тканью
о Тератоид: выстланная эпителием киста, содержащая элементы мезодермы или эндодермы, такие как мышцы, кости, зубы и слизистые оболочки
3. Макроскопические и хирургические особенности:
• Содержимое по консистенции напоминает масло или сыр; бурый, белый или желтоватый цвет
• Может содержать кровь или продукты распада
е) Клинические особенности:
1. Проявления:
• Возраст:
о Чаще всего возникает в молодом возрасте:
- Средний возраст обращения: 30 лет
• Пол:
о М:Ж = 3:1
• Эпидемиология:
о Одни из самых редких врожденных опухолей шеи
о о 90% образований полости рта/ротоглотки - плоскоклеточный рак
2. Течение и прогноз:
• Доброкачественное новообразование с медленным ростом
• Присутствует уже в школьном возрасте, но обычно имеет небольшие размеры и не проявляет себя
• Может увеличиваться в размерах, симптомы возникают в пубертатном периоде, когда повышается активность сальных желез
• Быстрый рост может также быть признаком разрыва кисты о Выраженное воспаление и увеличение в размерах
3. Лечение:
• Хирургическое удаление приводит к излечению:
о Для предотвращения рецидива удалить кисту следует полностью
• Экстракапсулярное удаление может выполняться наружным или внутриротовым доступами
• Хирургический доступ зависит от локализации образования относительно челюстно-подъязычной мышцы:
о Подъязычное пространство: выше и медиальнее челюстно-подъязычной мышцы:
- Внутриротовой доступ обеспечивает хорошие функциональные и косметические результаты
о Поднижнечелюстное пространство: ниже и латеральнее челюстно-подъязычной мышцы:
- Поднижнечелюстной доступ
• Послеоперационные осложнения возникают редко
• При разрыве кисты подавить воспаление можно при помощи стероидных и нестероидных противовоспалительных препаратов
ж) Диагностическая памятка:
1. Следует учесть:
• Дермоид, эпидермоид, ранула и лимфатическая мальформация полости рта могут выглядеть практически идентично
2. Советы по интерпретации изображений:
• Для дермоида характерно наличие жировой клетчатки и кальцификатов
• При наличии уровней жидкости с кровью следует думать о лимфатической мальформации
• Образование в форме «кометы», части которой находятся в подъязычной и поднижнечелюстном пространствах, вероятнее всего является ранулой
Читайте также:
- Рентгенограмма, КТ, МРТ при дегенеративном сколиозе позвоночника
- Меланоз кожи при тепловом воздействии Бушке-Эйхорна (мраморная пигментация кожи)
- Диагностика клещевого энцефалита. Лечение клещевого энцефалита
- Лечение педикулеза. Как избавиться от вшей?
- Стоматит на акриловые протезы. Клиника аллергии на пластмассовые протезы
