Лучевая диагностика дуральной фистулы задней черепной ямки с интраспинальным сбросом
Добавил пользователь Владимир З. Обновлено: 09.01.2026
Задняя черепная ямка (ЗЧЯ) является наиболее часто является местом локализации опухолей у детей. Медуллобластомы и астроцитомы мозжечка у них составляют почти две трети всех опухолей ЗЧЯ. Оставшуюся одну треть занимают эпендимомы и глиомы ствола мозга. У всех больных с опухолями этой локализации доминируют клинические симптомы, связанные с дисфункцией мозжечка (атаксия, тошнота и рвота).
Взрослые
- Метастатическое поражение (в особенности рак легкого и молочных желез, а также меланома, опухоли щитовидной железы, почечно-клеточный рак).
- Гемангиобластома — наиболее часто встречаемая первичная опухоль головного мозга
- Медуллобластома и астроцитома встречается в 1% случаев у взрослых в области задней черепной ямки.
Детский возраст
- Астроцитомы
- Пилоцитарная астроцитома — наиболее часто встречаемая
- Глиома ствола головного мозга
Медуллобластома
Медуллобластома – высокозлокачественная (IV тип по классификации ВОЗ) опухоль, которая чаще всего (75%) растет из червя мозжечка. Она является второй по частоте (после астроцитомы) опухолью у детей и наиболее частой опухолью задней черепной ямки в детской популяции.
КТ
При КТ медуллобластомы обычно выглядят как солидные гиперденсивные опухоли. Кистозные изменения и некроз встречаются в 50% случаев, кальцинаты – в 20%, кровоизлияния наблюдаются редко. КТ без контрастного вещества является наиболее надежным методом для дифференциации с астроцитомами мозжечка.
Астроцитома обычно бывает изо- и гиподенсивная, в то время как медуллобластома гиперденсивна, что отражает плотную клеточную структуру опухоли.
МРТ
При МРТ медуллобластомы обычно гипоинтенсивны по сравнению с серым веществом на изображениях в режиме T1 и чрезвычайно разнообразны на изображениях в режиме T2. Почти всегда присутствует перитуморальный отек. Накопление контрастного вещества интенсивное и гетерогенное. Медуллобластомы метастазируют ликворным путем и обычно выявляются, как накапливающие контраст в месте операции, в желудочках, интратекально в позвоночном канале, особенно вдоль заднего края спинного мозга. Системные метастазы встречаются в 5% случаев, часто поражая кости.
Пилоцитарная астроцитома
Пилоцитарная астроцитома – медленно растущая, хорошо отграниченная наиболее часто встречающаяся опухоль головного мозга у детей. Большинство пилоцитарных астроцитом (60%) локализуется субтенториально, однако опухоль может поражать любой участок мозга, особенно зрительные нервы (глиома зрительного нерва) и хиазму/гипоталамус.
Клинические симптомы отражают локализацию опухоли. Пилоцитарные астроцитомы классифицируются по системе ВОЗ как опухоли I степени злокачественности, с медленным ростом и чрезвычайно редким рецидивированием и диссеминацией.
Радиологические находки
Классический радиологический внешний вид пилоцитарной астроцитомы мозжечка – это хорошо отграниченная, в основном кистозная опухоль с интенсивно накапливающим контрастное вещество узлом, сходная с гемангиобластомой.
Соответственно, эта опухоль гиподенсивна при КТ, выглядит как хорошо отграниченное объемное образование в черве или гемисфере мозжечка с солидным участком, который является изо- и гиподенсивным по сравнению с тканью головного мозга.
При МРТ эти опухоли изогипоинтенсивны в сравнении с серым веществом на изображениях при коротком TR и гиперинтенсивны при длинном TR. Кистозная часть нередко содержит белковую жидкость, и поэтому может отличаться по сигналу от ликвора. Окружающий отек встречается редко. Солидный компонент обычно накапливает контраст в различной степени.
Эпендимома
Эпендимомы составляют примерно 6–12% всех интракраниальных опухолей и встречаются в основном у детей и подростков (средний возраст около 6 лет). Существует второй возрастной пик – в 30–40 лет.
Эпендимомы возникают из эпендимальной выстилки желудочков и центрального канала спинного мозга. Они являются медленно растущими, солидными, хорошо отграниченными опухолями, которые скорее смещают, чем инфильтрируют окружающую паренхиму головного мозга и классифицируются по системе ВОЗ как опухоли II степени злокачественности.
Частыми признаками являются наличие кровоизлияния и кальцификации. Кистозные изменения чаще встречаются при супратенториальных эпендимомах.
Эпендимомы обычно изоденсивны по сравнению с мозгом при КТ без контраста. Большие участки кальцификации (50%), кисты (15%), кровоизлияния (10%) являются частыми признаками и обусловливают гетерогенный внешний вид опухоли.
При МРТ эпендимомы выглядят хорошо отграниченными новообразованями, несколько гипоинтенсивными в сравнении с серым веществом на изображениях при коротком TR и гиперинтенсивными при длинном TR. Кистозные участки (более гиперинтенсивные) и кальцификаты (гипоинтенсивные) создают гетерогенный вид на изображениях при длинном TR. Присутствует умеренное накопление контраста в солидном узле. Распространение через отверстия из четвертого желудочка в мостомозжечковый угол или в большую затылочную цистерну является характерным признаком этих опухолей и может помочь при дифференцировании с другими опухолями ЗЧЯ детского возраста.
Глиома ствола головного мозга
Глиомы ствола головного мозга представляют исключительно гетерогенную группу опухолей головного мозга и составляют примерно 15% всех детских новообразований ЦНС.
Клиническая симптоматика зависит от вовлечения в опухоль ядер черепных нервов и проводящих путей ствола.
Глиомы ствола возникают в мосту (наиболее часто), среднем или продолговатом мозге и могут быть диффузными, фокальными и смешанными. Большинство глиом ствола (60%) считаются опухолями низкой степени злокачественности, хотя часто встречается гистологическая гетерогенность даже внутри одной опухоли.
При КТ в типичных случаях глиома ствола выглядит как фокальная, гипо- и изоденсивной плотности, с расширением моста, с чрезвычайно варьирующим усилением, которое со временем может изменяться. Степень усиления достоверно не коррелирует со злокачественностью опухоли или с уровнем выживаемости. Однако наличие гиподенсивных зон и вовлечение всего ствола мозга коррелирует с неблагоприятным исходом.
При МРТ выявляется типичное удлинение T1 и T2. Изображения при длинном TR позволяют лучше оценить истинную распространенность опухоли в силу гиперинтенсивного контраста с нормальным белым веществом. Гидроцефалия – редкий признак глиом ствола вследствие их медленного роста. Кровоизлияния или кисты встречаются в 25% случаев, чаще при фокальном, а не диффузном росте. Примерно одна треть изображений этих опухолей усиливается после введения контрастного вещества. Накопление последнего не является надежным прогностическим признаком.
Лучевая диагностика дуральной фистулы задней черепной ямки с интраспинальным сбросом
Лучевая диагностика сосудистой мальформации 4 типа позвоночника (артериовенозной фистулы, АВФ)
а) Терминология:
1. Синонимы:
• Перимедуллярная артериовенозная фистула (АВФ), сосудистая мальформация позвоночника 4 типа, АВФ мягкой мозговой оболочки, вентральная АВФб) Визуализация:
1. Общие характеристики:
• Наиболее значимый диагностический признак:
о Тип 1: сосудистые полости с гиперинтенсивностью сигнала спинного мозга
о Тип 2: интрамедуллярный узел (может распространяться под мягкую мозговую оболочку дорзальной поверхности спинного мозга)
о Тип 3: узел может распространяться экстрамедуллярно и экстраспинально
о Тип 4: вентральная фистула (варикозные узлы, оттесняющие и сдавливающие спинной мозг)
• Локализация:
о Тип 4: интрадуральная локализация фистулы в непосредственной близости к спинному мозгу
о На дорзальной или вентральной поверхности спинного мозга могут быть видны расширенные дренирующие вены
о Чаще всего располагается вдоль в вентральной поверхности спинного мозга
• Размеры:
о Вариабельны и зависят от числа питающих сосудов, размеров дренирующих вен, наличия аневризм
• Морфология:
о Многочисленные четко ограниченные извитые сосудистые полости2. КТ при сосудистой мальформации 4 типа:
• КТ:
о КТ с КУ:
- Может отмечаться утолщение спинного мозга, контрастирование узла мальформации и сосудов мягкой мозговой оболочки(редко)
• КТ-ангиография:
о Позволяет визуализировать дренирующие вены, тогда как точная локализация фистулы затруднительна
о Для лучшей оценки деталей анатомии обязателен пост-процессинг изображений3. МРТ при сосудистой мальформации 4 типа:
• Т1-ВИ:
о Тип 4 (перимедуллярная/оболочечная АВФ):
- Вентральная фистула, широкие сосудистые полости, деформирующие/оттесняющие спинной мозг
- Бывает сложно отличить от АВФ 1 типа
• Т2-ВИ:
о Гиперинтенсивность спинного мозга + сосудистые полости
• Т1-ВИ с КУ:
о Контрастирование сосудов мягкой мозговой оболочки, эпидурального сплетения, ± пятнистое контрастное усиление сигнала дистального отдела спинного мозга
• МР-ангиография:
о Динамическая контрастная МРА позволяет визуализировать расширенные дренирующие вены
о Пространственного разрешения метода обычно бывает недостаточно для визуализации артериальных питающих сосудов4. Ангиография при сосудистой мальформации 4 типа:
• Стандартная ангиография:
о 1 тип: периферическая дуральная фистула, источник кровоснабжения которой может располагаться на любом уровне - от позвоночной артерии вверху до внутренней подвздошной артерии внизу
о 2 тип: кровоснабжение узла мальформации осуществляется из передней спинномозговой артерии (ПСА) или задней спинномозговой артерии (ЗСА); дренируется узел во фронтальное венозное сплетение (на поверхности спинного мозга), которое в свою очередь дренируется антеградно в эпидуральное пространство
о 3 тип: крупный сложного строения узел, многочисленные питающие сосуды, может располагаться интрамедуллярно, экстрамедуллярно и даже экстраспинально
о 4 тип: питающий сосуд из системы ПСА или ЗСА напрямую анастомозируетсо спинномозговой веной (сосудистый узел отсутствует)5. Несосудистые интервенционные рентгенологические исследования:
• Миелография:
о Извитые дефекты наполнения вдоль поверхности спинного мозга6. Рекомендации по визуализации:
• МРТ с КУ, КТ-ангиография, возможна ангиография позвоночника ± эмболизация![МРТ при сосудистой мальформации 4 типа позвоночника (артериовенозной фистуле, АВФ)]()
(Слева) Сагиттальный срез, STIR МР-И: гиперинтенсивность сигнала на всем протяжении спинного мозга и нечетко ограниченные сосудистые полости вдоль вентральной его поверхности. Также виден ограниченный участок низкого сигнала, который при проведении ангиографии оказался высокопоточной аневризмой.
(Справа) На ангиограмме в прямой проекции (артериальная фаза) контрастирован крупный сегментарный питающий сосуд спинного мозга, кровь из которого напрямую, без промежуточного узла, шунтируется во фронтальное венозное сплетение. В области фистулы образовалась высокопоточная аневризма.в) Дифференциальная диагностика сосудистой мальформации 4 типа:
1. Нормальный артефакт тока СМЖ:
• Наиболее выражен вдоль дорзальной поверхности спинного мозга
• Нечеткие границы, картина варьирует в различных режимах исследования2. Дуральная фистула 1 типа:
• МР-, КТА-картина может быть неотличима от АВФ 4 типа3. Извитость интрадуральных участков корешков спинного мозга на фоне стеноза поясничного отдела позвоночника:
• От мальформаций отличает наличие грубого стеноза позвоночного канала
• Скученные извитые корешки спинного мозга, оканчивающиеся на уровне конуса спинного мозга4. Интрамедуллярная опухоль:
• Эпендимома: неоднородная структура (кисты, продукты крови)
• Астроцитома: протяженное накапливающее контраст образование, отсутствуют расширенные сосуды5. Интрадуральная экстрамедуллярная опухоль с усиленным кровоснабжением:
• Параганглиома: усиленно накапливающее контраст интрадуральное экстрамедуллярное объемное образование![МРТ при сосудистой мальформации 4 типа позвоночника (артериовенозной фистуле, АВФ)]()
(Слева) На сагиттальном Т1 -ВИ у пациента с интрадуральной фистулой 4 типа визуализируются многочисленные извитые сосудистые полости вдоль дорзальной поверхности спинного мозга.
(Справа) Ангиография в прямой проекции: фистула 4 типа, кровоснабжаемая правой корешковой артерией, контрастированы многочисленные расширенные перимедуллярные вены.г) Патология:
2. Стадирование, степени и классификация сосудистой мальформации 4 типа:
• 4А: небольшая АВФ с медленной скоростью кровотока, минимальное расширение вен
• 4В: промежуточная АВФ, расширенные питающие артерии, высокая скорость кровотока
• 4С: крупная АВФ, расширенные питающие артерии, расширенные и извитые вены4. Микроскопия:
• Патологически измененные сосуды, отличающиеся различной толщиной стенок, внутренним эластичным слоем
• Реактивные изменения окружающей ткани: глиоз, цитоидныетела, волокна Розенталя: часты депозиты гемосидерина; ± Са++![МРТ при сосудистой мальформации 4 типа позвоночника (артериовенозной фистуле, АВФ)]()
(Слева) На фронтальной КТ-ангиограмме визуализируется крупный клубок сосудов вдоль вентральной поверхности спинного мозга, кровоснабжаемый правой корешковой артерией и характеризующийся расширением вен на поверхности спинного мозга.
(Справа) Ангиография в прямой проекции: сосудистая мальформация, кровоснабжаемая корешковой артерией на поверхности спинного мозга. Шунтирование крови осуществляется на уровне спинного мозга (4 тип), а не на уровне твердой мозговой оболочки (1 тип).г) Клинические особенности:
1. Клиническая картина:
• Наиболее распространенные симптомы/признаки:
о Тип 4: прогрессирующий синдром конуса спинного мозга/конского хвоста, субарахноидальное кровоизлияние (САК):
- 4А тип отличается медленной скоростью кровотока, первичной причиной клинической симптоматики является венозная гипертензия
- При 4В и 4С типах наблюдается феномен обкрадывания и сдавление спинного мозга варикозно расширенными венами
о Неврологический дефицит присутствует более, чем у 90% пациентов:
- Парапарез 78%
- Чувствительные нарушения 66%
- Тазовые нарушения 62%
о У 36% пациентов первым проявлением заболевания становится кровоизлияние:
- Субарахноидальное 75%
- Гематомиелия 32%
- Частота кровоизлияний в различных подгруппах 4 типа практически не отличается
- При отсутствии лечения ежегодный риск развития кровоизлияний составляет 2,5%
- У пациентов, ранее уже перенесших кровоизлияния, ежегодный риск нового кровоизлияния увеличивается до 5,6%
о Изредка у пациентов с оболочечными АВФ шейной локализации в клинике на первый план выступают дыхательные нарушения2. Демография:
• Возраст:
о Дети и взрослые
о Средний возраст 32 года
• Пол:
о Ок. 60% пациентов —мужчины
• Эпидемиология:
о Интрамедуллярные АВМ (2 и 3 тип): 15-20% всех спинальных АВМ
о Тип 4: 10-20% спинальных АВМ
о АВМ составляют < 10% всех объемных образований спинного мозга3. Течение заболевания и прогноз:
• 4а тип: хирургическое лечение обычно характеризуется благоприятным прогнозом (облитерация образования в более, чем 90% случаев)
• 4с тип: менее благоприятный прогноз в отношении выздоровления, облитерация достигается примерно в 70% случаев4. Лечение сосудистой мальформации 4 типа:
• 4 тип: выбор в пользу эмболизации или хирургической резекции мальформации основывается на ее анатомических особенностях и размерах: хирургическая резекция, хирургическая резекция или эмболизация, только эмболизация:
о При 4А типе АВФ обычно показана хирургическая резекция, поскольку нормальный калибр ПСА не дает возможности эмболизировать фистулу
о 4В тип АВФ характеризуется расширением питающих сосудов, что допускает проведение эмболизации, однако возможна и хирургическая резекция
о 4С тип АВФ отличается высокой скоростью кровотока и является наиболее подходящим вариантом для проведения эмболизациие) Диагностическая памятка. Следует учесть:
• Перед назначением катетерной ангиографии должны проводится КТ- или динамическая контрастная МР-ангиография:
о Эти методы позволяют оценить тип мальформации и локализовать ПСАж) Список использованной литературы:
1. Gross BA et al: Spinal pial (type IV) arteriovenous fistulae: a systematic pooled analysis of demographics, hemorrhage risk, and treatment results. Neurosurgery. 73(1):141-51; discussion 151, 2013
2. Krings T et al: Spinal dural arteriovenous fistulas. AJNR Am J Neuroradiol. 30(4):639-48, 2009
3. Pattany PM et al: MR angiography of the spine and spinal cord. Top Magn Reson Imaging. 14(6):444-60, 2003
4. Hida К et al: Corpectomy: a direct approach to perimedullary arteriovenous fistulas of the anterior cervical spinal cord. J Neurosurg. 96(2 Suppl): 157-61, 2002
5. Rodesch G et al: Classification of spinal cord arteriovenous shunts: proposal for a reappraisal- the Bicetre experience with 155 consecutive patients treated between 1981 and 1999. Neurosurgery. 51(2): 374-9; discussion 379-80, 2002
6. Spetzler RF et al: Modified classification of spinal cord vascular lesions. J Neurosurg. 96(2 Suppl): 145-56, 2002
7. Mascalchi M et al: Spinal vascular malformations: MR angiography after treatment. Radiology. 219(2): 346-53, 2001
8. Sugiu К et al: Successful embolization of a spinal perimedullary arteriovenous fistula with cellulose acetate polymer solution: technical case report. Neurosurgery. 49(5): 1257-60; discussion 1260-1,20011. Общие характеристики:
• Наиболее значимый диагностический признак:
о Усиление Т2-сигнала верхнешейного отдела спинного мозга/продолговатого мозга + патологические перимедуллярные сосудистые полости
• Локализация:
о Фистула располагается в задней черепной ямке, клиника (миелопатия) связана с уровнем, на котором располагаются дренирующие вены
• Размеры:
о Вариабельны, от небольшого фокуса усиления Т2-сигнала в продолговатом мозге до распространенного отека шейного отдела спинного мозга2. КТ при дуральной фистуле задней черепной ямки с интраспинальным сбросом:
• КТ-ангиография:
о Увеличение числа и размеров сосудов мягкой мозговой оболочки задней черепной ямки и спинного мозга
о Венозные эктазии/аневризмы3. МРТ при дуральной фистуле задней черепной ямки с интраспинальным сбросом:
• Т2-ВИ:
о Усиление интенсивности сигнала продолговатого мозга и/или верхнешейного отдела спинного мозга
о Перимедуллярные сосудистые полости (различной выраженности)
• Т1-ВИ с КУ:
о Пятнистое диффузное контрастное усиление продолговатого мозга или верхнешейного отдела спинного мозга4. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Золотым стандартом диагностики остается катетерная ангиография(Слева) Сагиттальный срез, Т1-ВИ: многочисленные извитые сосудистые полости, расположенные в непосредственной близости к спинному мозгу. Расширенные сосудистые полости также видны в задней черепной ямке, где они представляют собой венозные эктазы.
(Справа) Аксиальный срез, Т1-ВИ: патологически расширенная срединная сосудистая полость, прилежащая к вентральной поверхности шейного отдела спинного мозга. (Слева) Сагиттальный срез, Т2-ВИ: распространенная гиперинтенсивность сигнала спинного мозга и минимальное его веретеновидное утолщение на уровне С1-С4. Видны множественные патологически расширенные перимедуллярные сосудистые полости. Расширенные дренирующие вены также видны на уровне задней черепной ямки.
(Справа) После введения контраста отмечается диффузное усиление сигнала верхнешейного отдела спинного мозга от уровня шейномедуллярного перехода до С5. Видны многочисленные интрадуральные экстрамедуллярные сосудистые полости. (Слева) На ангиограмме позвоночной артерии в артериальную фазу контрастирована дуральная фистула, кровоснабжаемая задними оболочечными ветвями позвоночной артерии.
(Справа) В венозную фазу контрастируем фистула в задней черепной ямке с ярко выраженным венозным сбросом в вены вдоль дорзальной и вентральной поверхности спинного мозга.в) Дифференциальная диагностика дуральной фистулы задней черепной ямки с интраспинальным сбросом:
1. Спинальная дАВФ:
• Спинальные дуральные фистулы шейной локализации встречаются нечасто
• Изменения сигнала спинного мозга и сосудистые полости могут выглядеть аналогично дАВФ задней черепной ямки с интраспинальным сбросом2. Демиелинизирующее заболевание:
• Контрастное усиление сигнала спинного мозга и усиление 12-сигнала при отсутствии перимедуллярных сосудистых полостей1. Общие характеристики:
• Этиология:
о дАВФ в случаях интраспинального сброса обычно локализуется в твердой мозговой оболочке задней черепной ямки2. Стадирование, степени и классификация дуральной фистулы задней черепной ямки с интраспинальным сбросом:
• Наличие кортикального венозного сброса (тип IIb-V по Cognard) свидетельствует о более агрессивном характере образования:
о Ежегодный уровень смертности достигает 1 0,4%
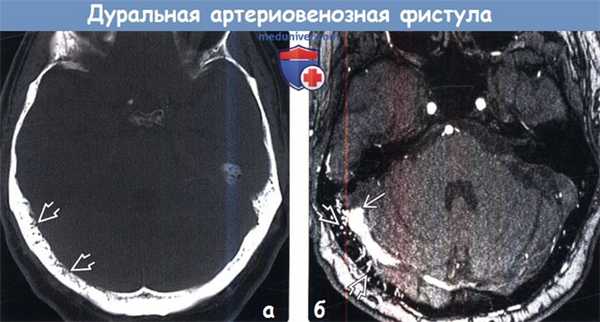
о Частота кровоизлияний достигает 8,1% о Риск негеморрагического неврологического дефицита - 6,9%(Слева) На сагиттальном Т1-ВИ пациента с дуральной фистулой в области намета мозжечка, интраспинальным венозным дренированием и венозной гипертензией спинного мозга вдоль поверхности спинного мозга визуализируются извитые сосудистые полости, которые в этом случае являются единственными МР-признаками сосудистой мальформации.
(Справа) Сагиттальный срез, Т2-ВИ: диффузная гиперинтенсивность сигнала продолговатого мозга и верхнешейного отдела спинного мозга. (Слева) Аксиальный срез, FLAIR МР-И головного мозга: признаки патологических изменений на уровне ствола мозга в виде гемосидериновой окраски каудальных ядер ствола мозга, скорее всего связанной с перенесенным ранее кровоизлиянием.
(Справа) Сагиттальный срез, Т1-ВИ с КУ: диффузное контрастное усиление продолговатого мозга и верхнешейного отдела спинного мозга. Диффузный характер контрастного усиления с нечеткими границами на протяжении нескольких сегментов для очагового (опухолевого) поражения нетипичен. (Слева) На ангиограмме наружной сонной артерии контрастирована фистула, кровоснабжаемая отчасти средней менингеальной артерией и дренирующаяся в венозное русло Причиной шейной миелопатии может быть венозная гипертензия спинного мозга на фоне венозного сброса от интракраниальной фистулы.
(Справа) В позднюю артериальную фазу после контрастирования наружной сонной артерии визуализируется фистула, кровоснабжаемая отчасти средней менингеальной артерией и дренирующаяся в спинномозговой канал.д) Клинические особенности:
1. Клиническая картина:
• Наиболее распространенные симптомы/признаки:
о Миелопатия, связанная с венозной гипертензией на фоне функционирующего венозного шунта и недостаточного венозного дренирования паренхимы спинного мозга
о Симптоматика чаще всего имеет хронический и прогрессирующий характер:
- У 25% пациентов имеет место острое развитие неврологической симптоматики2. Лечение дуральной фистулы задней черепной ямки с интраспинальным сбросом:
• Окклюзия/резекция фистулы эндоваскулярным или открытым способом
• Благоприятный клинический прогноз в виде частичного или полного разрешения симптоматикие) Диагностическая памятка:
1. Следует учесть:
• Клинические проявления дАВФ связаны с анатомической локализацией дренирующих вен, а не с расположением собственно фистулы: о Фистула V типа по Congard чаще проявляется симптомами поражения спинного, а не головного мозга
• Для исключения дАВФ даже при отсутствии изменений на МР-ангиограммах показана катетерная ангиография
2. Советы по интерпретации изображений:
• При обнаружении признаков отека верхнешейного отдела спинного мозга ищите патологические сосудистые полости на уровне задней черепной ямкиДиагностика дуральной артериовенозной фистулы по КТ, МРТ, ангиограмме
а) Терминология:
1. Сокращения:
• Артериовенозная фистула (дАВФ)
2. Синонимы:
• Дуральный артериовенозный шунт (дАВШ)
3. Определение:
• Гетерогенная группа поражений с общей ангиоархитектоникой (артериовенозные шунты в стенке синусов твердой мозговой оболочки)1. Общие характеристики дуральной артериовенозной фистулы:
• Лучшие диагностические критерии:
о МР/КТ ангиография: сеть крошечных (в виде трещин) сосудов в стенке тромбированного синуса твердой мозговой оболочки
о ЦСА: преобладающее артериальное питание из менингеальных артерий
о КТ, костное окно: расширенные чрескостные сосудистые каналы свода черепа, увеличенное остистое отверстие
• Локализация:
о Задняя черепная ямка >> супратенториальная область
о Любой синус твердой мозговой оболочки:
- Наиболее часто (35-40%) = поперечный синус (ПС) + сигмовидный синус (СС)
- Другие частые места = кавернозный синус (КС), верхний сагиттальный синус (ВСС), верхний каменистый синус (ВПС)![Дуральная артериовенозная фистула на КТ, МРТ]()
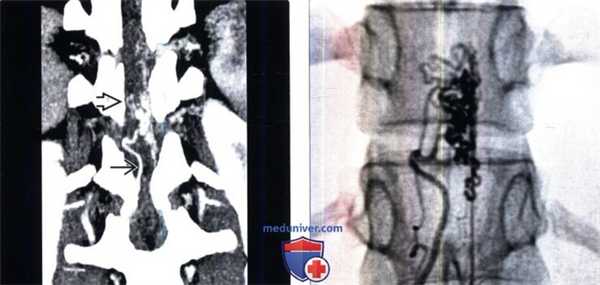
(а) КТ, костное окно, аксиальный срез: у пациента с шумом в ушах определяются множественные расширенные чрескостные сосудистые каналы в чешуе правой затылочной кости.
(б) Контрастная МР-ангиография: у этого же пациента определяется тромбоз правого синуса твердой мозговой оболочки, контрастирование множественных чрескостных сосудистых каналов, что характерно для дАВФ задней черепной ямки.2. КТ при дуральной артериовенозной фистуле:
• Бесконтрастная КТ:
о В черепе могут выявляться расширенные сосудистые каналы от чрескостных питающих артерий
о Ипсилатеральное расширение остистое отверстие:
- Содержит среднюю менингеальную артерию, которая в большинстве случаев питает дАВФ
о Выполните поиск осложнений: субарахноидальное кровоизлияние, отек головного мозга (венозная гипертензия)
• Контрастная КТ:
о Могут визуализироваться извитые питающие артерии ± гемодинамические аневризмы (редко), дренирующие вены
о Тотальное/частичное тромбирование или стенозирование синуса твердой мозговой оболочки
• КТ-ангиография:
о Стандартная 3D КТ-ангиография может быть полезна в визуализации макроангиоархитектоники
о 320-срезовая динамическая 4D-КТ-ангиография обеспечивает возможность объемной визуализации, детальное пространственное/временное разрешение4. Ангиография при дуральной артериовенозной фистуле:
• Традиционная ангиография:
о Типично наличие множественных питающих артерий:
- Наиболее часто-дуральные/чрескостные ветви от НСА
- Тенториальные/дуральные ветви от ВСА, ПА
- Паразитирование на кровоснабжении мягкой мозговой оболочки при более крупных дАВФ
о Часто отмечается наличие артериального притока в параллельный венозный сосуд
о Часто наблюдается тромбоз или стеноз вовлеченного в патологический процесс синуса
о Регургитация в венозном синусе/корковых венах коррелирует с прогрессированием симптомов и риском кровоизлияния
о Извитые переполненные пиальные вены («псевдофлебитический» паттерн) с венозным застоем/гипертензией (клинически агрессивное течение)
о Флебопатия, вызванная интенсивным кровотоком → прогрессирующий стеноз, окклюзия, кровоизлияние5. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о ЦСА ± суперселективная катетеризация дуральных, чрескостных питающих артерий
• Советы по протоколу исследования:
о МРТ скрининг, контрастная МР-ангиография
о ЦСА для визуализации артериального питания, венозного оттока(а) МРТ, Т2-ВИ, аксиальный срез: у мужчины 48 лет с правосторонней тригеминальной невралгией определяется спутанный клубок сосудов в кармане Меккеля и цистерне мостомозжечкового угла с заметными «участками потери сигнала за счет эффекта потока».
(б) Ангиография внутренней сонной артерии, боковая проекция: у того же пациента определяется, что спутанный клубок сосудов питается расширенными дуральными ветвями ВСА и открывается фистулой напрямую в расширенную дренирующую вену, рано заполняющуюся контрастом. (а) ЦСА наружной сонной артерии, боковая проекция: у пациента с шумом в ушах определяется дАВФ локализующаяся в тромбированном поперечном синусе и кровоснабжаемая многочисленными чрескостными питающими сосудами, отходящими от задней ушной и затылочной артерий.
(б) Селективная ангиография внутренней сонной артерии: у этого же пациента определяется расширенный менингогипофизарный ствол, берущий начало из кавернозного сегмента ВСА, который питает дАВФ.в) Дифференциальная диагностика:
1. Пиальная АВМ:
• Врожденное поражение сосудов, наличие внутримозгового ядра АВМ и отсутствие вовлечения в патологический процесс нормальной паренхимы мозга
• Преобладающее пиальное артериальное питание, возможно паразитирование на дуральном кровоснабжении (в противоположность дАВФ)2. Псевдоповреждение сигмовидного синуса — остистого отверстия:
• Медленный или асимметричный кровоток создает переменный сигнал на МР последовательностях
• Используйте МР-венографию с несколькими градиентами кодирования для уточнения визуализируемых изменений3. Тромбоз синуса твердой мозговой оболочки:
• Наличие коллатерального/застойного венозного оттока может имитировать дАВФ
• Может быть спонтанным, травматическим, инфекционным (тромбофлебит)4. Стеноз синуса твердой мозговой оболочки:
• Могут иметься заметные коллатеральные дренирующие вены1. Общие характеристики дуральной артериовенозной фистулы (дАВФ):
• Этиология:
о У взрослых дАВФ обычно приобретенного, не врожденного генеза:
- Часто идиопатические
- Могут возникать в ответ на травму, тромбоз венозного синуса
о У новорожденных дАВФ являются врожденными и, как правило, связаны с расширением синусов твердой мозговой оболочки
о Патологическая активация неоангиогенеза:
- Облитерация организованным тромбом пролиферирующих капилляров внутри грануляционной ткани в венозном синусе
- Почкование/пролиферация микрососудистой сети во внутренней части твердой мозговой оболочки и ее соединение со сплетением тонкостенных венозных сосудов, что формирует микрофистулу
- Наблюдается высокая экспрессия bFGF, VEGF при дАВФ
• Ассоциированные аномалии:
о Корковый венозный дренаж связан с отеком, энцефалопатией
о Венозная гипертензия может привести к задержке развития у детей
о Артериализированный кровоток в корковых венах/синусах твердой мозговой оболочки → флебопатия, вызванная интенсивным кровотоком, ↑ риск ВЧК, энцефалопатии2. Стадирование и классификация дуральной артериовенозной фистулы (дАВФ):
• Классификация внутричерепных дАВФ по Cognard устанавливает соотношение паттерна венозного дренажа с риском ВЧК:
о Grade 1: в стенке венозного синуса, нормальный антеградный венозный дренаж (низкий риск; доброкачественное клиническое течение)
о Grade 2А: в стенке, с рефлюксом в синус (но не корковые вены)
о Grade 2В: ретроградный дренаж в корковые вены (10-20% - кровоизлияние)
о Grade 3: прямой корковый венозный дренаж, отсутствие венозной эктазии (40% -кровоизлияние)
о Grade 4: прямой корковый венозный дренаж, венозная эктазия (65% - кровоизлияние)
о Grade 5: спинальный перимедуллярный венозный дренаж (прогрессирующая миелопатия)3. Макроскопические и хирургические особенности:
• Множественные увеличенные дуральные артерии сходятся на стенке тромбированного синуса твердой мозговой оболочки
• Корковые дренирующие вены расширены (± стеноз, дилатация, извитость)4. Микроскопия:
• Артериализированные вены с неравномерным утолщением интимы, непостоянная потеря внутренней эластической мембраныд) Клиническая картина:
1. Проявления дуральной артериовенозной фистулы (дАВФ):
• Наиболее частые признаки/симптомы:
о Клинические проявления зависятотлокализации, наличия/от-сутствия венозной гипертензии:
- ПС-СС = пульсирующий шум в ушах
- Кавернозный синус = пульсирующий экзофтальм, невропатия III, IV, VI ЧН
- Младенческая дАВФ: задержка развития, ↑ длины окружности головы
о Редко: симптомы энцефалопатии (венозная гипертензия, ишемия/тромбоз):
- Прогрессирующая деменция
• Клинический профиль:
о Пациенты среднего возраста с шумом в ушах, синхронным с пульсом2. Демография:
• Возраст:
о Взрослые >> дети:
- Обычно наблюдается у пациентов среднего возраста
- Педиатрические дАВФ встречаются редко, характеризуются высокой летальностью
• Эпидемиология:
о 10-15% всех цереброваскулярных мальформаций с артериовенозным шунтированием3. Течение и прогноз:
• Зависит от локализации, паттерна венозного оттока:
о 98% дАВФ без ретроградного венозного дренажа имеют доброкачественное течение
о дАВФ с ретроградным венозным дренажем имеют агрессивное клиническое течение4. Лечение:
• Консервативное: наблюдение ± каротидная компрессия
• (1) существует риск кровоизлияния; (2) при типах 1 и 2А с изнуряющим пациента пульсирующим шумом в ушах:
о Эмболизация питающих артерий при помощи дисперсного или жидкого эмболизационного материала, «coil-эмболизация» венозного мешка/синуса
о Хирургическое скелетирование пораженного синуса твердой мозговой оболочкие) Диагностическая памятка:
1. Обратите внимание:
• Используйте ДЦА для окончательного исключения дАВФ у пациента с объективным пульсирующим шумом в ушах
2. Советы по интерпретации исследований:
• При дАВФ малых размеров изменения на MPT + МР-ангиографии могут не выявляться
• При выполнении ДЦА всегда проверяйте ВСА, PICA и позвоночные артерии с обеих сторон для исключения дАВФДуральная артериовенозная фистула — редкая причина пульсирующего шума в ухе
![Обложка]()
Ключевые слова
Полный текст
АКТУАЛЬНОСТЬ
Шум в ухе или обоих ушах (тиннитус, от лат. tinnire — звенеть) представляет собой звуковое ощущение, не связанное с внешним акустическим стимулом [1]. Пациенты описывают его как звук, исходящий из одного или обоих ушей, находящийся внутри головы, или как внешний отдаленный шум, который «гудит, звенит, шипит, пульсирует» или имитирует другие знакомые звуки. Шум возникает периодически или ощущается постоянно, но неизменно снижает качество жизни пациентов [2].
ДУРАЛЬНЫЕ АРТЕРИОВЕНОЗНЫЕ ФИСТУЛЫ
Последний фактор имеет важное значение в формировании приобретенных дуральных фистул. В одном из исследований подобная коморбидность выявлена в 72% случаев [10]. Развитию тромбоза венозного синуса и кортикальных вен способствуют гормональные изменения, связанные с беременностью, родами или, напротив, с использованием оральных контрацептивов; прокоагулянтное состояние крови: дефицит протеинов С и S, антитромбина III, мутации в генах II, V факторов свертывания; травмы головы, внутричерепные хирургические вмешательства, компрессия и окклюзия венозного синуса опухолью (чаще всего менингиомой), отиты и синуситы [9–13].
Существуют две гипотезы формирования ДАВФ в условиях синус-тромбоза. Согласно первой, повышение венозного давления, связанное с тромбозом и обструкцией венозного оттока, приводит к открытию ранее существующих физиологических шунтов в твердой мозговой оболочке с постепенной гипертрофией стенки синуса и формированием ДАВФ [13]. Изменение интракраниального гомеостаза на фоне тромбоза лежит в основе второй гипотезы. Длительная церебральная венозная гипертензия становится причиной развития локальной хронической гипоперфузии головного мозга, маркерами которой являются низкое церебральное перфузионное давление и снижение регионарного мозгового кровотока. В этих условиях усиление экспрессии фактора-1α (Hypoxia-inducible factor 1-alpha, HIF-1α) и эндотелиального фактора роста сосудов (Vascular endothelial growth factor, VEGF) приводит к аберрантному ангиогенезу и образованию ДАВФ [14].
Классификация
Среди неврологов и нейрохирургов наибольшее признание получили классификации дуральных соустий (1995) по Borden и Cognard [9–11]. В обеих делается акцент на оценку ретроградного лептоменингеального и коркового венозного сброса, характеристики которых важны для выбора тактики ведения пациента с ДАВФ [10–15]. В 2015 г. Комитетом по стандартам и правилам Общества нейроэндоваскулярной хирургии (Standard and Guidelines Committee for the Society of Neurointenventional Surgery) была предложена упрощенная классификация (SNIS S&G Classification), согласно которой ДАВФ делят на тип 1 (неагрессивный, без кортикального венозного рефлюкса) и тип 2 (агрессивный, с кортикальным венозным рефлюксом). Каждый из них может быть бессимптомным и симптомным, требующим срочного хирургического вмешательства [16].
Клиническая картина
При наличии ДАВФ больные чаще всего предъявляют жалобы на пульсирующий шум в ухе (81% случаев) и головную боль (15%), связанную с раздражением рецепторов менингеальных сосудов [9]. Внезапное появление головной боли и общемозговых симптомов — признак внутричерепного кровоизлияния (10%) [10].
Особенности других симптомов, возникающих в дебюте и при прогрессировании заболевания, во многом определяются локализацией фистул. Нарушение венозного оттока из глазных вен при каротидно-кавернозном соустье, локализованном в передней черепной ямке, может приводить к внутриглазной гипертензии, периокулярному отеку. Следствием этого являются развитие ретроорбитальной боли, периорбитального отека, хемоза, птоза, диплопии (вследствие наружной офтальмоплегии), а также снижение остроты зрения [7, 13], в редких случаях — ретинопатия и глаукома [9].
Пульсирующий шум в ухе может быть единственным симптомом фистулы поперечного или сигмовидного синусов, которые составляют до 80% при ДАВФ средней черепной ямки. Шум часто невыносимый, выматывающий больного. Возникновение его связано с увеличением объема крови, поступающей напрямую под высоким давлением из питающих артерий в венозные синусы, что вызывает в них турбулентный кровоток, синхронизированный с систолической фазой сердцебиения [13, 15]. В 40% случаев он выслушивается врачом при аускультации [17]. Затылочная артерия, участвующая в кровоснабжении ДАВФ этой области, обычно гипертрофирована. Ее прижатие к сосцевидному отростку уменьшает шум при физикальном осмотре [15]. Наличие пульсирующего шума в ухе, слышимого пациентом и/или врачом при аускультации над сосцевидным отростком, служит показанием к нейровизуализационному исследованию [10].
ДАВФ, расположенные субтенториально, — значимый фактор риска развития инфаркта ствола мозга, шейной миелопатии [10]. Изолированное поражение черепных нервов обусловлено их компрессией гипертрофированными питающими артериями или дренирующими венами [13].
Разрыв кортикальных вен, в зависимости от их расположения, приводит к внутримозговому, субарахноидальному или субдуральному кровоизлиянию. Кроме того, мощный шунтирующий поток, независимо от наличия или отсутствия тромбоза венозного синуса, может вызывать дистально от места поражения локальную или системную венозную гипертензию, развитие венозного геморрагического инфаркта. При повышении венозного давления возрастает и внутричерепное, вследствие этого в фазу декомпенсации клинические проявления заболевания могут напоминать таковые при объемном образовании (симптомы псевдоопухоли), начиная от головной боли, тошноты/рвоты, снижения остроты зрения вследствие отека соска зрительного нерва, до фокальных неврологических нарушений, включая гемигиперестезию, гемипарез, афазию. В тяжелых случаях развиваются когнитивная дисфункция, локальные или генерализованные судороги, сопор, кома [7, 9, 11].
Некоторые мальформации остаются бессимптомными или сохраняют стабильную клиническую и ангиографическую картину на протяжении многих лет, подвергаются спонтанной инволюции со стабилизацией или уменьшением неврологических симптомов. Факторы, предрасполагающие к регрессу заболевания, остаются неизвестными [8].
Диагностика
На начальном этапе для диагностики сосудистых мальформаций целесообразно проведение магнитно-резонансной (МР) ангио- и веносинусографии. Времяпролетная МР-ангиография (Time of flight, TOF) позволяет выявить особенности перестройки сосудистой системы при ДАВФ: увеличение числа и размера питающих артерий, расширение дренирующих вен, наличие сосудистой сети в дуральном синусе или мозговых оболочках, состояние коллатерального кровообращения и венозного оттока. МР-изображения, взвешенные по магнитной восприимчивости (susceptibility weighted imaging, SWI), обнаруживают признаки гипертензии кортикальных вен или небольшое кровоизлияние [15, 18–20].
Бесконтрастная компьютерная томография (КТ) головного мозга эффективна только в диагностике неблагоприятных исходов ДАВФ — кровоизлияний и отека мозга, однако КТ-ангиография способна идентифицировать измененные артерии и вены, выраженную сосудистую сеть в дуральном синусе или мозговых оболочках, тромбоз венозного синуса. В ряде случаев аномальная перестройка сосудистой сети может быть скрыта артефактами, исходящими от костей черепа. Используя алгоритмы реконструкции для удаления костных структур на изображениях, недостатки исследования могут быть устранены [12, 21]. Однако «золотым стандартом» диагностики ДАВФ остается цифровая субтракционная ангиография [2, 10]. Благодаря высокому пространственному и временному разрешению катетерная ангиография позволяет получить информацию о расположении и анатомических особенностях соустья, идентифицировать важные особенности ДАВФ, такие как наличие кортикального рефлюкса, обструкции венозного оттока, аневризмы [9, 15, 19].
Ультразвуковые методы, в частности дуплексное сканирование брахиоцефальных сосудов, транскраниальная допплерография и транскраниальное дуплексное сканирование интракраниальных сосудов, являются дополнительными методами диагностики ДАВФ, особенно для лиц с неспецифическими проявлениями. Основными преимуществами ультразвуковых методов являются неинвазивность, широкая распространенность и относительно невысокая стоимость по сравнению с остальными ангиовизуализационными методами диагностики [22]. У пациентов с ДАВФ при проведении ультразвуковых методов регистрируются более низкие индексы периферического сопротивления (индексы Гослинга и Пурсело) в питающих артериях, включая наружную сонную артерию и ее ветви (например, в затылочной артерии). Доказано, что значение индексов периферического сопротивления в питающих артериях коррелирует с эффективностью лечения и клинической эволюцией ДАВФ. Кроме того, у больных с ДАВФ транскраниальные методы выявляют высокую скорость кровотока, обратное направление потока крови и аномальную форму допплеровской волны (артериализация кровотока) в церебральных венах и синусах, глазных венах [23].
Независимо от исходных диагностических результатов или вариантов лечения, долгосрочное ангиографическое и/или ультразвуковое наблюдение рекомендовано всем пациентам с ДАВФ [24].
Лечение
Оптимальный метод лечения ДАВФ — полная элиминация фистулы. Эндоваскулярные вмешательства в виде трансартериальной, трансвенозной или комбинированной эмболизации в последние годы являются наиболее предпочтительными. В технически сложных случаях возможно проведение эндоваскулярного вмешательства с последующей микрохирургической резекцией [25]. При неэффективности или невозможности использования эндоваскулярных подходов осуществляют интраоперационную эмболизацию менингеальных артерий или вен, резекцию твердой мозговой оболочки [6]. Стереотаксическая радиохирургия применяется при высоком риске оперативного вмешательства или в случаях, когда проведение трансвенозной или трансартериальной эмболизации фистулы невозможно [12, 25]. С помощью гамма-ножа, линейных ускорителей или протонных пучков устранение фистулы достигается благодаря направленной доставке определенной дозы интенсивного излучения в зону ее локализации [26].
Ниже представлено клиническое наблюдение пациента, причиной пульсирующего шума у которого стала дуральная артериовенозная фистула.
КЛИНИЧЕСКИЙ ПРИМЕР
О пациенте
Пациент Д., 64 года, обратился с жалобами на постоянный пульсирующий шум за левым ухом, который усиливался в тишине, преимущественно в ночное время, в связи с чем Д. стал испытывать трудности засыпания.
Из анамнеза заболевания известно, что на протяжении последних двух лет Д. отмечал умеренное снижение слуха на оба уха, наблюдался у оториноларинголога с диагнозом нейросенсорной тугоухости. Периодически отмечал пульсирующий шум в левом ухе, который слышал во время засыпания, однако смена позы или поворот головы помогали устранить его. С сентября 2019 г. пульсация стала беспокоить независимо от времени суток с усилением в период отсутствия окружающего шума (ранние утренние часы, тихое помещение, шумоподавление и пр.). Нарушился ночной сон — не мог долго уснуть, смена положения тела и головы не давала должного эффекта. Стал тревожным, раздражительным из-за депривации сна и навязчивых ощущений. Лечился в неврологическом стационаре по направлению поликлиники, проводился курс сосудистой, нейрометаболической терапии без эффекта. Обращался в психоневрологический диспансер, где был установлен диагноз «Сенестопатическое расстройство». Назначены противотревожные, снотворные препараты.
Из анамнеза жизни известно, что в течение многих лет Д. страдает пароксизмальной формой мерцательной аритмии, артериальной гипертонией I степени; постоянно принимает антикоагулянты, гипотензивную терапию. Заболевания органов слуха, травмы, оперативные вмешательства области головы, перенесенные инфекционные заболевания отрицает.
Исследования при поступлении и окончательный диагноз
При осмотре пациента выявлена пульсация мочки уха слева, при аускультации заушной области над сосцевидным отростком выслушивался интенсивный пульсирующий шум, совпадающий с тонами сердца. Сопоставление анамнеза и клинических данных позволило заподозрить наличие сосудистой мальформации, требующей подтверждения с помощью ультразвуковых и/или нейровизуализационных методов исследования.
Проведенное дуплексное сканирование сосудов головы обнаружило признаки артериовенозной мальформации в бассейне левой наружной сонной артерии с артериализацией и усилением кровотока по внутренней яремной вене. Усиление скорости кровотока по задней околоушной артерии позволило предположить ее в качестве «питающего» сосуда (рис. 1). Контрастная МР-ангиография подтвердила наличие артериовенозного соустья с вовлечением поперечного и частично сигмовидного синусов слева (рис. 2).
![]()
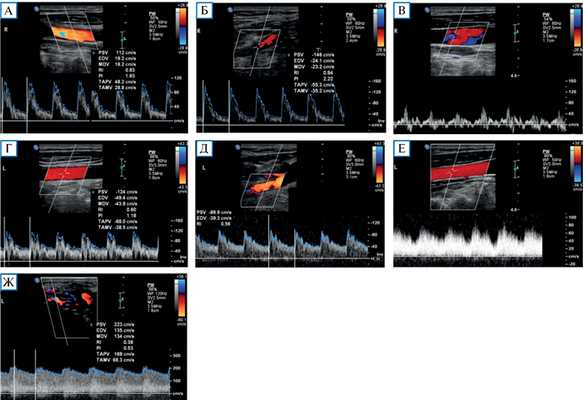
Рис. 1. Дуплексное сканирование сосудов шеи
Примечание. Кровоток по общей сонной артерии (А) и наружной сонной артерии (Б) справа с нормальными индексами периферического сопротивления (PI и RI). Физиологический трехфазный кровоток по правой внутренней яремной вене (В). Кровоток по общей сонной артерии (Г) и наружной сонной артерии (Д) слева со сниженными индексами периферического сопротивления. Артериализация кровотока по левой внутренней яремной вене (Е). Значительно повышенный кровоток с низкими индексами периферического сопротивления по задней околоушной артерии (ветви наружной сонной артерии) в области артериовенозной мальформации (Ж).
![]()
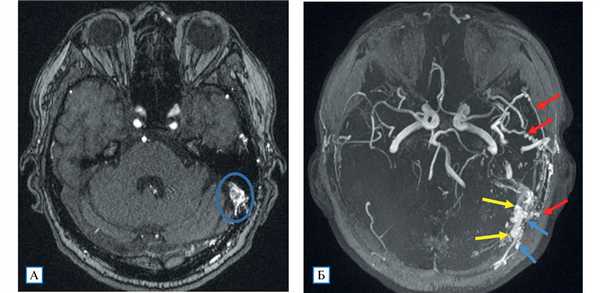
Рис. 2. МР-ангиография (3D TOF-ангиография)
Примечание. А — сброс крови из ветвей наружной сонной артерии в левый поперечный синус; Б — аксиальная MIP-реконструкция: визуализируются нормальные артерии Виллизиева круга; слева расширенные и извитые ветви наружной сонной артерии (алые стрелки), из которых происходит сброс крови в поперечный и сигмовидный синусы (желтые стрелки), извитость и расширение дуральных вен вследствие полнокровия (голубые стрелки).
Пациент консультирован нейрохирургом, запланировано эндоваскулярное лечение фистулы.
ЗАКЛЮЧЕНИЕ
Дуральные артериовенозные фистулы — редкая форма патологии. Знание и правильная оценка ее симптомов — необходимое условие для адекватной интерпретации клинических данных, выбора методов обследования больного, определения прогноза заболевания и тактики лечения.
Читайте также: