Переломы и вывихи стопы. Диагностика, лечение
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Переломы костей стопы по различным данным составляют 2,5-10% от числа всех переломов. Переломы костей стопы возникают как в результате прямого повреждения, так и вследствие непрямой травмы (неудачного прыжка, подворачивания стопы, падения). Значимость переломов костей стопы определяется высокой взаимной зависимостью всех элементов этой части тела. Любое изменение формы одной из костей стопы при переломе приводит к изменению формы и функции всей стопы. Таким образом, переломы костей стопы нередко обуславливают последующее нарушение нормальной опоры на стопу, развитие плоскостопия и вторичных артрозов.С диагностической целью выполняются рентгенограммы стопы в 2-3-х проекциях. В отношении переломов костей стопы проводится открытая/закрытая репозиция с последующей иммобилизацией сроком до 1,5 мес.
МКБ-10
Общие сведения
Переломы костей стопы по различным данным составляют 2,5-10% от числа всех переломов. Значимость переломов костей стопы определяется высокой взаимной зависимостью всех элементов этой части тела. Любое изменение формы одной из костей стопы при переломе приводит к изменению формы и функции всей стопы. Таким образом, переломы костей стопы нередко обуславливают последующее нарушение нормальной опоры на стопу, развитие плоскостопия и вторичных артрозов.
Анатомия стопы
Стопа состоит из 26 костей, связанных между собой мелкими суставами и большим количеством связок. Выделяют три отдела стопы: предплюсну, плюсну и фаланги пальцев. Предплюсна образована пяточной, таранной, кубовидной, ладьевидной и тремя клиновидными костями.
Проксимально (ближе к центру тела) таранная кость соединяется с костями голени. Дистально (дальше от центра тела) кости предплюсны сочленяются с костями плюсны, которые, в свою очередь, образуют суставы с костями основных фаланг пальцев.
Переломы костей предплюсны
Переломы таранной кости
Таранная кость имеет особенности, отличающие ее от остальных костей стопы. Во-первых, через таранную кость на стопу передается давление всей тяжести человеческого тела. Во-вторых, таранная кость является единственной костью стопы, к которой не прикрепляется ни одна мышца. В-третьих, таранная кость играет значительную роль в формировании сводов стопы.
Переломы таранной кости встречаются в травматологии редко (около 3% от общего числа переломов костей стопы), относятся к группе тяжелых повреждений костей стопы и нередко сочетаются с другими повреждениями (переломами лодыжек, вывихами стопы, переломами других костей стопы). Различают переломы тела, головки, шейки, латерального или заднего края таранной кости.
Переломы таранной кости чаще являются результатом непрямой травмы (подворачивание стопы, прыжок, падение с высоты). Реже причиной повреждения становится сдавление стопы или прямой удар тяжелым предметом.
Симптомы
Пациент жалуется на резкие боли в поврежденной области. Стопа и голеностопный сустав отечны, на коже видны кровоизлияния, преимущественно – в области внутренней лодыжки. При смещении отломков выявляется деформация. Движения в голеностопном суставе практически невозможны из-за боли.
Определяется резкая болезненность при прощупывании на уровне суставной щели, причем при переломах шейки боли сильнее выражены спереди, а при переломах заднего отростка – по задней поверхности кнаружи от ахиллова сухожилия.
Для подтверждения перелома таранной кости, определения его локализации, выявления характера и степени смещения фрагментов выполняют рентгенографию в 2-х проекциях.
Лечение
При переломе со смещением показана неотложная репозиция отломков. Следует учитывать, что при увеличении давности травмы сопоставление костных фрагментов резко затрудняется или вовсе становится невозможным. Неудача закрытой репозиции является показанием к открытому вправлению или наложению скелетного вытяжения.
При переломах заднего отростка гипс накладывается на 2-3 недели, при остальных переломах таранной кости – на 4-5 недель. С 3-4 недели пациенту рекомендуют вынимать поврежденную ногу из шины и совершать активные движения в голеностопном суставе.
В последующем назначают ЛФК, массаж и физиолечение. Восстановление трудоспособности происходит через 2,5-3 месяца. В течение года после травмы больным рекомендуют ношение супинаторов для предупреждения травматического плоскостопия.
Переломы ладьевидной кости
Эта разновидность переломов костей стопы, как правило, возникает в результате прямой травмы (падение тяжелого предмета на тыл стопы). Реже причиной перелома ладьевидной кости становится ее сдавление между клиновидными костями и головкой таранной кости. Нередко переломы ладьевидной кости сочетаются с другими переломами костей стопы.
Опора на ногу ограничена из-за боли. Выявляются припухлость и кровоизлияния на тыле стопы. Прощупывание ладьевидной кости, поворот стопы кнутри и кнаружи, а также отведение и приведение стопы вызывают резкую болезненность в области перелома. Для подтверждения перелома ладьевидной кости выполняют рентгенографию стопы в 2-х проекциях.
При переломах ладьевидной кости без смещения костных фрагментов травматологом накладывается циркулярная гипсовая повязка с тщательно отмоделированными сводами стопы. При переломах со смещением проводится репозиция. Если отломки невозможно отрепонировать или удержать, выполняется открытое вправление. Фиксация гипсовой повязкой осуществляется в течение 4-5 недель.
Переломы кубовидной и клиновидных костей
Причиной травмы обычно становится падение тяжелого предмета на тыл стопы. Мягкие ткани в области повреждения отечны. Выявляется боль при прощупывании, давлении, поворотах стопы кнутри и кнаружи. Для подтверждения этого вида переломов костей стопы большое значение имеет рентгенография. Лечение – циркулярная гипсовая повязка на срок 4-5 недель. В течение года после такого перелома костей стопы пациент должен носить супинатор.
Переломы плюсневых костей
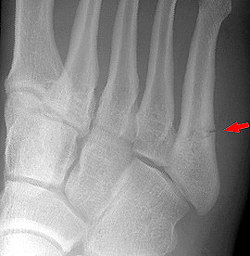
Переломы плюсневых костей по частоте занимают первое место среди всех переломов костей стопы. Обычно возникают при прямом воздействии травмирующей силы (сдавление стопы, падение тяжести или переезд стопы колесом). Могут быть множественными или одиночными. В зависимости от уровня повреждения выделяют переломы головки, шейки и тела плюсневых костей.
Одиночные переломы плюсневых костей очень редко сопровождаются значительным смещение фрагментов, поскольку оставшиеся целыми кости плюсны выполняют функцию естественной шины, удерживая отломки от смещения.
При одиночных переломах плюсневых костей выявляется локальный отек на тыле и подошве, боль при опоре и прощупывании. Множественные переломы плюсневых костей сопровождаются выраженным отеком всей стопы, кровоизлияниями, болью при пальпации. Опора затруднена или невозможна из-за боли. Возможна деформация стопы. Диагноз подтверждается данными рентгенографии в 2-х проекциях, а при переломах основания костей плюсны – в 3-х проекциях.
При переломах костей плюсны без смещения накладывают заднюю гипсовую шину сроком на 3-4 недели. При переломах со смещением проводят закрытое вправление, выполняют открытый остеосинтез или накладывают скелетное вытяжение. Срок фиксации при таких переломах костей стопы удлиняется до 6 недель. Затем пациенту накладывают специальную гипсовую повязку «с каблучком», а в последующем рекомендуют использовать ортопедические вкладки.
Переломы фаланг пальцев стопы
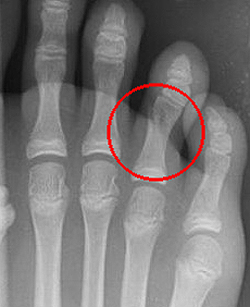
Эта разновидность переломов костей стопы, как правило, возникает при прямом воздействии травмирующей силы (падение тяжести, удар по пальцам). Переломы средней и ногтевой фаланг пальцев в последующем не нарушают функцию стопы. Неправильное сращение переломов основных фаланг может приводить к развитию посттравматических артрозов плюснефаланговых суставов, ограничению подвижности и болям при ходьбе.
Травмированный палец синюшен, отечен, резко болезненен при движениях, ощупывании и осевой нагрузке. Переломы ногтевой фаланги часто сопровождаются образованием подногтевой гематомы. Для подтверждения переломов фаланг выполняют рентгенограммы в 2-х проекциях.
При переломах фаланг пальцев стопы без смещения накладывают заднюю гипсовую шину. При смещении отломков выполняют закрытую репозицию. Костные фрагменты фиксируют спицами. При переломах ногтевой фаланги без смещения возможна иммобилизация с использованием лейкопластырной повязки. Срок фиксации зависит от тяжести перелома и составляет от 4 до 6 недель.
Переломы и вывихи стопы. Диагностика, лечение
Повреждения стопы происходят вследствие прямого удара или раздавливания. Чрезмерное подошвенное или тыльное сгибание, форсированный поворот стопы подошвенной поверхностью кнаружи (пронация) или кнутри (супинация) также приводят к значительным повреждениям костей и связок стопы. Эти повреждения могут быть не выявлены или недооценены, особенно у пострадавших с множественной травмой. Запоздалое оказание помощи может вылиться в неудовлетворительные результаты лечения.
Существенная травма стопы зачастую приводит к более продолжительному ограничению физических возможностей, чем тяжелое повреждение длинных трубчатых костей. Открытые переломы могут возникать от сдавливания, приводящего к тяжелому повреждению окружающих кожных покровов, от разрыва тканей или от огнестрельного ранения. В процесс могут вовлекаться сосудисто-нервные образования и связки, функция которых должна быть внимательно исследована в каждом случае травмы. Иногда раздавливание влечет за собой развитие подфасциального гипертензионного синдрома, хотя на стопе он встречается гораздо реже, чем в области голени.
Припухлость, чувствительность при пальпации или жгучая боль в области стопы должны расцениваться как перелом или вывих, пока не будет доказано обратное. Рентгенологическое исследование необходимо для подтверждения предполагаемых или установленных переломов и уточнения локализации возможных инородных тел.
Значимые повреждения, такие как вывихи в предплюсне-плюсневых суставах, часто не имеют характерных рентгенологических признаков, а менее серьезные переломы могут быть вполне различимы.
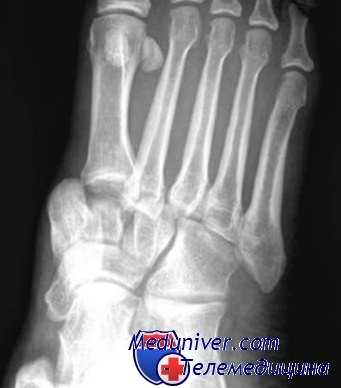
Переломы таранной и пяточной костей возникают при прямом механизме травмы с приложением силы к подошвенной поверхности стопы, чаще всего опосредованно через пятку. Внесуставные и несмещенные переломы пяточной кости можно лечить консервативно.
Усовершенствованные оперативные доступы и способы фиксации в совокупности с детализирующим КТ исследованием патологических изменений анатомии сломанной пяточной кости сфокусировали хирургическое лечение на реконструкции типичной посттравматической варусной деформации и восстановлении часто вовлекаемых в процесс суставных поверхностей подтаранного (так называемой «задней фасетки») и пяточно-кубовидного сустава. Интересно, что многочисленные проспективные исследования убедительно показали, что консервативное лечение внутрисуставных переломов пяточной кости со смещением ведет к таким же отдаленным результатам, как оперативное лечение с анатомичным восстановлением суставных поверхностей.
Кроме того, хирургические вмешательства связаны с большим риском развития тяжелых повреждений мягких тканей, так как доступ к наружной поверхности пяточной кости обычно осуществляется через тонкий слой закрывающих тканей. По этой причине ORIF должна быть отложена до окончательного рассасывания отека, что в случаях оскольчатых переломов пяточной кости со значительным смещением может произойти в течение 2-3 недель. Переломы таранной кости со смещением и ее переломо-вывихи требуют тщательного вправления и жесткой фиксации межфрагментарными шурупами. Переломы шейки таранной кости со смещением представляют ургентный случай в связи с высоким риском посттравматических признаков аваскулярного некроза. Этот риск увеличивается по мере нарастания установленной на основании классификации Hawkins тяжести травмы (I-IV). Посттравматический артрит и признаки аваскулярного некроза могут в конечном итоге закончиться артродезом голеностопного сустава.
Изолированные, с небольшим смещением или без смещения переломы плюсневых костей лечатся консервативным способом. Рекомендуется плотная обувь с устойчивой подошвой, ортез или гипсовая повязка для надежности. Нагрузка на ногу определяется индивидуальной переносимостью. При переломах со смещением и вывихах в среднем отделе стопы показано анатомичное вправление, которое лучше выполнить открытым способом.
Типичные переломовывихи в суставах Лисфранка и Шопара требуют открытой репозиции и внутренней фиксации за счет создания временного (примерно на три месяца) артродеза малыми и микро-шурупами. Вывихи пальцев стопы подлежат быстрому вправлению, в то время как переломы фаланг обычно не нуждаются в особом лечении. При открытых переломах оказание помощи сводится к хирургической обработке раны, реконструкции важных образований и остеосинтезу, способному сохранить стабильность и конфигурацию стопы.
Утрата покрова на стопе представляет серьезную проблему, которая может быть частично решена за счет кожной пластики, но может потребовать перемещения свободных лоскутов и даже ампутации. При раздробленных переломах пальцев лечение начинается, как правило, с ампутации.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Переломы и вывихи пальцев стопы. Диагностика и лечение
Переломы фаланг пальцев — нередкие осложнения, в большинстве случаев являются результатом прямой травмы. Внутри сухожилия короткого сгибателя большого пальца обычно находятся две сесамовидные косточки, лишь изредка подвергающиеся переломам.
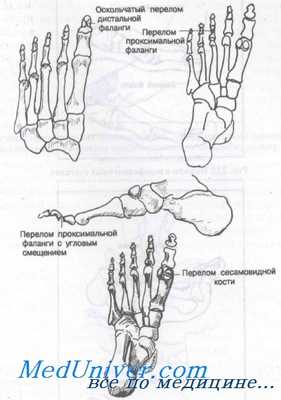
Большинство переломов фаланг — результат прямого удара, например падения тяжелого предмета на стопу. Переразгибание пальца (непрямой механизм) может привести к спиральному или отрывному перелому. Переломы сесамовидных костей обычно возникают вследствие острой или хронической прямой травмы. Перелом медиальной сесамовидной кости встречается чаще, чем латеральной.
Переломы фаланг проявляются болью, припухлостью и кровоизлияниями в первые 2—3 ч с момента травмы. Подногтевая гематома может появиться в течение первых 12 ч. При вывихах в плюснефаланговых суставах отмечаются боль, припухлость, невозможность ходить и заметная деформация.
Перелом фаланги лучше всего выявляют на рентгенограммах в прямой и косой проекциях. Для лучшей визуализации переломы сесамовидных костей требуют косых тангенциальных проекций. Удвоенная сесамовидная кость имеет гладкую закругленную поверхность, которую трудно спутать с острым отломком при переломах.
Лечение переломов и вывихов фаланг пальцев стопы
Переломы фаланг II—V пальцев без смещения можно лечить методом динамического шинирования. Динамическое шинирование состоит в том, что поврежденный палец прибинтовывают к соседнему здоровому, предварительно поместив между ними хлопчатобумажную прокладку. Шину следует менять через каждые несколько дней и иммобилизацию продолжать в течение 2—3 нед.
Лечение при переломах фаланг пальцев. Между пальцами помещают прокладку из мягкой ткани, сломанный палец прибинтовывают к соседнему пальцу. Обувь должна быть на твердой подошве
Желательно ношение открытой обуви. Перелом фаланги со смещением подлежит репозиции по методике, показанной на рисунке. После репозиции необходимо сделать снимки. Если репозиция нестабильна, рекомендуется направление к ортопеду для внутренней фиксации. Открытые переломы фаланг подлежат хирургической обработке с тщательным промыванием раны и по возможности ушиванием.
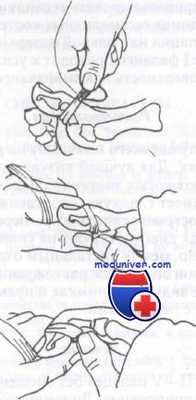
Закрытая репозиция перелома фаланги со смещением
Настоятельно рекомендуются наложение стерильной повязки, антибиотики и раннее направление к специалисту. Оскольчатые переломы I пальца лечат наложением гипсового сапожка, поскольку динамическое шинирование не дает адекватной иммобилизации. При переломе сесамовидной кости назначают супинатор на срок до 8 нед, однако при выраженной симптоматике может быть показан короткий гипсовый сапожок.
Репозиция вывиха в плюснефаланговом суставе.
А. По линии деформации делают вытяжение.
Б. Для воспроизведения действия повреждающей силы осуществляют переразгибание пальца.
В. При продолжающейся тракции завершают репозицию
Вывих в проксимальном межфаланговом суставе можно лечить методом закрытой репозиции с последующим прибинтовыванием к соседнему пальцу. При нестабильности репозиции необходимо срочное направление для внутренней фиксации. Вывихи в предплюсне-фаланговых суставах требуют парентерального введения анальгетиков и местной анестезии перед попыткой репозиции.
Вывих стопы
Вывих стопы - это патологическое состояние, при котором суставные поверхности костей стопы смещаются относительно друг друга в результате травмы. Сопровождается болью, отечностью и деформацией пораженной зоны, невозможностью опоры на ногу. Диагноз выставляют на основании анамнеза, жалоб, данных физикального обследования и результатов рентгенографии. Лечение включает вправление вывиха и наложение гипсовой лонгеты. После завершения иммобилизации назначают физиопроцедуры, массаж стопы и ЛФК. В отдельных случаях требуются операции.
Вывихи стопы составляют около 2% от общего числа вывихов, практически во всех случаях сопровождаются повреждением связок и нередко – переломами костей стопы.
Патанатомия
Человеческая стопа состоит из 26 костей, образующих три отдела: предплюсна, плюсна и фаланги пальцев. В состав предплюсны входит 7 костей: таранная, пяточная, ладьевидная, кубовидная и три клиновидных (латеральная, промежуточная и медиальная).
В голеностопном суставе кости голени сочленяются с таранной костью, причем нижние концы костей голени (лодыжки) охватывают таранную кость с боков, образуя своеобразную вилку. Голеностопный сустав укреплен суставной капсулой и развитым связочным аппаратом. Дистально (дальше от центра) предплюсна соединяется с пятью трубчатыми костями плюсны. Предплюсно-плюсневые суставы малоподвижны. Плюсневые кости соединяются с фалангами пальцев.
Классификация
В травматологии и ортопедии выделяют следующие виды вывихов стопы:
- вывихи стопы в голеностопном суставе;
- вывихи таранной кости;
- подтаранные вывихи стопы;
- вывихи костей предплюсны (вывихи стопы в суставе Шоппара);
- вывихи костей плюсны (вывихи стопы в суставе Лисфранка);
- вывихи пальцев.
Виды вывиха стопы
Вывих в голеностопном суставе
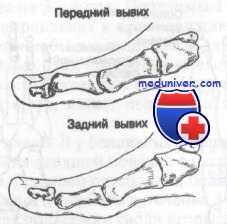
Полный вывих стопы – достаточно редкая травма. Такие вывихи голеностопного сустава всегда сопровождаются серьезными повреждениями его связочного аппарата и переломами лодыжек. Реже вывих стопы сочетается с другими внутрисуставными переломами.
Стопа может вывихиваться наружу, внутрь, назад, вперед или вверх. Наружный вывих стопы возникает при подворачивании стопы наружу и вбок, сопровождается переломом наружной лодыжки. Если пациент подворачивает стопу кнутри, возможен внутренний вывих стопы, сочетающийся с переломом внутренней лодыжки.
Причиной заднего вывиха стопы обычно становится резкое насильственное сгибание стопы в сторону подошвы или сильный удар по голени спереди. Передний вывих стопы может возникнуть при сильном ударе сзади по голени или при резком насильственном сгибании стопы в тыльную сторону. Вывих стопы кверху встречается крайне редко, обычно появляется в результате падения с высоты.
Пациента с вывихом стопы беспокоит резкая боль в голеностопном суставе. При внешнем осмотре выявляется выраженный отек, синюшность, кровоподтеки и деформация в области голеностопного сустава. Движения в суставе и опора на ногу невозможна.
Для уточнения диагноза и выявления сопутствующих повреждений костных структур выполняют рентгенографию в двух проекциях. Вывихи стопы, сопровождающиеся повреждением костного и связочного аппарата, относятся к числу тяжелых повреждений. Нормальная функция сустава возможна только при максимально точном восстановлении нормального взаиморасположения отломков.
Успех вправления при вывихе стопы определяется целым рядом условий: тщательным изучением особенностей вывиха и смещения отломков, адекватным обезболиванием, правильностью и последовательностью действий врача-травматолога при вправлении стопы. Выправление свежих вывихов стопы общим наркозом, местным обезболиванием или проводниковой анестезией. При необходимости используются мышечные релаксанты.
По окончании вправления сустав фиксируют гипсовой лонгетой и делают контрольную рентгенограмму. Повреждения голеностопного сустава сопровождаются выраженным отеком мягких тканей, поэтому сплошная (циркулярная) повязка сразу после вправления не накладывается. Гипс укрепляют после спадания отека (обычно – на пятые сутки после вправления).
Срок иммобилизации определяется тяжестью сопутствующих повреждений и составляет от 8 до 12 недель. После снятия повязки обязательно назначают лечебную гимнастику и физиопроцедуры: теплолечение, диадинамотерапию, лечебные ножные ванны и др.
Наступать на поврежденную ногу после вправления вывиха стопы нельзя ни в коем случае – даже самая жесткая гипсовая повязка не в состоянии удержать поврежденные кости стопы на своем месте при нагрузке, равной весу человеческого тела. Последствием ранней нагрузки может быть повторное смещение, а в отдаленном периоде – резкое ограничение подвижности в суставе, постоянные боли и развитие посттравматического артроза.
Подтаранный вывих
Встречается крайне редко. Появляется в результате резкого подворачивания стопы. Сопровождается разрывом связок, резкой болью, отеком, деформацией стопы. Для уточнения диагноза и исключения сопутствующих переломов выполняют рентгенографию.
Выправление подтаранного вывиха стопы выполняют под наркозом или проводниковой анестезией. Затем накладывают гипсовую лонгету сроком на 5-6 недель. В последующем пациенту назначают физиопроцедуры, лечебную физкультуру и рекомендуют в течение года после травмы носить ортопедическую обувь.
Вывих костей предплюсны
Встречается крайне редко. Возникает в результате резкого поворота стопы. Сопровождается болью, отеком, деформацией стопы. Возможно нарушение кровообращения в дистальных отделах стопы.
Вправление выполняют под наркозом или проводниковой анестезией. Затем накладывают гипсовую лонгету сроком на 8 недель. В последующем назначают физиопроцедуры, лечебную физкультуру, рекомендуют в течение года после травмы носить супинаторы или ортопедическую обувь.
Вывих костей плюсны
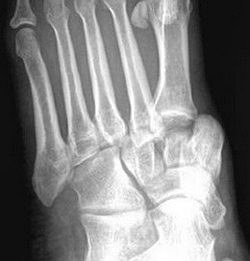
Встречается редко. Может быть полным (смещение всех костей плюсны) или неполным (смещение отдельных костей плюсны). Сопровождается резкой болью, отеком, укорочением и расширением стопы.
Вправление выполняют под местной или общей анестезией. Затем накладывают гипсовую лонгету сроком до 8 недель. В последующем показана лечебная гимнастика, физиотерапия, ношение супинатора или ортопедической обуви в течение года.
Вывихи фаланг пальцев
Встречаются нечасто. Обычно возникают в результате прямого удара по области плюсны или пальцев. Сопровождаются болью, отеком, деформацией. Палец вправляют под местной анестезией. Затем накладывают гипсовую лонгету на 2 недели. В последующем назначают физиопроцедуры и лечебную физкультуру.
Вывих голеностопного сустава
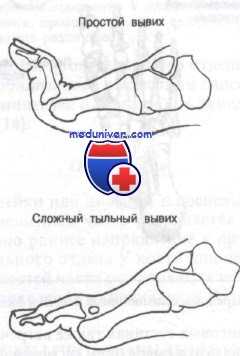
Вывих голеностопного сустава – это патологическое состояние, при котором наблюдается полное смещение суставных поверхностей костей, образующих голеностопный сустав. Полный вывих голеностопного сустава встречается редко и обычно наблюдается в сочетании с переломом лодыжек. В быту вывихом часто называют растяжения, надрывы и разрывы связок голеностопного сустава, при которых может наблюдаться подвывих – частичное смещение суставных поверхностей. Вывих и подвывих сопровождаются болью, отеком, нарушением движений и опоры. Диагноз устанавливается с учетом данных осмотра и рентгенографии. Иногда дополнительно назначается КТ или МРТ. Лечение подвывихов консервативное. При полном вывихе производится попытка закрытого вправления, при невозможности сопоставить суставные поверхности и отломки костей выполняется операция.
Вывих голеностопного сустава – смещение суставных поверхностей большеберцовой, таранной и малоберцовой костей относительно друг друга. Полные вывихи голеностопного сустава наблюдаются редко, являются тяжелой травмой, сочетаются с внутрисуставными и околосуставными переломами.
Причины
Неполные вывихи (подвывихи) голеностопного сустава могут возникать при повреждении связок (как изолированных, так с одновременными переломами лодыжек). Обычно причиной травмы становится подворачивание ноги. Реже вывих возникает при несчастных случаях на производстве, автодорожных катастрофах и падениях с высоты. При подворачивании обычно наблюдается изолированное повреждение, при других механизмах травмы возможно сочетание с переломами и вывихами костей скелета, открытыми ранами, повреждением грудной клетки, тупой травмой живота и ЧМТ. Лечение осуществляют травматологи-ортопеды.
Голеностопный сустав – сложный блоковидный сустав, образованный тремя костями: таранной, малоберцовой и большеберцовой. Нижняя поверхность эпифиза большеберцовой кости прилежит к верхней части таранной кости. Наружная лодыжка, являющаяся продолжением малоберцовой кости, а также внутренняя лодыжка, образованная дистальной частью большеберцовой кости, охватывают таранную кость с боков, образуя подобие вилки, ограничивающей подвижность сустава в боковом направлении. Движения в суставе осуществляются, главным образом, во фронтальной оси (разгибание и сгибание стопы). Вместе с тем, несмотря на ограничивающую сустав вилку, существует и незначительная подвижность в сагиттальном направлении (отведение и приведение стопы).
Кости удерживаются суставной капсулой и связками, расположенными по боковым поверхностям г/стопного сустава. На наружной поверхности находится пяточно-малоберцовая, а также задняя и передняя таранно-малоберцовые связки. Повреждение этих связок возникает при подворачивании стопы кнутри. На внутренней поверхности г/стопного сустава располагается дельтовидная связка, которая может повреждаться при подворачивании стопы кнаружи. Механизм повреждения костей аналогичен механизму повреждения связок, однако, для возникновения переломов костей голени и переломовывихов требуется более интенсивное воздействие.
Выделяют четыре вида вывихов и подвывихов голеностопного сустава:
- Наружный. Самый распространенный. Обычно сочетается с переломом наружной лодыжки.
- Внутренний. Как правило, наблюдается в сочетании с переломом внутренней лодыжки.
- Задний. Обычно сочетается с переломом заднего края большеберцовой кости.
- Передний. Наблюдается редко, может сочетаться с различными травмами сустава и переломом нижней трети большеберцовой кости.
Симптомы
Пациент с вывихом голеностопного сустава жалуется на резкую боль. В области сустава выявляется значительная отечность и синюшность мягких тканей. Возможны кровоподтеки. При подвывихах определяется умеренная деформация, при полных вывихах наблюдается грубое нарушение анатомических соотношений. Опора невозможна. Пальпация резко болезненна, при переломах может определяться крепитация и патологическая подвижность. При подвывихах движения резко ограничены из-за боли, при полных вывихах невозможны, при попытке пассивных движений выявляется пружинящее сопротивление.
Осложнения
При подвывихах и особенно при вывихах голеностопного сустава часто возникают тяжелые комбинированные повреждения: двух- и трехлодыжечные переломы, разрыв межберцового синдесмоза, множественные надрывы и разрывы связок, а также разрывы капсулы сустава. При неправильном или несвоевременном лечении такие травмы могут повлечь за собой тяжелые последствия в виде нарушения опоры, постоянных болей при ходьбе и развития артроза голеностопного сустава.
Диагностика
Диагностические мероприятия при подозрении на вывих голеностопного сустава осуществляет травматолог-ортопед. Предварительный диагноз устанавливается на основании данных анамнеза и внешнего осмотра. Для уточнения характера повреждения осуществляют рентгенографию голеностопного сустава. По показаниям назначают МРТ и КТ голеностопного сустава.
Лечение вывиха голеностопного сустава
При подозрении на данное повреждение категорически запрещается производить попытки самостоятельного вправления. Необходимо зафиксировать ногу с помощью шины, приложить к поврежденной области холод и немедленно доставить больного в специализированное мед. учреждение. В отделении травматологии и ортопедии производят закрытое вправление и накладывают гипс с обязательным последующим рентгенконтролем. Через пять дней рентгеновские снимки повторяют, чтобы убедиться в отсутствии вторичного смещения, гипс циркулируют. Срок иммобилизации определяется видом повреждения.
Две неудачных попытки закрытого вправления, а также невозможность удержать отломки в правильном положении являются показанием к хирургическому лечению. В зависимости от характера повреждений наряду с открытым вправлением может проводиться остеосинтез заднего края большеберцовой кости, восстановление дистального межберцового синдесмоза, остеосинтез наружной лодыжки пластиной, остеосинтез наружной и/или внутренней лодыжки винтами, а также трансартикулярная фиксация голеностопного сустава спицами. В послеоперационном периоде назначается ЛФК и тепловые процедуры.
Повреждения связок
Различают три степени повреждения связок:
- 1 степень – растяжение связок. На самом деле, связки являются неэластичным образованием и не могут растягиваться. При 1 степени происходят микроразрывы связки (повреждения отдельных волокон). Однако словосочетание «растяжение связок» настолько плотно прижилось в быту, что иногда используется не только пациентами, но и представителями официальной медицины. При такой травме появляется незначительная отечность и припухлость над поврежденной связкой. Опора сохранена, движения умеренно ограничены. Пальпация болезненна.
- 2 степень – надрыв связок. Проявляется выраженным отеком по наружной или внутренней поверхности сустава. Отек быстро нарастает, в течение нескольких часов или первых суток обычно возникает кровоподтек над поврежденной связкой. Боли сохраняются в состоянии покоя, усиливаются при движениях. Опора и движения затруднены, но возможны.
- 3 степень – разрыв связок. Отечность и кровоподтек распространяются по боковой поверхности голеностопного сустава, охватывают тыльную и подошвенную часть стопы. Отмечаются резкие боли в покое. Опора невозможна, движения резко ограничены.
При появлении подобных симптомов необходимо приложить к пораженной области холод, придать ноге возвышенное положение и немедленно доставить пациента в травмпункт, чтобы травматолог мог провести обследование, исключить более серьезные повреждения (переломы, переломовывихи) и назначить соответствующее лечение. Диагноз выставляется на основании внешних признаков и данных рентгенографии голеностопного сустава. Для уточнения степени повреждения связок больного иногда направляют на МРТ голеностопного сустава. Лечение 1 и 2 степени повреждения связок проводится амбулаторно, при 3 степени необходима госпитализация.
При растяжении связок больному рекомендуют ограничить нагрузку и применять тугое бинтование на время ходьбы. В покое повязку следует снимать. В первые двое суток к пораженной области нужно прикладывать холод, затем показано сухое тепло. Пациенту выдают больничный лист и направляют на УВЧ. При надрыве связок показано наложение гипсовой повязки, ходьба на костылях, а также УВЧ. Полный разрыв связок является показанием к хирургическому лечению в условиях стационара.
Читайте также:
