Лучевая диагностика идиопатической грыжи спинного мозга
Добавил пользователь Дмитрий К. Обновлено: 16.01.2026
Facebook Если у вас не работает этот способ авторизации, сконвертируйте свой аккаунт по ссылке ВКонтакте Google RAMBLER&Co ID
Авторизуясь в LiveJournal с помощью стороннего сервиса вы принимаете условия Пользовательского соглашения LiveJournal
Идиопатическая грыжа спинного мозга
ИГСМ классифицируют по происхождению как спонтанные, посттравматические и ятрогенные (после оперативных вмешательств, как правило, на грудном отделе позвоночника). По отношению к стенке дурального мешка определяют: тип I - менингеальная киста без нервной ткани, пролабирует экстрадурально; тип II - менингеальная киста с нервной тканью, пролабирует экстрадурально; тип III - менингеальная киста расположена интрадурально. В целом с повсеместным использованием МРТ в спинальной хирургии визуализация грыжевого выпячивания стала возможной, что значительно облегчает постановку диагноза и планирование оперативного лечения.
Дефект ТМО на аксиальных срезах подразделяют на центральный - С-тип и латеральный - L-тип , выделяют латерализацию грыжи спинного мозга на основании соответствия ( тип S ) и несоответствия ( тип O ) грыжевым воротам. Типичным на сагиттальных проекциях МР-томограмм является выявление дорсально расположенного расширенного арахноидального пространства, а вентрально спинной мозг фиксирован к дуральному мешку, создавая блок току цереброспинальной жидкости. Японские исследователи описывают несколько типов: К-тип (kink type) - V-образное искривление спинного мозга в вентральном направлении, D-тип (discontinious type) - при котором спинной мозг полностью исчезает из дурального мешка на уровне грыжевого выпячивания, Р-тип (protrusion type) - при котором отсутствует видимое искривление спинного мозга, но исчезает переднее субарахноидальное пространство в результате спаивания мозга с оболочками в области грыжевых ворот.
Отмечают, что обязательным условием образования грыж являются наличие изменения ТМО (врожденное или приобретенное) и локальный дефект на высоте кифоза грудного отдела позвоночника. Среди возможных причин изменения ТМО могут быть дегенеративные процессы в грудном отделе позвоночника, которые проявляются грыжей диска на этом уровне, вызывающей пролежень ТМО, что и приводит к ее дефекту. Некоторые авторы указывают на хроническое воспаление как возможную причину образования эрозии ТМО, приводящей к формированию дефекта в ней и образованию фиброзных спаек, врожденную патологию зубовидных связок, врожденную дубликатуру вентральной поверхности ТМО с дефектом внутреннего слоя.
В литературе представлены несколько техник оперативного лечения идиопатических грыж спинного мозга, но единого стандарта нет. Все способы включают менингомиелолиз, менингорадикулолиз и пластику дефекта ТМО. В настоящее время оптимального, четкого определения методики операции нет, в связи с невозможностью при столь редкой патологии сформировать адекватные группы сравнения. Хирургическое лечение является единственным на сегодняшний день методом устранения прогрессирования компрессии спинного мозга и неврологического дефицита.
статья «Идиопатическая грыжа спинного мозга на уровне грудного отдела позвоночника: клиническое наблюдение и обзор литературы» А.В. Размахнина, В.С. Климов, Н.В. Чищина, Е.И. Воронина; ФГБУ «Федеральный центр нейрохирургии» Министерства здравоохранения РФ, г. Новосибирск (журнал «Нейрохирургия», № 1, 2015) [читать]
Лучевая диагностика идиопатической грыжи спинного мозга
а) Терминология:
1. Синонимы:
• Вентральная грыжа спинного мозга
2. Определения:
• Грыжевое выпячивание спинного мозга через вентральный дефект твердой мозговой оболочки
б) Визуализация:
1. Общие характеристики идиопатической грыжи спинного мозга:
• Наиболее значимый диагностический признак:
о Фокальное вентральное смещение спинного мозга с расширением дорзального отдела субарахноидального пространства
• Локализация:
о Типично для среднегрудного отдела позвоночника:
- Уровень Т2-Т8
- Дефект вентрального листка твердой мозговой оболочки
о Дефект обычно располагается на уровне или вблизи межпозвонкового диска
• Морфология:
о S-образно или дугообразно деформированный и истонченный спинной мозг
3. Несосудистые рентгенологические вмешательства:
• Миелография:
о Фокальная деформация спинного мозга и субарахноидального пространства
о Может отмечаться экстрадуральное накопление контраста
4. Другие методы исследования:
• КТ с интратекальным контрастированием (постмиелографическое исследование):
о Вентральное смещение спинного мозга:
- Смещенный вентрально в дефект твердой мозговой оболочки спинной мозг на аксиальных изображениях
- Часть деформированного спинного мозга может располагаться за пределами дурального мешка
о Фокальная деформация спинного мозга на уровне смещения
о Расширенное дорзальное субарахноидальное пространство
о Может отмечаться вторичное накопление контраста в экстрадуральном пространстве
5. Рекомендации по визуализации:
• Наиболее оптимальный метод диагностики:
о Постмиелографическая КТ или МРТ
• Протокол исследования:
о Тонкосрезовая КТ:
- Сагиттальные реконструкции
- Отсроченное исследование, позволяющее увидеть накопление контраста в экстрадуральном пространстве
о Тонкосрезовая МРТ для выявления деформации спинного мозга и исключения других объемных образований
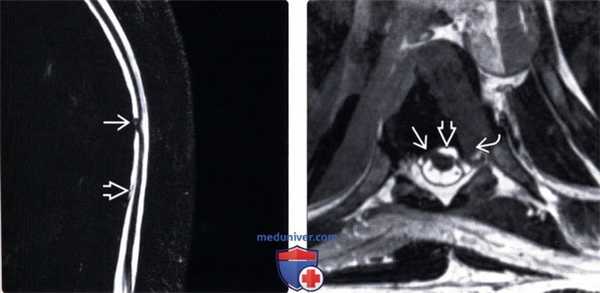
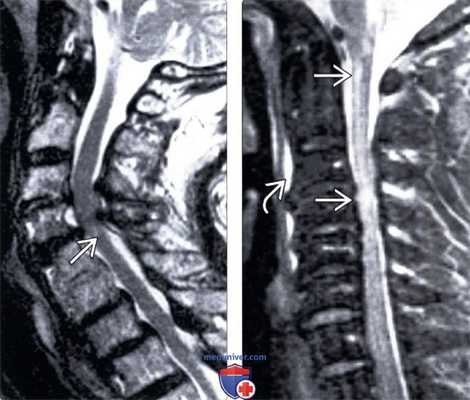
(Слева) На Т2 МР-миелограмме отмечается фокальная деформация и изгиб грудного отдела спинного мозга. Обратите внимание на смещение края дурального мешка, свидетельствующее об экстрадуральном накоплении контраста, связанном с наличием дефекта твердой мозговой оболочки.
(Справа) На Т2 CISS МР-И определяется пролаби-рование спинного мозга через дефект твердой мозговой оболочки, а также экстрадуральное скопление жидкости вдоль вентральной поверхности дурального мешка. Обратите внимание на наличие также грыжи межпозвонкового диска.
в) Дифференциальная диагностика идиопатической грыжи спинного мозга:
1. Арахноидальная киста:
• При дорзальной локализации могут быть аналогичные грыже спинного мозга изменения
• Четкая деформация спинного мозга обычно отсутствует
• Может сочетаться с грыжей спинного мозга (на фоне сращений паутинной оболочки)
2. Эпидермоидная киста:
• Неравномерность Т1- и Т2-сигнала из-за наличия в содержимом кисты белкового компонента
• Дорзальное не накапливающее контраст объемное образование с вентральным смещением спинного мозга
• Ограничение диффузии
3. Сращения:
• Внешне может напоминать арахноидальную кисту
• Грыжа спинного мозга обычно всегда сопровождается формированием спаек
4. Эпидуральная гематома:
• Может становиться причиной фокального смещения спинного мозга
• Подострые гематомы характеризуются высокоинтенсивным сигналом в Т1-режиме
• Обычно отличается более распространенной локализацией
5. Эпидуральный абсцесс:
• Обычно более распространенный и не ограничен уровнем межпозвонкового диска
• Контрастное усиление Т1 -сигнала
• Сочетанное инфекционное поражение межпозвонкового диска
6. Кистозная шваннома:
• Дорзальное объемное образование с вентральным смещением спинного мозга
• Периферическое или узелковое контрастное усиление
• Отсутствие ограничения диффузии
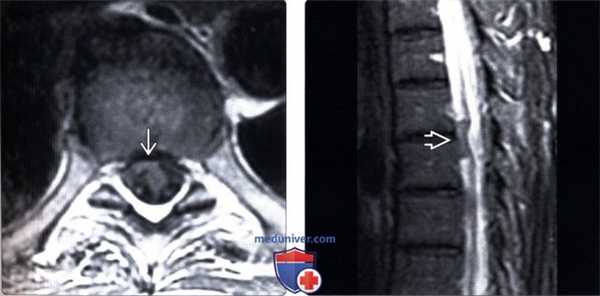
(Слева) Т1-ВИ, аксиальная проекция: деформация и вентральное смещение спинного мозга. Во время операции у данного пациента, у которого наблюдался прогрессирующий нижний парапарез, было подтверждено наличие дефекта дурального мешка.
(Справа) Т2-ВИ, сагиттальная проекция: фокальная деформация и вентральное смещение спинного мозга, достигающего задней поверхности тела позвонка. Дифференциальный диагноз включает заднюю арахноидальную кисту и грыжу спинного мозга.
г) Патология:
1. Общие характеристики идиопатической грыжи спинного мозга:
• Этиология:
о Несколько предполагаемых механизмов развития:
- Врожденная недостаточность волокон вентрального листка твердой мозговой оболочки
- Повреждение вентрального листка твердой мозговой оболочки грыжей диска или другими механизмами:
Грыжа межпозвонкового диска или задние спондилофиты, приводящие к одномоментному или постепенному повреждению вентрального листка твердой мозговой оболочки
- Патологические сращения спинного мозга с передним листком твердой мозговой оболочки, приводящие к прогрессирующему ее истончению и в конечном итоге к формированию грыжи спинного мозга
- Постепенное истончение твердой мозговой оболочки, связанное с пульсацией ликвора
• Эпидемиология:
о Редкая патология
о Литературные данные включают лишь публикации наблюдений отдельных клинических случаев или исследования с очень небольшим объемом выборки (менее 10 пациентов)
• Наиболее типичный путь формирования грыжи:
о Дефект или дивертикул вентрального листка твердой мозговой оболочки, в которые пролабирует спинной мозг
2. Макроскопические и хирургические особенности:
• Вентральный дефект или дивертикул дурального мешка
• Грыжа спинного мозга в область дефекта
• Сращения и спайки
• Может формироваться арахноидальная киста
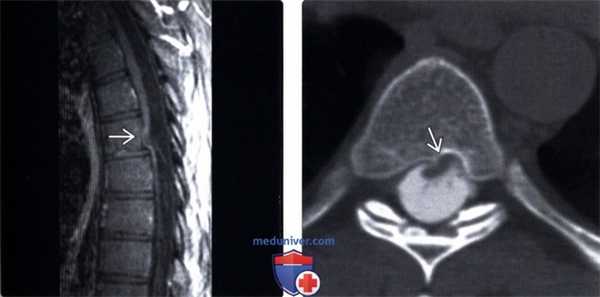
(Слева) Т1-ВИ, сагиттальная проекция: патогномоничная картина идиопатической трансдуральной грыжи верхнегрудного отдела спинного мозга с фокальной угловой его деформацией и вентральным смещением в дефект твердой мозговой оболочки.
(Справа) На аксиальной КТ-миелограмме типичная картина грыжи спинного мозга с вентральным его смещением до задней поверхности тела позвонка.
д) Клинические особенности:
1. Клиническая картина идиопатической грыжи спинного мозга:
• Наиболее распространенные симптомы/признаки:
о Хронический болевой синдром в нижних конечностях
о Слабость мышц нижних конечностей
о Другие симптомы/признаки:
- Синдром Броун-Секара:
Моторные нарушения и нарушение проприоцептивной чувствительности на стороне поражения, болевой и температурной чувствительности на противоположной стороне
- Спастический парапарез
- Нарушение функции тазовых органов
• Внешний вид пациента:
о Необъяснимый хронический прогрессирующий болевой синдром в нижних конечностях, дебют клиники миелопатии
2. Демография:
• Возраст:
о Большинство описанных в литературе случаев касаются лиц среднего возраста
о Может варьировать в широких пределах, от 20 до 80 лет, средний возраст - 50 лет
• Пол:
о Ж > М
• Этническая предрасположенность:
о Отсутствует
3. Течение заболевания и прогноз:
• Прогрессирование неврологической симптоматики до тех пор, пока не будет выявлена причина этой симптоматики
4. Лечение идиопатической грыжи спинного мозга:
• Варианты, риски, осложнения:
о Хирургическое лечение:
- Восстановление дефекта твердой мозговой оболочки
- Устранение смещения спинного мозга или вправление пролабирующего его сегмента
- Иссечение арахноидальной кисты при ее наличии
- Также может быть эффективно расширение дефекта дурального мешка и освобождение спинного мозга от спаек
• После операции симптоматика в большинстве случаев частично или полностью разрешается:
о 88% - положительная динамика
о 24% — отсутствие динамики
о 9% - отрицательная динамика
е) Диагностическая памятка:
1. Следует учесть:
• Любое фокальное смещение спинного мозга или деформацию субарахноидального пространства следует рассматривать как возможную грыжу спинного мозга
• Это достаточно редкая, но требующая диагностики патология, поскольку она является потенциально обратимой причиной развития миелопатии
2. Советы по интерпретации изображений:
• Отсроченное экстрадуральное накопление контраста после КТ-миелографии в сочетании с фокальным дефектом наполнения в области контура спинного мозга = грыжа
а) Терминология:
1. Сокращения:
• Центральный спинномозговой синдром (ЦСС), острый травматический центральный спинномозговой синдром (ОТЦСС)
2. Синонимы:
• Синдром частичного повреждения спинного мозга (один из подтипов)
3. Определения:
• Наиболее распространенный синдрома частичного повреждения спинного мозга
• Травматическое повреждение спинного мозга, клинически выраженное в виде:
о Двустороннего пареза, верхние конечности > нижние конечности
о Нарушения функции мочевого пузыря
о Вариабельных нарушений чувствительности
• Повреждение центрального серого вещества спинного мозга, кортикоспинальных и спиноталамических трактов
1. Общие характеристики центрального спинномозгового синдрома:
• Наиболее значимый диагностический признак:
о Гиперинтенсивный сигнал центральной части паренхимы спинного мозга в Т2-режиме
• Локализация:
о Наиболее часто - на уровне С3-С4 и С5-С6
2. Рентгенологические находки:
• Рентгенография:
о При острой травме изменений зачастую не обнаруживают
о Могут быть признаки спондилеза или врожденного стеноза спинномозгового канала
3. КТ при центральном спинномозговом синдроме:
• Бесконтрастная КТ:
о Могут быть признаки:
- Грыжи межпозвонкового диска
- Гипертрофии связок
- Врожденного стеноза спинномозгового канала
5. Несосудистые рентгенологические исследования:
• Миелография:
о Показана только при отсутствии возможности выполнить МРТ
о Невыраженное увеличение объема спинного мозга
о Исходный стеноз спинномозгового канала
6. Рекомендации по визуализации:
• МРТ показано при любых посттравматических клинических признаках повреждения спинного мозга
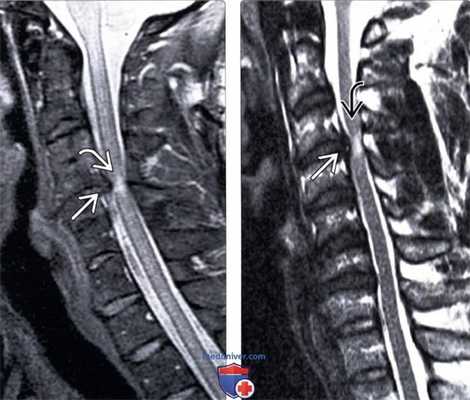
(Слева) На сагиттальном Т2-ВИ пациента с посттравматическим центральным спинномозговым синдром виден фокальный гиперинтенсивный сигнал спинного мозга на уровне С4-С5, свидетельствующий о контузии спинного мозга. Обратите внимание на признаки исходного стеноза спинномозгового канала за счет выраженных спондилофитов замы кательных пластинок позвонков на этом уровне.
(Справа) Т2-ВИ сагиттальная проекция: гиперинтенсивность сигнала спинного мозга на уровне С3-С4. В дополнение к врожденному стенозу спинномозгового канала у этого пациента имеет место протрузия диска СЗ-С4, ставшая причиной еще большего усугубления стеноза спинномозгового канала.
в) Дифференциальная диагностика центрального спинномозгового синдрома:
1. Миелит:
• Демиелинизирующие заболевания (например, рассеянный склероз), острый демиелинизирующий энцефаломиелит, поперечный миелит
2. Кавернозная мальформация спинного мозга:
• Лучше всего видна в GRE-режиме
• Может быть множественной
• Может стать случайной находкой при травме и симулировать картину повреждения спинного мозга
3. Сирингомиелия:
• Веретенообразная заполненная жидкостью полость в толще спинного мозга
• Может иметь место верхний парапарез, однако клиника его обычно имеет хроническое течение
4. Инфаркт спинного мозга:
• Вторичное поражение после хирургического вмешательства на аорте, нетравматическая расслаивающая аневризма аорты, атеросклеротическая болезнь, гипотензия/гипоперфузия, васкулит
• Подтип инфаркта спинного мозга, развивающийся после травмы вследствие:
о Травматической расслаивающей аневризмы аорты → инфаркт конуса спинного мозга
о Расслаивающей аневризмы позвоночной артерии → инфаркт шейного отдела спинного мозга (редко)
1. Общие характеристики:
• Этиология:
о Нередко - на фоне исходного стеноза спинномозгового канала о Грыжа межпозвонкового диска, спондилофиты
о Гипертрофия дугоотростчатых суставов, связок
• Гиперэкстензия:
о Протрузия фрагмента желтой связки в спинномозговой канал, вызывающая сдавление спинного мозга и повреждение его серого вещества
• Тракционное аксональное повреждение
2. Стадирование, степени и классификация центрального спинномозгового синдрома:
• Американская ассоциация спинальной травмы (American Spinal Injury Association, ASIA):
о Степень А: отсутствие двигательной/чувствительной функции в S4-S5 сегментах
о Степень В: отсутствие двигательной функции ниже уровня повреждения
о Степень С: мышечная сила ниже трех баллов более, чем в половине основных мышечных групп ниже уровня повреждения о Степень D: мышечная сила выше трех баллов более, чем в половине основных мышечных групп ниже уровня повреждения о Степень Е: норма
о Неврологический уровень повреждения = наиболее каудальный сегмент спинного мозга с сохранением нормальной чувствительной и моторной функции с обеих сторон тела
3. Макроскопические и хирургические особенности:
• Компрессия, отек спинного мозга
4. Микроскопия:
• Первичное повреждение латерального кортикоспинального тракта с потерей части аксонов, преимущественное повреждение белого вещества спинного мозга
• Признаки кровоизлияния в паренхиму спинного мозга должны отсутствовать
• Центральное серое вещество при острых и обратимых случаях остается интактным
• Валлерова дегенерация дистальнее зоны повреждения
• Минимально выраженная дегенерация волокон вентрального кортикоспинального тракта
• Дегенерация части нейронов в зонах спинного мозга, ответственных за иннервацию мышц кисти, при старых повреждениях
(Слева) Т2-ВИ, сагиттальная проекция: признаки многоуровневого дегенеративного поражения шейного отдела позвоночника. На уровнях С3-С4 и С4-С5 отмечается выраженный стеноз спинномозгового канала за счет протрузий межпозвонковых дисков, спондилофитов замыкательных пластинок тел позвонков и гипертрофии дорзальных связок. После травмы у данного пациента развилась клиника центрального спинномозгового синдрома, свидетельством чего является небольшой гиперинтенсивный очаг в зоне повреждения спинного мозга на уровне С4-С5.
(Справа) На сагиттальном STIR МР-И пациента с травмой шейного отдела позвоночника видны признаки врожденного стеноза спинномозгового канала и минимально выраженных дегенеративных изменений. На уровне цервикомедуллярного перехода и С4 отмечается патологическое усиление Т2-сигнала спинного мозга, свидетельствующее о его повреждении. Обратите внимание на гиперинтенсивность сигнала превертебральных мягких тканей (гиперэкстензионное повреждение).
1. Клиническая картина центрального спинномозгового синдрома:
• Наиболее распространенные симптомы/признаки:
о Гетерогенность клинической симптоматики:
- В небольшом числе случаев имеет место классическое гиперэкстензионное повреждение на фоне исходного стеноза спинномозгового канала
- У 60% пациентов с ОТЦСС имеют место переломы и вывихи позвонков, острые грыжи межпозвонковых дисков, изредка - SCIWORA
- Форма с минимально выраженной клиникой характеризуется такими симптомами, как «горящие кисти», при отсутствии объективной патологической неврологической симптоматики (контузия спиноталамических трактов)
- Спонтанное восстановление нормальной функции спинного мозга возможно вне зависимости от того, какое лечение проводится
о Двусторонний парез конечностей, верхние > нижние конечности
- Нарушение функции мочевого пузыря
- Вариабельные нарушения чувствительности
о Оценка моторной функции верхних конечностей (шкала ASIA) должна быть по меньшей мере на 10 баллов ниже соответствующей оценки моторной функции нижних конечностей
о Следует исключить другие причины посттравматического пареза верхних конечностей:
- Двустороннее повреждение плечевого сплетения
- Перекрестный паралич Белла
• Внешний вид пациента:
о Развившиеся после травмы признаки повреждения спинного мозга у пациента с врожденным или приобретенным стенозом спинномозгового канала:
- Двусторонний парез конечностей, верхние > нижние конечности
- Высокоэнергетические механизмы травмы более характерны для пациентов молодого возраста
- Для пациентов пожилого возраста характерно возникновение повреждений в результате простого падения с высоты собственного роста
2. Демография:
• Этническая предрасположенность:
о Для представителей азиатских национальностей характерна более высокая частота оссификации задней продольной связки, которая в свою очередь является предрасполагающим фактором
• Эпидемиология:
о Согласно данным одного из исследований, в США среди футболистов, играющих в американский футбол, частота развития центрального спинномозгового синдрома составляет 1,3 на 10000 человек
о До 25% посттравматических парезов развиваются на фоне исходного стеноза спинномозгового канала
3. Течение заболевания и прогноз:
• В значительной части случаев наступает спонтанное выздоровление с полным разрешением неврологической симптоматики или лишь незначительной остаточной слабостью и спастичностью мышц конечностей
• Остро развивающиеся парезы и параличи чаще всего полностью или практически полностью обратимы
• Прогноз зависит от возраста пациента:
о Большинство пациентов младше 50 лет полностью восстанавливаются
о У большинства пациента старше 70 лет остается стойкий остаточный неврологический дефицит
• Тяжелая компрессия спинного мозга, распространенный его отек и кровоизлияния по данным МРТ служат плохими прогностическими признаками и характеризуются медленным и неполным разрешением клинической симптоматики
4. Лечение центрального спинномозгового синдрома:
• В большинстве случаев консервативное лечение позволяет добиться того же результата, что и хирургическое вмешательство:
о Рекомендуется лечение пациента в условиях отделения интенсивной терапии (III уровень доказательности)
о Рекомендуется мониторинг сердечной и дыхательной деятельности, мониторинг гемодинамики с поддержанием среднего уровня артериального давления на уровне 85-90 мм рт. ст. и обеспечение тем самым адекватной перфузии спинного мозга (III уровень доказательности)
о Максимально ранняя репозиция переломов и вывихов позвонков
5. Четыре группы:
о У 10% пациентов с ОТЦСС отмечается изменение МР-сигнала спинного мозга при отсутствии других видимых изменений:
- Консервативное лечение
о У 20% пациентов с ОТЦСС имеет место острая грыжа межпозвонкового диска:
- Рекомендуется хирургическое лечение
о 30% случаев ОТЦСС составляют пациенты с переломами и подвывихами шейного отдела позвоночника:
- Рекомендуется ранняя репозиция позвоночника и декомпрессия спинного мозга
о У 40% пациентов с ОТЦСС выявляется стеноз позвоночника без признаков костных или связочных повреждений:
- Оптимальная тактика лечения остается предметом дебатов
е) Диагностическая памятка:
1. Следует учесть:
• Любые признаки поражения спинного мозга после травмы являются показанием к МРТ
2. Советы по интерпретации изображений:
• Если ранее видимые рентгенологические изменения казались минимальными, то на сегодняшний день установлено, что значительное число пациентов с ОТЦСС имеют переломы и вывихи позвонков
Остеохондроз и грыжи дисков
МРТ поясничного отдела позвоночника. Цветовая обработка Т2-взвешенного сагиттального МРТ. Норма.
МРТ поясничного отдела позвоночника. Цветовая обработка Т2-взвешенного сагиттального МРТ. Грыжа диска.
Клинические проявления дегенеративных заболеваний позвоночника во всём мире являются одной из главных причин потери трудоспособности.
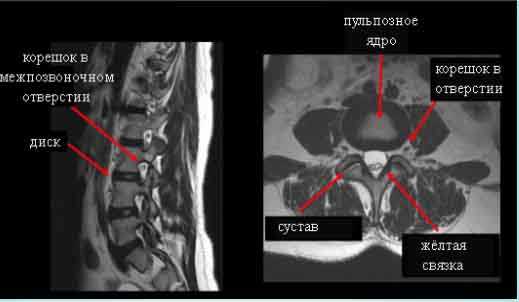
МРТ поясничного отдела позвоночника. Сагиттальная и аксиальная Т2-взвешенные МРТ в норме.
С третьей декады жизни в диске начинаются сложные биохимические процессы приводящие к потере воды. Поступление в диск кислорода и питающих веществ ухудшается, а продукты обмена, наоборот, накапливаются. Происходит постепенная потеря воды межпозвоночным диском. Пульпозное ядро накапливает коллаген, и замещается фибрознохрящевой тканью. Диск теряет эластичность, в его периферической части появляются щели. Ядро начинает внедряться в фиброзное кольцо. Одновременно дегенеративный процесс затрагивает замыкательные пластинки и фиброзное кольцо диска. Важную роль в дегенерации диска играет нарушение его питания. Причиной нарушения питания диска, скорее всего, служат склеротические изменения замыкательных пластинок. Важно отметить, что дегенерация диска и его естественное старение это по сути один процесс, но идущий разными темпами.
На МРТ позвоночника дегенеративные изменения диска проявляются в виде уменьшения яркости от пульпозного ядра. Эта тенденция имеет отчётливую зависимость от возраста. Процесс начинается с задней части диска, затем распространяется на весь диск, граница пульпозного ядра и фиброзного кольца стирается. После 30 лет в пульпозном ядре появляется фиброзная ткань. Снижение высоты диска зависит не только от его дегенерации, но и нагрузки на диск. Остеохондроз часто сопровождается дегенеративными изменениями прилежащих к диску участков костного мозга тел позвонков и, иногда, корней их дуг.
Клинические проявления дегенеративных процессов носят каскадный характер: дисфункция-нестабильность-восстановление стабильности. Патологоанатомические изменения в 1 фазу в виде протрузии (выбухания) диска, разрушения хряща и артрита дугоотростчатых суставов могут приводить к болям в спине (или шее), обычно, локального типа. Вскоре наблюдается гипермобильность и напряжение мышц спины.
Дегенерация периферических волокон фиброзного кольца приводит к ослабеванию их связи с кортикальной костной тканью, образованию щелей и смещению диска кпереди. Это вызывает натяжение прободающих волокон на месте их примыкания к замыкательной пластинке и формированию остеофитов (костных шипов). Первоначально они образуются в горизонтальной плоскости, но сзади в этом направлении их сдерживает задняя продольная связка. Поэтому остеофиты обычно передне-боковые и клювовидно загнуты. Остеофиты на рентгенограммах выявляются у 60-80% людей старше 50 лет.
Увеличение нагрузки приводит к вторичной дегенерации дугоотростчатых (фасеточных) суставов. В суставном хряще появляются эрозии и щели. Такое явление носит название – «остеоартрит». Он, в свою очередь, приводит к неправильному расположению суставов. Возникает их асимметрия и сколиоз. Дальнейшее развитие остоартрита приводит к костеобразованию – “остеоартрозу”. При рентгенографии и КТ видно уменьшение суставной щели, костный склероз и краевой остеофитоз. При МРТ в суставе часто видно избыточное количество жидкости. Остеоартроз имеется у всех старше 60 лет.
Остеоартроз приводит к уменьшению бокового кармана (места, где расположен корешок). Синовиальная суставная жидкость может выходить через щели в капсуле сустава и осумковываться, образуя кисту, видимую на сагиттальных и аксиальных МРТ позвоночника. Типичное место образования синовиальных кист – уровень диска L4-5. Иногда киста достигает больших размеров и сдавливает корешок, что определяется по аксиальным МРТ позвоночника.
Дегенеративные процессы на 2 стадии проявляются в виде дальнейшего снижения высоты дисков, формирования грыж и артроза дугоотростчатых суставов. Клинически эта стадия наиболее ярко проявляется в виде болевого и корешкового синдрома.
Дегенерация суставного аппарата приводит к ослабеванию связок и их кальцификации. Костные мосты между телами 4 смежных позвонков за счёт обызвествления передней продольной связки наблюдается у 15-20% взрослых. Более обширное обызвествление не связано с остеохондрозом, оно называется диффузным идиопатическим гиперостозом скелета (болезнь Форестье). Им страдает 12% взрослых. Вариантом болезни Форестье является системное обызвествление задней продольной связки, называемое “японской болезнью”. Уменьшение высоты диска приводит к смыканию остистых отростков. В результате образуются псевдосуставы, вокруг которых развивается гранулематозное воспаление. Подобное состояние называется болезнью Бааструпа.
Ещё одной важной составляющей дегенеративного процесса является спондилолистез – соскальзывание тел позвонков. Дегенеративный (связанный с остеохондрозом) спондилолистез связан с остеоартрозом. Смещение может быть и как вперёд, так и назад. Степень дегенеративного листеза всегда небольшая и определяется по рентгенограммам или МРТ. 15-20% случаев спондилолистеза приходится на врождённый. Соскальзывание происходит вперёд, часто на уровне позвонка L5 со сдавлением корешка S1 (первый крестцовый).
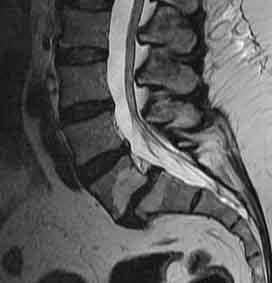
МРТ поясничного отдела позвоночника. Т2-взвещенная сагиттальная МРТ. Спондилолистез.
Комплекс дегенеративных изменений позвоночника может приводить к сужению позвоночного канала и бокового кармана. Часто это состояние обозначают термином “спондилёз“. Этому способствует врождённая узость канала вследствие коротких корней дуг. Часто при узости позвоночного канала меняется его форма на МРТ в поперечном сечении. Канал и его боковые карманы на МРТ позвоночника выглядят как «сердечко» или «трилистник». Помимо узости костного позвоночного канала размер его уменьшается также за счёт гипертрофии (увеличения) дугоотростчатых суставов и жёлтых связок, видимые на аксиальных МРТ позвоночника на уровне поражения. Клинически узость позвоночного канала проявляется в виде болей и миелопатического синдрома (слабость в пальцах или ступне).
Кроме анатомической узости позвоночного канала надо учитывать, что нестабильность приводит к ещё большему сужению и появлению характерных симптомов.
Комплекс перечисленных дегенеративных изменений приводит к уменьшению подвижности в позвоночных сегментах, боли становятся не столь острыми, однако, имеется постоянное напряжение мышц, формируется сколиоз. Клинические проявления также во многом зависят от влияния грыжи на корешок.
Грыжи дисков – общий термин, отражающий смещение диска. Грыжи по направлению бывают:
- в тело позвонка – грыжи Шморля (хрящевые узлы)
- передние и передне-боковые
- задние
- медиальные (срединные)
- парамедиальные (около середины)
- фораминальные (боковые)
- экстрафораминальные («очень» боковые)
Грыжи Шморля наблюдаются свыше, чем у 40% населения, причём в большинстве они бессимптомны. Появление грыж Шморля отражает нарушение целостности замыкательных пластинок вследствие их слабости. Особенно типичны грыжи Шморля для болезни Шейермана-Мау и дисгормональной спондилопатии (остеопороз).
Передние и переден-латеральные грыжи, хорошо видимые на сагиттальных МРТ позвоночника, вызывают раздражение хорошо иннервированной передней продольной связки, что приводит болевому синдрому в пояснице.
Наиболее часто задние грыжи при МРТ наблюдаются в поясничном отделе позвоночника, 90% из них локализуются на нижних поясничных уровнях (L4-5 и L5-S1). Этому способствует то, что на нижние позвоночные сегменты приходится наибольшая нагрузка. В шейном отделе частота грыж почти в 10 раз меньше, чем в поясничном. В грудном отделе частота грыж ещё меньше. Во многом это связано с меньшей подвижностью позвоночных сегментов.
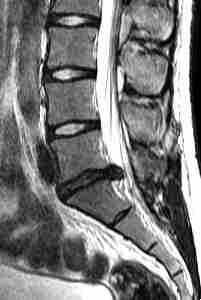
МРТ поясничного отдела позвоночника. Сагиттальная Т2-взвешенная МРТ. Грыжа диска.
Отрыв части грыжи от материнского диска приводит к образованию секвестра (оторванного кусочка). Секвестр обычно образуется при разрыве задней продольной связки, что видно при МРТ позвоночника в сагиттальной плоскости. Секвестр может смещаться вверх, вниз и немного вбок.

МРТ поясничного отдела позвоночника. Сагиттальная Т2-взвешенная МРТ. Секвестрировавшаяся грыжа диска.
Основными задачами МРТ являются:
- Оценить состояние позвоночного канала – выявить проявления спондилёза, грыжу диска
- Установить сдавление корешка или спинного мозга
- Определить особые состояния корешка и окружающих тканей: неврит, арахноидит, эпидурит.
МРТ в СПБ в наших клиниках проводится на аппаратах открытого и закрытого типа. МРТ имеет относительно мало противопоказаний и ограничений. Единственным абсолютным противопоказанием является наличие у пациента искусственного водителя сердечного ритма. Сложности возникают при выраженной клаустрофобии (страхе замкнутого пространства), а также избыточной массе тела больного, однако МРТ СПб позволяет выбирать открытый МРТ.
Выбор тактики лечения в значительной мере зависит от наличия или отсутствия сдавления корешка, что видно при МРТ позвоночника в разных плоскостях. Сдавление спинного мозга, определяемое по МРТ позвоночника, встречается при грыжах в шейном и грудном отделах позвоночника. Миелопатический синдром (нарушение проводимости спинного мозга) возникает при значительных (обычно свыше 20%) сдавлениях или сопутствующей ему размягчению спинного мозга.
Спинномозговая грыжа у взрослых: лечение, реабилитация после операции
Спинномозговая грыжа представляет собой патологию, при которой у человека выпячивается разорвавшийся межпозвонковый диск, что приводит к сдавлению окружающих тканей и нервных волокон. Вследствие защемления нервных отростков возникает сильный болевой синдром, снижается двигательная активность и утрачивается чувствительность.
На сегодняшний день существует несколько версий возникновения данного заболевания, однако, согласно медицинским исследованиям, основная роль в развитии патологического процесса у детей принадлежит дефициту витаминов, прежде всего – фолиевой кислоты. Основной причиной развития спинномозговой грыжи у взрослых принято считать остеохондроз.

Степень тяжести течения заболевания определяется степенью поражения позвоночника и объемом спинномозговой ткани, которая образовала грыжевой мешок.
Если вас беспокоит спинномозговая грыжа, лечение можно пройти в одной из лучших медицинских клиник Москвы – центре реабилитации Юсуповской больницы. Благодаря опыту и высокой квалификации специалистов, мультидисциплинарному подходу к диагностике и лечению заболеваний, а также ультрасовременному техническому оснащению Юсуповской больницы нашим пациентам удается добиться отличных результатов в короткие сроки.
Классификация
В основе классификации спинномозговых грыж лежит локализация и характер патологического процесса.
В зависимости от локализации существуют следующие разновидности грыж:
- грыжи шейного отдела позвоночника;
- грыжи грудного отдела позвоночника;
- грыжи пояснично-крестцового отдела позвоночника (наиболее распространенный вид патологии).
Причины развития спинномозговой грыжи у взрослых
Спинномозговые грыжи могут быть врожденными или приобретенными.
Приобретенная спинная грыжа отличается медленным развитием, которое не сопровождается особым дискомфортом. Однако в какой-то момент грыжевое выпячивание дает о себе знать.
Спинномозговые грыжи у взрослых людей могут возникать в силу следующих причин:
- отсутствие лечения остеохондроза;
- перенесенные травмы позвоночника;
- ношение непосильных тяжестей;
- неудобные рабочие позы;
- занятия силовым спортом;
- совершение резких движений;
- лишний вес.
Развитие грыжевого выпячивания может быть связано с неправильной осанкой, дисбалансом веществ в тканях, прилегающих к патологическому очагу, спинномозговыми инфекциями.
Симптомы и осложнения спинномозговой грыжи у взрослых и детей
При врожденном скрытом расщеплении позвоночника специфические симптомы, как правило, отсутствуют, проявляясь только во взрослом возрасте при интенсивных физических нагрузках. Нередко наличие врожденного дефекта обнаруживается в процессе проведения диагностического обследования при жалобах взрослого пациента на боли в спине.
Для спинномозговой грыжи характерны следующие клинические проявления:
- в области позвоночника визуализируется выпячивание круглой формы, имеющее мягкую консистенцию. Образование покрывает истонченная блестящая кожа синюшного или красного цвета;
- у больного наблюдается возникновение мышечной слабости рук или ног, парезов и параличей, формируются сгибательные контрактуры;
- нарушается чувствительность всех видов (болевая, температурная, осязательная);
- снижаются рефлексы рук и ног (подошвенные, хватательные, коленные), вплоть до абсолютного их угасания;
- атрофируются мышцы конечностей;
- отмечается развитие трофических нарушений (сухости кожи, похолодания конечностей, незаживающих язв);
- изменяются тазовые функции (недержание или задержка мочи и кала);
- появляются дефекты нижних конечностей;
- развитие гидроцефалии (водянки головного мозга), связанное с избыточным поступлением спинномозговой жидкости в синусы головного мозга;
- нарушается зрение, отмечается возникновение эпилептических припадков, развитие умственной отсталости.
Больным, имеющим тяжелую неврологическую симптоматику, необходим постоянный уход в быту, регулярное наблюдение медицинского персонала, поддерживающее лечение. У таких пациентов часто возникают заболевания внутренних органов. Нарушение мочеиспускания нередко сопровождается развитием пиелонефрита, формирующего тяжелую почечную недостаточность. Задержка жидкости в мозге может приводить к увеличению внутричерепного давления, в результате чего атрофируются участки нервной ткани и развиваются воспалительные процессы: энцефалиты, менингиты. Длительный постельный режим грозит развитием застойной пневмонии (воспаления легких) и, как следствие, легочно-сердечной недостаточности.
Диагностика спинномозговой грыжи
Диагностика спинномозговой грыжи в Юсуповской больнице представляет собой комплексное обследование. В первую очередь врач собирает анамнез – выясняет жалобы больного, изучает медицинскую документацию, результаты предыдущих обследований и записи специалистов.
Затем проводится неврологический осмотр пациента: специалист визуально изучает выпячивание в области позвоночного столба, оценивает мышечный тонус и силу в конечностях, определяет интенсивность рефлексов в них.
Дополнительно назначается проведение следующих диагностических исследований:
- трансиллюминации – грыжу просвечивают, выявляя характер содержимого грыжевого мешка;
- компьютерной томографии и магнитно-резонансной томографии – для послойного изучения спинного мозга в области патологического очага с целью выявления сопутствующего поражения ткани головного мозга;
- миелографии – контрастное вещество вводится в периферическую вену и накапливается в месте патологии, что позволяет оценить степень повреждения нервной ткани в грыжевом мешке.
Спинномозговая грыжа: лечение, отзывы пациентов
Для лечения данного заболевания используется только радикальный метод – патологическое образование в области позвоночного столба удаляется хирургическим путем, лечение спинномозговой грыжи без операции неэффективно. В ходе оперативного вмешательства проводится реконструкция дефекта в позвоночном столбе, закрытие незаращенного отверстия костной ткани. После тщательного осмотра грыжевого мешка из него удаляют нежизнеспособные ткани, здоровые структуры спинного мозга помещаются в позвоночный канал.
У больных со спинномозговой грыжей может развиваться гидроцефалия, которая грозит необратимыми изменениями в головном мозге. Для того, чтобы предупредить пагубное влияние чрезмерного внутричерепного давления устанавливают шунт для отведения ликвора в грудной лимфатический проток.
Для профилактики прогрессирования заболевания и улучшения общего состояния больного специалисты Юсуповской больницы назначают проведение консервативной терапии:
- прием препаратов, нормализующих функцию нервной ткани (ноотропов, нейротрофиков);
- прием витаминов группы А, С, Е, В – для улучшения обменных процессов в пораженном участке спинного мозга;
- физиотерапевтические процедуры, по отзывам пациентов, позволяющие существенно восстановить трофику тканей и двигательную активность (лазер, магнит и др.);
- лечебную физкультуру – пациентам с диагнозом «спинномозговая грыжа» ЛФК помогает развить нервно-мышечные связи в пораженной области тела;
- диету – в рацион питания больных вводится большое количество продуктов, обогащенных грубой клетчаткой, что позволяет нормализовать перистальтику кишечника.
Спинномозговая грыжа: реабилитация после операции
Хирургическое удаление грыжи является не единственным и окончательным этапом лечения. Для закрепления эффекта от проделанных манипуляций пациенту необходимо проведение качественной послеоперационной реабилитации. Индивидуальная схема восстановительного лечения в центре реабилитации Юсуповской больницы составляется высококвалифицированными опытными врачами-реабилитологами.
Грамотная реабилитация после удаления спинномозговой грыжи позволяет добиться следующих результатов:
Записаться на прием к врачу-реабилитологу центра реабилитации, узнать стоимость медицинских услуг можно по телефону Юсуповской больницы или на сайте клиники, связавшись через форму обратной связи с врачом-координатором.
Читайте также:
