Лучевая диагностика кариеса зубов
Добавил пользователь Алексей Ф. Обновлено: 20.01.2026
аспирант кафедры ортопедической стоматологии и ортодонтии Федерального государственного бюджетного образовательного учреждения высшего образования «ЮУГМУ» Министерства здравоохранения Российской Федерации
Н. С. Нуриева
д. м. н., профессор кафедры ортопедической стоматологии и ортодонтии ГБОУ ВПО «ЮУГМУ» Минздрава России (Челябинск)
Онкологическая заболеваемость у людей постепенно увеличивается в течение последнего столетия. Число заболеваний злокачественными опухолями головы и шеи также неуклонно увеличивается, достигая в большинстве регионов России 20—25 % от всех злокачественных опухолей. В частности, опухоли органов орофарингеальной области составляют 5,1 % от всех опухолей [3].
Современная стратегия лечения больных плоскоклеточным раком органов головы и шеи включает применение хирургического метода, лучевой терапии, химиотерапии и таргентной терапии, а также различные варианты комбинированного лечения. Среди различных методов лечения в клинической онкологии лучевая терапия занимает одно из ведущих мест. По данным ВОЗ, 70—75 % онкологических больных нуждаются в проведении лучевой терапии.
Несмотря на последние достижения онкологии, в настоящее время после комбинированного и лучевого лечения злокачественных новообразований челюстно-лицевой области невозможно избежать осложнений, связанных с ионизирующим излучением. В частности, побочным результатом лучевой терапии является интенсивное разрушение зубов. Поражение твердых тканей зубов связывают как с непосредственным действием на них лучистой энергии, так и с последующим иммунодепрессивным состоянием, нарушением минерального и белкового обменов, количества и состава слюны, функционального состояния важнейших физиологических систем организма [4].
Цель исследования
Изучить особенности клинической картины лучевого кариеса зубов в зависимости от времени, прошедшего после завершения лучевого лечения опухолей орофарингеальной зоны, что позволяет провести диагностику заболевания на ранних стадиях.
Материал и методы исследования
Данная работа основана на опыте клинического наблюдения 60 пациентов со злокачественными новообразованиями орофарингеальной зоны II—IV стадии в возрасте от 22 до 75 лет. В подавляющем большинстве случаев гистологическое заключение — плоскоклеточный рак (в 97 % случаев), в 3 % случаев идентифицирована карцинома. Осмотренные пациенты получали СПЛИТ-курс ДЛТ: за 2 этапа на опухоль подводится СОД = 66—70 изоГр, на л/узлы шеи СОД = 44—50 изоГр, на метастазы в л/узлы шеи СОД = 60—70 изоГр, на очаги лимфаденопатии более 2,0 см СОД = 60 изоГр. Все пациенты завершили курс лучевой терапии. Наблюдение проводили через 1, 6, 12 и 24 месяца после завершения лучевой терапии. Ни один из пациентов не получал поддерживающей стоматологической терапии на этапах лечения и после выписки. Лучевой кариес при осмотре диагностирован в 100 % случаев через два года после завершения специализированного лечения (рис. 1, 2).
Изменения в облученных зубах мы подразделили следующим образом.
Лучевой кариес 1-й степени: потеря блеска, прозрачности эмали, появление меловидных пятен как проявление деминерализации поверхностного слоя эмали. При этом никаких признаков разрушения и образования дефекта эмали нет. При зондировании полости не определяются. В области шейки зубов по эмалево-цементному соединению обнаруживается застревание зонда. Пациенты, как правило, не жалуются на спонтанную боль или боль от температурных раздражителей. Температурная проба (на холодное) положительная.
Лучевой кариес 2-й степени: в основном прогрессирование кариозного процесса наблюдается в пришеечной области. Характерны разрушение участков эмали, полости с подрытыми краями. Распад не затрагивает дентин. Изменения в цвете могут быть от коричневого до черного. Могут отмечаться повышенная стираемость эмали на режущем крае и хрупкость, отколы эмали. Пациенты, как правило, не жалуются на спонтанную боль или боль от температурных раздражителей. Температурная проба (на холодное) либо слабоположительная, либо отрицательная.
Лучевой кариес 3-й степени: полное разрушение эмали, распад эмалево-дентинной границы. Дентин размягчен при зондировании. Положительная перкуссия. Без самопроизвольного вскрытия пульпы. Пациенты, как правило, не жалуются на спонтанную боль или боль от температурных раздражителей. Тепловая проба отрицательная. Отсутствие боли основано на потере жизнеспособности и чувствительности пульпы.
Лучевой кариес 4-й степени: полное разрушение коронки зуба, пульповая камера вскрыта, дентин размягченный, темного цвета. Боль либо отсутствовала, либо имели место периодонтитные боли.
В таблице представлены сроки возникновения лучевого кариеса.
Результаты и обсуждение
Лучевой кариес зуба (c. dentis radialis) — генерализованный кариес зуба, развивающийся как осложнение рентгено- или радиотерапии челюстно-лицевой области; протекает с пигментацией и размягчением поверхностных слоев и образованием глубоких пришеечных полостей.
Патогенез лучевого поражения зубов до сих пор окончательно не выяснен. Так, обсуждаются данные о сосудистых, морфологических и дегенеративных нарушениях в пульпе, предшествующих поражению твердых тканей зубов [1]. В полости рта на фоне проведения лучевой терапии челюстно-лицевой области создается кариесогенная ситуация за счет развития радиоиндуцированной ксеростомии, нарушения микрофлоры полости рта, затруднения гигиены полости рта, снижения самоочищения ротовой полости и общего снижения иммунитета. Несмотря на большое количество исследований по этиологии радиоиндуцированного кариеса, до сих пор имеются противоречия в мнениях о первопричинности его возникновения: прямое воздействие радиации или длительное опосредованное воздействие неблагоприятных факторов, возникающих в полости рта после облучения, основным из которых является радиоиндуцированная ксеростомия.
До настоящего времени не сложилось единого мнения о характере лучевого повреждения зубов. Одни авторы рассматривают такие поражения как некариозные, другие — как остро протекающий кариозный процесс.
Клинические проявления последствий радиационного воздействия могут быть весьма различны и зависят от полученной дозы облучения и вида ионизирующей радиации [2]. Обычно спустя 3—6 мес. после лучевого воздействия эмаль зубов утрачивает характерный блеск, становится тусклой, серовато-блеклого цвета. Отмечаются ломкость, стертость жевательной и вестибулярной поверхности зубов. На этом фоне появляются участки некроза, вначале локальные, а затем по типу циркулярного поражения зубов. Указанные поражения обычно темного цвета, заполненные рыхлой некротической массой, безболезненные.
Отсутствие болевого симптома — характерная особенность радиационного поражения, свидетельствующая о подавлении функции одонтобластов. Постепенно участки некроза расширяются и захватывают значительную часть зуба. Удаление некротических масс из очага поражения, как правило, безболезненно, поэтому требует особой осторожности. Если не применять радикальных вмешательств, через 1—2 года окажутся пораженными более 96 % зубов [7].
Таблица № 1. Сроки возникновения лучевого кариеса у пациентов, получавших лучевое лечение опухолей орофарингеальной зоны, %
Лучевая диагностика кариеса зубов
а) Терминология:
1. Синонимы:
• «Гнилые» зубы, «дырки» в зубах (обывательские термины)
2. Определение:
• Инфекционное поражение зубов, обусловленное секрецией молочной кислоты Streptococcus mutans с деминерализацией структуры зуба
б) Визуализация:
1. Общая характеристика:
• Локализация:
о Любая поверхность зуба:
- Окклюзионные поверхности и ямки = I класс
- Задние проксимальные поверхности = II класс
- Передние проксимальные поверхности = III класс
- Передние проксимальные и резцовые поверхности = IV класс
- Шеечная треть коронки = V класс
- Корень=кариес корня, сенильный кариес, кариес цемента
- Возле реставрационного материала = рецидивирующий кариес
- Все зубы (тяжелая деструкция) = генерализованный кариес
• Размер:
о Зависит от тяжести:
- Начальный: ограничен эмалью; менее половины расстояния от наружной поверхности до дентино-эмалевого соединения
- Поверхностный: ограничен эмалью выше ДЭС
- Средний: распространяется вдоль ДЭС в дентин (не более половины расстояния от ДЭС до пульпы)
- Глубокий: более половины расстояния от ДЭС до пульпы (возможно поражение пульпы)
о Рентгенологически поражение меньше, чем клинически, т.к. декальцификация должна достигнуть 40%, прежде чем кариес станет заметным на интраоральных рентгенограммах
• Морфология:
о Кариес окклюзионных поверхностей:
- Эмаль: треугольное просветление, вершина которого направлена к наружной поверхности, а основание обращено к ДЭС; на рентгенограммах не визуализируется
- Дентин: треугольное просветление с широким основанием, прилежащим к ДЭС, и вершиной, направленной к пульпе; основания треугольников в дентине и эмали обращены друг к другу
о Межпроксимальный кариес:
- Эмаль: треугольное просветление с основанием, обращенным к наружной поверхности эмали, и вершиной, направленной к ДЭС
- Дентин: треугольное просветление с широким основанием в области ДЭС и вершиной, направленной к пульпе
о Кариес цемента:
- Поражение выглядит как «выскобленный» участок апикальнее ЦЭС
(Слева) На рентгенограмме с ПФ определяется рецидивирующий кариес под дистальной пломбой первою моляра нижней челюсти слева. Прилежащая кариозная полость напоминает треугольник, вершина которого направлена к ДЭС. Кариес распространяется вдоль ДЭС, образуя в дентине треугольное просветление с широким основанием.
(Справа) На рентгенограмме с использованием ПФ у пациента со смешанным прикусом определяются множественные проксимальные кариозные поражения. Кариес временных зубов поражает эмаль и дентин тем быстрее, чем шире волокна и канальцы в зубе. (Слева) На рентгенограмме с ПФ определяется классическая картина проксимального кариеса: поражение эмали в виде треуюльника, основание которого обращено к поверхности, а вершина к ДЭС, и треуюльное поражение в дентине с основанием, прилежащим к ДЭС, и вершиной, направленной к пульпе.
(Справа) На периапикальной рентгенограмме определяется участок деминерализации под окклюзионной поверхностью ДЭС моляров. Эмаль, лежащая выше, на рентгенограмме выглядит интактной. Такие поражения могут быть обнаружены клинически при помощи стоматологического зонда-Эксплорера. Обратите внимание на начальный кариес на мезиальной поверхности первою моляра. (Слева) На периапикальной рентгенограмме передних зубов определяется средний кариес III класса на дистальной поверхности бокового резца справа. На контактной поверхности соседнего зуба также часто возникает кариес («целующиеся» поражения).
(Справа) На периапикальной рентгенограмме определяется средний/глубокий кариес III класса. Обратите внимание на прогрессирование поражения с распространением через эмаль и дентин с вовлечением зуба, находящегося сзади. Сравните кариозную полость с рентгенонегативным участком в соседнем зубе, заполненным композитным реставрационным материалом, ограниченным рентгеноконтрастной подкладкой.
2. Рекомендации по визуализации:
• Лучший метод визуализации:
о Задние зубы: рентгенография с прикусным фиксатором
о Передние зубы: трансиллюминация (клинический метод) и периапикальная рентгенография
о Субтракционная цифровая рентгенография может использоваться для контроля новых или рецидивирующих поражений
о КЛКТ не должна использоваться для диагностики кариеса:
- При обнаружении кариеса на КЛКТ: интраоральная рентгенография и клиническое обследование
в) Дифференциальная диагностика кариеса зубов:
1. Незаполненная подготовленная полость:
• Подготовленная полость обычно имеет четкие края за исключением вторичного поражения кариесом
2. Рентгенонегативные заполнители:
• Старые, полностью рентгенонегативные материалы для восстановления передних зубов можно спутать с кариесом
• Отличительный признак-С-образная форма подготовленной полости
3. Эффект просветления в шейке над альвеолярным гребнем:
• Повышение рентгеновской прозрачности зуба в области шейки вследствие уменьшения объема и плотности структуры зуба
• Может распространяться ниже уровня кости в отличие от кариеса
4. Идиопатическая цервикальная резорбция:
• Наружная резорбция шеечной части зуба
5. Аномалии зубов:
• Неровные участки и зоны гипоплазии могут имитировать кариес
6. Изнашивание зуба:
• Гиподенсные зоны, возникающие из-за физиологического (стирание) и нефизиологического (сошлифовывание и эрозия) изнашивания; могут имитировать кариес
7. Эффект полос Маха:
• Оптическая иллюзия; появление просветления вдоль ДЭС
(Слева) На рентгенограмме с использованием ПФ визуализируется углубление в костной ткани возле периодонта со троны мезиальной поверхности первого моляра нижней челюсти. В области цементо-эмалевого соединения определяется мезиальный кариес цемента.
(Справа) На периапикальной рентгенограмме определяется средний кариес с поражением цемента на дистальной поверхности второго моляра нижней челюсти слева. Наличие тонкой полоски дентина не препятствует микробной инвазии пульпы; определяются признаки периапикального рарефицирующего остеита. Кариозное поражение не распространяется ниже уровня кости. (Слева) На сагиттальной КЛКТ определяется глубокий кариес с поражением цемента на дистальной поверхности первого моляра верхней челюсти. Обратите внимание на разрежение костной ткани возле периодонта со троны дистальной поверхности этого зуба.
(Справа) На аксиальной КЛКТ у этого же пациента определяется кариес цемента, подходящий к области фурка-ции пульпы. Признаки кариеса на КЛКТ обнаружены случайно; КЛКТ не должна использоваться для диагностики кариеса, предпочтение необходимо отдавать интраоральной рентгенографии - более точному методу диагностики, связанному с меньшей лучевой нагрузкой. (Слева) На профильном срезе (КЛКТ) премоляра нижней челюсти, восстановленного реставрационным материалом (V класс), определяется рецидив кариеса корня на лицевой поверхности зуба. Со троны лицевой поверхности определяется углубление в костной ткани возле периодонта.
(Справа) На аксиальной КЛКТ у этого же зуба определяется распространение кариеса корня в пульпу. Подобные поражения можно спутать с сошлифовыванием или эрозией зубов, но кариозная полость обычно имеет неровные края, в то вре мя как эрозии гладкие, а сошлифованные участки угловатые.
г) Патология. Общая характеристика:
• Этиология:
о Сочетание факторов: микроорганизмы (S. mutans), соответствующий субстрат (пищевой сахар), морфология зуба (глубокие ямки и бороздки):
- Факторы риска включают ксеростомию (медикаментозную, лучевую), избыточное употребление сахара (например, газированной воды)
д) Клинические особенности:
1. Общая характеристика:
• Типичные признаки/симптомы:
о Чувствительность к холодному, горячему, в т.ч. воздуху при распространении кариеса через ДЭС
о Боль при поражении пульпы (пульпите)
2. Лечение:
• Малые поражения: аппликации с фторидами, коррекция диеты
• Большие поражения: удаление кариозного материала, восстановление структуры зуба ± лечение корневых каналов:
о Если зуб невозможно восстановить — удаление
е) Диагностическая памятка. Советы по интерпретации изображений:
• Клинически поражения при кариесе больше, чем выглядят на рентгенограммах
• Лучевой кариес возникает в результате разрушения слюнных желез, что становится причиной ксеростомии, но не вследствие прямого облучения тканей зуба
ж) Список использованной литературы:
1. Gaalaas L et al: Ex vivo evaluation of new 2D and 3D dental radiographic technology for detecting caries. Dentomaxillofac Radiol. 45(3):20150281, 2016
Лучевая диагностика проксимального кариеса
Самым сложным для обнаружения является проксимальный кариес (сaries dentis proximalis), то есть процесс с локализацией на контактных поверхностях зуба, считающийся проксимальным относительно контактного пункта. Именно такие поражения чаще всего остаются не распознанными в процессе рутинного обследования.
Это связано с тем, что при контактном кариесе площадь разрушенной эмали зачастую невелика, находится в контакте с соседним зубом или ниже экватора, и поэтому дефект остается перекрытым эмалью, сохраненной на окклюзионной, вестибулярной и оральной поверхности зуба (рис. 1).
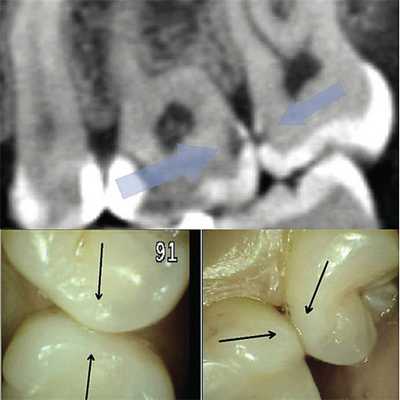
Рис. 1. При обследовании контактного пункта зубов 26, 27 (нижний фрагмент) кариес визуально не определяется; на сагиттальном реформате компьютерной томограммы в области проксимальных к контактному пункту поверхностей тех же зубов деминерализация очевидна.
Для диагностики кариеса существует множество методик — от простого осмотра полости рта до применения суперсовременной лазерной технологии DIAGNOcam (рис. 2).
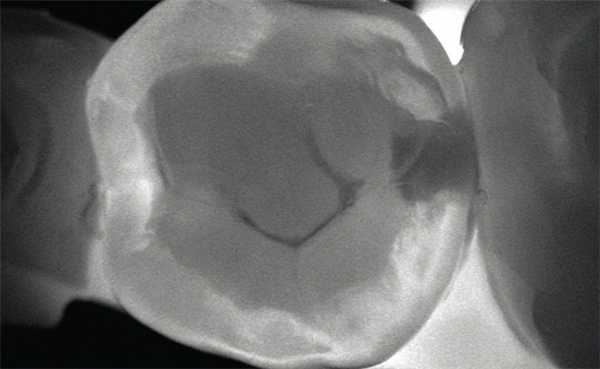
Рис. 2. Сохраненное изображение просвеченного зуба, полученное при обследовании с помощью KaVo DIAGNOcam.
Для диагностики контактного кариеса во всем мире традиционно используется лучевой метод исследования. Впервые способ обнаружения проксимального кариеса с помощью рентгеновских лучей был предложен в 1920 г. Raper. Техника была названа автором «bite wing», что значит «укусить крыло». Название связано с особенностью выполнения съемки и используется в зарубежной литературе до сих пор.
Для проведения такого исследования пленка, предназначенная для внутриротового исследования, обхватывалась полоской плотной бумаги и помещалась в полость рта так, чтобы пациент, смыкая зубы, прикусывал края полоски. Позднее для проведения данного исследования стали выпускать специальную пленку в чехле, снабженном «крылом» — плоскостью для прикусывания (рис. 3).

Рис. 3. Пленка в специальном чехле для проведения съемки в технике bitewing (репродукция из S. C. White, M. J. Pharoah, Oral Radiology Principles and Interpretation, 2012).
Техника проведения bitewing-съемки неоднократно описана в различных изданиях, в российской интерпретации она традиционно называется интерпроксимальной рентгенографией. Однако в последнее время для этого вида исследования в отечественной литературе стали появляться обозначения «прикусной снимок». Это некорректное название появилось вследствие вольной интерпретации переводов зарубежных статей без соотношения с отечественной терминологией и историческими названиями.
В русскоязычной и зарубежной литературе «прикусным» снимком (съемкой «в прикус», occlusal projection), или правильнее — окклюзионным снимком, называется исследование в аксиальной проекции с фиксацией пленки размером 8х8 в окклюзионной плоскости при направлении луча перпендикулярно или под некоторым углом к ней. Разработана методика Mac Call&Wald в 1957 г. и используется для исследования состояния дна полости рта, твердого неба или как метод выбора при затрудненном открывании рта. Интерпроксимальным называется исследование предназначенных для оценки состояния проксимальных (относительно контактного пункта) поверхностей зуба и костной ткани межкорневого пространства.
К данному виду исследования относится внутриротовая радиография, выполненная в технике bitewing (рис. 4), и раздельная внутриротовая радиография зуба в ортогональной проекции.
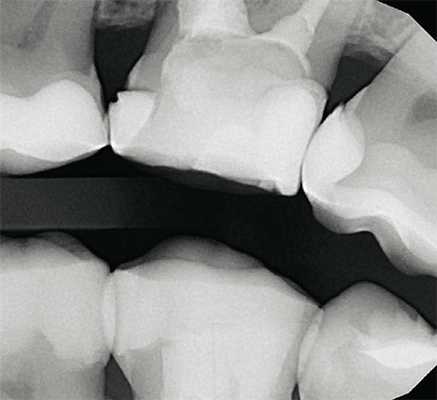
Рис. 4. Интерпроксимальный снимок, выполненный в технике bitewing, исследование состояния контактных пунктов моляров верхней челюсти.
Особенностью интерпроксимальной съемки является, во-первых, то, что приемник изображения располагают в полости рта строго параллельно вертикальной оси и мезиодистальной плоскости исследуемых зубов. Во-вторых, центрация луча (направление центрального пучка луча) проводится либо на линию смыкания зубов (bitewing, рис. 5), либо в прямой проекции на межзубной промежуток строго под прямым углом к вертикальной оси зуба и приемнику изображения, то есть ортогонально.

Рис. 5. Демонстрация положения позиционера в полости рта и направления луча при bitewing-съемке.
На снимках, выполненных в bitewing-технике, отображаются коронки исследуемых зубов одновременно верхней и нижней челюсти, пришеечные области, коронковая треть корня и верхний отдел костной ткани межзубной и межкорневой перегородки. Методика предназначена для исследования зубов жевательной группы и неприменима во фронтальном отделе. При ортогональной съемке исследуют зубы только одной челюсти, но во всех отделах. Исследование зубов в ортогональной проекции осуществимо только с использованием позиционирующих устройств. Первый такой позиционер был предложен Хаубериссером еще в 20-х годах двадцатого столетия и мог быть легко изготовлен из проволоки и пробки (рис. 6).
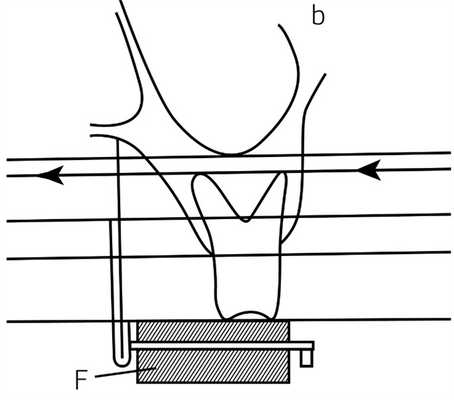
Рис. 6. Прибор Хаубериссера, репродукция схемы от 1939 года.
В настоящее время приспособления для внутриротовой фиксации пленки производят промышленным способом из пластика. Радиографию зубов в ортогональной проекции с использованием позиционера с направляющей плоскостью сейчас часто называют параллельным методом, что не совсем правильно. Термин появился в 60-х годах и указывал не на то, что пленка стоит параллельно зубу, а на то, что съемка проводится с удаленного фокусного расстояния.
Это снижает дивергенцию луча в центральной части и обеспечивает более параллельное прохождение центральных пучков, что уменьшает проекционное искажение. Однако используемые в то время в стоматологии лучевые трубки («дентографы») не имели ни тубуса, ни коллиматора и были снабжены всего лишь направляющим конусом, поэтому для обозначения длиннофокусной съемки, то есть выполняемой с некоторым удалением источника излучения от объекта, стали применять термин «параллельная съемка».
Выпускаемые в настоящее время генераторы Х-лучей имеют тубус определенной длины, достаточной для достижения необходимой параллельности пучков лучей, поэтому сейчас любой вид съемки выполняется «параллельным пучком луча», и значение имеет только метод позиционирования и проекция. Ортогональная съемка предназначена не только для исследования контактных поверхностей коронковой части зуба, но и в основном для оценки состояния периодонта (пародонта). Серия снимков, на которых представлены все имеющиеся в полости рта зубы в ортогональной проекции, называется «окклюзионным статусом» (или full-mouth set of radiographs), и в настоящее время данный способ радиовизуализации считается оптимальным для пародонтологии.
В отличие от панорамных снимков (ортопантомограмм), где межзубные перегородки снимаются в большинстве случаев по диагонали, что исключает возможность адекватной диагностики в периодонтологии, при ортогональной съемке объекты отображаются в прямой (орторадиальной) проекции в каждой точке альвеолярной части челюсти. Это обеспечивает высокую информативность не только в диагностике кариеса и заболеваний пародонта, но и при оценке качества реставраций контактных пунктов.
Однако в связи с ограниченностью захватываемой области по вертикали, связанной со спецификой положения пленки во рту, существует большой риск «обрезания верхушек корней» исследуемых зубов, а также отсутствует возможность получения косых (эксцентрических) проекций, используемых в эндодонтии. Поэтому для обследования периапикальных тканей рекомендуется изометрическая проекция (периапикальная съемка по правилу биссектрисы угла, метод Цешинского; подробнее см.: Рогацкин Д. В., Гинали Н. В., «Искусство рентгенографии зубов», 2007).
Развитие цифровых технологий обеспечило появление радиовизиографов, что значительно упростило проведение лучевого исследования и увеличило информативность снимков. Для проведения исследования проксимальных поверхностей и пародонта с помощью визиографа выпускается целый ряд специальных позиционеров (рис. 7), использование которых при данных видах съемки необходимо.

Рис. 7. Современный позиционер Gendex для съемки bitewing.
Помимо позиционеров, качественной диагностике способствует наличие датчиков радиовизиографа увеличенной площади. Например, широко распространенная радиовизиографическая система Gendex GXS-700 поставляется с датчиками двух размеров: стандартного — 27х35 мм и увеличенного — 31х42 мм. Последний наилучшим образом подходит для интерпроксимальной техники bitewing.
В последнее десятилетие среди исследователей и практикующих врачей заметно возрос интерес к трехмерной радиодиагностике, представленной в стоматологии конусно-лучевой компьютерной томографией (КЛКТ). Данный вид лучевого исследования сегодня, бесспорно, является самым достоверным, объективным и информативным.
Одно трехмерное обследование челюстно-лицевой области сразу исключает необходимость проведения всех других двухмерных диагностических исследований, поскольку КЛКТ единолично обеспечивает полноценную визуализацию каждого зуба в любом проекционном ракурсе, а также позволяет провести панорамную и объемную реконструкцию зубных рядов без проекционного искажения (рис. 8).
Рис. 8. Трехмерная визуализация кариозного процесса на дистальной поверхности зуба 15.
В связи с отсутствием эффекта суммации структур, через которые проходит луч при обычном лучевом исследовании, на компьютерной томограмме можно обнаружить мельчайшие очаги деминерализации, неопределяемые с помощью внутриротовой камеры и невизуализируемые на интерпроксимальных снимках (рис. 1).
Однако, несмотря на такую высокую точность и информативность, применительно к диагностике проксимального кариеса компьютерная томография имеет определенные недостатки, связанные с особенностью сканирования. Поскольку при трехмерном исследовании излучатель описывает вокруг каждой точки, находящейся в зоне сканирования, полный круг, от каждого гиперденсного включения луч отражается на 360°, что обеспечивает образование вокруг каждого инородного включения зоны повышенного контрастирования, распространяющейся в аксиальной плоскости. В результате вокруг каждой пломбы и на контакте с искусственной коронкой образуется «темная зона», визуально воспринимаемая как дефект твердых тканей (рис. 9).
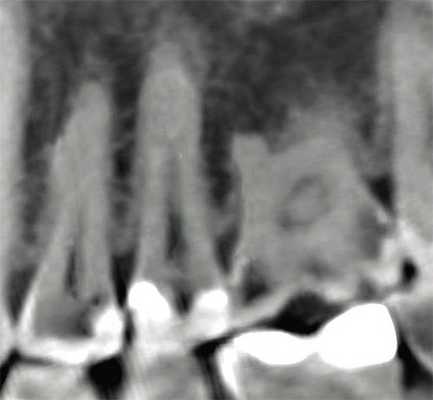
Рис. 9. Сагиттальный реформат области премоляров и моляров.
Более того, если интактный зуб находится между двумя реставрациями, то он попадает в зону артефакта, называемого «дефект наполнения», и выглядит как пораженный кариесом с двух сторон (подробнее см.: Рогацкин Д. В., «Конусно-лучевая компьютерная томография. Основы визуализации», 2010). В связи с этим диагностическая ценность КТ при диагностике проксимального кариеса представляется несколько амбивалентной. С одной стороны, очевидна наиболее высокая чувствительность и точность при исследовании зубов, не подвергавшихся лечению и не контактирующих с реставрациями, с другой — полное отсутствие достоверности на контакте с искусственными конструкциями. Таким образом, достоверно диагностировать с помощью КТ продолжающийся под пломбой кариес и кариес на контакте с искусственной коронкой или пломбой не представляется возможным.
Учитывая, что панорамная зонография (ортопантомограмма) дает лишь общее представление о состоянии зубных рядов, периапикальные снимки не могут использоваться для диагностики в пародонтологии и для диагностики контактных пунктов, а ортогональная съемка, наоборот, далеко не всегда обеспечивает достаточную визуализацию периапикальных тканей и системы корневого канала, оптимальным диагностическим инструментом в стоматологии на сегодняшний день следует считать компьютерную томографию. В качестве дополнительного метода при необходимости исследовать поверхность зуба, контактирующую с искусственной конструкцией высокой плотности, следует рекомендовать интерпроксимальную радиографию, выполняемую в bitwing- или ортогональной технике.
Алгоритм внутриротового лучевого исследования и описания снимков зубов
До недавнего времени лучевая диагностика в стоматологии рассматривалась как дополнительный метод обследования, то есть необязательный, без которого в принципе можно провести полноценное лечение. Однако в XXI веке ситуация кардинально изменилась, появились новые технологии, новые специальности и новые требования к обследованию и лечению пациентов. В настоящее время ни один цивилизованный стоматологический прием не обходится без детального радиодиагностического обследования пациента, и можно утверждать, что лучевая диагностика в стоматологии сейчас является одним из основных и наиболее востребованных методов исследования.
Главное отличие цифровой радиографии (радиовизиографии) от традиционной заключается в том, что в данном случае вместо пленки приемником изображения является сенсор, воспринимающий излучение и передающий информацию на компьютер. Оборудование, необходимое для радиовизиографии, последовательно состоит из источника излучения, устройства для считывания информации, устройства для оцифровывания информации и устройства для воспроизведения и обработки изображения.
В качестве источника излучения используются современные малодозовые генераторы с минимальным значением таймера, рассчитанные на работу в составе визиографического комплекса. Собственно визиограф состоит из сенсора, представляющего собой датчик на основе CCD- или CIMOS-матрицы, аналогово-цифрового преобразователя и компьютерной программы, предназначенной для оптимизации и хранения снимков.
Исходные цифровые снимки на первый взгляд могут несколько отличаться от привычных пленочных, поэтому нуждаются в обработке с использованием опций программного обеспечения. Наиболее качественным является тот снимок, который по визуальному восприятию наиболее близок к аналоговому, поэтому, даже несмотря на самые высокие технические характеристики визиографа, качество конечного изображения во многом зависит от возможностей программы и умения специалиста с ней работать.
Популярные методы лучевой диагностики
На сегодняшний день самым распространенным и востребованным в амбулаторной практике методом лучевого исследования является интраоральная радиография зубов, или внутриротовой снимок зуба. Иногда внутриротовые снимки зубов называют прицельными, что неправильно. Прицельным называется снимок, выполненный вне стандартной укладки, а стандартизированные исследования именуются соответственно методу позиционирования.
На терапевтическом приеме в процессе эндодонтического лечения должно быть сделано не менее трех внутриротовых снимков каждого исследуемого зуба:
- диагностический снимок необходим для оценки состояния тканей периодонта на момент обследования, постановки диагноза, определения количества и формы корней, направления каналов, выбора тактики лечения.
- измерительный снимок — снимок зуба на этапе лечения с введенными в каналы эндодонтическими инструментами с фиксированной стоппером длиной рабочей части или верификаторами после инструментальной обработки каналов. Если ортогональная проекция выполнена корректно, при условии точной калибровки программы визиографа и отсутствии проекционного искажения для резцов и премоляров некоторые измерения могут быть проведены по диагностической радиограмме. Для многокорневых зубов предпочтительно измерение длины каналов с помощью эндодонтических инструментов (рис. 1) , апекслокатора или по трехмерному снимку.
- контрольный снимок делается непосредственно после окончания эндодонтического лечения с целью определить, насколько качественно запломбированы корневые каналы, а также через определенное заданное время, дабы удостовериться в отсутствии или выявить наличие осложнений (рис. 2) . При исследовании многокорневых зубов и в случаях, когда имеется дополнительный канал, на снимке, выполненном с орторадиальным направлением луча (прямая проекция), корневые каналы часто накладываются друг на друга, что значительно затрудняет диагностику и может привести к ошибке в процессе лечения. Для получения раздельного изображения корневых каналов используется радиография с косым (эксцентрическим) направлением центрального луча (рис. 1) . Применительно к каждому конкретному случаю выбирается мезиальный или дистальный наклон (ангуляция) тубуса в горизонтальной плоскости (подробнее см.: Рогацкин Д. В., Гинали Н. В. Искусство рентгенографии зубов, 2007).
В идеале максимум информации о топографии корней и состоянии тканей периодонта может быть получен при проведении полипозиционной радиографии. В данном случае с диагностической целью делается три снимка — один в прямой, с орторадиальным направлением луча, и два в косой проекции — с дистально-эксцентрическим (рис. 1) и мезиально-эксцентрическим направлением луча (соответственно, прямая, задняя косая и передняя косая проекции).
Важнейшими аспектами успешной внутриротовой радиографии являются стандартизация и последовательная коррекция манипуляций. Под стандартизацией манипуляций подразумевается способность специалиста, проводящего лучевое исследование, выбрать оптимальный для каждого случая метод и сделать серию идентичных снимков вне зависимости от положения, состояния пациента и времени, отделяющего одно исследование от другого. То есть, если диагностический или измерительный снимок признан качественным, каждый последующий уточняющий и контрольный должны быть сделаны с теми же пространственными и техническими установками и каждое последующее изображение должно быть идентично предыдущему (рис. 1, 2) .
Рис. 1. Диагностический и измерительный снимки зуба 36, выполненные в прямой (а) и дистально-эксцентрической проекции (б). 36 — хронический апикальный периодонтит (К04.5) с характерными изменениями на мезиальном корне.
Рис. 2. Контрольный снимок непосредственно после лечения зубов 21, 22 (хронический периапикальный абсцесс в состоянии нагноения) (а) и отсроченный контрольный снимок через 5 месяцев после пломбирования канала (б), состояние репарации на этапе лечения.
Описание внутриротовых снимков
Во всем мире производством и описанием внутриротовых снимков зубов занимаются непосредственно сами врачи-стоматологи, поэтому каждый квалифицированный специалист обязан не только владеть основами техники позиционирования, но и знать алгоритм описания интраоральной радиограммы зуба (ИРЗ, IO dental radiograf). К сожалению, практикующие врачи не всегда логично интерпретируют изображение и используют некорректные обозначения. Например, такое расхожее выражение, как «разрежение костной ткани с четкими границами», уже содержит в себе три ошибки.
Во-первых, термин «разрежение», или рарефикация (от rare — редкий), подразумевает снижение плотности ткани за счет уменьшения количества твердой составляющей (декальцинации), но без разрушения основной структуры костной ткани. В классическом варианте рарефикация — это признак или характеристика остеопороза. В процессе развития, например, радикулярной кисты, да и в любых других периапикальных процессах кость в периапексе не сохраняется, она полностью разрушается, и, таким образом, термин «разрежение» абсолютно неверно характеризует имеющийся в периапексе патологический процесс.
Во-вторых, для описания формы двухмерной фигуры на рисунке следует использовать определение «контур», а не «граница». В-третьих, квалифицированное чтение снимка состоит из трех этапов — констатации, интерпретации и заключения. Под констатацией подразумевается фактическое описание двухмерного рисунка в режиме негативного изображения, полученного при исследовании. Интерпретация — это сопоставление полученных графических данных с клиническим опытом специалиста, на основе чего делается заключение, то есть ставится радиологический диагноз. Таким образом, определение «разрежение костной ткани с четкими контурами» подразумевает констатацию визуального обнаружения очага радиопросветления (радиолюценции) с четким контуром, что клинически соответствует деструкции костной ткани при наличии апикальной гранулемы или радикулярной кисты. Точно так же некорректным, например, является использование в описании определения «периодонтальная щель», поскольку такого анатомического образования не существует. Правильное название видимой на снимке структуры, окружающей корень, — пространство периодонтальной связки (periodontal ligamentum).
Кроме того, стоматологи традиционно «видят» только зону деструкции и совершенно не обращают внимания на зону интоксикации, представленную перифокальным остеосклерозом. Данный элемент изображения, представленный зоной уплотнения костной ткани по краю деструкции, указывает на наличие хронической интоксикации и очерчивает истинную протяженность патологического очага (рис. 3) . Перифокальный остеосклероз соответствует состоянию хронического абсцедирования и не встречается в случае наличия стерильных деструктивных процессов (доброкачественные опухоли, кисты различного генеза (рис. 4) , апикальных гранулем вне состояния нагноения (экзацербации).
Рис. 3. Внутриротовой снимок зуба 24, хронический периапикальный абсцесс (К04.6), визуально определяется зона деструкции костной ткани с характерным перифокальным склерозом.
Рис. 4. Внутриротовой снимок зуба 44, радикулярная киста (К04.7), воспалительная ремоделяция перифокальной костной ткани отсутствует (пояснение в тексте).
Подобных нюансов существует еще много, но если обобщить все вышесказанное и учесть определенные традиции описания снимка зуба, в качестве схемы можно рекомендовать следующие алгоритмы.
1. Пульпит.
1.1. На внутриротовом периапикальном снимке (как вариант, ИРЗ, интраоральная радиограмма зуба) зуба N патологические изменения костной ткани в области верхушки корня визуально не определяются (вариант: видимых патологических изменений нет).
1.2. Определяется расширение пространства периодонтальной связки в периапикальной области.
1.3. Расширение пространства периодонтальной связки с фрагментарной деструкцией (ремоделяцией, деформацией), замыкающей пластинки стенки альвеолы
в периапикальной области.
1.2.1. Тень пломбировочного материала в канале не прослеживается.
2. Острый и хронический апикальный периодонтит (К04.4; К04.5).
2.1. На внутриротовом периапикальном снимке зуба N патологические изменения костной ткани в области верхушки корня визуально не определяются.
2.2 . Определяется расширение пространства периодонтальной связки в периапикальной области.
2.3 . Расширение пространства периодонтальной связки на всем протяжении.
2.4 . Расширение пространства периодонтальной связки на всем протяжении, деструкция твердой пластинки альвеолы (lamina dura) в периапикальной области.
2.5. В периапикальной области определяется усиление плотности костного рисунка в виде перифокального остеосклероза без четких контуров, клинически соответствующее состоянию после эндодонтического лечения с остаточной интоксикацией.
2.6.1. В периапикальной области визуально определяется тень, соответствующая по плотности и конфигурации пломбировочному материалу.
2.6.2. Тень пломбировочного материала определяется в виде нескольких фрагментов (конгломерата), располагающихся в непосредственной близости к апексу (на удалении N мм).
2.6.3. Определяется в виде непрерывной линейной структуры, соответствующей по плотности и конфигурации фрагменту гуттаперчевого штифта (протяженность указывается).
2.7.1. Тень пломбировочного материала в канале не прослеживается.
2.7.2. Прослеживается на всем протяжении.
2.7.3. Прослеживается фрагментарно, радиологически апекс обтурирован.
2.7.4. Прослеживается фрагментарно, располагается пристеночно, тень пломбировочного материала неоднородна (другое), апекс не обтурирован.
2.7.5. Прослеживается от устья на протяжении ½ длины корня, просвет корневого канала в апикальной части корня визуально не определяется (не прослеживается).
2.7.6. Просвет корневого канала не прослеживается на всем протяжении корня.
2.7.7. В области средней трети корня визуально определяется тень металлической плотности, по конфигурации соответствующая фрагменту эндодонтического инструмента (каналонаполнитель? другое, протяженность фрагмента указывается).
3. Периапикальный абсцесс (К04.6-7), апикальная гранулема, радикулярная киста (К04.8).
3.1. В области верхушки корня визуально определяется деструкция (рациолюценция, радиопросветление) костной ткани без четких контуров, в виде участка сниженной плотности, с частичным сохранением характерного костного рисунка (протяженность указывается).
3.2.1. Определяется радиопросветление, соответствующее деструкции костной ткани, распространяющейся (например) от средней трети дистальной поверхности корня N на область межальвеолярной перегородки.
3.2.2. В области (например) средней трети корня определяется линейное снижение плотности рисунка с поперечной протяженностью, клинически соответствующее нарушению целостности твердых тканей корня (фрактура) без смещения фрагментов.
3.3. В области верхушки корня визуально определяется радиопросветление, соответствующее деструкции костной ткани, с четкими контурами округлой формы (протяженность указывается).
3.4. Очаг деструкции костной ткани с четкими контурами округлой формы (протяженность указывается), по контуру очага на всем протяжении определяется усиление плотности костного рисунка окружающей ткани в виде перифокального остеосклероза без четких контуров.
3.5. В просвете очага деструкции определяется тень, соответствующая по плотности и конфигурации фрагменту пломбировочного материала (гуттаперчевого штифта, фрагмента эндодонтического инструмента).
3.6. С четкими контурами округлой формы, с тенденцией распространения процесса в сторону периапикальной области такого-то зуба (указывается соседний зуб).
3.7. Распространяющееся на область межкорневой перегородки.
3.8. Визуально определяемая область просветления (деструкции) костной ткани частично (в полном объеме) проецируется на область альвеолярной бухты верхнечелюстного синуса (нижнечелюстного канала, грушевидного отверстия, другое).
3.9. Кортикальная пластинка нижней стенки верхнечелюстного синуса в области проекции радиопросветления сохранена на всем протяжении (прослеживается фрагментарно, не прослеживается).
3.10. Кортикальная пластинка нижней стенки верхнечелюстного синуса в области проекции деструкции сохранена на всем протяжении, отмечается изменение ее конфигурации и усиление плотности рисунка окружающих тканей, определяющееся как образование округлой формы, выступающее в просвет синуса.
Сведения об авторе
Рогацкин Дмитрий Васильевич, врач-рентгенолог ООО «Ортос», Россия, г. Смоленск
Rogatskin D. V., radiologist, LLC Ortos, Russia, Smolensk
Аннотация. Лучевая диагностика в стоматологии является одним из основных и наиболее востребованных методов исследования. В статье описываются популярные методы лучевой диагностики, приводится описание внутриротовых снимков а так же алгоритмов при конкретных клинических ситуациях.
Algorithm for intraoral radiation research and description of dental images
Annotation. Radiation diagnostics in dentistry is one of the main and most popular research methods. The article describes the popular methods of radiation diagnostics, provides a description of intraoral images as well as algorithms in specific clinical situations.
Ключевые слова: лучевая диагностика; радиовизиография; внутриротовой снимок.
Key words: radiation diagnostics; radiovisiography; intraoral image.
Лучевая диагностика некоторых стоматологических заболеваний у детей и подростков
Лучевая диагностика позволяет диагностировать скрытые, недоступные для визуального осмотра проблемы. Ее проводят строго по показаниям, чтобы уточнить диагноз или скорректировать тактику лечения.
Лучевая диагностика кариеса
Рентген отображает кариозную полость в качестве участка округлой, овальной или неправильной формы с краевым дефектом или просветлением. Особенно хорошо патология заметна на контактных зубных поверхностях.
Метод исследования показан при:
- вторичном кариесе, когда кариозные полости расположены под искусственной коронкой или пломбой;
- кариесе корня;
- расположениях кариозных полостей на контактных поверхностях.
С помощью лучевой диагностики оценивают глубину кариозного процесса. При поверхностном кариесе патология локализуется в пределах эмали, при среднем и глубоком – охватывает дентин. При дефектах на контактной или жевательной поверхности исследование направлено на то, чтобы узнать толщину слоя дентина между кариозным очагом и зубной полостью. Вторичный кариес на рентген-снимке выглядит как участок с неровными, нечеткими контурами.
Лучевая диагностика пульпита
При подозрении на пульпит стоматологи назначают этот диагностический метод, чтобы определиться с тактикой лечения. Исследование дает информацию о состоянии и длине корня, о степени его сформированности, о состоянии периодонта. Пульпит моляров в детском возрасте в половине случаев сопровождается остеопорозом костной ткани в области бифуркации корней.
Пульпит часто путают с периодонтитом, что приводит к ошибочному удалению зуба. Это связано с тем, что на рентгенограмме в обоих случаях присутствуют схожие симптомы. Однако при лечении пульпита молочных зубовобязательно на всем протяжении должна присутствовать компактная пластинка стенки фолликула, в то время как при периодонтите она не визуализируется.
Лучевая диагностика позволяет определить дистрофические процессы в пульпе, ставшие причиной образования дентиклей – пристеночных или свободных. На снимке они видны как округлые единичные или множественные плотные тени на фоне корневого канала или полости зуба. Только рентген позволяет определить причину боли, если ее вызвало ущемление нервных тканей пульпы таким дентиклом.
Лучевая диагностика хронических периодонтитов
В детском возрасте хронический и острый периодонтиты локализуются в районе бифуркации молочных моляров. На снимке заметен очаг деструкции, для которого характерны нечеткие неровные контуры. Среди остальных рентгенологических особенностей – такие:
- преобладание гранулирующего периодонтита;
- локализация деструкции в районе бифуркации корней или вокруг корня;
- патологическая резорбция корней;
- распространение деструкции на фолликул зачатка.
Если патология распространилась на зачаток постоянного зуба, как правило, премоляра, на рентгене появятся характерные изменения – исчезнет замыкательная пластинка верхней стенки фолликула, а сам зачаток займет другое положение или вовсе погибнет.
Лучевая диагностика травм зубов
После травмы практически всегда назначают лучевую диагностику поврежденного и соседнего зуба, а иногда и антагонистов. От ее результатов зависит объем стоматологических мероприятий неотложного характера. Чаще всего встречаются такие травмы:
- переломы зубов – изолированные или комбинированные, то есть в сочетании с нарушением целостности челюсти (на снимке заметны те же симптомы, что и при переломах челюсти);
- вывихи – в основном в области резцов (на рентгеновском снимке видно, как зуб вышел из лунки, а при подвывихе заметна ассиметричность периодонтальной щели).
Лучевую диагностику используют и при других стоматологических заболеваниях, если польза от нее превосходит предполагаемый вред от облучения.
Читайте также:
