Лучевая диагностика кистозного уретерита
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Цистит — воспалительное изменение слизистой оболочки мочевого пузыря, нарушающее его функции. В случае распространения воспалительного процесса глубже слизистой оболочки процесс приобретает хроническое течение. Хронический цистит склонен к обострениям и малочувствителен к противомикробной терапии [1]. Если во время цистоскопии врач находит кисты, то речь может идти о кистозном хроническом цистите [2]. Давайте узнаем, что такое кистозный цистит, почему он развивается и чем может грозить.
Что такое кистозный цистит?
Это разновидность хронического цистита с характерными изменениями структуры органа в виде кист [3]. Кисты образуются внутри так называемых гнёзд Брунна. Изнутри мочевой пузырь выстлан слизистой оболочкой — уротелием. При ускоренном делении клеток уротелия часть из них может врастать, «впячиваться» внутрь мочепузырной стенки, образуются округлые очаги — гнёзда Брунна. В норме они могут обнаруживаться в области внутреннего отверстия уретры (мочепузырного треугольника) [4]. При рецидивирующем воспалении слизистой такие участки могут распространяться по всему органу, в центре очагов образуются кистозные полости, заполненные жидкостью, развивается кистозный цистит [3].
Причины
Частота выявления участков кистозного цистита в мочевом пузыре достигает 60% у взрослых. Полости бывают разного размера, но диаметр большинства кист не превышает 5 миллиметров [2]. Образование кист может быть связано с [4]:
- хроническим воспалением на почве инфекции мочевыводящих путей;
- наличием камней;
- нарушением кровоснабжения органа;
- синдромом нейрогенного мочевого пузыря.
Ведущей причиной развития хронического воспаления является инфекция. Различают следующие пути проникновения микроорганизмов в мочевой пузырь [3]:
- восходящий — из мочеиспускательного канала или через уретру из аногенитальной области;
- нисходящий — из почки и верхних мочевых путей;
- через стенку мочевого пузыря — из расположенных рядом очагов воспаления (матки, яичников, кишечника);
- гематогенный — из отдалённых очагов инфекции (острые воспалительные заболевания верхних дыхательных путей, хронический тонзиллит и другие).
Хронический цистит у мужчин часто протекает на фоне сужений просвета уретры в различных её отделах или аденомы предстательной железы. Воспаление в мочевом пузыре может стать хроническим, если после эпизода острого цистита уротелий не смог полностью восстановиться [3].

Одним из объяснений более частого развития цистита у женщин считают особенность их мочеиспускания: движение потока мочи у них турбулентное, что может сопровождаться обратным забросом и инфицированием мочевого пузыря [3].
К факторам риска цистита у женщин относят следующие [3]:
- особенности строения женского организма (короткая и широкая уретра, близость к естественным резервуарам инфекции — анусу и влагалищу, повышенная подвижность уретры);
- сопутствующие гинекологические заболевания — воспалительные процессы во влагалище, гормональные нарушения, приводящие к нарушению вагинальной микрофлоры и размножению патогенных микробов;
- частые половые акты (при наличии инфекций, передаваемых половым путём), частая смена половых партнёров и характер применяемых контрацептивов.
Симптомы
Признаками хронического цистита являются дискомфорт при мочеиспускании, учащённые позывы, болезненность в надлобковой области [3].
Болезнь может протекать [3]:
- бессимптомно;
- с редкими обострениями — 1 раз в год;
- с частыми обострениями — 2 раза в год и более.
Выраженность симптомов также различается. При хроническом цистите со скрытым течением жалобы отсутствуют, а воспалительные изменения в мочевом пузыре обнаруживаются только при эндоскопическом исследовании [3].
Обострение заболевания может развиваться по типу острого или подострого воспаления. При катаральном характере наблюдаются учащённое мочеиспускание с резкой болью, болезненные ощущения внизу живота. При геморрагическом или язвенном поражении слизистой оболочки мочевого пузыря в моче появляется примесь крови. Для хронического цистита, протекающего непрерывно, характерна менее выраженная симптоматика [3].
Возможные осложнения
Хронический цистит, который длительно существует и постоянно обостряется, может нарушать работу мочевого пузыря, приводить к невозможности его полного опорожнения. Возможно прогрессирующее сморщивание мочевого пузыря с формированием микроцистиса, развитие пузырно-мочеточникового рефлюкса, когда инфицированная моча может обратно попадать по мочеточникам в почки и стать причиной пиелонефрита [3]. Несмотря на то, что кистозный цистит считается доброкачественным состоянием, он увеличивает риск развития рака мочевого пузыря [5].
Лечение кистозного цистита
Лечение хронического кистозного цистита комплексное. Его цели [3]:
- клиническое и микробиологическое (по результатам анализов) выздоровление;
- профилактики рецидивов;
- профилактики и лечения осложнений;
- улучшения качества жизни пациента.
Лечение включает применение антибиотиков, коррекцию иммунитета и гормональных нарушений, улучшение кровоснабжения мочевого пузыря, соблюдение личной и сексуальной гигиены, местное лечение. Выраженный болевой синдром купируют с помощью нестероидных противовоспалительных препаратов [3].

В составе комплексной терапии специалист может порекомендовать препарат Фитолизин ® - это паста для приготовления суспензии для приёма внутрь. Это средство растительного происхождения показано для лечения инфекционно-воспалительных заболеваний мочевых путей. В составе — 9 растительных компонентов и 4 эфирных масла. Паста Фитолизин ® , помимо мочегонного эффекта, оказывает обезболивающее*, спазмолитическое и противовоспалительное действие [6].
Чтобы устранить причину хронического воспаления мочевого пузыря, проводят соответствующее лечение основного заболевания [3]:
- хирургическое (удаление камней, полипов мочевого пузыря, резекцию шейки мочевого пузыря, аденомэктомию и прочее);
- санацию очагов хронической инфекции;
- у женщин — лечение воспалительных гинекологических заболеваний и дисбиоза гениталий.
Лучевая диагностика кистозного уретерита
Лучевая диагностика кистозного уретерита
а) Терминология:
1. Синонимы:
• Кистозный пиелоуретерит (в случае поражения лоханки), пролиферативный уретерит, кистозный и железистый уретерит
2. Определение:
• Реактивные пролиферативные изменения уротелия с формированием множественных небольших кист в подслизистом слое
б) Визуализация:
1. Общая характеристика:
• Локализация:
о Возникает наиболее часто в проксимальной трети мочеточника
о Может также возникать в лоханке (кистозный пиелит) и мочевом пузыре (кистозный цистит)
о Процесс может быть односторонним или двусторонним, симметричным или асимметричным:
— в 50% случаев процесс двусторонний
• Размер:
о Кисты < 5 мм; обычно 2-3 мм:
- Изредка достигают размера в 2см
2. Рентгенологические признаки кистозного уретерита:
• Пиелография (внутривенная, ретроградная/антеградная):
о Узловые пристеночные рентгеннегативные дефекты наполнения небольшого размера в просвете мочеточника
о Вдавление краев мочеточника (вид в профиль)
о Стенка мочеточника может иметь шероховатый вид, вследствие слияния групп небольших кист
3. МРТ при кистозном уретерите:
• МР-урография (МРУ):
о Сильновзвешенные Т2 последовательности и постконтрастные последовательности в отсроченную урографическую фазу обладают высоким пространственным и контрастирующим разрешением для исследования мочевыделительных путей
о Стенка мочеточника имеет ненормальный, четкообразный вид с бесчисленными узловыми дефектами, выпячивающимися в просвет
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о КТ-урография или ретроградная пиелография
5. КТ при кистозном уретерите:
• КТ-урография:
о Такие же аномалии как и на экскреторной урографии или пиелографии
о Корональная или сагиттальная реконструкция является методом выбора для наилучшей визуализации образований при кистозном уретерите
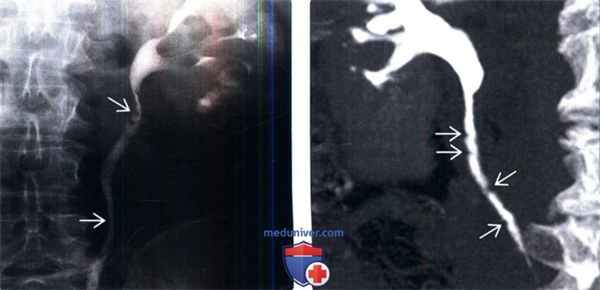
(Слева) Внутривенная пиелография в экскреторную фазу, прямая проекция: несколько пристеночных дефектов наполнения небольших размеров в левом мочеточнике, в проксимальном его отделе и в середине. Эти признаки характерны для кистозного уретерита.
(Справа) КТ-урография, реконструкция в плоскости наибольшей интенсивности, корональный срез: у пожилого мужчины с дизурией и предшествующими эпизодами инфекции вдоль правого мочеточника определяются несколько дефектов наполнения с ровным контуром На эндоскопии выявлено, что данные образования находятся в подслизистом слое, а в образцах биопсии отсутствовали признаки переходноклеточного рака.
в) Дифференциальная диагностика кистозного уретерита:
1. Тромбы, рентгенонегативные камни:
• Меньшее количество, более крупный размер, подвижные
2. Пузырьки воздуха:
• Вследствие недавнего инструментального исследования или инфекции, при наличии микроорганизмов, продуцирующих газ
• Подвижные
3. Мультицентрический переходноклеточный рак или папиллярные опухоли:
• Обычно имеют более неровную поверхность
• Количество существенно меньше, чем при кистозном уретерите
4. Метастазы меланомы:
• Обычно более крупные, меньшее количество узлов
5. Сдавливание рядом проходящими сосудами:
• Обычно не сферической формы; значительно меньшее количество дефектов наполнения
6. Хронический инфекционный уретерит:
• Поражение мочеточника туберкулезом и шистозоматозом приводит к формированию стриктуры мочеточника на большом протяжении или многоочаговым стриктурам:
о В стенке мочеточника и мочевого пузыря чаще всего присутствуют кальцификаты
• Хроническая инфекция/раздражение предрасполагает к возникновению кистозного уретерита и эти два состояния могут сосуществовать вместе
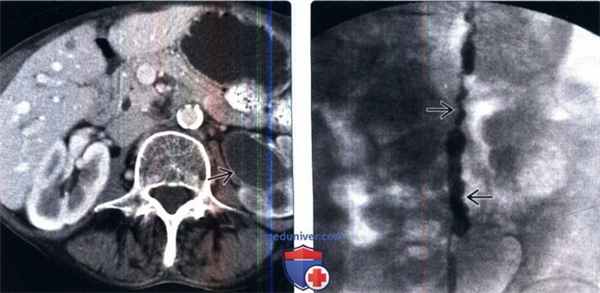
(Слева) КТ с контрастированием, аксиальный срез: у пожилого мужчины с пиурией и лихорадкой определяется левосторонний гидронефроз и отсроченная нефрограмма. Стенки левого мочеточника и лоханки утолщены и накапливают контраст, что указывает на воспаление. На нефростомии был обнаружен пионефроз.
(Справа) Антеградная пиелография: у этого же пациента определяется неправильный контур левого мочеточника. Эти признаки характерны для уретерита. Спазм мочеточника может также играть роль у этого пациента, поскольку имеются признаки активной инфекции.
г) Патология. Общая характеристика:
• Этиология:
о Более вероятный механизм - ответ на хроническое воспаление или раздражение:
- Наблюдается при ИМП, уролитиазе, химиотерапии, облучении, шистозоматозе и инструментальном исследовании
о Теория патогенеза: эпителиальные гнезда фон Брунна:
- Воспалительная стимуляция → пролиферация уротелия → выпячивание клеток уротелия
- Клетки становятся изолированными внутри собственной пластинки слизистой — метаплазия железистых структур (железистый уретерит) — кистозное расширение гнезд фон Брунна (кистозный уретерит)
- Эти три модели (витиеватые гнезда фон Брунна, железистый уретерит и кистозный уретерит; данные состояния объединены термином пролиферативный уретерит) непрерывны и обычно проявляются в одно и то же время
• Не является предраковым состоянием или новообразованием
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые признаки/симптомы:
о Обычно без клинической картины
о У пациентов могут появляться признаки/симптомы заболевания, вследствие наличия инфекции мочеполовых путей (ИМП) или камней
2. Демография:
• Возраст:
о ↑ заболеваемости с возрастом
3. Течение и прогноз:
• Протекает обычно без осложнений; следует исключить ИМП
• Отсутствие риска злокачественного перерождения:
о Предрасполагающие факторы кистозного уретерита (такие как хроническая инфекция) могут действовать в качестве факторов риска злокачественного перерождения уротелия
е) Список использованной литературы:
1. Rothschild JG et al: Ureteritis cystica: a radiologic pathologic correlation. J Clin Imaging Sci. 1:23, 2011
2. Menendez V et al: Cystic pyeloureteritis: review of 34 cases. Radiologic aspects and differential diagnosis. Urology. 50(1):31—7, 1997
КИСТОЗНЫЙ УРЕТЕРИТ: РЕДКИЙ СЛУЧАЙ ДВУСТОРОННЕЙ ОБСТРУКЦИИ ВЕРХНИХ МОЧЕВЫХ ПУТЕЙ
Кистозный уретерит (ureteritis cystica) редко встречаемый вид поражения, характеризующийся образованием под слизистой оболочкой верхних мочевых путей кист, диаметром от нескольких миллиметров до сантиметра. Относится к доброкачественным состояниям, ассоциированным с хроническим раздражением мочеточника в результате рецидивирующей инфекции либо мочекаменной болезни. Как правило, данный вид патологии не сопровождается специфическими клиническими проявлениями. Выявляется инцидентально при лучевых методах исследования верхних мочевых путей. Терапия заключается в лечении основного заболевания и эррадикация инфекции. В данной статье представлен клинический случай пациента с билатеральной обструкцией мочеточников внутрипросветными кистозными образованиями.
Ключевые слова
Для цитирования:
For citation:
Введение
Кистозный уретерит относится к доброкачественным пролиферативным заболеваниям мочеточников, при котором отмечается формирование мелких подслизистых кист диаметром от 1 до 10 мм, заполненных прозрачной или несколько мутной жидкостью. Данное состояние чаще всего выявляется при экскреторной или антеградной урографии. Характеризуется наличием сферических внутрипросветных дефектов наполнения. Чаще всего процесс носит односторонний характер и сам по себе не приводит к клинически значимым нарушениям уродинамики по верхним мочевым путям. Основная дифференциальная диагностика проводится с туберкулезным поражением и злокачественными заболеваниями. Представленный клинический случай пациента с билатеральной обструкцией мочеточников внутрипросветными кистозными образованиями является редким. Проведенное поэтапное хирургическое лечение позволило успешно восстановить беспрепятственный пассаж мочи по верхним мочевым путям.
Клинический случай
Пациент (63 года) поступил в экстренном порядке с жалобами на боль в поясничной области, преимущественно слева, озноб, повышение температуры тела до фебрильных значений в течение нескольких дней. Самостоятельно до момента обращения в больницу осуществлял прием НПВС без существенного эффекта. В анамнезе у пациента длительное время мочекаменная болезнь. Эпизодически, несколько раз в год, отмечалась почечная колика, разрешавшаяся консервативно.
При поступлении состояние больного тяжелое ввиду выраженного токсического синдрома. Гемодинамика стабильная. При пальпации болезненность в проекции обеих почек. По данным лабораторного исследования: лейкоцитоз крови (12,2 х 10 9 /Л) и гранулоцитоз (95,9 %), лейкоцитурия, эритроцитурия, значительные метаболические нарушения (АСТ - 90 МЕ/Л, АЛТ - 97 МЕ/Л, ГГТП 317 МЕ/Л, ЩФ - 698 МЕ/Л, билирубин общий -36.8 мкмоль/л, билирубин прямой - 27.60 мкмоль/л, мочевина - 18 ммоль/л, креатинин - 363 мкмоль/л, прокальцитонин - 125.70 нг/мл). Бактериологически в моче выявлен Enterococcus faecalis 1х10 5 КОЕ/мл. При ультразвуковом исследовании - двусторонний гидронефроз, конкременты обеих почек.
В срочном порядке выполнена двусторонняя чрескожная пункционная нефростомия. Многокомпонентная медикаментозная терапия стабилизировала состояние пациента.
По данным спиральной компьютерной томографии, выявлены множественные конкременты обеих почек, а также кальцинированные лимфатические узлы брыжейки тонкой кишки (рис. 1).
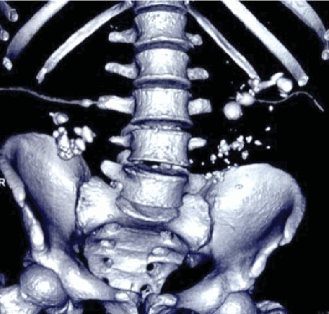
Рисунок 1. КТ после нефростомий. Множественные камни почек и кальцинированные лимфоузлы брыжейки
Figure 1. CT-scan after nephrostomy. Multiple kidney stones and calcinated mesenteric lymph nodes
При антеградной пиелоуретерографии отмечается нарушение пассажа контраста по мочеточникам с наличием множественных сферических внутрипросветных дефектов наполнения (рис. 2).
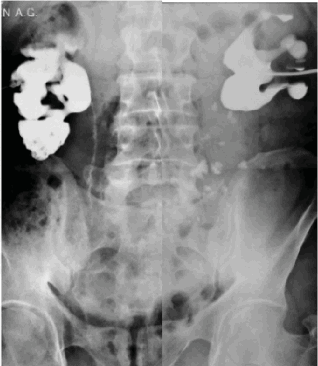
Рисунок 2. Антеградная пиелоуретерография
Figure 2. Antegrade pyeloureterography
При уретероскопии в средней и верхней трети мочеточников визуализируются множественные тонкостенные кистозные элементы, располагающиеся подслизисто, местами сливного характера, диаметром доходящие до 1 см (рис. 3). Взята биопсия. При гистологическом исследовании: микрокистозная дегенерация мочеточника (рис. 4).
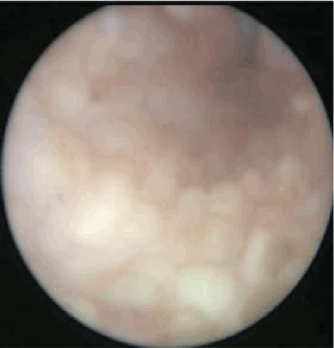
Рисунок 3. Эндоскопическая картина: множественные послизистые кисты
Figure 3. Endoscopic appearance: multiple submucosal cysts
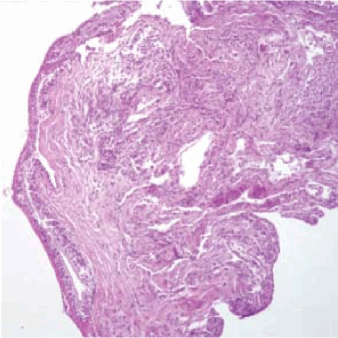
Рисунок 4. Микроскопическая фотография биоптата слизистой мочеточника
Figure 4. Microscopic photograph of the ureteral mucosa biopsy
Учитывая характер поражения мочеточников, наличие кальцинированных брыжеечных лимфоузлов, пациенту выполнено полное фтизиатрическое исследование, по результатам которого туберкулёз исключён.
Поэтапно выполнена перкутанная нефролитотомия с обеих сторон. Конкременты удалены полностью. На фоне билатерально установленных внутренних мочеточниковых стентов добиться регрессии кистозных элементов не удалось. Произведен поочередно полная эндоскопическая аблация кист мочеточников гольмиевым лазером (Ho:YAG) с диаметром волокна 365 μm, энергией 700 mJ и частотой 12 Hz. В послеоперационном периоде верхние мочевые пути дренировали внутренними мочеточниковыми стентами в течение 1-го месяца, после удаления которых восстановлен физиологический пассаж мочи по верхним мочевым путям. Несмотря на сохраняющуюся билатеральную гидронефротическую трансформацию (рис. 5), по данным динамической нефросцинтиграфии, отмечено умеренное нарушение накопительно-выделительной функции почек без признаков значимой обструкции. Уровень азотистых оснований сыворотки крови также оставался в пределах референтных значений.
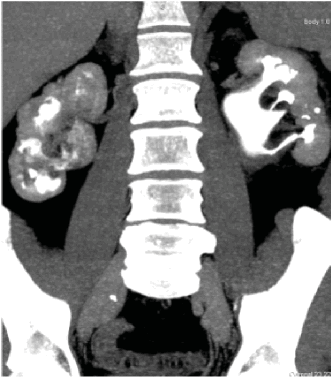
Рисунок 5. АКТ экскреторной фазы после лечения
Figure 5. CT-scan of the excretory phase after the treatment
Спустя полтора года пациент был госпитализирован с клинической картиной почечной колики слева. СКТ не выявила острой обструкции. По данным уретероскопии рецидива кист слизистой мочеточника не обнаружено. Последний проходим на всем протяжении. Установлен внутренний мочеточниковый стент слева. После удаления стена пациент существенных жалоб не предъявляет. Проводится динамическое наблюдение.
Кистозный уретерит, известный также как кистозный пиелоуретерит, впервые описан Morgagni в 1761 г. [1]. Им же сделано предположение об инфекционном генезе данного состояния. В конце XIX века Limbeck и Brunn дали гистологическую характеристику кистозных образований мочеточников: было установлено отслоение слизистой оболочки мочеточников от собственной пластинки на ограниченном участке с формированием кист, полость которых выстлана кубическим или переходным эпителием. Была выявлена идентичность изменений с таковыми при кистозном цистите. В 1906 г. Herxheimer установил, что формирование подслизистых кист является результатом прогрессивной фазы пролиферативного ответа уротелия мочевых путей на хроническое воспаление. В том же году Giani удалось экспериментально сформировать картину кистозного цистита у кроликов посредством индуцированного хронического воспаления в мочевом пузыре. Введение в клиническую практику цистоскопии позволило ряду авторов подтвердить взаимосвязь кистозного цистита с воспалительными заболеваниями мочевых путей. Warrick обнаружил в большинстве случаев Escherichia coli в качестве инфекционного агента при данной патологии [2].
После начала рутинного использования уро- графии и других визуализирующих методик частота спорадически выявляемых случаев кистозного уретерита увеличилась. Тем не менее, в доступной литературе до сих пор имеются скудные сведения о распространенности и природе данной патологии. Отмечается превалирование кистозного уретерита у пациентов старшей возрастной группы, чаще у женщин. Процесс, в основном, носит односторонний характер и сам по себе не приводит к обструкции мочевых путей, выступая лишь фоновым состоянием [3]. Тем не менее, в наблюдениях некоторых авторов имела место симптоматическая обструкция верхних мочевых путей внутрипросветными кистозными элементами [4][5]. Лечение заключается в устранении основной причины, а именно конкрементов мочевых путей с этиотропной антибактериальной терапией. Однако на настоящий момент отсутствуют единые подходы к терапии данного вида патологии. В нашем наблюдении у пациента отмечалось двустороннее поражение мочеточников с нарушением пассажа мочи, не разрешившееся после элиминации конкрементов на фоне проводимой консервативной терапии. Выполненная нами эндоскопическая лазерная аблация кист позволила устранить кистозную обструкцию и восстановить физиологический пассаж мочи по верхним мочевым путям.
Заключение
Кистозный уретерит является доброкачественным состоянием, возникающем у некоторых пациентов на фоне мочекаменной болезни или хронического воспаления. В большинстве описанных случаев не сопровождается специфическими симптомами. Лечение заключается в устранении основной патологии и проведении консервативной антибактериальной терапии. Уникальность представленного клинического случая заключается в значимом нарушении уродинамики кистами мочеточника, успешно устраненными посредством эндоскопической лазерной аблации. Данная методика, на наш взгляд, представляется безопасной и эффективной в подобного рода ситуациях.
Список литературы
1. Morgagni JB. De sedibus et causis morborum per anatomen indagatis libri quinque. London: William Cooke Translation; 1822.
3. Sandritter W. Macropatología: manual y atlas para medicos y estudiantes. Barselona: Editorial Reverté, s.a; 1981.
4. Padilla-Fernández B, Díaz-Alférez F, Herrero-Polo M, Marơ n-Izquierdo M, Silva-Abuín J, Lorenzo-Gómez M. Ureteritis cystica: important consideration in the differential diagnosis of acute renal colic. Clin Med Insights Case Rep. 2012;5:29-33. doi: 10.4137/CCRep.S9189
5. Ordon M, Ray AA, D’A Honey RJ. Ureteritis cystica: a rare cause of ureteral obstruction. J Endourol. 2010;24(9):1391-3. doi: 10.1089/end.2009.0651
Цистит
Цистит – воспаление мочевого пузыря – зачастую считается чисто женским заболеванием. Но это мнение ошибочно: мужчины также подвержены заболеванию, хотя этот диагноз у них встречается намного реже. Это объясняется анатомическими особенностями строения мужской уретры – длинной и изогнутой, что препятствует восхождению инфекции в мочевой пузырь.
Воспаление мочевого пузыря чаще встречается у мужчин после 40 лет, и обычно является одним из осложнений других патологий мочеполовой системы – уретрит, простатит, пиелонефрит. Значимую роль в развитии воспалительного процесса в мочевом пузыре играет наличие в нем камней: они травмируют слизистую оболочку, и при присоединении патологической флоры возникает воспаление.
Классификация заболевания
Многообразие форм воспалительного процесса в мочевом пузыре объясняется различной степенью распространенности воспаления, а также множеством причин, способствующих его развитию. По условиям возникновения заболевания различают первичный и вторичный цистит. Первичная форма заболевания развивается в результате попадания инфекции восходящим или нисходящим путем, либо с лимфой или кровью из других воспалительных очагов. Вторичная форма является следствием других патологий или травм.
В зависимости от течения заболевания различают острый, подострый и хронический цистит. Острая форма характеризуется ярко выраженными клиническими признаками, прежде всего, это мучительная боль при позывах к мочеиспусканию. Хроническое течение заболевания сопровождается более стертой симптоматикой, с периодическими обострениями и периодами ремиссии.
По причине возникновения различают следующие основные виды цистита:
В зависимости от структуры изменения тканей могут наблюдаться циститы:
По степени распространения воспалительного процесса различают диффузный (с поражением всего мочевого пузыря), шеечный цистит (поражение охватывает шейку мочевого пузыря), а также тригонит (воспалительный процесс затрагивает мочепузырный треугольник на дне мочевого пузыря). Для еще одной категории цистита – полового или посткоитального – характерно появление характерных симптомов практически сразу же после полового акта, в этом случае речь идет о бактериальной форме заболевания.
Причины и симптомы заболевания
Основной причиной цистита является воздействие инфекции, возбудителями которой могут быть вирусы, бактерии, грибки, простейшие микроорганизмы. Но чаще воспалительный процесс в мочевом пузыре имеет бактериальное происхождение.
Благодаря тому, что слизистая оболочка мочевого пузыря отличается хорошей устойчивостью к воздействию патогенных микроорганизмов, воспалительный процесс развивается лишь при наличии предрасполагающих к этому факторов:
• Недостаточное соблюдение правил личной гигиены
• Нарушение режима мочеиспускания (необходимость подолгу терпеть переполнение мочевого пузыря)
Симптомы цистита у мужчин обычно выражены достаточно явно. К ним относятся:
• Учащенное мочеиспускание (до 5-7 раз в час)
• Боли, рези при мочеиспускании
• Ощущение неполного опорожнения мочевого пузыря
• Болезненные ощущения в области лобка
• В некоторых случаях – кровь в моче
• Признаки общего недомогания – слабость, небольшое повышение температуры, озноб, боли в пояснице
Опасные последствия![последствия цистита]()
При несвоевременно начатом или недостаточном лечении цистита могут развиться серьезные осложнения. Одно из самых распространенных – развитие пиелонефрита, при котором инфекция восходящим путем попадает в почечные лоханки, а затем – в ткани почек.
Но наиболее грозным состоянием является развитие гангренозного воспалительного процесса, которое иногда сопровождается полной задержкой мочи. Как следствие – в тяжелых случаях возможен разрыв мочевого пузыря и развитие перитонита.
Как лечить цистит?
Диагностика цистита обычно не представляет особых проблем. Использование современных методов и способов исследования, таких как анализы, посев мочи на флору, цистоскопия позволяют определить причину развития воспалительного процесса.
После того, как врач установит точный диагноз, он назначит пациенту эффективное лечение с учетом индивидуальных особенностей организма. Неукоснительное соблюдение рекомендаций доктора, исключение предрасполагающих факторов – профилактика вероятных обострений заболевания и гарантия полного выздоровления в дальнейшем.
Доброкачественные новообразования почек и мочевого пузыря
Почки – один из наиболее важных органов в общей системе очищение организма. Основная их функция фильтрация крови и выведение вредных веществ и продуктов жизнедеятельности. Однако они также могут быть подвержены различного рода патологиям и не исключением являются новообразования в почке.
Появление объемного образования – это следствие совокупности многих факторов и причин, способных вызвать такое заболевание:
- Неблагоприятная наследственность;
- Врожденные аномалии развития;
- Последствия инфекционных процессов;
- Частые воспалительные заболевания;
- Посттравматические осложнения.
Объемные образования имеют доброкачественный и злокачественный характер течения болезни. И, если возникает такая патология, то, прежде всего, нужно выяснить каким является это новообразование.
Очень важно знать в какой почке, правой или левой находиться патология. Растущее объемное образование правой почки постепенно начнет сдавливать нижнюю полую вену, тем самым нарушая кровоток и увеличивая риск тромбоэмболии легочной артерии.
Объемное образование левой почки может вызвать ухудшение венозного оттока и расширение паховых вен. Что приведет к отеку нижних конечностей.
Разновидности образований в почке
Киста почки– это объемное образование представляет собой полость, заполненную жидкостным содержимым с четкими ровными краями. Капсулу кисты образуют ткани паренхимы органа, которые уплотнились и образовали полость. Происходит это в результате воздействия неблагоприятных факторов на паренхиму почки. Клубочковые выводные протоки закупориваются, и первичная моча скапливается в одном месте, образуя капсулу. С течением времени, по мере накопления жидкостного содержимого, киста увеличивается в размере.
При исследовании на УЗИ содержимое кисты имеет анэхогенную структуру, потому что жидкость, находящаяся в капсуле кисты не способна отражать звуковую волну. Простая киста имеет одну камеру с четкими контурами.
Единичные кисты с размером менее 5 см редко беспокоят пациента и не подлежат лечению. За такими кистозными образованиями должно быть установлено наблюдение.
Множественные кисты разного размера носят название поликистоз почки.
Сложная киста – это киста с перегородкой или многокамерная киста подлежит тщательному, дополнительному обследованию, так как часто перерастает в злокачественное образование. Лечение такой кисты хирургическое.
Причины возникновения доброкачественных опухолей, малоизвестны, кроме тех общепринятых неблагоприятных факторов, воздействующих на организм в целом.
Рассмотрим некоторые основные виды доброкачественных новообразований
Аденома– самая распространенная доброкачественная опухоль, для которой характерен очень медленный рост, поэтому она не достигает больших размеров. Пока образование маленькое, оно не беспокоит больного, как только размеры опухоли начинают сдавливать сосуды, появляется симптоматика в виде болей и нарушения мочеотделения. Многие источники относят это образование к предраковым опухолям.
Аденома, разрастаясь, способна полностью прекратить мочеотделение из органа.
Фиброма– доброкачественное новообразование, которое состоит из фиброзной ткани. Располагается на полюсах почки или внутри органа. Рост не быстрый, но достигает больших размеров. Разрастается в виде очагового образования. Основная симптоматика складывается из-за сдавления, внушительными размерами опухоли, кровеносных сосудов. До этого момента никак не беспокоит пациента.
Онкоцитома– еще одно доброкачественное новообразование, малоизученное. Про его рост известно, что он очень интенсивный, может достигать больших размеров за сравнительно короткое время. Протекает бессимптомно, обнаруживается случайно во время исследования других органов. Возможен, как одиночный, так и множественный рост.
По своему гистологическому свойству относится к предраковым образованиям. При обнаружении необходимо хирургическое удаление не только образования, но и всей доли органа.
Липома– доброкачественное новообразование, состоящие из клеток жировой ткани, окружающей почку или находящихся внутри синуса. Склонна перерастать в злокачественное новообразование, поэтому при ее обнаружении требуется оперативное лечение.
Ангиомиолипома– редко встречающаяся опухоль, причина происхождения неизвестна, принято думать, что это результат генетических мутаций. Встречается с туберкулезным склерозом почечной паренхимы. Если опухоль достигает очень больших размеров, требуется хирургическое вмешательство.
Доброкачественные новообразования мочевого пузыря
Группа доброкачественных опухолей мочевого пузыря включают в себя эпителиальные (полипы, папилломы) и неэпителиальные (фибромы, лейомиомы, рабдомиомы, гемангиомы, невриномы, фибромиксомы) новообразования. Новообразования мочевого пузыря составляют около 4—6% всех опухолевых поражений и 10% среди прочих заболеваний, диагностикой и лечением которых занимается урология. Опухолевые процессы в мочевом пузыре диагностируются преимущественно у лиц старше 50 лет. У мужчин опухоли мочевого пузыря развиваются в 4 раза чаще, чем у женщин.
Причины развития доброкачественных опухолей мочевого пузыря
Причины развития опухолей мочевого пузыря достоверно не выяснены. Большая значимость в вопросах этиологии отводится воздействию производственных вредностей, в частности, ароматических аминов (бензидина, нафтиламина и др.), поскольку высокий процент новообразований диагностируется у рабочих, занятых в лакокрасочной, бумажной, резиновой, химической промышленности.
Провоцировать образование опухолей может длительный застой (стаз) мочи. Содержащиеся в моче ортоаминофенолы (продукты конечного обмена аминокислоты триптофана) вызывают пролиферацию эпителия (уротелия), выстилающего мочевыводящий тракт. Чем дольше моча задерживается в мочевом пузыре, и чем выше ее концентрация, тем более выражено опухолегенное действие содержащихся в ней химических соединений на уротелий. Поэтому в мочевом пузыре, где моча находится сравнительно долго, чаще, чем в почках или мочеточниках, развиваются различного рода опухоли.
У мужчин в связи с анатомическими особенностями строения мочеполового тракта довольно часто возникают заболевания, нарушающие отток мочи (простатит, стриктуры и дивертикулы мочеиспускательного канала, аденома простаты, рак предстательной железы, мочекаменная болезнь) и существует большая вероятность развития опухолей мочевого пузыря. В некоторых случаях возникновению опухолей в мочевом пузыре способствуют циститы вирусной этиологии, трофические, язвенные поражения, паразитарные инфекции (шистосомоз).
Классификация опухолей мочевого пузыря
По морфологическому критерию все опухоли мочевого пузыря делятся на злокачественные и доброкачественные, которые, в свою очередь, могут иметь эпителиальное и неэпителиальное происхождение.
Подавляющая часть опухолей мочевого пузыря (95%) - это эпителиальные новообразования, из них более 90% составляет рак мочевого пузыря. К доброкачественным опухолям мочевого пузыря относятся папилломы и полипы. Впрочем, отнесение эпителиальных новообразований к доброкачественным является весьма условным, поскольку данные типы опухолей мочевого пузыря имеют много переходных форм и довольно часто малигнизируются. Среди злокачественных новообразований чаще встречается инфильтрирующий и папиллярный рак мочевого пузыря.
Полипы мочевого пузыря - папиллярные образования на тонком или широком фиброваскулярном основании, покрытые неизмененным уротелием и обращенные в просвет мочевого пузыря. Папилломы мочевого пузыря – зрелые опухоли с экзофитным ростом, развивающиеся из покровного эпителия. Макроскопически папиллома имеет сосочковую, бархатистую поверхностью, мягкую консистенцию, розовато-беловатый цвет. Иногда в мочевом пузыре выявляются множественные папилломы, реже - диффузный папилломатоз.
Группа доброкачественных неэпителиальных опухолей мочевого пузыря представлена фибромами, миомами, фибромиксомами, гемангиомами, невриномами, которые в урологической практике встречаются относительно редко. К злокачественным неэпителиальным опухолям мочевого пузыря относятся саркомы, склонные к быстрому росту и раннему отдаленному метастазированию.
Симптомы доброкачественных опухолей мочевого пузыря
Опухоли мочевого пузыря часто развиваются незаметно. Наиболее характерными клиническими проявлениями служат гематурия и дизурические расстройства. Наличие крови в моче может выявляться лабораторно (микрогематурия) или быть видимым глазом (макрогематурия). Гематурия может быть однократной, периодической или длительной, но всегда должна являться поводом для незамедлительного обращения к урологу.
Дизурические явления обычно возникают при присоединении цистита и выражаются в учащении позывов на мочеиспускание, тенезмах, развитии странгурии (затрудненного мочеиспускания), ишурии (острой задержке мочеиспускания). Боли при опухолях мочевого пузыря, как правило, ощущаются над лобком и в промежности и усиливаются в конце мочеиспускания.
Большие опухоли мочевого пузыря или полипы на длинной подвижной ножке, расположенные поблизости от мочеточника или уретры, могут перекрывать их просвет и вызывать нарушение опорожнения мочевых путей. Со временем это может привести к развитию пиелонефрита, гидронефроза, хронической почечной недостаточности, уросепсису, уремии.
Полипы и папилломы мочевого пузыря могут перекручиваться, сопровождаясь острым нарушением кровообращения и инфарктом опухоли. При отрыве опухоли отмечается усиление гематурии. Опухоли мочевого пузыря являются фактором, поддерживающим рецидивирующие воспаления мочевых путей – циститы, восходящие уретеро-пиелонефриты.
Вероятность озлокачествления папиллом мочевого пузыря особенно велика у курильщиков. Папилломы мочевого пузыря склонны к рецидивированию через различные периоды времени, при этом рецидивы отличаются большей злокачественностью, чем ранее удаленные эпителиальные опухоли.
Диагностика доброкачественных опухолей мочевого пузыря
Для выявления и верификации опухолей мочевого пузыря производится УЗИ, цистоскопия, эндоскопическая биопсия с морфологическим исследованием биоптата, цистография, КТ.
УЗИ мочевого пузыря является неинвазивным скрининговым методом для диагностики новообразований, выяснения их расположения и размеров. Для уточнения характера процесса эхографические данные целесообразно дополнять компьютерной или магнитно-резонансной томографией.
Основная роль среди визуализирующих исследований мочевого пузыря отводится цистоскопии - эндоскопическому осмотру полости пузыря. Цистоскопия позволяет осмотреть стенки мочевого пузыря изнутри, выявить локализацию опухоли, размеры и распространенность, выполнить трансуретральную биопсию выявленного новообразования. При невозможности забора биоптата прибегают к выполнению цитологического исследования мочи на атипические клетки.
Среди лучевых исследований при опухолях мочевого пузыря наибольшее диагностическое значение придается экскреторной урографии с нисходящей цистографией, позволяющим дополнительно оценить состояние верхних мочевыводящих путей. В процессе диагностики опухолевые процессы следует дифференцировать с язвами мочевого пузыря при туберкулезе и сифилисе, эндометриозом, метастазами рака матки и прямой кишки.
Лечение доброкачественных опухолей мочевого пузыря
Лечения бессимптомных неэпителиальных опухолей мочевого пузыря обычно не требуется. Пациентам рекомендуется наблюдение уролога с выполнением динамического УЗИ и цистоскопии. При полипах и папилломах мочевого пузыря выполняется операционная цистоскопия с трансуретральной электрорезекцией или электрокоагуляцией опухоли. После вмешательства производится катетеризация мочевого пузыря на 1-5 суток в зависимости от обширности операционной травмы, назначение антибиотиков, анальгетиков, спазмолитиков.
Реже (при язвах, пограничных новообразованиях) возникает необходимость в трансвезикальной (на открытом мочевом пузыре) электроэксцизии опухоли, частичной цистэктомии (открытой резекции стенки мочевого пузыря) или трансуретральной резекции (ТУР) мочевого пузыря.
Прогноз и профилактика доброкачественных опухолей мочевого пузыря
После резекции опухолей мочевого пузыря цистоскопический контроль выполняется каждые 3-4 месяца в течение года, в течение последующих 3-х лет – 1 раз в год. Выявление папилломы мочевого пузыря служит противопоказанием к работе во вредных отраслях промышленности.
К стандартным мерам профилактики опухолей мочевого пузыря относится соблюдение питьевого режима с употребление не менее 1,5 – 2 л жидкости в сутки; своевременное опорожнение мочевого пузыря при позывах к мочеиспусканию, отказ от курения.
Читайте также:

