Лучевая диагностика мукоэпидермальной карциномы бронха на рентгене, КТ
Добавил пользователь Morpheus Обновлено: 08.01.2026
Лучевая диагностика мукоэпидермальной карциномы бронха на рентгене, КТ
а) Терминология:
1. Сокращения:
• Мукоэпидермоидная карцинома (МЭК)
2. Определение:
• Первичная злокачественная опухольтрахеобронхиального дерева и легких, происходящая из бронхиальных желез
• На ее долю приходится 0,1 -0,2% от всех первичных злокачественных новообразований легких
б) Лучевые признаки мукоэпидермальной карциномы:
1. Основные особенности:
• Оптимальный диагностический ориентир:
о Узелок или объемное образование овоидной или шарообразной формы с ровным или дольчатым контуром, локализующееся в просвете сегментарных или долевых бронхов
• Локализация:
о Центральные отделы дыхательных путей: -45% (главные бронхи > трахея)
о Периферические отделы легких: - 55% (сегментарные и долевые бронхи)
• Размер:
о Средний: 1 -2 см
о Варьируется от 0,8 до 6,2 см
• Морфологические особенности:
о Узелок с четким контуром в просвете дыхательных путей
о Образование шаровидной или овоидной формы с дольчатым контуром
о По длиннику образование часто принимает форму дыхательных путей
2. Рентгенография:
• Часто постобструктивные пневмония или ателектаз
• Редко в просвете дыхательных путей визуализируются узелок или объемное образование
• Узелок или объемное образование с четким контуром в легких
3. КТ:
• КТ с контрастным усилением:
о Эндобронхиальное патологическое образование с четким контуром:
- Форма овоидная или шаровидная, часто контур дольчатый
- Могут принимать форму дыхательных путей; длинник опухоли параллелен просвету дыхательных путей
о Пневмония или ателектаз дистальнее места обструкции
о Точечные кальцификаты в 25-50% случаев
о Различная степень накопления контрастного вещества
о Метастазы типичны для низкодифференцированной МЭК и локализуются в:
- Лимфатических узлах (корня гомолатерального легкого >средостения)
- Плевре
- Костях
- Печени
4. Методы медицинской радиологии:
• Высокодифференцированная МЭК: уровень поглощения ФДГ опухолью не превышает уровень поглощения пулом крови средостения
• Низкодифференцированная МЭК: уровень поглощения ФДГ опухолью может превышать уровень поглощения пулом крови средостения
5. Рекомендации к проведению лучевых исследований:
• Оптимальный метод лучевой диагностики
о КТ является методом выбора для диагностики новообразований дыхательных путей
(а) При рентгенографии органов грудной клетки в ПП проекции в средней доле правого легкого определяется крупное объемное образование.
(б) У этого же пациента при рентгенографии в боковой проекции подтверждается локализация объемного образования в средней доле, поскольку оно прилежит к горизонтальной междолевой щели.
У пациентов с мукоэпидермоидной карциномой (МЭК) часто выявляются симптомы обструкции дыхательных путей: рецидивирующая пневмония, хрипы, кашель и одышка. У небольшой доли пациентов с МЭК симптомы отсутствуют. (а) У этого же пациента при КТ с контрастным усилением в средней доле определяется объемное образовани, характеризующееся наличием эндобронхиального компонента. МЭК чаще всего встречается в долевых или сегментарных бронхах.
(б) У этого же пациента при КТ с контрастным усилением на реконструкции в коронарной плоскости в средней доле визуализируется объемное образование, прилежащее к правому предсердию. Следует отметить, что образование сверху граничит с горизонтальной междолевой щелью.
Данная опухоль представляет собой высокодифференцированную мукоэпидермальную карциному (МЭК), которая характеризуется благоприятным прогнозом и низким риском рецидивирования.
в) Дифференциальная диагностика мукоэпидермальной карциномы:
1. Немелкоклеточный рак легкого:
• Может распространяться на дыхательные пути из прилежащего участка легкого
• Пациенты обычно старше, чем пациенты с МЭК
2. Плоскоклеточный рак дыхательных путей:
• Наиболее частая первичная злокачественная опухоль дыхательных путей
• Обычно поражает трахею
• Контур неровный
3. Карциноид:
• Встречается чаще, чем мукоэпидермальная карцинома (МЭК)
• Чаще локализуется в долевых бронхах
4. Аденоидно-кистозная карцинома:
• Чаще встречается в трахее, особенно вблизи ее бифуркации:
о Контур неровный
о Распространение за пределы просвета дыхательных путей
5. Метастазы в дыхательных путях:
• Наличие ранее выявленной первичной злокачественной опухоли любой локализации
в) Патоморфология:
1. Стадирование, определение степени дифференцировки и классификация опухолей:
• Гистопатологически делят на высоко- и низкодифференцированные опухоли
• Низкодифференцированная мукоэпидермальная карцинома (МЭК) склонна инвазировать стенку дыхательных путей и метастазировать в лимфатические узлы
2. Микроскопические особенности:
• Неотличима от первичной мукоэпидермальной карциномы (МЭК) слюнных желез
• Низкодифференцированная мукоэпидермальная карцинома (МЭК) имитирует железисто-плоскоклеточную карциному
г) Клинические аспекты:
1. Проявления:
• Наиболее частые признаки:
о Симптомы обструкции дыхательных путей: кашель, гемофтиз, хрипы, стридор и рецидивирующая пневмония
2. Демографические данные:
• Возраст:
о 50% пациентов моложе 30 лет
• Пол:
о М = Ж
3. Естественное течение заболевания и прогноз:
• Прогноз обычно благоприятный; зависит от степени дифференцировки опухоли:
о Обычно радикальная резекция приводит к излечению
• Метастазы - в 10% случаев; обычно при низкодифференцированной МЭК
4. Лечение:
• Резекция
г) Диагностические пункты. Следует учитывать:
• При наличии в легких узелков или объемных образований центральной или периферической локализации в дифференциальный ряд следует включать первичный рак легких, поскольку он встречается гораздо чаще, чем МЭК
д) Список литературы:
1. Elnayal A et al: Primary salivary gland-type lung cancer: imaging and clinical predictors of outcome. AJR Am J Roentgenol. 201(1): W57-63, 2013
Рак легких
Рак легкого – это злокачественная опухоль, источником которой являются клетки бронхиального и альвеолярного эпителия. Это опасное заболевание характеризуется неконтролируемым ростом клеток в тканях лёгкого, склонностью к метастазированию. При отсутствии лечения опухолевый процесс может распространиться за пределы легкого в близлежащие или отдаленные органы. В зависимости от характеристик опухолеобразующих клеток, основными типами рака легких являются мелкоклеточный рак легкого (МРЛ) и немелкоклеточный рак лёгкого (НМРЛ).
По данным ВОЗ эта болезнь занимает одну из лидирующих позиций неинфекционных заболеваний, ставших причиной смерти до 70 лет.
Классификация
По месту первичного очага классифицируют виды опухоли легкого.
Центральный рак локализирован в проксимальных (центральных) отделах бронхиального дерева. Первые признаки рака легких (симптомы), которые должны насторожить, в этом случае выражены ярко:
- сухой продолжительный кашель, не поддающийся лечению.
- начинается кровохарканье с присоединением мокроты.
- закупорка просвета бронха опухолевыми массами приводит к одышке даже в состоянии покоя. В некоторых случаях возможно повышение температуры.
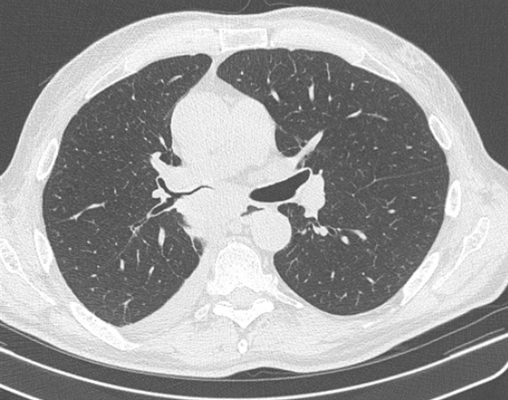
Фото 1 — Центральный рак правого нижнедолевого бронха (1) с обтурацией и метастазами (2) в бифуркационные лимфатические узлы
Периферический рак постепенно сформировывается в боковых отделах легких, медленно прорастая и ничем себя не обнаруживая. Данная опухоль легкого симптомы долгое время может не давать, они появляются при значительном местном распространении, вовлечении соседних органов и структур, прорастания бронхов. Диагностика рака легких этого типа локализации чаще всего возможна при профилактическом обследовании (рентгенографии или компьютерной томографии).
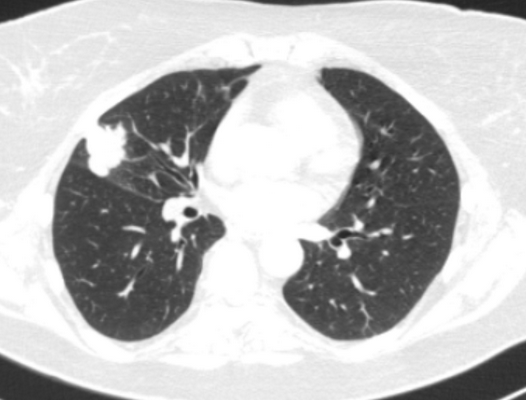
Фото 2 — Периферический рак (1) верхней доли правого легкого
Причины
Причиной рака легких, в подавляющем большинстве случаев (до 85%), становится долгосрочное табакокурение. В 10-15-процентной вероятностью заболевание проявляется у людей, которые не имеют этой вредной привычки. В этом случае можно отметить сочетание генетических факторов и воздействие радона, асбеста, вторичного табачного дыма или других форм загрязнения воздуха.
Диагностика
Онкология легких обычно выявляется при рентгенографическом исследовании грудной клетки и компьютерно-томографическом сканировании (КТ). Диагноз подтверждается биопсией, которая обычно выполняется при трахеобронхоскопии или под КТ контролем.
Профилактика
Профилактикой рака легкого является снижение влияния факторов риска:
- отказ от курения, в том числе и «пассивного» (вдыхание табачного дыма от находящегося рядом курящего человека),
- применение средств индивидуальной защиты (маски, респираторы) при работе с вредными материалами.
Лечение
Лечение онкологии легких и отдаленные результаты зависят от типа рака, степени распространения (стадии), а также общего состояния здоровья человека. При немелкоклеточном раке легкого применяют:
- хирургический
- химиотерапевтический
- лучевой методы лечения
Для мелкоклеточного рака легкого характерна лучшая чувствительность к медикаментозной и лучевой терапии.
Хирургический метод лечения рака легкого
— основной радикальный способ при 1-3 стадии болезни. Операции, выполняемые при данном заболевании классифицируются:
- по объему резекции (лобэктомии (удаление доли легкого), билобэктомии (удаление двух долей легкого), пневмонэктомии (удаление целого легкого)),
Фото 3 — Лобэктомия
Фото 4 — Пневмонэктомия
- по объему удаления лимфатических узлов грудной полости (стандартные, расширенные, сверхрасширенные),
- по наличию резекции соседних органов и структур (комбинированные операции проводятся при прорастании опухоли в перикард, трахею, верхнюю полую вену, пищевод, аорту, предсердие, грудную стенку, позвоночник). Помимо оперативного лечения возможно применение комплексного подхода, включающего лучевую и химиотерпию.
При лечении местнораспространенного злокачественного образования с переходом на главный бронх и лёгочную артерию, в тех случаях, где раньше единственным вариантом оперативного лечения являлась пневмонэктомия, сейчас возможно выполнение органосохранных операций. В этом случае иссекается пораженный участок главного бронха с последующим восстановлением непрерывности (бронхопластические и ангиопластические лобэктомии)

Фото 5 — Схема верхней бронхопластической лобэктомии
Лучевая терапия рака лёгкого
На сегодняшний день активное внедрение получают такие современные методы радиотерапии, как IMRT (радиационная терапия с возможностью изменения дозы излучения), 3Д конформная лучевая терапия (трехмерное компьютерное планирование избирательного облучения) стереотаксическая (точно сфокусированная) лучевая терапия. В проведении этих манипуляций, помимо онкологов, участвуют медицинские физики, врачи-радиологи, физики-дозиметристы и др. специалисты.
- пациентам с резектабельной опухолью лёгкого, которым оперативное лечение выполнить невозможно ввиду противопоказаний со стороны сердечно-сосудистой системы или по другим причинам;
- как альтернатива хирургическому вмешательству;
- для снижения риска рецидива при поражении лимфаузлов средостения, положительном крае резекции по данным гистологического исследования.
Химиотерапия
Планирование курса лечения немелкоклеточного рака лёгкого включает в себя использование фармакологических средств. Применяется в целях профилактики: адъювантная (вспомогательная), послеоперационная химиотерапия при 2-3 стадии заболевания и в терапевтическом курсе.
В зависимости от гистологического типа опухоли, стадии заболевания и предполагаемой чувствительности к воздействию, разработаны различные схемы применения химиопрепаратов.
Таргетная терапия (англ. target – мишень, цель)
Отдельный вид фармакологического лечения, заключающийся в назначении препаратов-ингибиторов, действующих только на опухолевые клетки, в которых выделены различные нарушения, задерживающих или даже блокирующих дальнейший рост.
- ингибиторы тирозинкиназы (гефитиниб, эрлотиниб, афатиниб) используются в лечении больных, в опухолевой ткани которых выявлены мутации в гене EGFR.
- При отрицательном статусе EGFR-мутации — ингибиторы ALK (кризотиниб, алектиниб).
Существуют таргетные препараты, для назначения которых не требуется выявление каких-либо нарушений в опухолевых клетках. К ним относятся бевацизумаб (ингибитор VEGF), ниволюмаб и пембролизумаб (анти PDL1 антитела).
Прогноз жизни
Прогноз онкологии легких при НМРЛ включает симптоматику, размер опухоли (> 3 см), неплоскоклеточный гистологический вариант, степень распространения (стадию), метастазирование в лимфаузлы и сосудистую инвазию. Неоперабельность заболевания, выраженная клиника и потеря веса более, чем на 10% — дают более низкие результаты. Прогностические факторы при мелкоклеточном раке легкого включают в себя статус состояния, пол, стадию заболевания и вовлеченность центральной нервной системы или печени во время диагностики.
Для немелкоклеточного рака легкого прогноз жизни, при полной хирургической резекции стадии IA (ранняя стадия заболевания) — 70% пятилетняя выживаемость.
Мукоэпидермальная карцинома бронха на рентгенограмме, КТ
а) Терминология:
• Мукоэпидермоидная карцинома (МЭК)
• Первичная злокачественная опухоль трахеобронхиального дерева и легких, происходящая из бронхиальных желез
• На ее долю приходится 0,1 -0,2% от всех первичных злокачественных новообразований легких
• Рентгенография:
о Постобструктивная пневмония или ателектаз о Редко визуализируются эндобронхиальные узелок и объемное образование
о Узелок или объемное образование с четким контуром в легких
• КТ:
о Эндобронхиальное патологическое образование с четким контуром
о Чаще всего поражаются сегментарные или долевые бронхи
о Пневмония или ателектаз дистальнее места обструкции
о Точечные кальцификаты в 25-50% случаев
о Различная степень накопления контрастного вещества
в) Дифференциальная диагностика:
• Рак легких
• Карциноид
• Аденоидно-кистозная карцинома
• Эндобронхиальная гамартома
г) Патоморфология:
• Неотличима от первичной мукоэпидермальной карциномы (МЭК) слюнных желез
• Низкодифференцированная МЭК имитирует железисто-плоскоклеточную карциному
д) Клинические аспекты:
• Симптомы обструкции дыхательных путей
• 50% пациентов моложе 30 лет
• Стандартом лечения является резекция
• Прогноз зависит от степени дифференцировки опухоли и стадии
е) Диагностические пункты:
• В дифференциальный ряд следует включать первичный рак легких, поскольку он встречается гораздо чаще, чем мукоэпидермальная карцинома (МЭК)
(а) У пациента с мукоэпидермальной карциномой (МЭК) в средней доле правого легкого при нативной КТ определяется объемное образование с дольчатым спикулообразным контуром и эксцентрично расположенной полостью.
(б) У этого же пациента при нативной КТ на реконструкции в коронарной плоскости в средней доле визуализируется полостное объемное образование с мягкотканным компонентом. Утолщенная медиальная стенка полости соответствует злокачественной опухоли. Мукоэпидермальная карцинома (МЭК) редко характеризуется наличием полости, в отличие от плоскоклеточного рака легкого или абсцесса. (а) У этого же пациента при ФДГ-ПЭТ медиальные отделы низкодифференцированной МЭК интенсивно поглощают ФДГ Уровень накопления ФДГ высокодифференцированной мукоэпидермальной карциноме (МЭК) в отличие от низкодифференцированной не превышает уровень поглощения пулом крови средостения.
(б) У пациента с гемофтизом при нативной КТ визуализируется объемное увеличение верхней доли левого легкого, характеризующееся пониженной плотностью. Данные изменения обусловлены наличием в левом главном бронхе мукоэпидермальная карцинома (МЭК) с дольчатым контуром, распространяющейся на левый верхнедолевой и нижнедолевой бронхи. (а) При КТ с контрастным усилением в правой переднебоковой стенке трахеи определяется узелок, гетерогенно накапливающий контрастное вещество.
(б) У этого же пациента при КТ с контрастным усилением на реконструкции в коронарной плоскости в трахее визуализируется узелок с четким дольчатым контуром, гистологически соответствующий мукоэпидермальной карциноме (МЭК). Мукоэпидермальная карцинома (МЭК) поражает трахею почти в 15% случаев, однако наиболее часто опухоль локализуется в сегментарных или долевых бронхах. МЭК обычно характеризуется шаровидной или овоидной формой и дольчатым контуром. (а) У пациентки с мукоэпидермальной карциномой (МЭК) при рентгенографии органов грудной клетки в ПП проекции определяются затемнение нижней доли левого легкого и ее объемное уменьшение.
(б) У этой же пациентки при рентгенографии органов грудной клетки в боковой проекции визуализируется треугольной формы затемнение нижней доли левого легкого и ее объемное уменьшение, что можно проследить по смещению кзади косой междолевой щели. Постобструктивные ателектаз или пневмония являются частыми рентгенографическими признаками МЭК. При рентгенографии эндобронхиальный узелок бывает трудно выявить. (а) У этой же пациентки при нативной КТ на реконструкции в косокоронарной плоскости определяется эндобронхиальное патологическое образование, обусловившее обструкцию бронха и консолидацию нижней доли левого легкого. Дифференциальный ряд включает в себя рак легких, карциноидную опухоль и мукоэпидермальная карцинома (МЭК).
(б) У пациента с мукоэпидермальной карциномой (МЭК) при КТ с контрастным усилением в просвете трахеи визуализируется узелок с дольчатым контуром, гетерогенно накапливающий контрастное вещество. Также выявляется консолидация нижней доли левого легкого вследствие аспирационной пневмонии. (а) У пациента с мукоэпидермальной карциномой (МЭК) при нативной КТ в нижней доле правого легкого определяется мягкотканное объемное образование гомогенной структуры с четким контуром. Дифференциальный ряд велик и включает в себя рак легких, менее распространенные новообразования легких и дыхательных путей (например, карциноид и МЭК) и инфекционные и неинфекционные воспалительные заболевания.
(б) У этого же пациента при нативной КТ на реконструкции в сагиттальной плоскости в нижней доле правого легкого визуализируется крупное мягкотканное объемное образование с четким контуром. Правый нижнедолевой сегментарный бронх подходит непосредственно к образованию, что свидетельствует об изначальной эндобронхиальной локализации опухоли.
Сто оттенков лучевой диагностики: у каждого вида рака — свой «золотой стандарт» исследования
8 ноября — День рентгенолога. В этот день, в 1895 году, немецкий физик Вильгельм Конрад Рентген, проводя очередной эксперимент, открыл рентгеновское излучение. Сегодня это самый доступный и распространенный метод диагностики в мире.
Ни один метод лучевой диагностики не является универсальным, каждый имеет свои преимущества и недостатки, поэтому в реальной клинической практике врачи применяют все возможности медицинской визуализации, обсуждая в рамках мультидисциплинарной команды оптимальный алгоритм обследования пациента. С помощью Сергея Сергеевича Багненко, доктора медицинских наук, профессора, заведующего научным отделением диагностической и интервенционной радиологии НМИЦ онкологии им. Н.Н. Петрова, разбираемся, какие лучевые исследования нужно делать при конкретных онкопатологиях.

Методы лучевого исследования
Принято считать, что всего существует пять методов лучевой диагностики. В целом, деление базируется на видах лучевого воздействия, которое применяется в том или ином случае.
Рентгеновский метод — рентгеновское излучение, ультразвуковое (УЗИ) – ультразвуковые волны, МРТ – электромагнитные колебания, радионуклидный метод (позитронно-эмиссионная томография — ПЭТ, одно-фотонная эмиссионная томография – ОФЭКТ) — гамма и другие виды ионизирующего воздействия. Исключение – компьютерная томография (КТ). Данный вариант лучевой визуализации в своей основе предполагает рентгеновское излучение, и должен был бы относиться к рентгеновскому, однако его появление настолько расширило возможности классической рентгенодиагностики, что в свое время было принято решение вынести КТ в самостоятельный метод.
По большому счету, задачи, которые они выполняют, следующие:
Рентгенодиагностика — оценка состояния костей и органов грудной клетки, как правило, в рамках первичной диагностики, а также желудочно-кишечного тракта, желчных протоков и сосудов, если речь идет о рентген-контрастных методиках.
УЗИ — первичная диагностика практически любой онкопатологии, а также экспертная оценка при злокачественных поражениях щитовидной и паращитовидных желез, наружных половых органах, опухолях мягких тканей, имеющих поверхностное расположение, в том числе патологии молочных желез.
КТ — анализ состояния грудной клетки, скелета и органов живота в рамках предоперационного планирования (инвазия сосудов, поражение лимфатических узлов и пр.)
МРТ — головной, спинной мозг, молочные железы, связки и мышцы, органы малого таза и другие мягкотканные структуры.
Радионуклидный метод — решение отдельных вопросов дифференциальной диагностики (доброкачественный/злокачественный процесс и др.), оценка функционального состояния органов, а также стадирование онкологического заболевания (визуализация отдаленных метастазов и пр.).
Независимо от конкретного варианта лучевой диагностики, нативное исследование (без применения контрастных веществ) изредка может быть оправдано, однако в подавляющем большинстве случаев, особенно, если речь идет об онкопатологии, применение контрастных препаратов является обязательным.
Виды рака и методы лучевой диагностики
Рассмотрим лучевую диагностику по отдельным анатомическим локализациям.
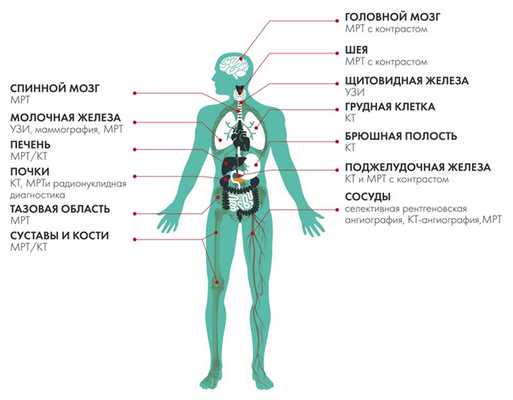
Головной мозг
Основной метод оценки непосредственно вещества головного мозга (в том числе первичных опухолей и метастазов) — МРТ с применением контрастного усиления.
Вопросы стадирования (поиск отдаленных метастазов) лучше всего решаются с помощью ПЭТ, в том числе с метионином.
Компьютерная томография используется как дополнительный метод в случае, если требуется оценка состояния костных структур, а также при наличии абсолютных противопоказаний к МРТ исследованию (наличие металла в теле — например, кардиостимулятора, ферромагнитных инородных металлических соединений: пластины, протезы, импланты и т.п.)
Первичный метод диагностики опухолей шеи — УЗИ.
Экспертная оценка – МРТ с контрастом.
КТ используется, когда необходимо оценить процесс разрушения (деструкции) костной ткани, требуется детальный анализ состояния гортани, а также есть показания к выполнению исследования сосудов (КТ-ангиография).
Радионуклидная диагностика – определение наличия онкологического процесса как такового, а также стадирование заболевания (применяются различные фармпрепараты: 18F-дезоксиглюкоза, метионин и пр.).
Щитовидная железа
Основной метод диагностики опухолевого процесса в щитовидной и паращитовидных железах — УЗИ. Отсутствие лучевой нагрузки, высокая разрешающая способность, а также доступность оборудования являются очевидными достоинствами эхографии. Особенно справедлив данный тезис, если речь идет об УЗИ с контрастным усилением и применением эластографии. Так называемое, мультипараметрическое УЗИ, то есть вариант исследования с включением в процедуру максимально количества различных методик, является наиболее перспективным вариантом реализации сонографической диагностики, особенно при злокачественной патологии.
Радионуклидная диагностика (к примеру, ПЭТ с 18F-DOPA) информативна в рамках подтверждения злокачественного характера имеющегося процесса, а также для выявления отдаленных метастазов.
Грудная клетка
С момента своего открытия (ровно 101 год назад) и по сей день рентгенодиагностика сохраняет свою актуальность (прежде всего, как метод первичной визуализации) в рамках оценки состояния легких и костной ткани. Однако «золотым стандартом» в данных областях заслужено стала КТ, базирующаяся на рентгеновском излучении, но существенно расширившая возможности классической рентгенографии. Компьютерная томография позволяет детально проанализировать состояние органов грудной клетки, оценить стадию и распространенность патологического процесса, вовлечение сосудов и других тканей, ответ на проводимую терапию.
У пациентов с острой патологией (например, реанимационных больных) может быть оправдано применение УЗИ (плевриты и др.).
МРТ эффективно для диагностики нейрогенных образований, которые располагаются в заднем средостении, а также как дополнительный метод диагностики при стадировании других опухолей средостения, например, рака пищевода.
Молочная железа
В настоящее время основными методами исследования молочных желез являются: маммография, УЗИ и МРТ. Все они обладают очевидными достоинствами и активно конкурируют между собой. Классическим вариантом визуализации (широкодоступным и понятным подавляющему большинству специалистов) является рентгеновская маммография.
УЗИ – неинвазивный метод, не предполагающий лучевую нагрузку, обладающий чрезвычайно высокими характеристиками в плане разрешающей способности изображений. Многие учреждения именно сонографический вариант диагностики рассматривают как «золотой стандарт», однако «операторозависимость» (когда два разных специалиста могут по-разному трактовать увиденное), а также невозможность оценить результаты другим специалистом (альтернативное мнение), ограничивают «зону ответственности» ультразвуковой диагностики.
МРТ решает большинство рассматриваемых вопросов, также не предполагает лучевой нагрузки, но имеет определенные ограничения в плане доступности и стоимости процедуры.
Печень
Первичная диагностика – УЗИ.
Экспертная оценка — КТ/МРТ с динамическим контрастированием.
КТ – доступнее, необременительна для пациента (само сканирование происходит за считанные секунды/минуты), позволяет в ходе одного визита исследовать в том числе легкие (что часто требуется в рамках онкоскриннинга).Это более простой, а потому более стандартизированный метод, который позволяет детально оценить состояние сосудов, что крайне важно при предоперационном планировании. Независимо от того, в каком центре проводится исследование, качество собранных данных будет, как правило, на достаточном уровне.
МРТ дает максимум информации в плане выявления и дифференциальной диагностики очаговой патологии печени, особенно если сканирование проводится с гепатотропными контрастными препаратами. Не предполагает лучевой нагрузки (то есть безвредно), а потому может выполняться многократно, в том числе беременным и детям. Однако многое зависит от того, в каком конкретно центре выполнено исследование (аппарато- и операторозависимость), занимает больше времени (сложности при обследовании пожилых, ослабленных пациентов), имеет ограничения в плане исследования легких (МРТ легких обычно не проводится и для их анализа приходится совершить визит в КТ отделение), имеет абсолютные противопоказания (например, металл в теле), уступает КТ в отношении предоперационной оценки.
Поджелудочная железа
По большому счету ситуация аналогична применяемым методам лучевой диагностики печени, однако есть некоторые нюансы. Так, из-за центрального расположения органа в теле визуализация при УЗИ может быть затруднена (тучные пациенты, при метеоризме — вздутие кишечника). Локальные обызвествления значительно лучше выявляются при КТ.
МРТ эффективнее для дифференциальной диагностики выявленных изменений.
Почки
Основные методы диагностики опухоли почки — КТ, МРТ и радионуклидный. Только в совокупности эти три составляющие могут дать врачам-онкологам полную информацию о состоянии органов. Традиционное УЗИ активно применяется для первичной оценки зоны интереса. Большие перспективы связывают с внедрением в клиническую практику УЗИ с контрастным усилением, однако по ряду технических моментов доступность данной методики сейчас ограничена.
Малый таз
«Золотым стандартом» оценки состояния органов малого таза, независимо от пола пациента, считают МРТ. И женские и мужские внутренние половые органы лучше всего оценивать с помощью МРТ с динамическим контрастированием. Впрочем, существуют ситуации, когда КТ может дать ценную дополнительную информацию.
Суставы и кости
В онкологической практике основными методами диагностики опухолей костно-мышечной системы являются МРТ и КТ.
Определенный приоритет имеет МРТ, однако, если требуется детальная оценка структуры кости или речь идет о параметрах деструкции, без КТ не обойтись.
Также в НИМЦ онкологии им. Петрова используется SLOT-рентгенография костей, когда с помощью специальной методики вся конечность, позвоночник или весь скелет целиком визуализируются на одном рентгеновском изображении. Этот метод позволяет точно определить параметры опухоли и соотнести ее с размером кости, что чрезвычайно важно хирургам при планировании вмешательства, подбора протеза или изготовления импланта.
Сосуды
Определенную информацию о состоянии некоторых сосудов можно получить при допплерографическом УЗИ, однако в онкологической практике чаще требуется более детальная информация и приходится прибегать к ангиографическим методикам.
Наиболее информативны – артериография на фоне плоскодетекторной компьютерной томографии (ПДКТ-артериография) и селективная цифровая субтракционная ангиография (ЦСА).
В 2021 году в НМИЦ онкологии им. Н.Н. Петрова в рентгеноперационной отделения рентгенохирургических методов диагностики и лечения был установлен современный ангиографический комплекс Artis Zee Flor (Siemens), позволяющий выполнять весь спектр диагностических и лечебных вмешательств, применяемых в интервенционной онкологии (в том числе с использованием ПДКТ-артериографии, ЦСА, внутрисосудистой и чрескожной 3D навигации). Однако основным недостатком данных методов визуализации является их инвазивность, требующая госпитализации пациентов для проведения вмешательства с соблюдением строгих правил асептики и антисептики.
Поэтому в рутинной практике чаще прибегают к менее инвазивным КТ-ангиографии и неинвазивной МР-ангиографии. Эти варианты визуализации позволяют проследить ход сосудов, выявить наличие тромбов, оценить наличие и степень опухолевой инвазии. КТ быстрее и обеспечивает более высокое пространственное разрешение изображений. Если применение йодсодержащих контрастов противопоказано (аллергические реакции, почечная недостаточность), выполняют магнитно-резонансное исследование. Современные технологии позволяют проводить сканирование с ЭКГ синхронизацией (требуется при изучении сосудов сердца), а также выполнять бесконтрастную МР-ангиографию (без введения контрастных препаратов в сосудистое русло).
Спинной мозг
Основной метод диагностики опухолей в спинном мозге — МРТ с контрастом. Он позволяет определить локализацию патологического процесса (интрамедуллярный или экстрамедуллярный, то есть находящийся в структуре спинного мозга или вне его), оценить его распространённость, вовлечение соседних структур. Если есть противопоказания к МРТ, а также, когда нужно детально разобраться с состоянием расположенных рядом позвонков, проводят КТ.
Пациенту важно помнить, что любые обследования, их последовательность и объем должен назначить врач-онколог. В подавляющем большинстве случаев диагностика нужна не сама по себе, а для планирования лечения, которое будет проводить соответствующий врач. Поэтому «назначенные» самостоятельно процедуры без предварительной консультации со специалистом могут быть абсолютно не информативны, то есть бесполезны, а с учетом возможной лучевой нагрузки даже вредны.


Автор:
Ирина Фигурина
специалист по связям с общественностью НМИЦ онкологии им. Н. Н. Петрова
Оренбургский государственный университет, факультет филологии
Что вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
Читайте также:
- Сердечная астма. Причины сердечной астмы.
- КТ височных костей при отите, мастоидите и холестеатоме
- Метастазы плоскоклеточного рака в поднижнечелюстные лимфоузлы - лучевая диагностика
- Рентгенографические плотности органов грудной клетки
- Пищевое отравление ботулинотоксином (Clostridium botulinum) и его лечение
