Лучевая диагностика рака ампулы фатерова сосочка
Добавил пользователь Валентин П. Обновлено: 09.01.2026
Рак фатерова сосочка (большой дуоденальный сосочек, БДС) относится к редко встречающимся типам опухолей пищеварительной системы. Заболевание длительное время протекает бессимптомно, а на поздних стадиях проявляет себя тяжелыми осложнениями в виде желтухи и эндогенной интоксикации. Своевременная диагностика злокачественных новообразований большого дуоденального сосочка повышает шансы пациента на полное излечение.
Общая информация
Фатеров сосочек — это анатомическое образование, расположенное в складке слизистой оболочки двенадцатиперстной кишки. Он имеет вид сферического возвышения, на котором имеется отверстие — место выхода желчи и панкреатического сока из общего желчного и панкреатического протоков. Внутри фатерова сосочка располагается мышечный жом, регулирующий поступление пищеварительных ферментов в просвет двенадцатиперстной кишки — сфинктер Одди.
Рак БДС наблюдается менее, чем у 2% у всех пациентов со злокачественными новообразованиями пищеварительной системы. В структуре общей онкологической заболеваемости опухоли фатерова сосочка составляют до 1,6%. Средний возраст пациентов — 56-65 лет. Заболевание чаще встречается у мужчин.
Причины и факторы риска
Достоверные причины и механизм развития злокачественных новообразований БДС остаются неизвестными. Среди факторов риска выделяют следующие:
- желчнокаменная болезнь в анамнезе (камнеобразование в желчном пузыре или протоках);
- курение и злоупотребление алкоголем;
- хронический панкреатит;
- повышение литогенности (изменение нормального состава) желчи на фоне несбалансированного питания и избыточной массы тела;
- заболевания печени;
- воспалительные заболевания двенадцатиперстной кишки и фатерова сосочка — дуоденит, папиллит, оддит;
- прием эстрогенных препаратов с целью контрацепции или заместительной гормональной терапии;
- гиперхолестеринемия и дислипидемия — повышение уровня холестерина, изменение жирового обмена и нормального соотношения липидов в крови.
При наличии доброкачественных опухолей в области БДС (например, аденомы) может произойти ее трансформация в злокачественную. По данным разных авторов, онкологическое перерождение встречается в 60-65% всех случаев рака фатерова сосочка.
Классификация и виды
Рак БДС классифицируется по международной системе TNM, где T — характеристика опухоли, N — метастазы в близлежащих лимфатических узлах, M — гематогенное (через кровь) метастазирование в другие органы.
Клиническая классификация, основанная на системе TNM, предполагает 4 стадии заболевания:
- 0 ст. — преинвазивный рак без прорастания в рядом лежащие ткани (Tis, или карцинома in situ) и без метастазирования (N0, M0);
- IA ст. — опухоль ограничена только сфинктером Одди или фатеровым сосочком (T1), лимфогенные и отдаленные метастазы отсутствуют (N0, M0);
- IB ст. — злокачественное новообразование распространяется на двенадцатиперстную кишку (T2), метастазирования нет (N0, M0);
- IIA ст. — опухоль прорастает в поджелудочную железу (T3), лимфогенных и гематогенных метастазов нет (N0, M0);
- IIB ст. — злокачественное новообразование T1, T2 или T3, имеются метастазы в регионарные лимфатические узлы (N1, M0);
- III ст. — опухоль распространяется на жировую клетчатку, расположенную возле поджелудочной железы, а также затрагивает другие анатомические структуры (T4), количество пораженных близлежащих лимфоузлов не имеет значения, гематогенных метастазов нет (N1, M0);
- IV ст. — размер опухоли и количество пораженных регионарных лимфоузлов не имеет значения, есть отдаленные метастазы (M1).

Злокачественное новообразование БДС может иметь экзофитный (в просвет кишки), эндофитный (в терминальные отделы желчных путей) или смешанный рост. Смешанный характер роста встречается чаще остальных и составляет около 45-50% всех случаев.
По морфологической картине рак БДС может быть представлен следующими формами:
- железистый — аденокарцинома,
- скиррозный — фиброзный, — из многослойной плоской эпителиальной выстилки.
По степени дифференцировки («зрелости») клеточного состава выделяют опухоли недифференцированные, низко-, средне- и высоко дифференцированные. Недифференцированные новообразования, как правило, характеризуются быстрым агрессивным ростом и частым гематогенным метастазированием.
Клиническая картина
На ранних стадиях заболевание ничем себя не проявляет. У небольшого количества пациентов наблюдается преходящая несильная болезненность в эпигастральной области, которую пациенты связывают с нарушением режима питания. С прогрессированием заболевания появляется ряд признаков, которые могут свидетельствовать об онкологическом заболевании.
Болевой синдром нечасто беспокоит пациентов даже на терминальных стадиях рака фатерова сосочка. Обычно боли появляются при распространении злокачественного процесса на стенку двенадцатиперстной кишки или поджелудочную железу. При этом они локализуются в левом подреберье и эпигастрии, нередко имеют опоясывающий характер и отдают в спину.
Желтуха — еще один симптом рака большого дуоденального сосочка. На более ранних стадиях она имеет волнообразный характер, в запущенных ситуациях — присутствует постоянно. Для нее характерно желтушное окрашивание кожи и склер глаз, кожный зуд, обесцвечивание кала и потемнение мочи.
Желтуха — следствие нарушения поступления желчи в двенадцатиперстную кишку через пораженный опухолью фатеров сосок и накопления билирубина в крови.
Среди общих симптомов заболевания — астено-вегетативный синдром (слабость, утомляемость, пониженная работоспособность), снижение массы тела, потеря аппетита и изменение пищевых предпочтений (например, отказ от мясных продуктов).
Диагностика
Для выявления рака фатерова сосочка используется ряд лабораторно-инструментальных исследований:
- зондовая дуоденография и зондирование двенадцатиперстной кишки;
- эндоскопическое исследование с прицельной биопсией;
- УЗ-исследование органов брюшной полости и малого таза;
- компьютерная и магнитно-резонансная томография;
- эндоскопическая ретроградная панкреатохолангиография.
Диагноз устанавливается только после получения результатов гистологического исследования. Врач-патоморфолог исследует биопсийный материал, определяет клеточную атипию, ее характер и степень дифференцировки опухоли. Без гистологического заключения диагноз считается неподтвержденным.

Лечение
Основной метод лечения — хирургический. На первой стадии заболевания возможно проведение малоинвазивного оперативного вмешательства — трансдуоденальной папиллэктомии. Суть операции заключается во вскрытии просвета двенадцатиперстной кишки небольшим разрезом и иссечении ампулы большого дуоденального сосочка в пределах здоровых тканей. Если опухоль имеет небольшие размеры и не проросла дальше слизистой оболочки, то возможно проведение папиллэктомии эндоскопическим способом.
Стандартная и расширенная панкреатодуоденальная резекция относятся к радикальным операциям. Однако из-за высокой травматичности они имеют ряд противопоказаний. К ним относятся:
- канцероматоз брюшины;
- общее тяжелое состояние пациента;
- декомпенсация имеющихся хронических заболеваний;
- запущенные формы рака фатерова сосочка;
- вовлечение в онкологический процесс крупных артериальных или венозных сосудов;
- гематогенное метастазирование.
Среди осложнений операции — несостоятельность сформированных анастомозов, абсцессы, послеоперационный панкреатит и желудочно-кишечное кровотечение.
В дополнение к хирургическому вмешательству используется химиотерапия. Она может проводиться как перед операцией (неоадъювантная), так и после (адъювантная). У неоперабельных пациентов химиотерапия направлена на уменьшение размеров злокачественного новообразования и прекращение роста опухоли.
Лечением рака фатерова сосочка в «Евроонко» занимаются квалифицированные специалисты с большим опытом работы. Каждый пациент может рассчитывать на профессиональный подход, современные и эффективные методики и достижение максимально возможного результата.
Лучевая диагностика рака ампулы фатерова сосочка
Диагностика опухоли фатерова сосочка. Признаки карциномы фатерова сосочка.
Дооперационная диагностика карциномы фатерова сосочка возможна в 60—70% случаев. В центрах, имеющих большой опыт операций на органах панкреатодуоденальной зоны, процент диагностики может быть выше. Диагноз механической желтухи может быть выставлен на основании клинической картины, подтвержденной данными лабораторных исследований. При ультрасонографии и осевой компьютерной томографии в большинстве случаев выявляется расширение внепеченочных и внутрипеченочных желчных протоков. Расширение внутрипеченочных желчных протоков позволяет думать об опухолевой обструкции. Наиболее ценным методом диагностики карциномы фатерова сосочка является волоконно-оптическая дуоденоскопия, так как она позволяет визуализировать эту патологию у 60—70% пациентов, а также выполнить биопсию, чтобы получить микроскопическое подтверждение диагноза.
Чаще всего удается увидеть опухоль экзофитного типа, растущую в просвет двенадцатиперстной кишки, а также изъязвленные опухоли.
Мелкие интрапапиллярные опухоли увидеть труднее. В этих случаях для удаления опухолевой ткани из сосочка можно использовать эндоскопическую сфинктеротомию. Мелкие перипапиллярные карциномы также могут представлять трудности для диагностики, особенно когда они расположены в подслизистом слое. Диагноз карциномы фатерова сосочка, установленный до операции с помощью эндоскопии или биопсии, избавляет от необходимости повторной диагностики во время операции. В некоторых сомнительных случаях бывает необходимо выполнить ретроградную эндоскопическую холангиопанкреатографию. Это исследование позволяет визуализировать все желчное дерево, что в некоторых случаях может быть решающим для установления диагноза.
Ультрасонография и чреспеченочная холангиография могут подтвердить наличие конкрементов в желчном пузыре и общем желчном протоке, которые сочетаются с карциномой фатерова сосочка в 20% случаев. Даже совершенно ненужное для подтверждения диагноза рентгенологическое исследование желудка и двенадцатиперстной кишки может дать интересную информацию, особенно при одновременном проведении релаксационной дуоденографии. При этом исследовании патология нисходящей части двенадцатиперстной кишки выявляется более чем у 70% папиентов. Несмотря на все имеюшиеся в настоящее время методы диагностики, ранняя диагностика карциномы фатерова сосочка пока не представляется возможной.
Ранняя диагностика не представляет трудностей при больших или растущих экзофитно опухолях сосочка. потому что их можно пропальпировать, не вскрывая двенадцатиперстную кишку, и они очень хорошо видны на вскрытой кишке. Опухоли этого типа очень похожи на карциномы полости рта. Гораздо труднее диагностировать мелкие мягкие интрапапиллярные и периампулярные опухоли. Если эндоскопию и биопсию до операции не производили, их можно выполнить во время операции. Эндоскопист вводит фиброэндоскоп с помощью хирурга. Если эндоскопия и биопсия подтверждают диагноз карциномы фатерова сосочка, нет необходимости вскрывать двенадцатиперстную кишку. Таким способом можно избежать диссеминации опухолевых клеток в брюшной полости.

В своей практике мы поступаем следующим образом: вскрыв брюшную полость, выполняем ревизию всех внутренних органов и определяем наличие метастазов, обследуя и пальпируя внепеченочные желчные протоки, двенадцатиперстную кишку и поджелудочную железу. Перед мобилизацией двенадцатиперстной кишки и поджелудочной железы мы всегда выполняем интраоперационную холангиографию через желчный пузырь, если в нем нет конкрементов, или, если конкременты имеются, путем прямого введения контраста в общий желчный проток. При карциномах фатерова сосочка желчные протоки всегда расширены и содержат густую желчь. Поэтому необходимо аспирировать содержимое желчных протоков и ввести достаточное количество водорастворимого рентгеноконтрастного вещества (не менее 40 мл).
Пока проявляются рентгенограммы, выполняют мобилизацию по Vautrin— Koclier, рассекают желудочно-ободочную связку, пальпируют головку поджелудочной железы и двенадцатиперстную кишку, производят биопсию вовлеченных лимфатических узлов для определения ре-зектабельности опухоли и т. д.
Интраоперационная холангиография важна, потому что она выявляет значительное расширение общего желчного протока и обструкцию на уровне фатерова сосочка. При обнаружении обструкции на уровне сосочка возникает необходимость проведения более тщательного исследования этой зоны для выяснения причины обструкции. Мы установили, что в некоторых случаях причиной обструкции была маленькая опухоль сосочка, которую не заподозрили до проведения интраоперационной холангиографии, поскольку она не пальпировалась через невскрытую двенадцатиперстную кишку. Интраоперационная холангиография указала на необходимость выполнения дуоденотомии и биопсии для подтверждения наличия карциномы сосочка.
В 90% случаев обструкции фатерова сосочка карциномой интраоперационная холангиография выявляет обструкцию на уровне самого сосочка, то есть у внутренней границы нисходящей части двенадцатиперстной кишки. В 10% случаев, когда обструкцию находят проксимальнее фатерова сосочка, она вызвана опухолевой инфильтрацией головки поджелудочной железы или сопутствующим хроническим панкреатитом. В 80% случаев карциномы фатерова сосочка обструкция общего желчного протока полная, а в 20% — частичная.
После интраоперационной холангиографии и изучения снимков производят супрадуоденальную холедохотомию для инструментальной ревизии фатерова сосочка и общего желчного протока. В преобладающем большинстве случаев карциномы фатерова сосочка имеет место его полная обструкция и провести инструмент через сосочек невозможно. В некоторых случаях инструменты проходят с незначительным затруднением, а иногда легко. Легкость прохождения инструментов зависит от локализации карциномы и ее консистенции. Обьгано при мелких перипапиллярных опухолях зонд можно провести так же легко, как и при мягких карциномах фатерова сосочка, — экзофитных и интрапапиллярных.
Во время ревизии могут возникнуть сомнения, относительно локализации опухоли: в фатеровом сосочке или в общем желчном протоке. Помогает дифференцированию простой прием, заключающийся во введении указательного пальца через холедохотомическое отверстие в общий желчный проток. Из-за расширения желчного дерева ввести палец почти всегда возможно. Если карцинома локализована в стенке общего желчного протока, то можно почувствовать ее неровную поверхность, характерную для злокачественного роста. Если карцинома расположена в фатеровом сосочке, внутренняя поверхность общего желчного протока будет совершенно гладкой.
Некоторых пациентов оперируют по поводу конкрементов желчных протоков, не подозревая, что у них одновременно имеется карцинома фатерова сосочка. Если при интраоперационной холангиографии выявлено наличие конкрементов в общем желчном протоке, их необходимо удалить и произвести повторную холангиографию, чтобы убедиться, что все конкременты удалены, а рентгеноконтрастное вещество проходит через сосочек, имеющий нормальную рентгенологическую картину. Описаны случаи, когда после удаления всех камней из общего желчного протока обструкция на уровне фатерова сосочка, вызванная не заподозренной до этого карциномой, сохранялась. Позже диагноз был подтвержден при дуоденотомии с биопсией. В других случаях карцинома была выявлена вскоре после операции.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
КТ, МРТ, УЗИ признаки рака ампулы фатерова сосочка
а) Определение:
• Неоднородная группа злокачественных эпителиальных опухолей (аденокарцином) возникающих в ампуле фатерова сосочка
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Мягкотканное образование в ампуле фатерова сосочка
о Симптом «двойного протока» с обструкцией общего желчного протока (ОЖП) и протока поджелудочной железы (ППЖ)
• Локализация:
о Область ампулы фатерова сосочка или слизистая оболочка периампулярного отдела двенадцатиперстной кишки
• Морфология:
о Хорошо отграниченное образование с бугристыми контурами или объемное образование инфильтративного характера, плохо отграниченное от окружающих тканей
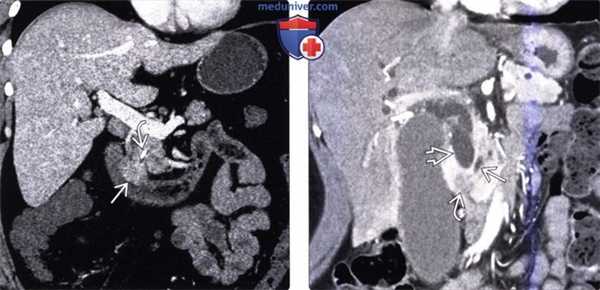
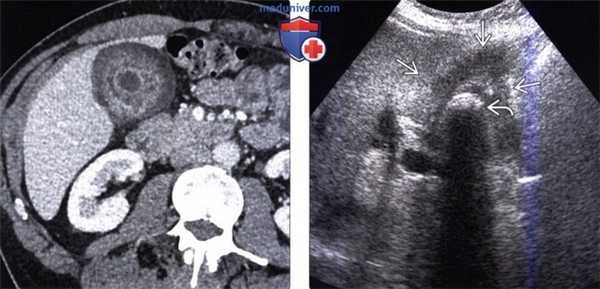
(Слева) На корональной КТ с контрастным усилением визуализируется полиповидное объемное образование (рак) в ампуле фатерова сосочка. Видна также часть билиарного стента ЕЕ. Изображения в корональной плоскости лучше всего позволяют визуализировать ампулу и оценить вероятное объемное образование.
(Справа) На корональной КТ с контрастным усилением визуализируется гиподенсное образование в ампуле, с нечеткими краями, вызывающие обструкцию общего желчного протока, при этом панкреатический проток расширен в незначительной степени. При оперативном вмешательстве был обнаружен рак ампулы фатерова сосочка.
2. КТ признаки рака ампулы фатерова сосочка:
• Объемное образование различной плотности, чаще всего гиподенсное, в ампуле фатерова сосочка:
о Практически всегда приводит к обструкции общего желчного протока с его внезапным «обрывом» на уровне опухоли
о Обструкция ППЖ происходит только в 50% случаев, при этом опухоль ампулы фатерова сосочка намного реже, чем рак поджелудочной железы, приводит к атрофии поджелудочной железы выше места обструкции (опухоли)
• Небольшие объемные образования могут не визуализироваться на КТ или при других рентгеновских исследованиях:
о Могут наблюдаться вторичные признаки опухоли (симптом «двойного протока», иррегулярная обструкция протока и др.)
• Рак желчного пузыря чаще всего метастазирует в лимфоузлы и печень
3. МРТ признаки рака ампулы фатерова сосочка:
• Сигнал низкой интенсивности на Т1 ВИ, сигнал от промежуточной до высокой интенсивности на Т2 ВИ, минимальное контрастное усиление по сравнению с поджелудочной железой на Т1 ВИ с контрастным усилением
• Расширение ОЖП и ППЖ с внезапным «обрывом» их дистальных отделов:
о МРХПГ: внезапный иррегулярный «обрыв» общего желчного протока в дистальных отделах
• Диффузионно-взвешенная томография может повысить чувствительность метода при маленьких новообразованиях: злокачественные опухоли ампулы фатерова сосочка характеризуются более низкими значениями ADC, чем доброкачественные
4. УЗИ признаки рака ампулы фатерова сосочка:
• Серошкальное исследование:
о Может использоваться в качестве метода скрининга для поиска расширенных желчных протоков у пациентов с желтухой
о Наличие газа в кишечнике затрудняет визуализацию ОЖП и ППЖ:
- Объемные образования в ампуле фатерова сосочка практически никогда не видны на УЗИ
• Эндоскопическая ультрасонография:
о Опухоль обычно удается визуализировать эндоскопическим путем: эндоскопическое вмешательство используется для контроля биопсии и улучшает качество исследования
о Лучший метод для Т-стадирования (чувствительность до 90%)
о Позволяет выявить метастазы в лимфоузлах и выполнить их биопсию
5. Рентгенография:
• ЭРХПГ:
о Объемные образования ампулы фатерова сосочка в большинстве случаев легко распознаются при эндоскопическом исследовании и доступны биопсии
- ЭРХПГ превосходит КТ в обнаружении небольших опухолей
о Холангиография позволяет выявить обструкцию ОЖП и ППЖ с внезапным «обрывом» их просвета, обусловленным новообразованием
6. Рентгеноскопия:
• Рентгеноскопия верхних отделов ЖКТ: дефект наполнения второй части двенадцатиперстной кишки возле ампулы фатерова сосочка:
о Специфические признаки, позволяющие дифференцировать ампулярную опухоль от злокачественного новообразования ПЖ или двенадцатиперстной кишки, отсутствуют
7. Рекомендации по визуализации:
• Лучший диагностический метод:
о КТ с контрастным усилением с использованием специального двухфазного «панкреатического» протокола или МРТ и МРХПГ
• Выбор протокола:
о С целью улучшения визуализации ампулы сразу же перед выполнением КТ пациент выпивает 500 мл воды
о Сканирование выполняется в артериальную и венозную фазы:
- Изменения могут быть более или менее подозрительными в каждой фазе
о Мультипланарное реформатирование в корональной плоскости и в плоскости кривой позволяет оценить дистальные отделы общего желчного протока и различить обструкцию злокачественной и доброкачественной природы
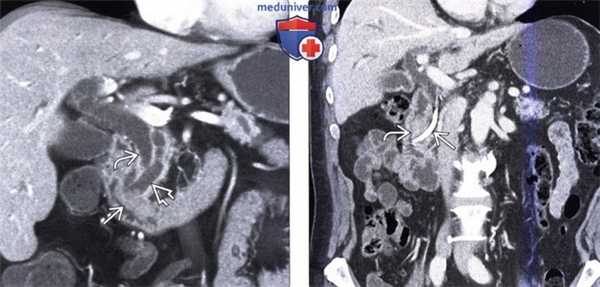
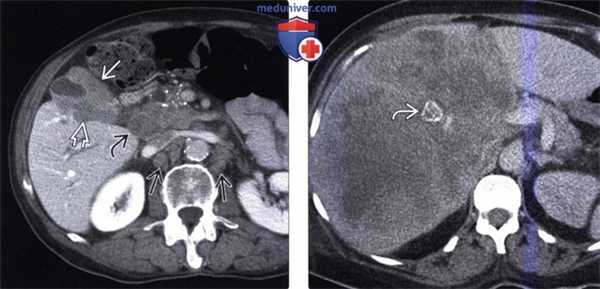
(Слева) На корональной КТ с контрастным усилением (объемный рендеринг) определяется симптом «двойного протока» на фоне обструкции общего желчного и печеночного протоков, обусловленной полиповидным объемным образованием (рак) ампулы фатерова сосочка.
(Справа) На корональной КТ с контрастным усилением визуализируется дискретное объемное образование вокруг ампулы фатеровы сосочка, в которой находится билиарный стент. Рак ампулы сложно отличить от периампулярного рака двенадцатиперстной кишки методами визуализации, но, тем не менее, лечение в обоих случаях одинаково (операция Уиппла).
в) Дифференциальная диагностика рака ампулы фатерова сосочка:
1. Аденокарцинома головки поджелудочной железы с поражением ампулы:
• Гиподенсное объемное образование инфильтративного характера, вызывающие обструкцию общего желчного и печеночного протоков и поражение забрюшинных сосудов
• Часто приводит к атрофии поджелудочной железы выше места обструкции, что наблюдается намного реже при раке ампулы фатерова сосочка
2. Аденома ампулы фатерова сосочка:
• Доброкачественное образование, которое может становиться «предшественником» рака ампулы
• Аденому и рак невозможно отличить на КТ; тем не менее, аденома немного реже вызывает тяжелую обструкцию протоков
3. Холангиокарцинома дистальных отделов общего желчного протока:
• 20% всех холангиокарцином возникают в дистальной трети общего желчного протока
• Холангиокарцинома может быть в некоторой степени гиперваскулярной в артериальной фазе и накапливать контраст в отсроченной фазе на КТ или МРТ
• Обычно проявляется асимметричным утолщением стенки общего желчного протока и ее контрастным усилением, но может выглядеть как дискретное объемное образование
• Обусловливает обструкцию протока с внезапным его «обрывом» на уровне образования
• Прогноз хуже, чем при аденокарциноме ампулы фатерова сосочка
4. Периампулярный рак двенадцатиперстной кишки:
• Двенадцатиперстная кишка - излюбленная локализация аденокарцином тонкой кишки
• Большие аденокарциномы двенадцатиперстной кишки могут прорастать в ампулу фатерова сосочка или поджелудочную железу и приводить к обструкции ППЖ и ОЖП, но с меньшей частотой, чем опухоли, расположенные в ампуле
5. Карционидная опухоль ампулы фатерова сосочка:
• Редко встречающаяся опухоль, интенсивно накапливающая контраст в артериальной фазе (КТ)
• Рано метастазирует в лимфатические узлы и отдаленные органы, даже если имеет небольшой размер
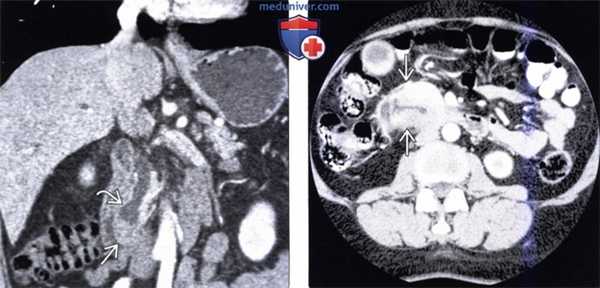
(Слева) На корональной КТ с контрастным усилением в ампуле фатерова сосочка визуализируется объемное образование округлой формы, с четкими контурами, приводящее к обструкции общего желчного протока. Рак ампулы практически всегда приводит к обструкции общего желчного протока, однако обструкция панкреатического протока возникает только в 50% случаев.
(Справа) На аксиальной КТ с контрастным усилением визуализируется инвазивная аденокарцинома ампулы фатерова сосочка, возникшая из ворсинчатой аденомы. Обратите внимание на циркулярное объемное образование большого размера (в виде «огрызка яблока») двенадцатиперстной кишки, располагающееся на границе ее второй и третьей части.
г) Патология:
1. Общая характеристика:
• Этиология:
о Последовательность «аденома-карцинома», как и при колоректальном раке:
- В 60% аденом имеются очаги инвазивного рака
- Аденомы ампулы фатерова сосочка нельзя отличить от инвазивного рака при лучевых исследованиях
о Выделяют три различных типа опухоли, которые нельзя дифференцировать методами визуализации:
- Опухоли, возникающие из эпителия двенадцатиперстной кишки ампулы фатерова сосочка (кишечный тип):
Имеют большой размер на момент появления симптоматики, рано метастазируют в лимфатические узлы
Прогноз схож с таковым для рака двенадцатиперстной кишки
- Опухоли, возникающие из эпителия панкреатобилиарного соустья, дистальных отделов общего желчного протока или ППЖ (панкреатобилиарный тип):
Прогностически наиболее неблагоприятны среди опухолей всех трех типов; по биологическому характеру схожи с аденокарциномой поджелудочной железы
- Интраампулярные опухоли сочетанной природы, возникающие из эпителия двенадцатиперстной кишки и панкреатобилиарного соустья:
Прогноз наилучший, т. к. опухоль возникает в ампуле и рано приводит к обструкции протоков, проявляя себя желтухой
В опухоли редко обнаруживается значительный инвазивный компонент
• Генетические нарушения:
о Выраженное увеличение заболеваемости связано с врожденными полипозами, такими как семейным аденоматозом толстой кишки, врожденным неполипозным раком толстой кишки и т.д.
2. Стадирование, градации и классификация рака ампулы фатерова сосочка:
• Стадия TNM отражает наличие метастазов в лимфоузлах и отдаленных органах:
о Наличие метастазов в лимфатических узлах за пределами перипанкреатической области означает стадию М1
о Т1: опухоль ограничена ампулой
о Т2: инвазия стенки двенадцатиперстной кишки
о Т3: инвазия поджелудочной железы глубиной меньше 2 см
о Т4: инвазия поджелудочной железы глубже 2 см
3. Микроскопия:
• Злокачественные клетки эпителия протоков различной степени дифференцировки, некроз
• Спектр гистологических изменений: дисплазия, рак iin situ явная аденокарцинома
д) Клинические особенности:
1. Проявления рака фатерова сосочка:
• Наиболее частые признаки/симптомы:
о Самый частый симптом - обструктивная желтуха, т. к. практически у всех пациентов имеется обструкция ОЖП
о Потеря веса (61%), боль в животе, боль в спине (46%)
• Другие признаки/симптомы:
о Желудочно-кишечное кровотечение, наличие крови в кале
о Диарея или стеаторея
о Тошнота, диспепсия
о Повышение температуры тела, озноб (при холангите)
• Клинический профиль:
о Повышение уровня билирубина и щелочной фосфатазы
о Возможно повышение уровня ракового эмбрионального антигена и СА 19-9
- Повышение уровня онкомаркеров не является ни специфичным, ни чувствительным признаком наличия опухоли
- Повышение уровня опухолевых маркеров перед операцией связано с неблагоприятным исходом
2. Демография:
• Возраст:
о Средний возраст, в котором диагностируется заболевание, составляет 65 лет (у пациентов с врожденным полипозом - раньше)
• Пол:
о М:Ж = 2:1
• Эпидемиология:
о Редкая опухоль, составляющая 0,2% злокачественных новообразований ЖКТ и 6% опухолей периампулярной области
о Заболеваемость: 4-6:1 млн человек
о Имеется связь с курением (30%) и сахарным диабетом (17%)
3. Течение и прогноз:
• Зависит от гистологического типа опухоли, а также от наличия метастазов в лимфатических узлах и отдаленных органах на момент обнаружения опухоли
• Прогноз
о Лучше по сравнению с периампулярным раком ОЖП или ППЖ
о Слегка хуже по сравнению с периампулярным раком двенадцатиперстной кишки
о Сообщается о пятилетней выживаемости у 64-80% у пациентов при отсутствии вторичного поражения лимфоузлов и 17-50% при наличии метастазов в лимфоузлах
о Факторы, способствующие наиболее высокой выживаемости: отсутствие клеток опухоли в крае резекции, отсутствие вторичного поражения лимфоузлов, высокая степень дифференцировки опухоли
4. Лечение:
• Коррекция билиарной обструкции (ЭРХПГ и стентирование) перед выполнением оперативного вмешательства
• Панкреатодуоденэктомия (классическая или пилоросохраняющая операция Уиппла) у пациентов, которым не противопоказано оперативное вмешательство
• Ограниченная резекция (ампулэктомия) связана с повышенным риском рецидива опухоли и характеризуется худшей выживаемостью пациентов в долгосрочном периоде:
о Может использоваться у пациентов с неинвазивными опухолями и низким риском метастатического поражения лимфоузлов
е) Диагностическая памятка:
1. Следует учесть:
• Рак ампулы фатерова сосочка сложно отличить от других опухолей периампулярной области, таких как рак поджелудочной железы или двенадцатиперстной кишки, однако хирургическое лечение в обоих случаях аналогично (операция Уиппла)
2. Советы по интерпретации изображений:
• Ключевым моментом в идентификации объемного образования ампулы фатерова сосочка является адекватное растяжение двенадцатиперстной кишки путем ее заполнения водой
• Небольшие опухоли ампулы фатерова сосочка очень сложно визуализировать посредством КТ с контрастным усилением или МРТ; скрытую опухоль можно заподозрить при наличии вторичных признаков (например, симптома «двойного протока»)
ж) Список использованной литературы:
1. Raman SP et al: Abnormalities of the Distal Common Bile Duct and Ampulla: Diagnostic Approach and Differential Diagnosis Using Multiplanar Reformations and 3D Imaging. AJR Am J Roentgenol. 203(1): 17-28, 2014
а) Определение:
• Злокачественное эпителиальное новообразование, возникающее в слизистой оболочке желчного пузыря
1. Общая характеристика:
• Лучший диагностический критерий:
о Объемное образование большого размера, полностью замещающее желчный пузырь и распространяющееся в печень
о Полиповидное образование в просвете желчного пузыря
о Асимметричное утолщение стенки желчного пузыря (диффузное или ограниченное)
2. Рентгенография:
• ЭРХПГ:
о Применимость метода ограничена, поскольку желчный пузырь обычно не визуализируется
о Позволяет обнаружить обструкцию общего печеночного протока и расширение внутрипеченочных протоков
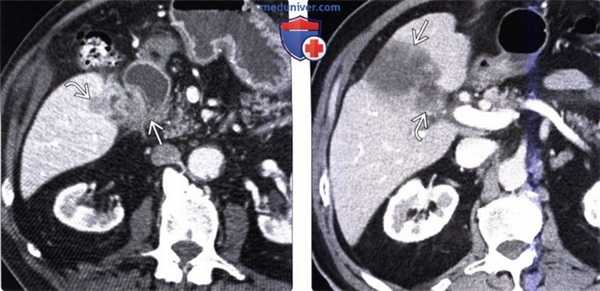
(Слева) На аксиальной КТ с контрастным усилением определяется рак желчного пузыря с инвазией в печень и нисходящую часть двенадцатиперстной кишки. Такие опухоли, если признаются резектабельными, однозначно требуют выполнения расширенной холецистэктомии и радикальной резекции.
(Справа) На аксиальной КТ с контрастным усилением визуализируется объемное образование в ямке желчного пузыря, прорастающее в печень. Во многих случаях, в том числе и в этом, место происхождения опухоли сложно определить.
3. КТ признаки рака желчного пузыря:
• Точность КТ в диагностике рака желчного пузыря колеблется от 84% до 92%
• Внутрипросветное полиповидное образование желчного пузыря (приблизительно в 20% случаев), неправильное (ограниченное или диффузное) утолщение стенки желчного пузыря (20-30% случаев), полное замещение желчного пузыря опухолью (2/3 случаев):
о В случае если образование заполняет желчный пузырь и прорастает в печень, его становится сложно отличить от первичной опухоли печени
о При инвазии ворот печени новообразование желчного пузыря сложно дифференцировать с опухолью Клацкина (холангиокарциномой)
о Если рак желчного пузыря проявляется утолщением стенки, особенно, диффузным, его сложно дифференцировать с хроническим холециститом; необходимо обращать внимание на неравномерное утолщение стенки, наличие метастазов и увеличенных локальных и регионарных лимфоузлов:
- Утолщенная стенка желчного пузыря при контрастировании выглядит «двухслойной»: наружный слой не накапливает контраст и остается гиподенсным, в то время как плотность внутреннего слоя увеличивается (гиперемия)
- Может содержать кальцинаты (возможно, конкременты) и кистозный компонент (что характерно преимущественно для муцинозных опухолей)
• Часто приводит к инвазии печени и поражает структуры в области ее ворот
• Во многих случаях опухоль приводит к массивной лимфадено-патии ворот печени и увеличению парааортальных лимфатических узлов
• Чаще всего метастазирует в печень (контактным путем или по кровеносным сосудам) и брюшину (обычно происходит поражение сальника в верхнем правом квадранте)
• Могут обнаруживаться камни с включениями извести или «фарфоровый» желчный пузырь
4. МРТ признаки рака желчного пузыря:
• МР-признаки, отражающие морфологию опухоли, идентичны таковым при КТ
• Рак желчного пузыря обычно характеризуется гипоинтенсивным сигналом на Т1 ВИ, сигналом от промежуточной до высокой интенсивности на Т2 ВИ, и не накапливает контраст на Т1 ВИ с контрастным усилением
• МРТ имеет значение в определении стадии Т; чувствительность метода в обнаружении инвазии печени на ранних стадиях слегка выше по сравнению с КТ
• В злокачественных опухолях желчного пузыря часто обнаруживается рестрикция диффузии
5. УЗИ признаки рака желчного пузыря:
• Асимметричное утолщение стенки желчного пузыря или дискретное полиповидное образование желчного пузыря средней эхогенности, неоднородной структуры:
о Образование может полностью замещать желчный пузырь, затрудняя определение места происхождения опухоли
о Часто обнаруживается инвазия печени; стенка желчного пузыря, которая в норме является эхогенной и отделяет опухоль от печени, не визуализируется
• Опухоль не должна смещаться при изменении положения пациента
• Сочетается с желчными камнями и «фарфоровым» желчным пузырем
• При цветовой допплерографии в опухоли обнаруживается кровоток:
о Но и отсутствие кровотока не позволяет исключить злокачественный процесс при наличии подозрительного утолщения стенки или объемного образования
6. Радионуклидная диагностика:
• Гепатобилиарная сцинтиграфия: отсутствие заполнения желчного пузыря может имитировать холецистит
• ПЭТ/КТ: в большинстве случаев рак желчного пузыря накапливает ФДГ, но роль этого метода в оценке изменений перед оперативным вмешательством остается не до конца изученной:
о Позволяет выявить скрытые метастазы, что приводит к изменению тактики ведения приблизительно в 20% случаев
7. Рекомендации по визуализации:
• Лучший диагностический метод:
о УЗИ, КТ с контрастным усилением, МРТ
(Слева) На аксиальной КТ с контрастным усилением определяется распространенное круговое утолщение стенки желчного пузыря, которое проспективно было расценено как проявление ксантогранулематозного холецистита. Тем не менее, во время оперативного вмешательства обнаружился рак желчного пузыря.
(Справа) На сонограмме визуализируется объемное образование в ямке желчного пузыря и конкрементдающий акустическую тень. Образование не отделено от прилежащих отделов печени. На КТ (томограммы не продемонстрированы) была обнаружена локальная инвазия рака желчного пузыря в центральные отделы печени.
в) Дифференциальная диагностика рака желчного пузыря:
1. Осложненный или хронический холецистит:
• Сокращенный, гиперемированный желчный пузырь с утолщенной стенкой, в котором часто обнаруживаются конкременты, возможно, в сочетании с перипузырным абсцессом
• Может быть ошибочно принят за рак желчного пузыря при лучевых методах визуализации
2. Ксантогранулематозный холецистит:
• Редкий воспалительный процесс желчного пузыря, характеризующийся накоплением макрофагов, нагруженных липидами, и разрастанием фиброзной ткани
• Для дифференциальной диагностики с карциномой желчного пузыря требуется гистологическое исследование
3. Метастазы в желчном пузыре/ямке желчного пузыря:
• Меланома может напрямую метастазировать в слизистую оболочку желчного пузыря; метастазы меланомы выглядят как внутрипросветное объемное образование или утолщение стенки желчного пузыря на ограниченном участке
• Вторичное поражение (инвазия) желчного пузыря может быть обусловлено гепатоцеллюлярным раком и другими опухолями печени
• Некоторые опухоли, особенно злокачественные новообразования ЖКТ и лимфома, могут метастазировать в лимфатические узлы ворот печени, имитируя тем самым картину метастазов рака желчного пузыря
4. Полип желчного пузыря:
• Фиксированное объемное образование в слизистой оболочке желчного пузыря, умеренно эхогенное, в котором может обнаруживаться кровоток при допплерографии
• Риск злокачественности прямо пропорционален размеру полипа: большинство полипов размером меньше одного сантиметра характеризуются низким риском злокачественности
5. Аденомиоматоз:
• Ограниченное или диффузное утолщение стенки желчного пузыря с артефактом типа «хвоста кометы»
• Редко может выглядеть как дискретное объемное образование в области дна желчного пузыря
(Слева) На аксиальной КТ с контрастным усилением определяется выраженное неравномерное утолщение стенки желчного пузыря, непосредственная инвазия печени, а также перипанкреатическая/портокавальная и забрюшинная лимфаденопатия. Увеличение лимфатических узлов этих групп является типичным проявлением рака желчного пузыря.
(Справа) На аксиальной КТ с контрастным усилением визуализируется большое гиподенсное образование в печени. Это образование может быть опухолью печени, однако желчный камень в его центре и невозможность визуализации желчного пузыря позволяют предположить, что образование представляет собой рак желчного пузыря с инвазией печени.
1. Общая характеристика:
• Этиология:
о Факторы риска связаны в основном с хроническим воспалительным процессом: холелитиаз, хронический холецистит, хроническая сальмонеллезная инфекция, «фарфоровый» желчный пузырь, полипы желчного пузыря, аномалии панкреатобилиарного соустья, наблюдаемые при кистах холедоха, ожирение:
- В 70-90% рак желчного пузыря сочетается с холелитиазом:
Риск рака желчного пузыря ↑ с увеличением размеров конкрементов (при конкрементах > 3 см риск развития рака 10 х) и длительности желчнокаменной болезни
- Выраженность связи между «фарфоровым» желчным пузырем и раком желчного пузыря является спорной; риск рака выше, если стенка желчного пузыря содержит отдельные кальцинаты неправильной формы
- Полипы размером > 2 см ассоциированы с наибольшим риском рака желчного пузыря
- Аномалии панкреатобилиарного соустья (впадение ППЖ непосредственно в ОЖП) увеличивают риск развития рака желчного пузыря даже при отсутствии кист холедоха:
Самый высокий риск развития рака желчного пузыря выявлен среди населения стран Азии
• Генетические нарушения:
о Последовательность «аденома-карцинома» при раке желчного пузыря прослеживается хуже, чем при раке толстой кишки
- В развитии опухоли могут также играть роль мутации генов KRAS и CTNNB1, возможна семейная предрасположенность
• Сопутствующие патологические изменения:
о Язвенный колит, редко - болезнь Крона
о Первичный склерозирующий холангит
о Семейный полипоз толстой кишки
2. Стадирование, градации и классификация рака желчного пузыря:
• Стадирование по Невину (Nevin):
о Стадия I: рак, ограниченной слизистой оболочкой
о Стадия II: поражение слизистой и мышечной оболочки
о Стадия III: поражение серозной оболочки
о Стадия IV: поражение всех слоев стенки и лимфоузлов пузырного протока
о Стадия V: инвазия печени, метастазы в отдаленных органах, лимфоузлах
• Стадирование по TNM:
о Предпочтительная система стадирования: точнее соотносится с прогнозом, особенно стадия Т (лучшая корреляция с прогнозом и лечением)
о Имеет место выраженная взаимосвязь между стадией Т и метастазами в отдаленные органы и лимфатические узлы
о Опухоли на стадии Т1 ограничены собственной пластинкой или мышечным слоем стенки желчного пузыря
о Т2: распространение опухоли в околомышечную соединительную ткань (но не в серозную оболочку)
о Т3: выход опухоли за пределы стенки желчного пузыря и распространение в серозную оболочку, печень и другие органы, расположенные поблизости
о Т4: инвазия главного ствола воротной вены, печеночной артерии или двух органов (структур) за пределами печени
3. Микроскопия:
• В 90% случаев опухоль желчного пузыря - аденокарцинома
• Реже встречаются плоскоклеточный рак, аденосквамозный рак, мелкоклеточный рак, лимфома, саркома
1. Проявления:
• Наиболее частые признаки/симптомы:
о У большинства пациентов какой-либо симптоматики не возникает, а опухоль обнаруживается случайно при патоморфологическом исследовании после холецистэктомии, выполненной по поводу желчнокаменной болезни или холецистита
- До 50% рака желчного пузыря выявлено случайно
о Могут отмечаться следующие симптомы: боль в правом подреберье, отсутствие аппетита, тошнота, рвота, снижение веса тела, желтуха
• Клинический профиль:
о Повышение уровня ракового эмбрионального антигена и СА 19-9 (недостаточно чувствительный и специфичный признак)
о Повышение уровня билирубина и щелочной фосфатазы при билиарной обструкции
2. Демография:
• Возраст:
о Обычно наблюдается у пожилых (средний возраст 65 лет)
• Пол:
о М:Ж= 1:3
• Эпидемиология:
о Распространенность рака желчного пузыря варьирует в широких пределах в зависимости от местности (страны, континента) и соответствует распространенности холелитиаза и инфекций билиарного тракта:
- Самая высокая заболеваемость в Южной Америке и Азии
о Является наиболее часто встречающейся злокачественной опухолью билиарного тракта и шестой по распространенности раковой опухолью желудочно-кишечного тракта:
- Заболеваемость: 1-2 случая на сто тысяч человек
- 6500 летальных исходов в год (в США)
- Встречается в девять раз чаще по сравнению с холангио-карциномой внепеченочных желчных протоков
3. Течение и прогноз:
• Контактное метастазирование в печень, метастазирование в лимфоузлы ворот печени и парааортальные лимфоузлы, гематогенное распространение в печень и брюшину
• Прогноз крайне неблагоприятен: пятилетняя выживаемость - 4%:
о У 75% пациентов на момент установления диагноза имеются метастазы
о Средняя выживаемость на стадиях I-III составляет 12 месяцев
о Средняя выживаемость на стадии IV- б месяцев
4. Лечение:
• Опухоль на стадии I или II (Т1-Т2, N0, М0) можно удалить хирургически и тем самым добиться излечения, опухоль на стадии III (Т3 или Т1-Т2, N1) обычно (но не всегда) нерезектабельна; опухоли на стадии IV (Т4 или N2 или М1) практически всегда нерезектабельны
• Стадия Т является определяющей в выборе операции:
о Т1: простая холецистэктомия
о Т2: расширенная холецистэктомия (удаление желчного пузыря и участков печени вокруг ямки желчного пузыря)
- Если опухоль выявляется случайно, необходима повторная операция для оценки остаточной опухоли (Т2 и Т3)
о Т3 и Т4: расширенная холецистэктомия ± последующая резекция (печени, толстой кишки и др.) при местной инвазии
• При местной инвазии/метастазах опухоль считается нерезектабельной, лечение заключается в стентировании (при папиллярной или билиарной обструкции) и системной химиотерапии
е) Диагностическая памятка. Следует учесть:
• При крупном образовании, замещающем желчный пузырь и прорастающим печень, следует заподозрить рак желчного пузыря
• Увеличение лимфоузлов ворот печени и парааортальных лимфатических узлов или канцероматоз, особенно в правом верхнем квадранте, также позволяют предположить рак желчного пузыря
а) Терминология:
• Группа различных злокачественных эпителиальных опухолей (аденокарцином) возникающих в ампуле фатерова сосочка
б) Визуализация рака ампулы фатерова сосочка:
• КТ: гиподенсное новообразование в ампуле фатерова сосочка:
о Опухоль может быть хорошо отграничена от окружающих тканей, или имеет нечеткие бугристые контуры
о Практически всегда проявляется обструкцией общего печеночного протока
о Обструкция протока поджелудочной железы (ППЖ) возникает в 50% случаев и обычно не приводит к атрофии дистальных отделов поджелудочной железы
о Небольшие объемные образования часто не визуализируется на КТ
• МРТ: гипоинтенсивный сигнал на Т1 ВИ, промежуточный сигнал на Т2 ВИ, повышенное накопление контраста на Т1 ВИ с контрастным усилением:
о Диффузионно-взвешенная томография может повысить чувствительность в обнаружении мелких опухолей
(Слева) На рисунке показан рак ампулы фатерова сосочка, приводящий к обструкции общего желчного и панкреатического протоков.
(Справа) На рентгенограмме (ЭРХПГ) у пациента, страдающего семейным полипозом, визуализируется небольшое объемное образование, вызывающее обструкцию общего желчного протока в области ампулы фатерова сосочка. Риск возникновения рака ампулы фатерова сосочка, а также рака другой локализации у пациентов, страдающих семейным полипозом, в значительной степени повышен. В таких случаях для выявления опухолей кишечника, желудка и билиарной системы необходимо пожизненное наблюдение. (Слева) На корональной КТ с контрастным усилением определяется классический симптом «двойного протока», обусловленный раком ампулы фатерова сосочка, приводящим к обструкции общего желчного и панкреатического протоков. Обратите внимание на внезапный «обрыв» этих протоков возле опухоли.
(Справа) На корональной КТ с контрастным усилением визуализируется объемное образование с бугристыми краями, расположенное в ампуле фатерова сосочка, приводящее к обструкции панкреатического и общего желчного протоков. Лучевые методы не дают возможности дифференцировать опухоли различного типа: в этом случае при гистологическом исследовании была обнаружена опухоль панкреатобилиарного типа.
в) Дифференциальная диагностика:
• Аденокарцинома головки поджелудочной железы с вовлечением ампулы
• Аденома ампулы фатерова сосочка
• Холангиокарцинома дистальных отделов общего желчного протока
• Периампулярный рак двенадцатиперстной кишки
• Карциноидная опухоль ампулы фатерова сосочка
г) Патология:
• Выраженное увеличение заболеваемости связано с врожденными полипозами
• Новообразования ампулы фатерова сосочка делятся на три типа:
о Опухоли из эпителия двенадцатиперстной кишки (кишечного типа): прогноз такой же, как при раке двенадцатиперстной кишки
о Опухоли из эпителия панкреатобилиарного соустья - дистальных отделов общего желчного протока и протока поджелудочной железы (панкреатобилиарный тип): прогноз хуже, исходы аналогичны таковым при аденокарциноме поджелудочной железы
о Интраампулярные опухоли: рано проявляют себя признаками протоковой обструкции, вследствие чего характеризуются наилучшим прогнозом
д) Клинические особенности:
• Самый частый симптом - обструктивная желтуха (80%)
• Хирургическое лечение такое же, как при периампулярных опухолях (операция Уиппла)
Читайте также:
