Лучевая диагностика ретроперитонеального фиброза
Добавил пользователь Дмитрий К. Обновлено: 07.01.2026
Ретроперитонеальный фиброз или болезнь Ормонда — хроническое неспецифическое негнойное воспаление фиброзно-жировой ткани забрюшинного пространства неясной этиологии, вызывающее постепенную компрессию и нарушение проходимости тубулярных структур ретроперитонеального пространства (чаще всего мочеточников).
Заболевание представляет собой одно из проявлений широко распространённого понятия, определяемого как «системный идиопатический фиброз». Идиопатический медиастинальный фиброз, струму Риделя (Riedel), склерозирующий холангит, панникулит, болезнь Пейрони (Peyronie) и десмоидную опухоль относят к другим фиброматозам, которые представляют локализованные формы системного идиопатического фиброза.
Эпидемиология
Болезнь Ормонда встречается редко (1,38 на 100000). Мужчины болеют в 2 раза чаще, чем женщины. Смертность зависит от активности обструктивного процесса и осложнений, связанных с ним (сдавление мочеточников, ХПН, почечная артериальная гипертензия, сдавление нижней полой вены, аорты и подвздошных артерий).
Классификация
Различают первичный (идиопатический) и вторичный ретроперитонеальный фиброз. В развитии идиопатического РПФ ведущую роль отводят аутоиммунным механизмам. Вторичный РПФ — следствие разнообразных патологических состояний и болезней.
Патология
Этиология
- идиопатическая: болезнь Ормонд (70% доброкачественная).
- лучевая
- медикаменты (гидралазин, бетаблокаторы, метилдофа, эрготамил
- воспалительный процесс: панкреатит, пиелонефрит
- злокачественный процесс: десмопластическая реакция, лимфома
- длительное воздействие асбестом
- забрюшинные кровотечения (в том числе после травмы и медицинских процедур).
Радиологические находки
Общие положения:
Болезнь Ормонда способствует постепенной компрессии и нарушению проходимости тубулярных структур ретроперитонеального пространства.
Обычно ретроперитонеальный фиброз начинается в забрюшинной клетчатке, окружающей подвздошные сосуды, у места их перекрёста с мочеточником (уровень L4–L5). Постепенно фиброз распространяется к мысу крестца и области ворот почки. В 30% случаев процесс двусторонний.
Фиброзная ткань, расположена вдоль периаортальных лимфатических узлов. В 30% случаев РПФ является двусторонним процессом. Окружающие лимфатические узлы ткани вовлечены в процесс и стянуты, но структуры, расположенные в забрюшинном пространстве, не поражены.. Сосуды и мочеточники вовлекаются в процесс настолько интимно, что не удаётся определить грань между адвентицией и фиброзной тканью.
Быстрее всего в ходе заболевания происходит сдавление мочеточников, затем в процесс вовлекаются нижняя полая вена, аорта и её главные артерии. Нарушение пассажа мочи по мочеточникам приводит к развитию гидронефроза, пиелонефрита, а в конечном итоге к ХПН и сморщиванию почки. Редко при ретроперитонеальном фиброзе возникает кишечная непроходимость, обструкция венозных сосудов, ещё реже артериальная и печёночная обструкция.
Экскреторная урограмма
Триада, указывающая на наличие болезни Ормонда, включает:
- гидронефроз с расширенным извилистым верхним сегментом мочеточника;
- медиальную девиацию мочеточника;
- наружную компрессию мочеточника.
КТ
РПФ визуализируется, как мягкотканное образование с четкими, неровными контурами, локализующаяся в области брюшной части аорты и подвздошных артерий. В классике развитие заболевании на уровне бифуркации аорты и распространение в сторону почечных артерий. Данные изменения способствуют сдавления мочеточников и других сосудов.
В ранний период заболевания и в период обострения при выполнении КТ с контрастом фиброз может контрастно усиливаться, а в период ремиссии не усиливаться.
МРТ
МРТ является методом выбора. Более высокая чувствительность по сравнению с КТ, обусловлено тем, что у МРТ выше мягкотканный контраст.
Фиброзная ткань гипоинтенсивная на Т1 и T2, при условии, что нет активного воспаления. В острую фазу заболевания сигнал на Т2 изображениях повышается.
Ретроперитонеальный фиброз (болезнь Ормонда)
Ретроперитонеальный фиброз (болезнь Ормонда) редкое неспецифическое воспаление фиброзно-жировой ткани забрюшинного пространства, обычно проявляемое компрессией мочеточников. Заболевание является частью общего патогенетического процесса, заключающегося в воспалительном ответе на выраженный атеросклероз брюшной аорты в сочетании с аутоимунными факторами:
- идиопатический ретроперитонеальный фиброз
- перианевризмальный ретроперитонеальный фиброз
- изолированный периаортит
- воспалительная аневризма брюшной аорты
Эпидемиология
Болезнь Ормонда встречается редко, в 1,38 на 100000. Мужчины болеют в 2 раза чаще, чем женщины (соотношение 3:1.5). Средний возраст 64 года.
Классификация
Различают первичный (идиопатический) и вторичный ретроперитонеальный фиброз. В развитии идиопатического РПФ ведущую роль отводят аутоиммунным механизмам. Вторичный РПФ — следствие разнообразных патологических состояний и болезней.
Этиология
- идиопатическая: болезнь Ормонда (70% доброкачественная)
- лучевая
- медикаменты (гидралазин, бетаблокаторы, метилдофа, эрготамил
- воспалительный процесс: панкреатит, пиелонефрит
- злокачественный процесс: десмопластическая реакция, лимфома
- длительное воздействие асбестом
- забрюшинные кровотечения (в том числе после травмы и медицинских процедур)
Диагностика
Болезнь Ормонда способствует постепенной компрессии и нарушению проходимости тубулярных структур ретроперитонеального пространства. Обычно ретроперитонеальный фиброз начинается в забрюшинной клетчатке, окружающей подвздошные сосуды, у места их перекрёста с мочеточником (уровень L4–L5). Постепенно фиброз распространяется к мысу крестца и области ворот почки. В 30% случаев процесс двусторонний. Фиброзная ткань, расположена вдоль периаортальных лимфатических узлов. В 30% случаев РПФ является двусторонним процессом. Окружающие лимфатические узлы ткани вовлечены в процесс и стянуты, но структуры, расположенные в забрюшинном пространстве, не поражены. Сосуды и мочеточники вовлекаются в процесс настолько интимно, что не удаётся определить грань между адвентицией и фиброзной тканью. Быстрее всего в ходе заболевания происходит сдавление мочеточников, затем в процесс вовлекаются нижняя полая вена, аорта и её главные артерии. Нарушение пассажа мочи по мочеточникам приводит к развитию гидронефроза, пиелонефрита, а в конечном итоге к ХПН и сморщиванию почки. Редко при ретроперитонеальном фиброзе возникает кишечная непроходимость, обструкция венозных сосудов, ещё реже артериальная и печёночная обструкция.
Внутривенная урография
- Длинные суженные участки с проекции его средней трети
- Медиальное отклонение (девиация) мочеточников
- Гидронефроз в дистальных отделах с расширенным извитым верхним сегментом
Компьютерная томография
Ретроперитонеальный фиброз определяется как образование мягкотканной плотности с четкими но неровными границами. В большинстве случаев распространяется от уровня почечных артериий, окружая аорту, до уровня подвздошной артерии. Не инфильтрирует и не распространяется на мочеточники или артерии. Почти во всех случаях не смещает аорту и не характеризуется ростом кзади от аорты. При наличии смещения аорты, более вероятна лимфома. Не имеет контрастного усиления ни в артериальной, ни в выделительной фазе.
Общие признаки в виде гидронефроза, девиации и сужения средней трети мочеточников.
Магнитно-резонансная томография
Характеризуется выражено гипоинтенсивным МР сигналом на Т1 и T2, если нет активного воспаления (при наличии которого может отмечаться повышени сигнала на Т2 изображениях). Общие признаки в виде гидронефроза, девиации и сужения средней трети мочеточников.
Лучевая диагностика ретроперитонеального фиброза
Лучевая диагностика ретроперитонеального фиброза
а) Терминология:
1. Сокращения:
• Ретроперитонеальный фиброз (РПФ)
2. Синонимы:
• Болезнь Ормонда, периаортит
3. Определение:
• Спектр заболеваний, приводящих к пролиферации фиброзной ткани с воспалительной инфильтрацией в инфраренальном отделе забрюшинного пространства
б) Визуализация:
1. Общие характеристики:
• Лучший диагностический критерий:
о Мягкотканное образование, расположенное парааортально, несимметрично
• Локализация:
о Как правило, от почечных сосудов до бифуркации подвздошных сосудов
о Может распространяться к воротам почки и в полость малого таза
• Другие общие признаки:
о Два основных вида по этиологии:
- Первичный (идиопатический) РПФ: 2/3 случаев
- Вторичный РПФ: 1/3 случаев
о Классификация на основании патологии и радиологии:
- Злокачественный и доброкачественный:
Злокачественные новообразования: 10% случаев
Медикаментозная терапия: 12% случаев
Другие причины: инфекции, травмы, хирургические вмешательства
- Ограниченный тип (часто):
Парааортальная фиброзная ткань ограничивается уровнем L4-L5
- Распространенный тип (редко):
Возможно вовлечение корня брыжейки и смежных органов
Фиброзирующий медиастинит: через ножку диафрагмы
Малый таз: нижние отделы мочеточников, подвздошные сосуды, органы малого таза
о 15% случаев связано с фиброзом других локализаций
2. Рентгенологические признаки ретроперитонеального фиброза:
• Триада признаков по внутривенной урографии:
о Уретерогидронефроз (выше L4-L5) и задержка нефрограммы
о Медиальное отклонение средней трети мочеточников
о Постепенное сужение мочеточников, внешняя компрессия
• Ретроградная пиелография:
о Уретерогидронефроз, медиальное отклонение мочеточников
о Имеет важное значение для оценки протяженности и тяжести обструкции мочеточников
• Ирригоскопия:
о Различная степень внешней компрессии и смещения ректосигмоидного отдела
3. КТ при ретроперитонеальном фиброзе:
• Фиброзно-воспалительное мягкотканное образование неправильной формы:
о Чаще всего происходит поражение парааортальных тканей между почечными артериями и проксимальными отделами подвздошных сосудов:
- Фиброзная ткань может распространяться от ножки диафрагмы в полость малого таза
о Обычно образование охватывает аорту, НПВ и мочеточники, иногда - каудальную часть подвздошных сосудов:
- Редко структуры смещаются кпереди или латерально
- Возможно сужение аорты, НПВ и мочеточников, однако прорастание внутрь бывает редко
- Потеря тканевой прослойки между фиброзом и мышцами
о Степень контрастного усиления изменяется в зависимости от стадии фиброза
- Усиление контрастирования: ранний/активный воспалительный фибропластический процесс
- Ослабление контрастирования: хронический/неактивный фиброз
• Местная (смежная) лимфаденопатия - в 25% случаев первичного РПФ
4. МРТ при ретроперитонеальном фиброзе:
• Т1-ВИ:
о Гомогенный низкоинтенсивный сигнал
• Т2-ВИ:
о Интенсивность сигнала (ИС) изменяется в зависимости от стадии фиброза:
- Повышение ИС на Т2-ВИ: ранний/активный воспалительный фибропластический процесс
- Снижение ИС на Т2-ВИ: хронический/неактивный фиброз
• Т1-ВИ С+:
о Как и при КТ с контрастным усилением: степень контрастного усиления зависит от стадии фиброза
5. УЗИ при ретроперитонеальном фиброзе:
• УЗИ в режиме серой шкалы:
о Мягкотканное образование неправильной формы с сигналом от изо- до гипоэхогенного:
- Различная степень гидронефроза
6. Радионуклидная диагностика:
• ПЭТ:
о Не используют в качестве основного диагностического метода из-за низкой специфичности
о Позволяет обнаружить удаленные очаги заболевания
о Может быть информативна для проведения прицельной биопсии и оценки эффективности лечения
7. Советы по визуализации:
• Лучший метод визуализации:
о МРТ или КТ с контрастным усилением с мультипланарной реконструкцией
8. Ответ на лечение:
• Временное уменьшение размера, усиление ИС на Т2-ВИ или авидность ФДГ (фтордезоксиглюкоза) отражают благоприятный ответ на лечение
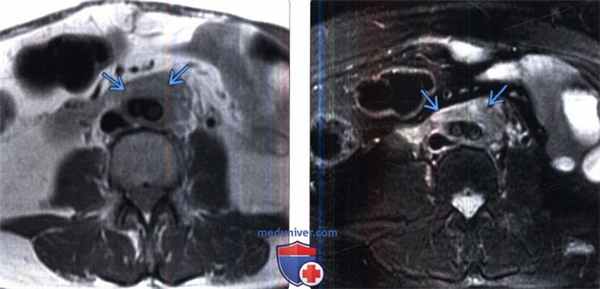
(Слева) МРТ, Т1-ВИ, аксиальная проекция: выявлен слой соединительной ткани , окружающей переднюю и боковую поверхности бифуркации подвздошных сосудов. Мягкая ткань имеет низкую и умеренную ИС.
(Справа) МРТ, Т1-ВИ, режим подавления сигнала от жировой ткани, аксиальная проекция: у этого же пациента выявлено мягкотканное образование с высокой ИС, которое окружает бифуркацию подвздошных сосудов, что соответствует активному фиброзу.
в) Дифференциальная диагностика ретроперитонеального фиброза:
1. Аортит:
• Тяжелая форма известна как перианевризматический фиброз
• Предположительная этиология: гиперсенсибилизация к антигенам атеросклеротической бляшки
• Патологическая анатомия и визуализация схожи с идиопатическим РПФ
2. Забрюшинные метастазы и лимфома:
• Забрюшинные метастазы:
о Например, рака предстательной железы, шейки матки, молочных желез, легких
о Возможна распространенная десмопластическая реакция, приводящая к РПФ
о Как правило, наблюдают дополнительные узлы в малом тазу, а также ретроперитонеальные
о Обычно более обособлены или асимметричны
о Более гетерогенный и интенсивный сигнал на Т2-ВИ
• Лимфома:
о Обычно имеет более краниальное расположение в забрюшинном пространстве
о Повышение узловатости образования и сдавливание сосудов/внутренних органов
о Редко вызывает обструкцию мочеточников
3. Коагулопатическое («ретроперитонеальное») кровоизлияние:
• Наиболее часто развивается вследствие повышенной антикоагуляционной активности
о Симптом гематокрита (уровень раздела фаз жидкость-форменные элементы), вовлечение фасциального футляра подвздошно-поясничной мышцы, иногда - влагалища прямой мышцы живота
• Аневризма брюшной аорты:
о Второе по частоте первичное кровоизлияние в области забрюшинного пространства
о Пациенты с гипотензией, заболевшие остро
• Спонтанное опухолевое кровоизлияние:
о Почки: почечноклеточный рак (ПКР) и ангиомиолипома
о Надпочечники: рак или миелолипома
• КТ:
о Острое: жидкость/гематома высокой плотности
о Хроническое: скопление жидкости низкой плотности
о Ассоциировано с опухолью почек/надпочечников или аневризмой аорты
• МРТ:
о Различная ИС (трансформация компонентов крови)
о Острейшая стадия: оксигемоглобин:
- Изоинтенсивный сигнал на Т1-ВИ и Т2-ВИ
о Острая стадия (1-2 дня): дезоксигемоглобин:
- Т1-ВИ — сигнал от изоинтенсивного до гипоинтенсивного; Т2-ВИ-гипоинтенсивный сигнал
о Ранняя подострая стадия (2-7 дней): внутриклеточный метгемоглобин:
- Т1-ВИ-гиперинтенсивный сигнал; Т2-ВИ-гипоинтенсивный сигнал
о Поздняя подострая стадия (7-14 дней): внеклеточный метгемоглобин:
- Гиперинтенсивный сигнал на Т1-ВИ и Т2-ВИ
о Хроническая стадия (более 14 дней): внутриклеточный гемосидерин-понижение ИС на Т1 -ВИ и повышение ИС на Т2-ВИ
- Гипоинтенсивный сигнал на Т1-ВИ и Т2-ВИ
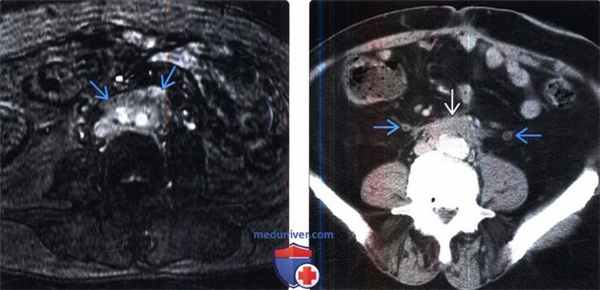
(Слева) МРТ, постконтрастное Т1-ВИ, режим подавления сигнала от жировой ткани: у этого же пациента визуализировано мягкотканное образование с высоким контрастным насыщением, которое окружает бифуркацию подвздошных сосудов, что соответствует активному фиброзу.
(Справа) КТ с контрастированием, аксиальная проекция: слой соединительной ткани, окружающий переднебоковые поверхности аорты и нижней полой вены. Этот слой стал причиной медиального смещения и умеренной дилатация обоих мочеточников.
г) Патология:
1. Общие характеристики:
• Этиология:
о Первичный РПФ (идиопатический): возможно аутоиммунное заболевание с наличием антител:
- Теория Ормонда: РПФ схож с системными заболеваниями соединительной ткани, которые поддерживаются существованием других воспалительных процессов
о Вторичный РПФ:
- Лекарственные средства: метисергид, бета-блокаторы, гидралазин, эрготамин, ЛСД
- Заболевания, провоцирующие десмопластическую реакцию: Злокачественные опухоли, метастазы, лимфома Ходжкина, карциноидные опухоли, гематомы, ионизирующее излучение, травмы забрюшинного пространства, хирургические вмешательства, инфекции, мочевые затеки
• Сопутствующая патология:
о Другие воспалительные фибропластические процессы:
- Псевдоопухоль орбиты, тиреоидит Риделя
- Склерозирующий холангит, хронический склерозирующий медиастинит
- Аутоиммунный панкреатит (IgG4-ассоциированное заболевание)
2. Макроскопические и хирургические признаки:
• Фиброзное образование деревянной плотности, беловато-серого цвета
• Содержит сосуды и мочеточники
3. Микроскопия:
• Ранняя стадия - клеточная: лимфоциты, плазматические клетки, фибробласты
• Поздняя стадия-бесклеточная: не прогрессирующий фиброз (плотный гиалинизированный коллаген)
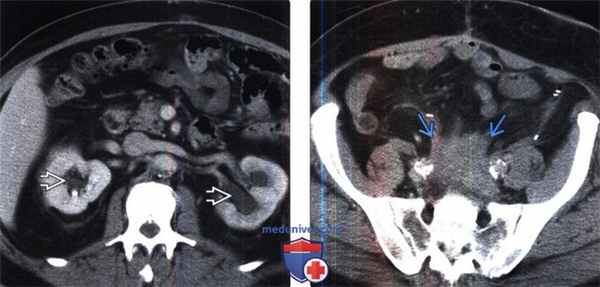
(Слева) КТ с контрастированием, аксиальная проекция: у этого же пациента выявлен двусторонний гидронефроз из-за наличия фиброзной мягкой ткани, показанной на предыдущем изображении.
(Справа) КТ с контрастированием, аксиальная проекция: у того же пациента выявлено атипичное каудальное расширение фиброзного процесса в полость малого таза вдоль подвздошных сосудов.
д) Клинические особенности:
1. Клиническая картина:
• Наиболее частые признаки/симптомы:
о Неспецифическая боль: поясничная, в боку и животе
о Почечная недостаточность, артериальная гипертензия, отеки нижних конечностей, анемия
• Лабораторные данные: нет специфичного или точного исследования:
о Повышение СОЭ и уровня С-реактивного белка; снижение гематокрита; возможна азотемия
о Возможно появление ревматоидного фактора и различных антител
2. Демография:
• Возраст:
о Как правило, 40-65 лет
• Пол:
о М:Ж= 1:1
• Эпидемиология:
о Распространенность: 1,3:100000 населения
3. Течение и прогноз:
• Осложнения:
о Обструкция мочеточника - почечная недостаточность
о Обструкция крупных сосудов (аорты и НПВ)
• Прогноз:
о Благоприятный при идиопатической/доброкачественной форме
о Неблагоприятный при злокачественной форме (выживаемость-3-6 мес.)
4. Лечение ретроперитонеального фиброза:
• Устранение возможного причинного фактора
• Иммуносупрессия: глюкокортикоиды
• Оперативное лечение: стентирование мочеточника и/или уретеролизис/транспозиция
е) Диагностическая памятка:
1. Следует учесть:
• При атипичной локализации или клинических признаках злокачественности показана биопсия
2. Советы по интерпретации изображений:
• Неравномерное окружение крупных сосудов и мочеточников соединительной тканью забрюшинного пространства
Идиопатический ретроперитонеальный фиброз (болезнь Ормонда): клиника, диагностика и вариант хирургического лечения
В работе представлен краткий обзор литературы по проблеме ретроперитонеального фиброза и приведено собственное наблюдение диагностики и удачного хирургического лечения идиопатической болезни Ормонда. Ретроперитонеальный фиброз - развитие неспецифического воспалительного процесса в жировой ткани забрюшинного пространства с формированием фиброзного очага вокруг аорты, нижней полой вены, подвздошных сосудов. Очаг фиброза может распространяться на мочеточники и сдавливать их. Развивается одно- или двусторонний гидроуретеронефроз с исходом в хроническую болезнь почек. В приведенном наблюдении представлена диагностика и способ хирургического лечения пациента с идиопатическим ретроперитонеальным фиброзом с двусторонним гидроуретеронефрозом и хронической болезнью почек.
Ключевые слова
Об авторе
Нечипоренко Александр Николаевич — к.м.н., доцент, доцент 2-й кафедры хирургических болезней УО «Гродненский государственный медицинский университет»;
Список литературы
1. Балицкая НВ. Редкий случай ранней диагностики ограниченной формы ретроперитонеального фиброза (болезнь Ормонда). Вестник Рентгенологии и Радиологии. 2011;(1):41-4.
2. Accorsi Buttini E, Mariatati F, Vaglio A. 18F-Fluorodeoxyglucose Positron Emission Tomography and Response to Therapy in Idiopathic Retroperitoneal Fibrosis Eur Urol. 2018;73(1):45-146. doi: 10.1016/j.eururo.2017.09.024
3. Caiafa RO, Vinuesa AS, Izquierdo RS, Brufau BP, Ayuso Colella JR, Molina CN. Retroperitoneal fibrosis: role of imaging in diagnosis and followup. Radiographics. 2013;33(2):535-52. doi: 10.1148/rg.332125085
4. Urban ML, Palmisano A, Nicastro M, Corradi D, Buzio C, Vaglio A. Idiopathic and secondary forms of retroperitoneal fibrosis: a diagnostic approach. Rev Med Interne. 2015;36(1):15-21. doi: 10.1016/ j.revmed.2014.10.008
5. Kermani TA, Crowson CS, Achenbach SJ, Luthra HS. Idiopathic retroperitoneal fibrosis: a retrospective review of clinical presentation, treatment, and outcomes. Mayo Clin Proc. 2011;86(4):297-303. doi: 10.4065/mcp.2010.0663
6. Khosroshahi A, Carruthers MN, Stone JH, Shinagare S, Sainani N, Hasserjian RP, Deshpande V. Rethinking Ormond‘s disease: -idiopathic‖ retroperitoneal fibrosis in the era of IgG4-related disease. Medicine (Baltimore). 2013;92(2):82-91. doi: 10.1097/MD.0b013e318289610f
7. Mehta A, Blodgett TM. Retroperitoneal fibrosis as a cause of positive FDG PET/CT. J Radiol Case Rep. 2011;5(7):35-41. doi: 10.3941/jrcr.v5i7.722
10. Vaglio A, Salvarani C, Buzio C. Retroperitoneal fibrosis. The Lancet. 2006;367(9506):241-51. doi: 10.1016/S0140-6736(06)68035-5
11. Скрябина ЕН, Магдеева НА, Бадургов ИС. Ретроперитонеальный фиброз (болезнь Ормонда). Клиническое наблюдение. Архив Внутренней Медицины. 2019;9(2):140-4.
12. Полухина ЕВ, Глазун ЛО. Ультразвуковая диагностика ретроперитонеального фиброза. Ультразвуковая и Функциональная Диагностика. 2016;(5):11-21.
13. Palmisano A, Vaglio A. Chronic periaortitis: fibroinflammatory disorder. Best Prac. Res Clin Rheumatol. 2009;23(3):339-53.
14. Парамонова ТИ, Горностаева ОС, Вдовкин АВ, Палькова ВА. Идиопатический ретроперитонеалный фироз (болезнь Ормонда). Наш опыт комплексной лучевой диагностики в современной кардиохирургической клинике. Диагностическая и Интервенционная Радиология. 2012; 6(4):103-11.
15. Кныш ВИ, Ананьев ВС, Черкес ВЛ, Элмурадов АН, Мазуров СТ. Синдром Ормонда в онкологической клинике. Хирургия. 1989;(5):125-7.
16. Magrey MN, Husni ME, Kushner I, Calabrese LH. Do acutephase reactants predict response to glucocorticoid therapy in retroperitoneal fibrosis? Arthritis Rheum. 2009;61(5):674-9. doi: 10.1002/ art.24461
17. Тюрин ВП, Мезенова ТВ, Китаев ВМ, Рогачиков ВВ, Гусаров ВГ, Волкова ЛВ, Уэтлева НБ. Болезнь Ормонда, осложнившаяся инфекционным эндокардитом. Клиническая Медицина. 2014;92(7):74-6.
18. Руднев АО, Максим МН, Вижгородский ВБ, Кирюшин АВ, Котанс СЯ. Роль компьютерной томографии в диагностике ретроперитонеального фиброза. Исследования и Практика в Медицине. 2018;5(2):141-7.
19. Корниенко ВИ, Аль-Шукри СХ, Люблинская АА. Ретроперитонеальный фиброз (болезнь Ормонда). Нефрология. 2009;13(3):159-62.
20. Мазо ЕБ, Хомерики ГГ. Внешнее протезирование мочеточника при ретроперитонеальном фиброзе. Урология и Нефрология. 1986;(3):20-5.
Болезнь Ормонда ( Забрюшинный фиброз , Ретроперитонеальный фиброз )
Болезнь Ормонда – это вариант мезинхимопатии, неспецифический фибросклеротический процесс, развивающийся в соединительной ткани забрюшинного пространства. Проявления обусловлены сдавлением мочеточников, сосудов и почек. Основные симптомы – поясничные и абдоминальные боли, дискомфорт в паховой области. В запущенных случаях присоединяется ХПН, наблюдаются отеки, тошнота, снижение диуреза. Диагноз подтверждают данные КТ, МРТ, ПЭТ и морфологического исследования, определения уровня IgG4. Лечение консервативное (гормонотерапия), при нарушении уродинамики – оперативное.
МКБ-10
Общие сведения
Забрюшинный фиброз впервые описал французский исследователь И. Альбарран в начале XX века, более объемную работу по изучению патологии провел американский уролог Д.К. Ормонд в 1948 году. Специалисты в сфере современной урологии рассматривают большинство случаев болезни как иммунозависимую системную патологию, ассоциированную с иммунными комплексами IgG4-СЗ, характеризующуюся тотальной или частичной воспалительной инфильтрацией органов и тканей плазматическими клетками. Именно они вырабатывают IgG4, что инициирует облитерирующий флебит и фибросклероз. Болезнь Ормонда – частный случай мезинхимопатии, аналогичные изменения регистрируются в других органах и системах. Патологию чаще диагностируют у мужчин старше 50 лет.
Причины
Причины забрюшинного фиброза до настоящего времени остаются дискутабельными. Считается, что этиологические факторы провоцируют иммунный ответ, что способствует воспалительному поражению брюшины, исходом которого становится фиброз. Агрессивность патологии различается, причины вариативности неизвестны. Основным патогенетическим триггером называют повышенную экспрессию комплекса IgG4 плазматическими клетками. Болезнь Ормонда может быть вторичной, специалисты выделяют ряд состояний, которые потенциально приводят к ретроперитонеальному фиброзу:
- Некоторые заболевания. Воспаление почек, мочеточников и других органов, прилегающих к забрюшинной клетчатке, может инициировать фиброзно-склеротические процессы. Злокачественные новообразования (рак прямой кишки, простаты, мочевого пузыря), инфекции (туберкулез, токсоплазмоз, бруцеллез) также провоцируют забрюшинный фибросклероз. Пиелоренальный рефлюкс, экстравазация мочи с растворенными антибиотиками играют особую роль в инфильтрации мочеточника и часто приводят к гидронефрозу.
- Повреждение тканей. Травма живота, особенно с образованием забрюшинной гематомы, может осложниться лимфопролиферативными нарушениями плазматических клеток. Аналогичные изменения иногда потенцируют хирургические вмешательства: лимфаденэктомия, колэктомия, операции по поводу аневризмы аорты. Фиброз той или иной степени регистрируют после прохождения лучевой терапии на органах малого таза.
- Прием ряда препаратов. Бромокриптин, гидралазин, метилдопа, производные спорыньи при длительном приеме вызывают склерозирующий забрюшинный гранулематоз. Некоторые специалисты в качестве причины патологии упоминают лечение высокими дозами антибиотиков и бета-адреноблокаторов. Ормонд был убежден, что фиброзно-склеротические разрастания становятся следствием реакции гиперчувствительности на лекарства или химические вещества.
К предрасполагающим факторам относят курение, воздействие асбеста. Наличие нескольких больных в пределах одной семьи указывает на возможную роль генетических факторов. У некоторых пациентов, страдающих фибросклерозом Ормонда, выявляют человеческий лейкоцитарный антиген HLA–B27 (иммуногенетический маркер), носительство которого свидетельствует о предрасположенности к аутоиммунным заболеваниям, включая забрюшинный фиброз. Существуют и другие генетические ассоциации, повышающие вероятность патологии.
Патогенез
По последним данным, в 50-75% болезнь Ормонда связана с присутствием плазматических клеток, продуцирующих IgG4. Патология чаще проявляется системно, аналогичные изменения тканей почти всегда выявляют в поджелудочной железе, лимфатических узлах, гипофизе. Наблюдается опухолевидный отек вовлеченных органов, лимфоплазматическая инфильтрация и фиброзно-склеротический процесс различной степени выраженности. Измененная клетчатка сдавливает мочеточник, крупные магистральные сосуды, лимфатические пути, реже – почки.
Инфильтрат состоит из многочисленных лимфоцитов, плазматических клеток, макрофагов, иногда нейтрофилов. Воспалительные клетки вкраплены в коллагеновые пучки, организованы узловыми скоплениями вокруг мелких сосудов. Патология классифицируется как связанная с IgG4 при наличии сториформного фиброза, инфильтрации эозинофилов, облитерирующего флебита. Тучные клетки находятся в дегранулированном состоянии, что согласуется с их активным участием в фиброзно-воспалительной реакции.
Классификация
Забрюшинный фиброз может быть изолированным, связанным с аутоиммунными болезнями, или возникшим на фоне многоочагового фиброзно-воспалительного заболевания, ассоциированного с IgG4. Поражение чаще затрагивает оба мочеточника. Стандартизированные критерии для классификации ретроперитонеального фиброза отсутствуют, патология рассматривается в одном ряду с хроническим периаортитом, перианевризматическим фиброзом и воспалительными аневризмами брюшной аорты, которые имеют общие гистологические и клинические признаки. Формы ретроперитонеального фиброза:
- Первичная (идиопатическая). Причина заболевания не может быть обнаружена. Системные аутоиммунные патологии, факт травматизации, онкологические процессы отсутствуют.
- Вторичная. Есть связь с лекарственными препаратами, травмой, радиационным облучением. У 10% больных ретроперитонеальный фибросклероз обусловлен прогрессированием злокачественного новообразования.
- IgG4- ассоциированная. Примерно половина случаев является симптомом относительно клинически гетерогенного заболевания, связанного с IgG4.
Симптомы болезни Ормонда
Вначале в 60-90% случаев наблюдаются системные симптомы: слабость, анорексия, потеря веса. Клинические проявления развернутой формы многообразны, включают дискомфорт в поясничной области, животе и над лоном (70-90%). Боль обычно тупая, не изменяется в зависимости от положения тела, временно реагирует на нестероидные противовоспалительные средства. При поражении мочеточника имитирует почечно-мочеточниковую колику, для которой типичны резкая болезненность, положительный симптом поколачивания, рвота.
В 20% случаев компрессия нарушает нормальную перистальтику кишечника, провоцируя запоры. У 35% мужчин с болезнью Ормонда присутствуют тестикулярные боли, ретроградная эякуляция и эректильная дисфункция. К менее распространенным урологическим симптомам относят учащенное мочеиспускание, рези и примесь крови в моче. Повышение температуры до фебрильных цифр, потрясающий озноб и выраженные поясничные боли свидетельствуют о присоединении острого пиелонефрита.
Компрессия сосудов проявляется гидроцеле и варикоцеле (30%). Характерны жалобы на дискомфорт в промежности, чувство распирания мошонки. Сдавление нижней полой вены и лимфатических путей вызывает отеки нижних конечностей и хромоту у каждого десятого больного. При вовлечении почечных артерий возникает рено-сосудистая гипертензия. Повышение давления носит устойчивый характер. При существовавшей ранее гипертонии ее течение ухудшается. Высокое давление при постановке диагноза выявляют у трети пациентов.
Осложнения
Осложнения заболевания весьма серьезны, связаны с высокой летальностью (10-20%). Сужение просвета мочеточников и их гипотония приводят к рецидивирующему пиелонефриту, гидронефротической трансформации почек (55-100%), хронической почечной недостаточности (40-90%). У 32% больных диагностируют атрофию почки, связано ли это с обструкцией мочеточника, стенозом почечной артерии или другими причинами – остается неясным. Часто после поражения одного мочеточника другой вовлекается в процесс в период от нескольких недель до нескольких лет.
Тромбоз глубоких вен и легочная эмболия – грозные осложнения венозной компрессии при синдроме Ормонда – встречаются редко, что обусловлено компенсаторными возможностями организма (формированием коллатеральных путей для оттока крови). При забрюшинном фибросклерозе могут поражаться брыжеечные и чревные артерии с развитием стеноза и ишемических осложнений, напоминающих брыжеечный васкулит. У 30% больных ретроперитонеальным фиброзом изменена грудная аорта, что может привести к ее аневризме.
Диагностика
Аутоиммунное склерозирующее заболевание сложно заподозрить из-за многообразия жалоб. Изменения в анализах неспецифичны, встречаются при других патологиях. Нередко недообследованные пациенты получают неполноценное лечение у уролога или гастроэнтеролога, что ухудшает прогноз. Доказано, что на начальной стадии можно добиться ремиссии болезни с помощью исключительно консервативной терапии, поэтому специалисты считают приоритетным раннее выявление патологического процесса. Алгоритм обследования при забрюшинном фиброзе Ормонда включает:
- Лабораторные анализы. Воспалительные маркеры (СОЭ, С-реактивный белок) выше нормы более чем у половины пациентов, но этот показатель не позволяет дифференцировать идиопатический и вторичный забрюшинный фибросклероз. Повышение уровня IgG4 сыворотки крови >135 мг/дл в сочетании с гистологическими признаками является основным критерием для подтверждения IgG4-СЗ. При всех формах патологии оценивают уровень мочевины, креатинина и СКФ для определения функциональной способности почек. Анализ мочи показывает низкий удельный вес, протеинурию, гематурию.
- Визуализационные методики. МРТ и КТ – основные исследования при болезни Ормонда. Послойное сканирование помогает различить идиопатическую и вторичную формы фибросклероза. УЗИ проводят для подтверждения болезни на начальных стадиях, оценки степени гидронефроза, обнаружения аневризмы и дилатации аорты. Для улучшения визуализации используют контрастное вещество. В последние годы выполняют ПЭТ, которая выявляет скрытые опухолевые и инфекционные процессы.
- Биопсию. При неоднозначных результатах инструментальных исследований и отсутствии ответа на стероидную терапию обосновано проведение биопсии. В качестве ограничения к исследованию рассматривают подозрение на опухолевый процесс с риском распространения раковых клеток. На ранних стадиях фиброза определяется гиперваскулярная ткань с периваскулярным лимфоцитарным инфильтратом, макрофаги с жировыми включениями. Для поздней стадии типична бессосудистая масса, лишенная клеточных структур.
Дифференциальную диагностику проводят с опухолями забрюшинного пространства, обструктивной уропатией другого генеза (при нефролитиазе, лучевых повреждениях, неспецифическом уретерите). Схожая картина наблюдается при воспалительных процессах клетчатки, посттравматических состояниях и новообразованиях мочеточника. Дифференциальный диагноз между идиопатическим, связанным с IgG4, и вторичным фибросклерозом имеет решающее значение, поскольку тактика ведения может кардинально различаться.
Лечение болезни Ормонда
Лечебные мероприятия направлены на сохранение функциональной способности органов мочевыделения, предотвращение распространения патологического процесса на соседние структуры, облегчение или купирование неблагоприятных симптомов. Тактика лечения (консервативное или хирургическое с приемом лекарств) зависит от стадии ретроперитонеального фиброза. При отсутствии уропатии и выраженного сдавления сосудов возможна медикаментозная терапия с обязательным наблюдением (КТ, МРТ и УЗИ органов брюшной полости и почек, оценка СОЭ, уровня С-реактивного белка).
Консервативная терапия
Консервативное лечение позволяет добиться положительной динамики у 80-83% пациентов. Эффект кортикостероидов обусловлен их противовоспалительным действием, способностью замедлять созревание соединительной ткани. Тамоксифен назначают при наличии противопоказаний к кортикостероидам или одновременно с гормональными средствами. Комбинация глюкокортикоидов с азатиоприном наиболее полезна при воспалении. Азатиоприн также применяют в качестве иммуносупрессивного препарата при неэффективности глюкокортикоидной терапии. Иммунодепрессант микофенолат угнетает синтез пурина и пролиферацию лимфоцитов.
Оперативные вмешательства
Обструктивная уропатия с нарушениями уродинамики и тенденцией к гидронефрозу почек подразумевает решение вопроса об отведении мочи. Первичное лечение забрюшинного фиброза включает уретеролиз, латеральную или внутрибрюшинную транспозицию мочеточников, их изоляцию. Далее обязательно проводят курс противорецидивной терапии, позволяющий снизить вероятность рецидивирования с 50 до 10%.
- Уретеролиз. Операция заключается в удалении фиброзной ткани, сдавливающей мочеточник. Не всегда обеспечивает удовлетворительный результат, поскольку уропатия вызвана не только компрессией, но и гипотонией мышечного слоя. Вмешательство выполняют открытым и лапароскопическим способом. Последний менее травматичен, его эффективность достигает 93,8%. Уретеролиз с окутыванием мочеточника большим сальником производят чаще и считают операцией выбора, что связано с меньшим количеством рецидивов (10%).
- Манипуляции для восстановления оттока урины.Стентирование мочеточника используют как первичную помощь для восстановления уродинамики. После купирования воспаления возможно оперативное вмешательство. У пожилых пациентов, при выявлении противопоказаний и тяжелом состоянии, не позволяющем выполнить операцию, катетер типа стент может длительно функционировать с заменой по мере необходимости. Иногда выполняют чрескожную пункционную нефростомию – под контролем ультразвукового оборудования в лоханку устанавливают дренаж.
- Инновационные методы. Описаны новые хирургические методики: уретеролиз и обертывание мембранными дышащими тканями, иссечение мочеточника и реанастомоз, почечная аутотрансплантация. Уропатию разрешают посредством баллонной дилатации – эндоурологическим способом вводят баллон, а затем под визуальным контролем расширяют его в нужном участке мочеточника. Результативность перечисленных вмешательств вариативна.
Экспериментальные способы
В последнее время начали применять эффективные экстракорпоральные методы терапии, основанные на выведении из крови болезнетворных и токсичных субстанций. Существует несколько вариантов: плазмаферез, лимфоцитаферез (отдельное извлечение лимфоцитарных клеток), каскадная фильтрация плазмы. Хорошие результаты получают при перфузии жидкой части крови через носитель, отсекающий соответствующие антитела.
Из новых лекарственных препаратов, обеспечивающих улучшение при идиопатических и IgG4-связанных патологиях, выделяют ритуксимаб (моноклональные антитела, полученные методом генной инженерии). Его назначают в качестве монотерапии или в комбинации с кортикостероидами. Ритуксимаб используют в профилактических целях по достижении ремиссии. Крупные рандомизированные исследования не проводилось, подходы к терапии во многом находятся на стадии разработки.
Прогноз и профилактика
Если болезнь диагностирована на ранней стадии с условием адекватной терапии, прогноз благоприятный. Гидронефроз и хроническая болезнь почек ухудшают исход. Улучшение функции почек происходит за 14-18 дней, далее пациенты подлежат тщательному наблюдению: сначала каждые три месяца, если нет отрицательной динамики – 1 раз в полгода. Забрюшинный фиброз, инициированный опухолевыми заболеваниями, имеет неблагоприятный прогноз с летальностью в течение полугода.
Профилактические мероприятия для предотвращения идиопатических форм заболевания не разработаны. Для предупреждения вторичного забрюшинного фиброза следует отказаться от курения, придерживаться здорового образа жизни. Недопустим прием лекарственных препаратов с превышением рекомендованных дозировок и длительности терапии, самолечение. Ранее обращение к специалисту при появлении неприятных симптомов, прохождение полной диагностики значительно увеличивает шансы на благоприятный исход – лечению лучше поддаются острые формы фиброза или существующие не более 6 месяцев.
1. Диагностика новой нозологической группы: IgG4-ассоциированное системное заболевание/ Седышев С. Х., Васильев В.И., Ковригина А.М.// Научно-практическая ревматология. Сборник материалов II конгресса ревматологов России – 2011.
2. Заболевание, связанное с IgG4: характеристика группы больных и терапия ритуксимабом/ Седышев С.Х., Васильев В.И. и др.// Лікарю-практику – 2013 - №52.
3. Ритуксимаб для идиопатического и IgG4-связанного забрюшинного фиброза/ Медицина (Балтимор) – 2018 - №97.
Читайте также:
