Лучевая диагностика сиалолита околоушной железы
Добавил пользователь Владимир З. Обновлено: 28.01.2026
В нашу клинику обратилась женщина, 26 лет. При сборе анамнеза удалось выяснить, что на протяжении 6 месяцев у нее присутствуют периодические боли в области левой щеки, постоянный отек мягких тканей левой околоушной области и боковой поверхности шеи с левой стороны (рис. 1). При первичном осмотре пациентки температура тела нормальная, показатели жизненно важных функций стабильные, частота сердцебиения 70 ударов в минуту, частота дыхания 16 раз в минуту, артериальное давление 110/70 мм рт. ст. Лабораторные исследования выявили незначительное увеличение количества лейкоцитов.
Прежде чем рассмотреть вероятность одонтогенного происхождения данных симптомов, пациентка обращалась к различным специалистам. Назначаемые этими специалистами повторные циклы антибиотикотерапии оказались неэффективны. В последующем эхографическое исследование выявило присутствие небольшого сиалолита в левой околоушной слюнной железе и был поставлен диагноз «сиалолитиаз». В течение одного месяца пациентке были проведены 3 цикла дистанционной ударно-волновой литотрипсии в левой околоушной области. После проведенных процедур симптоматика сохранилась. Спустя несколько недель отек мягких тканей боковой поверхности шеи трансформировался в острый гнойный лимфаденит соответствующей локализации. В этот момент пациентка была направлена в лечебное учреждение, в котором работают авторы.
На ортопантомограмме выявлено наличие полуретенированного третьего моляра (зуб мудрости, зуб 38) (рис. 2) . Дистально от зуба 38 определяется наличие очага разряжения костной ткани размером 10 мм, образовавшегося вследствие увеличения фолликула зуба 38.
Магнитно-резонансная томография (MRI) выявила наличие подкожного абсцесса левой околоушной области, а также наличие лимфаденопатии с левой стороны (рис. 3) .
Было принято решение об удалении левого нижнего третьего моляра и проведении цистэктомии. Гистопатологический анализ участка оболочки удаленной кисты выявил наличие плотного воспалительного клеточного инфильтрата, состоящего в основном из лимфоцитов и плазматических клеток (рис. 4) . За 30 минут до хирургического вмешательства пациентке внутривенно был введен препарат меропенем в количестве 2 граммов. После проведенной операции симптомы полностью исчезли, пациентка была выписана из клиники. Ей был назначен амоксициллин / клавулановая кислота в дозах 875 мг / 125 мг перорально, через каждые 12 часов в течение 7 дней. Во время последнего визита к врачу, спустя 6 месяцев после операции, признаков рубцового изменения кожи у пациентки обнаружено не было.
Рис. 1. Клинический вид абсцесса околоушной области. Гнойный лимфаденит латеральных шейных лимфатических узлов, появившийся после проведения дистанционной ударно-волновой литотрипсии по поводу лечения предполагаемого сиалолитиаза. Рис. 2. Ортопантомография выявила аномалию прорезывания зуба 38 и наличие фолликулярной кисты.
Рис. 3. Магнитно-резонансная томография выявила формирование подкожного абсцесса в левой околоушно-жевательной области. Рис. 4. При гистологическом анализе участка оболочки удаленной кисты выявлено наличие плотного воспалительного клеточного инфильтрата, состоящего в основном из лимфоцитов и плазматических клеток (окраска гематоксилином и эозином).
Дифференциальная диагностика
Перечень клинических состояний, при которых наблюдается одностороннее увеличение околоушной области, включает сиалолитиаз, туберкулез, актиномикоз околоушной слюнной железы, лимфаденит, кисту околоушной слюнной железы, кисту сальной железы и неоплазию.
Сиалолитиаз
Слюннокаменная болезнь (сиалолитиаз) — это заболевание, которое по частоте поражения больших слюнных желез стоит на втором месте после эпидемического паротита и является причиной 30 % всех сиалоаденопатий. Наибольшая заболеваемость выявлена среди мужчин в возрасте от 30 до 60 лет [1]. Сиалолитиаз чаще поражает подчелюстную слюнную железу (83—94 %), реже — околоушную слюнную железу (4—10 %) и подъязычную слюнную железу (1—7 %) [2]. Существует несколько гипотез, посвященных этиологии образования камней в слюнных железах: гипотеза о роли анатомо-морфологических факторов (стеноз слюнного протока, дивертикул протока слюнной железы и др.), о влиянии состава слюны (сильное перенасыщение, дефицит ингибиторов кристаллизации и др.) и о значении воспалительных, химических или нейрогенных факторов. Камни состоят из смеси фосфатов кальция и в процессе кристаллизации притягивают и накапливают органический матрикс.
Удаление камней хирургическим способом является эффективным методом лечения, однако в некоторых случаях способствует развитию значительных осложнений в послеоперационном периоде. На данный момент существуют консервативные методы лечения, такие как дистанционная литотрипсия, контактная литотрипсия и перкутанная (чрескожная) литотрипсия [3].
Туберкулез околоушной слюнной железы
Туберкулез — инфекционный гранулематоз с хроническим течением, характеризуется разнообразием клинических проявлений и локализации. Несмотря на то что для данного заболевания типичным признаком является поражение легких, внелегочные формы болезни встречаются часто и составляют 20 % из всех случаев заболевания туберкулезом в активной форме [4]. Инфицирование слюнных желез происходит редко. Поражение околоушной слюнной железы и близлежащих лимфатических узлов может возникнуть при наличии очага туберкулезной инфекции в ротовой полости либо при наличии отдаленного очага в легком [5]. В этом случае заболевание сопровождается острым воспалением и диффузным отеком слюнной железы. В некоторых случаях происходит образование околоушного свища или абсцесса [6].
Актиномикоз околоушной слюнной железы
Первичный очаг актиномикоза представляет собой гранулему и характеризуется хроническим нагноением. Обычно причиной являются Actinomyces israelii — грамположительные анаэробные условно патогенные бактерии ротовой полости. Актиномикоз поражает здоровых людей, при наличии местных условий способствующих росту возбудителя. Зачастую заболевание поражает мягкие ткани, слюнные железы, кости и кожный покров в области лица и шеи. Первичный актиномикоз околоушной слюнной железы является очень редким заболеванием, внешние проявления которого могут иметь сходство с признаками наличия новообразования [7].
Клиническим признаком шейно-лицевого актиномикоза является наличие гнойного образования и типичных желто-зеленых гнойных выделений с содержанием мелких желтых гранул, имеющих диагностическое значение. Начальные симптомы включают болевые ощущения, повышение температуры, покраснение кожи, отек мягких тканей. Нагноение может отсутствовать [8].
Другие состояния, вызывающие одностороннее увеличение околоушной области
Одностороннее увеличение околоушной области может являться следствием наличия пальпируемого образования или диффузного отека. Локализация образования на поверхности слюнной железы может свидетельствовать о наличии лимфаденита, кисты околоушной слюнной железы, кисты сальной железы или опухоли экстрапаротидного расположения. Образование, расположенное в толще слюнной железы, может являться доброкачественной или злокачественной опухолью либо сиалоаденопатией.
Клинические симптомы злокачественных опухолей включают быстрый рост, паралич лицевого нерва, уплотнение ткани и наличие болевых ощущений. Чаще всего такие новообразования возникают у пожилых людей [9].
Диффузный отек околоушной области, не связанный с патологическим процессом в околоушной слюнной железе, может являться признаком гипертрофии жевательной мышцы, поражения височно-нижнечелюстного сустава или остеомиелита восходящей ветви нижней челюсти.
Обоснование диагноза
В случае одностороннего увеличения околоушной области при проведении дифференциальной диагностики необходимо учитывать анамнез текущего заболевания и месторасположение пальпируемого образования или диффузного отека. Сиалоденит может протекать при отсутствии какого-либо образования в слюнной железе. В этом случае наличие диффузного отека сопровождается резкими болями в области слюнной железы, которые исчезают через 15—20 минут. Болезненная припухлость может возникнуть после проведения лучевой терапии или явиться следствием вирусного воспаления слюнной железы, к примеру эпидемического паротита. В этих случаях обычная ортопантомограмма может быть использована для комплексной оценки патологии зубных рядов и окружающих костных структур, височно-нижнечелюстных суставов, гайморовых пазух и полости носа. Для того чтобы определить объем воспаленных тканей и количество скопившегося гноя, в случае если распространение инфекции затрагивает жевательные мышцы или фасции, используют компьютерную и магнитно-резонансную томографию.
У пациентки была обнаружена редкая фолликулярная киста. Наличие кисты сопровождалось воспалительным процессом, имеющим тенденцию к дальнейшему распространению на окружающие ткани. Нарушение процесса прорезывания обычно несет в себе риск повреждения зубного фолликула и образования фолликулярной кисты.
Авторы предположили распространение инфекции по восходящему пути, от фолликулярной кисты и далее, между внутренней поверхностью левой ветви нижней челюсти и внутренней крыловидной мышцей. Инфекция распространялась по этому пути и достигла вырезки нижней челюсти, сформировав подкожный абсцесс в левой околоушной области. Вирулентность микроорганизмов и действие жевательной силы могут объяснить распространение абсцесса вопреки гравитационным силам. Более того, проведенная ранее дистанционная ударно-волновая литотрипсия могла способствовать распространению инфекции и усилению процесса нагноения.
Удаление третьего моляра является рутинным хирургическим вмешательством, поэтому хирург-стоматолог и челюстно-лицевой хирург должны быть осведомлены о возможных осложнениях. Одонтогенные инфекции могут распространяться через различные клетчаточные пространства челюстно-лицевой области, сформированные мышцами и фасциями, вызывая серьезные осложнения, такие как абсцесс мозга, тромбоз кавернозного синуса, воспалительные процессы в височной области, медиастинит и тяжелые воспалительные процессы в глубоком латеральном пространстве шеи [10]. К счастью, в рассматриваемом нами случае воспалительный процесс не распространился на окологлоточное пространство, что могло бы привести к нарушению проходимости дыхательных путей и развитию опасного для жизни состояния.
В представленной статье описан редкий случай воспаления подкожной клетчатки и гнойной лимфоаденопатии, развившихся вследствие наличия фолликулярной кисты нижней челюсти, сопровождаемой образованием подкожного абсцесса околоушной области. Угроза развития тяжелых осложнений, таких как сепсис или вовлечение в патологический процесс окологлоточного клетчаточного пространства, в сочетании с быстрым распространением инфекции является показанием для экстренного проведения мероприятий, необходимых для постановки правильного диагноза и начала лечения.
Лучевая диагностика сиалолита околоушной железы
а) Терминология:
• Синонимы: сиалолитиаз, слюнной камень, муцинозная бляшка, конкремент околоушной слюнной железы
• Определение: обструкция протока околоушной слюнной железы кальцинатом
б) Визуализация:
• Морфология: ровные края, овальная, округлая форма; возможны концентрические слои
• Мелкие рентгеноконтрастные участки (единичные или множественные), средний диаметр 6,4 мм (диапазон: 1-31 мм)
• 80% сиалолитов околоушной железы рентгенонегативны (нет выраженных обызвествлений) (муцинозные бляшки)
• 83% находятся в протоке Стенсена, 17% интрапаренхиматозные
• Возможны перемежающиеся участки расширения/стриктуры протока проксимальнее зоны обструкции
• Протокол визуализации:
о Традиционная рентгенография с целью скрининга
о Традиционная сиалография-лучший (но инвазивный) метод исследования протоковой системы
о Традиционная сиалография позволяет обнаружить рентгенонегативные сиалолиты, а также оценить сиалодохит
о Если сиалолит не обнаруживается на рентгенограммах, а традиционная сиалография недоступна или противопоказана, используются КТ, МРТ или УЗИ
(Слева) На кадрированной панорамной рентгенограмме в правой околоушной железе визуализируются множественные сиалолиты различного размера, которые необходимо дифференцировать с кальцинатами в небной миндалине и обызвествленными лимфоузлами. Последние обычно имеют неправильную форму и напоминают цветную капусту. Относительно часто встречаются множественные сиалолиты.
(Справа) На кадрированной аксиальной КЛКТ визуализируется сиалолит в задних отделах паренхимы правой околоушной железы. Примерно 17% сиалолитов околоушной железы расположены интрапаренхиматозно. (Слева) На обработанной традиционной сиалограмме визуализируется минимально обызвествленный сиалолит(муцинозная бляшка) в протоке Стенсена, выглядящая как дефект наполнения. Участки расширения протока перемежаются со стриктурами, что свидетельствует о сиалодохите.
(Справа) На КТ с КУ в аксиальной плоскости определяются типичные признаки острого паротита в виде интенсивного накопления контраста в сочетании с сиалолитом (протоковым конкрементом) в в дистальном сегменте протока Стенсена. Определяется также уплотнение вышележащей платизмы и подкожного жира, соотносящееся с острым воспалительным процессом.
в) Дифференциальная диагностика:
• Небный тонзилолит
• Дистрофические кальцинаты лимфоузлов
• Флеболит/сосудистая мальформация
г) Патология:
• Сиалолиты могут приводить к застою слюны
• А также к сиалодохиту/сиаладениту
д) Клинические особенности:
• Сиалолиты часто множественные и связаны с сиаладенитом
• При пухлость/дискомфорт во время еды; возможно отсутствие симптоматики
• Преаурикулярный отек
• Стимуляторы слюноотделения усиливают отток
а) Терминология:
1. Синоним:
• Паротит
2. Определение:
• Воспаление или инфекция околоушной железы:
о Бактериальная: острый гнойный (обычно локальный) процесс
о Вирусная: острый вирусный паротидный сиаладенит (эпидемический паротит)
о Вторичный сиаладенит на фоне обструктивного сиалолита
о Ювенильный рецидивирующий паротит неясной этиологии
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Увеличение околоушных желез в острой фазе; атрофия паренхимы в хронической
• Локализация:
о Околоушное пространство
о Острый процесс обычно односторонний; хронический-двухсторонний
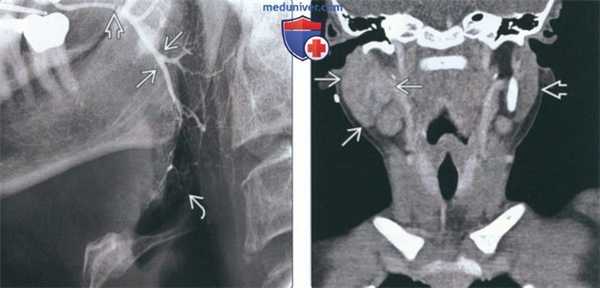
(Слева) На традиционной сиалограмме у пациента с паротидным сиаладенитом определяется легкое расширение протоков (реверсивная архитектура). Терминальные протоки и ацинусы практически не визуализируются. В дистальных отделах протока Стенсена определяется рентгенонегативный сиалолит.
(Справа) На корональной КТ с КУ(реконструкция) у семилетнего ребенка с острым вирусным паротитом определяется избыточное контрастное усиление увеличенной правой околоушной железы. Левая железа не изменена. Абсцессы, лимфаденопатия, конкременты отсутствуют.
2. Рентгенография при воспалении околоушной железы:
• Традиционная или КЛКТ-сиалография:
о «Реверсивная протоковая архитектура»: расширение (а не сужение) проксимальных протоков
о Чередующиеся расширения/стриктуры («связка сосисок») (сиалодохит)
о Скопления контраста за пределами протоков/ацинусов (шаровидная и деструктивная сиалэктазия)
о Показаны при воспалении протоков и сиалолитах (особенно минимально обызвествленных)
о Не показаны для оценки объемного воздействия и при острой инфекции
3. КТ при воспалении околоушной железы:
• КТ без КУ:
о Гиперденсная околоушная железа с неровными краями (бак-териальная/вирусная инфекция)
о Обычно обнаруживаются сиалолиты
• КТ с КУ:
о Острая фаза:
- Диффузное повышение плотности увеличенной околоушной железы (бактериальная/вирусная инфекция)
- Маленькие контрастирующиеся сосуды могут имитировать часто встречающиеся сиалолиты
- Сиалэктазия и изменения протоков вариабельны
- Абсцесс: гиподенсная полость с контрастирующимся «ободком»
- Может имитировать объемное образование, злокачественную опухоль
- Увеличенные лимфоузлы сложно отличить от первичного новообразования
- Увеличенная глубокая доля может обусловливать объемное воздействие на боковую границу окологлоточного пространства
о Хроническая фаза:
- Неоднородные атрофированные железы
- В расширенных протоках могут обнаруживаться сиалолиты
4. МРТ при воспалении околоушной железы:
• Т1 ВИ:
о Диффузный сигнал высокой интенсивности и спорадические очаги еще более высокой интенсивности (абсцессы)
• Т2 ВИ FS:
о МР-сиалография
• Т1 ВИ С+:
о Диффузное контрастирование увеличенной околоушной железы
о Скопления гипоинтенсивной жидкости с контрастирующимся «ободком» (абсцессы)
5. УЗИ при воспалении околоушной железы:
• Увеличенная гипоэхогенная околоушная железа неоднородной структуры
• Могут обнаруживаться сиалолиты и абсцессы
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о Традиционная сиалография или МРТ при поражении протоков:
- МР-сиалография предпочтительнее при острой инфекции
о КТ или УЗИ при поражении паренхимы о У детей вначале выполняется УЗИ для минимизации рисков облучения
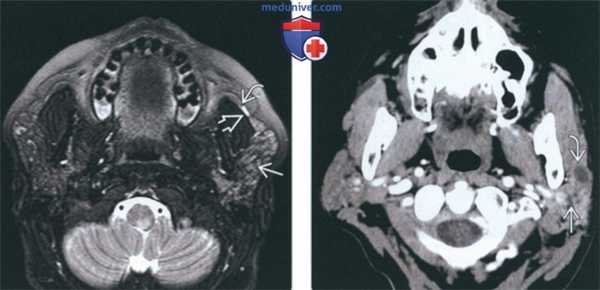
(Слева) На аксиальной МРТ (STIR) у пациента с острым обструктивным сиаладенитом в левой околоушной железе определяется диффузный сигнал высокой интенсивности относительно правой железы. Главный проток (экстрагландулярный сегмент) справа расширен на фоне обструкции обусловленной маленьким камнем или стенозом.
(Справа) На аксиальной КТ с КУ определяется хронический паротит. Обе околоушные железы атрофированы и имеют слегка неоднородную плотность. Слева определяется расширение интрагландулярного протока и выраженное расширение протока Стенсена. Конкременты не визуализируются.
в) Дифференциальная диагностика воспаления околоушной железы:
1. Синдром Шегрена:
• Точечная сиалэктазия с множественными интрапаротидными кистозными и солидными объемными образованиями
• Может сочетаться с вторичным сиалодохитом/сиаладенитом
2. ВИЧ-ассоциированные доброкачественные лимфоэпителиальные кисты:
• Множественные интрапаротидные кистозные и солидные образования, имитирующие синдром Шегрена
• Гиперплазия миндалин и шейная реактивная лимфаденопатия
3. Злокачественная опухоль:
• Интрапаротидные кистозные и солидные образования с инвазивными краями
г) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Отек преаурикулярной области
о Боль± нагноение (бактериальная инфекция)
о Уменьшение слюноотделения
2. Демография:
• Острый бактериальный: новорожденные и ослабленные пожилые люди
• Острый вирусный: • Обструктивный сиаладенит: взрослые
3. Лечение:
• Стимуляторы слюноотделения (жевательная резинка без сахара или кислые конфеты); ↑ употребление жидкости
• Антибиотикотерапия
• Расширение протока или хирургическая сиалолитэктомия
• Хирургическое тотальное удаление железы
д) Диагностическая памятка:
1. Следует учесть:
• Синдром Шегрена, новообразование, поликистозное поражение при ВИЧ
2. Советы по интерпретации изображений:
• Ищите расширенные протоки и сиалолиты
• Ищите «реверсивную архитектуру» и патологическую морфологию протоков
• Атрофия паренхимы при хроническом паротидном сиалолитиазе
• Исключите новообразование
ж) Список использованой литературы:
1. Prasad RS: Parotid gland imaging. Otolaryngol Clin North Am. 49(2):28B—312, 2016
1. Синонимы:
• Сиалолитиаз, слюнной камень, муцинозная бляшка, конкремент околоушной слюнной железы
2. Определение:
• Обструкция протока околоушной слюнной железы кальцинатом
1. Общая характеристика:
• Лучший диагностический критерий:
о Мелкие рентгеноконтрастные включения (единичные или множественные), средний диаметр 6,4 мм (1-31 мм)
о 80% сиалолитов рентгенонегативны в связи с отсутствием выраженных обызвествлений (муцинозные бляшки)
о Возможны перемежающиеся участки расширения/стриктуры протока
• Локализация:
о 83% в протоке Стенсена, 17% интрапаренхиматозные
о Сиалолиты чаще встречаются в поднижнечелюстной железе, чем в околоушной, т.к. околоушная железа имеет серозную природу
• Морфология:
о Ровные края, овальная/округлая форма; концентрические слои
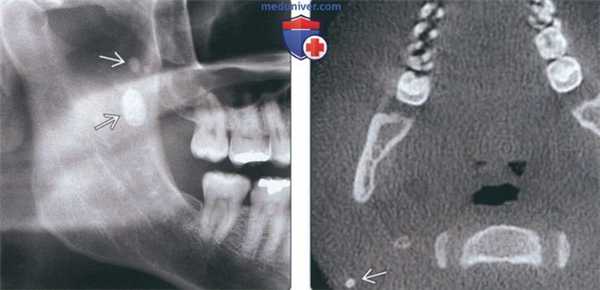
(Слева) На кадрированной панорамной рентгенограмме в правой околоушной железе визуализируются множественные сиалолиты различного размера, которые необходимо дифференцировать с кальцинатами в небной миндалине и обызвествленными лимфоузлами. Последние обычно имеют неправильную форму и напоминают цветную капусту. Относительно часто встречаются множественные сиалолиты.
(Справа) На кадрированной аксиальной КЛКТ визуализируется сиалолит в задних отделах паренхимы правой околоушной железы. Примерно 17% сиалолитов околоушной железы расположены интрапаренхиматозно.
2. Рентгенография при сиалолите околоушной железы:
• Рентгенологические признаки:
о Традиционная сиалография: рентгеноконтрастные и рентгенонегативные протоковые дефекты наполнения
о Традиционная сиалография: расширенные участки протока, чередующиеся со стриктурами (последствия вторичной инфекции)
• Экстраоральная рентгенография:
о Рентгеноконтрастный овальный участок, иногда слоистый
о Может обнаруживаться на панорамной рентгенограмме или рентгенограмме в передне-задней проекции с надутыми щеками параллельно наружному краю ветви нижней челюсти
3. КТ при сиалолите околоушной железы:
• КТ с КУ:
о Плотное включение в области протока Стенсена (при выраженном обызвествлении); при незначительном обызвествлении не визуализируется
• КЛКТ:
о Сиалография и КЛКТ: визуализация протоков, определение обструкции
4. МРТ при сиалолите околоушной железы:
• Т2ВИ:
о Гипоинтенсивный участок выпадения сигнала в протоке околоушной железы в области ворот
о Плохо определяется при недостаточном оттоке слюны
5. УЗИ при сиалолите околоушной железы:
• Сиалолиты с высокой минерализацией > 1,5 мм обнаруживаются с точностью 99%
• Типичная акустическая тень за сиалолитом
6. Рекомендации по визуализации:
• Лучший метод визуализации:
о Рентгенография (скрининг)
о Традиционная сиалография: лучший (но инвазивный) метод визуализации протоковой системы:
- Позволяет выявить рентгенонегативные сиалолиты и признаки сиалодохита
о Если сиалолит не обнаруживается на рентгенограммах, а традиционная сиалография недоступна или противопоказана, используются КТ, МРТ или УЗИ
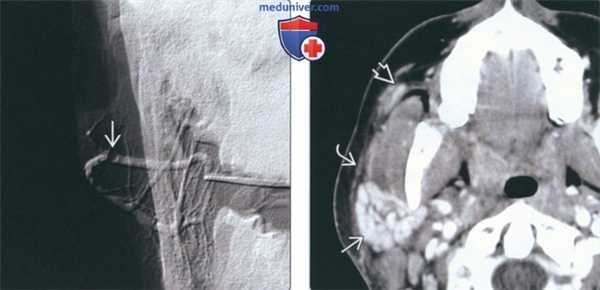
(Слева) На обработанной традиционной сиалограмме визуализируется минимально обызвествленный сиалолит(муцинозная бляшка) в протоке Стенсена, выглядящая как дефект наполнения. Участки расширения протока перемежаются со стриктурами, что свидетельствует о сиалодохите.
(Справа) На КТ с КУ в аксиальной плоскости определяются типичные признаки острого паротита в виде интенсивного накопления контраста в сочетании с сиалолитом (протоковым конкрементом) в в дистальном сегменте протока Стенсена. Определяется также уплотнение вышележащей платизмы и подкожного жира, соотносящееся с острым воспалительным процессом.
в) Дифференциальная диагностика сиалолита околоушной железы:
1. Небные тонзилолиты:
• Выглядят аналогично паротидным сиалолитам на панорамных рентгенограммах:
о Накладываются на ветвь нижней челюсти на панорамных рентгенограммах
о Обычно множественные очаги неправильной формы
• КТ/КЛКТ/МРТ: медиальнее ветви нижней челюсти в миндаликовой ямке
2. Дистрофические обызвествления лимфоузлов:
• Типичные фестончатые края или картина цветной капусты
• Ниже, чем паротидные сиалолиты; типичные линейные «цепочки»
3. Флеболит/сосудистая мальформация:
• Концентрические слоистые рентгеноконтрастные участки овальной формы в мягких тканях
г) Патология. Макроскопические и хирургические особенности:
• Сиалолиты могут приводить к застою слюны
• А также к сиалодохиту/сиаладениту
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Припухлость/дискомфорт во время еды; возможно отсутствие симптоматики
о Отек преаурикулярной области
о Прогрессирующий дискомфорт, возможен сиаладенит
2. Течение и прогноз:
• При лечении прогноз благоприятный
3. Лечение:
• Стимуляторы слюноотделения для усиления оттока
• Хирургическое удаление сиалолита (при благоприятном расположении); сиалэндоскопия
• Литотрипсия под УЗ-контролем; риск повреждения паренхимы/фиброза
• В крайнем случае-тотальное хирургическое удаление околоушной железы
е) Диагностическая памятка. Советы по интерпретации изображений:
• Очаги часто множественные и сочетаются с сиаладенитом
• Обычно наблюдается расширение протока
• Лишь 20% паротидных сиалолитов рентгеноконтрастны
ж) Список использованной литературы:
1. Sigismund PEet al: Nearly 3,000 salivary stones: some clinical and epidemiologic aspects. Laryngoscope. 125(8):1879-82, 2015
2. Capaccio Pet al: Modern management of obstructive salivary diseases. Acta Otorhinolaryngol Ital. 27(4): 161-72, 2007
3. Konstantinidis I et al: Bilateral multiple sialolithiasis of the parotid gland in a patient with Sjogren's syndrome. Acta Otorhinolaryngol Ital. 27(1 ):41 —4, 2007
4. Andretta M et al: Current opinions in sialolithiasis diagnosis and treatment. Acta Otorhinolaryngol Ital. 25(3): 145-9, 2005
5. Rabinov Ket al: Calculi and inflammation. In Radiology of Salivary Glands. Boston: G. K. Hall. 153-69, 1985
Ранняя диагностика сиалоза околоушной слюнной железы
Заболевания слюнных желез многообразны, зачастую являются не локальными, а отражают внутреннее состояние эндокринной, пищеварительной и других систем организма. Вопросы этиопатогенеза, лечения этих болезней отражены во многих работах как отечественных (И. Ф. Ромачева, 1973; А. В. Клементов, 1970; В. С. Коваленко, 1970; А. М. Солнцев, В. С. Колесов, 1979; А. А. Тимофеев, 1997, и мн. др.), так и зарубежных авторов (Л. Сазама, 1971; Seifert, 1979, и др.). Тем не менее до сих пор остается много неясного в вопросах этиологии, патогенеза, связи с болезнями других органов и систем (А. Ф. Коваленко, 1982; Ю. И. Бернадский, 1998, А. А. Тимофеев, 1998; Л. В. Лесовая, 2002; И. Г. Лесовая, 2002).
Ряд авторов отмечает наличие тесной функциональной связи слюнных желез и других систем организма (С. А. Русак, 1969; Р. П. Подорожная, 1974, и др.). На долю заболеваний слюнных желез (СЖ) приходится 24 % всей стоматологической патологии (И. Ф. Ромачева, 1973; А. М. Солнцев, В. С. Колесов, Н. А. Колесова, 1991; В. В. Афанасьев, 1993; Д. В. Абалмасов, 1993, В. В. Афанасьев, 2003).
Сиалоз — это реактивно-дистрофические изменения в СЖ, выражающиеся нарушением выделительной и секреторной функций, а также гиперплазия, возникающие при снижении реактивности организма, на фоне общих заболеваний или врожденных пороков, обычно выявляемых врачом случайно. Термин «сиалоз» («сиалоаденоз»), предложенный Rauch, подчеркивает первично невоспалительную природу заболевания.
Он получил широкое распространение и принят ВОЗ, включен в Международную гистологическую классификацию опухолей СЖ № 7 [1974], в группу родственных опухолям состояний СЖ. Сиалоз занимает по частоте первое место после сиалоаденитов и опухолей и составляет 10 % от общего числа всех заболеваний СЖ.
Сиалоз — полиэтиологическое заболевание. Он может возникнуть в любом возрасте, но чаще развивается в возрасте 40—60 лет у женщин, когда в организме появляется много «причинных» для сиалоза основных заболеваний.
Синонимы сиалоза — сиалоаденоз, сиалозоаденит, интерстициальный сиалоаденит, симптоматическая сиалопатия, гипертрофический сиалоз, доброкачественная гипертрофия СЖ и др. Воспалительные изменения в железе при этом рассматриваются как вторичные вследствие попадания инфекции дуктогенным путем.
Отличительными чертами сиалоза являются:
- протоковая часть и соединительная ткань железы преобладают над ее ацинарной частью;
- развитие заболевания характеризуется гиперплазией соединительной ткани;
- сиалозы всегда возникают на фоне общих системных заболеваний.
В зависимости от этиологического фактора их классифицируют таким образом:аутоиммунные, нейроциркуляторные, метаболические сиалозоадениты; последние, в свою очередь, делятся на: 1) аллергические; 2) гормональные; 3) нейрогенные; 4) алиментарные (в связи с недостаточным питанием).
Цель исследования — повышение эффективности дифференциальной диагностики за счет изучения ультрасонографических, допплерографических, соноэластографических показателей, при хронических неопухолевых заболеваниях околоушных слюнных желез и опухолях.
Современное УЗИ, в целом уточняя диагноз паротитов и сиалозов, не дает возможности провести диагностику между склерозирующим сиалоаденитом и сиалозом. Нами было обследовано 166 пациентов с жалобами на воспаление слюнных желез. Для распознавания этих заболеваний нами применялась цветная допплерография желез и бокового отдела шеи. Данные допплерографии обнаружили большую разницу в показателях кровоснабжения желез при различных заболеваниях (табл. № 1).
Таблица № 1. Показатели допплерографии некоторых неопухолевых заболеваний околоушных слюнных желез.
Показатель
Результат
Так, при паренхиматозных сиалоаденитах кровоток был в пределах 25—80 мм/мин., при склерозирующих сиалоаденитах — от 25 до 80 мм/мин., при сиалозе — не выше 2 мм/мин. Эти показатели позволили уточнить состояние околоушных слюнных желез, провести дифференциальную диагностику между воспалительными и дистрофическими заболеваниями, что отображено в табл. № 1.
Затруднения в дифференциальной диагностике хронических заболеваний околоушных слюнных желез возникали между сиалозом и злокачественными образованиями околоушной области.
Для дифференциальной диагностики и раннего выявления опухолей околоушных слюнных желез использовали информативный неинвазивный метод сонографии — эластографию.
Сохраненные данные эластографии позволяют воспроизводить и изучать свойства тканей в разных фазах компрессии, избирать наиболее корректные фазы и производить необходимые расчеты
Эластография — это техника визуальной оценки изменения упругости тканей под воздействием внешнего давления. Для этого используются УЗД-датчики, данные обычного УЗИ, а информация обрабатывается в реальном времени. Сдавливание или вибрация, оказываемые на ткани, и ультразвук используются для создания карты деформации мягких тканей. Это хорошо известный способ определения эластичности тканей или выявленных образований с помощью «пальпации» датчиком, и можно его определить так: количественная ручная пальпация. Общий результат отображается на картинке, именуемой эластограммой.
На начальном этапе производится качественная оценка упругих свойств изучаемой области и выбор зон интереса. В программе предложена цветовая градация эластичности. Для количественного анализа производится выбор эталонной зоны здоровой ткани и нескольких участков в зоне поражения.
Сохраненные данные эластографии позволяют воспроизводить и изучать свойства тканей в разных фазах компрессии, избирать наиболее корректные фазы и производить необходимые расчеты.
Для исследования эластичных свойств слюнных желез в аппарате УЗД предложена инновационная технология, которая позволяет вычислить степень фиброза тканей слюнных желез на основании анализа статистической информации с использованием первичных данных.
Нами обследованы 20 человек, у 9 установлен диагноз «сиалоз», у 11 заподозрена злокачественная опухоль или метастазы в околоушной слюнной железе (была проведена пункционная биопсия, которая подтвердила подозрения). Данные представлены в таблице № 2.
Таблица № 2. Показатели эластограммы с различными формами заболеваний околоушных слюнных желез.
Заболевания
Коэффициент тканевого различия эластограммы, ед.
Всего пациентов
Как видно из таблицы № 2, коэффициент тканевого различия при сиалозе и опухолях различается и составляет: до 1 ед. — норма, выше 1 ед. и до 5 ед. — признак склерозирования железы (т. е. сиалоза), а 5 ед. и выше — признак повышенной плотности ткани, который характерен исключительно для злокачественных опухолей. Получая такие данные эластограммы слюнных желез, имеем возможность оценить состояние железы и выявить ее злокачественные опухоли.
11 пациентов были предварительно обследованы методом пункционной биопсии, и им установлен диагноз «злокачественная опухоль». Эластография подтвердила этот диагноз в 97 % случаев, что позволяет утверждать, что можно ее использовать как отдельный метод ранней диагностики рака.
Клинический случай
Пациент Х., история болезни № 3778 от 27.10.2012, был направлен в клинику Национального медицинского университета имени А. А. Богомольца с жалобами на наличие лимфоузла в околоушной области справа, от обследования и лечения отказался.
В 2013 году он снова поступил с теми же жалобами, был обследован, диагноз «лимфаденит невыясненной этиологии», был направлен в Институт эндокринологии и обмена веществ им. В. П. Комисаренко АМНУ, где была проведена пункционная биопсия, поставлен диагноз «злокачественное образование слюнной околоушной железы». После этого проведено УЗД-обследование и эластография, которая показала коэффициент различия плотности ткани 7 единиц, что соответствует злокачественной опухоли. Пациент был направлен в Национальный институт рака для дальнейшего лечения.
Читайте также:
- Лучевая диагностика изменений позвоночника при несовершенном остеогенезе
- Дистальный прикус. Причины и признаки дистального прикуса
- Тактика при фиброваскулярной пролиферации стекловидного тела. Регматогенная отслойка сетчатки
- Нейробластома глазницы: признаки, гистология, лечение, прогноз
- Иррадиация болей в запястье и кисть
