Лучевые признаки клоакальной экстрофии, комплекса OEIS у плода
Добавил пользователь Алексей Ф. Обновлено: 16.01.2026
УЗИ, МРТ при клоакальной экстрофии, комплексе OEIS у плода
а) Определения:
• К основным чертам клоакальной экстрофии относятся экстрофия расщепленного мочевого пузыря, эвентрация задней кишки и атрезия ануса:
о Половины расщепленного мочевого пузыря у мальчиков содержат устья мочеточников и семявыносящих протоков, у девочек - маточно-влагалищный канал
о Половины мочевого пузыря находятся по бокам от выходного отверстия тонкой кишки или слепо оканчивающейся толстой кишки
о Омфалоцеле присутствует в 64% случаев (т.е. не является обязательным критерием диагностики)
• Комплекс экстрофия-эписпадия:
о Группа аномалий развития, включающая эписпадию, экстрофию мочевого пузыря и клоакальную экстрофию о Дефекты мочеполовой системы, опорно-двигательного аппарата, таза, тазового дна, передней брюшной стенки, позвоночника и ануса
• Термин «комплекс OEIS» был предложен Carey и соавт. для обозначения всех дефектов, которые могут входить в структуру клоакальной экстрофии:
о О - омфалоцеле (omphalocele)
о Е - экстрофия мочевого пузыря (exstrophy of bladder)
о I - атрезия ануса (imperforate anus)
о S - деформации позвоночника, включая аномалии позвонков, расщепление позвоночника и дефекты крестца (spinal deformities)
• В настоящее время в реестрах врожденных пороков для описания различных комбинаций компонентов клоакальной экстрофии используются и другие термины:
о OEI: омфалоцеле, экстрофия, атрезия ануса
о EIS: экстрофия, атрезия ануса, аномалии позвоночника
б) Лучевая диагностика:
1. Общие сведения:
• Критерии диагностики:
о Дефект в нижней части передней брюшной стенки, сопровождающийся выпадением петель кишечника и отсутствием сформированного мочевого пузыря
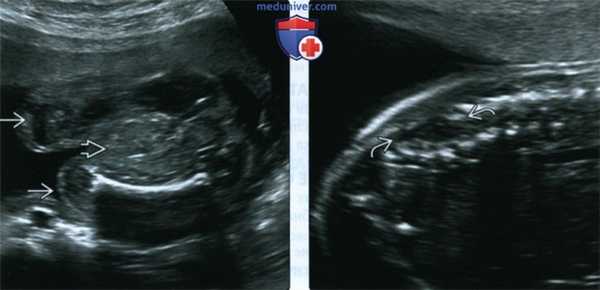
(Слева) УЗИ малого таза, поперечная плоскость. Между ног плода визуализируется толстая кишка В Наполненный жидкостью мочевой пузырь, анальная ямка и наружные половые органы не определялись. Исследование внеклеточной ДНК показало женский пол плода. Иногда данных УЗИ недостаточно для определения пола плода с клоакальной экстрофией. Наибольшие трудности сопряжены с реконструкцией мужских гениталий.
(Справа) УЗИ дистального отдела позвоночника, сагиттальная плоскость. Визуализируется закрытый (покрытый кожей) дефект нервной трубки. Аномалии развития позвоночника входят в структуру комплекса OEIS (буква «S»).
2. УЗИ при клоакальной экстрофии, комплексе OEIS:
• Отсутствие нормально сформированного мочевого пузыря
• Атрезия ануса (отсутствие нормальной анальной ямки)
• Дефект в нижней части передней брюшной стенки:
о Грыжевое выпячивание кишечника между половинами расщепленного мочевого пузыря
о Выпадение петель кишечника описывают как признак «хобота»
о Омфалоцеле образует верхнюю часть дефекта в большинстве случаев клоакальной экстрофии (т.е. граница дефекта представлена оболочкой грыжевого мешка)
• Патология мочевыводящих путей (может привести к маловодию) присутствует с частотой до 60%
• Патология позвоночника, встречающаяся при полной форме комплекса OEIS:
о Полупозвонки и нарушения сегментации
о Миеломенингоцеле (30-70% случаев)
• Косолапость (20-45% случаев)
3. МРТ при клоакальной экстрофии, комплексе OEIS:
• Мочевой пузырь не определяется, неправильные контуры передней брюшной стенки и таза, отсутствие наполненной меконием прямой кишки и ободочной кишки:
о Режим Т1-ВИ предпочтителен для исследования ободочной кишки, прямой кишки и ануса:
- Меконий имеет сигнал высокой интенсивности
• Сопутствующая патология позвоночника:
о ФСМ, липома спинного мозга, липомиеломенингоцеле, терминальное миелоцистоцеле
• Сопутствующие аномалии развития мочеполовой системы:
о Дисплазия или тазовая дистопия почки, гидрокольпос
4. Рекомендации по лучевой диагностике:
• Советы по проведению исследования:
о Для выяснения расположения ПА и места прикрепления пуповины выполняют ЦДК
о При обнаружении у плода аномалий развития позвоночника, гениталий или брюшной стенки необходимо получить отдельные изображения промежности для исследования анальной ямки
о Информативным может быть исследование в режиме 3D:
- Поверхностная реконструкция может показать расщепление мошонки или пениса
о Показана МРТ:
- Комбинация режимов Т1- и Т2-ВИ позволяет дифференцировать толстую и тонкую кишку, а также другие структуры с жидким содержимым
- Детальная визуализация головного и спинного мозга
о Показана ЭхоКГ плода:
- Характер ВПС определяет переносимость ребенком серии операций
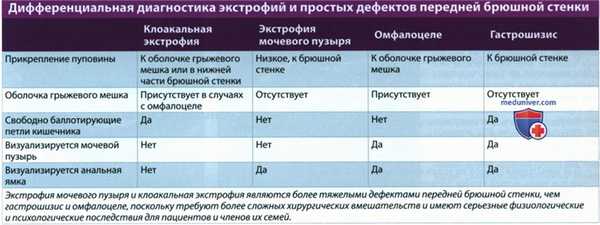
в) Дифференциальная диагностика клоакальной экстрофии, комплекса OEIS:
1. Экстрофия мочевого пузыря:
• Мочевой пузырь открывается через дефект передней брюшной стенки, имеющий неровные контуры
• Прямая кишка и анус сформированы правильно, выпадение петель кишечника отсутствует
2. Синдром амниотических перетяжек:
• Причудливые дефекты по типу рассечения → гастрошизис
• Визуализируются линейные тяжи, соединяющие дефекты и стенку матки
3. Аномалия предшественника аллантоидного стебелька:
• Крупный торакоабдоминальный дефект
• Плод прикреплен к плаценте, место прикрепления пуповины не визуализируется
• Укорочение или отсутствие пуповины
4. Изолированное омфалоцеле:
• Все эвентрированные органы брюшной полости заключены в грыжевом мешке
• Мочевой пузырь не изменен
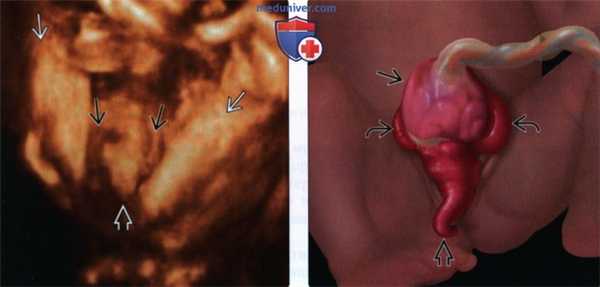
(Слева) 3D УЗИ с поверхностной реконструкцией. Между ног плода определяется дефект передней брюшной стенки, сопровождающийся выпадением петель кишечника между половинами экстрофированного мочевого пузыря (признак «хобота»).
(Справа) Клоакальная экстрофия. Изображено омфалоцеле, при этом терминальный отдел подвздошной кишки выпадает между двумя половинами экстрофированного мочевого пузыря. Картина выпадающей толстой кишки получила название признака «хобота». Следует помнить, что омфалоцеле не относится к обязательным критериям диагностики данного порока.
г) Патологоанатомические особенности. Общие сведения:
• Этиология:
о Гистопатологические исследования эмбрионов человека показали, что клоакальная экстрофия с наибольшей вероятностью возникает в результате дефекта каудальной части эмбриона, возникающего на самых ранних этапах эмбриогенеза
о Согласно результатам недавних исследований, выполненных на животных и человеке, клоакальная мембрана не вовлечена в патологический процесс; этиология остается предметом дискуссий:
- Некоторые авторы считают, что экстрофия мочевого пузыря и клоакальная экстрофия имеют разное эмбриологическое происхождение
- Некоторые считают, что клоакальная экстрофия является наиболее тяжелой формой комплекса экстрофия-эписпадия
- Некоторые считают, что клоакальная экстрофия имеет отношение к комплексу «конечность-стенка туловища» и аномалиям развития уроректальной перегородки
• Генетические факторы:
о Особенности, позволяющие предположить существование генетических предпосылок:
- Частота встречаемости порока у детей, чьи родители страдают данным заболеванием, повышена в 400 раз
- Конкордантность заболевания выше у плодов монозиготных двоен (62%), чем у дизиготных (11%)
- Нарушение экспрессии рбЗ (конкретные мутации не выявлены)
- Критические хромосомные области 4q31.21—22 и 19q13.31—41 могут содержать гены, ответственные за возникновение комплекса экстрофия-эписпадия
• Сопутствующие нарушения:
о В 14,5% случаев присутствуют другие врожденные пороки развития:
- Единственная артерия пуповины, подковообразная почка, агенезия почки, пороки развития конечностей, атре-зии кишечника
- Ректовезикальные, ректовагинальные или сложные фистулы с вовлечением прямой кишки, влагалища и мочевого пузыря
о Гидроцефалия, сопровождающаяся расщеплением позвоночника:
- Пораженным детям требуется большее количество хирургических вмешательств; высокий риск инвалидизации с неспособностью к самостоятельному передвижению

(Слева) Клиническая фотография, полученная непосредственно перед проведением первичной пластики у новорожденного мужского пола с клоакальной экстрофией. Отмечаются выпадение подвздошной кишки омфалоцеле, выворот слизистой оболочки мочевого пузыря, пустые половины мошонки. Половой член не сформирован.
(Справа) Клиническая фотография, полученная в послеоперационном периоде после первичной пластики омфалоцеле, колостомии везикостомии и двусторонней орхипексии. Этому ребенку дополнительно потребуется ряд хирургических вмешательств.
д) Клинические особенности:
1. Клиническая картина:
• Дефект передней брюшной стенки в сочетании с множественными сопутствующими находками
2. Демографические особенности:
• Эпидемиология:
о 1:200 000-400 000 родов (1:158 730 живых новорожденных в штате Нью-Йорк на 2007 г.)
о 120 случаев рассмотрены Международным информационным центром врожденных пороков развития и их исследования (ICBDSR):
- 22,6% - полная форма OEIS
- 32,8% - OEI
- 18% - EIS
3. Естественное течение и прогноз:
• Рождение живого ребенка - 71,5%, мертворождение - 15,6%, прерывание беременности - 12,9%:
о Преждевременные роды (до 37 нед.) - 51,5%
• Прогноз зависит от степени тяжести дефекта и сопутствующих аномалий развития:
о До 1960 г. смертность составляла 100%; к 1980-м годам ситуация улучшилась настолько, что ожидаемая выживаемость составляла 90%
о Требуется серия хирургических вмешательств
о По результатам психологических обследований выявляют высокую частоту осложнений и психологических нарушений
• Исследование серии случаев (п=20), Дания, 1974-2014 гг.:
о 6 из 20 детей умерли в течение 1-го года жизни
о У 11 из 14 - одноствольная илеостомия или колостомия, у 3 из 14 - низведение прямой кишки (у 2 детей удалось устранить недержание кала)
о У 11 из 14 - недержание мочи
о У 6 из 9 XY-пациентов была выполнена хирургическая коррекция пола на женский, всем ХХ-пациенткам требовалась хирургическая пластика влагалища и наружных половых органов
• Исследование серии случаев, выполненное на базе госпиталя Джона Хопкинса (n=77, всем пациентам выполнялось хирургическое лечение)
о У 47 из 77 — тубуляризация слепой кишки, одноствольная колостомия (для последующей операции низведения прямой кишки)
о У 30 из 77 - илеостомия (отмечались выраженные нарушения водно-электролитного обмена)
о У 4 из 77 - синдром короткой кишки
• Исследование на базе госпиталя Джона Хопкинса - сравнение исходов операций первичного закрытия мочевого пузыря (34 успешных операции, 26 неудачных):
о При выраженном расхождении костей лобкового симфиза операция чаще всего завершалась неудачей
о Отсроченное первичное закрытие, остеотомия таза, внешняя фиксация повышали шансы операции на успех
• Опыт детской больницы в Цинциннати:
о Для повышения шансов на успех низведения прямой кишки вся ткань задней кишки должна быть использована для первичной колостомии, а не для урогенитальной реконструкции
о Прогноз для большинства пациентов в отношении недержания кала неблагоприятный, однако рекомендовано использовать техники контроля над функцией кишечника (улучшение качества жизни)
4. Лечение клоакальной экстрофии, комплекса OEIS:
• После соответствующего консультирования о природе патологии и долгосрочных последствиях предлагают прерывание беременности
• Для установления генетического пола плода показано исследование внеклеточной ДНК плода или амниоцентез
• В случае сохранения беременности рекомендовано исчерпывающее пренатальное консультирование с привлечением мультидисциплинарной бригады экспертов
• Лечение стволовыми клетками и тканевая инженерия открывают новые возможности исследования и лечения клоакальной экстрофии
е) Особенности диагностики. Признаки, учитываемые при интерпретации результатов:
• При выявлении аномалий развития в «зоне подгузника» следует всегда искать сопутствующую патологию
ж) Список использованной литературы:
1. Pakdaman R et al: Complex abdominal wall defects: appearances at prenatal imaging. Radiographics. 35(2):636^19, 2015
2. Calvo-Garcia MA et al: Fetal MRI of cloacal exstrophy. Pediatr Radiol. 43(5):593-604, 2013
3. Feldkamp ML et al: Cloacal exstrophy: an epidemiologic study from the International Clearinghouse for Birth Defects Surveillance and Research. Am J Med Genet C Semin Med Genet. 157C(4):333^13, 2011
4. Sawaya D et al: Gastrointestinal ramifications of the cloacal exstrophy complex: a 44-year experience. J Pediatr Surg. 45(1):171—5; discussion 175-6, 2010
- Вернуться в оглавление раздела "Акушерство."
Редактор: Искандер Милевски. Дата обновления публикации: 18.10.2021
Лучевые признаки клоакальной экстрофии, комплекса OEIS у плода
а) Терминология:
• Основные признаки клоакальной экстрофии: экстрофия расщепленного мочевого пузыря, эвентрация задней кишки и атрезия ануса
• Комплекс экстрофия-эписпадия:
о Группа аномалий развития, включающая эписпадию, экстрофию мочевого пузыря и клоакальную экстрофию
о Дефекты мочеполовой системы, опорно-двигательного аппарата, таза, тазового дна, передней брюшной стенки, позвоночника и ануса
• Термин «комплекс OEIS» был предложен Carey и соавт. для обозначения всех дефектов, которые могут входить в структуру клоакальной экстрофии:
о Омфалоцеле (omphalocele)
о Экстрофия мочевого пузыря (exstrophy)
о Атрезия ануса (imperforate anus)
о Деформации позвоночника (spinal deformities)
(Слева) Клиническая фотография. Определяются характерные признаки клоакальной экстрофии: грыжевой мешок омфалоцеле, выпадение петель кишечника между расщепленным мочевым пузырем. Также заметно расщепление мошонки и неопуще-ние правого яичка.
(Справа) МРТ плода с дефектом в нижней части передней брюшной стенки и отсутствием мочевого пузыря и анальной ямки по данным УЗИ, поперечная плоскость. Пуповина прикреплена к омфалоцеле, расположенному в верхней части дефекта. Кроме того, визуализируется только одна почка. (Слева) МРТ того же плода, Т1-ВИ, средняя сагиттальная плоскость. Подтверждается частичное выпадение печени. В толстой кишке визуализируется гиперинтенсивный меконий, однако в пресакральном пространстве сигнал отсутствует, что свидетельствует об отсутствии прямой кишки.
(Справа) МРТ того же плода, Т2-ВИ, сагиттальная плоскость. Через дефект передней брюшной стенки также выпадают петли толстой кишки. Подтверждается прикрепление пуповины к омфалоцеле, образующему верхнюю часть дефекта. Такое сочетание находок характерно для клоакальной экстрофии. «Отсутствующая» почка визуализируется в малом тазу.
б) Лучевая диагностика клоакальной экстрофии, комплекса OEIS:
• Отсутствие нормально сформированного мочевого пузыря
• Атрезия ануса (отсутствие анальной ямки)
• Дефект нижней части передней брюшной стенки:
о Картина эвентрации кишечника описывается как признак «хобота»
в) Дифференциальная диагностика:
• Другие нетипичные дефекты передней брюшной стенки:
о Синдром амниотических перетяжек
о Аномалия предшественника аллантоидного стебелька
г) Клинические особенности:
• Прогноз зависит от степени тяжести дефекта и сопутствующих аномалий развития
• Выживаемость в постнатальном периоде удовлетворительная, однако жизнь пациента сопряжена с тяжелой инвали-дизацией и психологическими нарушениями
• Прогноз в отношении недержания кала у большинства пациентов неблагоприятен; используются техники контроля над функцией кишечника
д) Особенности диагностики:
• При выявлении изменений в «зоне подгузника» необходимо исключить сопутствующие пороки развития
Лучевые признаки экстрофии мочевого пузыря у плода
а) Терминология:
• Экстрофия мочевого пузыря: незаращение нижней части передней брюшной стенки, в результате которого мочевой пузырь оказывается вывернут наружу
• Комплекс экстрофия-эписпадия: группа аномалий развития, включающая эписпадию, экстрофию мочевого пузыря и клоакальную экстрофию
б) Лучевая диагностика экстрофии мочевого пузыря у плода:
• Невозможность визуализации наполненного мочевого пузыря
• Образование в нижней части передней брюшной стенки, представленное вывернутой наружу задней стенкой мочевого пузыря
• Место прикрепления пуповины расположено ниже обычного
• Если мочевой пузырь не визуализируется, получают изображение в средней сагиттальной плоскости и оценивают контуры передней брюшной стенки
• Находят аномалии половых органов, которые одинаково часто обнаруживают у плодов женского и мужского пола
(Слева) УЗИ в поперечной плоскости, косой срез. Визуализируются ПА. Мочевой пузырь в норме определяется как наполненный жидкостью орган, расположенный между ПА; в данном случае мочевой пузырь не определяется.
(Справа) Тот же случай. 3D УЗИ промежности, поверхностная реконструкция. Между бедрами В определяется мошонка. С помощью 2D УЗИ в мошонке были обнаружены яички. Очертания нижней части передней брюшной стенки изменены (бугристые и неровные) в результате воспаления вывернутой наружу слизистой оболочки мочевого пузыря. (Слева) МРТ того же плода, Т2-ВИ, сагиттальная плоскость. Определяются место прикрепления пуповины, расположенное ниже обычного, выворот слизистой оболочки мочевого пузыря и нормальные яички в мошонке. По данным Т1-ВИ изменения прямой кишки отсутствовали. При УЗИ определялась нормальная анальная ямка.
(Справа) Клиническая фотография новорожденного. Подтверждаются низкое прикрепление пуповины и выворот слизистой оболочки мочевого пузыря определяется микропения (картина бугристых и неровных контуров по УЗИ). Мошонка сформирована нормально, а отхождение мекония свидетельствует о проходимости заднепроходного канала.
в) Дифференциальная диагностика:
• Отсутствие визуализации мочевого пузыря:
о Аномалии развития почек или другие заболевания, приводящие к анурии
• Клоакальная экстрофия:
о Грыжевое выпячивание петель кишечника через дефект передней брюшной стенки → признак «хобота»
г) Клинические особенности:
• Степень тяжести порока варьирует:
о Нетяжелая: экстрофия уретры и наружного сфинктера
о Тяжелая: расхождение лонного сочленения и дефекты половых органов
• Цели хирургического лечения:
о Надежное закрытие дефекта передней брюшной стенки
о Устранение недержания мочи с сохранением функции почек
о Косметическая и функциональная реконструкция половых органов
д) Особенности диагностики:
• Важно дифференцировать экстрофию мочевого пузыря от клоакальной экстрофии, прогноз при которой менее благоприятен
УЗИ, МРТ, рентгенограмма, КТ при экстрофии мочевого пузыря у плода
а) Определения:
• Экстрофия мочевого пузыря:
о Незаращение нижней части передней брюшной стенки, в результате которого мочевой пузырь оказывается вывернут наружу
• Комплекс экстрофия-эписпадия:
о Группа аномалий развития, включающая эписпадию, экстрофию мочевого пузыря и клоакальную экстрофию
о Дефекты мочеполовой и опорно-двигательной системы, таза, тазового дна, передней брюшной стенки, позвоночника и ануса
1. УЗИ при экстрофии мочевого пузыря у плода:
• Невозможность визуализации наполненного мочевого пузыря в малом тазу плода:
о Полые органы малого таза могут быть ошибочно приняты за мочевой пузырь:
- В норме мочевой пузырь неоднократно наполняется и опорожняется за время исследования
- Ориентиром для обнаружения мочевого пузыря служат ПА, берущие начало от внутренних подвздошных артерий и идущие к пупочному кольцу
• Объемное образование в нижней части передней брюшной стенки, представленное задней стенкой мочевого пузыря:
о Воспалительные полипы придают поверхности неровные и бугристые очертания
• МПП расположено ниже обычного:
о Пуповина прикрепляется к передней брюшной стенке у верхнего края экстрофированного мочевого пузыря
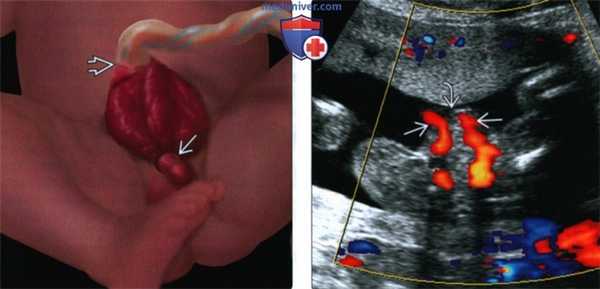
(Слева) Экстрофия мочевого пузыря. Слизистая оболочка мочевого пузыря вывернута наружу. Также присутствует эписпадия. Экстрофия мочевого пузыря часто сопровождается аномалиями развития гениталий. Место прикрепления пуповины находится выше дефекта передней брюшной стенки.
(Справа) ЦДК в поперечной плоскости. ПА проходят по обе стороны от мягких тканей, выбухающих из передней брюшной стенки. Мочевой пузырь не определяется (в норме - орган, заполненный жидкостью и расположенный между ПА).
2. МРТ при экстрофии мочевого пузыря у плода:
• МРТ позволяет исследовать почки, половые органы, ободочную кишку, прямую кишку и анус, позвоночный столб:
о Т1-ВИ позволяет подробно исследовать нормальную анатомию прямой кишки и ануса, исключая клоакальную экстрофию:
- В режиме Т1-ВИ меконий имеет сигнал высокой интенсивности
3. Рентгенография при экстрофии мочевого пузыря у плода:
• Широкое расхождение лонного сочленения:
о Средняя ширина диастаза - 4,8 см
• Тазовые кости вывернуты кнаружи
4. КТ при экстрофии мочевого пузыря у плода:
• Выполняют у новорожденного с целью предоперационного планирования коррекции следующих нарушений:
о Диастаз лонного сочленения
о Ретроверсия вертлужной впадины
о Наружная ротация тазовых костей
о Увеличение расстояния между Y-образными хрящами
• В настоящее время известно, что реконструкция костей таза имеет важное значение для правильного развития мышц таза:
о Коррекция положения шейки мочевого пузыря повышает шансы долговременного устранения недержания мочи
5. Рекомендации по лучевой диагностике:
• Советы по проведению исследования:
о Если мочевой пузырь не визуализируется, получают изображение в средней сагиттальной плоскости, проходящей через туловище плода, и оценивают очертания передней брюшной стенки:
- МПП находится ниже нормы, нижняя часть передней брюшной стенки имеет неправильные очертания
о Выполняют 3D УЗИ с поверхностной реконструкцией:
- На более поздних сроках беременности визуализация затруднена, поскольку переднюю брюшную стенку могут заслонять ноги плода
о Существует риск ложноположительной диагностики у плодов с нормальным опорожненным мочевым пузырем:
- Исследование необходимо повторить через 10-15 мин
о Визуализация мочевого пузыря плода невозможна при анурии любой этиологии:
- Анурия всегда сопровождается маловодием или ангидрамнионом
- Объем околоплодных вод при экстрофии мочевого пузыря соответствует норме
о Необходимо тщательно исследовать половые органы:
- Аномалии развития гениталий с одинаковой частотой встречаются у плодов женского и мужского пола
о Особенно тщательно исследуют анальную ямку:
- Если ямка не визуализируется, следует заподозрить клоакальную экстрофию
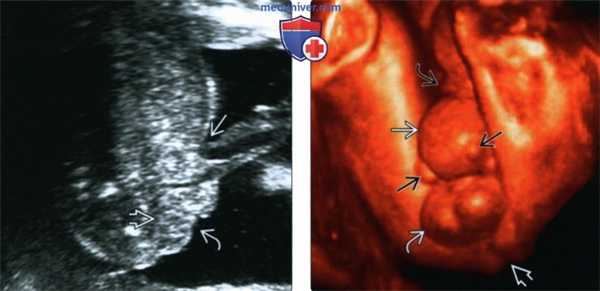
(Слева) Тот же случай. УЗИ в сагиттальной плоскости. Книзу от места прикрепления пуповины (расположено ниже обычного) видны неровные контуры передней брюшной стенки. Мочевой пузырь в ожидаемой локализации также не визуализируется. Диагноз экстрофии мочевого пузыря подтвердился у новорожденного.
(Справа) 3D УЗИ. Видны нормальные мошонка и анус. Вывернутая слизистая оболочка мочевого пузыря формирует образование в нижней части передней брюшной стенки. Также визуализируется характерное расщепление пениса. Место прикрепления пуповины расположено низко в области вершины дефекта.
в) Дифференциальная диагностика экстрофии мочевого пузыря у плода:
1. Отсутствие визуализации мочевого пузыря:
• Мочевой пузырь сформирован, но не наполнен мочой
2. Аномалии развития почек, приводящие к анурии:
о Агенезия почек:
- Ангидрамнион
- Ткани почек не визуализируются
- «Лежащие» надпочечники
о Аутосомно-рецессивный поликистоз почек (АРПКП)
- Почки гиперэхогенные, увеличены с обеих сторон
о Двусторонняя мультикистозная дисплазия почки (МКДП)
- Двусторонние мультикистозные образования в обоих почечных ложах
• Тяжелая форма плацентарной недостаточности:
о ЗРП
о Маловодие
о Изменения по данным допплерографии сосудов пуповины
• СФФТ (маловодие у плода-донора):
о Сопровождается многоводием ± увеличением мочевого пузыря у плода-реципиента
3. Клоакальная экстрофия:
• Грыжевое выпячивание петель кишечника через дефект передней брюшной стенки → признак «хобота»
• Атрезия ануса
• Часто сопровождается другими аномалиями, такими как миеломенингоцеле и омфалоцеле

(Слева) Клиническая фотография. Задняя стенка мочевого пузыря вывернута и воспалена. Определяется мочепузырный треугольник (устья мочеточников и отверстие уретры). Моча поступала напрямую в амниотическую полость, поэтому, несмотря на отсутствие нормально сформированного мочевого пузыря, объем околоплодных вод соответствовал норме.
(Справа) Рентгенограмма новорожденного с экстрофией мочевого пузыря. Отмечается широкое расхождение костей, формирующих лобковый симфиз.
• Этиология:
о Неизвестна, данные противоречивы:
- Возможным фактором риска является курение матери
о Предположительно, комплекс экстрофия-эписпадия является следствием дефекта, возникающего на ранних этапах эмбриогенеза
• Генетические факторы:
о Вероятно, комплекс экстрофия-эписпадия является результатом сложного взаимодействия процессов подавления и сверхэкспрессии генов
о Сообщается о роли следующих генов:
- p63 играет важную роль в развитии мочеполовой системы (эпителий мочевого пузыря, крайняя плоть)
- Блокирование FGF10 у мышей сопровождается воспроизводимыми аномалиями аноректальной области и нарушением формирования уретральной пластинки
- Предположительно, гены, ответственные за развитие комплекса экстрофия-эписпадия, находятся в критических хромосомных областях 4q31.21—22 и 19q13.31—41
- Полногеномный поиск ассоциаций выявил локус, ответственный за развитие экстрофии мочевого пузыря, на 5q11.1; согласно гипотезе, ответственным геном является ISL1
о Описаны случаи экстрофии мочевого пузыря при Т21 и Т13
• Сопутствующие нарушения:
о В 7% случаев у новорожденного обнаруживают аномалии позвоночника (расщепление, сколиоз)
о Паховая грыжа
о У мальчиков:
- Эписпадия
- Микропения, гипоспадия
- Крипторхизм
о У девочек:
- Клиторная эписпадия
- Удвоение матки
- Удвоение влагалища
1. Клиническая картина экстрофии мочевого пузыря у плода:
• Невозможность визуализации наполненного мочевого пузыря
• Повышение уровня α-фетопротеина в сыворотке крови матери
2. Демографические особенности:
• Эпидемиология:
о 1:10 000-50 000 родов
о М:Ж = 2,8:1
3. Естественное течение и прогноз:
• Заболевание не связано с увеличением частоты осложнений беременности или перинатальной смертности
• Степень тяжести варьирует:
о Нетяжелая: экстрофия уретры и наружного сфинктера
о Тяжелая: широкий диастаз лонного сочленения и дефекты половых органов
• Согласно результатам исследования QUALEX (quality of life of bladder exstrophy), качество жизни пациентов после реконструкции при экстрофии мочевого пузыря снижено:
о Общее состояние здоровья подростков значительно ухудшено
о Отрицательное влияние на семейное времяпрепровождение
о Заболевание ребенка отрицательно сказывается на психологическом состоянии родителей
о Эректильная дисфункция:
- Нарушение оргастической функции, особенно в случае нескольких операций по поводу недержания мочи
• Вероятно, наиболее значимый прогностический фактор в отношении качества жизни, связанного со здоровьем, -функциональное состояние органов
• Пролапс тазовых органов:
о Двукратное увеличение ширины между мышцами-лева-торами
о Смещение мышцы, поднимающей задний проход, кзади
о Отмечают даже у нерожавших женщин
о Анатомию мышц можно улучшить с помощью техник укрепления мышц тазового дна
• Бесплодие
• Повышенный риск аденокарциномы вывернутого мочевого пузыря:
о 4%, если пластика проведена позднее младенческого возраста
4. Лечение экстрофии мочевого пузыря у плода:
• При гениталиях промежуточного типа может быть показано исследование внеклеточной ДНК плода или амниоцентез
• Пренатальное консультирование детским урологом
• Предпочтительным является родоразрешение в условиях стационара III уровня
• Цели хирургического лечения:
о Надежное закрытие дефекта передней брюшной стенки
о Устранение недержания мочи с сохранением функции почек:
- Успешность устранения недержания мочи в детском возрасте достигает 80%
о Косметическая и функциональная реконструкция половых органов:
- У мальчиков:
Отсроченное выполнение первичной пластики (>72 ч) способствует тестостероновой стимуляции развития пениса
Введение ХГЧ также положительно влияет на формирование кожи полового члена и способствует опусканию яичек
- У девочек:
Часто присутствует стеноз влагалища
Вагинопластика наиболее эффективна при ее выполнении в 20-30 лет
• Хирургическое лечение может быть этапным или одномоментным:
о Одномоментная первичная пластика предпочтительнее, так как позволяет достичь большей вместимости мочевого пузыря
о Успешность первичной пластики - наиболее важный фактор долгосрочного устранения недержания мочи
• Коррекция психологических нарушений может требовать мультидисциплинарного подхода
• Операцию по смене пола с мужского на женский в настоящее время выполняют исключительно редко:
о Считается, что гендерная идентичность определяется воздействием андрогенов во внутриутробном периоде
• Продолжаются исследования в области биоинженерии, посвященные использованию стволовых клеток и клеточных матриц (скаффолды):
о Тканеинженерные скаффолды играют роль искусственного внеклеточного матрикса и замещают функции нативных тканей:
- Скаффолды обеспечивают пространства для появления, распространения и пролиферации клеток, формирующих ткани
- Могут облегчать доставку трансплантированных клеток (в особенности стволовых) и биологически активных веществ в конкретные области
е) Особенности диагностики. Признаки, учитываемые при интерпретации результатов:
• Необходимо дифференцировать экстрофию мочевого пузыря от клоакальной экстрофии, имеющей менее благоприятный прогноз
Экстрофия мочевого пузыря

Экспертный класс по доступной цене. Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Введение
Экстрофия мочевого пузыря (ЭМП) - редкий тяжелый врожденный порок развития нижних мочевых путей, характеризующийся отсутствием передней брюшной стенки и передней стенки мочевого пузыря, а также расхождением лонного сочленения (диастаз). Через дефект передней брюшной стенки пролабирует слизистая оболочка. В нижней части обнаженной слизистой оболочки расположены устья мочеточников, из которых постоянно выделяется моча. Пуповина впадает низко в верхний край дефекта передней брюшной стенки.
Экстрофийные пороки нижних мочевых путей делят на классическую экстрофию мочевого пузыря и экстрофию клоаки. У мальчиков экстрофия мочевого пузыря сочетается с расщеплением мочеиспускательного канала (эписпадия). Экстрофия мочевого пузыря у девочек сопровождается расщеплением клитора, расщеплением или отсутствием мочеиспускательного канала, а также спайками больших и малых половых губ [1, 2].
Впервые экстрофию мочевого пузыря, как врожденный порок развития, описал Schenk von Grafenberg в 1597 г. В 1780 г. Chaussier впервые использовал термин "экстрофия". Упоминания об экстрофии мочевого пузыря обнаружены на ассирийских табличках, сделанных 2000 лет до н. э. [7]. Частота экстрофии мочевого пузыря составляет 0,25-0,5 на 10 тыс. новорожденных. Соотношение классической экстрофии мочевого пузыря у мальчиков и девочек 3:1 [1, 8]. При экстрофии мочевого пузыря встречаются сопутствующие врожденные аномалии - паховые грыжи (у 56 % мальчиков, у 15 % девочек), крипторхизм (20 %), колоректальные аномалии (1,8 %) и др. [1, 2]. Экстрофия мочевого пузыря может входить в состав комплекса OEIS (omphalocele, extrophy, imperforate anus, spinal defects), OMIM 258040.
Пренатальная диагностика экстрофии мочевого пузыря возможна уже при первом скрининговом обследовании в 11-14 нед беременности, когда в норме полость мочевого пузыря начинает наполняться мочой. Визуализация мочевого пузыря обязательно входит в стандартные протоколы исследования пренатального скрининга.
Эмбриопатогенез
Если повреждение мембраны происходит до того, как спускается уроректальная перегородка, тогда это приводит к вывороту нижнего уретрального тракта и части пищеварительного тракта с формированием клоакальной экстрофии. Генетические факторы, связанные с экстрофией мочевого пузыря, на сегодняшний день не выявлены, однако существует гипотеза, что потеря экспрессии р63 из-за полиморфизмов очередности у промотера является фактором риска развития экстрофии мочевого пузыря [1, 9].
Ниже представлен случай диагностики экстрофии мочевого пузыря в III триместре беременности.
Материал и методы
Пациентка С.,18 лет, настоящая беременность первая, от первого брака, супруги соматически здоровы, профессиональных вредностей не имеют, наследственность не отягощена. На учете в женской консультации пациентка состояла с 9 нед беременности. Беременность протекала без осложнений. При скрининговом УЗ-исследовании в I и II триместрах по месту жительства ВПР и УЗ-маркеров хромосомных перестроек у плода не обнаружено.
При УЗ-обследовании в 34 нед беременности в женской консультации по месту жительства было обнаружено образование средней эхогенности размером 28x23x25 мм в области нижних отделов передней брюшной стенки. Женщина была направлена в медикогенетическое отделение МОНИИАГ с диагнозом: "ВПР плода, экстрофия мочевого пузыря?".
УЗ-исследование проводилось на сканере WS80A (компании Samsung Medison) с использованием объемного датчика CV1-8A.
Результаты
При УЗ-исследовании обнаружен один живой плод женского пола в головном предлежании. Гестационный срок составил 34,4 нед. Фетометрические показатели плода соответствовали данному сроку. Патологических изменений плаценты и околоплодных вод не выявлено. При исследовании мочевой пузырь в типичном месте не визуализировался.
В нижних отделах передней брюшной стенки в надлобковой области визуализировалось эхогенное образование размером 30x28x25 мм (рис. 1, 2). Определялось низкое впадение пуповины. Почки плода визуализировались в типичном месте, без структурных изменений. Патологических изменений других органов не было выявлено.
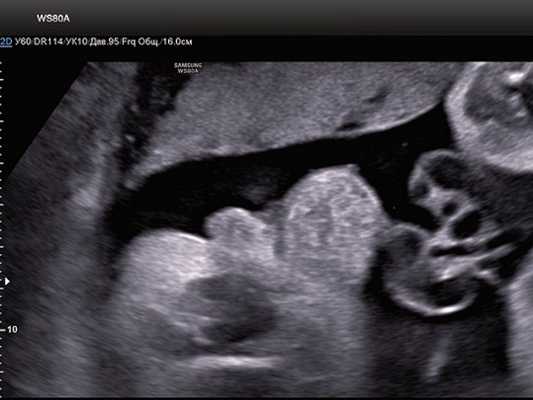
Рис. 1. Эхогенное образование в нижнем отделе передней брюшной стенки (экстрофированный мочевой пузырь).
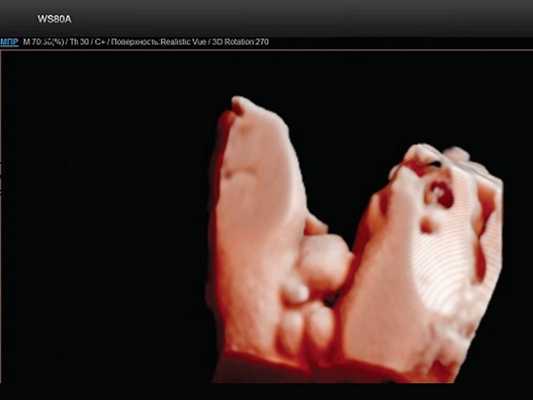
Рис. 2. Экстрофия мочевого пузыря в сочетании с отсутствием видимой патологии наружных половых органов (режим трехмерной реконструкции).
Поставлен диагноз: "Беременность 34,4 нед. ВПР плода - экстрофия мочевого пузыря".
Пренатальными УЗ-признаками экстрофии мочевого пузыря являются: отсутствие визуализации мочевого пузыря при нормальном количестве околоплодных вод, структурно неизмененные почки, визуализация эхогенного образования в надлобковой области, аномалии строения половых органов. Использование ЦДК является дополнительным инструментом для диагностики экстрофии мочевого пузыря. В норме пупочные артерии проходят вдоль стенки мочевого пузыря при поперечном сканировании нижней части живота. Для экстрофии мочевого пузыря характерно низкое впадение пуповины, при котором артерии охватывают образование в надлобковой области. При отсутствии визуализации мочевого пузыря в типичном месте необходимо провести повторное сканирование через 30-40 мин для адекватной оценки его расположения и степени наполнения.
Изолированная экстрофия мочевого пузыря, как правило, не сочетается с хромосомными перестройками у плода и не требует пренатального кариотипирования.
В данном клиническом наблюдении экстрофия мочевого пузыря была диагностирована у плода женского пола, что встречается значительно реже, чем у плодов мужского пола. Кроме того, отсутствие выраженной деформации наружных половых органов позволяет предположить неполную форму экстрофии. Оценка анатомии мочевого пузыря включена в протокол обязательного скринингового обследования во всех триместрах беременности. Отсутствие визуализации мочевого пузыря в типичном месте должно насторожить врачей УЗ-диагностики. Однако часто экстрофия мочевого пузыря диагностируют лишь в III триместре беременности.
После рождения детям с экстрофией мочевого пузыря требуется многоэтапная сложная хирургическая коррекция. Процент неудовлетворительных отдаленных результатов, к сожалению, остается на сегодняшний день очень высоким, как правило, вследствие присоединения таких осложнений, как нарушение функции тазовых органов: недержание мочи, рубцовая деформация половых органов, половая дисфункция, выраженная деформация передней брюшной стенки, уретерогидронефроз III-IV степени, непрерывно рецидивирующий пиелонефрит со снижением функции почек, хроническая почечная недостаточность и др. [4, 7]. Огромной и сложной проблемой остается медико-социальная реабилитация больных с экстрофией мочевого пузыря.
Заключение
Сложности ранней диагностики связаны с невыраженными УЗ-проявлениями достаточно тяжелой патологии. Четкое соблюдение алгоритма скрининговых УЗ-исследований анатомии плода в 11-14 и 20-22 нед беременности позволяет диагностировать экстрофию мочевого пузыря. При выявлении экстрофии мочевого пузыря у плода необходимо проведение медико-генетического консультирования с оформлением пренатального консилиума. Требуется тщательное разъяснение родителям сути выявленной патологии, а также информация о частых послеоперационных отдаленных последствиях и осложнениях как физического, так и психогенного генеза.
Литература
УЗИ аппарат HM70A
Читайте также:
