Маммарная дуктоскопия
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Доброкачественные опухоли молочных желез — группа объемных, диффузных или смешанных новообразований, которые происходят из тканей груди, не склонны к инвазивному росту. Иногда протекают бессимптомно, чаще проявляются периодическими или постоянными болями в грудных железах, наличием уплотнений, а при ряде неоплазий – выделениями из сосков. При постановке диагноза используют УЗИ молочных желез, маммографию, цитологические исследования, тест на онкомаркеры. Лечение подбирается с учетом вида опухоли, предусматривает назначение гормональной и негормональной терапии, которую при некоторых новообразованиях предваряют оперативным вмешательством.
Общие сведения
По данным разных исследований, доброкачественные опухоли груди составляют от 30 до 70% всех заболеваний молочных желез, диагностируемых у женщин репродуктивного возраста. У пациенток с патологией генитальной сферы такие неоплазии выявляют еще чаще (в 75-95% случаев). Большинство объемных процессов обнаруживают у женщин старше 40 лет, что свидетельствует о дисгормональном происхождении новообразований. К числу опухолей, выявляемых у более молодых пациенток, принадлежат фиброаденомы, обычно диагностируемые в возрасте 15-35 лет. Наиболее распространенными неоплазиями молочных желез являются различные варианты фиброзно-кистозной мастопатии, другие типы новообразований встречаются намного реже.
Причины
Единой теории, проясняющей этиологию возникновения объемных новообразований груди, на сегодняшний день не существует. Формирование доброкачественной опухоли считается полиэтиологическим процессом, спровоцированным сочетанием внутренних (гормональных и генетических) и внешних факторов. По мнению специалистов в сфере маммологии, наиболее распространенными причинами заболевания являются:
- Гормональные нарушения. В первую очередь, речь идет о стимулирующем воздействии эстрогенов. Доброкачественное новообразование может возникнуть как при патологии яичников (кистах, оофоритах, аднекситах, раке), так и при нарушении регуляции синтеза гормонов на гипоталамо-гипофизарном уровне.
- Генетическая предрасположенность. Вероятность обнаружения опухолевого образования выше у женщин, близкие родственницы которых страдали маммарными неоплазиями. Роль наследственного фактора связана как с нарушением пролиферации клеток молочной железы, так и со сбоями в гормональной и иммунной регуляции.
- Эндокринные заболевания. К группе риска по развитию доброкачественных опухолей груди принадлежат женщины с болезнями щитовидной железы, надпочечников, сахарным диабетом. В таких случаях нарушения гормональной регуляции влияют на синтез половых гормонов, локальную микроциркуляцию и иммунитет.
- Механические воздействия. Риск образования доброкачественной опухоли возрастает после перенесенных травм молочной железы (ушибов, проникающих ранений). Опасность также представляют постоянные незначительные травматические воздействия на ткани груди из-за ношения неправильно подобранного бюстгальтера с косточками.
Кроме непосредственных причин, способных спровоцировать доброкачественный опухолевый процесс, выделяют ряд предрасполагающих (фоновых) факторов. К их числу принадлежат хронические воспалительные заболевания женских половых органов (эндометриты, пластический пельвиоперитонит), эндометриоз, частые выкидыши, аборты и диагностические выскабливания, внематочные беременности. Риску заболеть доброкачественной опухолью груди более подвержены женщины, которые рано начали половую жизнь, часто меняют сексуальных партнеров, курят, злоупотребляют алкоголем. В развитии неоплазии определенную роль играет избыточный вес, нарушения диеты, гиподинамия, стрессы, длительное неконтролируемое применение оральных контрацептивов. Все перечисленные факторы способны привести к дисгормональным расстройствам или усилить их.
Патогенез
Нарушение соотношения концентраций эстрогенов и прогестерона в тканях грудных желез, особенно при воздействии внешних повреждающих агентов (механических, химических, радиационных), приводит к усилению пролиферации клеток. В процесс вовлекается эпителий, соединительнотканная строма, липоциты, что определяет тип формируемой опухоли. Патологические неопластические изменения в молочных железах могут быть узловыми (в виде оформленного объемного новообразования) или диффузными (при большинстве форм мастопатий). При росте доброкачественных опухолей отсутствует их прорастание в окружающие ткани.
Классификация
В клинической практике обычно используют гистологическую классификацию доброкачественных новообразований груди, которую разработали специалисты Всемирной Организации Здравоохранения в 1984 году. Она учитывает особенности клеточного строения и рост а неоплазии. В соответствии с этой классификацией выделяют шесть основных групп опухолей молочных желез:
- Эпителиальные новообразования. Эта группа представлена аденомами (соска, тубулярной, лактирующей) и внутрипротоковой (интрадуктальной) папилломой.
- Смешанные опухоли. Такие неоплазии образованы как эпителиальной, так и соединительной тканью. В группу входят фиброаденома и листовидная (филлоидная) опухоль.
- Неоплазии других типов. Кроме эпителия и стромы опухолевый процесс может поражать мягкую ткань, эпидермис и дерму молочных желез. При этом формируются липомы и новообразования кожи.
- Неклассифицируемые опухоли. Такой диагноз устанавливают в случаях, когда гистологическая структура неоплазии не определена, однако объемный процесс является доброкачественным.
- Опухолеподобные образования. Объемные новообразования этой категории имеют непролиферативную природу, возникают в результате эктазии, воспаления, аномалии развития (гамартома) и др.
- Дисплазия молочных желез. Заболевание также известно под названием мастопатии (фиброзно-кистозной болезни). Диспластический процесс может быть диффузным или узловым.
Симптомы
На начальных этапах заболевание может протекать бессимптомно. Иногда даже достаточно большие по размерам опухоли становятся случайной находкой при самообследовании, выявляются при осмотре маммолога или во время скринингового исследования (УЗИ груди, маммографии). Однако чаще рост неоплазии сопровождается болью или другими неприятными субъективными ощущениями в груди (жжением, распиранием, тяжестью). В зависимости от типа новообразования болевой синдром является периодическим или постоянным. Обычно боль возникает либо усиливается во второй половине менструального цикла и полностью проходит с началом месячных. Реже болевые ощущения беспокоят женщину постоянно. Боль может иррадиировать в сосок, подмышку, руку или лопатку на соответствующей стороне.
При опухолях большого объема возможна незначительная визуальная разница между размерами здоровой и пораженной молочной железы. Женщина обычно прощупывает в груди объемное образование плотной или эластичной консистенции, разной степени подвижности и болезненности, с гладкой или неровной поверхностью. Размер некоторых видов неоплазий зависит от периода месячного цикла. Филлоидные опухоли, достигающие гигантских размеров, могут определяться зрительно и вызывать грубую деформацию контура молочной железы. Кожные изменения над пораженной областью (сухость, истончение) встречаются редко.
У женщин с фиброзно-кистозной мастопатией, эпителиальными или смешенными новообразованиями груди с внутрипротоковым ростом (интрадуктальные папилломы, активно функционирующие пролактиномы, эктазии протоков) возможны выделения из соска, возникающие спонтанно или при надавливании. Чаще они являются прозрачными, реже — серозными, мутновато-серозными, зеленоватыми, похожими на молозиво, сукровичными или геморрагическими. Крайне редко выделения имеют желтовато-зеленоватый цвет, густую консистенцию и внешне напоминают гной, хотя признаки воспаления в виде покраснения кожи и повышения температуры отсутствуют.
Осложнения
При наличии значительного болевого синдрома основным последствием доброкачественных неоплазий молочных желез является снижение качества жизни женщины. У части пациенток нарушается сон, снижается работоспособность, возникают эмоционально-фобические расстройства в виде плаксивости, обидчивости, раздражительности, сниженного настроения, канцерофобии. Доброкачественные непролиферативные новообразования озлокачествляются менее чем в 1% случаев. При пролиферативных формах узловой мастопатии и редких формах неоплазий риск малигнизации составляет от 2 до 8% и даже более. Листовидная опухоль, которая диагностируется в 0,3-1% случаев патологии грудных желез, склонна к быстрому росту, достижению гигантских размеров (до 20 и более сантиметров) и злокачественному течению у каждой десятой пациентки.
Диагностика
Данные осмотра, пальпации и значительная часть субъективных симптомов, выявляемых при объемных образованиях молочных желез, неспецифичны, могут встречаться и при доброкачественных, и при злокачественных процессах. Поэтому основной задачей диагностического этапа является исключение онкопатологии и определение типа неоплазии для выбора адекватной тактики лечения. В ходе диагностики наиболее информативны следующие методы:
- УЗИ грудных желез. Сонография позволяет визуализировать структуру полостных и солидных новообразований, оценить их размеры, форму, определить состояние регионарных лимфоузлов, при необходимости выполнить прицельную биопсию. В ходе УЗДГ выявляются изменения кровотока в сосудах, питающих опухоль.
- Рентгенография молочных желез. С учётом особенностей новообразования осуществляется обзорная или прицельная маммография, дуктография, пневмокистография (при подозрении на кисту груди). Рентгеновские методы позволяют обнаружить даже непальпируемые неоплазии, уточнить их характер и распространенность.
- Цитологические исследования. Для определения характера заболевания и гистологической структуры опухоли используют отделяемое из соска, мазки-отпечатки и ткани молочной железы. Забор материала выполняется с помощью пункционной аспирационной или трепан-биопсии, а также в ходе секторальной резекции груди.
- Определение уровня онкомаркеров. Один из наиболее точных методов выявления злокачественных процессов, в которые вовлечены секретирующие клетки альвеолярной ткани и протоков. Кровь чаще всего исследуют на содержание высокомолекулярного гликопротеина CA 15-3, концентрация которого повышается при карциноме груди.
Дифференциальная диагностика проводится с функциональной мастодинией, абсцессом и раком молочной железы, остеохондрозом, заболеваниями сердца, неврологическими и КТ, МРТ, радиотермометрию, сцинтиграфию грудных желез, электроимпедансную маммографию. В план общего обследования обычно включают определение уровня гормонов в крови, консультацию гинеколога, при необходимости – осмотр эндокринолога, гастроэнтеролога, кардиолога, невропатолога, психиатра.
Лечение
Выбирая схему консервативного, оперативного и комбинированного лечения, учитывают тип образования, его размеры и особенности роста. Основной задачей медикаментозной терапии является воздействие на причины, вызвавшие заболевание, и отдельные звенья патогенеза, а также уменьшение или устранение клинической симптоматики. С этой целью пациентке назначают:
- Гормональные препараты. Гормонотерапия показана только при тех формах неоплазий, которые сочетаются с изменениями гормонального фона (повышенным содержанием эстрогенов, ФСГ и ЛГ, избытком или недостатком прогестинов, гипоэстрогенемией, гиперпролактинемией). На основании данных о типе опухоли применяют эстрогены, прогестеронсодержащие средства, селективные модуляторы рецепторов эстрогенов, антипролактины, ингибиторы гонадотропных гормонов гипофиза. Коррекция гормонального фона более эффективна при лечении объемных образований эпителиального происхождения.
- Негормональные средства. Для снятия выраженного болевого синдрома в постовуляторном периоде рекомендованы нестероидные противовоспалительные средства, седативные препараты (обычно растительного происхождения), небольшие дозы мочегонных (при сочетании болей с отеком молочной железы). Эффективна витаминотерапия (особенно витамины A и Е с антиоксидантным эффектом), препараты селена, блокирующие рост опухолевых клеток в фазе G2 и ингибирующие ряд генов. Чтобы улучшить метаболизм стероидов в печени, используют гепатопротекторы.
В ряде случаев назначению базисной негормональной и гормональной терапии предшествует проведение операции. Благодаря использованию современных методов диагностики показания для хирургического лечения существенно ограничены, большинству пациенток показано динамическое наблюдение. Удалению, как правило, подлежат фиброаденомы, листовидные опухоли, протоковые папилломы, узелковые образования при очаговой пролиферативной мастопатии, крупные (от 20 мм) кисты с пролиферацией. С учетом гистологической структуры, размеров и локализации выполняют энуклеацию опухоли, удаление кожного образования либо секторальную резекцию груди с последующим гистологическим исследованием тканей. При некоторых формах протоковой папилломы возможно селективное выделение протока, окружающие структуры субареолярной зоны сохраняются, что особенно важно для пациенток молодого возраста. Кисты могут подвергаться склерозированию.
Существенную роль в комплексном лечении доброкачественных образований груди играет коррекция диеты и образа жизни. При выявлении опухоли в молочной железе рекомендован отказ от курения и употребления спиртных напитков, достаточный ночной сон (не меньше 8 часов), двигательная активность, исключение стрессовых ситуаций. В рационе нужно ограничить количество жирного мяса и копченостей, влияющих на обмен стероидных гормонов, а также солений, шоколада, какао, крепкого чая, кофе, колы, задерживающих жидкость и способствующих синтезу соединительнотканных волокон. Диету следует дополнить фруктами (в частности цитрусовыми), овощами (особенно богатыми каротином), злаками, продуктами, богатыми клетчаткой. За день необходимо выпивать до 1,5-2 литров чистой воды.
Прогноз и профилактика
При адекватном, своевременно начатом лечении прогноз благоприятный. Назначение базисной терапии позволяет устранить или уменьшить клиническую симптоматику и улучшить качество жизни пациентки. Риск послеоперационных рецидивов большинства опухолей (кроме листовидной) минимален. Первичная профилактика направлена на нормализацию образа жизни и сексуальной активности, планирование деторождения, отказ от абортов, обоснованное назначение гормональных средств, грамотный подбор бюстгальтеров. Вторичная профилактика предполагает самообследование молочных желез и регулярные осмотры у гинеколога, а после 35 лет — у маммолога с проведением УЗИ груди или маммографии.
Дуктография – разновидность маммографии
Опухолевидные образования молочных желёз довольно коварны: болезненные ощущения на ранних стадиях чаще всего отсутствуют, поэтому пациентки обращаются за помощью, когда болезнь начала прогрессировать. Как известно, молочная железа состоит из трёх элементов:
- молочных протоков;
- долек;
- жировой ткани.
Наиболее частые методы исследования, такие как МРТ и маммография позволяют диагностировать многие заболевания молочных желёз, но они практически бессильны что-либо “рассказать” о состоянии молочных протоков. К достоинствам МРТ и маммографии можно отнести определение наличия опухолевидного образования, но их недостатком является невозможность показать, где именно она находится: в дольке, соединительной ткани или протоке. Для получения чёткой картины состояния молочных протоков применяется дуктография или, второе название этого метода, – галактография.
В чём отличие дуктографии от маммографии?
Дуктография является разновидностью маммографии. Её отличие от последней состоит в том, что этот метод позволяет исследовать протоки молочной железы, используя для этих целей контрастное вещество, которое вводится в протоки молочной железы. Благодаря этому на снимке чётко показана структура протоков и их расположение.
Уникальность этого метода состоит в том, что он даёт возможность распознать различные опухолевидные изменения в молочных протоках, что невозможно при любом другом обследовании. Плюс к этому – чётко указать местоположение опухоли для последующего хирургического вмешательства.
Кроме того, данный вид исследования позволяет подтвердить или опровергнуть диагноз “внутрипротоковый папилломатоз”. Разумеется, выделения из соска, отправляемые на анализ, также достаточно информативны, но дуктография является именно тем видом исследования, которое наравне с анализом подтверждает или опровергает поставленный диагноз.
Противопоказания для проведения дуктографии
Дуктография как и маммография противопоказана кормящим и беременным женщинам, но при этом имеется ещё ряд противопоказаний для этого метода исследования. В их число входит:
- выделение из соска различного характера;
- наличие воспалительного процесса различной степени сложности;
- опухолевидные новообразования, которые ощутимы при пальпации и находятся в области выводного протока;
- наличие атипичных клеток в анализах отделяемого молочной железы.
Как правило, во всех остальных случаях для проведения дуктографии нет противопоказаний, однако в любом случае это решает врач.
Как проводится дуктография?
Перед проведением дуктографии не требуется какой-либо специальной подготовки, однако женщина не должна самостоятельно пытаться выдавить содержимое молочных желёз до начала исследования. В процессе проведения дуктографии через тонкий катетер в проток молочной железы вводится рентгеноконтрастное вещество. После этого проводится маммография, при этом на снимке внутрипротоковая папиллома (при наличии таковой) проявится как дефект заполнения молочного протока. Длительность процедуры составляет в среднем 30-40 минут. Притом, что данный вид исследования характеризуется как безболезненный, многие пациентки отмечают неприятные ощущения при введении контрастного вещества.
Недостаток метода
Одним из недостатков метода является травмирование протока молочной железы во время введения катетера. Однако необходимо отметить, что данные повреждения заживают самостоятельно. После проведения дуктографии контрастное вещество выводится из протоков.
Операции на молочной железе
В нашей клинике операции на молочной железы разделены по нескольким направлениям. Это оперативные вмешательства выполняемые по поводу онкологических заболеваний молочной железы и реконструктивно-пластическая хирургия. Наша клиника имеет большой практический опыт и значительный уровень знаний в области практической и онкологической маммологии. Наши специалисты регулярно проходят курсы повышения квалификации. Мы регулярно посещаем зарубежные и отечественные научно-практические конференции, мастер-классы ведущих специалистов и тесно сотрудничаем с медицинскими центрами Европы. Приоритетным направлением сотрудничества является обмен опытом и освоение передовых медицинских методик.
Основные операции на молочной железе
Секторальная резекция молочной железы
Секторальная резекция молочной железы заключается в удаление участка ткани молочной железы. Как правило, выполняется при доброкачественных образованиях молочной железы (фиброаденома, фибролипома, гранулема и др.), а так же при подозрении на рак молочной железы с целью установления окончательного диагноза и непосредственно при «начальном» раке молочной железы как лечебный этап. Данная операция, в большинстве случаев, выполняется под местной анестезией. Наркозное обеспечение используется при непальпируемых образованиях, когда опухоль располагается глубоко и определяется только по результатам УЗИ или других методов исследования. Также, общее обезболивание может использоваться при поливалентной аллергии (непереносимости всех препаратов для местного обезболивания) и в случае, если секторальная резекция является частью органосохраняющей операции. Чаще всего, разрез на молочной железы располагается по краю ареолы, который в дальнейшее имеет лучшие косметические результаты и через 6 месяцев после операции минимально заметен, а иногда и невиден. В некоторых случаях приходится выполнять радиарный разрез (над образованием). К основным осложнениям при проведении секторальной резекции молочной железы относят: нагноение раны вследствие инфицирования, скопление крови в полости раны.
Центральная резекция при внутрипротоковых папилломах
Внутрипротоковая папиллома представляет это доброкачественное заболевание, представляет собой наросты в просвете млечного протока, размер которых может варьировать от 1 мм до 2 см. Папиллома начинает свой рост из стенок протоков молочных желез. Причиной возникновения внутрипротоковой папилломы считают нарушения гормонального обмена. Данное образование может появиться в любом возрасте, от начала полового созревания до зрелых лет.
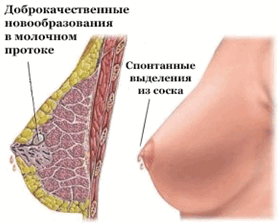
Диагностика внутрипротоковой папилломы начинается с осмотра молочных желез, пальпации, выполнение маммографии и УЗИ молочных желез, цитологическое исследование выделений, но наиболее информативным методом исследования является дуктография. Маммография без контрастирования протоков не позволяют поставить точный и полный диагноз, она выполняется для того, чтобы определить, что в молочной железе нет других заболеваний и опухолей, но молочные протоки просмотреть с помощью этого метода невозможно. При проведении УЗИ молочных желез, в некоторых случаях удается визуализировать внутрипротоковое образование, особенно на фоне расширения млечных протоков, что зачастую встречается при данном заболевании. Достаточно важным этапом в диагностике внутрипротоковой папилломы считается цитологический анализ выделений из соска. Лечение внутрипротоковой папилломы рекомендовано только оперативное – центральная резекция молочной железы. Оперативное вмешательство проводится под общим наркозом, в ходе которого хирург делает небольшой разрез и через него удаляет поврежденные протоки. Эстетика молочной железы после операций такого рода не страдает.
Радикальная резекция молочной железы
Операция заключается в удалении сектора молочной железы (1/3 или ½ объема ткани молочной железы) в одном блоке с лимфатическими узлами подключично-подмышечно-подлопаточной зоны.
Она показана при ограниченных узловых формах опухолей не более 3-х сантиметров, локализующихся в верхненаружных квадрантах, отсутствии метастатического поражения лимфатических узлов. Необходимо отметить, что радикальная резекция обязательно дополняется лучевой терапией. Радикальная резекция молочной железы выполняется под общей анестезией. К основным осложнениям после оперативного вмешательства по поводу радикальной резекции молочной железы можно отнести обильную лимфорею (постоянное скопление под лоскутами кожи значительного количества жидкости).
Мастэктомия (удаление молочной железы)
Мастэктомия заключается в удалении молочной железы, жировой клетчатки, в которой содержатся лимфатические узлы (вероятные места метастазирования) и в зависимости от варианта мастэктомии, удаление малой и/или большой грудной мышц. Различают несколько вариантов радикальной мастэктомии – по Холстеду, по Пейти, Маддену, Урбану-Холдину и др. В настоящее время в большинстве случаев применяют мастэктомию в модификации Пейти и Маддена, как менее травматичную и инвалидизирующую, по сравнению с операцией Холстеда.
Показанием к удалению молочной железы является рак молочной железы. В некоторых случаях мастэктомия выполняется при гнойном поражении молочной железы. Выполнение оперативного вмешательства проводится под общей анестезией.
Непосредственно перед операцией проводится разметка предполагаемых разрезов. Пациенты также должны быть готовы к тому, что в полость раны будет установлена дренажная трубка. После операции больной просыпается отделении анестезиологии и реанимации. В профильное отделение как правило переводится не ранее чем через 2 часа после операции.
Чаще всего в послеоперационном периоде могут встречаться кровотечения. Которые возникают редко, обычно при наличии нарушений свертываемости крови. Также может возникнуть нагноение послеоперационной раны.
Послеоперационный период
На 2-е сутки пациент может вставать, самостоятельно передвигаться. Полностью активность восстанавливается к 14-20 дню после операции. Швы снимают на 7-14 день в зависимости от заживления.
В 1-3 дни обычно назначаются обезболивающие средства. Дренаж обычно снимают на 7-10 дни. В 100% случаев после операции наблюдается лимфорея, что требует перевязок и ношение компрессионного белья.
Органосохраняющие операции при раке молочной железы
К исходу 20 века наметилась тенденция сокращения хирургических объемов при раке молочной железы и к настоящему времени мы наблюдаем эру реконструктивно-пластической маммологии. С одной стороны, для спасения жизни и лечения больных от опасного заболевания необходимо радикальное удаление патологического очага, с другой – в ущерб эстетической значимости органа желательно не нарушать его внешний вид. Современным приоритетом являются органосохраняющие хирургические вмешательства. Опыт их исполнения онкологами европейских стран превышает 30 лет. Сегодня лишь 30 % больных раком молочной железы по данным исследователей Западной Европы подвергаются выполнению органосохраняющего вмешательства. В РФ вплоть до настоящего времени радикальная мастэктомия применяется очень широко, а случаи пластического восстановления молочной железы остаются редкостью.
В течении всего периода развития пластической хирургии было предложено множество способов реконструкции молочной железы, из которых лишь несколько методик выдержали испытание временем и чаще всего используются в клинической практике.
Реконструкция искусственными материалами (экспандер/имплантат).
Данный вид операции подразумевает установку временного (эспандера) или постоянного протеза под большую грудную мышцу позволяющего компенсировать дефект за счёт своего объёма, после мастэктомии.
А) Одномоментная реконструкция: выполняется мастэктомия, после чего устанавливается эндопротез, то есть делается всё, за одну операцию.
Б) Отсроченная: эндопротез устанавливается спустя несколько месяцев или лет после мастэктомии
Для реконструкции используется несколько видов эндопротезов:
Эспандер — временный эндопротез с полостью внутри (представляет собой пустой силиконовый мешок). После установки его растягивают стерильным физиологическим раствором, за счет чего постепенно растягиваются ткани и возникает «новая» молочная железа
Раствор вводится примерно один раз в 10-14 дней, до тех пор пока не будет достигнут нужный объём, как правило, этот процесс может занять от 2 до 6 месяцев. Затем производится операция по замене эспандера на постоянный протез, содержащий гель.
Основные преимущества двухэтапного метода: возможность коррекции и достижения более лучшего косметического результата за счет «подгонки» на 2 этапе, меньшая стоимость протеза в сравнении с протезом Беккер, более широкий спектр применения в зависимости от формы и объёма молочной железы по сравнению с одномоментной реконструкцией, большие возможности в подборке импланта для достижения большей симметрии.
Протез Беккера. Постоянный эндопротез состоящий из 2 камер. Внутреннюю камеру заполняют 0,9% раствором натрия хлорида, объем которого можно изменять благодаря специальному клапану. Наружная камера заполнена когезивным силиконовым гелем. Такое устроиство позволяет реконструировать молочную железу в течении одного этапа операции.
Принцип действия: послеоперационном периоде в пустую полость протеза вводится раствор (примерно один раз в 10-14 дней), до тех пор пока не будет достигнут нужный объём. Таким образом реконструкция проводится в 1 этап
Преимущества метода: техническая простота операции, отсутствия повреждения донорской зоны, минимальные травматичность и риск операции.
Реконструкция собственными тканями пациента.
Суть операции заключается в удалении молочной железы с лимфатическими узлами, но отличие данной операции от мастэктомии основано на том, что кожный каркас молочной железы не затрагивается. Если опухоль располагается на достаточном расстоянии от сосково-ареолярного комплекса он также не затрагивается.
А вот в дальнейшем хирургу предстоит намного более ювелирная работа – ведь нужно не просто воссоздать молочную железу, а сделать это красиво и правильно, использовать для этого наиболее подходящие ткани.
Для этого может быть применена только кожа с подлежащей жировой тканью (методика DIEP Flap), или кожа с подлежащими мышцами (методике TRAM Flap). В последнем случае все близлежащие мышцы, претендующие стать имплантатами груди, тщательно исследуются в плане здоровья и работоспособности, и затем достойнейшая из них снимается вместе с кожей и жировой прослойкой со своего места и переносится на место удаленной молочной железы.
Поперечный лоскут прямой мышцы живота (TRAM – лоскут), считают одним из лучших методов для реконструкции молочной железы. Кожа нижних отделов передней брюшной стенки идеально подходит по цвету и консистенции для восстановления покровов молочной железы, а жировая клетчатка живота по косистенции очень напоминает паренхиму органа. Лоскут дает возможность получить достаточный объем тканей и площадь поверхности кожи при минимальном повреждении донорской зоны.
Кожно-мышечный лоскут, содержащий часть широчайшей мышцы спины, может быть изъят и из области под лопаткой, и, в более сложном случае, с зоны ягодичных мышц – это неплохие варианты, при решении дополнительно использовать силиконовый имплантат в реконструкции груди.
Включение восстановительной операции в комплексную программу лечения злокачественного новообразования молочной железы потребовало изменить сформировавшую стратегию. Кроме онкологической надежности не менее важная задача – свести к минимуму эстетический дефект. Методику мастэктомии с сохранением кожи, покрывающей молочную железу, считают одним из важных подходов к лечению маммарного злокачественного новообразования, позволяющим получить хороший эстетический результат. Проведенные наблюдения доказали онкологическую безопасность такого подхода.
Диагностика
Обследование пациентки с подозрением на рак молочной железы начинается с выяснения жалоб, анамнеза (истории развития заболевания), выявления факторов, которые могли способствовать развитию заболевания.
После этого проводится осмотр молочных желез. Обращается внимание на форму желез, симметричность, наличие видимых деформаций, в том числе ареолы соска, покраснений и отеков. Далее проводится пальпация в положении стоя и лежа, оценивается консистенция тканей железы и обнаруженных образований, их подвижность, болезненность, форма и размер. Затем пальпации подвергаются регионарные (близлежащие) лимфатические узлы с целью обнаружения в них возможных изменений. После этого, в случае необходимости, назначаются дополнительные методы исследования.
Маммография – это один из основных метод диагностики РМЖ. Метод является рентгенологическим и может выявить даже небольшие непальпируемые опухоли. При маммографии также может быть обнаружен протоковый рак in situ (скопления нетипичных клеток вдоль протока молочной железы, которые, в некоторых случаях, могут стать инвазивным раком). Данный метод предпочтительнее использовать у женщин старше 50-ти лет, потому что ткани молочных желез молодых женщин являются более плотными по структуре и на маммограмме дают просветление, аналогичное опухолевому образованию, что может значительно затруднить диагностику.
Технически маммография выполняется следующим образом: молочная железа фиксируется между двумя пластинами аппарата, верхняя из которых испускает рентгеновское излучение, а нижняя улавливает. Фиксацию производят для того, чтобы ткани были равномерно распределены и сглажены, а сама молочная железа неподвижна. Такой способ укладки позволяет сделать качественную, информативную маммограмму.
В ходе исследования получаются черно-белые изображения молочной железы либо на пленочном носителе, либо на экране монитора (цифровая маммография). Результаты исследования интерпретируются врачом-рентгенологом.
Существует также новейший вид маммографии, называемый томосинтез (или 3D-маммография). При выполнении этого исследования молочная железа фиксируется, а аппарат производит множество низкодозовых рентген-снимков, двигаясь вокруг железы. Изображения сохраняются компьютером и могут быть преобразованы в полноценное 3D-изображение молочной железы. При 3D-маммографии используется большая доза радиационного излучения, чем при стандартном 2D-исследовании, однако, метод позволяет рентгенологу четче визуализировать проблемную зону. Это снижает вероятность проведения повторной маммографии.
Ультразвуковое исследование (УЗИ)
Метод ультразвукового исследования основан на способности звуковой волны проходить внутрь организма. Такая волна отражается от тканей тела и улавливается специальным датчиком, который помещается на поверхность кожи. Отраженный звук, в свою очередь, преобразовывается в изображение и транслируется на монитор. Преимуществами метода являются возможность использовать его у молодых женщин, безболезненность его проведения и безвредность (т.к. используется акустическая волна, а не рентгеновское излучение). Ультразвуковое исследование обычно применяется для уточнения характера патологического образования, выявленного ранее при маммографии или объективном обследовании, а также для уточнения локализации очага при проведении биопсии. Кроме того, метод может быть использован для обследования регионарных лимфоузлов. УЗИ является менее специфичным методом, однако оно подкупает своей доступностью, безвредностью и дешевизной.
Магнитно-резонансная томография (МРТ)
При МРТ-исследовании используются магнитные- и радиоволны для получения детализированного изображения. Нередко данный вид исследования проводится с использованием контрастных веществ, вводимых внутривенно, что значительно повышает возможность выявления атипичных (раковых) клеток.
Чаще всего МРТ-маммография используется в двух случаях:
- у женщин с ранее обнаруженными опухолями для установления размеров образования и выявления других, незамеченных до этого опухолей;
- для женщин, находящихся в группе риска по предрасположенности к РМЖ.
Данное исследование рекомендуется проводить параллельно с маммографией, так как сам по себе МРТ-метод может не обнаружить некоторые образования, видимые на маммограмме, и наоборот. Также МРТ-исследование может давать ложноположительные результаты.
Исследование выделений из соска
При наличии выделений из соска, производится забор этой жидкости для микроскопического исследования на предмет наличия раковых клеток. Если выделения молочного или светло-зеленого цвета, вероятнее всего, причина не в злокачественной опухоли. Красный или коричневый цвет выделений, говорящий о наличии крови в них, может быть обусловлен раком, хотя чаще появляется вследствие повреждений, инфекций или доброкачественных опухолей.
Протоковый лаваж – экспериментальный метод, применяемый к женщинам, не имеющих симптомов опухоли, но находящихся в группе высокого риска. Метод заключается в следующем: тоненькая трубочка (катетер) устанавливается в проток молочной железы через сосок, затем по ней вводится солевой раствор, проток промывается, и жидкость, содержащая протоковые клетки, извлекается для дальнейшего микроскопического исследования.
Метод не показал эффективность при ранней диагностике рака. Сейчас подобное обследование можно пройти только в нескольких центрах и только женщинам, входящим в группу риска. Для установления реальной пользы данной методики необходимо проведение дополнительных исследований.
Тонкоигольная аспирационная биопсия
При данном виде обследования используется очень тонкая игла со шприцем, через которую производят забор (аспирацию) небольшого количества подозрительной ткани, подвергающейся затем микроскопическому исследованию. Если образование пальпируется, игла может проводиться под контролем пальпации. В иных случаях, биопсия проводится с помощью ультразвука (при этом на экране видно как игла проходит через ткани к искомому образованию). Процедура безболезненна, поэтому ее можно проводить без применения обезболевающих средств.
Когда игла достигает цели, содержимое аспирируется. Если полученная жидкость чистая, то опухоль, скорее всего, доброкачественная. Если она кровянистая или мутная, то это либо доброкачественная киста, либо (реже) рак. Если опухоль твердая, без жидкого компонента, то производится забор небольшого фрагмента ткани.
Тонкоигольная биопсия – самый простой тип биопсии, однако он имеет и свои недостатки. При выполнении этого метода можно получить ложноотрицательный результат: у женщины есть рак молочной железы, но игла была введена в область, не пострадавшую от рака. И, даже если злокачественные клетки были обнаружены, нельзя наверняка сказать, инвазивный рак или нет. В некоторых случаях полученных клеток может быть недостаточно для проведения всех необходимых лабораторных исследований. Если при помощи тонкоигольной биопсии не удается поставить точный диагноз, может потребоваться повторное исследование, либо проведение другого вида биопсии.
При проведении трепан-биопсии используется игла гораздо большего размера, чем при тонкоигольной биопсии. Процедура может проводиться под контролем пальпации, ультразвука или маммографии (стереотаксическая биопсия). Во время трепан-биопсии производится забор столбика ткани из предполагаемой опухоли. Процедура выполняется с применением местной анестезии (пациент в сознании, но боли не чувствует). Обычно производится забор нескольких столбиков ткани. Трепан-биопсия является более предпочтительным методом диагностики, нежели тонкоигольная аспирационная биопсия из-за того, что производится забор большего количества ткани. Но, тем не менее, она тоже может давать ложноотрицательные результаты.
Для выполнения этой процедуры кожа молочной железы обезболивается и делается маленький разрез. Через него вводится полый зонд и производится забор столбика ткани. Таким образом, из одного разреза может быть совершено несколько заборов материала. Данный вид исследования выполняется под контролем УЗИ, маммографии или МРТ. Процедура также может выполняться в амбулаторных условиях.
Разрез на груди не требует наложения швов, и в итоге остается лишь маленький, почти незаметный рубец. При вакуум-ассистированной трепан-биопсии производится забор большего количества ткани, чем при стандартная трепан-биопсии.
Открытая (хирургическая) биопсия
Обычно РМЖ может быть выявлен путем тонкоигольной аспирационной биопсии. Реже требуется удаление всего объема опухоли для микроскопического исследования. Такой вид биопсии называется открытым или хирургическим. Если хирург удаляет всю опухоль вместе с непосредственно прилегающими нормальными на вид тканями, то такой вид биопсии называется экцизионным. Если же объем опухоли слишком велик и удалить его при этом не так просто, то подлежит удалению лишь ее часть. Такой вид называется инцизионная биопсия.
Извлеченные ткани отправляют в лабораторию для микроскопического исследования. Открытая биопсия технически более сложная, чем тонкоигольная или трепан-биопсия. После ее выполнения может остаться шрам, т.к. производится разрез кожи, который должен быть зашит. В случае, если удаленный объем тканей был достаточно большой, остается косметический дефект в виде видимой деформации молочной железы.
Обычно тонкоигольной биопсии вполне достаточно для постановки диагноза, но в случаях, если очаг поражения находится в труднодоступном месте или результат биопсии вызывает сомнения, следует выполнять открытую биопсию.
Другие инструментальные методы исследования:
- Дуктография (галактография) - рентгенологический метод диагностики протоков молочной железы. При выполнении оценивается их проходимость, форма и наличие образований в просвете.
- Ядерное сканирование проводится при помощи радиоактивного вещества, введенного в организм. Аппарат фиксирует локализацию атипичных клеток, отслеживая степень изменения их метаболизма.
- Позитронно-эмиссионная томография. В организм вводится радиоактивное вещество, и ПЭТ-сканер находит опухолевые клетки по количеству вещества, которое они поглощают.
- Сцинтимамография. В организм вводится радиоактивное вещество, которое специфически связывается с раковыми клетками. При сканировании происходит визуализация пораженных участков.
- Электроимпедансное сканирование. Метод основан на том, что раковые клетки имеют отличную от нормальных электрическую активность. Пропуская через организм слабые электрические импульсы, аппарат фиксирует локализацию опухолевых клеток.
- Термография. Основана на том, что у раковых клеток из-за повышенного кровообращения и метаболизма температура выше, чем у окружающих тканей. Специальная термочувствительная камера устанавливает место расположения таких клеток.
Стадирование рака молочной железы
Для описания стадии и распространенности рака молочной железы применяется классификация TNM, которая основывается на следующих характеристиках:
T (tumor) — распространённость и размер первичной опухоли,
N (node) — наличие, отсутствие и распространенность метастазов в регионарных лимфатических узлах,
M (metastases) — наличие или отсутствие отдаленных метастазов.
По данным Американского Объединенного комитета рака (AJCC) TNM система является способом, позволяющим определить объём требуемой помощи и дающее представление о том, как далеко распространился раковой процесс. Стадия рака молочной железы может определяться с помощью результатов медицинского обследования, биопсии, томографии (когда имеется так называемая клиническая стадия), либо по результатам всех этих способов с учетом результатов операции (так называемый патологический этап). Результаты патологического исследования при котором врач патологоанатом смотрит материал из молочной железы и близлежащих лимфоузлов являются более точными.
Т – первичная опухоль:
ТХ – первичная опухоль недоступна оценке;
Т0 – нет признаков первичной опухоли;
Tis – рак in situ:
Тis (DCIS) – протоковая карцинома in situ;
Тis (LCIS) – дольковая карцинома in situ;
Тis (Paget) – болезнь Педжета соска, не связанная с инвазивной карциномой в подлежащей паренхиме молочной.
Т1 – опухоль до 2 см.
Т2 – опухоль от 2 см до 5 см.
Т3 – опухоль более 5 см;
Т4 – опухоль любого размера с распространением на грудную стенку, кожу (изъязвление или узелки на коже)
Т4а – распространение на грудную стенку;
Т4b – отёк (включая симптом «лимонной корочки»), или изъязвление кожи молочной железы
Т4с – признаки, перечисленные в 4а и 4b;
T4d – воспалительная форма рака
N – регионарные лимфатические узлы:
NХ – регионарные лимфатические узлы не могут быть оценены.
N0 – нет метастазов в регионарных лимфатических узлах;
N1 – метастазы в подмышечных лимфатических узлах I, II уровня не спаянные между собой
N2 – метастазы в подмышечных лимфатических узлах на стороне поражения, спаянные между собой или фиксированные, либо клинически определяемые метастазы во внутригрудных лимфатических узлах при отсутствии клинически явного поражения подмышечных лимфатических узлов:
N2а - метастазы в подмышечных лимфатических узлах I, II уровня спаянные между собой;
N2b - клинически определяемый внутренний маммарный лимфатический узел при отсутствии клинических признаков метастазов в подмышечных лимфатических узлах;
N3 – метастазы в подключичных лимфатических узлах на стороне поражения, либо клинически определяемые метастазы во внутригрудных лимфатических узлах при наличии клинически явного поражения подмышечных лимфатических узлов, либо метастазы в надключичных лимфатических узлах на стороне поражения (независимо от состояния подмышечных и внутригрудных лимфатических узлов):
N3а - метастазы в подключичных лимфатических узлах III уровня;
N3b - метастазы во внутренних маммарных и подмышечных лимфатических узлах; метастазы в надключичных лимфатических узлах.
· N3c – метастазы в надключичных лимфатических узлах на стороне поражения.
Гормонозависимый рак молочной железы
Гормонозависимый рак молочной железы
МКБ-10 коды
Описание
Гормонозависимый рак молочной железы. Вариант злокачественной опухоли груди, при котором не менее 10% атипичных клеток имеют рецепторы к женским гормонам. Проявляется ограниченным или диффузным уплотнением в груди, выделениями из соска, увеличением подмышечных лимфоузлов, изменением формы молочных желез и состояния их кожных покровов, симптомами опухолевой интоксикации. Диагностируется с помощью маммографии, УЗИ грудных желез, определения онкомаркеров, цитологического исследования биоптата. Рекомендовано комбинированное лечение, включающее хирургическое удаление новообразования, лучевую, химио- и гормонотерапию.
Дополнительные факты
Гормонозависимая карцинома, по данным исследований в сфере маммологии, диагностируется в 30-60% случаев обнаружения рака молочной железы. Ежегодно эту патологию выявляют приблизительно у 450-900 тысяч женщин в мире. С возрастом уровень заболеваемости возрастает. Болезнь в значительной степени связана с особенностями образа жизни и питания, характерными для развитых стран. Согласно статистике, шансы заболеть гормоночувствительной неоплазией у жительниц США и Японии в 5-6 раз выше, чем у женщин, проживающих на других территориях. Однако в государствах с переходной и развивающейся экономикой из-за низкой медицинской культуры населения эту форму рака диагностируют на более поздних стадиях, что ухудшает показатели 5- и 10-летней выживаемости пациенток.
Причины
Гормоночувствительная карцинома груди развивается в результате сочетанного действия нескольких факторов. Основными из них являются повышенный уровень эстрогенов или дисбаланс половых гормонов, измененная иммунная реактивность и локальные воздействия на ткань молочных желез, стимулирующие усиленную пролиферативную активность железистых клеток. Риск возникновения гормонозависимой опухоли повышается при наличии следующих признаков, свидетельствующих об гиперэстрогенемии или гормональном дисбалансе:
• Раннее созревание и поздний климакс. Высокий уровень секреции эстрогенов может быть врожденной особенностью организма женщины. Обычно у таких пациенток менархе наступает до 13 лет, а климакс — после 55. При этом определенную роль играет фактор наследственности — вероятность заболевания выше у женщин с наличием гиперэстрогенемии и рака груди у близких родственниц.
• Другие гормоночувствительные новообразования. Заболеваемость гормонозависимыми неоплазиями грудных желез повышается у пациенток с маммарными кистами, фиброаденозом, фиброзно-кистозной мастопатией. Группу риска также составляют женщины с субсерозными и субмукозными миомами, кистами яичников, другими дисгормональными патологиями репродуктивной сферы.
• Нарушение месячного цикла. Гормонозависимые формы рака чаще выявляются у женщин, страдающих с альгодисменореей, нерегулярными менструациями, бесплодием. Причиной подобных расстройств является повышение или нарушение синтеза женских гормонов вследствие хронических оофоритов, аднекситов, наличия опухолей яичников или патологии гипоталамо-гипофизарной области.
Предпосылками для дисгормональных нарушений, приводящих к развитию гормонозависимых неоплазий молочных желез, являются раннее начало половой жизни, незащищенный секс при частой смене половых партнеров, частые аборты, выкидыши, внематочные беременности. Ряд специалистов считают факторами риска, приводящими к изменению гормонального фона, наступление первой беременности после 25 лет, длительное отсутствие половой жизни, неконтролируемый многолетний прием гормональных противозачаточных средств, отказ от кормления грудью, ожирение.
Существенную роль в возникновении заболевания играют локальные изменения в молочных железах, не связанные с уровнем гормонов, но сопровождающиеся повышением пролиферативной активности и нарушением дифференциации секреторной ткани. К числу последних относятся травмы груди, негормональные заболевания (послеродовые маститы, внутрипротоковый папилломатоз), воздействие повреждающих факторов окружающей среды (онкогенные химические агенты, ионизирующие излучения, активное и пассивное курение). Ситуация усугубляется при временном или постоянном снижении иммунитета вследствие физических и эмоциональных перегрузок, недостаточного отдыха, приема иммуносупрессивных препаратов.
Патогенез
Механизм развития заболевания основан на стимулирующем воздействии женских гормонов на перерожденные клетки молочных желез. В норме атипичные клеточные элементы, периодически образующиеся в железистой ткани, уничтожаются иммунной системой. Сбой иммунитета приводит к неконтролируемому размножению перерожденных клеток, которые перестают опознаваться макрофагами, T- и B-лимфоцитами. При гормонозависимом раке пролиферация малигнизированной ткани грудной железы связана со стимулирующим воздействием эстрогена и прогестинов: более чем у 10% клеток этих опухолей имеются рецепторы к гормонам. Фактически рост неоплазии подчиняется общим циклическим изменениям в организме женщины. Такой рак прогрессирует медленнее и намного реже метастазирует.
Классификация
При определении вида заболевания учитывают форму неопластического образования и стадию процесса. Соответственно, выделяют следующие виды гормонозависимого рака грудных желез:
По форме.
• Узловой — в виде плотного, хорошо ограниченного узла размерами 0,5-5,0 см и более.
• Диффузный — без четко очерченных границ (маститоподобный, рожистоподобный, панцирный).
По стадии.
• 0 стадия — опухоль локализована в пределах одной структуры (дольки или протока).
• I стадия — новообразование размерами не больше 2 см без поражения подмышечных лимфатических узлов.
• II стадия — неоплазия до 2 см с метастазами в подмышечные лимфоузлы либо размерами 2-5 см без метастазов.
• III стадия — опухоль более 5 см с метастазированием в регионарные лимфатические узлы.
• IV стадия — новообразование любых размером с выявлением метастазов в печени, легких, костях или других отдаленных органах.
Для оценки риска метастазирования и выбора объема хирургического вмешательства важную роль играет локализация опухоли. Различают рак соска и ареолы, центральной части, верхневнутренного, нижневнутреннего, верхненаружного, нижненаружного квадрантов, подмышечной области, сочетанной и неуточненной локализации.
Клиническая картина
На начальных этапах развития злокачественная гормоночувствительная неоплазия может стать случайной находкой при плановом посещении маммолога, ультразвуковом или рентгенологическом исследовании молочных желез. Женщина может обнаружить во время самообследования грудной железы узелок, уплотнение или припухлость разных размеров. По мере развития заболевания изменяются форма и очертания груди, периодически беспокоит боль, ощущение дискомфорта или распирания. Кожа над очагом шелушится, становится багровой или розовой, а подлежащие ткани за счет образования спаек втягиваются и сморщиваются. Если опухоль соединена с молочными протоками, появляются бесцветные, а со временем – желто-зеленые выделения из соска со специфическим запахом. Их интенсивность не связана с фазой месячного цикла и постепенно усиливается. Сосок часто втягивается.
Начиная со второй стадии, в области подмышечной впадины на пораженной стороне определяется припухлое уплотненное образование. Попытки подъема руки сопровождаются дискомфортом, со временем метастазы в лимфоузлы могут определяться и на противоположной стороне. Прорастание опухоли в кожу проявляется ее изъязвлением. При метастазировании появляются признаки поражения других органов и систем: желтушность кожи, кашель и кровохарканье, головные боли, нарушенная координация движений, судороги, боли в костях. На поздних этапах выражены симптомы опухолевой интоксикации, проявляющейся жалобами на потерю аппетита, резким снижением веса.
Ассоциированные симптомы: Боль в грудной клетке. Втяжение соска. Выделения из сосков. Замкнутость. Зеленые выделения из сосков. Изменение аппетита. Изменение веса. Истощение. Кашель. Кровохарканье. Кровянистые выделения из сосков. Лейкоцитоз. Ломота в мышцах. Нагрубание молочных желез. Лихорадка. Отсутствие аппетита. Потеря веса. Рвота. Общая слабость. Судороги. Судороги в ногах. Тошнота. Увеличение подмышечных лимфоузлов. Уплотнение в груди.
Возможные осложнения
Диагностика
С учетом возможных осложнений и последствий, возникающих при позднем выявлении заболевания, особую роль приобретает комплексное обследование пациенток с обнаруженными уплотнениями в груди. Физикальные методы исследования имеют ограниченное значение и позволяют только заподозрить патологию. Для подтверждения или исключения диагноза гормонозависимого рака применяют такие инструментальные и лабораторные методы, как:
• Обзорная маммография в трех проекциях. По снимку можно определить количество узлов, их размеры, особенности и локализацию. Методика информативна даже на ранней бессимптомной стадии заболевания, поэтому широко применяется для скрининга.
• УЗИ молочной железы. Обычно оценивается состояние груди и регионарных лимфоузлов. Малигнизированные ткани отличаются измененным ультразвуковым сигналом. При необходимости метод дополняют УЗ-исследованием сосудов молочных желез.
• Пункционная аспирационная биопсия. Исследование биоптата — наиболее достоверный метод, позволяющий точно определить гистологический вид опухоли молочной железы, степень зрелости и атипии ее клеток, чувствительность к женских половым гормонам.
• Определение онкомаркеров. При диагностике гормонозависимых опухолей и их рецидивов учитывают результаты анализа крови на СА 15-3 — специфический антиген-гликопротеин, выделяемый железистыми клетками и протоками грудных желез.
• Цитология мазка из соска. В серозном или серозно-гнойном отделяемом выявляются клетки с признаками атипии. Является вспомогательным методом экспресс-исследования при наличии жалоб на выделения из молочных протоков, открывающихся на соске.
При необходимости пациентке с подозрением на гормонозависимый рак могут быть назначены прицельная маммография, дуктография, электроимпедансная маммография, сцинтиграфия молочных желез, МРТ. Томографическое исследование является методом выбора для быстрого обнаружения метастазов. Показательны изменения в общем анализе крови, которые проявляются снижением уровня гемоглобина и эритроцитов, лейкоцитозом, повышением СОЭ.
Дифференциальная диагностика
Дифференциальная диагностика выполняется с различными видами доброкачественных новообразований груди. К ведению пациентки и выбору схемы лечения обычно привлекают химиотерапевта, онкохирурга, радиолога, анестезиолога-реаниматолога, терапевта.
Лечение
Пациенткам с чувствительными к гормонам злокачественными новообразованиями груди показана комплексная терапия. Выбор конкретной схемы зависит от возраста онкобольной, стадии заболевания, особенностей метастазирования и может включать следующие виды лечения:
• Хирургическое удаление пораженных тканей. С учетом распространенности процесса и вовлечения в него лимфатических узлов выполняют резекцию молочной железы. По объему такая операция бывает частичной (лампэктомия), в пределах квадранта (квадрантэктомия), секторальной, полной (мастэктомия), тотальной (удаление железы с лимфоузлами, грудными мышцами, сосудами, ребрами) или паллиативной (при запущенных формах рака). Вмешательство проводят с использованием скальпеля или кибер-ножа, обеспечивающего дополнительное облучение тканей гамма-лучами.
• Лучевая терапия. До операции назначается для уменьшения объема опухоли и отека окружающих ее тканей. В послеоперационном периоде применяется для предупреждения рецидива гормонозависимого рака. Радиотерапия после хирургического вмешательства прямо показана при обнаружении раковых клеток в лимфатических узлах. При неоперабельных формах заболевания она замедляет рост новообразования и позволяет продлить жизнь пациентки. Зону и терапевтическую дозу облучения рассчитывают с учетом площади распространения процесса и состояния больной.
• Химиотерапия. Направлена на уничтожение активно размножающихся клеток, уменьшение размеров неоплазии, профилактику рецидива. К химиопрепаратам чувствительна как опухолевая ткань, так и другие активно пролиферирующие клетки (костного мозга, иммунной системы, волосяных фолликулов, эпидермиса). Цитостатики обычно назначают женщинам репродуктивного возраста и пациенткам с увеличенными регионарными лимфоузлами. В пре- и постменопаузе при низком риске метастазирования этот метод не показан.
• Гормонотерапия. Поскольку этот вид рака молочных желез чувствителен к гормонам, в его лечении с хорошим эффектом применяют препараты, действующие на гормональные рецепторы клеток карциномы. Лекарственные средства, блокирующие синтез или функцию половых гормонов, рекомендованы при предоперационной подготовке к удалению опухолей размерами больше 5 см и после выполнения операции при других формах заболевания. В репродуктивном возрасте возможно проведение оофорэктомии. Применение гормонотерапии улучшает прогноз выживаемости на 25%.
Чтобы уменьшить психологические и эстетические проблемы, возникающие в связи с частичным, полным или тотальным удалением молочной железы, проводятся реконструктивно-пластические операции. Они бывают отсроченными, выполняемыми по завершении всех этапов лечения, и одномоментными, производимыми сразу же после резекции груди. Для улучшения течения послеоперационного периода пациентке показана коррекция диеты, медикаментозная профилактика осложнений (назначение препаратов кальция для предупреждения остеопороза, гепатопротекторов). При выраженных эмоциональных расстройствах оправдана консультация психиатра, назначение антидепрессантов и анксиолитиков.
Прогноз
Прогноз гормонозависимого рака молочной железы напрямую зависит от своевременности выявления опухоли и адекватности назначенного лечения. На 0 и I стадиях десятилетняя выживаемость пациенток достигает 96-98%, на II стадии — 75-90% и далее уменьшается до 10% на IV стадии.
Профилактика
С профилактической целью рекомендовано регулярное наблюдение у гинеколога, а после 35-40 лет — у маммолога, лечение дисгормональных заболеваний, самообследование молочных желез после каждой менструации. Важную роль в предупреждении рака играет планирование беременности, отказ от абортов и грудное вскармливание. Для выявления ранних форм заболевания эффективен скрининг с использованием маммографии (ежегодно после 45 лет), УЗИооо или термометрии молочных желез.
Читайте также:
