Менингит флеботомной лихорадки. Диагностика и лечение флеботомной лихорадки
Добавил пользователь Владимир З. Обновлено: 06.02.2026
Флеботомная лихорадка (phlebotomus febris; син.: москитная лихорадка, лихорадка паппатачи, летняя лихорадка, трехдневная лихорадка, солдатская болезнь) — вирусная болезнь, передающаяся через укусы москитов рода Phlebotomus, характеризующаяся доброкачественным течением с кратковременной лихорадкой, сильной головной болью, болями в глазных яблоках, икроножных мышцах и пояснице, инъекцией сосудов склеры, гиперемией конъюнктивы и др.
Содержание
История
Считается, что впервые Флеботомную лихорадку описал Барнетт (W. Barnett) в 1799 г., выделив ее среди других лихорадок. Он наблюдал заболевание на о. Мальта. В 1804 г. Пим (Pim наблюдал подобное заболевание в Гибралтаре и описал его под названием «булемская трехдневная лихорадка». Как самостоятельная нозологическая форма Флеботомная лихорадка описана в 1886 г. Пиком (A. Pick), к-рый наблюдал болезнь на Балканском п-ове. В 1878 г. русский врач И. Л. Яворский во время путешествия в составе русского посольства по Афганистану довольно подробно описал эту болезнь. На связь заболевания Флеботомной лихорадкой с укусами москитов впервые указал Е. Э. Иванов в 1904 г. в Севастополе. В 1905 г. Тауссиг (S. Taussig) на основе эпидемиологических наблюдений в австрийских войсках пришел к заключению, что болезнь передается москитами рода Phlebotomus. В 1909 г. это было подтверждено австрийской военной комиссией в составе Р. Дерра, Франца (К. Franz), Тауссига; они дали другое название болезни — «москитная лихорадка». В нашей стране первые случаи Ф. л. описали военный врач В. Д.Шредере в 1913 г. в Крыму, Е. И. Марциновский — в 1917 г. в Тифлисе, И. Е. Минкевич в 1923 г., Н. И. Латышев и И. Н. Москвин, а также С. В. Висковский, В. П. Петров, Г. А. Аковбян, И. А. Кассирский в 1924—1925 гг.— в Узбекистане и Таджикистане. Вопросы эпидемиологии и профилактики Ф. л. в нашей стране разрабатывались E. Н. Павловским. Ш. Д. Мошковский (1936), П. А. Петрищева и А. Я. Алымов (1939) доказали трансовариальную передачу вируса Ф. л. первому и второму поколениям москитов.
Географическое распространение
Флеботомная лихорадка распространена в Испании, Португалии, Франции, Италии, Греции, Сирии, Египте, Судане, Израиле, Иране, Ираке, в северо-западных штатах Индии, Южном Китае и др. Ареал Ф. л. совпадает с ареалом москитов рода Phlebotomus, т. е. расположен в зоне приблизительно между 20° и 45° сев. широты. В СССР Ф. л. регистрировалась в Крыму, Закавказье, Молдавии, Узбекистане, Таджикистане, Киргизии; в 40-х гг. 20 в. очаги Ф. л. на территории СССР были ликвидированы.
Этиология
Вирусная этиология Флеботомной лихорадки установлена в начале 20 в., когда Р. Дерр и сотр. (1909) воспроизвели передачу возбудителей путем введения волонтерам фильтратов крови больных Ф. л. Возбудители Ф. л. — арбовирусы сицилийской Ф. л. и неаполитанской Ф. л. были выделены Сейбином (А. В. Sabin) из крови больных, собранной в период эпидемии среди амер. солдат в 1943—1944 гг. в Италии. Вирусы распространены в странах Азии, Европы и Африки в ареале переносчика Phlebotomus papatasii. Москиты являются, видимо, не только переносчиком, но и резервуаром вирусов в природе, поскольку доказана трансовариальная передача возбудителя потомству москитов обоего пола. Оба вируса принадлежат к роду Phlebovirus сем. Bunyaviridae. Они различаются по антигенным свойствам, но сходны по морфологии и биол. свойствам. Форма вирионов сферическая, диам. 90— 110 нм, тип симметрии спиральный; они имеют липопротеиновую оболочку с ворсинками. Вирионы стабильны при pH 7,0—9,0. Быстро инактивируются при t° 56°, при воздействии УФ-лучами, детергентами и про-теолитическими ферментами. Вирусы культивируют на 1—2-дневных новорожденных белых мышах при заражении в ткань мозга. В культурах клеток Hela, ВНК-21, VERO образуют бляшки, цитопатические свойства выражены слабо (см. Вирусологические исследования, Культуры клеток и тканей).
Эпидемиология
Источником инфекции является больной человек в течение последних 1—2 дней инкубации и первых двух дней болезни. Предполагается существование природных очагов Флеботомной лихорадки, хотя источники инфекции среди животных в природе пока неизвестны. Переносчиком и резервуаром вируса являются москиты рода Phlebotomus — Ph. papatasii, Ph. sergenti, Ph. perniciosus, Ph. caucasicus и др. (см. Москиты). Однако Сейбин (1952) утверждал, что экспериментальных доказательств причастности других видов москитов, кроме Ph. papatasii, к передаче вируса Ф. л. не существует.
На человека нападает только самка москита (обычно ночью или рано утром), к-рая после питания кровью больного Ф. л. через б—8 дней становится способной передавать вирус со слюной и сохранять его пожизненно (до 1—3 мес.). Оптимальной температурой окружающей среды для развития вируса в теле москита является 27—31°. При температуре ниже 18° вирус не развивается. Самки москитов способны передавать вирус трансовариально; из зараженных яиц развиваются личинки москитов, также содержащие вирус. Вирус в них сохраняется в холодное время года, а весной из личинок вылетают зараженные самки, способные при первом кровососании передавать возбудителя. Т. о., москиты являются не только переносчиками, но и резервуарами вируса Ф. л.
Заболеваемость Ф. л. носит сезонный характер, совпадая со временем активности москитов, и продолжается с мая по сентябрь—октябрь. В Субтропиках заболеваемость имеет два подъема — первый в конце мая— начале июня, второй — во второй половине июля — начале августа.
К Ф. л. восприимчивы все люди. В местах распространения Ф. л. болеют преимущественно вновь прибывающие, а из местных жителей — преимущественно дети.
Патогенез
Заражение человека вирусом Флеботомной лихорадки происходит через кожу при укусе инфицированного москита. На месте укуса обычно появляется точечное красноватое пятнышко, как при уколе булавкой. После 3—9-дневного размножения вируса в лимфоидных клетках развивается вирусемия, обусловливающая общетоксические проявления, поражение ц. н. с., костного мозга. Типична воспалительная реакция в месте укуса флеботомусов. Экспериментально удалось вызвать болезнь у обезьян макак-резус путем введения им крови больных Ф. л., в период лихорадочной реакции, а также успешно пассировать вирус от обезьяны к обезьяне. При заражении волонтеров Сейбин (1952) получил типичную 3-дневную лихорадку, протекающую с относительной брадикардией и соответствующими изменениями в крови.
Патологическая анатомия не изучена.
Иммунитет
Стойкий иммунитет вырабатывается примерно у 80% лиц, переболевших Ф. л. однократно. Вместе с тем ряд лиц заболевает 2—3 раза, после чего иммунитет также становится стойким. Повторные заболевания объясняются, вероятно, последовательными заражениями неаполитанским и сицилийским вирусами.
Клиническая картина
Инкубационный период при Флеботомной лихорадке колеблется в пределах 3—9 дней, чаще 4—5 дней. Продромальные явления почти всегда отсутствуют. Обычно болезнь начинается внезапно с озноба, после чего в течение 3—5 час. повышается температура до 39—40°. Больных беспокоит сильная головная боль, особенно в лобной и височной областях, разбитость, выраженная боль в мышцах, особенно конечностей и спины, в суставах, боль при движении глазных яблок, к-рая усиливается при попытке поднять веки, а также при давлении на глазные яблоки (симптом Тауссига), светобоязнь (см.).
Могут быть боли в животе, тошнота и рвота, потеря аппетита. Лицо больных гиперемировано, выражена гиперемия конъюнктив, инъекция сосудов склер, более интенсивная у наружных углов глаз, где она имеет вид треугольника, обращенного основанием к наружным углам глаз, а вершиной — к роговице; эти изменения получили название симптома Пика, к-рый считается патогномоничным для Ф. л. Гиперемирована также слизистая оболочка зева и язычка, нередко выявляются кровоизлияния у его основания. Язык покрыт беловатым налетом, сухой. На губах бывают герпетические высыпания. На месте укуса москита часто появляются зудящие папулы диам. 2—3 мм розового или красного цвета, иногда превращающиеся в везикулы; через 4—5 дней папулы исчезают. Пульс соответствует температуре в 1-й день болезни, затем чаще отмечается брадикардия; АД снижено. Наблюдаются головокружения (см.), бессонница (см.), могут быть бред (см.), потеря сознания (см.), иногда возбуждение и судороги (см.).
Лихорадочный период в большинстве случаев длится 2—4 дня. Период реконвалесценции, продолжающийся до 10 сут., сопровождается астенизацией, иногда депрессией, на 5 — 7-е сутки у больных могут появляться кратковременные (1 — 2 дня) рецидивы болезни.
Осложнения чаще отсутствуют, однако возможно появление отита (см.), паротита (см.), полиневрита (см.), пневмонии (см.).
Диагноз
Диагноз основывается на данных клинической картины. В крови обычно лейкопения с относительным лимфоцитозом, к-рый к концу лихорадочного периода может смениться тенденцией к нейтрофилезу.
Диагноз подтверждается данными вирусологических и серологических исследований (см. Вирусологические исследования, Серологические исследования). Для выделения вируса заражают новорожденных белых мышей путем введения им в мозг крови больных. Вирус обычно удается выделить и идентифицировать при последовательном заражении нескольких животных (см. Идентификация вирусов). Хорошие результаты дает выделение вируса методом бляшек на клетках VERO. Из серол. реакций наиболее достоверные результаты дает реакция нейтрализации методом редукции бляшек на клетках VERO и реакция связывания комплемента (см.).
Дифференцируют Ф. л. с гриппом (см.), малярией (см.), сыпным тифом (см. Сыпной тиф эпидемический), лептоспирозом (см.), денге (см.), клещевым возвратным тифом (см.).
При гриппе выражены катаральные явления со стороны верхних дыхательных путей, отсутствует симптом Пика и зудящие папулезные высыпания.
При малярии наблюдается чередование приступообразных подъемов температуры через определенные интервалы времени, сопровождающиеся ознобами с последующим обильным потом, увеличенная болезненная селезенка, в толстой капле (см.) и в мазках крови выявляются плазмодии. При денге отмечается двухволновый подъем температуры, пятнисто-папулезная сыпь, медленная «важная» походка, обусловленная резкими болями в суставах, полиаденит. Для сыпного тифа, лептоспироза, клещевого возвратного тифа характерны более длительная лихорадка, гепатолиенальный синдром, умеренный нейтрофильный лейкоцитоз и др. Дифференциации помогают положительные результаты реакций связывания комплемента и непрямой гемагглютинации (см.) — при сыпном тифе; реакции микроагглютинации с живыми культурами лептоспир — при лептоспирозе; выявление спирохет в толстой капле крови и мазках — при клещевом возвратном тифе.
Лечение
Больных госпитализируют. Назначают постельный режим, полноценное питание и средства дезинтоксикационной и симптоматической терапии: вливание полиионных р-ров. анальгетики (амидопирин, анальгин), седативные препараты, сердечно-сосудистые средства (эфедрин, кофеин, по показаниям — сердечные гликозиды), кортикостероидные гормоны (коротким курсом в 4—5 дней), витамины. Антибиотики не эффективны. Выписывают больных из стационара на 7 — 10-й день нормальной температуры.
Профилактика
Профилактика сводится к уничтожению москитов с помощью инсектицидов (см.), к защите людей от нападения москитов. Для этого двери и окна в домах завешивают мелкоячеистыми (ячейки не более 0,7 мм) или марлевыми пологами (см. Защитные сетки), лучше импрегнированными репеллентами (см.), в частности диэтилтолуамидом (ДЭТА), импрегнацию повторяют через 2—3 нед.
Библиогр.: Ананян С. А. Активная иммунизация против москитной лихорадки (болезни паппатачи) живой вакциной, Воен.-мед. журн., № 5, с. 59, 1952; Виноградов-Волжинский Д. В. и Гапочко К. Г. Паппатачи, Многотомн. руководство по микробиол., клин, и апид. инфекц. бол., под ред. H. H. Жукова-Вережникова, т. 8, с. 390, М., 1966; 3лыдников Д. М., Казанцев А. П. и Старшов П. Д. Терапия вирусных болезней, с. 282, Л., 1979; Ивашенцов Г. А. и др. Курс острых инфекционных болезней, с. 247, Л., 1951; Кассирский И. А. и Бурова Л. Ф. Тропические болезни Средней Азии, Ташкент, 1935; Кассирский И. А. и Плотников H. Н. Болезни жарких стран, с. 342, М., 1964; Минкевич И. Е. Так называемая «москитная» лихорадка в Крыму, Профилакт. мед., № 1-2, с. 59, 1923; Мошковский Ш. Д. Лихорадка паппатачи, в кн.: Аркавин С. Я. и др. Курс инфекционных болезней, т. 2, е. 508, М.— Л., 1938; Общая и частная вирусология, под ред. В. М. Жданова и С. Я. Гайдамович, т. 2, с. 95, М., 1982; Павловский E. Н. Лихорадка паппатачи и ее переносчик, Л., 1947; Подолян В. Я. Лихорадка паппатачи, Л., 1947; Fleming J., Вignail J. К. а. Вlades A. N. Sandfly fever, Lancet, v. 1, p.. 443, 1947; Das Pappatacifleber, hrsg. v. R. Doerr u. a. Lpz.— Wien, 1909; Pick A. Zur Pathologie und Therapie einer eigenthiimlichen endemischen Krankheitsform, Wien. med. Wschr., S. 1141, 1168, 1886; Taussig S. Die Hundskrankheit, endemischer Magenkatarrh in der Herzogowina, Wien, klin. Wschr., S. 129, 163, 1905; Viral and rickettsial infections of man, ed. by F. L. Horsfall a. I. Tamm, Philadelphia, 1965.
Менингит флеботомной лихорадки. Диагностика и лечение флеботомной лихорадки
При инфекции Toscana vims часто развивается серозный менингит, в тяжелых случаях болезни возможны бред, потеря сознания.
Гемограмма в начальный период болезни характеризуется лейкопенией до 2,5-2,0 х 10 9/л крови с постепенным нарастанием количества лимфоцитов и моноцитов, анэозинофилией, нейтропенией с преобладанием молодых элементов. СОЭ не изменяется.
Спинномозговая пункция выявляет повышение внутричерепного давления, в цереброспинальной жидюсти увеличено количество белка и положительны пробы Панда и Nonne-Apelt, цитоз не изменен. В случаях тосканской лихорадки при исследовании цереброспинальной жидюсти нередко выявляют умеренно выраженный лимфоцитарный плеоцитоз и небольшое увеличение содержания белка.
В анализах мочи часто обнаруживают преходящую протеинурию.
На 3-4-й (реже на 5-6-й) день болезни температура критически снижается до нормальной или субнормальной, что сопровождается выраженной потливостью, некоторым улучшением самочувствия больных, уменьшением болевого синдрома, и заболевание переходит в стадию реконвалесценции.
В случаях тосканской лихорадки проявления серозного менингита купируются постепенно в течение нескольких недель.
Период выздоровления при флеботомной лихорадке продолжается от нескольких дней до 2-3 нед и характеризуется выраженной астенизацией больных, часто психичесюи депрессией, невралгиями, повышенной потливостью. В этой стадии могут выявляться брадикардия, артериальная гипотензия, изредка отмечается кратковременное повышение температуры тела. Иногда наблюдаются повышение давления цереброспинальной жидкости и увеличение в ней содержания альбумина, в периферической крови могут сохраняться лейкопения, анэозинофилия и относительный лимфомоноцитоз.

У части больных могут наблюдаться разнообразные симптомы поражения системы органов дыхания, желудочно-кишечного тракта, обусловленные, как правило, обострением хронических заболеваний или ассоциированной инфекцией.
Прогноз. Благоприятный, летальные исходы наблюдаются редко, обычно у пожилых больных вследствие развития вторичных инфекционных осложнений или декомпенсации преморбидной патологии
Диагноз болезни устанавливают на основании комплекса эпидемиологических и клинико-лабораторных данных. Дифференциальный диагноз флеботомией лихорадки проводят с другими арбовирусными болезнями, малярией, гриппом, клещевым боррелиозом, лептоспирозом, риккетсиозами
Верифицируют диагноз выделением вируса из крови в лихорадочный период с использованием клеточных культур или лабораторных животных, а также обнаружением антител в ИФА, РСК, РТГА и РН в парных сыворотках крови, начиная с 5-6-го дня болезни.
Лечение. Больным флеботомной лихорадкой назначают патогенетические и симптоматические средства. В начальный период болезни показаны щадящая диета, постельный режим, анальгетические средства, сосудистые аналептики. В случаях выраженной церебральной гипертензии показаны диуретические препараты Выписка больных проводится на 14-21-й день болезни
В стационарах для больных флеботомной лихорадкой проводят комплекс мероприятий по борьбе с насекомыми
Предупреждение флеботомной лихорадки осуществляют путем уничтожения флеботомусов и мест их выплода, защитой людей от их нападения (репелленты, противомоскитные сетки), а также формированием у людей невосприимчивости к вирусу с помощью вакцинации, которую проводят по эпидемиологическим показаниям. Используют скарификационный метод введения инактивированной формалином или сухой вакцины.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Клиника и диагностика восточного энцефаломиелита. Лечение восточного энцефаломиелита
После трансмиссивной инокуляции и первичной вненейронной репликации вирус поступает в кровь, обусловливая кратковременную виремию, затем гематогенно достигает ткани головного и спинного мозга. Репликация вируса в нервных клетках сопровождается развитием цитопатического эффекта и некрозом нейронов, олигодендроглии, индуцирует распространенную периваскулярную лимфомононуклеарную инфильтрацию в виде «муфт» вокруг артериол и венул. Наиболее глубокие повреждения выявляются в области белого вещества головного и спинного мозга, в корковых отделах, в таламусе и базальных ганглиях. Закономерно отмечаются отек и воспалительная инфильтрация мозговых оболочек. В клетках олигодендроглии могут обнаруживаться вирионы EEEV.
Формирование иммунного ответа, в частности выработка нейтрализующих антител к Е2 гликопротеинам EEEV, препятствующих прикреплению вирионов к клеткам, способствует элиминации вирусов и выздоровлению. Персисгарование EEEVb нервных клетках не установлено. У реконвалесцентов вырабатывается стойкий иммунитет, повторные заболевания у них не описаны.
Восточный энцефаломиелит лошадей отличается тяжелым течением. Частота бессимптомных форм инфекции колеблется от 50-23 (у взрослых) до 8 (у детей моложе 4 лет) на 1 манифестный случай болезни.
Инкубационный период составляет от 4 до 10-15 дней.
Заболевание развивается остро с повышением температуры до 39-40 °С, появлением быстро нарастающей по интенсивности головной боли, головокружения, тошноты и рвоты. Быстро развивается прострация и дезориентация, у многих больных появляются судороги, тремор, спастические параличи, возникают пастозность лица и конечностей, цианоз кожи. В течение нескольких дней развивается ступор, а затем и кома с гибелью более 1/3 больных.
Радиографические методы исследования (КТ и МРТ) выявляют значительные очаги поражения в области базальных ганглиев, таламуса и ствола мозга.
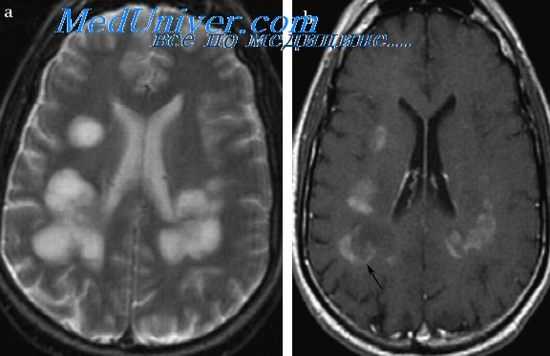
В гемограмме в лихорадочный период выявляется нейтрофильный лейкоцитоз. В цереброспинальной жидкости определяется лимфоцитарный плеоцитоз до 600-2000 клеток в 1 мкл и умеренная гиперпротеинорахия.
Прогноз серьезный, летальность колеблется от 36% (в США) до 75%. У реконвалесцентов, чаще у детей, в течение длительного времени наблюдаются остаточные явления в виде нарушений психического развития и поведения, умственной отсталости, стойких параличей, судорожных состояний, которые могут потребовать длительного содержания пациентов в условиях ОРИТ.
Восточный энцефаломиелит лошадей можно предполагать в случаях развития у людей из энзоотических очагов остролихорадочного заболевания с быстрым прогрессированием признаков энцефаломиелита, возникающего в летне-осенний период на фоне эпизоотии среди лошадей. Дифференциальный диагноз проводят с другими вирусными нейроинфекциями.
Верификация диагноза восточного энцефалита лошадей достигается изоляцией EEEV из крови больных в лихорадочную фазу, из цереброспинальной жидкости, а при летальном исходе из мозговой ткани с использованием клеточных линий (фибробласты куриного эмбриона и др.) или лабораторных животных (новорожденные белые мыши и др.), которые погибают от неврологических поражений. Разработаны методы RT-PCR диагностики.
Основным способом специфической диагностики восточного энцефаломиелита остаются серологические методы: определение противовирусных антител класса IgM в ИФА в ранние сроки болезни, динамическое определение антител с помощью РТГА (1-2-я недели болезни), РСК (2-3-я недели) и РН (3-4-я недели). В связи с тем, что ЕЕЕV является единственным представителем антигенного комплекса ЕЕЕ, перекрестные серологические реакции исключаются.
Специфическая терапия не разработана. В эксперименте отмечен положительный эффект от применения рибавирина. Больным проводят патогенетическую терапию, профилактику и лечение осложнений.
В ветеринарии используют инактивированную вакцину для птиц и лошадей. Людям из групп высокого риска заражения и лабораторным работникам по эпидемиологическим показаниям проводят вакцинацию инактивированной формалином вакциной, при этом следует учитывать, что вакцина из северных штаммов вируса не эффективна в отношении южных штаммов. Большое значение в предупреждении болезни имеют борьба с гомарами и индивидуальные средства защиты от их нападения.
Флеботомная лихорадка. История и возбудитель флеботомной лихорадки
Флеботомная лихорадка — острая арбовирусная эндемичная болезнь, проявляющаяся у человека кратковременной лихорадкой, миалгиями, характерным конъюнктивитом, иногда поражением нервной системы и экзантемой. Различают сицилийскую, неаполитанскую и тосканскую разновидности болезни.
В самостоятельную форму болезнь выделена в 1799 г. W. Barnett на о. Мальта под названием «средиземноморская лихорадка». Аналогичную болезнь под названием «булемская трехдневная лихорадка» описал Pirn в 1804 г. Подробная характеристика болезни была сделана в 1878 г. в Афганистане ИЛ. Яворским, в 1886 г. A. Pick. Взаимосвязь болезни с укусами флеботомусов (sandfly) Phlebotomus papatasi установлена в 1904 г.Е.Э. Ивановым,в 1905 г в районе Адриатики S. Taussig и подтверждена экспериментально на добровольцах в 1909 г. R. Doerr, К. Franz, S Taussig, которые дали болезни название «Febris papatasi», доказали вирусную ее природу. Ш.Д. Мошковский в 1936 г., П.А. Петрищева и А.Я. Алымов в 1939 г. установили возможность трансовариальной передачи возбудителя у флеботомусов. В 1944 г. A. Sabin выделил вирус Сицилийской лихорадки, являющийся типовым для данного антигенного комплекса вирусов В результате проведения противофлеботомных мероприятий и супрессии основного переносчика вирусов Ph. papatasi заболеваемость флеботомной лихорадкой заметно уменьшилась, однако в 1971 г в Тоскане (Италия) была выделена новая разновидность вируса, тропная к более устойчивому виду флеботомусов Ph. perniciosus и вызывающая у людей заболевание с частым развитием серозного менингита
Возбудители — Sandfly Fever viruses (SFV) относятся к роду Phlebovirus семейству Bunyaviridae и входят в состав антигенной группы Sandfly virus, в которой различают Sandfly Naples virus, Sandfly Sicilian virus и Toscana virus. Вирусы имеют размеры от 20 до 160 нм, их геном представлен односпиральной РНК.
Вирионы погибают при температуре выше 56 С, формалин инактивирует вирусы без утраты ими антигенных свойств. В цитратной крови с глицерином вирусы сохраняются до 14 дней, при температуре - 70 °С — более года, а в высушенном состоянии — несколько ле г. SFV культивируются на клеточных средах (Vero и др.), к вирусам чувствительны некоторые лабораторные животные, у новорожденных белых мышей вирусы вызывают летальную инфекцию Вирусы не индуцируют формирование перекрестного иммунитета к другим членам антигенной группы Sandfly virus.
Флеботомная лихорадка — зоонозная трансмиссивная эндемичная болезнь, склонная к эпидемическому локальному распространению
В странах Старого Света основным резервуаром и переносчиком неаполитанского и сицилийского вирусов являются Phlebotomuspapatasi, а тосканского вируса —Ph. perniciosus, у которых наблюдается трансовариальная передача возбудителей. В странах Америки в циркуляции вируса участвуют флеботомусы Lutzomya trapidoi, L. ylephiletor и некоторые другие виды. В эпидемический период важным источником вирусов становятся зараженные люди, у которых развивается кратковременная, но интенсивная виремия.
Механизм заражения — кровяной трансмиссивный, реализуемый путем инокуляции вируса со слюной при кровососании инфицированных самок флеботомусов. Последние становятся способными к передаче вируса чувствительным организмам спустя б~8 дней после инфицирующего кровососания (внешний инкубационный период).
Возможна парентеральная передача вирусов недостаточно обработанными медицинскими инструментами.
Восприимчивость к флеботомной лихорадке всеобщая. В эндемических очагах флеботомной лихорадки контингентами высокого риска заражения являются преимущественно дети и приезжие лица; у взрослых коренных жителей формируется гомологичный иммунитет. У определенной части местных жителей возможны повторные заболевания, связанные с дефектами иммуногенеза или заражением гетерологичным вариантом вирусов. Среди неиммунных контингентов, особенно в период стихийных бедствий и социальных катаклизмов, могут возникать территориально ограниченные эпидемические вспышки болезни с быстрым вовлечением в эпидемический процесс более половины населения региона.
В тропической и субтропической зонах сезонная заболеваемость флеботомной лихорадкой имеет двухволновый характер соответственно весеннему и летнему увеличению численности («лёту») флеботомусов.
Нозоареал флеботомной лихорадки соответствует ареалу флеботомусов и захватывает районы, расположенные от 20° до 45° с.ш. (северное, южное и восточное Средиземноморье, Средний и Ближний Восток, Центральная и Южная Азия).
Случай флеботомной лихорадки
Для цитирования: Астафьева Н.В., Бурчик М.А., Еремушкина Я.М. Случай флеботомной лихорадки. РМЖ. 2002;3:128.
М.А. Бурчик
ИКБ № 2, Москвы
Б ольной Л., 19 лет, поступил в ИКБ № 2 20.XI.01 на 4–й день болезни с жалобами на сильную слабость, головокружение и головную боль, боль в надбровных дугах и в глазах, ломоту в суставах и мышцах, преимущественно в спине.
Прилетел из Панамы 14.XI.01. В период с 2.X.01 по 10.XI.01 жил на небольшом острове в условиях, близких к экстремальным, подвергался укусам москитов.
Заболел остро в ночь с 16. XI на 17. XI, когда внезапно температура повысилась до 40°С, беспокоили сильная головная боль, ломота в мышцах, суставах, боль в области надбровных дуг и при движении глазных яблок. В течение 17–18/XI температура держалась в пределах 39–40°С, снижаясь на 1,5°С после приема жаропонижающих средств. Головная боль была мучительной. От еды отказывался. На 3–й день болезни на фоне высокой температуры бредил, стонал, сознание было спутанным. Госпитализирован с диагнозом малярии бригадой СМП.
Клиническая картина и диагностика
При осмотре в ИКБ № 2: лицо осунувшееся, кожа загоревшая, без сыпи, сосуды склер инъецированы. В области наружных углов глаз инъекция сосудов склер имеет четкую форму треугольника, обращенного вершиной к радужной оболочке (симптом Пика). Периферические лимфоузлы не увеличены. Со стороны легких и сердца патологии не выявлено. Живот безболезненный. Поколачивание по поясничной области и сдавливание икроножных мышц болезненны.
С 4 дня болезни температура нормализовалась, но сохранялись изменения со стороны глаз, сильная слабость, головокружение, снижение аппетита.
При троекратном исследовании крови плазмодии малярии не обнаружены.
В анализе мочи на 5–й день болезни: плотность 1016, в осадке единичные лейкоциты в редких полях зрения. Рентгенография органов грудной клетки: без патологии. Анализ крови 20. XI.01: гемоглобин 141 г/л, лейкоциты 9,2.109 г/л, п/я–21, с–45, л–29, м–5, СОЭ 5 мм/ч.
Эпидемиологический анамнез (укусы москитов в зоне, эндемичной по флеботомной лихорадке), трехдневный лихорадочный период, боль в глазных яблоках и надбровных дугах, симптом Пика, мучительная головная боль, а также боли в спине и икроножных мышцах, спутанность сознания и бред на 3–й день болезни с последующей выраженной астенией – все это дало основание клинически диагностировать флеботомную лихорадку.
Проводилось симптоматическое лечение. Постепенно состояние улучшалось, уменьшались боли в спине и конечностях. К моменту выписки, на 7–й день болезни, сохранялись слабость, периодически головокружение, ломота в икроножных мышцах.
Флеботомная лихорадка (синонимы: москитная лихорадка, паппатачи 3–х дневная лихорадка, летний грипп, конопляная болезнь) – вирусная трансмиссивная лихорадка жарких стран, передается от человека к человеку через укус москитов Рhlebotomus papatasii. Как самостоятельная болезнь, она описана в 1799 г. под названием средиземноморская лихорадка. Нозоареал ее соответствует зоне распространения переносчиков москитов Рhlebotomus papatasii: Средиземноморье, Центральная и Южная Азия, Центральная и Южная Америка.
В связи с миграцией населения, экономическими и культурными связями флеботомная лихорадка нередко регистрируется в РФ, как завозная инфекция. Между тем практические врачи не знакомы с этой инфекционной болезнью и расценивают ее, как грипп, малярию и др.
Инкубационный период – 3–4 дня. Болезнь характеризуется кратковременной (3 дня), но высокой лихорадкой, сильной головной болью, болью в икроножных мышцах, крестце и спине. Характерные симптомы: боль при поднимании век и при давлении на глазное яблоко (симптом Тауссига), выраженная гиперемия конъюнктивы склеры в форме треугольника, обращенного вершиной к зрачку, располагающегося как у наружного (чаще), так и внутреннего угла глаза (симптом Пика). Иногда на коже бывает сыпь в виде мелких пятен или папул. Диагноз устанавливают на основании характерных клинических симптомов. Для лабораторного подтверждения диагноза проводят серологические исследования с целью обнаружения специфических антител (РН, РСК, РТГА). Лечение симптоматическое.
Болезнь, как правило, протекает благоприятно, однако практическому врачу следует иметь в виду, что после нормализации температуры, в течение 2–3 недель наблюдается выраженная астенизация, нередко психическая депрессия, невралгии и артериальная гипотензия.
В приведенном наблюдении диагноз установлен на основании: имевших место укусов москитов в зоне, эндемичной по флеботомной лихорадке; типичной клинической картины: трехдневная лихорадка, характерные изменения со стороны глаз (с. Пика, с. Тауссига), мучительная головная боль, спутанность сознания, бред, мышечные и суставные боли, отсутствие изменений со стороны внутренних органов.
Дифференциальный диагноз проводится: с малярией, гриппом, клещевыми боррелиозами, лептоспирозом, лихорадкой денге.
1. В. Бушилэ / в кн. «Инфекционные болезни» под ред. М. Войкулеску, – Бухарест (Меридианэ), 1964 г., Т. 2.
2. И.А. Кассиррский. Руководство по тропическим болезням. М., Медицина, 1974 г.
3. А.Я. Лысенко. Руководство по тропическим болезням. М., Медицина, 1983 г.
4. Е.П. Шувалова. Арбовирусные системные лихорадочные болезни / в кн. «Тропические болезни» под ред. Е.П. Шуваловой, Л., Медицина, 1996 г.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Читайте также:
