Методика колэктомии с концевой илеостомой
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
Методика колэктомии с концевой илеостомой
Принципы колэктомии с концевой илеостомой - операция выбора при ургентных случаях колита независимо от этиологии (ВЗК, инфекционный, ишемический и т.д.): т.е. экстренное удаление всей ободочной кишки с сохранением прямой кишки и без обширной тазовой диссекции.
Этот метод позволяет быстро удалить пораженную кишку без формирования анастомозов и сложной тазовой диссекции, с сохранением прямой кишки для дальнейшей реконструкции, т.е. «не сжигая мостов за собой».
а) Место проведения. Стационар, операционная.
б) Альтернатива:
• Проктоколэктомия с формированием тонкокишечного J-резервуара или концевой илеостомой.
• Колэктомия с формированием концевой илеостомы.
• Формирование илеостомы и колостомы по Торнболлу в очень редких случаях.
в) Показания для колэктомии с концевой илеостомой:
• Фульминантный колит с токсической дилатацией.
• Осложненный колит, например, со спонтанными или ятрогенными перфорациями.
• Колит с тяжелой мальнутрицией.
• Лечение большими дозами стероидов, возможно инфликсимабом.
• Вялотекущий, рефрактерный к лечению колит, вызванный С. defficile.
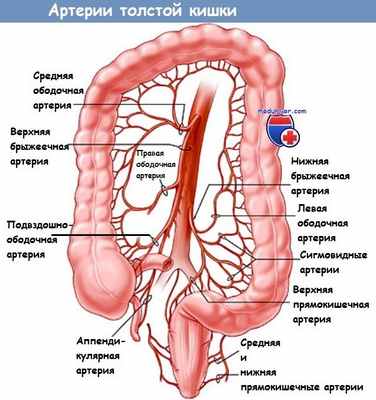
г) Подготовка к колэктомии с концевой илеостомой:
• Больной в токсическом шоке: кратковременная интенсивная терапия и мониторинг.
• Другие больные: ухудшение или отсутствие улучшения после 72-часовой консервативной терапии; врачи, проводящие лечение, должны заранее определить критерии и время, по истечении которого терапию следует считать неэффективной.
• Маркировка места наложения стомы: может оказаться невозможной в скоропомощных условиях или при выраженном вздутии живота.
• Антибиотикотерапия, возможно, ударные дозы стероидов.
д) Этапы операции колэктомии с концевой илеостомой:
1. Положение пациента: модифицированное положение для промежностного камнесечения или лежа на спине.
2. Широкая срединная лапаротомия: необходимость в хорошей экспозиции, расширенные/истонченные стенки кишок часто ранимы, тракции невозможны вследствие риска перфорации.
3. Установка ранорасширителя для экспозиции всей брюшной полости.
4. Быстрая аккуратная ревизия брюшной полости: вторичные патологические изменения (печень/желчный пузырь, толстая кишка, женские половые органы, тонкая кишка), другие изменения.
5. Мобилизация правой половины ободочной кишки: начинается от илеоцекального соединения и продолжается вдоль латерального канала до печеночного изгиба. Анатомические ориентиры: мочеточник, двенадцатиперстная кишка (избегать травмы!).
6. Рассечение сальниковой сумки и поэтапное пересечение желудочно-ободочной связки; альтернатива: сохранение сальника, отделение сальника от поперечноободочной кишки (более длительная операция).
8. Окончательная мобилизация селезеночного изгиба с поэтапной перевязкой, выделение дистальной поперечно-ободочной и проксимальной нисходящей кишок. Следует избегать надрывов капсулы селезенки.
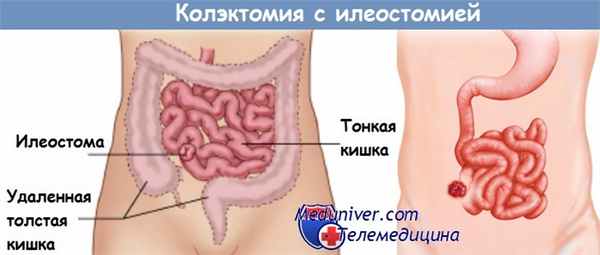
9. Последовательное лигирование (перевязка!) и пересечение сосудов после полной мобилизации от подвздошной до сигмовидной кишки; перед пересечением - контроль локализации мочеточников.
10. Пересечение терминальной части подвздошной кишки 75 мм линейным степлером.
11. Дистальная граница резекции: поэтапное рассечение брыжейки или мезоректум между зажимами с перевязкой.
12. Пересечение в области дистальной границы резекции с помощью перезаряжаемого 75 мм линейного степлера или поперечного линейно-режущего степлера в зависимости от состояния тканей; высокий риск несостоятельности скрепочного шва диктует необходимость ручного закрытия дистальной культи или оставление ее открытой (слизистая фистула).
13. Осторожное удаление препарата и макроскопическое исследование: верификация диагноза. В сомнительных случаях срочное гистологическое исследование замороженных срезов границ резекции.
14. Маркировка культи прямой кишки с помощью длинной цветной монофиламентной нерассасывающейся нити (для облегчения идентификации культи при повторной операции).
15. Формирование концевой илеостомы. Иссечение кожи в виде диска на месте, выбранном и маркированном до операции. Рассечение подкожно-жировой клетчатки, апоневроза, разведение мышц и формирование отверстия под стому. Выведение подвздошной кишки на переднюю брюшную стенку.
16. Ушивание лапаротомной раны.
17. Формирование илеостомы.
18. Промывание культи прямой кишки йод-повидоном. Установка временного дренажа в культю прямой кишки (для профилактики скопления жидкости и несостоятельности культи).
е) Анатомические структуры, подверженные риску повреждения: оба мочеточника, двенадцатиперстная кишка, мезентериальные сосуды, яичковые/ яичниковые сосуды.
ж) Послеоперационный период:
• Мониторинг и стабилизация в условиях ПИТ. Экстубация в соответствии с показателями дыхания и гемодинамики.
• Восстановление перистальтики: в отсутствии тошноты/рвоты (экстубированный больной) и отделяемого по назогастральному зонду => прием жидкости через рот или по катетеру для энтерального питания, расширение диеты по мере переносимости.
• Антибиотикотерапия.
• Снижение дозы стероидов, если необходимо.
• Закрытие илеостомы через 3-6 месяцев, когда физическое состояние и нутритивный статус пациента стабилизируются, а доза стероидов снижена.
з) Осложнения:
• Кровотечение (связанное с хирургическим вмешательством): неадекватное дотирование сосудов, разрывы селезенки, яичковые/яичниковые сосуды.
• Текущий инфекционный процесс, сепсис, ОРДС, полиорганная недостаточность.
• Несостоятельность культи прямой кишки.
• Повреждение мочеточника (0,1-0,2%)
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Правосторонняя и левосторонняя гемиколэктомия
Гемиколэктомия — хирургическое вмешательство, выполняемое при лечении различных заболеваний толстого кишечника. Во время операции проводится резекция ободочной кишки вместе с отводящими и приводящими отрезками, при злокачественном процессе также выполняется лимфаденэктомия — удаление регионарных лимфатических узлов. Кроме того, заключительным этапом хирургического вмешательства является реконструкция — формирование колоректального анастомоза путем сшивания концевых участков поперечной ободочной и подвздошной кишки для нормального прохождения содержимого кишечника. В некоторых случаях формируется колостома — выведение конца кишки на переднюю брюшную стенку, реконструктивная операция по низведению кишечной стомы для нормализации проходимости кишечника может быть назначена через 2-3 месяца.
В зависимости от локализации очага патологии и подлежащей удалению части толстой кишки различают правостороннюю или левостороннюю гемиколэктомию. Если очаг патологии находится либо в восходящем отделе ободочной кишки, либо в терминальной части подвздошной кишки, либо в слепой кишке или правой поперечно-ободочной, проводится правосторонняя гемиколэктомия; этот вариант встречается чаще. При диагностировании опухоли в дистальной части поперечного отдела, в нисходящем отделе и проксимальной части сигмовидной кишки назначается левосторонняя гемиколэктомия.
В зависимости от стадии болезни операцию можно провести открытым лапаротомическим способом или методом лапароскопии. В нашей клинике хирурги всегда стремятся проводить хирургическое вмешательство щадящим методом, поэтому, если существует возможность, проводится лапароскопическая гемиколэктомия. Также у 90% наших пациентов в ходе операции для сохранения естественного прохождения содержимого кишечника формируется первичный анастомоз.
Продолжительность
2,5-3 ч.
Время в стационаре
10-13 дня
Показания и противопоказания
- опухоли;
- непроходимость кишечника;
- кишечное кровотечение;
- перфорация;
- болезнь Крона, язвенный колит;
- распространенный полипоз;
- осложненный дивертикулез;
- операция в качестве паллиативного лечения;
- множественные отдаленные метастазы;
- некоторые заболевания крови;
- инфекционные и воспалительные процессы в тканях брюшной стенки;
- сопутствующие заболевания в стадии декомпенсации (сердечно-легочные, сахарный диабет, почечная, печеночная недостаточность и др.)
Преимущества гемиколэктомии
- При лапароскопии отсутствует болевой синдром, кровопотеря сведена к минимуму;
- Отличный косметический эффект, после заживления на коже живота остаются лишь несколько следов от разрезов, размер которых не более 5-10 мм;
- Короткий реабилитационный период и ранее восстановление функции кишечника;
- Риск послеоперационных осложнений (грыжи, инфицирование и др.) сведен к минимуму.
Комментарий врача

Руководитель хирургической службы SwissClinic Пучков Константин Викторович
Почему гемиколэктомию лучше делать в Швейцарской Университетской клинике?
- Хирурги клиники одними из первых начали проводить малоинвазивные операции на кишечнике, на счету каждого специалиста более 600 успешно проведенных хирургических вмешательств.
- В ходе операции мы используем самые современные методики и оборудование, например, для сокращения кровопотери аппарат LigaSure (США), ультразвуковые ножницы, рассасывающийся шовный материал, современные сшивающие аппараты, минимизирующие риск развития осложнений в послеоперационном периоде и др.
- В нашем Центре, одном из первых, начали проводиться симультанные (одномоментные) операции: при наличии сопутствующих патологий в ходе одной анестезии можно избавиться сразу от нескольких заболеваний.
- У нас существует возможность пройти качественное и всестороннее обследование, клиника оснащена самым инновационным оборудованием экспертного класса, а прием ведут опытные специалисты высшей или первой категории. Ежегодно мы консультируем более 5000 человек, к услугам пациентов — более 5 тыс. наименований исследований.
Часто задаваемые вопросы
В чем заключается подготовка к гемиколэктомии?
При выборе оптимального метода лечения при заболеваниях кишечника важна тщательная диагностика, так как прогноз напрямую зависит от выбранной тактики лечения. Для подавления микрофлоры за несколько дней перед планируемой операцией врач может назначить антибиотики с учетом чувствительности флоры кишечника. Если пациент принимает какие-либо препараты, об этом следует поставить в известность врача, возможно, некоторые из них нужно временно исключить. За три дня до вмешательства следует отказаться от продуктов, повышающих газообразование (овощи, фрукты, хлеб и др.). Накануне операции — очистительная клизма. Последний прием пищи — за 8 и более часов.
Как делают гемиколэктомию?
Операция состоит из трех этапов: выделения очага патологии (опухоли), удаления регионарных лимфатических узлов и формирования колоректального анастомоза. Однако не всегда операцию можно выполнить одномоментно, в некоторых случаях с целью снижения нагрузки на сформированный в ходе операции анастомоз необходимо наложение колостомы для отведения содержимого кишечника. Кишечная стома ушивается через 2-3 месяца. Для профилактики тромбоза и тромбоэмболии в клинике используется, помимо компрессионного трикотажа, интраоперационная управляемая пневматическая компрессия SCD Response.
Почему при гемиколэктомии нужно удалять внушительную часть кишечника?
В ходе вмешательства удалению подлежит не только собственно опухоль, но и приводящий и отводящий отрезок кишки. Это обусловлено несколькими особенностями. В соответствии с принципами онкологического лечения опухоль удаляется в пределах здоровых тканей, что означает необходимость резекции части кишки в 5-10 см от очага патологии, также при злокачественном процессе важно удаление лимфоузлов с опухолью единым блоком. Кроме того, следует учесть особенности кровоснабжения, части толстого кишечника снабжаются кровью разными ветвями кровоснабжения, при перевязке одной из них будет выключена из кровоснабжения соответствующая часть кишки.
Что ожидает пациента после гемиколэктомии?
В первые дни пациента может беспокоить расстройство функции кишечника, однако подобные нарушения вполне поддаются коррекции. Стойкая адаптация наступает через несколько месяцев, человек приспосабливается к режиму питания и привыкает к диете, нормализуется масса тела и т.п. В отдаленный период после операции вследствие отсутствия части толстой кишки у пациента могут возникнуть некоторые нарушения, связанные с пищеварением: недостаточное всасывание питательных веществ, витаминов, микроэлементов. Поэтому в дальнейшем человеку следует придерживаться рекомендованной врачом диеты. Чтобы своевременно заметить и предотвратить возможные нарушения, человеку нужно регулярно посещать врача.
Виды операции гемиколэктомии — какие существуют?
Помимо того, что в зависимости от локализации процесса различают правостороннюю и левостороннюю гемиколэктомию, также существуют разные методики проведения операции. Оперативное вмешательство может быть проведено открытым способом через срединный разрез на брюшной стенке. Также существует менее травматичный способ — лапароскопическая гемиколэктомия, когда все манипуляции проводятся с использованием видеоэндоскопического оборудования через несколько разрезов небольших размеров. Возможность детальной визуализации, короткий период восстановления и отличный косметический результат — основные преимущества лапароскопии.
Есть ли у гемиколэктомии недостатки?
В некоторых случаях концевая часть кишечника должна быть выведена на переднюю брюшную стенку — формируется стома. Пациентам приходится использовать калоприемник, устанавливаемый вокруг стомы. Колостома может быть временной или постоянной. В нашей клинике у 90% пациентов формируется анастомоз, у лишь у незначительной части оперируемых больных устанавливается временная стома — на время заживления кишечника, в дальнейшем проводится реконструкция — соединение оставшихся частей кишки, что дает возможность человеку ходить в туалет естественным способом.
Возможны ли при проведении гемиколэктомии осложнения и какие?
Как и при других операциях, при гемиколэктомии существует риск развития нежелательных последствий: кровотечения, повреждения близлежащих тканей, однако выполнение манипуляций под визуальным контролем современного видеооборудования сводит риск к минимуму. В ранний послеоперационный период нельзя исключать развитие перитонита, связанного как с инфицированием, так и с несостоятельностью швов анастомоза. Также возможен парез кишечника и непроходимость, тромбоэмболические осложнения. В отдаленный период есть риск развития спаечной болезни, появления послеоперационной грыжи, рубцового сужения кишки, нарушения функции опорожнения.
Особенности реабилитационного периода после операции гемиколэктомия
Пациенты уже в день операции могут вставать с постели, на следующий день прооперированный может принимать жидкую пищу, рацион расширяется постепенно. Срок госпитализации 5-13 день и зависит от вида вмешательства, при лапароскопии период реабилитации короче. Полное восстановление займет около двух месяцев. В зависимости от результата гистологического анализа пациенту может потребоваться химиотерапия. Первые два месяца после оперативного лечения человек должен придерживаться строгой диеты, постепенно расширяя свой рацион. В дальнейшем все прооперированные пациенты должны регулярно посещать врача, чтобы своевременно обнаружить признаки рецидива. Прогноз зависит от того, на какой стадии было обнаружено заболевание и каков был объем проведенного лечения.
Какой вид анестезии применяется при гемиколэктомии?
Хирургическое вмешательство проводится под эндотрахеальным наркозом, после операции прооперированный пациент находится в течение суток под наблюдением хирурга из операционной бригады и врача-анестезиолога.
Заболевания
Рак ободочной кишки
Рак ободочной кишки — злокачественная опухоль, которая развивается в одном из отделов ободочной кишки. В структуре онкологических патологий ему принадлежит 3-е место, лидируют рак сигмовидной и слепой кишки, остальные отделы поражаются реже. В большинстве случаев болезнь диагностируется у людей, перешагнувших 50-летний рубеж.
Рак прямой кишки
Рак прямой кишки — онкологическая патология, при которой клетки слизистой оболочки какой-либо части кишки перерождаются в злокачественные. Среди всех опухолей пищеварительной системы рак прямой кишки — один из часто встречающихся. Пациентами онколога чаще становятся люди в возрасте 40-60 лет, хотя в последние годы болезнь диагностируется даже у молодых. Но, несмотря на распространенность, болезнь чаще других злокачественных патологий заканчивается излечением больного. Причина — возможность диагностировать опухоль на ранней стадии благодаря ее локализации. Обнаружить образование можно при пальцевом или эндоскопическом исследовании при появлении первых признаков.
Альтернативные методики
Резекция сигмовидной кишки при раке
Сигмоидэктомия — резекция сигмовидной кишки — означает ее частичное или полное удаление, после чего формируется межкишечный анастомоз. Показанием к проведению операции являются: опухоли сигмы, дивертикулез, повреждение стенки…
Видеоколоноскопия
Видеоколоноскопия — наиболее информативный метод диагностики заболеваний толстого кишечника. В ходе исследования можно изучить тонус и сократительную способность кишок, а также обнаружить патологические очаги. Главное отличие…
Колоноскопия во сне
Колоноскопия во сне — безболезненный и эффективный метод диагностики, позволяющий обнаружить заболевания толстой кишки. Обследование выполняется с помощью специального эндоскопического оборудования — колоноскопа, представляющего…
Брюшно-анальная резекция прямой кишки
Брюшно-анальная резекция прямой кишки означает ее удаление, при этом возможно полное или частичное сохранение заднего прохода. Показанием к проведению хирургического вмешательства служит злокачественное образование, расположенное…
Брюшно-анальная резекция прямой кишки с низведением левых отделов ободочной кишки в анус
Показанием к проведению брюшно-анальной резекции прямой кишки с низведением левых отделов ободочной кишки в анус является опухоль, расположенная в 6-7 см от заднепроходного отверстия. При этом удалению подлежат сигмовидная…
Резекция поперечно-ободочной кишки
Резекция поперечно-ободочной кишки проводится при опухолях, расположенных в ее средних отделах. При локализации злокачественного образования в краевых отделах рекомендовано проводить более обширное вмешательство. Также показанием…
Методика колэктомии с концевой илеостомой
Воспалительные заболевания толстой кишки - язвенный колит и болезнь Крона представляют собой актуальную хирургическую проблему. В работе представлен анализ оперативных вмешательств при язвенном колите и болезни Крона за последние 12 лет по материалам Первой республиканской клинической больницы г. Ижевска. Разработаны показания к одноэтапным и многоэтапным радикальным операциям при неспецифическом язвенном колите и болезни Крона. Уточнены показания к экстренным, срочным и плановым показаниям при воспалительных заболеваниях толстого кишечника. Выполнение радикальных многоэтапных операций при язвенном колите и болезни Крона позволяет снизить летальность, улучшить результаты лечения, прогноз и качество жизни.
3. Воробьев Г.И. Хирургическое лечение осложнений неспецифического язвенного колита / Г.И. Воробьев, Н.В. Костенко, Т.Л. Михайлова, Л.Л. Капуллер, В.В. Веселов // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. – 2003. - Т. 13, № 1. - С. 73-80.
4. Каншина О.А. Неспецифический язвенный колит у детей (и взрослых) / О.А. Каншина, Н.Н. Каншин. - М. : Биоинформсервис, 2002. - 212 с.
5. Фарелл Р. Язвенный колит / Р. Фарелл, М. Пепперкорн // Междунар. мед. журн. 2003. - Т. 6, № 1. - С. 73-80.
6. Gassull M., Esteve M. Steroid unresponsiveness in inflammatory bowel disease // Advanced therapy of inflammatory bowel disease (ed. by Bayless T.M., Hanauer S.B.). - London: B.C. Decker, 2001. – P. 133—137.
Воспалительные заболевания толстой кишки (ВЗК) - язвенный колит (ЯК) и болезнь Крона (БК) являются одними из самых тяжелых и опасных заболеваний желудочно-кишечного тракта, представляют собой актуальную клиническую проблему, связанную с увеличением числа больных, сложностью выбора оптимальной тактики лечения, возрастанием экономических затрат на лечение [1; 2; 5].
Распространенность неспецифического язвенного колита (численность больных) составляет 40-117 больных на 100 000 жителей. Распространенность болезни Крона 30-50 случаев на 100 000 жителей. Наибольшее число случаев приходится на возраст 20-40 лет, то есть на социально и экономически продуктивную часть населения. Наивысшее показатели смертности отмечаются в течение первого года болезни вследствие случаев крайне тяжелого молниеносного течения заболевания и через 10 лет после его начала из-за развития колоректального рака [4].
Безусловно, оперативное вмешательство при НЯК и БК является главным и наиболее ответственным моментом в борьбе за жизнь пациента при тяжелом течении заболеваний. Выбор оперативного вмешательства во многом определяет исход и прогноз дальнейшей жизни больных.
За последние десятилетия взгляд на оказание хирургической помощи больным с язвенным колитом претерпел значительное эволюционное развитие [3; 6].
Цель исследования. Уточнить показания к оперативным вмешательствам при воспалительных заболеваниях толстой кишки.
Материалы и методы
Работа выполнена в клинике факультетской хирургии ГБОУ ВПО «Ижевская государственная медицинская академия» Минздрава России, в отделении колопроктологии БУЗ УР «Первая республиканская клиническая больница МЗ УР». В работе анализируются результаты лечения 110 больных с ВЗК, находящихся на лечении за последние 12 лет (2000-2012), из них 20 пациентам выполнены оперативные вмешательства. Возраст пациентов колебался от 16 до 75 лет. Средний возраст наблюдения составил 40±9,8 года. Мужчин было 62 человека, женщин 48. Давность заболевания колебалась от 2 до 25 лет и составляла в среднем 15,4±3,2 года. Частота обострений варьировала до 1-2 раз в год. В комплекс лечебных мероприятий были включены медикаментозные и оперативные методы. При консервативном лечении назначали: глюкокортикоиды (преднизолон, метипред, солу-медрол и др.), сульфасалазин, салофальк, месалазин, азатиоприн, инфликсимаб, антибактериальная и антимикотическая терапия, витаминотерапия. По показаниям назначались препараты, улучшающие реологические свойства крови (курантил, пентоксифиллин); метаболическая терапия (солкосерил, актовегин, алоэ); ферменты (вобэнзим, мезим-форте). Оперативные вмешательства выполнены 20 пациентам.
Проведен анализ оперативных вмешательств в проктологическом отделении 1-й РКБ с 2000 по 2012 год и разработаны показания к экстренным, срочным и плановым оперативным вмешательствам при ВЗК.
Показания к экстренным операциям:
1) перфорация кишки, перитонит;
2) кишечная непроходимость.
Показания к срочным операциям:
1) профузное толстокишечное кровотечение;
2) абсцессы брюшной полости;
3) острая токсическая дилятация толстой кишки.
Показания к плановым операциям:
1) гормонорезистентные, резистентные к цитостатикам и инфликсимабу формы;
2) высокая и средняя степень дисплазии кишечного эпителия при длительности заболевания больше 10 лет;
3) перерождение в рак.
При ЯК операцией выбора является колпроктэктомия с формированием илеостомы на передней брюшной стенке. Но отвечающей велению времени, техническим и анестезиологическим возможностям, задачам социальной реабилитации должна считается операция - колпроктэктомия с илеоанальным анастомозом и формированием резервуара из тонкой кишки. Всегда ли возможно данную операцию выполнить одномоментно и надо ли к этому стремиться? Да, такие операции выполняются, при большом накопленном опыте, в специализированных центрах, при строго выверенном состоянии больного. Но если имеются какие-то, даже минимальные сомнения, операцию выполняют в несколько этапов.
- одноэтапные с илеоанальным анастомозом и формированием резервуара;
- одноэтапные с илеостомой на передней брюшной стенке;
- программируемые многоэтапные (гемиколэктомия по типу операции Гартмана, колэктомия с илеостомой на передней брюшной стенке, затем проктэктомия с формированием резервуара).
Показания к одноэтапной колпроктэктомии с илеостомой на передней брюшной стенке:
Выполнялись в двух вариантах:
Вариант 1. Лапаротомия→колпроктэктомия→илеостомия.
Вариант 2. Видеолапароскопическая колпроктэктомия.
Показания к многоэтапной операции:
отказ от постоянной илеостомы на передней брюшной стенке с предупреждением больного о высоком риске осложнений;
Многоэтапные операции предполагают несколько вариантов операций, и в первую очередь в зависимости от состояния больного.
I этап (экстренная) – левосторонняя гемиколэктомия по типу операции Гартмана;
II этап (плановая санация) – правосторонняя гемиколэктомия с наложением концевой илеостомы;
III этап (плановая) – проктэктомия с формированием резервуара и наложением превентивной илеостомы;
IV этап (плановая) – закрытие илеостомы.
I этап (экстренная) – левосторонняя гемиколэктомия по типу операции Гартмана;
II этап (плановая) – правосторонняя гемиколэктомия, проктэктомия с формированием резервуара и наложением превентивной подвесной илеостомы;
III этап (плановая) – закрытие илеостомы.
Пациенты были оперированы после предоперационной подготовки, направленной на коррекцию нарушений функций жизненно важных органов. Выполненные оперативные вмешательства у пациентов являются одноэтапными и многоэтапными, что обеспечило положительные ближайшие и отдаленные результаты. Летальных послеоперационных исходов не было. Оперативные вмешательства показаны в таблице 1.
Таблица 1. Оперативные вмешательства у пациентов с неспецифическим язвенным колитом
Число оперированных больных
Одноэтапная колпроктэктомия, илеостомия
Видеолапароскопическая колпроктэктомия, илеостомия
Многоэтапная колпроктэктомия с резервуаром
В процессе послеоперационного лечения больных соблюдался принцип комплексного подхода. Все пациенты получали адекватную инфузионно-трансфузионную терапию, антибиотикотерапию, витаминно-энергетический комплекс, преднизолон, сульфасалазин, нутритивную поддержку, антибактериальные препараты.
Выполнение радикальных оперативных вмешательств при воспалительных заболеваниях толстого кишечника позволило снизить летальность с 10% до 1,6%.
Приведем клинический пример.
У больного Ш., 33 года, с 14 лет установлен диагноз - неспецифический язвенный колит. Многократно лечился в колопроктологическом отделении с НЯК, тотальным поражением, тяжелой степени тяжести. Всегда при поступлении предъявлял жалобы на выраженную слабость, жидкий стул до 12-15 раз в сутки с примесью крови. Состояние тяжелое, бледный, кахексичный. Проводилась базисная терапия с кратковременным эффектом. От неоднократно предложенной операции больной категорически отказывался. При очередном поступлении состояние тяжелое. При пальцевом исследовании определяется бугристое, плотное, циркулярное образование, нижний край которого на 6-7 см. Результат биопсии – высокодифференцированная аденокарцинома (малигнизированная ворсинчатая опухоль). Опухолевые железы в сосудисто-стромальном стержне опухоли. Выполнена ирригоскопия – признаки НЯК, тотальное поражение; BL прямой кишки; долихосигма, дилатация ободочной кишки. С диагнозом: высокодифференцированная аденокарцинома прямой кишки; хронический неспецифический язвенный колит, тотальное поражение, тяжелое течение; деформирующий остеоартроз III ст. обоих коленных суставов, недостаточность функции суставов III ст., остеопороз бедренных и б/берцовых костей; остеопороз колено-феморальных суставов; мочекаменная болезнь, камень нижней трети правого мочеточника, гидронефротическая трансформация правой почки, афункционирующая правая почка; хронический необструктивный бронхит вне обострения, дыхательная недостаточность - 0; миокардиодистрофия, хроническая сердечная недостаточность - 0; анемия III ст.; кахексия, пациент был оперирован. Выполнено: колпроктэктомия, наложение концевой илеостомы, правосторонняя нефрэктомия. При осмотре вся толстая кишка плотная, с отсутствием складок, укороченная. В 6 см от анального канала и на протяжении 15 см – циркулярная бугристая опухоль (рис. 1).
Рисунок 1. Рак прямой кишки у больного НЯК
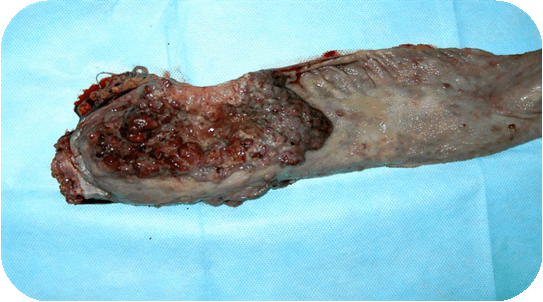
Метастазы не выявлены. При гистологическом исследовании препаратов – муцинозная аденокарцинома прямой кишки с прорастанием всех слоев стенки органа, формированием имплантационных метастазов по серозной оболочке. В ткани почки картина хронического пиелонефрита с исходом в нефросклероз, кистозная трансформация лоханки. Послеоперационный период протекал без осложнений. Выписан в удовлетворительном состоянии. При контрольном осмотре через 1,5 года чувствует себя удовлетворительно, увеличилась масса тела.
1. Показаниями к плановым радикальным оперативным вмешательствам при воспалительных заболеваниях толстой кишки являются: гормонорезистентные, резистентные к цитостатикам и инфликсимабу формы, высокая и средняя степень дисплазии кишечного эпителия при длительности заболевания больше 10 лет, перерождение в рак.
2. Выполнение многоэтапных оперативных вмешательств при воспалительных заболеваниях толстой кишки позволило снизить летальность, улучшить результаты лечения, прогноз и качество жизни.
Рецензенты:
Варганов Михаил Владимирович, д.м.н., доцент кафедры факультетской хирургии ГБОУ ВПО «Ижевская государственная медицинская академия» Минздрава России, г. Ижевск.
Ситников Вениамин Арсеньевич, д.м.н., профессор кафедры факультетской хирургии ГБОУ ВПО «Ижевская государственная медицинская академия» Минздрава России, г. Ижевск.
Тотальная колэктомия
Тотальная колэктомия — это оперативное вмешательство, суть которого заключается в полном удалении толстого кишечника с сохранением прямой кишки. Ввиду большого объема резекции и калечащих последствий для больного показания к данной операции строго ограничены: неспецифический язвенный колит (НЯК), множественный распространенный полипоз, дивертикулез, хронический затяжной копростаз. Тотальная колэктомия проводится в несколько этапов: выделение и мобилизация толстой кишки, формирование культи подвздошной, а потом и прямой кишок, наложение илеопроктоанастомоза. При невозможности одноэтапного формирования соустья операцию завершают выведением илеостомы. Данный способ лечения позволяет снизить риск малигнизации полипов, вероятность развития кровотечений и отказаться от гормонотерапии при НЯК. Наиболее частыми осложнениями этой операции считаются несостоятельность анастомоза, некроз стенки подвздошной кишки, спайки, водно-электролитный дисбаланс.
Тотальная колэктомия — это оперативное вмешательство, суть которого заключается в полном удалении толстого кишечника с сохранением прямой кишки. Ввиду большого объема резекции и калечащих последствий для больного показания к данной операции строго ограничены: неспецифический язвенный колит (НЯК), множественный распространенный полипоз, дивертикулез, хронический затяжной копростаз. Тотальная колэктомия проводится в несколько этапов: выделение и мобилизация толстой кишки, формирование культи подвздошной, а потом и прямой кишок, наложение илеопроктоанастомоза. При невозможности одноэтапного формирования соустья операцию завершают выведением илеостомы. Данный способ лечения позволяет снизить риск малигнизации полипов, вероятность развития кровотечений и отказаться от гормонотерапии при НЯК. Наиболее частыми осложнениями этой операции считаются несостоятельность анастомоза, некроз стенки подвздошной кишки, спайки, водно-электролитный дисбаланс.
Современная модификация тотальной колэктомии, выполняемая открытым доступом, была внедрена в мировую хирургическую практику в ХХ веке. Однако в настоящее время проктологи и хирурги отдают предпочтение лапароскопической колэктомии. Преимуществами данной методики считаются минимальная травматичность, низкая кровопотеря и относительно короткий реабилитационный период. Не менее важным новшеством в технике лапароскопической тотальной колэктомии стало внедрение методики ручной ассистенции. В ходе данного оперативного вмешательства хирург вводит руку в брюшную полость, что позволяет обеспечить лучшую тактильную чувствительность и мануальный контроль манипуляций.
Открытый способ также имеет свои плюсы: его применяют при выраженном спаечном процессе, когда малоинвазивные вмешательства технически невозможны. Тотальная колэктомия до сих пор остается высокотехнологичной операцией, которую проводят в условиях узкопрофильного стационара специалисты в области проктологии или общей хирургии. Цена на тотальную колэктомию в Москве зависит от используемого доступа (лапаротомия или лапароскопия) и варианта завершения операции (одномоментное восстановление непрерывности кишечника или выведение стомы).
Показания
Данное хирургическое вмешательство считается методом выбора при диффузном полипозе, осложненном неспецифическом язвенном колите, распространенном дивертикулите толстого кишечника, мегаколоне, ишемическом колите, некрозе ободочной кишки при остром тромбозе мезентериальных сосудов или химическом ожоге ободочной кишки. Некоторые авторы также рекомендуют применять эту операцию при подтвержденных множественных злокачественных опухолях ободочной кишки. В зависимости от запущенности процесса и тяжести состояния пациента тотальная колэктомия проводится одномоментно или в два этапа (с формированием илеостомы, консервацией интактной части прямой кишки и последующей реконструктивной операцией).
Противопоказания
Противопоказана тотальная колэктомия при наличии патологии сердечно-сосудистой системы в стадии декомпенсации, множественных метастазах, почечной и печеночной недостаточности, гипоальбуминемии и анемии. Также тотальная колэктомия не показана при дисфункции свертывающей системы крови, некупируемой артериальной гипертензии, кахексии, открытой форме туберкулеза легких, сосудистых патологиях (диабетической ангиопатии, варикозной болезни).
Подготовка к операции
Выполнение тотальной колэктомии в плановом порядке предусматривает полное обследование пациента. Важнейшим методом диагностики степени распространенности процесса и его запущенности, а также определения показаний к оперативному вмешательству считается колоноскопия. Больному назначают общие анализы крови и мочи для оценки состояния системы кроветворения и функциональной активности почек; с целью определения скрытой патологии печени проводится биохимическое исследование крови (общий белок и его фракции, билирубин, трансаминазы). Для определения риска развития интраоперационного кровотечения в ходе тотальной колэктомии необходимо исследовать коагулограмму. В обязательном порядке выполняют рентгенографию легких и ЭКГ.
За 4-5 дней до оперативного вмешательства пациенту назначают бесшлаковую и высокобелковую диету. В случае дисбаланса электролитов и белковой недостаточности проводится их коррекция солевыми растворами и инфузией альбумина. Согласно критериям fast-track surgery (хирургия быстрого восстановления), механическая очистка кишечника перед тотальной колэктомией не рекомендуется, так как эта процедура чревата развитием массивных кровотечений при НЯК или кишечной непроходимости при наличии спаек. В день операции пациенту проводят антибиотикопрофилактику препаратами широкого спектра действия.
Методика проведения
Адекватное обезболивание достигается применением внутривенной комбинированной анестезии с контролируемым дыханием. Пациент укладывается в умеренное положение Транделенбурга ближе к левому краю стола. В ходе операции возможны попеременные наклоны стола влево и вправо. Кожа обрабатывается антисептиками, зона разреза отграничивается стерильными пеленками. Передняя брюшная стенка рассекается от лобка вверх на 4 см выше пупка. После рассечения париетального листка брюшины хирург пальпирует толстую кишку на всей ее протяженности для выявления злокачественного новообразования.
Выполняется мобилизация дистальной части сигмовидной кишки на уровне промонториума, затем ее резекция и удаление из брюшной полости. Культя прямой кишки смазывается антисептиком и раскрывается зажимами, при необходимости в ее просвете иссекаются полипы. Далее к ней подводят подвздошную кишку и формируют илеопроктоанастомоз по типу бок в конец. На этом этапе важно предупредить перекручивание тонкокишечной брыжейки. Свободный участок подвздошной кишки фиксируют к боковой стенке прямой кишки несколькими швами. Если анастомоз формируется способом конец в конец, хирург не закрывает наглухо свободный участок подвздошной кишки — на него накладывают лигатуру и влажную марлевую салфетку. После иссечения части прямой кишки в образовавшуюся культю погружают конец тонкого кишечника, который фиксируется к ее стенке. Со стороны малого таза обе части анастомоза соединяются узловыми швами.
Возможен еще один вариант завершения операции — формирование илеостомы. В таком случае на передней брюшной стенке справа (посредине между краем операционной раны и гребнем подвздошной кости) делают разрез, через который выводят подвздошную кишку и подшивают ее двухрядным швом вначале к париетальной брюшине, а затем к коже. Заканчивается тотальная колэктомия промыванием брюшной полости антисептиками, ее дренированием и ушиванием.
Лапароскопическая методика
Отверстия для введения оптики в брюшную полость формируют в области пупка и в каждом из четырех квадрантов живота вдоль среднеключичных линий. После введения инструментария и пневматизации брюшной полости начинается первый этап тотальной колэктомии — мобилизация толстого кишечника и гемостаз. Далее выделяется подвздошная кишка, она прошивается и отсекается на высоте 10 см от слепой кишки, на крупные кровеносные сосуды с помощью специального аппарата накладываются клипсы.
В ходе второго этапа лапароскопической тотальной колэктомии хирург мобилизует сигмовидную кишку как можно дистальнее. Завершающая часть операции проводится экстракорпорально — через надлобковый разрез (по Пфаненштилю). В рану выводится мобилизованная сигмовидная кишка, выполняется ее резекция, извлечение и формирование илеоректального анастомоза или энтеростомы (на правой стороне передней брюшной стенки). После ревизии брюшной полости и ее промывания раствором антисептика, хирург устанавливает дренажи, извлекает лапароскопическую аппаратуру и ушивает раны.
После тотальной колэктомии
По окончании оперативного вмешательства пациент переводится в отделение интенсивной терапии под круглосуточное наблюдение медперсонала. Несмотря на травматичность операции, уже к концу первых суток больному разрешено поворачиваться в постели и приподниматься. Также ему можно пить воду, принимать жидкую пищу. Если состояние пациента нестабильное, ему назначают парентеральное питание специальными смесями. В обязательном порядке контролируют показатели электролитного баланса и свертывающей системы крови, проводится антибиотикопрофилактика.
При выполнении тотальной колэктомии лапароскопическим методом пациент не нуждается в обезболивающих препаратах уже на 2-3 сутки, а полноценное восстановление деятельности кишечника происходит на 4-5 день. Длительность пребывания больного в стационаре (при отсутствии осложнений) также зависит от способа тотальной колэктомии: при классическом выполнении этот срок колеблется в пределах 15-20 дней, при лапароскопическом — в 2 раза меньше. Удаление шовного материала выполняется на 7-10 сутки. После окончания стационарного лечения пациент наблюдается у хирурга или проктолога поликлиники. К сожалению, полное восстановление трудоспособности и прежнего ритма жизни невозможно даже после заживления всех ран.
Осложнения
Наиболее частым осложнением данного оперативного вмешательства считается несостоятельность илеоректального анастомоза. Причиной подобного состояния могут быть неправильное соединение участков кишечника, влияние патогенной микрофлоры, белковая недостаточность. Лечение только хирургическое: ревизия брюшной полости, иссечение некротизированных участков кишки, повторное формирование анастомоза или энтеростомы. Кровотечение из сосудов брыжейки толстого кишечника может возникнуть в раннем послеоперационном периоде, когда пациент начинает активно двигаться. Этиология данного осложнения — неэффективный гемостаз крупных артериальных сосудов. Лечение — релапаротомия, клипирование или лигирование кровоточащего сосуда, внутривенное введение коллоидов, кристаллоидов или препаратов крови.
К отдаленным осложнениям тотальной колэктомии относят нарушение пассажа пищи по кишечнику и дисбаланс электролитов. С помощью правильного рациона и режима питания данный симптомокомплекс быстро купируется. Но нужно помнить: блюда готовят на пару, порции должны быть маленькими, а частота приемов — высокой. Если диетотерапия не оказывает должного эффекта, необходимо обратиться к хирургу или проктологу.
Стоимость тотальной колэктомии в Москве
Данное хирургическое вмешательство относится к числу трудоемких операций, требующих высокой квалификации хирурга, и имеет высокую стоимость. Основными факторами, влияющими на ценообразование, являются техника выполнения (путем классической лапаротомии или с использованием лапароскопического оборудования), перечень диагностических и лечебных мероприятий в подготовительном периоде, продолжительность госпитализации, объем медикаментозной и немедикаментозной терапии после операции, наличие либо отсутствие осложнений. При прочих равных условиях цена тотальной колэктомии в государственных лечебных учреждениях Москвы обычно ниже, чем в частных клиниках.
Колостомия; илеостомия
Колостомия – выведение отрезка (или отрезков) ободочной кишки или ее петли в разрез передней брюшной стенки. Колостома ставит целью решение трех основных задач:
1. Осуществить декомпрессию толстой кишки.
2. Заместить функцию отключенных или удаленных отделов толстой кишки.
3. Полностью отвести кишечное содержимое.
Существует несколько типов колостом:
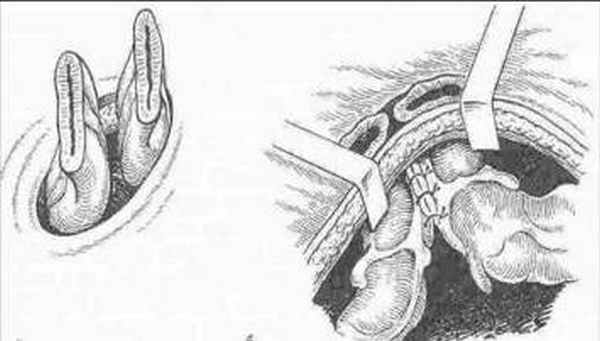
Двуствольная петлевая колостома. Под внутрибрюшной двуствольной колостомой следует понимать выведение петли толстой кишки через сформированное отверстие в передней брюшной стенке, с последующей фиксацией выведенной петли кишки и обязательным раскрытием ее просвета. Показания: выключение из пищеварения дистальных отделов толстой кишки.
Выведение и фиксация петли ободочной кишки:
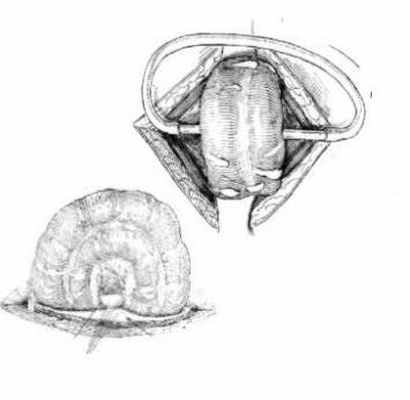
Раздельная двуствольная колостома:
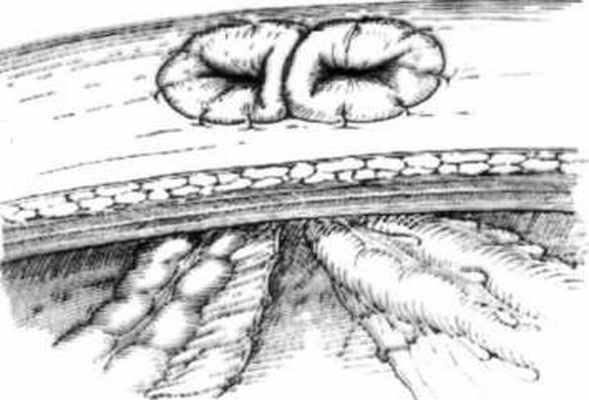
Плоская двуствольная колостома:
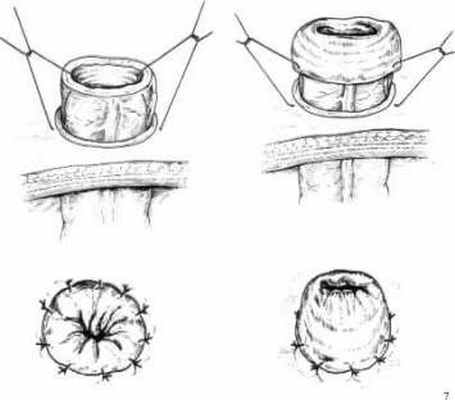
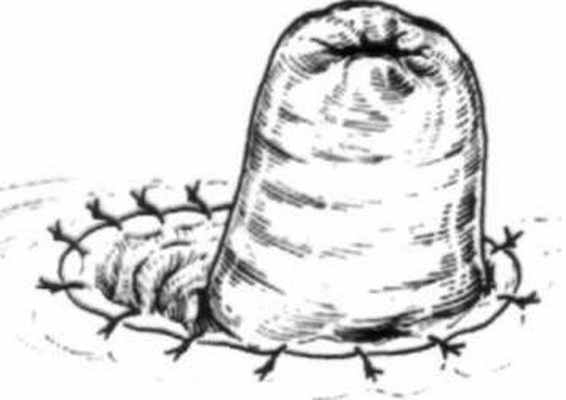
Одноствольная концевая колостома. Под одноствольной колостомой следует понимать выведение из полости брюшины проксимального отрезка ободочной кишки, с последующей фиксацией его к передней брюшной стенке, либо в виде столбика возвышающегося на 4-5 см над уровнем кожи, либо на уровне кожи.
Осложнения колостомии.
Ранние послеоперационные осложнения:
- Перитонит, вследствие параколостомического абсцесса
- Ретракция колостомы, полная или частичная, вследствие гнойно-воспалительного процесса в области колостомы
- Ущемление петли тонкой кишки между колостомой и стенкой канала
- Ущемление петли тонкой кишки в левом боковом канале
- выпадение кишки - стеноз стомы
- кровотечение из стомы
- лигатурные свищи в области стомы
- псевдополипоз слизистой стомы
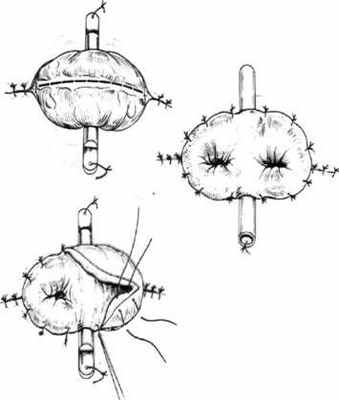
Условия улучшения результатов создания концевой колостомы и профилактика осложнений. - Диаметр на коже и апоневрозе не должен превышать диаметра выведенной кишки (примерно 3 – 4 см.).
- Выполнять «двухэтажную» фиксацию колостомы (к апоневрозу и к коже), тщательно укрывая подкожно-жировую клетчатку.
- Необходимо подшивать брыжейку выведенной ободочной кишки к париетальной брюшине для ликвидации «кармана» и возможности ущемления в нем петли тонкой кишки.
- Формирование стомы необходимо осуществлять «закрытым» способом, вначале сшивая серозно-мышечный слой и кожу, а затем отсекать цилиндр слизистой оболочки.
Илеостомия Илеостомия – оперативное вмешательство, предусматривающее выведение терминального отрезка или петли подвздошной кишки в рану передней брюшной стенки и формирование тонкокишечного свища.
Показания к илеостомии:
1. Одноствольная илеостомия по Бруку производится после резекции толстой кишки, колэктомии с брюшно-анальной резекцией прямой кишки или колпроктэктомии по поводу неспецифического язвенного колита, диффузного полипоза толстой кишки, болезни Крона, рака прямой и ободочной кишки и других заболеваний, когда имеются противопоказания к наложению анастомоза.
2. Клапанная, или резервуарная, илеостомия по Кокку применяется редко. Как правило, накладывается на втором этапе лечения неспецифического язвенного колита и диффузного полипоза после колпроктэктомии у молодых больных при отсутствии метаболических нарушений. Нецелесообразно одномоментное формирование резервуарной илеостомы после колпроктэктомии, а также наложение ее больным с невысоким уровнем интеллекта, лицам, страдающим болезнью Крона и после колпроктэктомии, сочетающейся с резекцией тонкой кишки.
3. Петлевая илеостомия по Торнболлу выполняется при профилактике или лечении осложнений опухолевых и воспалительных заболеваний толстой кишки (кишечная непроходимость, острая толстокишечная дилатация толстой кишки, перфорация подвздошной или толстой кишки, перитонит и др.)
Показание к петлевой илеостоме по Торнболлу
• Сомнения, возникающие после формирования низкого колоректального, колоанального, илеоректального анастомозов, с целью отключения пассажа кишечного содержимого через анастомоз и протекции созданного соустья.
• Создание внутритазового тонкокишечного резервуара перед илеоанальным анастомозом, с целью выключения его из пассажа.
• Отключение нижерасположенных отделов толстой кишки при неспецифическом язвенном колите, несостоятельности швов толстокишечного анастомоза.
• Острая кишечная непроходимость или разлитой гнойный перитонит, вызванный опухолевым процессом в слепой и восходящей кишке, когда опухоль удалить не представляется возможным вследствие наличия отдаленных метастазов или значительного распространения онкопроцесса в сочетании с тяжелым общим состоянием больного и явлениями выраженной кишечной непроходимости.
Читайте также:
