Морфология болезни Иценко-Кушинга и ее клиника
Добавил пользователь Валентин П. Обновлено: 30.01.2026
Болезнь Иценко-Кушинга – тяжелое заболевание, сопровождающееся появлением множества специфических симптомов и развивающееся вследствие повышенной продукции гормонов коры надпочечников, что обусловлено избыточной секрецией АКТГ клетками гиперплазированной или опухолевой ткани гипофиза. [1,4].
I. ВВОДНАЯ ЧАСТЬ
Название протокола: Диагностика и лечение болезни Иценко-Кушинга
Код протокола:
Код МКБ-10: Е 24.0
Сокращения, используемые в протоколе:
АКТГ – адренокортикотропный гормон
БИК – Болезнь Иценко-Кушинга
ВСМП – высокоспециализированная медицинская помощь
ЛПНП – липопротеиды низкой плотности
ЛПВП – липопротеиды высокой плотности
ТТГ – тиреотропный гормон
ЛГ – лютеинизирующий гормон
ФСГ – фолликулостимулирующий гормон
Дата разработки протокола: апрель 2013.
Категория пациентов: больные с БИК.
Пользователи протокола: врачи-эндокринологи поликлиник и стационаров, нейрохирурги, врачи ПМСП, невропатологи, окулисты, врачи других специальностей, выявившие БИК впервые.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Клиническая классификация
Выделяют:
- Болезнь Иценко – Кушинга, обусловленную опухолью гипофиза
- Болезнь Иценко – Кушинга, развившуюся в результате гиперплазии гипофиза [1,4].
Степени тяжести БИК
Легкая – характеризуется умеренной выраженностью симптомов заболевания; некоторые симптомы (остеопороз, нарушение менструальной функции) могут отсутствовать.
Средней тяжести – характеризуется выраженностью всех симптомов заболевания, но отсутствием осложнений.
Тяжелая форма – наряду с развитием всех симптомов заболевания наблюдаются различные осложнения: сердечно-легочная недостаточность, гипертоническая почка, патологические переломы костей, стероидный диабет, прогрессирующая миопатия, связанная с атрофией мышц и гипокалиемией, тяжелые психические расстройства.
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий [1,4,5]
Основные диагностические мероприятия
Амбулаторно
- Определение уровня кортизола в крови в 8ч.
- Малая дексаметазоновая проба
- МРТ области турецкого седла с контрастированием
- УЗИ надпочечников
- КТ надпочечников
В стационаре
- Определение уровня АКТГ в сыворотке крови в 8ч. и в 22 ч.
- Большая дексаметазоновая проба
- Исследование концентрации АКТГ после раздельной катетеризации в крови, оттекающей из каменистых синусов (по показаниям)
- -Т или МРТ органов грудной клетки, средостения, брюшной полости, малого таза ( по показаниям, при подозрении на эктопическую секрецию)
- Сканирование с меченым октреотидом (по показаниям).
Дополнительные диагностические мероприятия
Амбулаторно:
- Общий анализ крови
- Общий анализ мочи
- Гликемия натощак
- Коагулограмма
- Время свертывания крови
- Кровь на ВИЧ
- Кровь на маркеры гепатита «В» и «С»
- Кровь на RW
- Липидный спектр крови (холестерин, триглицериды, ЛПНП, ЛПВП)
- Креатинин крови
- АЛТ, АСТ крови
- Рентгенография грудного и поясничного отделов позвоночника.
- Денситометрия поясничного отдела позвоночника, проксимального отдела бедра
- Рентгенография черепа
- ЭКГ
- ЭхоКГ (по показаниям)
В стационаре
- Определение секреции ТТГ, Т4, ФСГ, ЛГ, пролактина, эстрадиола, тестостерона в сыворотке крови (по показаниям)
- Определение уровня общего Са и Са++ в крови
- Определение уровня К+, Na+ и хлоридов в крови
Диагностические критерии [1,4,5]
Жалобы и анамнез:
Характерны жалобы на:
- прибавку массы тела и изменение внешности
- общую слабость, слабость в мышцах рук и ног
- снижение памяти
- депрессию
- боли в костях
- повышение АД
При сборе анамнеза уточнить время появления и темпы прогрессирования симптомов, выяснить наличие СД, остеопороза, переломов позвонков, ребер, склонность к инфекциям, наличие мочекаменной болезни, прием глюкокортикоидов.
Физикальное обследование
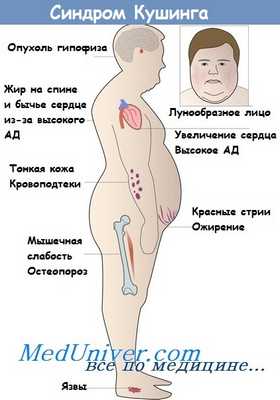
Следует обратить внимание на: степень и тип ожирения, овал и цвет лица, состояние кожи, наличие стрий, величину АД, наличие или отсутствие гирсутизма, психоэмоционалное состояние пациента.
Основные клинические проявления заболевания:
- Диспластическое ожирение по кушингоидному типу.
- Лунообразное лицо (матронизм)
- Трофические изменения кожи – сухость, истончение, мраморность, подкожные кровоизлияния, широкие багровые стрии с минус-тканью.
- Артериальная гипертония, глухость сердечных тонов
- Энцефалопатия
- Миопатия с мышечной атрофией
- Системный остеопороз, деформация позвоночника
- Нарушение углеводного обмена
- Вторичный гипогонадизм у мужчин
- Вирильный синдром у женщин
- Вторичный иммунодефицит [1,2].
Лабораторные исследования:
- Определение уровня кортизола в крови в 8ч. и в 22 часа
- Малая дексаметазоновая проба (для дифференциальной диагностики с гипоталамическим синдромом).
Малая дексаметазоновая проба
В первый день в 8.00 производится забор крови из вены для определения исходного уровня кортизола; в 23.00 дают внутрь 1 мг дексаметазона. На следующий день в 8.00 производят забор крови для повторного определения уровня кортизола.
У здоровых людей назначение дексаметазона приводит к подавлению секреции кортизола более чем в 2 раза или снижению его до уровня менее 80 нмоль/л.
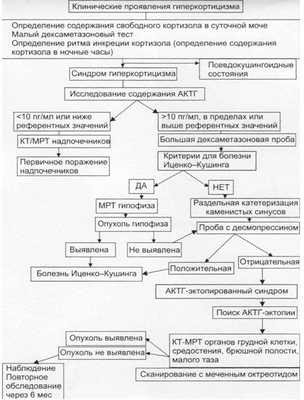
Дифференциальная диагностика АКТГ-зависимого и АКТГ-независимого гиперкортицизма
- Определение уровня АКТГ в сыворотке крови в 8ч. и 22 ч.
- Большая дексаметазоновая проба
Большая дексаметазоновая проба основана на подавлении продукции эндогенного АКТГ по принципу обратной связи.
Ночной тест. В первый день в 8.00 производится забор крови для определения исходного уровня кортизола; в 24 часа пациент принимает 8 мг дексаметазона внутрь. На второй день в 8.00 – забор крови для повторного определения уровня кортизола.
При БИК уровень кортизола снижается на 50% от исходного. При синдроме эктопической продукции АКТГ снижение уровня кортизола более чем на 50% наблюдается редко. При надпочечниковой форме снижения кортизола нет. [1,2]
Для уточнения состояния и выявления метаболических нарушений
- Клинический анализ крови
- Клинический анализ мочи
- Биохимический анализ крови: калий, натрий, кальций ионизированный, фосфор, щелочная фосфатаза, креатинин, общий белок, ACT, АЛТ.
- Определение глюкозы в крови натощак, тест толерантности к глюкозе
- Исследование липидного профиля
- Оценка коагулограммы
- Уровни ТТГ, св Т4, ФСГ, ЛГ, пролактина, эстрадиола, тестостерона в сыворотке крови [1,2].
Инструментальные исследования:
Топическая диагностика
- Рентгенография костей черепа;
- МРТ области турецкого седла с контрастированием;
- Исследование концентрации АКТГ после раздельной катетеризации каменистых синусов (для уточнения локализации источника повышенной продукции АКТГ);
- УЗИ надпочечников;
- КТ надпочечников;
- КТ или МРТ органов грудной клетки, средостения, брюшной полости, малого таза (при подозрении на эктопическую секрецию);
- Сканирование с меченным октреотидом (по показаниям);
- ЭКГ, Эхо-КГ;
- Рентгенография грудного и поясничного отделов позвоночника;
- Денситометрия [1,2].
Консультации специалистов:
- Окулист: офтальмоскопия, периметрия
- Нейрохирург: определение тактики ведения больного
- Радиолог: решение вопроса о целесообразности проведения лучевой терапии
- Кардиолог, уролог, гинеколог, невролог и др. по показаниям
Дифференциальный диагноз
Алгоритм дифференциальной диагностики БИК представлен ниже [1,2]
Лечение
Цели лечения [1,4,5]
Устранить /блокировать источник избыточной продукции АКТГ.
Нормализовать содержание АКТГ и кортизола в крови.
Добиться регрессии основных симптомов заболевания.
Критерии эффективности лечения [1,4,5]
- регрессия симптомов гиперкортицизма
- нормализация массы тела и распределения подкожно-жировой клетчатки
- нормализация артериального давления
- восстановление репродуктивной функции
- стойкая нормализация уровня АКТГ и кортизола в плазме крови с восстановлением их суточного ритма и нормальной реакцией на малый тест с дексаметазоном.
Тактика лечения
Немедикаментозное лечение:
Диета №8, гипокалорийная.
Режим щадящий.
Медикаментозное лечение используется как вспомогательное
Показано при:
- подготовке к оперативному лечению
- после проведения лучевой терапии до реализации ее эффекта
- после неудачного оперативного лечения [1,4,]
Ингибиторы стероидогенеза [1,2]
| Группа препаратов | Название препарата | Путь введения | Разовая доза мг суточная мг | Кратность приема/сутки | Длитель- ность |
| Противо- опухолевый | Аминоглютетимид | Внутрь | 250-500 |
Принципы медикаментозной терапии блокаторами биосинтеза гормонов коры надпочечника:
- Лечение начинать с максимальных доз
- При приеме препарата - контроль уровня кортизола в крови и суточной моче один раз в 10-14 дней
- Доза препарата определяется индивидуально под контролем уровня кортизола в крови
- Комбинированная терапия кетоконазолом и аминоглютетимидом более эффективна [1,2].
Другие методы лечения
Лучевая терапия [1,4,5,6]
Гамма-терапия
Суммарная доза 50 Грей за 20-25 сеансов
Показания к гамма-терапии
- Легкая форма БИК (монотерапия)
- БИК средней тяжести при невозможности проведения аденомэктомии или протонотерапии (монотерапия)
- Как дополнение к аденомэктомии при ее неэффективности (неполное удаление опухоли, продолженный рост, атипия клеток удаленной аденомы, наличие митозов в удаленной аденоме);
- В комбинации с адреналэктомией (односторонней или двусторонней) [1].
Противопоказания к проведению гамма-терапии
- Картина «пустого» турецкого седла или кистозной аденомы.
Оценка эффективности гамма-терапии:
- Эффективность оценивается через 8 и более месяцев и достигает максимума через 15-24 месяца.
- Ремиссия заболевания наступает у 66-70% больных. Эффективность этого вида лечения выше у пациентов молодого возраста (до 35 лет).
Протонное облучение*
Протонотерапия современный метод лучевой терапии, показан при аденомах не более 15 мм, позволяет применять дозу в 80-90 Грей одномоментно. При БИК эффективна у 80-90% больных через 2 года.
Хирургическое вмешательство:
Транссфеноидальная аденомэктомия – метод первого выбора для лечения АКТГ-продуцирующих опухолей [1,2].
Показания к аденомэктомии:
- Четко локализованная по МРТ опухоль гипофиза;
- Рецидив заболевания
- Подтвержденный на КТ или МРТ продолженный рост аденомы гипофиза в любые сроки после проведенного ранее нейрохирургического вмешательства [1,4,5,6].
Критерии успешности операции
- Низкие (неопределяемые) концентрации АКТГ в крови в первые дни после операции
- Клинические проявления надпочечниковой недостаточности в раннем послеоперационном периоде, требующие заместительной терапии глюкокортикоидами.
Противопоказания к аденомэктомии:
- тяжелые сопутствующие соматические заболевания, имеющие плохой прогноз;
- крайне тяжелые соматические проявления основного заболевания;
- специфические и неспецифические инфекционные заболевания [1].
Адреналэктомия
- Односторонняя адреналэктомия в сочетании с облучением гипофиза при средних и среднетяжелых формах болезни, если больному по каким-либо причинам не проводится аденомэктомия [1,2].
- Двусторонняя тотальная адреналэктомия проводится при тяжелой форме заболевания и прогрессировании гиперкортицизма [1,2].
Двусторонняя адреналэктомия является операцией, направленной на спасение жизни больного, но не на устранение причины заболевания, поэтому ее надо сочетать с лучевой терапией для профилактики развития синдрома Нельсона (прогрессирование роста аденомы гипофиза при отсутствии надпочечников) [1].
Профилактические мероприятия:
Первичная профилактика не известна.
Вторичная профилактика осложнений БИК заключается в скорейшей стойкой нормализации уровней АКТГ и кортизола в крови.
Дальнейшее ведение:
- В случае отсутствия ремиссии после оперативного лечения и/или лучевой терапии больной получает медикаментозную терапию под наблюдением эндокринолога по месту жительства.
- В период титрования дозы лекарственного препарата контроль уровня кортизола в крови производится 1 раз в месяц, затем – 1 раз в 2 месяца.
- Для определения достижения ремиссии необходимо отменить препараты на 1-2 месяца под контролем уровней кортизола и АКТГ в крови. При сохранении показателей гормонов на нормальном уровне лечение прекратить.
- При достижения ремиссии заболевания после аденомэктомии или многоэтапного лечения – контроль кортизола 1 раз в 3-6 месяцев и контрольная МРТ турецкого седла 1 раз в год.
- Лечение осложнений БИК – остеопороза, кардиопатии, энцефалопатии.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения:
- Наступление ремиссии после аденомэктомии
- Отсутствие осложнений после оперативного лечения (назальной ликвореи, синусита, гайморита, менингита)
- Отсутствие осложнений при проведении терапии ингибиторами стероидогенеза (токсические реакции со стороны печени, почек)
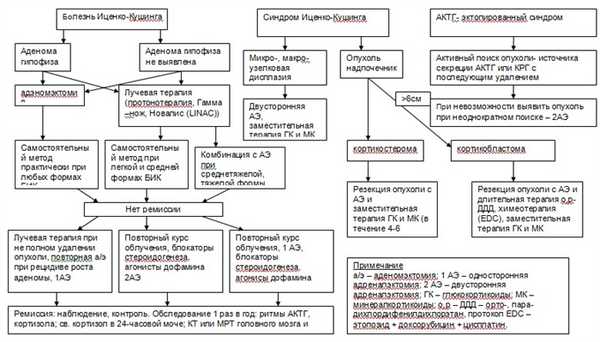
АЛГОРИТМ ЛЕЧЕНИЯ ГИПЕРКОРТИЦИЗМА [2]
Госпитализация
Показания для госпитализации:
1. Верификация диагноза БИК и определение тактики ведения. Плановая госпитализация в региональное специализированное эндокринологическое отделение *
2. Проведение трансназальной аденомэктомии в условиях ВСМП. Плановая госпитализация в профильные нейрохирургические отделения.
3. Для динамического наблюдения и лечения осложнений БИК плановая госпитализация в региональное специализированное эндокринологическое отделение
4. Проведение курса гамма-терапии. Плановая госпитализация в специализированное радиологическое отделение НИИ онкологии (Алматы) или региональные онкоцентры.
Для пациентов, проживающих в региональных центрах, где имеются оснащенные медицинские диагностические центры, возможно амбулаторное обследование и лечение.
Информация
Источники и литература
- Протоколы заседаний Экспертной комиссии по вопросам развития здравоохранения МЗ РК, 2013
- 1. Дедов И.И., Мельниченко Г.А., Эндокринология национальное руководство, Под. Ред. Дедова И.И., Мельниченко Г.А.,Москва, «ГЭОТАР – Медиа», 2012,633 – 646. 2. Алгоритмы диагностики и лечения гипоталамо-гипофизарных заболеваний. Под. Ред. Дедова И.И.,Мельниченко, Москва, 2011 г., 4,9. 3. Генри М. Кроненберг, Шломо Мелмед,Кеннет С., Полонски К., П.Рид Ларсен. Эндокринология по Вильямсу. Нейроэндокринология,М., «ГЭОТАР-Медиа», 2010, 321. 4. Генри М. Кроненберг, Шломо Мелмед,Кеннет С., Полонски К., П.Рид Ларсен. Эндокринология по Вильямсу. Заболевапния коры надпочечников и эндокринная артериальная гипертензия.,М. «ГЭОТАР-Медиа», 2010, 51 - 87. 5. Lamberts SWJ., Handbook of Cushings Disease. BioScientifica., 2011, 1 – 177 6. Buchfeider M., Schiaffer S., 2010 Pituitary Surgery for Cushing disease. Neuroendocrinology 92 (Sapp 1) 102 – 106.l
Информация
III. ОРГАНИЗАЦИОННЫЕ АСПЕКТЫ ВНЕДРЕНИЯ ПРОТОКОЛА
Список разработчиков протокола:
1. Базарбекова Р.Б. – д.м.н., профессор, заведующая кафедрой эндокринологии РГКП «Алматинский государственный институт усовершенствования врачей»
2. Косенко Т.Ф. – к.м.н., доцент кафедры эндокринологии РГКП «Алматинский государственный институт усовершенствования врачей»
3. Досанова А.К. – к.м.н., ассистент кафедры эндокринологии РГКП «Алматинский государственный институт усовершенствования врачей»Рецензенты:
Нурбекова А.А. –д.м.н., профессор кафедры эндокринологии КазНМУ имени С.Д. АсфендияроваУказание на отсутствие конфликта интересов: отсутствует.
Указание условий пересмотра протокола:
Отклонение от протокола допустимо при наличии сопутствующей патологии, индивидуальных противопоказаний к лечению. Данный протокол подлежит пересмотру каждые три года, либо при появлении новых доказанных данных по проведению процедуры реабилитации.Морфология болезни Иценко-Кушинга и ее клиника
При патологоанатомических исследованиях на вскрытии обнаруживаются дегенеративные изменения в гипоталамусе. В передней доле гипофиза при гистологическом исследовании серийных срезов находят часто аденому, состоящую из базофильных клеток или гиперплазию базофильных клеток. В некоторых случаях на аутопсии обнаруживают в аденоме гипофиза главные клетки. Неоднократно наблюдались хромофобные аденомы. Можно определенно сказать, что не всегда базофильная аденома является причиной болезни Ицеико—Кушинга.
Так, при болезни Иценко-Кушинга имеется тяжелое поражение нервных клеток с нарушением нейросекреторной функции гипоталамуса и полное отсутствие нейросекрета в задней доле гипофиза. Полагают, что обнаруженные после смерти больных, страдавших болезнью Ицеико—Кушинга, атрофические явления в ядрах гипоталамуса и коре головного мозга — это один из признаков характерной для этой болезни общей дистрофии.
Довольно часто встречаются патологоанатомические изменения коры надпочечников: их двусторонняя гиперплазия. Эти изменения главным образом находят в пучковой и сетчатой зонах коркового вещества.Со стороны сердечно-сосудистой системы отмечаются атеросклсротичсские изменения, а иногда пролиферация интимы мелких сосудов. Сердце в связи с гипертонией часто бывает гипертрофировано, что сказывается на увеличении левого желудочка. При явлениях сердечной декомпенсации расширение может быть влево и вправо. В печени нередко обнаруживается жировая инфильтрация, обычно поражаются центральные участки долек.
При болезни Иценко—Кушинга обычно наблюдаются изменения в ряде эндокринных органов, что придает болезни характер полигландулярного заболевания.Причинами смерти являются инфекции, нарушения со стороны сердечно-сосудистой системы, кровоизлияния в головной мозг, отек легких и другие причины.
Клиническая картина заболевания отличается разнообразием клинических признаков и их вариабельностью. При анализе каждого случая необходимо учитывать степень поражения той или иной эндокринной железы, так как между передней долей гипофиза и рядом периферических желез существуют специфические взаимоотношения по принципу обратной связи или, согласно М. М. За ведовскому, по принципу «плюс — минус взаимодействия».![болезнь кушинга]()
Заболевание чаще возникает у женщин в возрасте 20—40 лет, однако оно иногда наблюдается и в детском возрасте. Заболевание у детей характеризуется преждевременным половым развитием. Иногда у девочек рано появляются менструации. В ряде случаев отсутствует гипертония, которая часто встречается у взрослых. В начале заболевания можно наблюдать астению с ее клиническими проявлениями (быстрая утомляемость, понижение работоспособности, ослабление памяти, подавленное настроение).
В противоположность выраженным проявлениям тяжелой астении внешний вид больных цветущий. Нарушение половой функции — это также один из ранних симптомов заболевания. Нередко течение болезни осложняется изменениями со стороны психики, появляется слезливость, обидчивость, слабодушие.
Внешний вид больных с болезнью Иценко—Кушинга весьма своеобразен. Лицо принимает плеторический синюшный вид, иногда темно-багровый. Глазные щели становятся узкими. Сквозь тонкую кожу просвечивают сосуды подкожной ткани, что вместе с обнаруживающейся часто полицитемией придает коже красновато-фиолетовый вид.
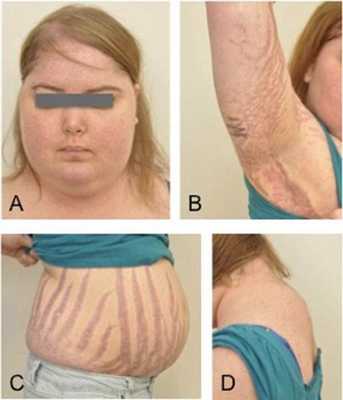
Следует отметить особенно характерное для болезни Иценко—Кушинга появление на коже так называемых стрий, т. е. полос различного характера и окраски — от бледно-розового до фиолетово-красного; эти широкие атрофические полосы видны на коже живота, груди, ягодичной области, боках, на внешней поверхности бедер и вокруг подмышечных впадин, на сгибательной стороне конечностей. Кожа часто сухая, чешуйчатая — ихтиоз, ногти ломкие. В отдельных случаях кожа на ногах прозрачная или пятнистая, на ней имеются угри, фурункулы, часто панариции, отмечаются множественные кровоизлияния в кожу.
Иногда присоединяются тяжелые кожные заболевания (экзема, трихофития и т. д.). У женщин часто наблюдается гипертрихоз. Нередко отмечается гиперпигментация кожи, которую объясняют повышенной продукцией АКТТ и интермедина.
Ягодицы и часто конечности становятся синюшними. Ожирение в некоторых случаях является мнимым, так как отвислый живот создает впечатление ложного ожирения. Атрофия мышц, которая развивается в результате повышенного катаболизма белков и наличие гипогликемии обусловливают появление мышечной слабости — одного из наиболее постоянных признаков болезни Иценко —Кушинга.Значительные изменения претерпевает костная система. При рентгенологическом исследовании (позвонков отмечается их типичная деформация, так называемые рыбьи позвонки. Изменения из черепе носят характер пятнистого остеопороза, наиболее выраженного в лобной и теменных костях. Турецкое седло обычно нормального размера, с осгеопорозом в области его спинки.
У больных выявляется различная степень остеопороза с преимущественной локализацией в пояснично-грудном отделе позвоночника, причем обнаруживается корреляция между остеопорозом, с одной стороны, и содержанием АКТГ и экскрецией 17-оксикортикостероидов — с другой. Наряду с остеопоротическими изменениями скелета у ряда больных встречается гилеростоз костей свода черепа. В костной ткани больных болезнью Иценко—Кушинга в отличие от здоровых снижено содержание сухого остатка, органического вещества и его компонентов.
Болезнь Иценко-Кушинга: причины, механизмы развития и формы
Впервые это заболевание описал Н. М. Иценко при поражении гипоталамической области. Кушинг указал на связь этого синдрома с базофильной аденомой. Но уже в 1934 г. ряд признаков—ожирение, гипертензию, глюкозурию и полиурию, стали связывать с активизацией серого бугра гипоталамуса посредством нейросекреции. Нужно заранее сказать, что подразделение на болезнь и синдром представляет большие трудности, поэтому большинство авторов объединяет эти два понятия, называя болезнь Иценко—Кушинга и отдавая дань приоритета нашему отечественному ученому Н. М. Иценко.
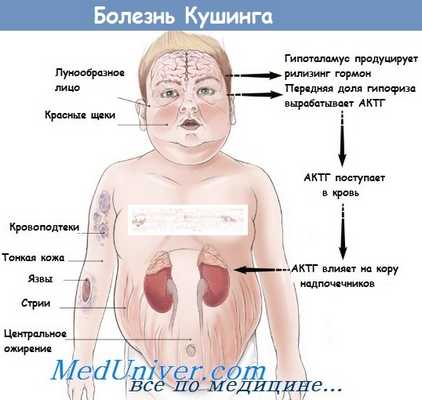
Этиология и патогенез. В настоящее время основным фактором, определяющим болезнь Иценко—Кушинга, является постепенное развитие гипертрофии, гиперплазии и гиперфункции коры надпочечников под влиянием гиперпродукции аденогипофизом АКТГ.
Н. М. Иценко на основании тщательного клинико-морфологического изучения болезни пришел к выводу, что заболевание возникает при поражении межуточно-гипофизарной системы, при этом отмечается резко выраженная дегенерация нервных клеток паравентрикулярного, супраоптического, аркообразного и вентромедиального ядер гипоталамуса. Гипоталамус же интимно связан с гипофизом и через него с периферическими эндокринными железами. Поэтому патологический процесс в гипоталамусе неизменно отражается на структуре я функции надпочечников, щитовидной и половых желез. Е. А. Васюкова придерживается аналогичной точки зрения.
Как указывают Е. Л. Васюкова и А. К. Добржанская, тщательный анализ не позволил авторам у большинства больных (у 58,1%) выявить причины, за счет которых можно было отнести развитие болезни Иценко—Кушинга. У 16,12% больных болезнь развивалась после родов или в климактерическом периоде, у 11,9% развитию болезни предшествовали черепно-мозговые или психические травмы (6,6%), инфекционные болезни (у 5,6%), интоксикации (у 2,6%) и др. Этиология болезни, как указывают эти авторы, на данном этапе наших знаний не может быть решена только лишь с учетом вредностпых факторов, предшествующих развитию заболевания.
Действительно, в одних случаях предшествующие факторы могут явиться причиной болезни, в других, как, например, беременность, могут провоцировать болезнь и, наконец, болезнь Иценко—Кушинга, выраженная в той или иной степени, может быть сопутствующим какому-либо патологическому процессу, который не играет роли в возникновении болезни Иценко— Кушинга.
![болезнь иценко-кушинга]()
М. С. Кахана выделяет три формы заболевания.
1. В результате первичных изменений передней доли гипофиза, вызывающих базофильную аденому.
2. В результате базофильной аденомы больших размеров, когда впоследствии поражаются гипоталамические центры.
3. В результате первичных изменений в гипоталамусе и вторичных в передней доли гипофиза.Как указывает автор, необходимо подчеркнуть, что главным фактором во всех указанных трех формах болезни является повышенное выделение АКТГ и усиление активности коры надпочечников.
В ряде случаев при интактной передней доли гипофиза заболевание, по-видимому, обусловлено повышением продукции АКТГ — реализующего фактора гипоталамуса.Обязательным компонентом в патогенезе болезни Иценко-Кушинга является вторичная гиперпродукция корой надпочечников гидрокортизона, что и определяет основные признаки заболевания: непропорциональное отложение жира, изменение окраски лица, гипертрихоз, атрофия кожи, а также изменения в других органах.
Довольно убедительным фактором в пользу значения гиперпродукции гидрокортизона корой надпочечников в патогенезе болезни Иценко—Кушинга может служить устранение основных признаков болезни после тотального или субтотального удаления надпочечников.
У некоторых больных имеется повышение андрогенной функции коры надпочечников, что объясняет возникновение признаков женского вирилизма.
Нередко признаки болезни Иценко—Кушинга могут выявляться на фоне диэнцсфалыных синдромов, способствующих нарушению нормальных механизмов регуляции секреции АКТГ. Возможно, пусковым механизмом болезни Ицеико—Кушинга является патологическая импульсация из образований лимбической системы. Воздействуя на гипоталамус, она ведет к избыточному выделению кортикотропинвысвобождающего фактора CRF, который в свою очередь приводит к гиперпродукции гипофизом АКТГ, а АКТГ обусловливает гиперплазию и гиперфункцию коры надпочечников.
Функция почек при болезни Иценко-Кушинга. Диагностика и дифференциальный диагноз болезни Кушинга
Исследование функции почек в 37% случаев способствует выявлению камней, генез образования которых при этой болезни определяется различными факторами: гиперкальциурия, снижение мочевой экскреции лимонной кислоты и т. д. При длительном существовании гипертонии развивается нефросклероз. Б моче может появиться белок, эритроциты, гиалиновые и зернистые цилиндры. При далеко зашедшем нефросклерозе нарастает почечная недостаточность вплоть до развития уремии. По данным радиоизотопной ренографии нарушение функции почек выявляется примерно у четверти больных.
Щитовидная железа обычно без патологических изменений, но иногда можно наблюдать диффузное ее увеличение. Поглощение I131 щитовидной железой, как правило, нормально и только изредка понижено или повышено. У некоторых больных могут быть выражены явления гипотиреоза.
Изменения органа зрения выражаются в повышении внутриглазного давления, глаукоме и изменениях глазного дна, свойственных гипертонической болезни.Нарушения психической сферы выражаются в развитии психопатологических синдромов (астено-невротический, ипохондрический синдром, диэнцефальная или гипоталамическая эпилепсия, и др.
Считают, что при болезни Иценко—Кушинга избыточное содержание АКТГ и глюкокортикоидов является существенным фактором, способствующим возникновений психических расстройств или поддерживающих их.
Основой для диагностики болезни Иценно—Кушинга является характерная клиническая картина заболевания, а также ряд лабораторных тестов, позволяющих дифференцировать указанное выше заболевание с другими синдромами, имеющими сходную симптоматику.
Увеличение экскреции нейтральных 17-кетостероидов и 17-оксикортикостсроидов, а также снижение при этом выделения натрия и повышение экскреции калия являются характерными для болезни Иценко—Кушинга.
В клинической практике возникают иногда трудности в дифференциальной диагностике болезни Иценко—Кушинга и ожирения при его сочетании с повышенным артериальным давлением, гипертрихозом, нарушением менструаций и нарушением толерантности к глюкозе, сахарным диабетом и гиперхолестеринемией.Общим нарушением при ожирении и синдроме Иценко—Кушинга является повышенная инкреция кортизола, повышенное выделение с мочой 17-оксикортикостероидов и 17-кетостероидов. Отсутствие увеличения уровня 17-оксикортикостероидов в крови, наблюдающееся при ожирении, может иметь место и при болезни Иценко— Кушинга.
![болезнь иценко-кушинга]()
Симптомы, которые в иных случаях невозможно отличить от признаков болезни Иценко—Кушинга межуточно-гипофизарного происхождения, дают опухоли коры надпочечников, особые виды опухолей яичников, карциномы, вилочковой железы, иногда злокачественные опухоли легких. Несмотря на сходство межуточно-гипофизарных форм болезни Иценко- Кушинга и кортикостеромы, арренобластомы, рака вилочковой железы имеются, признаки, позволяющие отличить их друг от друга при помощи лабораторных исследований.
Большое значение в дифференциальной диагностике придают пробе с подавлением функции коры надпочечников, предложенной Liddle. Применение 0,5 мг дексаметазона 4 раза в сутки у здоровых лиц вызывает уменьшение выделения с мочой 17-оксикортикостероидов до уровня, не превышающего 2,5 мг в сутки. Подавление выделения с мочой 17-оксикортикостероидов ниже 50% от исходного уровня при гиперплазии коры надпочечников (болезнь Иценко—Кушинга) наступает только при дозе 2 мг дексаметазопа 4 раза в сутки (т. е. 8 мг в сутки), а при синдроме, вызванном опухолью коры надпочечников, даже эта доза не вызывает подавления выделения с мочой 17-оксикортикостероидов.
Особо важное значение имеют рентгенологические методы исследования, позволяющие исключить синдром Иценко—Кушинга, обусловленный опухолью коры надпочечников. С этой целью используют методы пресакрального оксигеноретроперитонеума с последующей томографией надпочечников, внутривенной урографии, нефроангиографии.
Болезнь Иценко—Кушинга характеризуется наличием гиперплазированных (треугольной формы) или нормальных надпочечников. При кортикостеромах на рентгенограммах выявляется обычно односторонняя опухоль надпочечника, в то время как другой надпочечник уменьшен в размере |(гииоплазирован).
При рентгенографии скелета часто обнаруживаются явления различной степени выраженности остеопороза позвонков, спинки турецкого седла, которые, однако, могут иметь место как при болезни Иценко—Кушинга, так и при кортикостеромах.
Для кортикостером характерна менее выраженная диспропорция ожирения и остеопороз, значительное повышение содержания 17-кетостероидов в моче, отчетливо выраженный гирсутизм.При синдроме Иценко—Кушинга могут выявиться часто симптомы первичного альдостеронизма. Первичный альдостеронизм является результатом избыточной продукции альдостерона гормональноактивной опухолью коры надпочечников. Для него характерны ряд симптомов, связанных в первую очередь с потерей организмом калия и вливанием калиевой недостаточности на функцию почек, скелетных мышц и сердечно-сосудистой системы.
В последние годы большое значение придается изучению эндокринных заболеваний при поражении диэнцефальнюй области. Выделяется особый симптомокомплекс, несколько сходный с картиной болезни Иценко— Кушинга. Разграничить точно диэнцефальный синдром от болезни Иценко—Кушинга не всегда возможно, так как и в клинической картине, и в течении заболевания имеется много общего. Все же имеются некоторые особенности.
При развитии диэнцефального синдрома по типу болезни Иценко—Кушинга наряду с типичными признаками диэнцефального синдрома могут выявляться гиперпигментация кожных покровов, повышенное содержание АКТГ в крови, розово-красные полосы на коже. Артериальное давление неустойчиво. Уровень сахара в крови может быть повышен, а временами понижен. Менструации периодически запаздывают. Отмечается выраженный гирсутизм. Проницаемость гемато-энцефаличсокого барьера снижена. Может наблюдаться процесс перехода диэнцефального синдрома в болезнь Иценко—Кушинга, что зависит, по-видимому, от степени и стабильности включения в патологический процесс коры надпочечников под влиянием избыточного выделения эндогенного АКТГ.
Некоторые авторы считают, что диэнцефальный синдром по типу болезни Иценко—Кушипга следует рассматривать как начальную стадию болезни Иценко—Кушинга. Ранняя диагностика диэнцефального синдрома по типу болезни Иценко—Кушинга и своевременная патологическая терапия могут предотвратить дальнейшее развитие болезни Иценко—Кушинга или приостановить ее развитие.
Следует отметить, что отличить болезнь Иценко—Кушинга от опухоли коры надпочечников в некоторых случаях очень трудно, так как симптоматика обоих заболеваний в значительной степени идентична. Диагноз болезни Иценко—Кушиига можно ставить в тех случаях, когда несомненны гипофизарные нарушения.
Болезнь Иценко — Кушинга - симптомы и лечение
Что такое болезнь Иценко — Кушинга? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ворожцова Е. И., эндокринолога со стажем в 12 лет.
Над статьей доктора Ворожцова Е. И. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Болезнь Иценко — Кушинга (БИК) — тяжёлое многосистемное заболевание гипоталомо-гипофизарного происхождения, клинические проявления которого обусловлены гиперсекрецией гормонов коры надпочечников. [1] Является АКТГ-зависимой формой гиперкортицизма (заболевания, связанного с избыточным выделением гормонов корой надпочечников).
![Женщина с симптомами болезни Иценко — Кушинга]()
Основная причина заболевания — кортикотрофная микроаденома (доброкачественная опухоль) гипофиза. Возникновение последней может быть связано со множеством факторов. Часто заболевание развивается после травмы головного мозга, беременности, родов, нейроинфекции.
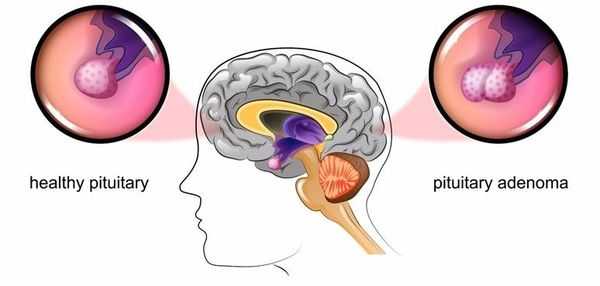
![Микроаденома гипофиза]()
Болезнь Иценко — Кушинга является редким заболеванием, частота встречаемости которого составляет 2-3 новых случая в год на один миллион населения. [2]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы болезни Иценко — Кушинга
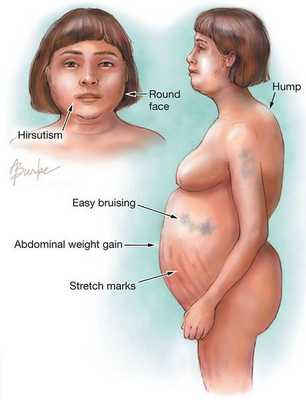
Клинические признаки данной болезни обусловлены гиперсекрецией кортикостероидов. В большинстве случаев первым клиническим признаком является ожирение, которое развивается на лице, шее, туловище и животе, при этом конечности становятся тонкими. Позднее проявляются кожные изменения — истончение кожи, трудно заживающие раны, яркие стрии (растяжки), гиперпигментация кожи, гирсутизм (избыточное появление волос на лице и теле).
![Ожирение — первый клинический признак болезни Иценко — Кушинга]()
Также важным и частым симптомом является мышечная слабость, развитие остеопороза.
Артериальная гипертензия при БИК носит постоянный и умеренный характер, в редких случаях артериальное давление остаётся в норме. Это связано с тем, что глюкокортикоиды (гормоны, вырабатываемые корой надпочечников) повышают сосудистый тонус и чувствительность адренорецепторов к катехоламинам (природным веществам, контролирующим межклеточное взаимодействие в организме).
Более чем у половины больных возникают нарушения психики. Наиболее частые из них: эмоциональная неустойчивость, депрессия, раздражительность, панические атаки, расстройство сна.
Нарушения менструального цикла (редкие, скудные менструации или их отсутствие) встречается у 70-80% пациенток, также довольно часто встречается бесплодие. У мужчин при БИК снижается половое влечение и возникает эректильная дисфункция.
Болезнь Иценко — Кушинга сопровождается иммунодефицитом, который проявляется в виде рецидивирующей инфекции (чаще всего возникает хронический пиелонефрит).
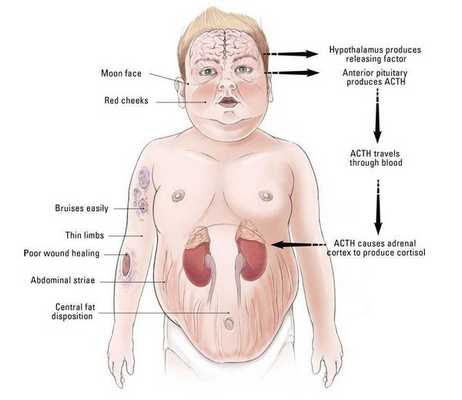
Частота клинических проявлений БИК: [3]
- лунообразное лицо — 90%;
- нарушенная толерантность к глюкозе — 85%;
- абдоминальный тип ожирения и гипертензия — 80%;
- гипогонадизм (недостаток тестостерона) — 75%;
- гирсутизм — 70%;
- остеопороз и мышечная слабость — 65%;
- стрии — 60%;
- отёк суставов, акне и отложение жира в области VII шейного позвонка — 55%;
- боли в спине — 50%;
- нарушения психики — 45%;
- ухудшение заживления ран — 35%;
- полиурия (избыточное мочеобразование), полидипсия (чрезмерная жажда) — 30%;
- кифоз (искривление позвоночника) — 25%; и полицитемия (увеличение концентрации эритроцитов в крови) — 20%.
![Клинические проявления болезни Иценко — Кушинга]()
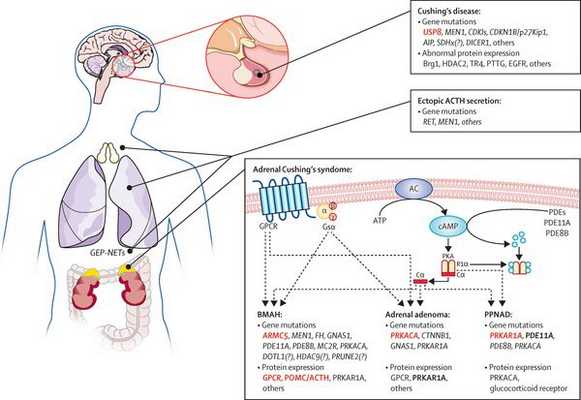
Патогенез болезни Иценко — Кушинга
Патогенез данного заболевания носит многоступенчатый характер.
В кортикотрофах гипофиза возникают характерные рецепторно-пострецепторные дефекты, в дальнейшем приводящие к трансформации нормальных кортикотрофов в опухолевые с гиперпродукцией адрено-кортикотропного гормона и последующим развитием гиперкортицизма. [4]
![Механизм развития болезни Иценко — Кушинга]()
На трансформацию нормальных кортикотрофов в опухолевые влияют гормоны гипоталамуса и местные ростовые факторы:
- эпидермальный фактор роста (стимулирует рост клеток эпителия);
- цитокины (отвечают за межклеточное взаимодействие);
- грелин (нарушает углеводный обмен); [14]
- сосудистый эндотелиальный фактор роста (способствует росту клеток эндотелия).
Хронически повышенная концентрация АКТГ приводит к повышенной секреции кортизола, который и обуславливает характерную клиническую картину БИК.
Классификация и стадии развития болезни Иценко — Кушинга
Классификация БИК по степени тяжести: [5]
- лёгкая форма — симптомы выражены в умеренной степени;
- средняя форма — симптомы явно выражены, осложнения отсутствуют;
- тяжёлая форма — при наличии всех симптомов БИК возникают различные осложнения.
Классификация БИК по течению:
- торпидное (патологические изменения формируются постепенно, на протяжении 3-10 лет);
- прогрессирующее (нарастание симптомов и осложнений заболевания происходит в течение 6-12 месяцев от начала заболевания);
- циклическое (клинические проявления возникают периодически, непостоянно).
Осложнения болезни Иценко — Кушинга
- Сосудистая исердечная недостаточность. Данное осложнение развивается у половины пациентов после 40 лет. Данная патология может привести к смерти. В большинстве случаев это происходит по причине тромбоэмболии лёгочной артерии, острой сердечной недостаточности и отёка легких.
- Патологические остеопоретические переломы. Наиболее часто встречаются переломы позвоночника, рёбер, трубчатых костей.
- Хроническая почечная недостаточность. У 25-30% больных снижается клубочковая фильтрация и канальцевая реабсорбция (обратное поглощение жидкости).
- Стероидный сахарный диабет. Данное осложнение наблюдается у 10-15% пациентов с данным заболеванием.
- Атрофия мыщц, в результате которой появляется выраженная слабость. У больных возникают трудности не только при передвижении, но и в момент вставания.
- Нарушения зрения (катаракта, экзофтальм, нарушение полей зрения).
- Психические расстройства. Наиболее часто встречается бессонница, депрессия, панические атаки, параноидальные состояния, истерия.
Диагностика болезни Иценко — Кушинга
Диагноз «Болезнь Иценко — Кушинга» можно установить на основании характерных жалоб, клинических проявлений, гормонально-биохимических изменений и данных инструментальных исследований.
Исключительно важными гормональными показателями для данной патологии будут АКТГ и кортизол. Уровень АКТГ повышается и колеблется в пределах от 80 до 150 пг/мл. [7] Повышение уровня кортизола в крови не всегда является информативным, так как увеличение данного показателя может быть обусловлено рядом других причин (стрессы, алкоголизм, беременность, эндогенная депрессия, семейная резистентность (споротивляемость) к глюкокортикоидам и т. д.). В связи с этим разработаны методы исследования уровня свободного кортизола в суточной моче или слюне. Наиболее информативным является исследование свободного кортизола в слюне в 23:00. [6]
Для доказательства гиперкортицизма используется малый дексаметазоновый тест. При БИК данная проба будет отрицательной, так как подавление кортизола при приёме 1 мг дексаметазона не происходит. [7]
Биохимический анализ крови способен выявить многочиселнные измения:
- повышение в сыворотке крови уровня холестерина, хлора, натрия и глобулинов;
- снижение в крови концентрации калия, фосфатов и альбуминов;
- снижение активности щелочной фосфатазы.
После подтверждённого гиперкортицизма необходимо проведение инструментальных методов исследования (МРТ гипофиза, КТ надпочечников).
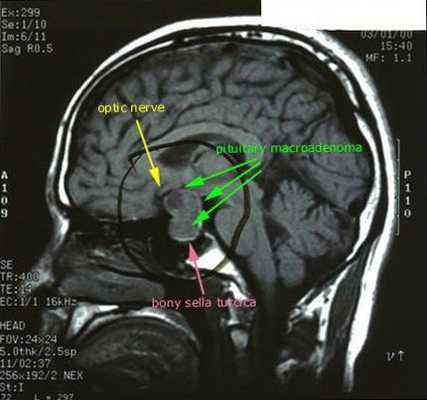
![МРТ гипофиза]()
При БИК в 80-85% случаев выявляют микроаденому гипофиза (опухоль до 10 мм), у остальных 15-20% — макроаденому (доброкачественное новообразование от 10 мм). [7]
Лечение болезни Иценко — Кушинга
Медикаментозная терапия
В настоящее время эффективных лекарственных препаратов для лечения данной патологии не существует. В связи этим они используются либо при наличии противопоказаний для оперативного лечения, либо как вспомогательная терапия. Применяются следующие медикаменты:
- нейромодуляторы — блокируют образование АКТГ аденомой гипофиза (каберголин, бромкриптин, соматостатин); [8]
- препараты, блокирующие синтез стероидов в надпочечниках (кетоконазол, аминоглютетимид, митотан, метирапон);
- антагонисты глюкокортикоидов (мифепристон). [9]
Кроме препаратов данных групп пациентам назначается симптоматическая терапия для снижения симптомов гиперкортицизма и улучшения качества жизни пациента:
- гипотензивная терапия (ингибиторы АПФ, антагонисты кальция, диуретики, бета-адреноблокаторы);
- антирезорбтивная терапия при развитии стероидного остеопороза;
- препараты, корректирующие нарушения углеводного обмена (метформин, препараты сульфанилмочевины, инсулин);
- терапия, направленная на коррекцию дислипидемии;
- антиангинальная терапия.
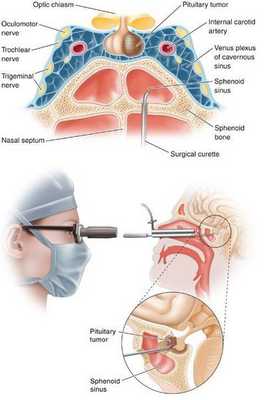
Оперативная терапия
- Транссфеноидальная аденомэктомия в настоящее время считается наиболее эффективным и безопасным способом лечения БИК. [7] Противопоказаниями для данного вида лечения служат супраселлярный рост аденомы с прорастанием в боковые желудочки, тяжёлые сопутствующие заболевания, определяющие общий плохой послеоперационный прогноз. К осложнениям транссфеноидальной аденомэктомии относятся: ликворея (потеря спиномозговой жидкости), пансинусит (воспаление всех пазух носовой полости), несахарный диабет, приходящий гипокортицизм.
![Транссфеноидальная аденомэктомия]()
- Двусторонняя адреналэктомия используется при неэффективности аденомэктомии и радиохирургии. [10]
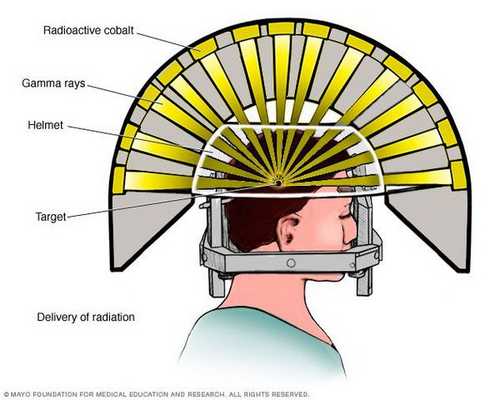
Радиохирургия
- Операция с помощью гамма-ножа. Во время проведения хирургического вмешательства луч радиации, направленный непосредственно в аденому гипофиза, разрушает её клетки. Данный метод лечения предотвращает рост опухоли при помощи однократной дозы радиации. Процедура длится около двух-трёх часов. Она не затрагивает окружающие структуры мозга, производится с точностью до 0,5 мм. Осложнения данной терапии — гиперемия (увеличение притока крови) в зоне облучения, алопеция (выпадение волос).
![Операция с помощью гамма-ножа]()
- Протонотерапия. [11] Данный вид лечения использует протонную энергию, которая генерируется в ядерных ускорителях. Протоны повреждают ДНК клеток, вследствие чего они погибают. Протоновый пучок фокусируют непосредственно на аденому, не повреждая окружающие ткани. Голова пациента фиксируется в специальной маске, которая изготавливается для каждого индивидуально. Во время процедуры облучения врач контролирует состояние больного, а операторы дистанционно наблюдают за пучком. Данный вид лечения обычно хорошо переносится пациентами. Улучшение самочувствия наблюдается уже через 1-1,5 месяца.
- Мегавольтное тормозное излучение медицинских ускорителей позволяет проникать электронам на большие расстояния. Данный вид терапии часто даёт хорошие результаты, но, одновременно с этим, усложняет дозиметрию (расчёты ионизирующих излучений), что может привести к опасным радиационным авариям.
Прогноз. Профилактика
Прогноз БИК зависит от нескольких показателей: формы и длительности заболевания, наличия осложнений, состояния иммунитета и других факторов.
Полное выздоровление и восстановление трудоспособности возможно при лёгкой форме болезни и небольшом стаже заболевания.
При средней и тяжёлой формах БИК трудоспособность крайне снижена или отсутствует. После проведённой двусторонней адреналэктомии развивается хроническая надпочечниковая недостаточность, которая диктует пожизненный приём глюко- и минералкортикоидов.
В целом любое лечение, как правило, приводит к улучшению качества жизни больного, однако она остаётся ниже, чем у лиц без данной патологии.
Болезнь Иценко — Кушинга — тяжёлое хроническое заболевание, которое при отсутствии своевременного лечения может стать причиной летального исхода. Смертность при данной патологии составляет 0,7%.
Пятилетняя выживаемость при БИК без проведения лечения составляет 50%, но заметно улучшается даже если проводить только паллиативное лечение (при двухсторонней адреналэктомии выживаемость увеличивается до 86%). [13]
Первичной профилактики БИК не существует. Вторичная профилактика заболевания направлена на предотвращение рецидива болезни.
Читайте также:
- Раздувание затрат в медицине. Вариации медицинских затрат
- Патанатомия и морфология крепетирующего тендовагинита предплечья. Причины паратенонита
- Клиника цитомегаловирусной инфекции - поражения органов
- КТ, МРТ при кровоизлиянии в надпочечники
- Недоразвитие уха - микротии. Аномалии наружного слухового прохода