МРТ при абсцессе спинного мозга
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
МРТ при абсцессе спинного мозга
а) Терминология:
• Инфекционное поражение спинного мозга с некрозом его паренхимы
б) Лучевая диагностика абсцесса спинного мозга:
• Контрастирующееся по периферии объемное образование в толще спинного мозга, сопровождающееся клиническими признаками инфекционного/воспалительного процесса
• Усиление Т2-сигнала центральной зоны абсцесса и отек окружающей паренхимы спинного мозга, увеличение объема спинного мозга
• Капсула абсцесса может характеризоваться низкой интенсивностью сигнала, как и при абсцессах головного мозга
• Могут выявляться признаки положительной диффузии (снижение видимого коэффициента диффузии [ADC]), как и при абсцессах головного мозга
• Неправильной формы контрастирующееся по периферии образование с увеличением объема спинного мозга на этом уровне
(Слева) На схеме сагиттального среза показан абсцесс шейного отдела спинного мозга, сопровождающийся отеком окружающей паренхимы спинного мозга и увеличением его объема на уровне абсцесса.
(Справа) Сагиттальный срез, Т2-ВИ: образование в центральной части спинного мозга с гиперинтенсивным содержимым и темным контуром, что характерно для воспалительных образований. Отек окружающей паренхимы спинного мозга распространяется краниально до продолговатого мозга и каудально до уровня грудного отдела. Подобная МР-картина не является специфичной для абсцессов, аналогично могут выглядеть первичные и вторичные новообразования спинного мозга. (Слева) Сагиттальный срез, Т2-ВИ, пациент со стрептококковым эндокардитом: диффузное увеличение объема спинного мозга с формированием в его толще на уровне С4-С5-6 кольцевидной зоны с низкоинтенсивной границей (капсула абсцесса).
(Справа) Сагиттальный срез, Т1-ВИ с КУ, пациент со стрептококковым эндокардитом: периферическое контрастное усиление сигнала капсулы абсцесса спинного мозга.
в) Дифференциальная диагностика:
• Острый поперечный/вирусный миелит
• Высоковаскуляризированные новообразования спинного мозга
• Рассеянный склероз
• Кавернозная мальформация
г) Патология:
• Две группы причин:
о У взрослых интрамедуллярный абсцесс спинного мозга (ИАСМ) развивается вследствие гематогенного распространения возбудителя, источником которого является сердечно-легочная система, либо источник возбудителя остается неизвестным
о У детей абсцесс нередко развивается на фоне дизрафии позвоночника, при которой имеются условия для прямого инфицирования спинного мозга (40%)
о У детей с абсцессами спинного мозга часто обнаруживают эпителиальный ход или дизрафию позвоночника
д) Клинические вопросы:
• В клинике на первый план нередко выступает картина структурного поражения спинного мозга, а не инфекционного процесса
• В эру применения антибиотиков (1977-1997) летальность составляла 8%
• Летальность поспе хирургического лечения составляет порядка 14%
е) Диагностический поиск:
• Для исключения сопутствующих абсцессов головного мозга показана МРТ головного мозга
Публикации в СМИ
Спинальный эпидуральный абсцесс — очаговое гнойное воспаление эпидуральной клетчатки спинного мозга. Заболевание возникает как осложнение гнойной инфекции (чаще стафилококковой этиологии) любой локализации, септикопиемии, травмы или остеомиелита позвоночника. Результат прогрессии гнойного эпидурита (сформированная капсула).
Клиническая картина • Выраженный интоксикационный синдром: •• высокая температура тела, озноб • Локальная болезненность позвоночника, усиливающаяся при пальпации и перкуссии • Интенсивные корешковые боли (соответственно локализации процесса) • Признаки компрессии спинного мозга: •• пара- или тетраплегия в зависимости от уровня компрессии •• выпадение чувствительности ниже уровня абсцесса •• нарушение функций тазовых органов.
Диагностика • Получение гноя при пункции эпидурального пространства на уровне поражения • Поясничная пункция позволяет обнаружить ту или иную степень блокады субарахноидального пространства (нарушение циркуляции ликвора) и повышение содержания белка • МРТ и КТ • Нейтрофильный лейкоцитоз со сдвигом влево, увеличение СОЭ.
Дифференциальная диагностика — другие заболевания, вызывающие компрессию спинного мозга (опухоли, травмы); поперечный миелит.
Лечение • Основной метод — хирургический: ламинэктомия (вскрытие позвоночного канала путём удаления дуг позвонков), удаление абсцесса, последующее дренирование эпидурального пространства • До и после операции необходимо назначение больших доз антибиотиков.
Осложнения • Развитие гнойного менингита после поясничной пункции при пояснично-крестцовой локализации абсцесса (занесение инфекции в субарахноидальное пространство).
Прогноз • При своевременном оперативном вмешательстве благоприятный • В запущенных случаях — необратимое поражение спинного мозга.
МКБ-10• G06.1 Внутрипозвоночный абсцесс и гранулёма • G06.2 Экстрадуральный и субдуральный абсцесс неуточнённый
Код вставки на сайт
Абсцесс спинальный эпидуральный
Спинальный эпидуральный абсцесс — очаговое гнойное воспаление эпидуральной клетчатки спинного мозга. Заболевание возникает как осложнение гнойной инфекции (чаще стафилококковой этиологии) любой локализации, септикопиемии, травмы или остеомиелита позвоночника. Результат прогрессии гнойного эпидурита (сформированная капсула).
Клиническая картина • Выраженный интоксикационный синдром: •• высокая температура тела, озноб • Локальная болезненность позвоночника, усиливающаяся при пальпации и перкуссии • Интенсивные корешковые боли (соответственно локализации процесса) • Признаки компрессии спинного мозга: •• пара- или тетраплегия в зависимости от уровня компрессии •• выпадение чувствительности ниже уровня абсцесса •• нарушение функций тазовых органов.
Диагностика • Получение гноя при пункции эпидурального пространства на уровне поражения • Поясничная пункция позволяет обнаружить ту или иную степень блокады субарахноидального пространства (нарушение циркуляции ликвора) и повышение содержания белка • МРТ и КТ • Нейтрофильный лейкоцитоз со сдвигом влево, увеличение СОЭ.
Дифференциальная диагностика — другие заболевания, вызывающие компрессию спинного мозга (опухоли, травмы); поперечный миелит.
Лечение • Основной метод — хирургический: ламинэктомия (вскрытие позвоночного канала путём удаления дуг позвонков), удаление абсцесса, последующее дренирование эпидурального пространства • До и после операции необходимо назначение больших доз антибиотиков.
Осложнения • Развитие гнойного менингита после поясничной пункции при пояснично-крестцовой локализации абсцесса (занесение инфекции в субарахноидальное пространство).
Прогноз • При своевременном оперативном вмешательстве благоприятный • В запущенных случаях — необратимое поражение спинного мозга.
МКБ-10• G06.1 Внутрипозвоночный абсцесс и гранулёма • G06.2 Экстрадуральный и субдуральный абсцесс неуточнённый
МРТ спинного мозга с контрастом
МРТ спинного мозга с контрастом – это современный способ оценки состояния как самого спинного мозга, так и окружающих его тканей позвонков, сосудов, связок и мышц. В процессе исследования в организм вводятся особые парамагнитные вещества, повышающие точность диагностики до сотых долей миллиметра.
Проведение МРТ спинного мозга с контрастом требует высокопрофессиональной подготовки врачей и новейшего медицинского оборудования. Врачи медицинского холдинга «СМ-Клиника» используют томографы немецкого производителя Siemens и имеют в штате специалистов, прошедших практику в ведущих учебных центрах страны.

Магнитно-резонансная томография в «СМ-Клиника» это
Мы создали для таких пациентов доступную медицинскую среду: наше оборудование позволяет проводить обследование пациентов весом до 200 кг.
Цель МРТ спинного мозга с контрастом
МРТ спинного мозга с контрастом дает изображения спинного мозга с высочайшим разрешением. При помощи данного метода возможно не только оценить структурные изменения, но и охарактеризовать кровоток в сосудах позвоночного столба и состояние ликворных пространств. МРТ эффективна при диагностике таких нарушений, как:
- новообразования спинного мозга и его оболочек (доброкачественной или злокачественной природы);
- аномалии и пороки развития сосудов;
- сдавливания или разрывы нервных корешков и тканей спинного мозга;
- компрессия спинного мозга;
- сирингомиелия;
- грыжи межпозвоночных дисков;
- аномалии развития позвоночного столба;
- переломы, трещины, вывихи, подвывихи позвонков;
- разрывы связок позвоночного столба;
- полиомиелит;
- инфекционно-воспалительные процессы (абсцессы, остеомиелит);
- дегенеративные и аутоиммунные системные заболевания, затрагивающие ткани позвоночного столба.
МРТ с контрастом значительно превосходит по эффективности все существующие методы визуализации тканей спинного мозга.
Показания к МРТ спинного мозга с контрастом
Процедура, в первую очередь, показана для обнаружения любых пролиферативных процессов злокачественной и доброкачественной этиологии, выполняется строго по назначению врача. В качестве повода для беспокойства могут выступать следующие симптомы:
- полная (параличи) или частичная (парезы) потеря чувствительности в руках и ногах;
- чувство онемения, покалывания или жжения в верхних и нижних конечностях;
- необъяснимое снижение слуха, зрения и обоняния;
- постоянные головные боли;
- головокружение и шум в ушах;
- боли в ходу позвоночного столба и в затылке;
- слуховые и звуковые галлюцинации;
- недавно полученные травмы и повреждения позвоночного столба.
Зачастую МРТ позвоночника выполняется после проведения оперативных вмешательств, а также для контроля эффективности медикаментозного или хирургического лечения.
Как проходит МРТ спинного мозга с контрастом
Результаты проведения процедуры:

До начала обследования пациент снимает с себя любые металлические предметы (кольца, серьги, пирсинг). Затем врач визуально осматривает кожные покровы на предмет наличия лекарственных пластырей и татуировок, способных исказить данные МР-картины.
При МРТ недопустимы любые, даже случайные движения; поэтому пациента пристегивают специальными ремнями безопасности. Затем приступают к введению контрастных препаратов. В сети медицинских центров «СМ-Клиника» используют только современные и прекрасно зарекомендовавшие себя медикаменты.
Томограф послойно сканирует ткани исследуемого органа и мгновенно передает данные на экран монитора. При необходимости специалист проводит коррекцию, фокусируется на обнаруженных патологических очагах. Возможно появление чувства тепла или «мурашек», что связано с воздействием магнитного поля.
МРТ-диагностика выполняется с соблюдением всех мер безопасности. В томограф встроены камера, микрофон и динамик, посредством которых оператор может контролировать состояние пациента и давать рекомендации.
Выбор контрастного вещества и способ введения контраста по показаниям определяет врач перед проведением обследования.
Спинальный эпидуральный абсцесс
Спинальный эпидуральный абсцесс представляет собой скопление гноя в эпидуральном пространстве, которое может механически сдавливать спинной мозг. Диагноз устанавливается с помощью МРТ или, если этот метод недоступен, по данным миелографии с последующей КТ. Лечение включает антибиотики и, в ряде случаев, дренирования абсцесса.
Типичной локализацией эпидуральных абсцессов является грудной или поясничный отдел позвоночника. Часто имеется фоновый инфекционный процесс; он может развиваться на отдалении (например, эндокардит, фурункул, парадентальный абсцесс) или в непосредственной близости (например, остеомиелит позвонков, пролежень, ретроперитонеальный абсцесс). Примерно в трети случаев источник инфицирования определить не удается. Микроорганизмом, который чаще всего вызывает эпидуральный абсцесс, является Staphylococcus aureus, далее в порядке убывания – Escherichia coli и смешанные анаэробы. Нечастой причиной является туберкулезный абсцесс грудного отдела позвоночника (болезнь Потта). Иногда причиной является бактериемия, вызванная использованием медицинских инструментов, стоматологическими процедурами или внутривенными инъекциями. В редких случаях похожий абсцесс возникает и в субдуральном пространстве.
Симптомы и признаки спинального эпидурального абсцесса
Симптомы спинального эпидурального абсцесса дебютируют локальной болью в спине или корешковой болью и болезненностью при перкуссии позвоночника, интенсивность которых со временем нарастает; в положении лежа боль усиливается. Лихорадка характерна.
Также может развиться компрессия спинного мозга; при компрессии корешков спинномозговых нервов поясничных сегментов может сформироваться синдром конского хвоста Повреждение конского хвоста Травма позвоночника может привести к повреждениям спинного мозга, позвонков или их сочетанию. Иногда повреждаются спинномозговые нервы. Анатомия позвоночника здесь не рассматривается. Травма. Прочитайте дополнительные сведенияДиагностика спинального эпидурального абсцесса
В связи с тем, что быстрое назначение терапии необходимо, для того чтобы предотвратить и минимизировать неврологический дефицит, врачам следует подозревать спинномозговый эпидуральный абсцесс при наличии у пациентов сильной нетравматичной боли в спине, в особенности при появлении локальной болезненности при перкуссии позвоночника, или если у них имеется повышение температуры, а в анамнезе имеются указания на недавно перенесенную инфекцию или стоматологическую процедуру. Характерная неврологическая симптоматика более специфична, но она присоединяется позднее, так что откладывание нейровизуализации на более поздний срок может привести к неблагоприятному исходу.
Здравый смысл и предостережения
Рассмотрите возможность незамедлительного проведения МРТ для диагностирования спинального эпидурального абсцесса, если пациента беспокоят необъяснимые боли в спине, несмотря на отсутствие данных неврологического исследования, особенно в случаях, если наблюдается фокальная чувствительность при проведении перкуссии и имеются факторы риска развития (например, употребление лекарственных препаратов путем внутривенной инъекции, недавно перенесенная инфекция или бактериемия).
Диагноз спинального эпидурального абсцесса устанавливается на основании МРТ. При отсутствии возможности проведения МРТ назначают миелографию c последующей КТ. Врачи должны рассмотреть возможность незамедлительного проведения МРТ у пациентов, имеющих боли в спине неясной этиологии даже при отсутствии неврологической симптоматики, особенно в случаях наличия у них фокальной перкуторной чувствительности, а также факторов риска (например, внутривенное введение медикаментов, недавно перенесенная инфекция или бактериемия). Берутся пробы крови и инфицированных участков на бактериологическое исследование.
Наличие воспаления межпозвоночного диска (дисцита) может помочь отличить абсцесс от метастатической опухоли. Дисцит обычно предшествует образованию абсцесса, в то время как метастатическая опухоль не затрагивает диск, она разрушает близлежащую кость.
Люмбальная пункция противопоказана, поскольку при наличии полной обструкции тока ЦСЖ возможно грыжевое выпячивание спинного мозга.
В типичных случаях рентгенографию позвоночника не назначают, однако у трети пациентов при этом исследовании обнаруживают остеомиелит. СОЭ повышена, однако данный признак не является специфичным.
Лечение спинального эпидурального абсцесса
Если абсцесс вызывает неврологические нарушения, то немедленно проведите дренаж
Антибиотикотерапия в комбинации с парентеральной игольной аспирацией или без нее у части пациентов может быть достаточным для лечения спинального эпидурального абсцесса; однако при развитии неврологической симптоматики (например, парезы, нарушение функции тазовых органов) необходимо немедленное хирургическое дренирование абсцесса. Содержимое окрашивают по Граму и проводят бактериологическое исследование с посевом.
Пока не готовы результаты посева, пациенту назначают антибиотики против стафилококковой и анаэробной флоры – как при абсцессе мозга Лечение Абсцесс головного мозга представляет собой локальное скопление гноя в веществе мозга. Клиническая картина может включать в себя головную боль, вялость, лихорадку и очаговую неврологическую симптоматику. Прочитайте дополнительные сведенияОсновные положения
Спинальный эпидуральный абсцесс, как правило, является причиной локальных или радикулярных болей в спине, перкуссионной чувствительности, а также лихорадки; в случае, если абсцесс пережимает спинной мозг, возникают неврологические расстройства (частичный паралич ног, седловая анестезия, нарушение функций мочевого пузыря и желудочно-кишечного тракта).
Поскольку для предотвращения или минимизации неврологических расстройств необходимо быстрое лечение, клиническое подозрение на эпидуральный абсцесс позвоночника должно быть высоким (например, если у пациентов наблюдаются необъяснимые атравматические боли в спине, особенно с очаговой болезненностью при перкуссии, или другие факторы риска); в случае возникновения подозрения необходимо немедленно сделать МРТ, при ее отсутствии – миелографию сразу после КТ.
Если абсцесс вызывает неврологическое расстройство, его нужно немедленно удалить хирургическим путем; лечение всех абсцессов производится антибиотиками, воздействующими на стафилококки, анаэробы и иногда на грамотрицательные бактерии.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
МРТ при абсцессе спинного мозга
Из 200 больных с гематогенным остеомиелитом позвоночника неврологический дефицит отмечен у 37 (18,5%). Средний возраст больных, не имевших осложнений, — 48,5±15,4 года, пациентов с неврологическими нарушениями — 51,3±12,5 года. Мужчин было в 3 раза больше, чем женщин 148 (73,9%) и 52 (26,1%) соответственно. Пациенты старше 50 лет составили 59,5% при осложненном течении и 43,8% при неосложненном (р=0,086). Наибольшая частота неврологических осложнений наблюдалась среди больных в возрастной группе 51 год — 60 лет (рисунок).
Общая госпитальная летальность составила 3,5% (n=7), а среди пациентов с неврологическим дефицитом — 7,3% (n=3). Общие признаки воспалительного процесса у больных с неврологическим дефицитом в виде лихорадки и лейкоцитоза на день поступления отмечались у 51,2% больных.
В группе пациентов с неврологическими осложнениями КТ выполнена в 35 (94,6%) случаях, МРТ — в 21 (56,7%). Среди больных с патологическим процессом, осложненным неврологическим дефицитом, ВСЭА диагностирован у 24 (64,9%) пациентов. Наличие эпидурита у них было установлено с помощью визуализационных методов диагностики и интраоперационно. Среди всех пациентов с неспецифическими воспалительными заболеваниями позвоночника ВСЭА диагностирован у 12% больных.
Выраженность неврологического дефицита по шкале H. Frankel на день поступления составила: A — 6, B — 7, C — 17, D — 5, E — 2; на день выписки: A — 3, B — 2, C — 13, D — 11, E — 8 (табл. 1, 2). Таблица 2. Динамика неврологической симптоматики после лечения в зависимости от наличия или отсутствия эпидурита Примечание. ** — точный критерий Фишера; p>0,05. Таблица 1. Распределение больных по тяжести неврологического дефицита (по шкале H. Frankel и соавт.) в зависимости от наличия эпидурита до и после лечения Примечание. * — критерий МакНемара — сравнение значений до и после лечения внутри групп; ** — точный критерий Фишера; р>0,05 — сравнение значений до лечения между группами и значений после лечения между группами.
У 14 из 24 больных в группе с ВСЭА суммарно отмечено улучшение на 22 балла по шкале H. Frankel (без динамики — 8), у 2 пациентов наблюдалось нарастание дефицита с уровня В до уровня А. В группе больных без эпидурального абсцесса, но с неврологической симптоматикой (n=13) имелось суммарное улучшение на 13 баллов у 8 пациентов, отсутствовала динамика — у 5 (p>0,05).

Распределение по уровню поражения было следующим: шейный отдел — 20 (10,0%) больных, грудной — 67 (33,5%), поясничный — 113 (56,5%). При наличии неврологических нарушений соотношение по локализации существенно отличалось (табл. 3). Таблица 3. Распределение больных с неврологическими осложнениями по отделам позвоночника в зависимости от наличия или отсутствия эпидурита Примечание. *** — χ 2 -тест; р>0,05.

У пациентов с неврологической симптоматикой и гематогенным остеомиелитом позвоночника поражение шейного и грудного отделов встречалось наиболее часто (табл. 4). Таблица 4. Распределение пациентов по уровню поражения позвоночника и наличию неврологических нарушений Примечание. *** — χ 2 -тест.

Анализ динамики неврологической симптоматики в зависимости от уровня поражения не выявил достоверных отличий (табл. 5). Таблица 5. Динамика неврологического статуса в зависимости от локализации поражения Примечание. ** — точный критерий Фишера; р>0,05.
В 2 случаях летального исхода наблюдалась отрицательная динамика неврологической симптоматики — переход из группы В в группу, А по шкале H. Frankel. У обоих больных отмечалось поражение шейного отдела позвоночника. Третий случай госпитальной смерти наблюдался у пожилой пациентки с поражением грудного отдела позвоночника без динамики неврологического дефицита, смерть наступила на фоне развившегося в послеоперационном периоде синдрома полиорганной недостаточности.
Методы лечения
Выполненные вмешательства можно в целом разделить на санирующие (дренирование межпозвонкового диска и/или паравертебральных абсцессов, секвестрэктомия пораженных позвонков) и реконструктивные, при которых выполнялось восстановление передней опорной колонны позвоночника тем или иным видом межтеловых имплантатов. Оба вида вмешательств могли сочетаться со стабилизацией позвоночника. Отдельно выделена ламинэктомия как самый неблагоприятный в прогностическом отношении вид вмешательства, приводящий к тотальной нестабильности позвоночного столба и требующий в конечном итоге реконструкции, но выполняемой уже в более сложных условиях (стойкий неврологический дефицит, микробная контаминация или рубцовые деформации в области предполагаемой инструментальной фиксации позвоночника).
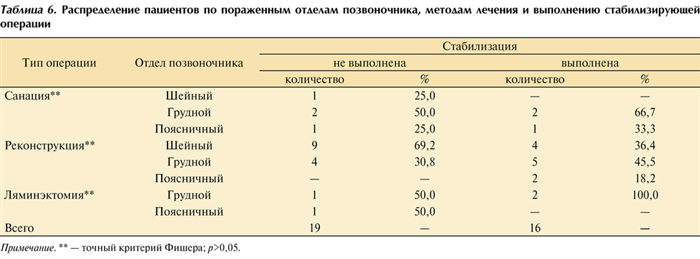
Хирургические методы лечения применены у 35 (94,6%) пациентов, консервативные — у 2 (5,4%). Выполнялись следующие виды оперативных вмешательств: санирующие, стабилизирующие и реконструктивные (табл. 6). Таблица 6. Распределение пациентов по пораженным отделам позвоночника, методам лечения и выполнению стабилизирующей операции Примечание. ** — точный критерий Фишера; р>0,05.
Стабилизация выполнена у 16 (45,7%) оперированных больных: при санирующих операциях — у 3 (8,6%), при реконструктивных — у 11 (31,4%), при ламинэктомии — у 2 (5,7%). Статистически значимых различий не отмечено.

Мы не выявили статистически значимых преимуществ в отношении регресса неврологического дефицита у пациентов со стабилизацией позвоночника или без нее (табл. 7). Таблица 7. Динамика неврологического дефицита у больных в зависимости от выполнения стабилизирующего этапа операции Примечание. ** — точный критерий Фишера; р>0,05.
Однако следует обратить внимание на то, что выполненная фиксация при хирургическом лечении воспалительных поражений позвоночника значительно облегчает уход за больным на всех этапах лечения.
Количество экстренных операций составило 16 (43,2%), бóльшая часть из них — вмешательства на шейном отделе позвоночника, выполненные дежурным нейрохирургом. В поясничном отделе у 1 пациента выполнена экстренная ламинэктомия. Локализация поражения в грудном и поясничном отделах при необходимости переднего доступа требовала более длительной подготовки больного и формирования междисциплинарной хирургической бригады.
Микробиологические данные
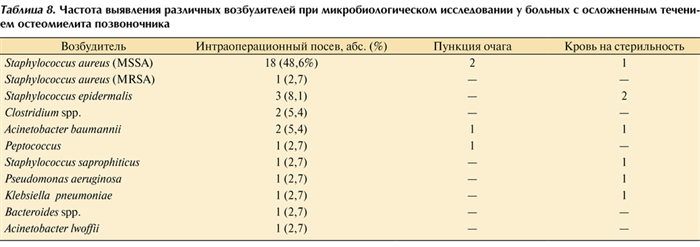
Положительные результаты посевов получены у 30 (73,2%) из 37 пациентов с неврологически осложненным течением остеомиелита позвоночника, а при пункции очага поражения — у 4 (9,8%). Такой низкий процент связан с тем, что в группе осложненных больных чаще имелись показания к экстренному оперативному лечению и посевы брались интраоперационно. Перечень возбудителей и методов их выделения представлен в табл. 8. Таблица 8. Частота выявления различных возбудителей при микробиологическом исследовании у больных с осложненным течением остеомиелита позвоночника
Наибольшее количество эпидуритов, сопровождающихся неврологическим дефицитом, было вызвано S. aureus — 13 (54,2%). Среди пациентов с неврологическим дефицитом без эпидурита этот показатель составил 38,5% (χ 2 -тест; р >0,05). В половине наблюдений выделить возбудитель из очага поражения не удалось.
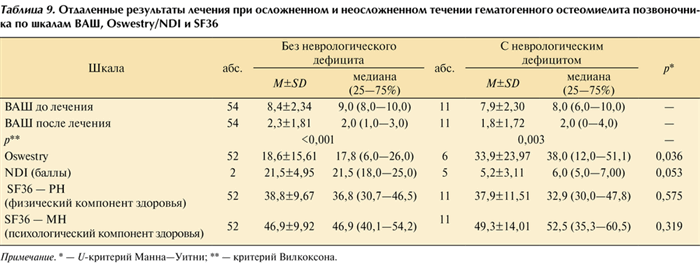
В отдаленном периоде (более 1 года) 11 (29,7%) пациентов с неврологическим дефицитом заполнили опросные листы, отправленные по почте. В опросник были включены шкалы ВАШ, Oswestry/NDI, SF36 (табл. 9). Таблица 9. Отдаленные результаты лечения при осложненном и неосложненном течении гематогенного остеомиелита позвоночника по шкалам ВАШ, Oswestry/NDI и SF36 Примечание. * — U-критерий Манна—Уитни; ** — критерий Вилкоксона.
По результатам анкетирования пациентов в сроки от 12 мес до 9 лет после окончания лечения выраженность болевого синдрома достоверно снижается в отдаленном периоде в группах с неврологическим дефицитом (p=0,003) и без него (p<0,001). Данные опросника Oswestry в отдаленном периоде после лечения при сравнении между группами показывают значимо худшие результаты у пациентов с осложненным течением заболевания (p=0,036). При оценке по шкале NDI отмечается аналогичная тенденция (p=0,053).
Наличие неврологического дефицита на фоне остеомиелита позвоночника, осложненного эпидуральным абсцессом, без сомнения, требует экстренного хирургического вмешательства. Эффективность лечения напрямую зависит от длительности двигательных и чувствительных нарушений. Длительное существование неврологических нарушений либо симптоматика, развившаяся на фоне деформации, нестабильности или компрессии грануляционной тканью, отличается большей резистентностью к лечению. В подобных наблюдениях срочность и объем вмешательства существенно различаются. Обоснована резекция очага поражения с декомпрессией дурального мешка с обязательным реконструктивно-стабилизирующим этапом операции. Мы не выявили статистически значимых преимуществ в отношении регресса неврологического дефицита у пациентов со стабилизацией позвоночника или без нее, однако выполненная фиксация позвоночника значительно облегчает уход за больным на всех этапах лечения. Передняя реконструкция позволяет добиться формирования надежного костного блока и сохранить интраоперационную коррекцию деформации [21].
Основная группа пациентов с неврологическими нарушениями подверглась хирургическому лечению. На фоне активной хирургической тактики положительная динамика в неврологическом статусе на момент выписки отмечалась у 62,2% пациентов, и только у 2 (5,4%) пациентов отмечено нарастание неврологического дефицита. В обоих случаях имело место поражение шейного отдела позвоночника, и оба пациента умерли в стационаре на фоне усугубления неврологического дефицита.
Встает вопрос о срочности хирургического вмешательства, его объеме и составе хирургической бригады. A. Tschugg и соавт. [22] отмечают, что открытая хирургическая техника более эффективна при лечении спондилодисцита, осложненного эпидуральным асбцессом. Малоинвазивная техника должна применяться очень обдуманно в отдельных случаях, но она возможна даже при наличии эпидурита.
В статье A. Boström и соавт. [23] сообщается о ключевой роли санирующих малоинвазивных вмешательств, основными целями которых является выделение возбудителя из операционного материала и декомпрессия со стороны максимальной деформации дурального мешка, однако при наличии патологического перелома пораженных инфекционным процессом позвонков необходимо индивидуальное обсуждение вопроса о стабилизации позвоночника. Мы считаем, что наличие ВСЭА требует декомпрессии спинного мозга со стороны сдавления (чаще переднего), которая выполняется путем резекции передних структур позвонков, а стабилизирующий этап является важной частью проводимой операции, хотя в ряде случаев может проводиться отсроченно.
При поражении ниже шейного отдела мы считаем предпочтительной тактику применения двух раздельных хирургических вмешательств: на передних структурах и заднюю внеочаговую стабилизацию смежных с пораженными позвонков. При поражении одного позвоночно-двигательного сегмента фиксация ригидной четырехвинтовой системой, учитывая интактную заднюю колонну, позволяет добиться необходимой для формирования сращения жесткости конструкции.
E. Pola и соавт. [7] сообщили о 250 больных со спондилодисцитом. В группу с эпидуральным абсцессом и/или неврологическим дефицитом были включены 120 больных, из которых только 56 (22,4%) имели неврологические нарушения. Консервативно были пролечены 64 пациента с подтвержденным эпидуральным абсцессом на фоне сегментарной нестабильности или без нее. В работе значительно расширены показания к консервативной терапии. Общее число оперированных больных — 115 (46%), из которых у 19 (7,6%) выполнена малоинвазивная чрескожная стабилизация как опция, повышающая мобильность больного. Указано, что сроки формирования спонтанного костного блока могут достигать 6—24 мес.
Заключение
Гематогенный остеомиелит позвоночника остается редким заболеванием и характеризуется поздней диагностикой. Наличие вторичного спондилогенного эпидурального абсцесса значительно ухудшает прогноз по данному заболеванию. При поражении шейного отдела позвоночника повышается риск развития неврологических нарушений.
Активная хирургическая тактика при осложненных формах остеомиелита позвоночника позволила добиться частичного или полного регресса неврологических нарушений в 62,2% наблюдений.
Редкость неспецифических поражений позвоночника и осложненных неврологическим дефицитом форм позволяет рекомендовать объединение клинического материала клиник, имеющих опыт лечения вторичных спондилогенных эпидуральных абсцессов, для проведения многоцентрового исследования.
Авторы заявляют об отсутствии конфликта интересов.
Комментарий
Работа посвящена проблеме осложненного течения гнойных поражений позвоночного столба. В частности, рассматривается вопрос формирования гнойного эпидурита (эпидуральный абсцесс) на фоне неспецифического вторичного остеомиелита позвоночника.
Авторы объединили опыт нескольких медицинских учреждений Тюменского региона. Имея возможность оценивать неврологический статус пациентов и выполнять декомпрессивные и стабилизирующие вмешательства в экстренном порядке, авторы обосновали и подтвердили необходимость ранних операций при развитии неврологического дефицита.
Проблема с остеомиелитом/спондилодисцитом позвонков и вовлечением оболочек спинного мозга приобретает все более отчетливый характер эпидемии для крупных мегаполисов. Увеличивающаяся продолжительность жизни в городах, увеличение числа больных с иммунодефицитом и активная хирургическая тактика в отношении пожилых пациентов с остеопорозом и грубым дегенеративным процессом позвоночника привели к увеличению количества острых эпидуральных гнойных осложнений, требующих экстренных хирургических вмешательств. При этом тенденция к предпочтению плановой хирургии и недостаточное внимание к развитию неврологического дефицита на фоне гнойного процесса приводят к тому, что эти пациенты не находят адресной помощи ни у нейрохирургов, ни у специалистов, занимающихся гнойной хирургией костной системы.
Статья содержит алгоритм выбора тактики лечения в зависимости от уровня поражения. Так, при поражении ниже шейного уровня авторы справедливо предлагают тактику двусторонних доступов, при наличии нестабильности — проведение транспедикулярной стабилизации вне очага гнойного воспаления, если очаг расположен в теле позвонка и вызывает вентральную компрессию (90% случаев). Кроме того, обсуждается дифференцированная тактика, консервативное лечение, в зависимости от характера возбудителя (чаще это S. аureus, в том числе MRSA).
Безусловно, лечение инфекционных поражений позвоночника, осложненных неврологическими симптомами, представляет сложную проблему. В отношении консервативных методов лечения разногласий нет, и в настоящее время антибактериальные, специфические, иммунокорригирующие и общеукрепляющие средства признаны эффективными и широко применяются в клинике. Слепое несвоевременное консервативное лечение антибиотиками неэффективно, поэтому перед началом лечения целесообразны неоднократные посевы крови, биопсия, подтвержденная гистологическими исследованиями. Консервативное лечение, по данным большинства исследователей, показано при отсутствии на рентгенограммах очагов деструкции и сдавления спинного мозга.
На ранних этапах остеомиелит позвоночника с эпидуральным распространением легко поддается антибиотикотерапии. Однако при поздно начатом лечении, при развитии сепсиса, при прогрессировании заболевания, несмотря на адекватную антибиотикотерапию, при неврологических нарушениях, нестабильности, эпидуральном абсцессе неизбежно хирургическое лечение. Операция обычно складывается из санации гнойного очага и реконструкции (стабилизация) опорных структур в случае развития нестабильности. Операция не проводится пациентам с тяжелой сосудистой патологией, обусловливающей общие противопоказания к оперативному лечению. Противопоказаниями к оперативному лечению являются также септическое состояние, тяжелые сопутствующие заболевания, при которых исход операции сопряжен с высоким риском летального исхода. В этих случаях проводится комплексное консервативное лечение.
Данная работа полезна для хирургов, занимающихся операциями на позвоночнике и практикующих в гнойной хирургии.
Читайте также:
- Киста щитовидной железы: причины, симптомы и лечение
- Эмпирическая лекарственная терапия желудочковой тахикардии. Имплантируемые кардиовертеры-дефибрилляторы
- Поперечная ободочная кишка. Топография поперечной ободочной кишки. Кровоснабжение поперечной ободочной кишки.
- Тимпаногенные лабиринтиты. Причины тимпаногенных лабиринтитов
- Симптомы шейного лимфаденита и его лечение
