МРТ при нейрофиброме позвоночника
Добавил пользователь Дмитрий К. Обновлено: 27.01.2026
Периодическая боль в спине – это распространенная проблема. Большинство случаев возникновения боли является результатом обычных нагрузок и растяжений или дегенеративных изменений, появляющихся с возрастом. Но иногда причиной боли может стать спинальная опухоль – злокачественное или доброкачественное новообразование, развивающееся в спинном мозге, его оболочках или в костях позвоночника.
В большинстве органов доброкачественные опухоли не представляют большой опасности. Но в отношении спинного мозга все может происходить по-другому. Спинальная опухоль или любая разновидность новообразования может поражать нервы, что приводит к появлению боли, неврологическим нарушениям, а иногда и к параличу.
Спинальная опухоль, злокачественная или доброкачественная, может угрожать жизни и вызывать инвалидность. Однако достижения в лечении спинальных опухолей предлагают варианты лечения, ранее не доступные для пациентов с таким заболеванием.
Симптомы
Боль в спине, является самым распространенным симптомом как доброкачественной, так и злокачественной спинальной опухоли. Боль часто может усиливаться по ночам или при пробуждении. Она также может распространяться через позвоночник к бедрам, ногам, ступням или рукам и может усиливаться со временем, несмотря на лечение.
В зависимости от локализации и типа опухоли могут развиваться другие признаки и симптомы, особенно в процессе роста и воздействия злокачественной опухоли на спинной мозг или на нервные корешки, на кровеносные сосуды или кости позвоночника.
Спинальные опухоли прогрессируют с различной скоростью. В целом, злокачественные опухоли растут быстро, в то время как доброкачественные опухоли могут развиваться медленно, иногда существуя по нескольку лет до появления проблем.
Разновидности спинальных опухолей
Эпидуральные опухоли
Большинство опухолей, поражающих позвонки, распространяются (распространяют метастазы) на позвоночник из другого места организма, часто из простаты, молочной железы, легкого или почек. Хотя первичный рак обычно диагностируется до развития значительных проблем, связанных со спиной, боль в спине может быть первым симптомом заболевания у пациентов с метастазирующими спинальными опухолями.
Раковые опухоли, берущие начало в костях позвоночника – менее распространенное явление. К ним относятся остеосаркомы (остеогенные саркомы), самый распространенный тип рака кости у детей и саркома Юинга, особенно агрессивная опухоль, поражающая молодых людей. Множественная миелома – это раковое заболевание костного мозга – пористой внутренней части кости, которая продуцирует кровяные клетки – наиболее часто развивающееся у взрослых пациентов.
Доброкачественные опухоли, такие как остеоид-остеомы, остеобластомы и гемангиомы также могут развиваться в костях позвоночника, вызывая продолжительную боль, искривление позвоночника (сколиоз) и неврологические нарушения.
Субдуральные опухоли
Эти опухоли развиваются в твердой мозговой оболочке спинного мозга (менингиомы), в нервных корешках, выходящих из спинного мозга (шванномы и нейрофибромы) или у основания спинного мозга (эпендимомы). Менингиомы чаще всего развиваются у женщин в возрасте от 40 лет и старше. Они практически всегда бывают доброкачественными, их несложно удалить, но иногда они могут рецидивировать. Опухоли корешков нервов являются обычно доброкачественными, хотя нейрофибромы, при длительном росте и больших размерах опухоли, могут перерасти в злокачественные. Эпендимомы, расположенные в конце спинного мозга, часто имеют большой размер, их лечение может быть осложнено сращением опухоли с корешками конского хвоста, расположенного в этой области.
Интрамедуллярные опухоли
Эти опухоли берут начало внутри спинного мозга. Большинство из них является астроцитомами ( чаще всего они развиваются у детей и подростков) или эпендимомами, самым распространенным типом опухолей спинного мозга у взрослых. Часто интрамедуллярными опухолями являются сосудистые гемангиобластомы спинного мозга. Интрамедуллярные опухоли могут быть либо доброкачественными, либо злокачественными и, в зависимости от их расположения, они могут вызывать онемение, потерю чувствительности или изменения в работе кишечника или мочевого пузыря. В редких случаях опухоли из других частей тела могут метастазировать в спинной мозг.
Когда следует обращаться к врачу
Чаще боли в спине не связаны со спинальной опухолью. Но поскольку ранняя постановка диагноза и лечение являются важными аспектами проблем, связанных со спиной, обращайтесь к врачу, если у вас возникла постоянная боль в спине, не имеющая отношение к вашей активности, усиливающаяся по ночам и не уменьшающаяся при приеме болеутоляющих средств. Такие признаки и симптомы, как прогрессирующая мышечная слабость или онемение в ногах, изменения в работе кишечника или мочевого пузыря, требуют немедленного оказания медицинской помощи.
Обследование и постановка диагноза
Спинальные опухоли иногда можно не диагностировать, поскольку они являются редким явлением и их симптомы напоминают симптомы более распространенных заболеваний. По этой причине особенно важно, чтобы врач собрал полный анамнез и провел физикальное и неврологическое обследование. При подозрении на спинальную опухоль врач может назначить проведение одного или нескольких указанных ниже исследований, чтобы подтвердить диагноз и выявить расположение опухоли:
Магнитно-резонансная томография (МРТ). Вместо радиационного излучения в МРТ используются мощные магнитные и радиоволны для получения изображения поперечного сечения позвоночника. МРТ четко отображает спинной мозг и нервы, обеспечивает лучшее изображение опухолей костей, чем компьютерная томография (КТ). Вам могут ввести в вену кисти или предплечья контрастное вещество, которое помогает выявить некоторые опухоли. Кроме этого, используют сканеры с высокой интенсивностью сигнала для выявления небольших опухолей, которые можно не заметить.
Компьютерная томография (КТ). Это исследование использует узкие рентгеновские лучи для получения подробного изображения поперечного сечения позвоночника. Иногда при этом вводят контрастное вещество для более отчетливого выявления патологических изменений в позвоночном канале или спинном мозге. Хотя исследование не является инвазивным, оно подвергает пациента большему воздействию радиации, чем обычный рентген.
Миелография. При проведении миелографии пациенту в позвоночный канал вводят контрастное вещество. Затем контрастное вещество проходит через спинной мозг и спинальные нервы, оно выглядит белым на рентгеновских снимках и изображениях КТ. Поскольку этот тест предполагает больше рисков, чем МРТ или традиционная КТ, миелография обычно не является первым выбором для постановки диагноза, но ее могут использовать для выявления сдавленных нервов.
Биопсия. Единственный способ определить, является ли опухоль доброкачественной или злокачественной – это исследовать небольшой образец ткани (биопсия) под микроскопом. Способ получения образца зависит от состояния здоровья пациента и расположения опухоли. Врач может использовать тонкую иглу, чтобы взять немного ткани или образец может быть получен во время операции.
Лечение
В идеале цель лечения спинальной опухоли – это полное ее удаление, но эта цель осложнена риском необратимого поражения окружающих нервов. Врачи должны учитывать возраст пациента, общее состояние здоровья, разновидность опухоли, является ли она первичной или распространилась в позвоночник из других органов (метастазировала).
Варианты лечения для большинства спинальных опухолей включают:
Операция
Часто это первый шаг в лечении опухоли, которую можно удалить с приемлемым риском поражения нервов.
Новые методы и инструменты позволяют нейрохирургам находить доступ к опухолям, которые ранее были недоступны. Мощные микроскопы, используемые в микрохирургии, делают возможной дифференциацию между опухолью и здоровой тканью. Врачи могут исследовать различные нервы во время операции с помощью электродов, что уменьшает возможность неврологического поражения. В некоторых случаях врачи могут использовать ультразвуковой аспиратор — прибор, который ультразвуком разрушает опухоль и удаляет оставшиеся фрагменты.
Даже учитывая современные достижения в лечении опухолей, не все они могут быть удалены полностью. Хирургическое удаление – это лучший вариант для многих интрамедуллярных и субдуральных опухолей, но крупные эпендимомы, расположенные в конечном отделе позвоночника, бывает невозможно удалить из-за большого количества нервов, находящихся в этой области. И хотя доброкачественные опухоли в позвонках обычно можно удалить полностью, метастазирующие опухоли обычно не являются операбельными.
Восстановление после операции на позвоночнике может занять недели или месяцы, в зависимости от операции. У вас может быть временная потеря чувствительности или другие осложнения, включая кровотечение и поражение нервной ткани.
Лучевая терапия
Эта терапия используется после операции для уничтожения остатков тканей, удаление которых невозможно, или для лечения неоперабельных опухолей. Обычно этот метод лечения является терапией первого ряда для метастазирующих опухолей. Облучение также может применяться для облегчения боли или если операция несет в себе слишком большой риск.
Химиотерапия
Стандартный метод лечения для многих видов рака - химиотерапия не доказала своих преимуществ для лечения многих спинальных опухолей. Однако могут быть исключения. Врач определит, поможет ли вам одна химиотерапия или химиотерапия в комбинации с лучевой терапией.
МРТ при нейрофиброме позвоночника
МРТ при нейрофиброме позвоночника
а) Терминология:
• Опухоль, состоящая из шванновских клеток, фибробластов, миксоидного компонента и периферических нервных волокон
б) Визуализация нейрофибромы позвоночника:
• Локализации:
о Экстрадуральная/паравертебральная
о Интрадуральная экстрамедуллярная
• Различная степень поражения корешков спинного мозга, нервных сплетений, периферических нервов или конечных органов
• Размеры варьируют от мелких четко ограниченных образований до массивных плексиформных нейрофибром, поражающих множество отделов тела
• Плексиформные нейрофибромы являются патогномоничным признаком НФ1
• Симптом мишени на Т2-ВИ позволяет заподозрить, но не является патогномоничным для нейрофибромы (НФ)
• Интенсивная метаболизация ФДГ позволяет заподозрить злокачественную дегенерацию опухоли
(Слева) Схема аксиального среза: дольчатые плексиформные нейрофибромы, характерные для НФ1. Видны признаки эрозии опухолью левого корня дуги.
(Справа) Аксиальный срез, Т2-ВИ: объемное образование в просвете правого межпозвонкового отверстия с увеличением объема отверстия и вдавлением тела шейного позвонка. Интраспинальный экстрадуральный компонент опухоли стал причиной выраженного стеноза спинномозгового канала. Опухоль характеризуется преимущественно гиперинтенсивным сигналом с неравномерной гипоинтенсивностью в центральной части. (Слева) На фронтальном Т1-ВИ с КУ визуализируется накапливающее контраст паравертебральное объемное образование на уровне L1-L2 слева, распространяющееся в левое невральное отверстие и минимально оттесняющее дуральный мешок. Ремоделирование костных структур привело к расширению неврального отверстия L1-L2 и истончению корня дуги L1.
(Справа) Аксиальный срез, Т2-ВИ, этот же пациент: зоны гипоинтенсивного Т2-сигнала в центральной зоне опухоли с гиперинтенсивным сигналом по периферии. Это симптом мишени, являющийся неспецифическим признаком, однако встречающийся чаще при нейрофибромах, чем при шванномах.
в) Дифференциальная диагностика:
• Шваннома
• Спинальная менингиома
• Периневральная киста дуральной воронки
• Хроническая интерстициальная демиелинизирующая полинейропатия
• Злокачественные опухоли оболочек нервов
г) Патология:
• Неопластические шванновские клетки + фибробласты
• Опухолевая ткань вперемешку с нервными волокнами:
о Наличие аксонов является характерным признаком нейрофибромы (НФ)
• 90% нейрофибром являются спорадическими опухолями
д) Клинические особенности:
• Злокачественная трансформация плексиформной НФ в ЗООПН наблюдается у 10% пациентов с НФ1
е) Диагностическая памятка:
• Быстрый рост нейрофибромы (НФ) или атипичная боль позволяет заподозрить злокачественную трансформацию НФ в ЗООПН
• Солитарное образование позвоночника более вероятно является шванномой, а не нейрофибромой (НФ)
Нейрофиброма спинальная

Нейрофиброма – доброкачественная опухоль периферического нерва, которая развивается из вспомогательных клеток нервной ткани (шванновских клеток) и клеток соединительной ткани организма (фибробластов).
Локализованная в области позвоночника — спинальная нейрофиброма, — чаще всего доброкачественная опухоль. Но, ввиду значительно выраженных симптомов, пациенту с таким диагнозом чаще всего требуется радикальное лечение. К тому же, нейрофиброма, являясь доброкачественной опухолью, тем не менее, изредка трансформируется в злокачественную форму.
Частотность возникновения нейрофибром одинакова у взрослых и у детей. Они локализуются в основном в коже и соединительной ткани (подкожной клетчатке), а также в мягких тканях, корешках спинного мозга, средостении, желудочно-кишечном тракте, почках, других органах и тканях.
Множественные нейрофибромы встречаются при нейрофиброматозе. В таком случае многочисленные опухоли развиваются в различных частях тела. Такую вероятность следует учитывать при выявлении спинальной нейрофибромы, проводя комплексную диагностику на предмет наличия других нейрофибром в организме.
Нейрофиброма поражает любые нервы, в том числе спинномозговые корешки и «конский хвост», однако чаще располагается под кожей в виде мягких образований, иногда красноватого цвета (если поражаются кожные нервы, проявляется множественными эластичными легко узлами, которые легко прощупываются). Наиболее часто у больных на коже множественные появляются пятна светло-коричневого цвета диаметром более 1,5 см. Практически всегда в подмышечных впадинах образуются пятна, похожие на веснушки.
Лечение
Тактика наблюдения
В случае, если нейрофиброма, локализованная в области позвоночника, не сдавливает спинной мозг и не проявляет себя значительной симптоматикой, онколог, оценивая предполагаемую эффективность лечения и риски во время его проведения, может избрать тактику наблюдения, во время которого пациент будет регулярно проходить обследования для выявления динамики роста опухоли. Такой подход позволяет начать лечение в том случае, когда будет выявлена опасный рост опухоли.
Радикальное лечение
В таком случае пациенту требуется радикальное лечение спинальной нейрофибромы. Одним из методов является хирургическое удаление опухоли им поврежденных тканей. Нейрохирургические операции спинальных опухолей и опухолей головного мозга осуществляются специалистами высокого класса в условиях современно оборудованных операционных.

Радиохирургическая система КиберНож для неинвазивного лечения опухолей
Все более широкое применение в мировой практике лечения спинальных опухолей (в т.ч. нефрофибромы) получает радиохирургия на КиберНоже. Поэтому в тех случаях, когда размер новообразования позволяет применить дистанционную стереотаксическую радиохирургию, предпочтение отдается КиберНожу.
Точность радиохирургической системы КиберНож позволяет доставить высокую дозу излучения, разрушающую клетки опухоли точно в ее объем (определяется на пространственной цифровой 3D-модели, составляемой на базе снимков КТ- и МРТ-исследований).
Достигается это за счет основного преимущества радиохирургического лечения — объем дозы высокого излучения составляется из точек пересечения одиночных тонких пучков, которые доставляются из различных положений компактным линейным ускорителем, размещенным на роботизированном манипуляторе КиберНожа.
При этом здоровые ткани, окружающие клетки нейрифибромы, получат значительно меньшую безопасную (толерантную) дозу ионизирующего излучения.
Сам сеанс (полный курс лечения спинальной нейрофибромы на КиберНоже обычно составляет 1-3 фракции) длится 15-40 минут, в зависимости от сложности формы и размера опухоли позвоночника. В это время пациент удобно лежит на подвижной кушетке, вокруг которой двигается манипулятор КиберНожа, занимая каждое из заданных планом лечения положений. Полного ограничения подвижности не требуется — небольшие смещения положения заданной зоны доставки во время легких движений пациента (например, при дыхании), корректируются системой слежения КиберНожа, что повышает безопасность и точность лечения.
Преимущества КиберНожа
Радиохирургия на КиберНоже проводится амбулаторно и не требует проведения наркоза. Во время сеанса лечения нейрофибромы на КиберНоже пациент находится в сознании, а после завершения фракции (15-30 минут) может вернуться к привычному распорядку своей жизни. Количество фракций (сеансов) лечения на КиберНоже зависит от множества индивидуальных факторов, поэтому длительность, состав терапии и стоимость лечения определяются для каждого пациента его лечащим врачом.
Диагностика
Описанные выше симптомы спинальной нейрофибромы характерны и для других спинальных опухолей. Поэтому тактика обследования — аналогична.
Задача выявления опухолевого процесса решается с помощью магнитно-резонансной томографии (МРТ) того отдела позвоночника, для повреждения которого характерна симптоматика. При необходимости, пациенту может быть введено контрастное вещество, повышающее информативность полученных снимков. В случае, если наличие опухоли подтверждено, пациенту может быть показана компьютерная томография (КТ), которая требуется для выявления патологических изменений позвоночного канала либо спинного мозга.
Окончательный ответ о типе опухолевых клеток (а значит, и о ее злокачественности) дает биопсия, при которой производится забор части опухоли для дальнейшего изучения.
Симптомы спинальной нейрофибромы
Симптоматика спинальной нефрофибромы в большей степени связана со сдавливанием растущей опухолью спинного мозга, что обуславливает:
- мышечная слабость (преимущественно, нижних конечностей);
- нарушения при ходьбе, вплоть до регулярных падений;
- снижение чувствительности конечностей к температуре, к боли;
- дисфункция кишечника и/или мочевого пузыря;
- параличи различной локализации и степени тяжести (в зависимости от локализации растущей нефрофибромы);
- деформация позвоночника (в т.ч. сколиоз).
Также, у пациентов с нейрофибромой проявляется склонность к эпилептическим припадкам, умственная отсталость, наблюдается высокий риск спонтанных мутаций.
МРТ при нейрофиброматозе - что покажет

МРТ головного мозга при нейрофиброматозе чаще всего осуществляют для дифференциальной диагностики заболевания. Нейрофиброматоз - это наследственное заболевание с характерными изменениями на коже (нейрофибромами), изменениями в нервной системе и возможным поражением других органов. Первичный нейрофиброматоз потребует проведения МРТ головного мозга и спинного мозга, желательно на томографе с индукцией магнитного поля не менее 1.5 Тесла, и последующей консультации и консилиума врачей, включающего дерматолога, отоларинголога, окулиста, невролога и генетика.
Что такое нейрофиброматоз?
Нейрофиброматоз 1 типа (НФ1) и нейрофиброматоз 2 типа (НФ2) в медицине рассматриваются отдельно, поскольку имеют разные симптомы и причины.
- Нейрофиброматоз I типа (НФ1) - это генетическое заболевание, при котором доброкачественные опухоли разрастаются вдоль нервов. Это врождённое заболевание, хотя некоторые его симптомы развиваются у больных постепенно в течение многих лет. Тяжесть состояния пациента с нейрофиброматозом может значительно варьироваться от индивидуальных особенностей организма человека.
- Нейрофиброматоз II типа (НФ2) - это генетическое заболевание, которое вызывает рост опухолей вдоль нервов. Опухоли обычно не являются злокачественными, но могут вызывать ряд неприятных неврологических симптомов в виде потери слуха и сложности с координацией движения.
Нейрофиброматоз 1 и 2 типа вызывается дефектным геном, что приводит к неконтролируемым разрастаниям (опухолям) в нервной системе. В половине всех случаев данного заболевания поломанный ген передается от родителя к ребенку. Достаточно, чтобы только один родитель имел дефектный ген, чтобы ребенок подвергался риску развития этой патологии. Если у матери или отца есть дефектный ген, есть 1 из 2 шансов, что у их ребенка разовьется эта генетическая патология. В остальных 50% случаях дефектный ген появляется спонтанно, и ученым пока непонятен механизм возникновения этой мутации. Если у ребёнка выявлен нейрофиброматоз 1 или 2 типа спонтанного происхождения, маловероятно, что у других детей в семье также разовьется это заболевание, однако пациент, у которого спонтанно развивается НФ1 или НФ2, может в свою очередь передать этот генетический дефект своим детям.
Примерно каждый третий больной с нейрофиброматозом II типа имеет форму заболевания, называемую мозаичный или сегментный нейрофиброматоз. Симптомы мозаичного нейрофиброматоза более легкие и часто ограничиваются определенной областью или стороной тела. У людей с сегментным нейрофиброматозом риск рождения ребенка с генетическим дефектом ниже на 50%. Однако, если у их ребенка есть нейрофиброматоз, это будет скорее всего более распространенный тип, а не мозаичный нейрофиброматоз 2 типа.
Симптомы нейрофиброматоза
Симптомы нейрофиброматоза 1 типа
При нейрофиброматозе 1 типа в большинстве случаев поражается кожа, вызывая такие симптомы, как:
- бледные пятна кофейного цвета (пятна от кофе с молоком);
- мягкие доброкачественные опухоли на коже или под ней (нейрофибромы);
- скопления веснушек в необычных местах, таких как подмышки, пах и под грудью;
- проблемы с костями, органами зрения и центральной нервной системой.
Реже НФ1 ассоциируется с типом рака, известным как злокачественные опухоли оболочки периферических нервов.
Наиболее частым первичным симптомом нейрофиброматоза I типа является появление на коже безболезненных пятен кофейного цвета, которые называются “пятнами с молоком”. Такое изменение кожной пигментации может присутствовать уже при рождении или развиваться у ребенка к 3 годам. В детстве у большинства детей с данным заболеванием будет не менее 6 пятен с молоком диаметром около 5 мм. В зрелом возрасте они вырастают примерно до 15 мм. Количество таких пятен не связано с тяжестью заболевания.
Еще одним частым симптомом нейрофиброматоза является большое скопление веснушек в необычных местах, таких как подмышки, пах и под грудью.
Когда ребенок становится старше, обычно в подростковом или раннем взрослом возрасте, на коже или под ней появляются опухоли (нейрофибромы). Они вызваны доброкачественными опухолями, которые развиваются на оболочках нервов и могут различаться по размеру: от размером с горошину до опухолей немного большего размера. Некоторые нейрофибромы имеют фиолетовый цвет. Количество нейрофибром может быть разным. Большинство новообразований не особенно болезненны, но они могут быть видимыми, цепляться за одежду и иногда вызывать раздражение и покалывание. Если нейрофибромы развиваются в месте соединения нескольких ветвей нервов (плексиформные нейрофибромы), они могут спровоцировать рост опухоли большого размера. Плексиформные нейрофибромы чаще всего возникают на нервных жилах, проходящих близко к коже, но могут также развиваться на более крупных нервах, расположенных глубже в теле, и вызывать неврологическую симптоматику, включая боль, слабость, онемение, кровотечение.
Синдром дефицита внимания и гиперактивности (СДВГ) затрагивает около половины всех детей с нейрофиброматозом 1 типа и вызывает проблемы с концентрацией внимания и контролирующими импульсами. Исследования НФ1 также показывают его связь с расстройствами аутистического спектра (РАС), поэтому у некоторых детей с НФ могут быть трудности в социальном общении.
Около 15% детей с нейрофиброматозом заболевают опухолью зрительного пути (глиома зрительного нерва). Оптические нервы расположены в задней части глаза и транслируют сигналы от глаз в мозг. Известно, что дети младше 7 лет имеют самый высокий риск развития этого типа опухоли. Дети с быстрорастущими глиомами зрительного нерва начинают испытывать проблемы со зрением, в том числе:
- объекты в поле зрения становятся размытыми;
- происходит изменение цветовосприятия;
- возникает уменьшенное поле зрения и необходимость щуриться.
Еще одна общая черта нейрофиброматоза - появление крошечных выступающих коричневых пятен в цветной центральной части глаза (радужной оболочке). Они известны как узелки Лиша и обычно не вызывают каких-либо заметных симптомов или проблем со зрением.
У некоторых детей с нейрофиброматозом I типа развивается высокое давление из-за сужения почечных артерий (стеноз почечной артерии). Высокое артериальное давление также может быть вызвано феохромоцитомой (опухоль надпочечников, обычно доброкачественного характера). Высокое артериальное давление, если его не лечить, несет потенциальную угрозу здоровью больного и связано с серьезными осложнениями, такими как инсульт или сердечный приступ.
Многие дети с нейрофиброматозом по типу 1 имеют одну или несколько проблем, влияющих на их физическое развитие, в том числе:
- изогнутый позвоночник (сколиоз) - около 10% детей с нейрофиброматозом;
- голова больше среднего - встречается примерно у половины всех детей;
- меньший размер и меньший вес, чем обычно.
Примерно у 2% детей с НФ развивается псевдоартроз, при котором аномальное развитие костей вызывает деформацию конечности, обычно большеберцовой кости голени. Это приводит к тому, что кость может сломаться после небольшой травмы, а перелом не заживает полностью, что влияет на нормальное движение ноги.
Многие пациенты с диагнозом нейрофиброматоза страдают мигренью. У некоторых людей развиваются опухоли головного мозга, хотя это бывает редко и чаще всего не вызывает заметных неврологических нарушений. Однако опухоли в определенных частях мозга иногда провоцируют:
- изменения личности;
- слабость на одной стороне тела;
- трудности с балансом и координацией.
У некоторых детей с нейрофиброматозом по типу 1 развивается эпилепсия с повторяющимися приступами или припадками. Это, как правило, легкая форма эпилепсии, которую обычно легко контролировать с помощью лекарств.
Одной из наиболее серьезных проблем, с которыми может столкнуться человек с нейрофиброматозом, является злокачественная опухоль оболочки периферических нервов. Считается, что у людей с нейрофиброматозом I типа вероятность развития этой формы рака за всю жизнь составляет около 15%. В большинстве случаев манифестация рака периферических нервов происходит в возрасте от 20 до 30 лет.
Симптомы злокачественной опухоли оболочки периферических нервов включают:
- текстура существующей нейрофибромы меняется с мягкой на твердую;
- существующая нейрофиброма внезапно стала намного больше;
- постоянная боль, длящаяся более месяца или просыпающаяся ночью;
- слабость, онемение или покалывание в руках и ногах;
- потеря контроля над мочевым пузырем или кишечником;
- затрудненное дыхание или глотание.
У ряда больных может развиться опухоль желудочно-кишечного тракта с симптоматикой в виде:
- боли в животе;
- изменения в привычках кишечника - например, диарея или запор;
- кровотечения из анального отверстия.
Симптомы нейрофиброматоза 2 типа
Почти у всех больных с нейрофиброматозом 2 типа возникают опухоли вдоль нервов, отвечающих за слух и равновесие. Обычно они вызывают такие симптомы, как:
- потеря слуха, которая со временем ухудшается;
- звон или жужжание в ушах (тиннитус);
- проблемы с балансом - особенно при движении в темноте или по неровной поверхности.
Если нейрофиброматоз II типа затронул спинной мозг или нервные жилы вдоль рук и ног, у пациента может развиться слабость в руках и ногах и постоянные головные боли.
Диагностика нейрофиброматоза - МРТ и УЗИ
Нейрофиброматоз легко диагностировать, проверяя типичные симптомы. Обычно специфичная симптоматика начинает проявляться у младенцев с рождения. Однако не всегда можно поставить точный диагноз до того, как ребенку исполнится 5 лет, потому что для развития некоторых симптомов НФ требуются годы.
МРТ опухолей спинного мозга
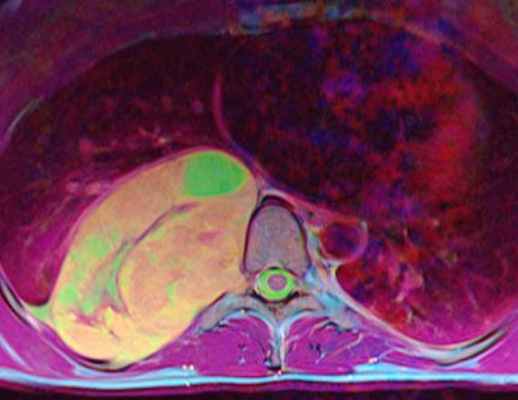
МРТ позвоночника. Аксиальная Т2-взвешенная МРТ грудного отдела. Невринома по типу “песочных часов”. Цветовая обработка изображения.
При МРТ позвоночника могут быть выявлены не только дегенеративные заболевания и грыжи дисков, но и опухоли. Экстрадуральные опухоли, в основном метастазы в позвонки, рассматриваются нами в специальной статье. Интрадуральные опухоли могут быть экстрамедуллярными (внутри позвоночного канала, но вне спинного мозга) и интрамедуллярными (собственно спинного мозга). И те и другие могут проявляться миелопатическим синдромом. МРТ в СПб спинного мозга осуществляется одновременно с МРТ позвоночника по стандартным программам, с добавлением МРТ с контрастированием. Стойкое подозрение на опухоль мозга позволяет исследовать область прицельно. На открытом МРТ срезы чуть толще, однако, обычно это не сказывается на качестве диагностики. МРТ СПб позволяет выбирать место выполнения МРТ, мы рекомендуем Вам обследоваться у нас, так как имеем большой опыт МРТ позвоночника в нейрохирургии.
Экстрамедуллярные интрадуральные опухоли
Общая частота экстрамедуллярных опухолей составляет около 3 случаев на 100 тыс. населения. У взрослых соотношение экстра/интрамедуллярные опухоли составляет 70/30%, у детей – 50/50%. В интрадуральном пространстве чаще всего встречаются доброкачественные опухоли. Из них большинство представлено менингиомами и невриномами. Гораздо реже встречаются нейрофибромы, эпендимомы, параганглиомы и гранулоцитарные саркомы.
Невриномы (шванномы) и нейрофибромы составляют примерно половину опухолей этой локализации и 35% от всех спинальных опухолей. Гистологически невриномы происходят из шванновских клеток оболочек нерва (леммоцитов), прилегающих к заднему корешку. Обычно диагностируются они в возрасте 20 – 50 лет, у мужчин проявляются несколько в более молодом возрасте, чем у женщин. Они почти всегда одиночные, инкапсулированные, располагаются в любом отделе, но чуть чаще в поясничном или верхнем шейном. Множественные невриномы встречаются исключительно редко при нейрофиброматозе типа II. Нейрофибромы состоят из шванновских клеток и фибробластов, некоторые окружают задний корешок. Они почти всегда множественные и связаны с нейрофиброматозом типа I (болезнь Реклингхаузена). От 2 до 12% нейрофибром перерождаются злокачественно, превращаясь в нейрофибросаркомы. Несмотря на различие в гистологии характер роста опухолей одинаковый. Около 15% из них распространяются в экстрадуральное пространство через одно или несколько межпозвоночных отверстий, приобретая вид “песочных часов”. Такой тип роста особенно типичен для шейной локализации. На рентгенограммах рост по типу «песочных часов» может быть выявлен по расширению межпозвоночного ответстия и эрозии корня дуги. Клинические проявления неврином и нейрофибром состоят в радикулопатическом и миелопатическом синдромах.
На МРТ Т1-взвешенного типа и невриномы, и нейрофибромы изо- или слегка гипоинтенсивны по отношению к спинному мозгу. Однако, встречаются случаи и повышенного сигнала за счет сокращения Т1 мукополисахаридами, связанными с водой. Протонная плотность при МРТ повышена, а на Т2-взвешенных МРТ они чаще неоднородные, могут быть очень яркие участки, где имеется высокое содержание воды, и сравнительно низкого сигнала, особенно в центре. Обе опухоли хорошо контрастируются при МРТ. По форме невриномы округлые, границы ровные, четкие. Нейрофибромы вытянуты вдоль корешка, что лучше видно на корональных МРТ. Размеры могут быть самыми различными.
Дифференцировать невриномы и нейрофибромы надо с менингиомами. Последние во всех отделах, кроме шейного расположены чаще кзади, отличаются по форме и обычно изоинтенсивные спинному мозгу на Т2-взвешенных МРТ.
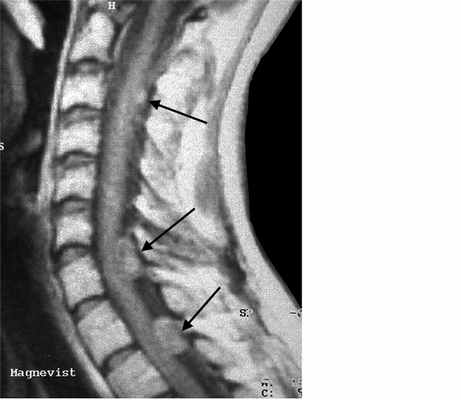
МРТ шейного отдела позвоночника. Нейрофиброматоз тип II. Множественные невриномы (стрелки). Т1-взвешенная МРТ с контрастированием.
МРТ грудного отдела позвоночника. Невринома с интра-экстрадуральным типом роста. Корональная Т1-взвешенная МРТ, поперечная Т 1-взвешенная МРТ с контрастированием. Увеличение зоны интереса.
МРТ поясничного отдела позвоночника. Нейрофиброматоз тип I. Множественные нейрофибромы (стрелки). Сагиттальная и поперечная Т1-взвешенные МРТ с контрастированием, корональная Т2-взвешенная МРТ.
Менингиомы составляют до 40% опухолей этой локализации и 25% от всех спинальных опухолей. Обычно диагностируются в возрасте около 40-50 лет. Редко спинальные менингиомы встречаются у детей (3-6% от всех случаев менингиом) как проявление нейрофиброматоза II типа. При этом заболевании менингиомы могут быть множественные, что составляет около 2% от случаев менингиом. Происходят менингиомы из паутинной оболочки. Они инкапсулированы, имеют широкое основание, хорошо васкуляризированы, часто содержат кальцинаты и редко подвергаются кистозной дегенерации. У женщин встречаются в 4 раза чаще, чем у мужчин. Растут они очень медленно. Интрадурально расположены 85% менингиом и около 6% экстра-интрадурально и около 7% – экстрадурально. Около 75 – 80% менингиом располагаются в грудном отделе позвоночного канала, 15 – 17% в шейном отделе, 3% – в поясничном и около 2% в области большого затылочного отверстия. Злокачественные спинальные менингиомы описаны в казуистических наблюдениях. Клинические проявления состоят из локальных болей в спине и миелопатическом синдроме при компрессии спинного мозга.
На Т1-взвешенных МРТ менингиомы изоинтенсивны спинному мозгу. На Т2-взвешенных МРТ фибробластные менингиомы, как правило, низкого сигнала, в то время как другие гистологические варианты обычно умеренно повышенного сигнала. Контрастирование при МРТ быстрое и равномерное, иногда охватывающее и прилегающую твердую мозговую оболочку (“дуральные хвосты”). По форме на сагиттальных и корональных МРТ позвоночника менингиомы обычно полукруглые, с широким основанием, обращенным к оболочке. Менингиомы четко очерчены при МРТ. Рост по типу “песочных часов” нетипичен.
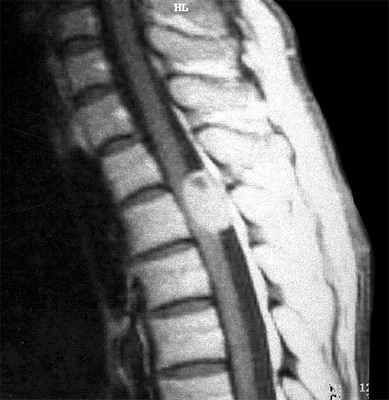
МРТ грудного отдела позвоночника. Интрадуральная менингиома в грудном отделе. Сагиттальная Т1-взвешенная МРТ с контрастированием.
МРТ шейного отдела позвоночника. Интрадуральная менингиома на уровне C1/2. Сагиттальная и Т1-взвешенная МРТ с контрастированием.
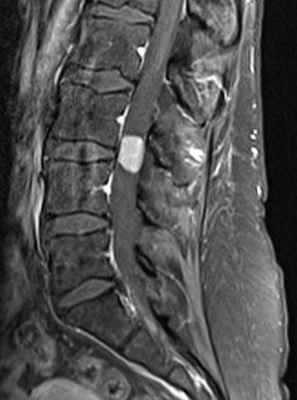
МРТ поясничного отдела позвоночника. Интрадуральная менингиома в поясничном отделе. Сагиттальная Т1-взвешенная МРТ после контрастирования.
Интрадуральные экстрамедуллярные метастазы ( лептоменингеальный карциноматоз) происходят они из злокачественных опухолей ЦНС и распространяются вдоль мягкой мозговой оболочки с током ликвора. Чаще они наблюдаются в детском возрасте. Отдаленные лептоменингеальные метастазы из раковых узлов, меланом и лимфом, занесенные через кровоток или по лимфатическим путям, встречаются исключительно редко. Характерная локализация лептоменингеальных метастазов в поясничном отделе.
Иногда на Т1-взвешенных МРТ удается увидеть узлы изоинтенсивные корешкам конского хвоста. На Т2-взвешенных МРТ они часто сливаются с ликвором. Поэтому если у больного опухоль, известная частым метастазированием, надо обязательно выполнять МРТ с контрастированием. Вместе с тем, отсутствие метастазов по результатам МРТ должно быть дополнительно подтверждено многократным цитологическим анализом ликвора.

МРТ шейного отдела позвоночника. Лептоменингеальные метастазы (стрелки). Сагиттальная Т1-взвешенная МРТ с контрастированием.
Эпендимомы экстрамедуллярной локализации растут из конуса и конечной нити. По гистологии относятся к миксопапиллярному типу. Составляют около 13% от всех спинальных эпендимом. Диагностируются в возрасте около 40 лет и чуть чаще у мужчин. Хотя относятся к градации 1, встречается диссеминация с током ликвора.
На Т1-взвешенных МРТ поясничного отдела позвоночника эпендимомы изоинтенсивны спинному мозгу. На Т2-взвешенных МРТ они гиперинтенсивны. Обычно хорошо и равномерно контрастируются, хотя встречается и периферический тип усиления. Изредка встречается субарахноидальная диссеминация. Может наблюдаться высокое содержание белка в ликворе, что проявляется повышенным сигналом от него на Т1-взвешенных МРТ. При этом корешков не видно. Описаны при эпендимоме субарахноидальные кровоизлияния с характерными депо гемосидерина по поверхности вовлеченных структур.
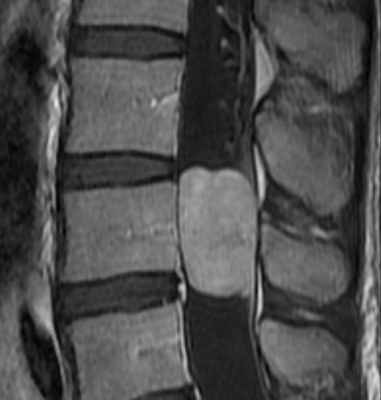
МРТ поясничного отдела позвоночника. Миксопапиллярная эпендимома. Т1-взвешенная МРТ после контрастирования. Увеличение.
Ганглионеврома (параганглиома) происходит из клеток автономной нервной системы. Частота составляет 1 случай на 100 тыс. населения. Опухоль может локализоваться в любом месте. Спинальная ганглиневрома обычно имеет экстрадуральный тип роста, но изредка встречается и интрадуральный. Проявляется в возрасте 40 – 50 лет. Чуть чаще наблюдается у мужчин.
На Т1-взвешенных МРТ опухоль изоинтенсивна спинному мозгу. На Т2-взвешенных МРТ она гиперинтенсивна, причем может быть видна фиброзная капсула. Контрастное усиление при МРТ хорошее, но неравномерное. Так как интрадуральная параганглиома локализуется в области конского хвоста и конечной нити отличить ее от эпендимомы по МР признакам невозможно.

МРТ поясничного отдела позвоночника. Параганглиома конского хвоста. Сагиттальная Т1-взвешенная МРТ после контрастирования.
Интрамедуллярные опухоли
Интрамедуллярные опухоли составляют 10-20% всех интрадуральных образований. У взрослых интрамедуллярную локализацию имеют астроцитома, миксопапиллярная эпендимома, гемангиобластома и метастазы; у детей – пилоцитарная астроцитома, эпендимома, ганглиоглиома.
Астроцитома составляет 30-50% от интрамедуллярных опухолей. Чаще всего спинальная астроцитома относится к доброкачественному пилоцитарному подтипу (G I-II), низкодифференцированная астроцитома и глиобластома встречаются редко. Обычно наблюдается в детском или среднем возрасте без половой предрасположенности. Типичная локализация – верхнегрудной уровень, но может быть астроцитома шейной и шейно-краниальной локализации. Опухоль растет по длиннику спинного мозга, но встречается и экзофитный тип роста. В поперечной плоскости имеет тенденцию к заднему расположению.
При МРТ обнаруживается вздутие спинного мозга, образование изо- или гипоинтенсивное на Т1-взвешенных МРТ, опухолевый узел, отек и киста могут быть одинаково гиперинтенсивны на Т2-взвешенных МРТ. Иногда киста отличается по сигналу от узла в связи с примесью белка или крови. Узел хорошо контрастируется , часто не имеет четких границ и неоднородный (“пятнистый”) по структуре. Реактивные кисты наблюдаются в 30% случаев, они расположены выше и (или) ниже узла и не контрастируются. Некротические внутриопухолевые кисты контрастируются по периферии, причем при визуализации через 20-30 минут могут контрастироваться целиком.
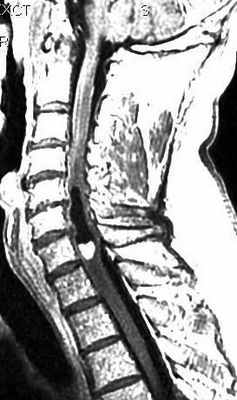
МРТ шейного отдела позвоночника. Интрамедуллярная астроцитома. СагиттальнаяТ1-взвешенная МРТ с контрастированием.
Эпендимома – вторая после астроцитомы по частоте интрамедуллярная опухоль. Спинальную локализацию имеет треть эпендимом, 2/3 приходится на желудочки головного мозга. Опухоль встречается в любом возрасте, однако пик приходится на средний. Чаще развивается у мужчин. Типичная локализация у взрослых – область конского хвоста и конечной нити, эти эпендимомы относятся к миксопапиллярному подтипу. У детей эпендимомы имеют шейную и шейно-краниальную локализацию. Эпендимомы растут медленно по длиннику спинного мозга, вызывая со временем эрозию ножек и задних отрезков тел позвонков. В аксиальной плоскости расположены центрально, симметрично занимая поперечник спинного мозга. Реактивные кисты наблюдаются в 50% случаев, чаще, чем при астроцитомах.
Также как и астроцитома, эпендимома гипоинтенсивна на Т1-взвешенных МРТ и гиперинтенсивна на Т2-взвешенных МРТ. Однако чаще встречается кровоизлияния, причем обычно по полюсам узла. После контрастирования узел виден как четко очерченный (за счет капсулы) и однородный.
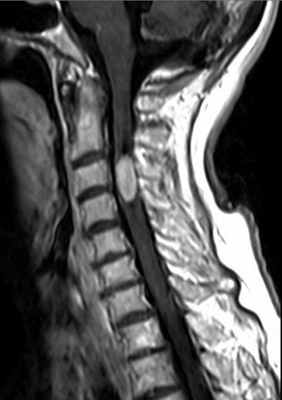
МРТ шейного отдела позвоночника. Эпендимома шейного отдела спинного мозга. Сагиттальная Т1-взвешенная МРТ после контрастирования.
Гемангиобластома наблюдается заметно реже (около 2-6%), чем астроцитома и эпендимома. Встречается чаще в среднем возрасте. Примерно в трети случаев является проявлением болезни Гиппеля – Линдау, тогда она наблюдается у более молодого контингента пациентов и может быть множественной. Спинальная гемангиобластома сопровождается реактивной кистой, по чертам напоминающаю сирингомиелитическую.
При МРТ позвоночника обнаруживается узел изо- или гипоинтенсивный спинному мозгу на Т1-взвешенных МРТ и обширная киста ликворной или несколько повышенной интенсивности сигнала. На Т2-взвешенных МРТ иногда видны расширенные сосуды, особенно вдоль задней поверхности спинного мозга. После МРТ с контрастированием узел становится ярким, четко очерченным.

МРТ шейного отдела позвоночника. Интрамедуллярная гемангиобластома. Сагиттальная Т1-взвешенная МРТ после контрастирования.
Метастазы в спинной мозг встречаются очень редко. Из первичного узла они попадают гематогенным путём. Метастазы могут быть одиночными и множественными, иногда сочетаются с метастазами в позвонки.
Читайте также:
