МРТ при нейропатии надлопаточного нерва
Добавил пользователь Alex Обновлено: 08.01.2026
Головной и спинной мозг получают и отсылают информацию к мышцам, железам и рецепторам. Информация, поступающая к внутренним органам, проходит по нервам. Нервы, находящиеся в верхних и нижних конечностях, пересекают различные мышцы, суставы и связки. Иногда нервы могут ущемляться под воздействием различных структур, особенно они предрасположены к компрессии в туннелях.
Туннельные синдромы, или компрессионные нейропатии, – это группа заболеваний, причиной которых является локальная компрессия нерва в мышечных, фиброзных или костных каналах, характеризующаяся болью и/или снижением их функций (двигательных или чувствительных). Туннельные синдромы разделяются в зависимости от пораженных нервов на нейропатии черепных нервов, нейропатии плечевого пояса и верхних конечностей и нейропатии тазового пояса и нижних конечностей.
Наиболее распространенной нейропатией черепных нервов является нейропатия лицевого нерва, или паралич Белла (распространенность составляет 20 случаев на 100 тыс. населения в год) [1]. Синдром верхней глазничной щели – это сочетание полной офтальмоплегии с анестезией роговицы, верхнего века и гомолатеральной половины лба, обусловленное поражением глазодвигательного, блокового, отводящего и глазничного нервов.
Наиболее распространенной нейропатией плечевого пояса и верхних конечностей является синдром запястного канала (около 90% всех компрессионных нервных синдромов) [5]. К нейропатиям срединного нерва также относят синдром переднего межкостного нерва, ущемляющегося в проксимальном отделе предплечья, синдром круглого пронатора и синдром связки Струтера в дистальном отделе плеча. Синдром кубитального канала – вторая по распространенности компрессионная нейропатия, которая поражает локтевой нерв в кубитальном канале предплечья. Кроме того, локтевой нерв может страдать при синдроме канала Гийона на запястье. Более редкая компрессионная нейропатия – синдром надлопаточного нерва, который встречается примерно в 0,4% случаев нейропатий плечевого пояса и верхних конечностей. Лучевой нерв уязвим в подмышечной впадине и борозде лучевого нерва после отхождения волокон к трехглавой мышце, задний межкостный синдром возникает в проксимальных отделах предплечья, а синдром Вартенберга – в дистальных отделах предплечья.
Наиболее распространенной компрессионной нейропатией тазового пояса и нижних конечностей является нейропатия наружного кожного нерва бедра, или болезнь Рота, или meralgia paraesthetica (распространенность 47 на 100 тыс. населения в год) [5]. Общий малоберцовый нерв наиболее уязвим в области головки малоберцовой кости. Синдром тарзального канала поражает большеберцовый нерв у медиальной лодыжки. Седалищный нерв ущемляется при синдроме грушевидной мышцы в ягодичной области. Подвздошно-подчревный нерв – при одноименном синдроме внизу живота. При синдромах запирательного, полового нервов и кожного нерва живота также возникают одноименные компрессионные нейропатии.
Первые операции по декомпрессии нервов были проведены около 100 назад, но компрессионные нейропатии были известны и ранее благодаря описаниям сэра Astley Cooper (1820) и сэра James Paget (1850).
Нейрохирурги чаще других врачей оперируют больных с компрессионными нейропатиями, в практике около 10–20% больных страдают данной патологией. Ортопеды и пластические хирурги также сталкиваются с компрессионной нейропатией.
Компрессионные нейропатии – результат хронической травматизации нервов, проходящих через костно-связочные туннели и сдавливающихся обычно между связкой и костной поверхностью. Другими анатомическими структурами для сдавления являются мышечная аркада супинатора – для заднего межкостного нерва и верхняя апертура грудной клетки – для нижнего ствола плечевого сплетения.
Если одна из сдавливающих нерв поверхностей мобильна, возникают повторяющиеся повреждения нерва при движении, приводящие к его хронической травматизации. Иммобилизация нерва повязкой или щадящим поведением может уменьшить клинические проявления. В других случаях компрессионные нейропатии могут являться результатом системных изменений, таких как ревматоидный артрит, беременность, акромегалия или гипотиреоз.
Повторяющиеся повреждения и травмы нерва могут приводить к микроваскулярным (ишемическим) изменениям, отеку, повреждению внешних слоев нерва (миелиновой оболочки), что нарушает проведение по нерву, разрушает оболочки и органеллы миелиновой оболочки и аксона. Локальная сегментарная демиелинизация – частая причина компрессионного синдрома. Полное восстановление функции после хирургической декомпрессии соответствует ремиелинизации нерва. Неполное восстановление при более длительном и выраженном сдавлении приводит к валлеровской дегенерации аксона и перманентному фиброзному изменению в нервно-мышечном синапсе, что препятствует полной реиннервации и приводит к ограничению функции.
Проявления компрессии нерва зависят от локализации процесса и длительности заболевания. Раздражение и воспаление в дебюте проявляются болью и парестезиями, которые затем сменяются симптомами выпадения: онемением, слабостью и атрофией.
Большинство смешанных нервов, имеющих как чувствительные, так и двигательные волокна (например, седалищный и срединный), клинически могут проявлять себя сухой, тонкой кожей, тонкими потрескавшимися ногтями, периодическими изъязвлениями кожи. Исключениями являются глубокие ветви локтевого нерва в канале Гийона на запястье и задний межкостный нерв на предплечье (преимущественно двигательные), наружный кожный нерв бедра (чувствительный) у передней верхней ости подвздошной кости.
Диагноз большинства компрессионных нейропатий основывается на клинических проявлениях. В типичных случаях синдрома запястного канала и кубитального синдрома нейрофизиологические (электронейромиография) тесты необязательны. Тем не менее, они предоставляют важную информацию, подтверждая клинический диагноз и локализуя поражение, его тяжесть, дифференцируют с полинейропатией. Кроме того, результаты электронейромиографии в дебюте заболевания могут являться отправной точкой для оценки эффективности оперативного лечения. У большинства редких нейропатий с вовлечением надлопаточного и локтевого нерва в области запястья или заднего межкостного нерва нейрофизиологические тесты имеют неоценимое значение.
Магнитно-резонансная томография (МРТ) в STIR-режиме (Short T1 Inversion Recovery) показывает усиление сигнала от пораженного нерва в месте компрессии, возможно, вследствие наличия отека в миелиновой оболочке или периневрии. Магнитно-резонансная нейрография является важным инструментом в диагностике болевых синдромов предплечья и плеча. Эта техника используется в диагностике распространенных компрессионных нейропатий (синдромы запястного и кубитального каналов). Данное исследование помогает в выявлении нетипичных проявлений распространенных расстройств, при рецидиве ранее оперированных нейропатий и диагностике редких расстройств. Например, МРТ особенно полезна в диагностике компрессионной нейропатии надлопаточного и локтевого нерва в области запястья и заднего межкостного нерва.
Медикаменты могут уменьшить отек, воспаление и боль в запястье и руке при синдроме запястного канала. Уменьшение отека в запястье снижает давление на срединный нерв в запястном канале и, соответственно, клинические проявления. Нестероидные противовоспалительные препараты (НПВП) позволяют уменьшить боль и воспаление, они доступны и не требуют рецепта. НПВП оказывают больший эффект при воспаленном сухожилии. Особого внимания заслуживает нимесулид.
Нимесулид (Найз) является высокоселективным ингибитором циклооксигеназы (ЦОГ-2). Он практически не изменяет синтез простагландинов ЦОГ-1 и не нарушает их функции. Нимесулид обладает выраженным противовоспалительным, жаропонижающим и анальгетическим действием, не оказывает существенного влияния на образование тромбоцитов и не имеет антиагрегантного действия. При применении нимесулида отмечается низкий риск развития поражений ЖКТ.
Согласно данным Castellsague, полученным на 588 827 больных, принимавших НПВП в период с 2001 по 2008 гг. в одном из регионов Италии, относительный риск (RR) желудочно-кишечных осложнений снизился с 4,45 на 1000 человек в 2001 г. до 2,21 на 1000 человек в 2008 г. Относительный риск составил в среднем 3,28 (95% ДИ 2,86–3,76). Наименьший риск (RR 5) – у кетопрофена, пироксикама и кеторолака [2].
Исследовательская группа Shrivastava проанализировала 2984 статьи и 59 обзоров на тему желудочно-кишечных осложнений у больных, получавших НПВП в период с января 1980 г. по май 2011 г. Данное исследование подтвердило для нимесулида низкий риск вышеназванных осложнений (RR=3,83; 95% ДИ 3,2–4,6) [8].
В плане изучения гепатотоксичности НПВП представляет интерес работа G. Traversa и соавт. [10]. Изучался анализ частоты лекарственного поражения печени у 400 тыс. больных, получавших различные НПВП в период 1997–2001 гг. Было показано, что НПВП в целом повышают риск развития патологии печени, однако частота данной патологии достаточно низкая (общая частота гепатопатий – 29,8 на 100 тыс. пациентолет, относительный риск – 1,4). Нимесулид вызывал гепатопатии в 35,3 случаев на 100 тыс. пациенто-лет. Это значительно реже, чем диклофенак (39,2) и ибупрофен (44,6). Данные факты доказывают низкий по сравнению с другими НПВП риск развития гепатотоксичности при приеме нимесулида.
Высокая биодоступность нимесулида позволяет достичь максимальной концентрации препарата уже через 1–3 ч, обеспечивая быстрый анальгетическийт эффект. Анальгетическое и противовоспалительное действие нимесулида сравнимо с таковым действием индометацина и диклофенака. Наряду с высокой клинической эффективностью нимесулид обладает и достаточным профилем безопасности, который также заложен в физико-химических свойствах данного препарата. Нимесулид представляет собой 4-нитро-2-феноксиметан-сульфонанилид, являясь нейтральным НПВП (рКа около 6,5) с умеренной липофильностью, что отличает его от многих традиционных НПВП. Слабая кислотность (практически нейтральность) является важным фактором, обусловливающим низкую гастротоксичность нимесулида.
Кортикостероиды используются, если НПВП не позволяют уменьшить боль и воспаление. Учитывая, что они обладают сильным противовоспалительным эффектом, препараты должны назначаться с осторожностью.
Консервативные методы при лечении компрессионной нейропатии должны быть использованы в первую очередь. Нейропатия наружного кожного нерва бедра может сопровождать беременность и ожирение, а синдром запястного канала может полностью регрессировать после родов или потери веса. Компрессионные нейропатии могут быть проявлениями системных заболеваний, например, болезней щитовидной железы и аутоиммунных патологий. Лечение основного заболевания позволяет убрать проявления компрессионной нейропатии.
При неосложненных случаях, не ассоциированных с системными заболеваниями, консервативное лечение в основном состоит в обучении пациентов щадящему поведению. Данная стратегия малоэффективна у молодых и активных пациентов, особенно если речь идет о трудовой деятельности. Причиной сдавления заднего межкостного нерва в предплечье может являться применение некоторых видов костылей, замена которых приводит к положительному эффекту. Кистевые фиксаторы при синдроме запястного канала редко оказывают долгосрочный эффект [3].
Хирургическое лечение консервативных нейропатий показано при неэффективности консервативных методов и/или при тяжелых и длительных симптомах или слабости. Главный принцип оперативного вмешательства при компрессионных нейропатиях – это декомпрессия нерва в зоне его сдавления. В некоторых случаях могут быть изменены каналы залегания нервов, или нерв может быть перемещен [7].
Большинство декомпрессий может безопасно проводиться в амбулаторных условиях. Хирургические осложнения от анестезии или сопутствующих заболеваний встречаются редко. Повреждения окружающих нервов или артерий при манипуляциях также редки. Могут развиваться послеоперационные инфекции, особенно у больных с сахарным диабетом, они предрасполагают к рецидиву нейропатии.
В большинстве случаев хирургический исход ведет преимущественно к уменьшению боли и восстановлению функции нерва. При вторичных нейропатиях прогноз чаще благоприятный.
В будущем появление современных методов диагностики и лечения распространенных и редких форм компрессионных нейропатий, особенно ассоциированных с болевым синдромом (лучевая нейропатия, грушевидный синдром [4, 9] и синдром пронатора, ущемление подвздошно-подчревного нерва) и другими полинейропатиями (например, диабетическими [3]), будет приобретать все большее значение.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Поражение (невропатия) надлопаточного нерва
Возраст пациентов с ущемлением надлопаточного нерва варьируется от 20 до 50 лет. Больные чаще всего испытывают глубокую ноющую боль в заднем и наружном отделах плеча доминирующей конечности. Симптомы иногда ассоциируются с травмой, однако они развиваются и усугубляются обычно на фоне активности выше головы. Может отмечаться слабость при наружной ротации или отведении. Нередко при наличии патологического очага в зоне остисто-гленоидной бороды имеет место изолированное снижение силы подостной мышцы, поскольку большая часть чувствительных ветвей ответвляются более проксимально.
Клинический осмотр
Проксимальные повреждения нерва в области надлопаточной вырезки приводят к атрофии как надостной, так и подостной мышцы. В области проекции надлопаточной вырезки часто определяется болезненность, локализующаяся позади ключицы в трапециевидной мышце, покрывающей ость лопатки.
Нередко определяется снижение силы наружной ротации и отведения, в сравнении с противоположной стороной. Компрессия дистального отдела надлопаточного нерва в остисто-гленоидной борозде приводит к изолированной атрофии подостной мышцы. Могут иметь место болезненность в заднем отделе плечевого сустава над остисто-гленоидной бороздой и изолированное снижение силы наружной ротации.
Визуализация
Патологические изменения на рентгенограммах шейного отдела и плечевого сустава, как правило, отсутствуют, но выполнение рентгенографии необходимо для исключения других состояний, которые могут являться причиной боли в области плечевого сустава.
МРТ обладает достаточной диагностической эффективностью при выявлении признаков жировой инфильтрации и атрофии надостной и подостной мышц, развивающихся в результате денервации. Задние ганглиозные кисты, исходящие из плечевого сустава, также различимы на МРТ в виде сигнала высокой интенсивности в режиме Т2 и низкой интенсивности в режиме Т1.
При диагностике сопутствующих задних капсулолабральных повреждений МРТ обладает меньшей чувствительностью, но МР-артрография повышает чувствительность при этой патологии до 91% и специфичность до 93%.
Электромиография может способствовать определению уровня ущемления нерва на основании разницы комбинированных показателей от надостной и подостной мышц и изолированно от подостной. Фибрилляции и положительные острые волны могут определяться уже через три недели после повреждения.
Лечение поражения (невропатии) надлопаточного нерва
Лечение любого повреждения надлопаточного нерва следует начинать с консервативных мероприятий, которые продолжаются от четырёх до шести недель и заключаются в приёме противовоспалительных препаратов, ограничении активности выше головы и физиотерапии, включающей упражнения для укрепления стабилизаторов лопатки и вращательной манжеты.
Даже ганглиозные кисты остисто-гленоидной борозды могут разорбироваться самопроизвольно, однако такие пациенты должны находиться под постоянным наблюдением для контроля динамики симптомов.
Оперативное лечение показано при неэффективности консервативных мероприятий или подтверждённой при электромиографии компрессии нерва. Декомпрессия нерва способствует значительному снижению интенсивности болей, однако восстановление атрофированной мышцы прогнозировать сложно.
Оперативное лечение поражения надлопаточного нерва:
- Открытый релиз поперечной связки лопатки и остисто-гленоидной связки
- Артроскопический релиз поперечной связки лопатки
- Перкутанный релиз поперечной связки лопатки
- Устранение компрессии дистальных отделов надлопаточного нерва, развившейся в результате образования ганглиозной кисты
- Эндоскопический релиз остисто-гленоидной связки
Открытый релиз связки
Методика открытого релиза поперечной связки лопатки и остисто-гленоидной связки применяется редко. Вмешательство может быть выполнено через один кожный разрез с использованием верхнего или заднего доступов. Для его выполнения оперированная конечность драпируется операционным бельём свободно, а пациент располагается в позиции средней между положением на боку и на животе.
Артроскопический релиз поперечной связки лопатки
Артроскопическая декомпрессия надлопаточного нерва в надлопаточной вырезке и остисто-гленоидной борозде нашла широкое применение клинической практике. Она обеспечивает возможность хорошей визуализации нейроваскулярных структур, более точного рассечения тканей в условиях артроскопического увеличения и менее выраженной боли в послеоперационном периоде, поскольку ткани подвергаются меньшей травматизации, а место прикрепления трапециевидной мышцы остаётся интактным.
Артроскопический релиз надлопаточного нерва применяется как при изолированном повреждении нерва, так и в составе артроскопического восстановления массивных повреждений манжеты ротаторов с целью предупреждения перегиба при натяжении восстановленных машц.
Реабилитация
В течение первых 2-3 дней после операции, для комфорта, назначается поддерживающая повязка. Маятниковые упражнения и упражнения на восстановление объёма движений начинают немедленно, а постепенный переход к полной физической активности начинают по мере копирования боли.
Осложнения
Наиболее частыми осложнениями являются сохранение симптомов в результате неполного релиза связки, повреждение нейроваскулярных структур или необратимые изменения нерва на фоне его компрессии, развившиеся до операции. Хорошая визуализация и чёткое понимание анатомии являются ключом к безопасному выполнению данных манипуляций.
Тщательный гемостаз достигается с помощью артроскопической помпы, поддерживающей необходимое давление и ток жидкости, а также при гипотензивной анестезии. Деликатное тупое разведение мягких тканей вокруг нейроваскулярных структур также снижает риск их повреждения.
Заключение
Ущемление надлопаточного нерва, изолированное или на фоне другой патологии (повреждение вращательной манжеты), расценивается сегодня в качестве одной из важных причин боли в области плечевого сустава и нарушения его функции. Ущемление может произойти в надлопаточной вырезке или остисто-гленоидной борозде.
В результате компрессии надлопаточного нерва в надлопаточной вырезке развивается атрофия как надостной, так и подостной мышц, в то время как патология на уровне остисто-гленоидной борозды ограничивается повреждением подостной мышцы. Важно скрупулёзно подходить к постановке диагноза и учитывать такое состояние при дифференциальной диагностике, для достижения пациентом оптимального клинического результата.
Лечение нейропатии надлопаточного нерва

Цель. Оценка результатов хирургического лечения пациентов с нейропатией надлопаточного нерва.
Материалы и методы. В отделении спортивной и балетной травмы ЦИТО им. Н.Н. Приорова в 2013–2014 гг. было выполнено 11 артроскопических декомпрессий надлопаточного нерва. Всем пациентам проведены рентгенография и магнитно-резонансная томография плечевого сустава и электронейромиография плечевого сплетения.
Результаты. После проведенных декомпрессий всем пациентам была сделана повторная электронейромиография через 2 мес., далее по показаниям. Во всех случаях было отмечено увеличение М-ответа. Полное восстановление клинически и увеличение М-ответа свыше половины нормы (контралатеральный) и более до нормального значения наблюдалось через 5–8 мес.
Заключение. Применение современных малоинвазивных методов хирургического этиотропного лечения нейропатии надлопаточного нерва способствует достижению, как правило, хороших и отличных результатов, даже в застарелых случаях.
Ключевые слова
Полный текст
Введение
Поражение надлопаточного нерва может быть вызвано врожденными структурными изменениями лопатки, переломами лопатки, затрагивающими вырезку, опухолями или кистами (наиболее частая причина), патологией плечевого сустава, особенно разрывом суставной губы, разрывами ротаторной манжеты, эффектом пращи в результате фиксации нерва к плечевому сплетению в одной точке, и к надостной мышце — в другой, сосудистой микротравмой, утолщением и кальцифицированием верхней поперечной связки лопатки, динамической компрессией нижней поперечной связки лопатки, ятрогенной этиологии [1–7].
Диагностика синдрома ущемления надлопаточного нерва очень сложна. Необходимы детальный анамнез и клиническое обследование. Важную информацию при диагностике синдрома ущемления надлопаточного нерва могут дать рентгенография, магнитно-резонансная томография (МРТ), электромиография и исследования проводимости нерва [3, 5, 7–9].
Дифференциальная диагностика нейропатии надлопаточного нерва должна проводится с хроническим болевым синдромом, грыжами межпозвоночных дисков, плексопатией плечевого сплетения, дегенеративными заболеваниями плечевого и ключично-акромиального суставов, бурситами, cубакромиальным импинджмент-синдромом, поражениями ротаторной манжеты, адгезивными капсулитами [10, 11]. Для дифференциальной диагностики данной патологии может потребоваться МРТ [10].
Первичное лечение нейропатии надлопаточного нерва без доказательства наличия сдавливающего образования обычно консертвативное, в виде модификации деятельности, противовоспалительных и обезболивающих средств, комбинированных с физиотерапией [12].
Хирургическое лечение показано как правило при отсутствии улучшения через 6 мес. консервативного лечения или в случаях очевидной компрессии образованием. Показаниями к оперативному лечению обычно являются кисты [7, 9, 10, 13–15].
Резюмируя, нейропатия надлопаточного нерва различной этиологии является нередкой патологией. Ее диагностика представляет определенные трудности. Однако при своевременной точной диагностике и раннем адекватном лечении ожидаются хорошие и отличные результаты лечения. В распоряжении докторов имеются как консервативные, так и хирургические методы лечения.
Целью настоящей работы являлась оценка результатов хирургического лечения пациентов с нейропатией надлопаточного нерва.
Материалы и методы
В отделении спортивной и балетной травмы ЦИТО им. Н.Н. Приорова в 2013–2014 гг. было выполнено 11 артроскопических декомпрессий надлопаточного нерва. Среди пациентов было 8 мужчин и 3 женщины в возрасте 17–50 лет (средний возраст 31 ± 16 лет). Длительность симптомов варьировала от 6 до 12 мес. Всем пациентам рутинно производились рентгенография и МРТ плечевого сустава и электронейромиография плечевого сплетения.
Результаты и обсуждение
Наряду с клиникой снижения силовых характеристик надостной и подостной мышц по данным электронейромиографии отмечалось снижение М-ответа в 3–10 раз по сравнению с контралатеральной стороной. У 7 пациентов была выявлена компрессия надлопаточного нерва на уровне верхней поперечной связки, у 4 пациентов — на уровне остистой связки в результате сдавления ганглионарной кистой на фоне повреждения суставной губы. Среди 7 пациентов с компрессией надлопаточного нерва на уровне верхней поперечной связки у одного это было связано с массивным разрывом ротаторной манжеты и сопутствующим ущемлением надлопаточного нерва в верхней вырезке лопатки.
В случаях сдавления надлопаточного нерва ганглионарной кистой производили артроскопическую мобилизацию с сопутствующей декомпрессией кисты и восстановление суставной губы по стандартной методике.
При компрессии надлопаточного нерва на уровне верхней поперечной связки лопатки, которая сдавливает надлопаточный нерв, проводили артроскопическую декомпрессию. Для выполнения данной декомпрессии артроскопически создавалось 5 порталов: классический задний портал (обычно используемый для визуализации плечевого сустава и подакромиального пространства), латеральный подакромиальный портал, передний портал, портал Neviaser (рис. 1) и портал для надлопаточного нерва (рис. 2), описанный Lafosse и Tomasi [13].
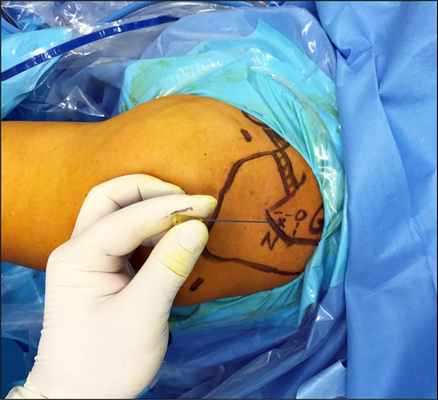
Рис. 1. Портал Neviaser
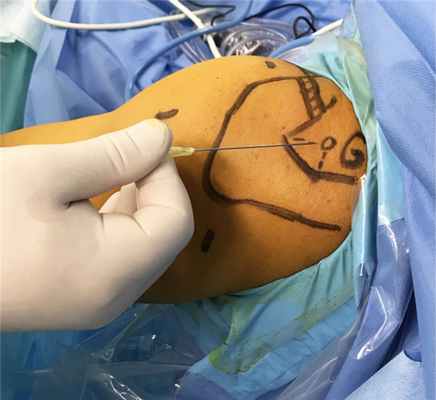
Рис. 2. Портал для надлопаточного нерва
Декомпрессию надлопаточнго нерва в надлопаточной вырезке выполняли через субакромиальный доступ по методике, описанной S. Burkhart и соавт. [16]. Сначала осматривали субакромиальное пространство через задний субакромиальный портал и создавали стандартный латеральный портал. Производили дебридмент поверхности надостной мышцы и нижней поверхности акромиона и выделяли ость лопатки. Пальпацией или иглой идентифицировали акромиально-ключичный сустав, затем позади его создавали модифицированный портал Neviaser.
После локализации акромиально-ключичного сочленения был произведен дебридмент нижней и задней поверхности ключицы до латерального края трапециевидной связки. Выделение продолжалось медиально вдоль заднего края клювовидно-ключичных связок до медиального края конусовидной связки.
Через модифицированный портал Neviaser крючком или троакаром смещали передний край брюшка надостной мышцы кзади для визуализации конусовидной связки. Для лучшей видимости можно использовать артроскоп с оптикой 70° в латеральном портале. Это позволяет заглянуть через брюшко надостной мышцы и получить доступ к верхней поперечной связке лопатки и надлопаточному нерву.
Когда конусовидная связка проходит внизу, видно слияние конусовидной, трапециевидной и верхней поперечной связки лопатки. Верхняя поперечная связка лопатки может быть идентифицирована проходящей горизонтально через артроскопическое поле зрения. Ткани и надлопаточную артерию смещали крючком медиально, что позволяло визуализировать всю длину верхней поперечной связки лопатки.
Надлопаточный нерв идентифицировался ниже связки, окруженный фиброзно-жировой тканью (рис. 3), при этом невролиз необязателен. Тупо выделяли ткани от нижней поверхности связки. С помощью иглы затем создавали отдельный портал в средней части надостной ямки. Связку аккуратно рассекали артроскопическими ножницами. Наиболее безопасно рассекать связку в ее латеральной инсерции по направлению к клювовидному отростку (рис. 4), избегая расположенных более медиально надлопаточной артерии и нерва. Затем крючком проверяли отсутствие натяжения надлопаточного нерва.
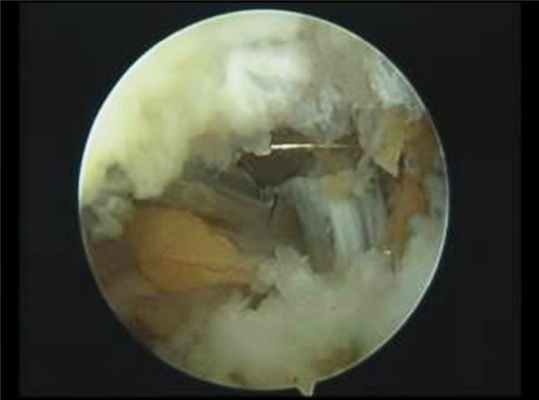
Рис. 3. Артроскопический вид связки надлопаточной вырезки и надлопаточного нерва до рассечения связки
Рис. 4. Артроскопический вид связки надлопаточной вырезки и надлопаточного нерва после рассечения связки
После проведенных декомпрессий всем пациентам проводили повторную электронейромиографию через 2 мес., далее по показаниям. Во всех случаях было отмечено увеличение М-ответа. Полное восстановление клинически и увеличение М-ответа свыше половины нормы (контралатеральный) и более до нормального значения наблюдалось через 5–8 мес.
Клинический пример
Пациент К., 30 лет, занимается волейболом, поступил с жалобами на боль по латеральной поверхности правого плечевого сустава в течение нескольких месяцев. При клиническом обследовании выявлено ослабление наружной ротации плеча, гипотрофия надостной и подостной мышц. На МРТ были выявлены гипотрофия надостной и подостной мышц, сужение субакромиального пространства и сдавление надлопаточного нерва верхней поперечной связкой лопатки. На электронейромиографии М-ответ от надлопаточного нерва составил 0,401 мВ (в 12 раз меньше, чем на контралатеральной стороне). В ходе артроскопии, после обследования плечевого сустава, артроскоп вводили в подакромиальное пространство до надлопаточной вырезки. Выявилась оссифицированная верхняя поперечная связка лопатки и ущемление надлопаточного нерва из-за сильного сужения пространства под связкой. Произведена субакромиальная декомпрессия. Далее связка пересечена артроскопическими ножницами и щипцами. Непосредственно после операции у пациента наблюдалось уменьшение боли (менее 4 баллов по визуальной аналоговой шкале) и пациент выписался на следующий день. Через 2 мес. клинически было отмечено усиление наружной ротации, и М-ответ составил 2,5 мВ (40 % относительно контралатеральной стороны). Пациент вернулся к занятиям спортом через 3 мес. после операции. При контрольном осмотре через 6 мес. клинически и электронейромиографически различий в функции надостной и подостной мышц между правым и левым плечевыми суставами отмечено не было.
Заключение
Нейропатия надлопаточного нерва является нередкой патологией. У молодых активных пациентов, особенно у спортсменов, она часто связана с сопутствующей патологией плечевого сустава, развившейся на фоне чрезмерно интенсивных нагрузок. Диагностика нейропатии надлопаточного нерва представляет определенные сложности. Однако после тщательного обследования пациента и правильной постановки диагноза возможно проведение этиотропного, в том числе хирургического, лечения. Применяя современные малоинвазивные методы хирургического этиотропного лечения нейропатии надлопаточного нерва, достигаются, как правило, хорошие и отличные результаты, даже в застарелых случаях. По литературным данным и собственным клиническим данным, после правильно установленного диагноза поражения надлопаточного нерва и использования современных методов лечения, включая малоинвазивные, таких как артроскопия, ожидаются благоприятные исходы лечения.
Авторский вклад: концепция и дизайн исследования — А.К. Орлецкий; получение и обработка данных — Д.О. Тимченко, Н.А. Гордеев; анализ и интерпретация результатов — Д.О. Тимченко, С.В. Крылов; написание статьи — С.В. Крылов; утверждение рукописи для публикации — А.К. Орлецкий.
МРТ при нейропатии надлопаточного нерва
Facebook Если у вас не работает этот способ авторизации, сконвертируйте свой аккаунт по ссылке ВКонтакте Google RAMBLER&Co ID
Авторизуясь в LiveJournal с помощью стороннего сервиса вы принимаете условия Пользовательского соглашения LiveJournal
Невропатия надлопаточного нерва
Введение. Заболевание было описано в 1960 году H. Kopell и W. Thompson под названием «ловушечная» невропатия, которая обусловлена натяжением и ишемией надлопаточного нерва в канале, образованном вырезкой лопатки и перекидывающейся через нее верхней поперечной связкой.
Анатомические данные. Надлопаточный нерв берет свое начало от верхнего ствола первичного пучка плечевого сплетения, формируясь из передних ветвей СV и CVI нервов, идет вниз вдоль наружного края сплетения к верхнему краю лопатки, проходит под верхней поперечной связкой через вырезку лопатки (нередко называемую в литературе «надлопаточной выемкой») в надостную ямку. Ширина этой U-образной вырезки колеблется от 2 см до нескольких мм, что имеет патогенетическое значение для возникновения компрессионной невропатии. В надостной ямке нерв отдает ветви к одноименной мышце и акромиально-ключичному сочленению.
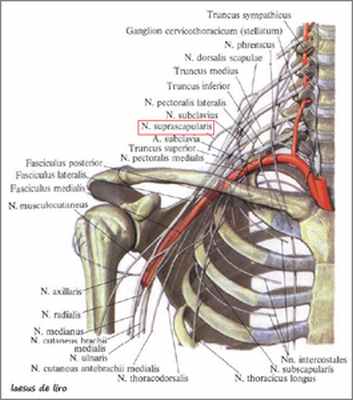
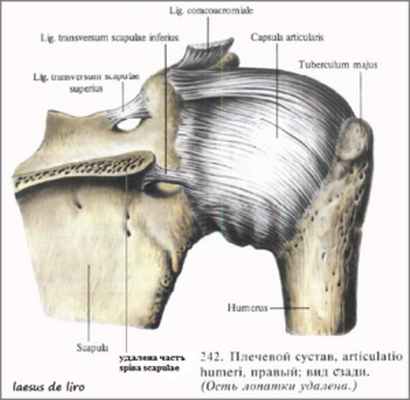
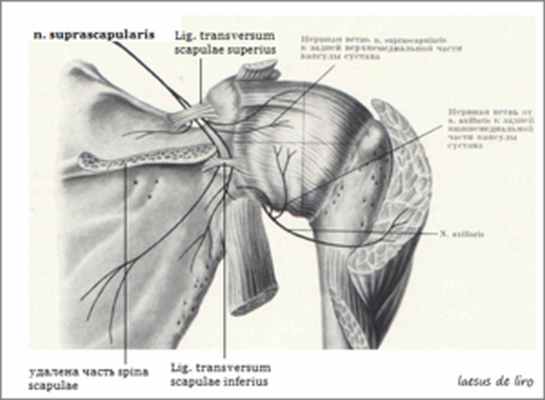
Следуя далее по шейке лопатки, нерв проходит под нижней поперечной связкой лопатки, и, огибая латеральный край ее ости, входит в подостную ямку. Здесь он отдает ветви к подостной мышце и капсуле плечевого сустава. Участок, где надлопаточный нерв заворачивает в подостную ямку, является для него второй «ловушкой».
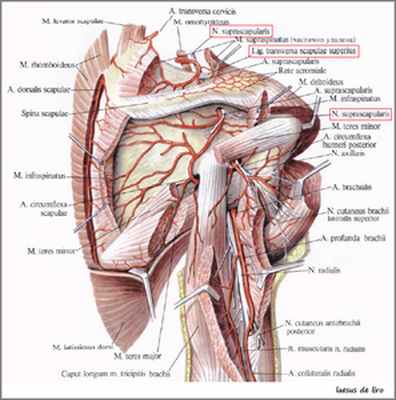
Надостная мышца, полностью заполняя надостную ямку, прикрепляется к верхней фасетке большого бугорка плечевой кости. Мышца отводит плечо и вращает его кнаружи. С позиций биомеханики движения руки в плечевом суставе осуществляются не только за счет шаровидного плечевого сустава. Лопаточно-грудное пространство – это второй «сустав», образующийся за счет прилегания лопатки к задней поверхности грудной клетки. За счет плечевого сустава обеспечивается отведение руки только до 60-70°, а дальнейшее движение, особенно после 90°, производится уже при ротации лопатки, которая «несет» фиксированную в плечевом суставе руку. Определенные движения лопатки могут приводить к натягиванию нерва через край вырезки лопатки или латеральный край лопаточного гребня. К таким движениям относится форсированное, пересекающее среднюю линию тела, аддукционное движение рукой, вызывающее поворот и смещение лопатки относительно задней поверхности грудной клетки (см. рис. далее). Это движение («поза Наполеона») вызывает натяжение нерва, так как увеличивает расстояние от шейного начала нерва до «надлопаточной выемки». Лопатка как бы «отрывается» от грудной клетки, что вызывает чрезвычайно выраженную боль в результате натяжения и ущемления нерва. Возможным является и острое, внезапное перерастяжение нерва. Это повреждение встречается довольно часто у волейболистов, гандболистов и других спортсменов при резких бросках и сильных ударах.
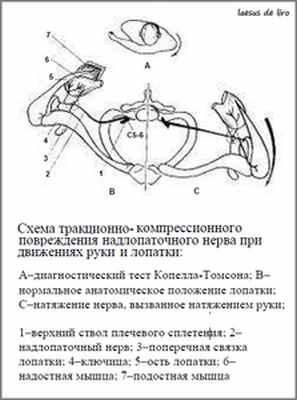
При поражении надлопаточного нерва сначала появляются жалобы на «глубинные» боли над верхним краем лопатки и в наружной части плечевого сустава. При движении в нем боли приобретают тянущий характер, а при отведении руки становятся стреляющими и могут иррадиировать в шею. Выпадение функции надостной мышцы приводит к слабости отведения конечности в плечевом суставе, особенно в его начальной стадии (до угла 15°). Поражение двигательных волокон, идущих к подостной мышце, приводит к слабости наружной ротации плеча, из-за чего возникает пронационное положение свисающей верхней конечности. Больным трудно подносить пищу ко рту, причесываться. При правостороннем парезе больные вынуждены передвигать лист бумаги влево, если пытаются писать быстро. Характерна гипотрофия надостной и подостной мышц, легкая контрактура плечевого сустава – невральная форма плечелопаточного периартрита.
статья «Тунельный синдром (нейропатия) надлопаточного нерва» С.В. Архипов, А.В. Лычагин, А.Р. Дрогин, И.Н. Ключевский, В.В. Муханов, Р.Х. Явлиева; Кафедра травматологии, ортопедии и хирургии катастроф, ФГАОУ ВО Первый МГМУ им. И.М. Сеченова МЗ РФ, Москва; ФГУ Главный клинический военный госпиталь ФСБ РФ, Москва; ФГБУ ФНКЦ ФМБА, Москва (журнал «Кафедра травматологии и ортопедии» №2, 2018) [читать];
статья «Невропатия надлопаточного нерва у профессиональных спортсменов-волейболистов» Копишинская С.В., Молчанов С.А.; ГБОУ ВПО «Нижегородская государственная медицинская академия» МЗ РФ, г. Нижний Новгород (журнал «Медицинский алфавит» №32, 2017) [читать]
Нейропатия
Нейропатия – патология нервной системы, которая возникает на фоне поражения периферических нервов вследствие компрессии или травмы, носит не воспалительный характер. При поражении нескольких нервов, расположенных в одной зоне, применяется термин «полинейропатия».
От различных проявлений нейропатии страдает до 15% взрослого населения. Предположительно, количество пациентов с недугом больше, т.к. часть из них не обращается к врачу с начальными проявлениями.
Причины возникновения нейропатии
На сегодняшний день точной причины возникновения нейропатии не установлено. На появление и развитие заболевания сказывается множество факторов, такие как: сахарный диабет, ВИЧ-инфекции, хронический алкоголизм, органические заболевания, внешние факторы. Помимо этого, выделяют формы наследственной патологии, связанной с генетическими дефектами.
Внутренние патологии, которые могут повлиять на развитие нейропатии:
- эндокринные заболевания;
- авитаминоз;
- аутоиммунные заболевания;
- рассеянный склероз;
- ревматоидный артрит.
К внешним факторам относятся:
- травмы;
- интоксикация;
- инфекции;
- алкоголизм.
В зависимости от причин возникновения, нейропатию классифицируют:
- посттравматическая – появляется вследствие травм нервного волокна и его ответвлений (при ушибах, порезах, вывихах, переломах). В большинстве клинических случаев данная форма заболевания поражает локтевой нерв, лицевой, седалищный, нервы нижних конечностей;
- диабетическая – развивается при сахарном диабете;
- ишемическая – развивается в результате сдавливания нервных пучков в области позвоночника или мышечно-костных соединений;Вследствие чего нарушается снабжение кровью нервных окончаний. Развивается на фоне сосудистых заболеваний и при большой кровопотери. В большинстве случаев поражает зрительный нерв;
- алкогольная – возникает по причине употребления больших доз алкоголя, продукты распада которого усложняют процесс метаболизма.
Симптомы нейропатии
Клиническая картина заболевания может быть самой разной и касаться любого места в организме. В зависимости от характера поражения нейропатию подразделяют на:
- сенсорную – нарушение чувствительности пораженного органа. Пациент может ощущать онемение конечностей, покалывание, чувство ползающих мурашек без нанесения раздражения, жжение, болевой синдром, шаткость походки;
- периферическую – нарушение проводимости импульса от центральной нервной системы к органам, которые связаны с поражёнными нервными волокнами. Сопровождается пощипыванием и покалыванием в месте повреждённого нерва, онемением конечностей, снижением чувствительности к боли и температурным изменениям. Выражается жгучей болью, потерей равновесия, нарушением координации;
- моторную – неполноценная двигательная активность. При этой форме снижение чувствительности не наблюдается. Пациент ненамеренно совершает неконтролируемые движение конечностями, частично пропадают мышечные рефлексы, постепенно начинает проявляться мышечная слабость. Сопровождается болью и на начальной стадии судорогами;
- автономную – поражает внутренние органы. Считается самой опасной, т.к. при прогрессировании заболевания нарушается функционирование определенных органов и систем. Может быть нарушена функция глотания, мочеиспускания, дефекации.
Заболевание проявляться по-разному, наиболее характерные симптомы:
- нарушение чувствительности поврежденного участка;
- болевой синдром различной выраженности и интенсивности;
- мышечная слабость;
- спазмы и судороги;
- затрудненные движения.
Диагностика
Нейропатия считается довольно сложным заболеванием для диагностики. Болезнь может долгое время не давать о себе знать и не проявляться определенными симптомами. Поэтому врачу необходимо собрать полный анамнез для постановки верного диагноза.
На приеме пациенту важно рассказать неврологу об образе жизни, сообщить принимались ли медикаменты и какие, переносились ли вирусные заболевания, есть ли хронические и наследственные патологии, проводилось ли хирургическое лечение. После устного опроса врач осматривает пациента, обязательно проводится пальпация нервных стволов, выявляя болезненность и утолщения по их ходу. Проводится поколачивание по нервным окончаниям и выявляются покалывания в чувствительной зоне. Далее пациенту необходимо пройти ряд инструментальных исследований и сдать лабораторные анализы:
- клинический и биохимический анализ крови;
- эластография;
- ультразвуковое исследование;
- компьютерная томография;
- электромиография;
- МРТ и рентген;
- консультация смежных специалистов (офтальмолог).
Многочисленные и запутанные анатомические варианты периферической нервной системы затрудняют понимание ее строения, поэтому диагностировать заболевание может только высококвалифицированный специалист. В нашем центре ФНКЦ ФМБА работают лучшие неврологи с многолетней практикой. Современное оборудование и собственный клинико-диагностический центр позволяют быстро и точно установить проблему, это ускоряет процесс начала лечения. Оперативное реагирование на проблему помогает избежать непоправимых процессов в организме и исключить развитие патологии.
Профилактика
Главная задача профилактики заключается в своевременном лечении инфекционных и системных заболеваний. Пациентам с сахарным диабетом и другими предрасполагающими патологиями необходимо регулярно посещать врача и четко следовать его назначениям и рекомендациям. Остальные меры профилактики сводятся к простым правилам:
- откажитесь от пагубных привычек;
- ведите активный образ жизни с умеренными физическими нагрузками;
- следите за правильным и сбалансированным питанием;
- носите удобную одежду и обувь, не сдавливающую стопы и лодыжки;
- больше времени проводите на свежем воздухе и совершайте пешие прогулки.
Как лечить нейропатию
В многопрофильном центре ФНКЦ ФМБА терапия всегда проводится комплексно с одновременным лечением сопутствующего заболевания, которое вызвало нейропатию. После тщательной диагностики невролог определяет тактику лечения в зависимости от формы заболевания, тяжести ее течения и причин, спровоцировавших поражение нервно-мышечной проводимости.
Лечение всегда последовательное. Первоначально устраняется повреждающий фактор (компрессия), затем снимается воспаление и боль, восстанавливается полноценное функционирование пораженного участка, проводится стимулирование регенеративных процессов. Назначается медикаментозное лечение с использованием противовоспалительных, противовирусных, обезболивающих и других препаратов, в том числе улучшающих нервную проходимость. К лекарственной терапии может быть показан курс витаминов.
Хорошие результаты в лечении показывает физиотерапия:
- лечебная физкультура;
- электрофорез;
- магнитотерапия;
- лезеротерапия;
- водолечение;
- массаж;
- иглоукалывание.
Когда медикаментозной терапии недостаточно, невролог направляет пациента к нейрохирургу. ФНКЦ ФМБА предлагает современное и эффективное хирургическое лечение:
Читайте также:
- Транспозиция магистральных сосудов. Гипоплазия легочной артерии
- Факторы предрасполагающие к ПМС. Электроэнцефалография при предменструальном синдроме
- Аномалии рефракции. Эмметропия. Близорукость ( миопия ). Дальнозоркость ( гиперметропия ). Астигматизм.
- Мембранозная нефропатия
- Влияние гипоталамуса на аденогипофиз. Гистология гипофиза
