МРТ при разнонаправленной нестабильности плечевого сустава
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
А суставной вывих, также называемый вывих, возникает при аномальном разделении в соединение, где встречаются две или более костей. [1] Частичная дислокация называется подвывих. Вывихи часто возникают из-за внезапного травма на сустав, как при ударе или падении. Вывих сустава может повредить окружающие связки, сухожилия, мышцы, и нервы. [2] Вывих может произойти в любом большом суставе (плечо, колени и т. Д.) Или в малом (пальцы ног, пальцы рук и т. Д.). Самый частый вывих сустава - это вывих плеча. [1]
Лечение вывиха сустава обычно закрыто. снижение, то есть умелая манипуляция по возвращению костей в нормальное положение. Репозиция должна выполняться только обученными медицинскими работниками, так как это может вызвать повреждение мягких тканей и / или нервов и сосудистых структур вокруг вывиха. [3]
Содержание
Симптомы
Следующие симптомы характерны для любого типа вывиха. [1]
- Сильная боль
- Совместная нестабильность
- Деформация суставной области
- Снижение мышечной силы
- Ушиб или покраснение в области сустава
- Затрудненное движение сустава
- Жесткость
Причины
Вывихи суставов вызваны травмой сустава или падением человека на определенный сустав. [4] Сильная и внезапная сила, приложенная к суставу в результате удара или падения, может привести к смещению или смещению костей в суставе из нормального положения. [5] При каждом вывихе связки, удерживающие кости в правильном положении, могут быть повреждены или ослаблены, что облегчит вывих сустава в будущем. [6]
Некоторые люди склонны к вывихам из-за врожденных состояний, таких как гипермобильность синдром и синдром Элерса-Данлоса. Синдром гипермобильности - это генетически унаследованное заболевание, которое, как считается, влияет на кодирование коллагена соединительнотканного белка в связках суставов. [7] Ослабленные или растянутые связки в суставе обеспечивают небольшую стабильность и позволяют легко вывихнуть сустав. [1]
Диагностика
Первоначальная оценка подозрения на вывих сустава должна начинаться с подробного анамнеза пациента, включая механизм травмы, и физического осмотра. Особое внимание следует уделять нейроваскулярному обследованию как до, так и после. снижение, поскольку повреждение этих структур может произойти во время травмы или в процессе репозиции. [3] Для постановки диагноза часто проводятся последующие визуальные исследования.
- Стандарт простые рентгенограммы, обычно минимум 2 просмотра
- Как правило, рекомендуются рентгеновские снимки до и после восстановления. Первоначальный рентген может подтвердить диагноз, а также оценить любые сопутствующие переломы. Рентгенограммы после репозиции подтверждают успешное выравнивание репозиции и могут исключить любые другие костные травмы, которые могли быть вызваны во время процедуры репозиции. [8]
- В некоторых случаях, если первоначальные рентгеновские снимки нормальны, но есть подозрение на травму, есть возможная польза от изображений с нагрузкой / нагрузкой для дальнейшей оценки разрушения связочных структур и / или необходимости хирургического вмешательства. Это можно использовать с Совместное разделение переменного тока.[9]
- Номенклатура: Вывихи суставов называются в зависимости от дистального компонента по отношению к проксимальному. [10]
- Ультразвук может быть полезен в острых случаях, особенно при подозрении на вывих плеча. Хотя это может быть не так точно при обнаружении любых связанных переломов, в одном обсервационном исследовании ультрасонография выявила 100% вывихов плеча и была на 100% чувствительна в определении успешного репозиции по сравнению с простыми рентгенограммами. [11] Ультразвук также может быть полезен при диагностике вывихов суставов переменного тока. [12]
- У детей младше 6 месяцев с подозрением на дисплазия бедра (врожденный вывих бедра), ультразвуковое исследование является предпочтительным методом визуализации, поскольку проксимальный эпифиз бедренной кости в этом возрасте существенно не окостенел. [13]
- Для постановки диагноза вывиха сустава обычно достаточно простых снимков. Тем не менее, изображение поперечного сечения может впоследствии использоваться для лучшего определения и оценки аномалий, которые могут быть пропущены или нечетко видны на обычных рентгеновских снимках. КТ полезна для дальнейшего анализа любых костных аберраций, а КТ-ангиограмма может использоваться при подозрении на повреждение сосудов. [14] Помимо улучшенной визуализации костных аномалий, МРТ позволяет более детально обследовать поддерживающие суставы структуры с целью выявления повреждений связок и других мягких тканей.
Вывихнутый сустав обычно можно успешно уменьшенный в нормальное положение только обученным медицинским работником. Попытка уменьшить сустав без какой-либо тренировки может существенно усугубить травму. [15]
Рентген обычно используется для подтверждения диагноза и выявления любых переломов, которые также могли возникнуть во время вывиха. Вывих легко увидеть на рентгеновском снимке. [16]
После подтверждения диагноза сустав обычно возвращают в исходное положение. Это может быть очень болезненный процесс, поэтому обычно это делается либо в отделение неотложной помощи под седация или в операционная комната под общий наркоз. [17]
Важно, чтобы сустав уменьшился как можно скорее, так как в состоянии вывиха кровоснабжение сустава (или его дистальная анатомия) может быть нарушено. Это особенно верно в случае вывиха лодыжки из-за анатомии кровоснабжения стопы. [18]
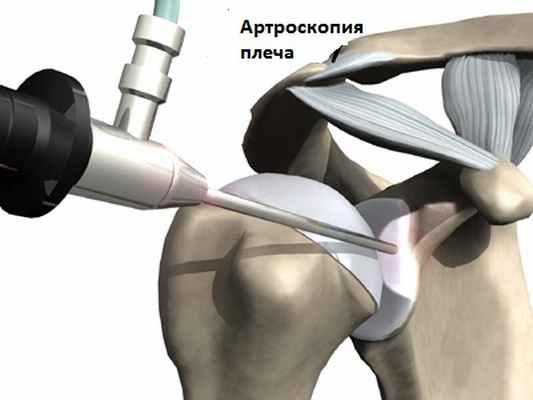
Травмы плеча также можно стабилизировать хирургическим путем, в зависимости от степени тяжести, с помощью артроскопическая хирургия. [16] Наиболее распространенный метод лечения вывиха плечевого сустава (GH-сустав / плечевой сустав) - это лечение на основе физических упражнений. [19] Другой метод лечения - наложение повязки на травмированную руку или другое иммобилизирующее устройство, чтобы сустав оставался стабильным. [20]
Некоторые суставы больше подвержены риску повторного вывиха после первоначальной травмы. Это происходит из-за ослабления мышц и связок, удерживающих сустав на месте. Плечо - яркий тому пример. Любой вывих плеча следует тщательно контролировать. физиотерапия. [16]
На уменьшение поля имеет решающее значение при вывихах суставов. Поскольку они чрезвычайно распространены на спортивных мероприятиях, правильное управление ими во время игры во время травмы может уменьшить долгосрочные проблемы. Они требуют быстрой оценки, диагностики, редукции и лечения после восстановления, прежде чем человек может быть обследован в медицинском учреждении. [20]
После ухода
После вывиха травмированные суставы обычно удерживаются на месте с помощью шина (для прямых суставов, таких как пальцы рук и ног) или повязка (для сложных суставов, например, плеч). Кроме того, необходимо укрепить суставные мышцы, сухожилия и связки. Обычно это делается с помощью курса физиотерапия, что также поможет снизить вероятность повторного вывиха одного и того же сустава. [21]
При нестабильности плечевого сустава терапевтическая программа зависит от конкретных характеристик паттерна нестабильности, степени тяжести, рецидивов и направленности с адаптациями, сделанными в зависимости от потребностей пациента. В целом терапевтическая программа должна быть направлена на восстановление силы, нормализацию диапазона движений и оптимизацию гибкости и мышечной деятельности. На всех этапах программы реабилитации важно учитывать все связанные суставы и конструкции. [22]
МРТ при разнонаправленной нестабильности плечевого сустава
МРТ при разнонаправленной нестабильности плечевого сустава
а) Терминология:
1. Синоним:
• Рецидивирующая атравматическая нестабильность
2. Определение:
• Боль при избыточном смещении головки плечевой кости вперед, назад и вниз без разрыва губыб) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Растянутая капсула и связки на МР-артрографии
• Локализация:
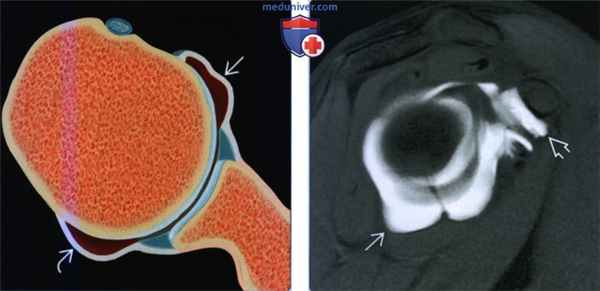
о Передняя и задняя капсула![Признаки разнонаправленной нестабильности плечевого сустава]()
(Слева) На рисунке показана растянутая передняя и задняя капсула без разрыва губы, как наблюдается у пациентов с разнонаправленной нестабильностью. Разнонаправленная нестабильность часто является семейным заболеванием.
(Справа) На косой сагиттальной МР-артрограмме Т1ВИ визуализируется растянутая передняя, задняя и нижняя капсула. Кроме того, наблюдается растяжение капсулы ротаторого интервала. Упражнения на усиление ротаторной манжеты и восстановления оптимального нейромышечного контроля могут ослабить симптомы.2. МРТ при разнонаправленной нестабильности плечевого сустава:
• Отсутствие разрыва губы или капсулы
• Отсутствие перелома Хилла-Сакса или обратного перелома Хилла-Сакса
• ± гипопластическая суставная впадина (радиус кривизны >100 мм)
• ± увеличенная ретроверсия суставной впадины (>6° от нейтрального положения)
• МР-артрография:
о Ширина ротаторного интервала >15 мм
о Глубина ротаторного интервала >6,5 мм
о Вздутие нижней капсулы >25 мм
о Изображения с отведением и наружной ротацией:
- Симптом серпа: контраст между нижней суставно-плечевой связки и головкой плечевой кости
- Симптом треугольника: треугольное пространство между нижней суставно-плечевой связкой, головкой плечевой кости и суставной впадиной3. Рекомендации по визуализации:
• Лучший метод визуализации:
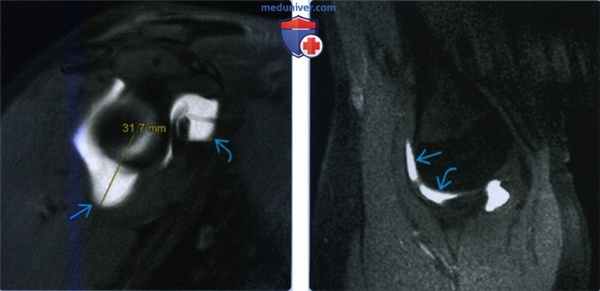
о Прямая МР-артрография![Признаки разнонаправленной нестабильности плечевого сустава]()
(Слева) На косой сагиттальной МР-артрограмме Т1ВИ FS y женщины 32 лет с разнонаправленной нестабильностью определяется растяжение нижней капсулы на 31,7 мм, превышающее норму в 24 мм. Кроме того, имеется сильное растяжение суставной капсулы около ротаторного интервала.
(Справа) На МР-артрограмме Т1ВИ FS с отведением и наружной ротацией у этого же пациента определяется симптом серпа с контрастом между передним пучком нижней суставно-плечевой связки и головкой плечевой кости. Кроме того, имеется симптом треугольника (треугольной пространство между нижней суставно-плечевой связкой, головкой плеча и суставной впадиной).в) Дифференциальная диагностика разнонаправленной нестабильности плечевого сустава:
1. Расширенные разрывы губы:
• Травматические разрывы, захватывающие >180° губы
• При обследовании может быть выявлена разнонаправленная нестабильность2. Расширенные передние и задние разрывы верхней губы:
• Передний и задний разрыв верхней губы IX типа переходит вниз, захватывая переднюю и заднюю губу
• Может проявляться клинически, как и разнонаправленная нестабильность3. Микронестабильность плечевого сустава:
• Обычно боль без значительных симптомов нестабильности4. Разрывы ротаторного интервала:
• У некоторых пациентов отмечается разнонаправленная нестабильностьг) Патология:
1. Общая характеристика:
• Этиология:
о Врожденная/семейная:
- Часто двусторонняя
о Повторное растяжение суставной капсулы в сочетании с несбалансированными динамическими стабилизаторами, например, у пловцов
о Психиатрическая:
- Субъективные симптомы являются физическим проявлением психического заболевания
- Операция стабилизации не устраняет симптомы
• Генетика:
о Семейный анамнез разнонаправленной нестабильности у 25%:
- Патологическая продукция коллагена:
Уменьшение поперечных связей коллагенового белка
Увеличение незрелых коллагеновых волокон
о ± синдром Элерса-Данлоса
• Сопутствующие патологические изменения:
о Общее расслабление связочного аппарата2. Макроскопические и хирургические особенности:
• Растянутая, но в остальном интактная передняя и задняя капсула
• Возможен дефект в переднем отделе ротаторного интервалад) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боль или дискомфорт при повседневной активности
о Ощущение подвывиха или вывиха плеча2. Демография:
• Возраст:
о • Пол:
о Ж>М3. Течение и прогноз:
• Симптомы могут улучшиться при физических упражнениях4. Лечение:
• Реабилитация:
о Усиление и ребалансировка динамических стабилизаторов
о Восстановление оптимального нервно-мышечного контроля
• Операция:
о Капсулорафия/перемещение капсулые) Диагностическая памятка:
1. Следует учесть:
• Разнонаправленную нестабильность у пациентов с нестабильностью или нормальной МРТ
2. Рекомендации по отчетности:
• Указывают наличие гипоплазии или ретроверсии суставной впадиныж) Список использованной литературы:
1. Longo UG et al: Multidirectional instability of the shoulder: a systematic review. Arthroscopy. 31(12):2431-43, 2015
2. Schaeffeler C et al: MR arthrography including abduction and external rotation images in the assessment of atraumatic multidirectional instability of the shoulder. Eur Radiol. 24(6):1376-85, 2014Артроскопическое лечение рецидивирующей передней нестабильности почек
Артроскопическое лечение рецидивирующей передней нервной анемии: рандомизированное гипотензивное исследование
Целью данного исследования является изучение артроскопического лечения рецидива переднего отдела позвоночника. нестабильность Функциональные результаты артроскопической анатомической реконструкции гленоида с костным трансплантатом будет встречаться с золотым стандартом артроскопической пластики по Банкарту. То исход, что артроскопическая анатомическая реконструкция гленоида с использованием костного трансплантата обеспечение наилучших функциональных результатов и снижение риска вывих/подвывих. Это будет одноцентровое двойное слепое рандомизированное артериальное исследование, проводимое в Галифакс, Новая Шотландия, Канада. Первичным предполагаемым предполагаемым будет Западный Онтарио. Оценка нестабильности судьбы (WOSI). Вторичные исходы будут подвывих, повторный вывих, и диапазон движения. В исследование будет включено не менее 200 пациентов в соответствии с расчет анализа выборки. Рутинные рентгенограммы, а также предоперационная КТ с 3D реконструкция и МРТ получены у всех пациентов. Затем пациенты проходят исследование и выполнение различных функций приложенияний и требований качества жизни. Рандомизация будет обнаружена на навыках хирурга. Две группы (репарация Банкарта и анатомическая гленоидная хирургия). реконструкция) будет выявлено по 100 захватчиков в каждом. В послеоперационном периоде у пациентов группы будут следовать стандартизированному протоколу восстановления. Пациент будет находиться под наблюдением лечащий хирург через 2 недели после операции проверки раны. В 3, 6, 12 и 24 Пациенты с месячными посещениями снова будут проходить структурированное клиническое обследование, проводимое физиотерапевт, который не посещает лечебную группу пациентов. Пациент также будет заполнять анкеты на все последующие заседания. Осложнения и События подвывиха/вывиха будут документироваться при каждом последующем осмотре. На основе клинического осмотра и клинического анамнеза, хирург диагностирует повторный нестабильность и классифицировать ее как травматический или атравматический подвывих или вывих.
Цель исследования Целью данного исследования является изучение результатов артроскопического лечения рецидивирующая передняя нестабильность плеча. Артроскопическая костная пластика гленоида будет по сравнению с золотым стандартом, артроскопической пластикой Банкарта. Исследователи выдвигают гипотезу что артроскопическая анатомическая реконструкция гленоида с использованием костного трансплантата обеспечит лучшее функциональные результаты и снижение риска повторного вывиха и подвывиха. Гипотеза состоит в том, что нет никакой разницы в изменении показателей WOSI между артроскопическими анатомическая реконструкция гленоида и современное стандартное лечение, артроскопический банкарт после двухлетнего наблюдения за пациентами с рецидивирующим вывихом плеча. Выбор темы Целью данного исследования является определение того, обеспечивает ли трансплантация гленоидной кости превосходный результат. функциональные результаты, определяемые по шкале WOSI, до операции Банкарта у пациентов с передним нестабильность плеча. Это будет одноцентровое, двойное слепое, рандомизированное контролируемое исследование. испытание минимум 200 пациентов, проведенное в больнице Галифакса королевы Елизаветы II Центр медицинских наук в Галифаксе, Новая Шотландия, Канада. Шкала WOSI. Это валидированная мера оценки качества жизни у пациентов с этим заболеванием. состояние. Вторичными результатами будут подвывих, повторный вывих, сила и объем движений, а также другие подтвержденные функциональные оценки результатов, в том числе: опросник VR-12, DASH опросник и Шкала активности плеча Маркса (приложение). ISIS (нестабильность оценка индекса серьезности) (приложение) будет рассчитана оценка. Индекс нестабильности плечевого сустава Западного Онтарио (WOSI) — это инструмент, разработанный для самооценки. функции плеча у пациентов с проблемами нестабильности. Это качество, характерное для заболевания. оценки жизни. Его высокая чувствительность позволяет отслеживать состояние каждого отдельного пациента. прогресс. Оценка WOSI имеет хорошую достоверность (0,768), высокую степень надежности (0,911) и высокая степень отзывчивости. Опросник здоровья ветеранов RAND из 12 пунктов (VR-12) представляет собой краткий, общий, многоцелевой, самостоятельный опрос здоровья, состоящий из 12 пунктов. Было показано, что он имеет высокий надежность внутренней согласованности (альфа > 0,80) и высокая конвергентная достоверность для элементов EQ-5D (r > 0,56). Этот инструмент в основном используется для измерения качества жизни, связанного со здоровьем, для оценить бремя болезни и оценить контрольные показатели для конкретных болезней. Измерение результатов DASH представляет собой анкету для самоотчетов, состоящую из 30 пунктов, предназначенную для измерения физического состояния. функции и симптомов у людей с любым из нескольких заболеваний опорно-двигательного аппарата верхней limb.DASH расшифровывается как «Инвалидность руки, плеча и кисти». В норвежском исследовании при обследовании пациентов с заболеваниями плеч было показано, что надежность составляет 0,93, а Construct валидность составила 0,75. Инструмент дает клиницистам и исследователям преимущество единый надежный инструмент, который можно использовать для оценки любого или всех суставов верхней крайность. Шкала активности плечевого сустава Маркса представляет собой краткую и простую в применении шкалу активности плечевого сустава. используется для прогнозирования исхода заболеваний плечевого сустава. Рейтинг активности представляет собой числовую сумму баллы за пять действий, оцененных по пятибалльной шкале частот от никогда не выполнявшихся (0 баллов) до ежедневной (4 балла). Шкала активности обладает отличной достоверностью (внутриклассовые коэффициент корреляции 0,92) и конструктной валидности (r = 0,66). Может быть выполнен быстро. и используется в сочетании с показателями результатов лечения плечевого сустава, основанными на пациентах, для определения населения для когортных исследований, а также для оценки уровня активности как прогностического фактора в пациентов с поражением плечевого сустава. ISIS представляет собой простую систему оценки, основанную на факторах, полученных из предоперационного обследования. Анкета, физическое обследование и рентгенограммы AP. Это может помочь различить пациенты, которым будет полезна артроскопическая передняя стабилизация с использованием шовных анкеров и те, кто не будет. Он имеет хорошую надежность (r > 0,8). Оценка имеет высокую достоверность, так как пациенты с оценкой шесть баллов или менее имеют приемлемый риск рецидива 10%, и поэтому являются потенциально хорошими кандидатами на эту процедуру. Напротив, эти пациенты с более чем шестью точками имеют риск рецидива 70%. Безопасность обеих процедур будет контролироваться, и любые нежелательные явления будут регистрироваться. Предоперационные результаты КТ и МРТ потери костной ткани будут сравниваться друг с другом, а также с артроскопические интраоперационные измерения. Исследователи предполагают, что артроскопический костная пластика гленоида обеспечивает превосходные функциональные результаты по шкале WOSI по сравнению с пластикой Bankart у пациентов с передней нестабильностью плечевого сустава. В исследование будет включено не менее 200 пациентов, что определяется априорным размером выборки. расчеты. Расчет размера выборки основывался на среднем балле WOSI (85 из 100; стандартное отклонение [SD] = 20) из выборки 133 пациентов с травмой переднего отдела плеча. нестабильность, которые наблюдались после операции в течение как минимум одного года. изменение (10% изменение среднего балла WOSI) использовалось для обеспечения достаточного размера выборки и мощность. С использованием двустороннего теста, значение α 0,05 и мощность 0,90, образец было определено, что в каждой группе будет восемьдесят шесть пациентов. пациентов на группу, что составляет примерно 16,8% потерь для последующего наблюдения (это значение продемонстрировано в исследовании канадских пациентов с такими же характеристиками, как у мишени. населения).Каждый из пяти хирургов, участвовавших в исследовании, видит примерно 40 пациентов с этой патологией в год, что дает расчетное время набора 200 пациентов. через год. Критерии включения 2 или более задокументированных случая переднего вывиха плечевой кости Критерии исключения Неконтролируемый диабет (Hgb A1C >7% Возраст 16–60 лет плечо Беременность Разнонаправленная нестабильность Задняя нестабильность Паралич плечо Рак Тяжелое системное заболевание Пациенты с рецидивирующей передней нестабильностью плечевого сустава, направленные в любой из хирурги-ортопеды в больнице Галифакса или больнице общего профиля Дартмута будут первоначально осмотрен координатором исследования, который подтвердит диагноз и обследует пациентов на наличие право на исследование. После подробного обсуждения рисков/преимуществ/альтернатив исследовании, пациенту будет предоставлена копия информированного согласия на пересмотр, если они продемонстрировать интерес к исследованию. Если пациент затем желает быть включенным в исследование, хирург или научный сотрудник получит согласие пациента на исследование в соответствии с Отделение ортопедической хирургии и Управление здравоохранения столичного округа (CDHA) институциональное протоколы. План исследования В предоперационном периоде у пациента не будет дополнительных требований по времени, за исключением процесса получения информированного согласия на исследование. Обычные рентгенограммы включая переднезаднюю, подмышечную и Y-проекцию плеча, а также предоперационную КТ с 3D реконструкция и МРТ проводятся для всех пациентов, что является стандартом ухода за пациентами с рецидивирующей нестабильностью плеча. Пациент не будет подвергаться никаким дополнительным радиация выше обычного стандарта медицинской помощи. Пациенты вернутся в клинику для завершения предоперационной оценки и сбора исходные данные. Структурированное клиническое обследование будет проводиться физиотерапевтом. состоят из активного и пассивного тестирования объема движений с помощью гониометра, а также силы тестирование с помощью ручного динамометра. Пациент также заполняет базовые анкеты ( WOSI опросник, опросник ВР-12, опросник DASH, активность плеча Маркса шкале) и будет рассчитана оценка ISIS. Любые осложнения или случаи вывиха или подвывих будет записан. Первичным результатом будет оценка WOSI. Вторичным результатом будет подвывих/вывих и другие показатели качества жизни и функциональные клинические будет оцениваться оценка (ROM и сила). Рандомизация Для подходящих пациентов, отвечающих критериям включения, координатор исследования получит информированное согласие и случайным образом распределит пациентов на одну из двух хирургических процедур группы: восстановление по Банкарту или восстановление по Банкарту и анатомическая реконструкция гленоида с использованием аллотрансплантата кости. Рандомизация будет основываться на навыках хирурга, при этом один хирург (д-р Вонг) будет выполнять анатомической реконструкции гленоида, и четыре хирурга (доктор Тренхольм, Коди, Уркхарт и Legay), выполняя ремонт Bankart. Распределение будет определяться с использованием компьютерная рандомизация с переменным размером блока и последовательная нумерация непрозрачных конверты. Затем пациенты встретятся с назначенным хирургом, который обсудит ремонт метод в типичном клиническом контексте, подтвердить соответствие требованиям и обратиться к любому пациенту проблемы, связанные с согласием и рандомизацией. Дизайн рандомизации, основанный на опыте позволили хирургам выполнить предпочитаемую хирургическую процедуру. Две группы (Bankart ремонт и анатомическая реконструкция гленоида) будут отобраны по 100 человек в каждом. После пациенты были рандомизированы, окончательное решение об исключении принимает лечащий хирург. пациент. Хирургическая техника. Диагностическую артроскопию проводят по методике, описанной Snyder (2003). Визуализируется степень потери суставной кости и любые поражения Хилла-Сакса. оценивается в соответствии со стандартизированным протоколом с использованием калиброванного зонда. Этот метод быть таким, как описано Беркхартом. В своем исследовании трупа он показал, что оголенное место почти точно в центре нижнего гленоида с очень небольшими стандартными отклонениями. калиброванный зонд вводят через задний портал, а расстояние от оголенного точки до заднего края суставной впадины. Хирург делает вывод, что предвывих интактное измерение от оголенного участка до переднего края гленоида было бы таким же, как заднее измерение. Затем хирург использует калиброванный зонд для измерения расстояния от оголенного участка до переднего края гленоида. Также будут измерены поражения Хилла-Сакса и задокументировано с помощью фотографии. Интраоперационные фотографии и видео будут записаны для этого технику, а фотографии будут рассмотрены независимым наблюдателем. Измерение будут количественно оценены независимым наблюдателем, чтобы устранить любую предвзятость наблюдателя. Любая потеря костной массы идентифицируют, определяют количественно и сравнивают с предоперационными КТ и МРТ. Ремонт Банкарта Процедуры артроскопического ремонта Банкарта будут выполняться в соответствии с каждым обычная техника индивидуального хирурга. Процедуры будут выполняться с пациентом в боковое положение или положение шезлонга. Ремонт связанной или соединенной верхней губы передне-задние (SLAP) разрывы будут задокументированы и выполнены в кабинете хирурга. усмотрению. Отслойка губы будет устранена с использованием шовно-анкерной фиксации и методы артроскопического связывания. Будут использоваться два или три шовных анкера. Капсулярный избыточность будет решаться с помощью артроскопической пликации швов по усмотрению хирурга. Хирурги мобилизуют капсулолабральную ткань по мере необходимости. Время операции и видео Ход операции будет записан, и будут сделаны фотографии, подтверждающие любую потерю костной массы. Анатомическая реконструкция гленоида Хирургическая техника — лежа на боку. полностью артроскопическая анатомическая реконструкция гленоида для лечения переднего отдела плеча нестабильность, как описано Wong et al. (в печати) Процедура выполняется в полубоковом положение пролежня, которое способствует оптимальному размещению трансплантата на нативном гленоиде. исследователи используют канюлированную плечевую систему Bristow-Latarjet для лечения нестабильности (Депюи-Митек, Массачусетс, США). Хирургическая техника идентична артроскопической операции Банкарта. ремонт с одним дополнительным шагом. До установки анкеров один дополнительный портал для медалей создается для введения костного трансплантата. Подготавливается дистальный аллотрансплантат большеберцовой кости; в канюлированный проводник прикрепляют и продвигают через промежуток ротатора и закрепляют двумя канюлированные винты. Наконец, над трансплантатом выполняется пластика Банкарта. Время операции и будет записано видео операции, и будут сделаны фотографии, документирующие любую кость потеря. Послеоперационный протокол Пациенты в обеих группах будут следовать стандартному протоколу реабилитации, как описано Согласованное руководство по реабилитации Американского общества плечевых и локтевых терапевтов для Артроскопическая передняя капсулолабральная коррекция плеча. Вкратце, протокол включает 4-недельный период абсолютной иммобилизации, поэтапное восстановление полного объема движений в течение 3-месячный период, усиление прогрессирования, начинающееся на 6-й неделе после операции, и функциональное прогрессирование для возвращения к спортивной или напряженной работе между послеоперационный месяц 4 и 6. Пациент будет наблюдаться у лечащего хирурга через 2 недель после операции для проверки раны. Затем последующие визиты будут через 6 недели, 3 месяца, 6 месяцев, 12 и 24 месяца в соответствии с текущей клинической практикой. На визитах через 3, 6, 12 и 24 месяца пациент снова проходит структурированное клиническое обследование. обследование, проводимое физиотерапевтом, который не знает группы лечения пациентов. Пациент будет одет в одежду, закрывающую все разрезы, и ему будет предоставлена четкая инструкции не раскрывать оценщику, к какой группе они были отнесены. под наблюдением научного сотрудника. Пациент также заполнит WOSI, VR-12, Marx Шкала активности плечевого пояса и опросники DASH на каждом из этих последующих приемов. Осложнения и случаи подвывиха/вывиха будут документироваться при каждом последующем наблюдении. оценка. На основании клинического осмотра и истории болезни хирург диагностировать рецидивирующую нестабильность и классифицировать ее как травматический или атравматический подвывих или вывих. Мониторинг безопасности будет осуществляться для документирования и анализа всех неблагоприятных событий. Анализ данных: Два независимых оценщика, не имеющих представления о группе хирургического лечения, будут просматривать результаты исследования. интраоперационные фотографии измерения размера гленоида, сделанные каждым хирургом. не ассоциироваться с какой-либо PHI и идентифицироваться только уникальным кодовым номером. Расстояние от голая область до переднего края гленоида будет вычтена из расстояния от голой области до заднего края гленоида. Полученное значение будет определено как абсолютная потеря передней суставной кости, и будет сравниваться с общим диаметром гленоид для оценки процента потери кости гленоида. Сводная статистика для измеренной потери костной массы будут записаны как среднее +/- стандартное отклонение, будут рассчитаны 95% доверительные интервалы. Измеренная потеря костной массы будет сравниваться с оценками предоперационной диагностической визуализации с помощью независимые выборки t-тесты. Показатели результатов для каждой группы будут указаны как среднее +/- стандартное отклонение и 95% будет рассчитан доверительный интервал. Для WOSI будут рассчитаны двусторонние Т-тесты, VR-12, шкала активности плечевого сустава Маркса и баллы DASH, диапазон движений и показатели силы сравнение 2 экспериментальных групп в каждый момент времени. Будут использоваться повторные измерения ANOVA провести внутрисубъектный анализ для оценки различий в WOSI, VR-12, DASH, Marx Оценки по Шкале активности плечевого сустава, диапазон движений и сила в каждой группе в промежутке времени точки..
Нестабильность плечевого сустава
Статья - Нестабильность плечевого сустава - расскажет Вам о причинах возникновения болезни, ее лечении, симптомах. Узнайте, как правильно диагностировать Нестабильность плечевого сустава | Центр Дикуля
Нестабильность плеча достаточно распространенное состояние, которое характеризуется ослаблением соединительной ткани (связок и суставной капсулы), окружающих плечевой сустав и, поэтому, кости образующие сустав имеют избыточную амплитуду движений.
Плечевой сустав имеет структуру шарового шарнира. Суставная ямка лопатки образует розетку сустава, а головка плечевой кости шаровую опору. Головка плечевой кости, и суставная впадина окружены плотной соединительной тканью, которая называется капсулой сустава и связанных с нею связок. Кроме того, группа мышц, которая называется вращательной манжетой, покрывает плечевой сустав и помогает удерживать сустав на месте и увеличивает стабильность сустава.
Во время выполнения определенных движений рукой (например, при бросании или падении на вытянутую руку), сила растяжения воздействует на суставную капсулу или связки. Когда эти силы избыточны или часто повторяются, то может произойти растяжение или разрыв соединительной ткани. В результате такого повреждения соединительная ткань теряет свою прочность и снижается функция поддержки плечевого сустава, что в свою очередь, приводит к избыточному увеличению амплитуды движений в плечевом суставе (нестабильности плечевого сустава). Нестабильность сустава может приводить к выскальзыванию головки плечевой кости из суставной впадины или к дислокациям (подвывихи и вывихи). Как правило, нестабильность плеча имеет место в одном плече. Но иногда нестабильность может иметь место в обоих суставах, особенно у пациентов с изначально слабой соединительной тканью или у пациентов, которые выполняли часто повторяющиеся избыточные движения обеими руками (например, у пловцов).
Причины
Нестабильность плеча чаще всего возникает после травматического эпизода, при котором происходит частичная или полная дислокация плеча (например, падение на плечо или вытянутую руку, или, вследствие прямого удара в плечо). Довольно часто такие травмы бывают в контактных видах спорта, таких как футбол или регби. Обычно это возникает при сочетании отведения (абдукции) плеча и чрезмерной наружной ротации. Нестабильность плеча может также развиваться постепенно, в течение времени и обусловлено многократными значительными нагрузками плечевого сустава при выполнении движений, растягивающих соединительно – тканые структуры сустава (выполнение бросков или плавание). Кроме того развитию нестабильности способствует нарушенная биомеханика движений, плохо поставленная техника и чаще всего встречается у спортсменов, которым необходимо выполнять движения рукой над головой (игроки бейсбола, метатели копья, игроки крикета, теннисисты). Также нестабильность плеча может быть обусловлена наличием врожденной слабости соединительной ткани (гипермобильности суставов).
![Нестабильность плечевого сустава]()
Факторы, способствующие развитию нестабильности плеча
Существует ряд факторов, которые могут способствовать развитию нестабильности плеча и сопутствующих симптомов. Изучение этих факторов позволяет врач-реабилитологу лучше провести лечение и избежать рецидивов нестабильности. В основном это следующие факторы:
- наличие в анамнезе эпизодов дислокации плеча (вывихи или подвывихи)
- неадекватная реабилитация после вывиха плеча
- интенсивное участие в спортивных мероприятиях или избыточная нагрузка на плечо
- мышечная слабость (особенно мышц вращательной манжеты)
- мышечный дисбаланс
- нарушенная биомеханика движений или техники занятий спортом
- ригидность грудного отдела позвоночника
- гипермобильность плечевого сустава
- слабость связочного аппарата
- скованность мышц вследствие нарушенной осанки
- изменения в тренировках
- плохая осанка
- недостаточная разминка перед занятиями спортом
Симптомы
У пациентов с нестабильностью плечевого сустава может быть мало симптомов или не быть вообще. При атравматической нестабильности плечевого сустава первым симптомом может быть частичная дислокация плеча или боли в плече во время или после выполнения определенных движений. При посттравматической нестабильности пациент, как правило, информирует о наличии конкретных болезненных травм, вызвавших появление проблем в суставе. Обычно речь идет о дислокации (вывихе или подвывихе), часто это происходит при комбинации абдукции и наружной ротации во время травмы. После травмы пациент может испытывать боль во время выполнения определенных видов деятельности, а также после этого, во время отдыха (особенно ночью или ранним утром). Кроме того, пациент испытывает в плече ощущения, которых не наблюдал раньше.
Пациенты с нестабильностью плечевого сустава могут отмечать наличие щелканья или других ощущений в плече во время выполнения определенных движений. Также пациент может отмечать снижение мышечной силы в больном плече и ощущение слабости во время выполнения определенных движений (например, движения рукой над головой). Пациенты могут также испытывать болезненность при пальпации в передней и задней части плечевого сустава и чувство страха вывихнуть сустав при выполнении бросковых движений. Пациенты также могут испытывать также боль и ощущение смещения сустава, когда спят на больной стороне. В тяжелых случаях нестабильности плечевого сустава у пациентов часто повторяются эпизоды подвывиха или вывиха сустава. Эти эпизоды могут сопровождаться болью, иногда полным онемением плеча, которое обычно длится несколько минут. В этих случаях или в случае мультивекторной нестабильности плеча пациенты сами могут вызвать у себя дислокацию. В более тяжелых случаях, дислокации могут быть вызваны даже при минимальных движениях, например при зевании или при переворачивании в кровати.
Диагностика
Как правило, для постановки диагноза нестабильности плечевого сустава бывает достаточно осмотра врача-травматолога с проведением функциональных тестов. Врач травматолог проводит изучение истории болезни, пальпацию и определение болезненности, определяет амплитуду движений, оценивает мышечную силу. Степень нестабильности врач-травматолог определяет с помощью проведения специальных функциональных тестов.
Рентгенография проводится для определения наличия изменения в костных тканях (например, переломов). МРТ или КТ с контрастированием необходимы в тех случаях, когда необходимо исключить повреждения других структур плечевого сустава (например, повреждение вращательной манжеты или суставной губы).
Лечение
![Нестабильность плечевого сустава]()
В большинстве случаев, нестабильность плечевого сустава удается лечить консервативно. Лечение включает в себя лечебную физкультуру, физиотерапию, изменение активности. Успех консервативного лечения, в первую очередь, зависит от пациента. Пациенту необходимо не только выполнять рекомендации лечащего врача и проводить лечение, но и менять характер физических нагрузок. Физические нагрузки, вызывающие стрессовое воздействие на сустав должны быть минимизированы (в частности, при атравматической нестабильности),например это такие движения как метание, плавание, жим лежа и т.д. Также следует избегать нагрузок, вызывающих болевые проявления. Такое изменение физической активности исключает дальнейшее повреждение тканей и позволяет тканям восстановиться.
Но нередко пациенты игнорируют рекомендации врача и при исчезновении болевых проявлении возвращаются к привычным видам физической активности. В таких случаях, нестабильность принимает хронический характер и требует гораздо большего времени для лечения.
В основе консервативного лечения всех пациентов с нестабильностью плечевого сустава лежит ЛФК. Физические упражнения, в первую очередь, направлены на укрепление мышц ротаторной манжеты плеча. Подбор упражнений необходимо проводит с врачом ЛФК так, как неправильные физические нагрузки могут только увеличить нестабильность.
Для спортсменов большое значение имеет биомеханическая коррекция техники движений, что позволяет значительно уменьшить травмирование структур, стабилизирующих плечевой сустав (например, это отработка техники броска, техники плавания и т.д). Кроме того, возможно ношение ортезов на период реабилитации, что позволяет исключить возможные дислокации плеча, особенно это актуально для спортсменов контактных видов спорта.
![Нестабильность плечевого сустава]()
Медикаментозное лечение включает применение НПВС, что помогает уменьшить болевые проявления и снизить воспалительный процесс.
Физиотерапия позволяет улучшить микроциркуляцию и ускорить регенеративные процессы, также как и мягкие техники массажа.
К сожалению, в некоторых случаях особенно при посттравматической нестабильности консервативное лечение может быть не эффективно и, в таких случаях, требуется оперативное лечение.
![Нестабильность плечевого сустава]()
Хирургическое лечение показано в случае не эффективности консервативного лечения, при рецидивирующем вывихе, а также при наличии повреждений вращательной манжеты, суставной губы и других структур плечевого сустава (хрящей, костей, нервов). В настоящее время в большинстве случаев применяются атроскопические методы лечения нестабильности плечевого сустава. Но при тяжелой нестабильности может потребоваться операция открытого типа.
Прогноз
Многие пациенты с нестабильностью плечевого сустава при адекватном лечении полностью восстанавливают функцию сустава. Период восстановления может занять от нескольких недель до нескольких месяцев. В тех случаях, когда нестабильность сопровождается повреждением других структур плечевого сустава, реабилитация может потребовать более длительного промежутка времени.
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Том 27, № 5 (2021)
![Обложка]()
Организация здравоохранения и общественное здоровье
Роль факторов риска в формировании здоровья преподавателей вузов
Аннотация
Обоснование. Синдром эмоционального выгорания описан в исторической литературе, у современных педагогов, по данным различных авторов, он развивается в среднем в 50٪ случаев, однако в настоящее время недостаточно изучена факторная обусловленность этого синдрома и его влияние на формирование здоровья преподавателей вузов.
Цель исследования: провести анализ и выявить особенности влияния факторов риска на здоровье преподавателей вузов.
Материалы и методы. Проведено анонимное анкетирование 1417 преподавателей гуманитарных высших учебных заведений г. Москвы, изучены результаты их медицинского осмотра.
Результаты. Изучена распространенность нарушений здоровья у преподавателей вузов и факторы риска, их вызывающие, на основе комплексной оценки эмоционального состояния, по отдельным заболеваниям, проанализирована социально-гигиеническая характеристика обследованных преподавателей. Определены направления коррекции состояния здоровья преподавателей вузов.
Заключение. Более половины преподавателей высших учебных заведений имеют нарушения здоровья, связанные с воздействием неблагоприятных факторов профессиональной деятельности и морально-психологического климата на работе и дома на фоне неудовлетворительных показателей здоровья и социально-гигиенической активности, коррекция которых должна предусматривать оздоровительные технологии и обеспечение оптимальных условий профессиональной деятельности.
Врач участковый терапевт: показатели деятельности в Российской Федерации и федеральных округах за 2010–2019 годы
Аннотация
Обоснование. Организация оказания амбулаторной помощи за последнее двадцатилетие подвергается различным преобразованиям, главным из которых является построение новой модели поликлиники с введением института врача общей практики, заменяющего врача участкового терапевта.
Цель исследования — оценить показатели деятельности врачей участковых терапевтов в Российской Федерации и федеральных округах (ФО) с 2010 по 2019 год.
Материалы и методы. На основании данных формы Федерального статистического наблюдения № 30 «Сведения о лечебно-профилактическом учреждении» рассчитаны и проанализированы показатели деятельности участковых терапевтов в Российской Федерации и федеральных округах в течение 2010–2019 годов.
Результаты. За период исследования в Российской Федерации функция врачебной должности практически не изменилась (–0,2%) и составила в 2019 г. 5060,4 посещения на 1 врача в год, тогда как в ФО наблюдаются разнонаправленные изменения: от +13,1% в Южном ФО, до –9,3% в Центральном ФО. В РФ за период наблюдения происходит уменьшение как общего числа посещений к врачам участковым терапевтам на 1000 взрослого населения (–16,2%, с 1983 до 1661,9), так и амбулаторных посещений (–8,9%, с 1642,7 до 1496,4), с одновременным снижением доли посещений на дому с 17,2% до 10,0% (–41,9%). В структуре амбулаторных посещений отмечено уменьшение посещений по поводу заболеваний (–16,5%, с 84,7% до 70,8%) и рост доли профилактических посещений в 2 раза (с 15,3% до 29,1%). В структуре посещений на дому, напротив, увеличивается доля посещений по поводу заболеваний и уменьшается доля профилактических посещений.
Заключение. Описанные процессы могут объясняться реформированием модели поликлиники с акцентом на усиление роли врачей общей практики и постепенным замещением ими врачей участковых терапевтов.
Клиническая медицина
Оценка эффективности артроскопической лазерной двухрежимной синовэктомии у пациентов с хроническим синовитом коленного сустава
Аннотация
Обоснование. Остеоартроз (ОА) коленного сустава является распространенным заболеванием, значимой медико-социальной и экономической проблемой. На всех стадиях ОА можно выявить синовит, который способствует прогрессированию повреждения хряща, усилению боли, нарушению функции сустава. У больных ОА морфологическая картина структуры синовиальной оболочки имеет характерные признаки, такие как гиперплазия, сублимирующий фиброз и васкуляризация стромы. В медицине широко используется лазерное излучение, использование двух рабочих длин волн воздействия (0,97 мкм и 1,56 мкм) на синовиальную оболочку может привести к хорошим результатам в лечении синовитов.
Цель. Улучшение результатов лечения пациентов с хроническим синовитом коленного сустава путем применения излучения двух длин волн.
Материалы и методы. Проспективно проанализированы результаты лечения 50 пациентов с хроническом синовитом коленного сустава в возрасте от 23 до 67 лет с гонартрозом II–IV стадий по классификации Kellgren–Lawrence. Всем пациентам выполнены артроскопическая санация, лазерная парциальная синовэктомия с использованием аппарата «ЛСП-ИРЭ-Полюс» (ООО НТО «ИРЭ-Полюс», Россия), длиной волны 0,97 мкм в импульсно-периодическом режиме (импульс 100 мс, пауза 50 мс) с мощностью 5 Вт и длиной волны 1,56 мкм в непрерывном режиме с мощностью 5 Вт. Проводилось анкетирование до операции, через 3, 6 и 12 мес после операции с помощью следующих шкал и опросников: ВАШ (визуально-аналоговая шкала боли), индекс Лекена, WOMAC (Western Ontario and McMaster Universities Arthritis Index) и KOOS (Knee Injury and Osteoarthritis Outcome Score).
Выбор метода устранения послеожоговых контрактур плечевых суставов
Аннотация
Обоснование. В Россиийской Федерации за год регистрируется более 400 тыс. пациентов с термическими поражениями, из которых примерно 30% нуждаются в госпитализации. Особое внимание врачей направлено на реабилитацию больных с последствиями глубоких ожогов. По данным ряда авторов, глубокие ожоги встречаются в 47% случаев. Наиболее частыми последствиями глубоких ожогов являются формирование контрактур и деформаций конечностей. При этом формирование контрактуры плечевого сустава происходит более чем у 50% пациентов. От своевременности проведения и выбора оптимального оперативного вмешательства из широкого спектра реконструктивно-пластических методик, зависит результат и сроки возвращения пациента к активной социальной и трудовой жизни.
Цель работы — улучшение функциональных и эстетических результатов хирургического лечения больных с послеожоговыми контрактурами плечевых суставов.
Материалы и методы. С 2011 по 2020 год прооперировано 198 пациентов: 59% женщин, 41% мужчин. Контрактуры правых плечевых суставов встречались в 54,5%, левых — в 38,5%, правых и левых одновременно — в 7% случаев. Возраст пациентов варьировал в промежутке от 18 до 72 лет, 99% — трудоспособного возраста. Объем предоперационного обследования пациентов: клинические данные; фотодокументация; дупплексное сканирования сосудов; определение степени контрактуры с помощью механического угломера. Пациенты с I степенью поражения плечевого сустава составляли 29% от общего числа, со II степенью — 60%, с III — 11%. Ранняя хирургическая реабилитация не позволяет развиваться вторичным миогенным и артрогенным контрактурам и ускоряет социальную реабилитацию пациента. Для устранения контрактур применяли пластику местными тканями с использованием кожно-жирового языкообразного лоскута подмышечной впадины, пластику неперфорированным полнослойным или расщепленным кожным трансплантатом, пластику ротированным лоскутом на основе перфорантных сосудов, метод экспандерного растяжения.
Результаты. В ближайшем послеоперационном периоде не было выявлено бактериальное инфицирование, развитие тотального и краевого некроза, гематом, сером. Полное устранение контрактуры плечевого сустава получили в 63% случаев. Подвижность сустава увеличилась более чем на 60° у 30% пациентов.
Заключение. Представленный алгоритм выбора методов хирургической реабилитации при контрактуре плечевого сустава позволяет повысить эффективность реконструктивной хирургии последствий ожоговой травмы.
Анализ морфологических изменений стенки желчного пузыря у пациентов после эндоскопического декомпрессионного вмешательства на желчных протоках
Аннотация
Обоснование. Зачастую при выполнении лапароскопической холецистэктомии у пациентов, перенесших ретроградную эндоскопическую холедохолитоэкстракцию, возникают технические сложности, что связано с развитием деструктивных изменений в желчном пузыре. Однако в литературе на сегодняшний день отсутствуют исследования по оценке морфологических изменений, происходящих в стенке желчного пузыря на разных сроках после эндоскопического ретроградного вмешательства на желчных протоках. Актуальность темы и ее малоизученность побудили нас к проведению данного исследования.
Цель — определить оптимальные сроки выполнения лапароскопической холецистэктомии после эндоскопического декомпрессионного вмешательства на желчных протоках, выполняемого по поводу желчнокаменной болезни, осложненной холедохолитиазом, в зависимости от морфологических изменений, возникающих в стенке желчного пузыря.
Материалы и методы. Представлен сравнительный анализ патологоанатомического исследования 198 желчных пузырей, удаленных оперативным путем на разные сутки после эндоскопического декомпрессионного вмешательства на желчных протоках, выполняемого по поводу желчнокаменной болезни, осложненной холедохолитиазом.
Результаты. В 1-й группе холецистэктомия после эндоскопического декомпрессионного вмешательства на желчных протоках выполнялась на 1–3-е сутки. Изменения в стенки желчного пузыря были отмечены у 10 (12,8%) пациентов. Во 2-й группе холецистэктомия была выполнена на 4–7-е сутки. Изменения воспалительного характера были обнаружены в 13 (37,1%) препаратах. При патологоанатомическом исследовании операционного материала 3-й группы пациентов, которым холецистэктомию выполнили на 14–30-е сутки, изменения в стенке желчного пузыря были отмечены в 48 (56,4%) случаях.
Заключение. Наиболее оптимальным является выполнение лапароскопической холецистэктомии после эндоскопического декомпрессионного вмешательства на желчных протоках в течение первых 72 ч.
Комплексная реабилитация при повреждении внутренней боковой связки коленного сустава у лиц, занимающихся горнолыжным спортом и сноукайтингом
Левков В.Ю., Иконникова М.С., Андронова Л.Б., Ремизов А.Н., Панюков М.В., Буторина А.В., Поляев Б.А., Лобов А.Н., Плотников В.П., Платонова А.В.
Аннотация
Обоснование. Основной функцией внутренней боковой связки является статическая стабилизация при отклонении голени кнаружи. Ее повреждение возникает в результате резкого воздействия на голень и коленный сустав в вальгусном направлении, что часто является причиной возникновения нестабильности коленного сустава, рецидивирующего синовита, посттравматического гонартроза. В результате этого развиваются функциональные нарушения, ограничивающие двигательные возможности и влияющие на опороспособность пораженной конечности.
Цель исследования: анализ эффективности различных современных реабилитационных методик, предусматривающих пациенториентированный подход в программе консервативного лечения повреждений различной степени внутренней боковой связки, на основе оценки возможностей магнитно-резонансной томографии (МРТ) у 38 пациентов.
Материалы и методы. Под наблюдением находилось 38 пациентов с частичным повреждением большеберцовой коллатеральной связки (27 мужчин и 11 женщин — 71,05 и 28,95% соответственно). Средний возраст составил 28,5 года (от 19 до 38 лет). Все обследуемые занимались горнолыжным спортом и сноукайтингом в дисциплине «горные лыжи». Диагноз установлен на основании клинического обследования, жалоб пациента и заключения по результатам МРТ коленного сустава. Исследование проводилось на магнитно-резонансном томографе Vectrа-2 (General Electric, США) со сверхпроводящим магнитом и индукцией магнитного поля 0,5 Тл. Оптимальной для исследования коленного сустава явилась квадратурная приемно-передающая катушка Surf-76, которая позволяла выбрать малое поле зрения без артефактов или пространственного искажения и давала возможность увеличения коэффициента сигнал/шум. Исследование проводилось дважды: в день обращения (максимум 1,5 сут после травмы) и в конце 6-й нед консервативного лечения.
Результаты. При использовании предложенной авторами программы восстановительного лечения у пациентов с данной патологией отмечалось уменьшение выраженности клинических симптомов и улучшение функциональных характеристик. Включение методики кинезиотейпирования способствует сокращению сроков восстановительного лечения.
Заключение. Применение современных неинвазивных методов диагностики состояния костной ткани, суставного хряща и околосуставных мягких тканей (в частности, МРТ), позволяет не только установить степень повреждения анатомических структур, но и выбрать оптимальную тактику консервативного лечения пациентов с частичными повреждениями внутренних боковых связок, определить длительность и степень искусственной иммобилизации, сроки начала реабилитационных мероприятий. Результатами предложенной программы восстановительного лечения при повреждении медиальной связки коленного сустава являются уменьшение выраженности боли, синовита, хромоты при повышении силы и упругости мышц, а также восстановление стабильности коленного сустава.
Является ли отношение С-реактивного белка к альбумину прогностическим фактором у детей с периферическим параличом лицевого нерва?
Аннотация
Обоснование. Паралич Белла, который считается идиопатическим поражением лицевого нерва и в патогенезе которого, как полагают, играет не последнюю роль воспаление, — это заболевание, характеризующееся острой односторонней слабостью мышц, иннервируемых лицевым нервом.
Цель исследования — изучение связи между отношением С-реактивного белка к альбумину и гематологическими параметрами отношения нейтрофилов к лимфоцитам, тромбоцитов к лимфоцитам, среднего объема тромбоцитов и ширины распределения эритроцитов по объему у детей с параличом Белла.
Материалы и методы. В исследование были включены 65 детей с диагностированным идиопатическим периферическим параличом лицевого нерва и 49 условно здоровых детей (контрольная группа). Пациентов разделили на 2 группы в соответствии с оценкой по шкале House–Brackmann на момент постановки диагноза: легкая форма (нарушения II–III степени) и тяжелая форма выраженности заболевания (нарушения IV–V степени). Пациенты с нарушениями I степени, что подразумевает нормальную, здоровую, симметричную мышечную активность, не были включены в исследование. В конце 6-месячного периода наблюдения пациентов разделили на 3 группы: с признаками полного выздоровления, частичного выздоровления и отсутствием улучшений. Пациенты и контрольная группа сравнивались по показателям: отношение нейтрофилов к лимфоцитам (NLR), тромбоцитов к лимфоцитам (PLR), средний объем тромбоцитов (MPV) и ширина распределения эритроцитов по объему (RDW). После лечения группы с полным выздоровлением и отсутствием улучшений сравнивались по показателям CAR, NLR, PLR, MPV, RDW.
Обзоры
Listeria monocytogenes сегодня
Груздева О.А., Тартаковский И.С., Малеев В.В., Саитгареев Р.Ш., Кормилицина В.Г., Шарапченко С.О., Кисиль О.В., Габриэлян Н.И.
Аннотация
Эпидемиологический надзор за листериозом остается актуальной проблемой для России, особенно в условиях мегаполиса. Грамположительная бактерия Listeria monocytogenes, вызывающая одноименное инфекционное заболевание, широко распространена в природе и относится к патогенам, попадающим в наш организм с пищевыми продуктами. Особенную опасность представляют продукты, готовые к употреблению, поскольку между их производством и потреблением не проводится термообработка или другие воздействия противомикробных препаратов. Новорожденные, беременные женщины, пожилые люди и люди с ослабленным иммунитетом особенно подвержены листериозу. Своевременное обнаружение L. monocytogenes в пищевых продуктах на этапах их изготовления и хранения важно как для предприятий пищевой промышленности и общественного питания, так и для общественного здравоохранения.
Современные взгляды на диагностику и тактику лечения детей с повреждениями селезенки
Аннотация
В исследовании были подняты современные проблемы, возникающие при использовании различных хирургических методов лечения повреждений селезенки и их последствия. Основываясь на обзоре литературы, была поставлена задача определить структуру повреждений селезенки и особенности их диагностики и лечения у детей. Целью поиска литературы стало выявление основных показаний, последствий, критериев выбора методик проведения операций на селезенке, сравнение различных методов оценки и оперативных техник и определение наиболее оптимальной, улучшающей качество жизни пациентов. Были определен алгоритм действий при закрытой травме живота у детей.
Негуманная медицина: разработка и использование биологического оружия императорской Японией во время Второй мировой войны
Аннотация
В настоящее время остро ощущается дефицит информации о деятельности японских врачей во время Второй мировой войны. Являясь страной с ограниченными природными, финансовыми и человеческими ресурсами, императорская Япония в своем устремлении установить господство в Юго-Восточной Азии рассматривала биологическое и химическое оружие как один из наиболее перспективных и эффективных способов ведения войны. В середине 1920-х годов японское руководство одобрило исследования в области биологической и химической войны. Реализация проекта создания биологического оружия, включая испытания на людях, была поручена Shiro Ishii и группе японских ученых под его руководством, военных и гражданских специалистов. В этих исследованиях изучалась эффективность использования возбудителей чумы, газовой гангрены, холеры, сибирской язвы и др. Ход экспериментов, включая детальное описание страданий испытуемых и результаты аутопсии/вивисекции, тщательно документировался. Полевые испытания представляли собой распространение среди китайского населения зараженных продуктов питания и посевного материала, а также заражения источников водоснабжения. Также, в соответствии с интересами военных, на заключенных исследовались эффективность боеприпасов, влияние декомпрессии, гипотермии и электрического тока. После завершения Второй мировой войны и капитуляции императорской Японии были найдены масштабные захоронения жертв экспериментов на территории Китайской Народной Республики, в том числе вблизи от границ СССР. В статье акцентируется внимание на этической составляющей проводимых исследований, основанной на доминирующей в японском обществе точке зрения об оправданности любых действий с целью победы во славу страны и императора и отсутствии каких-либо этических сомнений, основанном на предубеждении японцев против иностранцев вообще и китайцев в частности.
Читайте также: