МРТ при ВИЧ-ассоциированном миелите
Добавил пользователь Дмитрий К. Обновлено: 27.01.2026
Токсокароз – паразитарное зоонозное заболевание из группы нематодозов, вызываемое Toxocara canis –гельминтом, поражающим представителей семейства псовых, и, вероятно, Toxocara cati – гельминтом, поражающим представителей семейства кошачьих. Заражение человека токсокарами обусловлено попаданием зрелых цист в желудочно-кишечный тракт, где личинки выходят из яиц, проникают через стенку кишки в кровоток и мигрируют в различные органы и ткани, в том числе легкие, сердце, печень, мышцы и центральную нервную систему. Нейротоксокароз – редкая, но наиболее тяжелая и трудно диагностируемая клиническая форма токсокароза, которая может манифестировать в виде деменции, эпилептических приступов, симптомов менингоэнцефалита, миелита, церебрального васкулита и других проявлений со стороны центральной нервной системы. Поражение нервной системы при токсокарозе может быть обусловлено повреждением тканей вследствие миграции личинок либо иммунопосредованными механизмами. В данном клиническом наблюдении мы представляем пациента с иммуноопосредованным продольно-распространенным поперечным миелитом, протекающим на фоне хронической токсокарозной инфекции. Опыт зарубежных исследователей показывает, что миелит на фоне токсокароза – потенциально курабельное заболевание, но без должного лечения приводит к быстрой и тяжелой инвалидизации пациентов.
1. Beh S.C., Greenberg B.M., Frohman T., Frohman E.M. Transverse myelitis. Neurologic Clinics. 2013. vol. 31. no. 1. P. 79–138.
2. Pekcevik Y., Mitchell C.H., Mealy M.A., Orman G., Lee I.H., Newsome S.D., Thompson C.B., Pardo C.A., Calabresi P.A., Levy M., Izbudak I. Differentiating neuromyelitis optica from other causes of longitudinally extensive transverse myelitis on spinal magnetic resonance imaging. Multiple Sclerosis Journal. 2016. vol. 22. no. 3. P. 302–311.
3. Kitley J.L., Leite M.I., George J.S., Palace J.A. The differential diagnosis of longitudinally eхtensive transverse myelitis. Multiple Sclerosis Journal. 2012. vol. 18. P. 271–285.
4. Flanagan E.P. Autoimmune myelopathies. Handbook of Clinical Neurology. 2016. vol. 133. P. 327–351.
5. Trebst C., Raab P., Voss E.V., Rommer P., Abu-Mugheisib M., Zettl U.K., Stangel M. Longitudinal extensive transverse myelitis – it's not all neuromyelitis optica. Nature Reviews Neurology. 2011. vol. 7. no. 12. P. 688–698.
7. Ma G., Holland C.V., Wang T., Hofmann A., Fan C.K., Maizels R.M., Hotez P.J., Gasser R.B. Human toxocariasis. The Lancet Infectious Diseases. 2018. vol. 18. no. 1. e.14‐24. P. 1-11.
8. Finsterer J., Auer H. Neurotoxocarosis. Journal of the Institute of Tropical Medicine of Sao Paulo. 2007. vol. 49. no. 5. P. 279‐287.
9. Sánchez S.S., García H.H., Nicoletti A. Clinical and Magnetic Resonance Imaging Findings of Neurotoxocariasis. Frontiers in Neurology. 2018. vol. 9. no. 53. P. 1-7.
10. Jab-bour R.A., Kanj S.S., Sawaya R.A., Awar G.N., Hourani M.H., Atweh S.F. Toxocara canis myelitis: clinical features, magnetic resonance imaging (MRI) findings, and treatment outcome in 17 patients. Medicine (Baltimore). 2011. vol. 90. no. 5. P. 337-343.
11. Lee I.H., Kim S.T., Oh D.K., Kim H.J., Kim K.H., Jeon P., Byun H.S. MRI findings of spinal visceral larva migrans of Toxocara canis. European Journal of Radiology. 2010. vol. 75. no. 2. P. 236-240.
12. Hiramatsu Y., Yoshimura M., Saigo R., Arata H., Okamoto Y., Matsuura E., Maruyama H., Takashima H. Toxocara canis myelitis involving the lumbosacral region: a case report. The Journal of Spinal Cord Medicine. 2017. vol. 40. no. 2. P. 241-245.
13. Levy M., Bourrat E., Baudouin V., Guillem C., Peuchmaur M., Deschenes G., Fila M. Toxocara canis infection: Unusual trigger of systemic lupus erythematosus. Pediatrics International. 2015. vol. 57. no. 4. P. 785-788.
Термин «поперечный миелит (ПМ)» используется для описания этиологически и патогенетически гетерогенного синдрома острого или подострого поражения спинного мозга (СМ) воспалительного характера, приводящего к парезам, чувствительным и вегетативным нарушениям ниже уровня поражения [1]. Термин «продольно-распространенный поперечный миелит (ПРПМ)» используется для описания гиперинтенсивного поражения СМ на сагиттальных T2-взвешенных изображениях (T2 ВИ) магнитно-резонансной томографии (МРТ), затрагивающего три и более сегментов [2]. Классически развитие ПРПМ ассоциировано с заболеваниями спектра оптиконейромиелита (ЗСОНМ), однако для развития этого тяжелого поражения спинного мозга существует и множество других причин [3]. К ним относятся другие демиелинизирующие заболевания центральной нервной системы (ЦНС) (рассеянный склероз, острый рассеянный энцефаломиелит), системные аутоиммунные заболевания (системная красная волчанка (СКВ), синдром Шегрена, антифосфолипидный синдром, болезнь Бехчета, системный склероз), нейросаркаидоз, неопластические процессы и паранеопластические синдромы, а также инфекционные и параинфекционные поражения СМ [3, 4, 5]. Токсокароз – паразитарное зоонозное заболевание из группы нематодозов, вызываемое Toxocara canis – гельминтом, поражающим представителей семейства псовых, и, вероятно, Toxocara cati – гельминтом, поражающим представителей семейства кошачьих [6]. Заражение человека токсокарами обусловлено попаданием зрелых цист в желудочно-кишечный тракт (ЖКТ), где личинки выходят из яиц, проникают через стенку кишки в кровоток и мигрируют в различные органы и ткани, в том числе легкие, сердце, печень, мышцы и ЦНС [7]. Это объясняет многообразие клинических форм заболевания. Нейротоксокароз – редкая, но наиболее тяжелая и трудно диагностируемая клиническая форма токсокароза, которая может манифестировать в виде деменции, эпилептических приступов, симптомов менингоэнцефалита, миелита, церебрального васкулита, а также других симптомов со стороны центральной нервной системы [8].
Цель исследования: описание редкого клинического случая иммуноопосредованного ПРПМ, протекающего на фоне хронической токсокарозной инфекции. Клиническое наблюдение. Пациент И., 53 года, по профессии учитель средней школы (стаж работы более 28 лет), в ноябре 2019 г. поступил в отделение неврологии № 1 лечебно-реабилитационного комплекса ФГБУ «НМИЦ им. В.А. Алмазова» МЗ РФ с жалобами на прогрессирующую слабость и чувство онемения в нижних конечностях, чувство онемения в нижней половине туловища (до уровня реберной дуги), ощущение жжения в ногах (преимущественно в стопах), чувство стягивания (по типу корсета) в левой половине живота, затруднение при ходьбе (ходит с тростью), периодическую задержку мочеиспускания и дефекации (мочеиспускание с натуживанием, запоры), повышенную утомляемость, общую слабость, повышенную потливость в ночные часы, эпизоды нарушения сна по типу бессонницы, периодическое чувство аритмичного сердцебиения.
Из анамнеза жизни известно, что пациент, проживающий в Чувашской Республике в частном доме, ведет домашнее хозяйство, в котором имеются сельскохозяйственные животные (свиньи, коровы, козы, куры), а также собака и кошка. Употребляет в пищу мясо выращенного скота, занимается самостоятельно убоем и разделыванием туш животных на территории собственного участка, не пользуясь при этом перчатками и другими гигиеническими средствами защиты. Известно, что с 2010 г. пациент наблюдался у кардиолога по поводу частой полиморфной желудочковой экстрасистолии, с 2012 г. принимал бета-адреноблокаторы (соталол 80 мг/сут.). В 2012 г. был госпитализирован с жалобами на появление ноюще-давящих болей за грудиной. Была проведена коронарная ангиография – выявлен стеноз передней межжелудочковой ветви левой коронарной артерии 45%. В июне 2015 г. проходил стационарное лечение в кардиологическом отделении по поводу нестабильной стенокардии, II ФК. Пациент был неоднократно обследован гастроэнтерологом, в сентябре 2016 г. – с подозрением на хронический токсический (медикаментозный?) гепатит, в декабре 2016 г. – по поводу хронического холецистита, в октябре 2016 г. – по поводу хронического паренхиматозного панкреатита. В марте 2017 г. в связи с жалобами на немотивированную общую слабость, тяжесть в правом подреберье проходил стационарное лечение с представлением о хроническом криптогенном гепатите с выраженной ферментативной активностью. Пациент неоднократно обследовался на HBsAg, HCV, результат был отрицательным. ИФА на аутоиммунные гепатиты и ANA (антинуклеарные антитела (АТ)) также были отрицательными. В 2017 г. наблюдался по поводу гастроэзофагеальной рефлюксной болезни (ГЭРБ) с эзофагитом нижней трети и эрозивной гастропатией (по данным эзофагогастродуоденоскопии). Тогда же впервые был заподозрен токсокароз. В клиническом анализе крови (КАК) было выявлено повышение эозинофилов до 9,5% (0–5%). Определялся повышенный уровень гамма-глутамилтрансферазы 105 Ед/л (10,0–71,0 Ед/л). Остальные рутинные лабораторные показатели были в пределах нормы. Была проведена ИФА диагностика гельминтов: IgG к аскариде – 1:100 (в норме отрицательный), IgG к токсокарам – 1:400 (в норме отрицательный). При исследовании дуоденального содержимого на лямблии был получен отрицательный результат. В мае 2017 г. проходил стационарное лечение с представлением о хроническом гепатите, ассоциированном с токсокарозом. Получал гепатопротекторы, спазмолитики, полиферментные препараты, на фоне чего отмечал некоторое улучшение. В 2018 г. при повторном ИФА вновь были обнаружены IgG к токсокарам 1:100 (в норме отрицательный). В кале были выявлены цисты лямблий. Получал альбендазол (400 мг по 1 таблетке 2 раза в сутки) в течение 7 дней. В сентябре 2018 г. было затяжное обострение хронического бронхита. На КТ органов грудной клетки (ОГК) в S8 справа был обнаружен единичный очаг с четкими неровными контурами размерами 7х8 мм. По данным бронхоскопии был выявлен двусторонний диффузный гнойный эндобронхит. Исследование крови на онкомаркеры дало отрицательный результат. Получал антибактериальную терапию, муколитическую терапию, глюкокортикостероиды (ГКС), повторный курс альбендазола. С января 2019 г. пациент стал отмечать появление онемения, жжения, парестезий в стопах с постепенным восхождением уровня чувствительных нарушений. С марта 2019 г. стал отмечать нарушение мочеиспускания в виде частых императивных позывов, ощущения неполного опорожнения мочевого пузыря. Ввиду нарушения мочеиспускания неоднократно был осмотрен урологом с представлением о доброкачественной гиперплазии предстательной железы, хроническом простатите. На фоне терапии альфа-1-адреноблокаторами значимого улучшения отмечено не было. На МРТ головного мозга (ГМ) от 12.03.2019 были выявлены МР-признаки перивентрикулярных глиозных изменений, преимущественно слева. В марте 2019 г. также было выполнено УЗИ коленных суставов, где были выявлены УЗ-признаки незначительного синовиита правого коленного сустава, умеренных дегенеративных изменений менисков с обеих сторон, синдром Osgood–Schlatter слева. Ранее лабораторно неоднократно наблюдалось изолированное повышение ревматоидного фактора (РФ) от 87 МЕ/мл до 108 МЕ/мл (
Рис. 1. Магнитно-резонансная томография грудного отдела позвоночника без
контрастного усиления. А – сагиттальный срез в режиме T2 STIG. Б – аксиальный срез (линия среза указана на сагиттальном срезе), программа T2 tra. Стрелками указаны очаги поражения СМ
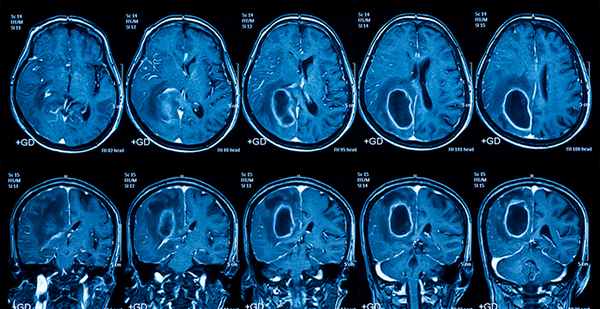
Рис. 2. Магнитно-резонансная томография ГМ без контрастного усиления. Стрелками указаны участки лейкоэнцефалопатии. А, В – аксиальные срезы в режиме T2 FLAIR.
Б, Г – сагиттальные срезы в режим T2 tse tra. Стрелками указаны очаги поражения ГМ
Таким образом, можно предположить, что токсокары, помимо механического повреждения тканей во время миграции, могут вызвать каскад аутоиммунных реакций, приводящих к развитию поражений СМ. Поэтому пациентам с миелитом на фоне токсокароза целесообразно назначать ГКС вместе с антигельминтными препаратами.
Заключение. Учитывая низкую настороженность и недостаточную осведомленность клиницистов о токсокарозе, часто стертую клиническую картину заболевания, в случаях развития острого и подострого ПМ (в том числе ПРПМ) неясной этиологии целесообразно исключать гельминтную инвазию (в частности, токсокароз), а при выявлении диагностически значимого титра АТ к токсокарам назначать терапию альбендазолом и ГКС. Опыт зарубежных исследователей показывает, что миелит на фоне токсокароза – потенциально курабельное заболевание, но без должного лечения приводит к быстрой и тяжелой инвалидизации пациентов.
МРТ при ВИЧ-ассоциированном миелите
МРТ при ВИЧ-ассоциированном миелите
а) Терминология:
• Вторичная миелопатия, связанная с ВИЧ-инфекцией
б) Лучевая диагностика ВИЧ-ассоциированного миелита:
• Наиболее распространенный признак: атрофия спинного мозга
• Гиперинтенсивность Т2-сигнала спинного мозга ± неравномерное контрастное усиление:
о Грудной > шейный отдел спинного мозга с краниальным распространением поражения по мере прогрессирования заболевания
в) Дифференциальная диагностика:
• Дефицит витамина В12
• Вирус ветряной оспы
• Рассеянный склероз
• Поперечный миелит
• Вирус Т-клеточной лейкемии/лимфомы человека
(Слева) Сагиттальный срез, МР-И в режиме FLAIR: очаги высокой интенсивности сигнала в толще грудного отдела спинного мозга. Признаков отека спинного мозга нет. Выявленные изменения соответствуют находкам, обнаруживаемым при ВИЧ-ассоцииро-ванном миелите.
(Справа) Аксиальный срез, Т2-ВИ: в правой половине спинного мозга определяется гиперинтенсивный очаг. Признаков отека спинною мозга нет. При контрастировании в Т1 -режиме (здесь не представлено) контрастного усиления сигнала не отмечено. Выявленные изменения соответствуют находкам, обнаруживаемым при ВИЧ-ассоциированном миелите. (Слева) Микрофотограмма, низкое увеличение, окраска Люксолом синим. Видны признаки распространенной губчатой перестройки белою вещества спинного мозга, являющейся проявлением вакуолярной миелопатии. Поражения спинною и головною мозга нередко развиваются отдельно друг от друга, что позволяет предположить различные патогенетические механизмы этих поражений.
(Справа) Микрофотограмма, высокое увеличение, окраска Люксолом синим. Определяются признаки выраженной вакуолизации белого вещества спинною мозга как проявление ВИЧ-ассоциированной миелопатии.
г) Патология:
• Медленная ретровирусная инфекция, поражающая моноциты и макрофаги спинного мозга:
о Поражения спинного и головного мозга нередко развиваются отдельно друг от друга, что позволяет предположить различные патогенетические механизмы этих поражений
• Оппортунистические инфекции центральной и периферической нервной системы, злокачественные новообразования
д) Клинические вопросы:
• Постепенно развивающийся прогрессирующий спастический парапарез, сопровождающийся атаксией, нарушениями мочеиспускания и чувствительными нарушениями:
о Вскоре после наступления сероконверсии может развиться острый миелитический синдром
• Воспалительный синдром восстановления иммунитета → миелопатия
• Диагноз ставится методом исключения на основании клинических, лабораторных и рентгенологических данных:
о МРТ применяется для исключения других заболеваний позвоночника и спинного мозга
е) Диагностический поиск:
• Всегда необходимо исключить другие, курабельные причины развития миелопатии
• Наиболее распространенной МР-находкой является атрофия спинного мозга, характеризующаяся преимущественным поражением грудного ± шейного отдела спинного мозга
Острый поперечный миелит
Острый поперечный миелит представляет собой острое воспаление серого и белого вещества одного или более прилегающих сегментов спинного мозга, обычно на грудном уровне. Среди причин выделяют рассеянный склероз, оптикомиелит, инфекцию, аутоиммунный или постинфекционный воспалительный процесс, васкулит, а также прием некоторых препаратов. В клинической картине отмечается двусторонний двигательный и чувствительный дефициты ниже уровня поражения. Диагноз обычно устанавливается на основании МРТ, анализа цереброспинальной жидкости и исследования крови. В раннем периоде назначаются кортикостероиды в виде внутривенных инфузий и плазмаферез. В других случаях проводится поддерживающая терапия и меры, направленные на устранение причины состояния.
Наиболее часто причиной острого поперечного миелита является рассеянный склероз Рассеянный склероз (РС) Рассеянный склероз (РС) характеризуется появлением в головном и спинном мозге диссеминированных очагов демиелинизации. Характерные симптомы включают зрительные и глазодвигательные нарушения. Прочитайте дополнительные сведения , системной красной фолчанкой (СКВ) Системная красная волчанка (СКВ) Системная красная волчанка – хроническое мультисистемное воспалительное заболевание аутоиммунной природы; поражает преимущественно молодых женщин. Наиболее часто заболевание проявляется артралгиями. Прочитайте дополнительные сведения Mycoplasma pneumoniae – частая причина пневмонии, особенно внебольничной. Прочитайте дополнительные сведения , болезнью Лайма Болезнь Лайма Болезнь Лайма – передаваемая клещами инфекция, вызываемая видом spirochete Borrelia. Ранние признаки включают сыпь в виде мигрирующей эритемы, которая может сопровождаться спустя несколько. Прочитайте дополнительные сведения Treponema pallidum и характеризуется 3 последовательными клиническими, симптоматическими стадиями, отделенными периодами бессимптомной скрытой инфекции. Прочитайте дополнительные сведения , туберкулезом (ТБ) Туберкулез (ТБ) Туберкулез (ТБ) является хронической прогрессирующей микобактериальной инфекцией, часто имеющей латентный период после начального инфицирования. Чаще всего ТБ поражает легкие. Симптомы включают. Прочитайте дополнительные сведения
Часто механизм возникновения поперечного миелита остается неясным, однако в некоторых случаях хронологическая связь с вирусной инфекцией или развитие болезни после вакцинации позволяет предположить аутоиммунный характер патологии. Наблюдается диффузное воспаление одного или нескольких сегментов спинного мозга, вызывающее нарушение всех функций спинного мозга.
Симптомы и признаки острого поперечного миелита
Симптомы острого поперечного миелита могут включать боль в шее, спине или голове. В течение нескольких часов или дней развиваются чувство опоясывающей скованности на уровне груди или живота, слабость, покалывание, онемение стоп и голеней, затруднение мочеиспускания. В течение нескольких дней неврологический дефицит может усугубляться с развитием симптоматики полной поперечной миелопатии – параплегией, утратой чувствительности ниже уровня поражения, задержки мочи и недержанием кала. На ранних стадиях в некоторых случаях отмечается сохранность суставно-мышечного чувства и вибрационной чувствительности.
Острый поперечный миелит иногда рецидивирует у пациентов с рассеянным склерозом, СКВ или антифосфолипидным синдромом.
Диагностика острого поперечного миелита
МРТ и анализ спинномозговой жидкости (СМЖ)
Другие исследования для исключения поддающихся лечению заболеваний
Для диагностики необходимы МРТ и анализ ЦСЖ. При МРТ в случае поперечного миелита выявляется отек спинного мозга; также это исследование позволяет исключить другие поддающиеся лечению причины патологии спинного мозга (например, сдавление спинного мозга Компрессия спинного мозга При различных повреждениях может развиться компрессия спинного мозга, вызывающая сегментарные нарушения чувствительности, двигательной и рефлекторной сферы, парезов сфинктеров. Диагноз ставится. Прочитайте дополнительные сведения Исследование на маркер оптикомиелита – аутоантитела класса G против белка водных каналов астроцитов аквапорина 4-го типа (NMO-IgG) является высокоспецифичным и позволяет дифференцировать оптикомиелит Диагностика Оптиконевромиелит является демиелинизирующим заболеванием, которое преимущественно поражает глаза и спинной мозг, но может затрагивать и другие структуры центральной нервной системы (ЦНС), содержащие. Прочитайте дополнительные сведения от рассеянного склероза Диагностика Рассеянный склероз (РС) характеризуется появлением в головном и спинном мозге диссеминированных очагов демиелинизации. Характерные симптомы включают зрительные и глазодвигательные нарушения. Прочитайте дополнительные сведенияИсследования для поддающихся лечению причин должны включать в себя рентгенографию органов грудной клетки, пробу Манту (PPD-сухой туберкулин, очищенный от белков среды), серологические тесты на выявление микоплазменной инфекции, болезни Лайма и ВИЧ, скорость оседания эритроцитов (СОЭ), определение концентрации антинуклеарных антител, а также исследования ЦСЖ и крови на венерические заболевания (тесты лаборатории изучения венерических заболеваний). В анамнезе может быть указание на употребление наркотических препаратов.
Дифференциальный диагноз острого поперечного миелита включает другие поперечные миелопатии вследствие дефицита питательных веществ (например, недостаток витамина В12, фолата, цинка или меди), сосудистой недостаточности и интраспинальных опухолей.
Проводится МРТ головного мозга; у 50% пациентов с множественными перивентрикулярными очагами повышенной интенсивности в режиме Т2 развивается рассеянный склероз (при отсутствии таковых – лишь в 5% случаев).
Прогноз при остром поперечном миелите
Как правило, прогноз тем хуже, чем быстрее прогрессирует патологический процесс. Наличие болевого синдрома указывает на более выраженную воспалительную реакцию. Выздоровление наступает у порядка трети пациентов, у трети сохраняются слабость и расстройства мочеиспускания, и оставшаяся треть больных продолжает быть прикованной к постели и страдать устойчивым недержанием мочи и кала.
У 10-20% пациентов с неуточненной вначале этиологией заболевания впоследствии развивается рассеянный склероз.
Поперечный миелит
Раздел только для специалистов в сфере медицины, фармации и здравоохранения!
Содержание
Острый поперечный миелит является редким приобретенным нейроиммунным заболеванием спинного мозга, которое может проявляться быстрым появлением слабости, сенсорными изменениями и дисфункцией кишечника или мочевого пузыря. Поперечный миелит может возникать как самостоятельное заболевание, обычно как постинфекционное осложнение, но он также существует в континууме нейровоспалительных заболеваний, которые включают острый диссеминированный энцефаломиелит, рассеянный склероз и оптикомиелит (болезнь Девика). Клинические особенности, диагностические исследования, острая и хроническая терапия различаются между этими формами ТМ. При обследовании пациентов с острыми миелопатиями важно исключить компрессионные и невоспалительные причины миелопатии, а также различать различные типы ТМ, поскольку прогноз, риск рецидива и варианты лечения могут различаться среди этих отдельных состояний.
Причины и развитие поперечного миелита
Иммунопатогенез поперечного миелите разнообразен и отражает довольно разнообразный спектр этого заболевания от идиопатического до ассоциированного с заболеванием миелита. Имеются данные о периваскулярной инфильтрации моноцитами и лимфоцитами в очаге поражения. Также сообщается о дегенерации аксонов. Эта патологическая гетерогенность и вовлечение как серого, так и белого вещества позволяют предположить, что поперечный миелит является не чистым демиелинизирующим заболеванием, а скорее смешанным воспалительным заболеванием, поражающим нейроны, аксоны, олигодендроциты и миелин. Сообщалось о поствакцинальном поперечном миелите, в том числе после вакцин против COVID-19, а в отчетах о вскрытии описывалась лимфоцитарная инфильтрация с демиелинизацией и потерей аксонов. Хотя в этих отчетах о случаях поперечный миелит описывается после вакцинации, причинно-следственная связь не была установлена только на основе времени и последовательности событий. В базе данных США с 64 миллионами доз вакцины, введенных детям и взрослым с 2007 по 2012 год, было только семь человек с поперечным миелитом, которые были вакцинированы в течение интервала первичной экспозиции от 5 до 28 дней до начала клинической манифестации. При сравнении каждого случая со всеми соответствующими субъектами в интервале экспозиции, получившими одну и ту же вакцину, не было выявлено связи поперечного миелита с предшествующей вакцинацией.
В 30–60% случаев идиопатическому поперечному миелиту предшествуют респираторные, желудочно-кишечные или системные заболевания. При параинфекционном поперечном миелите повреждение может быть связано с прямой микробной инфекцией центральной нервной системы или с системным ответом на инфекцию различными агентами, такими как вирус ветряной оспы, вирус герпеса и листерия. Молекулярная мимикрия и заболевание, опосредованное суперантигеном, также были описаны как потенциальные механизмы аутоиммунитета. Молекулярная мимикрия при поперечном миелите постулировалась как причина повреждения после инфицирования Enterobius vermicularis (острицы) у пациента с повышенным титром перекрестно реагирующих антител. Предполагается, что микробные суперантигены, такие как стафилококковые энтеротоксины от A до I, токсин синдрома токсического шока-1 и экзотоксин стрептококкового пиогена стимулируют иммунную систему и, как известно, способны активировать Т-лимфоциты без сигнальных молекул, тем самым вызывая аутоиммунное заболевание путем активации аутореактивных клонов Т-клеток.
Связанные с поперечным миелитом состояния

Идиопатический поперечный миелит обычно возникает как постинфекционное осложнение, которое, по-видимому, является результатом аутоиммунного процесса. В качестве альтернативы он может быть непосредственно связана с инфекционным, системным воспалительным или многоочаговым заболеванием центральной нервной системы.
Приобретенные аутоиммунные заболевания центральной нервной системы, которые могут вызывать поперечный миелит, включают рассеянный склероз, оптиконейромиелит и острый диссеминированный энцефаломиелит.
Поперечный миелит может возникать как составная часть рассеянного склероза. В некоторых случаях поперечный миелит является начальным демиелинизирующим событием (клинически изолированным синдромом), которое предшествует клинически определенному рассеянному склерозу.
Поперечный миелит, проявляющийся в виде протяженного в продольном направлении поражения спинного мозга, охватывающего три и более позвоночных сегмента, является одним из характерных проявлений, наряду с двусторонним невритом зрительного нерва, оптикомиелита. Однако оптиконейромиелит также может вызывать поперечный миелит с вовлечением меньшего количества сегментов.
Поперечный миелит может наблюдаться у пациентов с острым диссеминированным энцефаломиелитом, демиелинизирующим заболеванием центральной нервной системы, которое обычно проявляется монофазным заболеванием с многоочаговыми неврологическими симптомами и энцефалопатией.
Другие состояния центральной нервной системы, которые могут вызвать поперечный миелит, следующие:
- Инфекции, включая, помимо прочего, вирус Западного Нила, вирусы герпеса, ВИЧ, HTLV-1, вирус Зика, боррелию, микоплазму и трепонему. В целом инфекционные причины дисфункции спинного мозга встречаются редко.
- Нейросаркоидоз;
- Паранеопластические синдромы
- Анкилозирующий спондилоартрит
- Синдром антифосфолипидных антител
- Болезнь Бехчета
- Смешанное заболевание соединительной ткани
- Ревматоидный артрит
- Склеродермия
- Синдром Шегрена
- Системная красная волчанка
Классификация поперечного миелита

Поперечный миелит — это воспалительное заболевание, которое проявляется острой или подострой дисфункцией спинного мозга, приводящей к слабости, сенсорным изменениям и вегетативным нарушениям (например, дисфункции кишечника, мочевого пузыря и половой функции) ниже уровня поражения. Идиопатический поперечный миелит определяется его появлением без окончательной этиологии, несмотря на тщательное обследование. Вторичный (ассоциированный с иным заболеванием) чаще всего связана с системной воспалительной аутоиммунной патологией.
Подтипы поперечного миелита дифференцируют на основании клинической тяжести и рентгенологического распространения поражения спинного мозга. К ним относятся острый частичный острый полный и продольно-распространенный поперечный миелит.
- Острый частичный поперечный миелит относится к дисфункции спинного мозга, которая является легкой или грубо асимметричной с поражением на МРТ, распространяющимся на один-два позвоночных сегмента.
- Острый полный поперечный миелит относится к дисфункции спинного мозга, которая вызывает симметричный, полный или почти полный неврологический дефицит (парез, потеря чувствительности и вегетативная дисфункция) ниже уровня поражения с поражением на МРТ, распространяющимся на один-два позвоночных сегмента.
- Продольно-распространенный поперечный миелит относится к полной или неполной дисфункции спинного мозга с поражением на МРТ, которое распространяется на три или более позвоночных сегмента.
Это деление поперечных миелитов на разновидности не совершенно, но предполагает различные подходы к дифференциальной диагностике и прогнозам.
Распространённость поперечного миелита

В одной серии из 354 пациентов с поперечным миелитом примерно 64 % случаев были идиопатическими, а 36 % — ассоциированными с заболеванием (вторичный поперечный миелит). В других отчетах на идиопатический вариант приходится от 15 до 30 % случаев. Большие расхождения в частоте идиопатического варианта могут отражать различия в популяциях зоны охвата, определении заболевания и эволюции методов диагностики.
Клинические проявления поперечного миелита
Начало заболевания характеризуется острым или подострым развитием неврологических признаков и симптомов, соответствующих моторной, сенсорной и/или вегетативной дисфункции. Моторные симптомы включают быстро прогрессирующий парапарез, который может поражать верхние конечности, с начальной вялостью, за которой следует спастичность. У большинства больных отмечается сенсорный уровень. Типичными сенсорными симптомами являются боль, дизестезия и парестезия, хотя парестезия у детей встречается редко. Вегетативные симптомы включают усиление императивных позывов к мочеиспусканию, недержание мочевого пузыря и кишечника, затрудненное или неспособное опорожнение, неполное опорожнение и запор кишечника, а также сексуальную дисфункцию. Возникновение задержки мочи может быть первым признаком миелита и всегда должно повышать вероятность миелопатии.
МРТ спинного мозга обычно показывает аномалию сигнала при использовании гадолиниевого контраста, обычно распространяющуюся на один или несколько сегментов спинного мозга.
Диагностика поперечного миелита
Диагноз поперечного миелита можно подозревать при наличии острых или подострых признаков и симптомов моторной, сенсорной и/или вегетативной дисфункции, которые локализуются в одном или нескольких смежных сегментах спинного мозга у пациентов без признаков компрессионного поражения спинного мозга. Таким образом, диагноз требует исключения компрессионного поражения спинного мозга, обычно с помощью МРТ, и подтверждения воспаления с помощью МРТ с контрастированием гадолинием или люмбальной пункцией.
Диагностические критерии включают следующее:
- Сенсорная, моторная или вегетативная дисфункция, связанная со спинным мозгом
- Двусторонние признаки и/или симптомы
- Четко определенный сенсорный уровень
- Нет признаков компрессионного поражения спинного мозга
- Воспаление, определяемое плеоцитозом спинномозговой жидкости, повышенным индексом IgG или усилением гадолиния на МРТ
- Прогрессирование до надира от 4 часов до 21 дня
Эти критерии полезны для определения популяций для клинических исследований, но некоторые пациенты с поперечным миелитом могут не соответствовать всем вышеперечисленным критериям. Например, у значительного процента людей с клинической картиной, которая в остальном напоминает поперечный миелит, отсутствуют признаки воспаления; следовательно, отсутствие воспалительных маркеров не исключает диагноз.
При подозрении на миелопатию необходима экстренная визуализация позвоночника, чтобы исключить компрессионную этиологию. МРТ позвоночника является предпочтительным диагностическим исследованием, но КТ позвоночника или КТ-миелография являются разумной альтернативой, если МРТ нельзя провести немедленно.
Если компрессионная миелопатия исключена, врач должен определить, является ли миелопатия воспалительной или невоспалительной. Лучшими суррогатными маркерами воспаления являются «горячая» спинномозговая жидкость (т. е. с плеоцитозом и/или повышенным индексом IgG) или «горячая» МРТ позвоночника (т. е. с положительным контрастом гадолиния). Если воспаление присутствует без компрессии спинного мозга, то критерии поперечного миелита соблюдены, и необходимо оценить наличие инфекции, системного воспаления, а также степень и места воспаления центральной нервной системы.
Следующие исследования рекомендуются для оценки состояния всех пациентов с подозрением на поперечный миелит:
- МРТ всего позвоночника с гадолинием и без него для оценки компрессионного или некомпрессионного поражения спинного мозга.
- МРТ головного мозга с гадолинием и без него для оценки наличия поражений головного мозга, свидетельствующих о рассеянном склерозе.
- Анализ спинномозговой жидкости, включая подсчет и дифференциацию клеток, белок, глюкозу, VDRL, олигоклональные полосы, индекс иммуноглобулина G и цитологию
- Сывороточные антитела NMO-IgG (анти-аквапорин-4 IgG), сывороточный B12, метилмалоновая кислота, антитела к иммунодефициту человека, серология сифилиса, сывороточные антитела к ANA, Ro/SSA и La/SSB и тиреостимулирующий гормон
Для пациентов с продольно-обширным поражением спинного мозга дополнительно рекомендуются следующие тесты:
- Скорость оседания эритроцитов в сыворотке, С-реактивный белок, антинуклеарные антитела, антитела к экстрагируемому ядерному антигену, ревматоидный фактор, антифосфолипидные антитела и антинейтрофильные цитоплазматические антитела
- КТ грудной клетки для подтверждения саркоидоза
Некоторым пациентам может потребоваться дополнительное тестирование:
- Нейроофтальмологическое обследование
- Паранеопластическая панель
- Инфекционные серологические исследования и исследования спинномозговой жидкости
- Медь в сыворотке и церулоплазмин
- Уровень витамина Е в сыворотке
- Спинальная ангиограмма
- Коагулограмма
- Электродиагностическая оценка (соматосенсорные вызванные потенциалы, исследования нервной проводимости, электромиография)
- Биопсия слюнной железы
Лечение поперечного миелита
Внутривенные глюкокортикоиды долгое время считались стандартом лечения и терапией первой линии при остром идиопатическом поперечном миелите. Даже без плацебо-контролируемых исследований, оценивающих глюкокортикоиды конкретно при этом варианте, есть убедительные доказательства того, что внутривенные глюкокортикоиды эффективны при острых воспалительных заболеваниях центральной нервной системы, таких как поперечный миелит или рассеянный склероз.
По этой причине рекомендуется лечение высокими дозами глюкокортикоидов внутривенно для взрослых и подростков с острым идиопатическим поперечным миелитом. Предпочтительной схемой считается метилпреднизолон (1000 мг в день) или дексаметазон (200 мг в день) в течение трех-пяти дней. Продолжение лечения глюкокортикоидами или более агрессивными схемами основывается на клиническом течении и рентгенологических параметрах.
Плазмаферез может быть эффективен при острых демиелинизирующих заболеваниях центральной нервной системы, которые не реагируют на лечение высокими дозами глюкокортикоидов. Таким образом, в дополнение к терапии высокими дозами глюкокортикоидов рекомендуется также плазмаферез для пациентов с острым поперечным миелитом с двигательными нарушениями. Предпочтительный режим — пять процедур, каждая с обменом от 1,1 до 1,5 объема плазмы через день в течение 10 дней. Для пациентов со значительным дефицитом нет необходимости ждать завершения лечения глюкокортикоидами. Необходимо использовать клиническую оценку, и некоторым пациентам может помочь более раннее вмешательство с плазмаферезом.
По клиническому опыту, внутривенное введение циклофосфамида (от 800 до 1200 мг/м 2 в виде однократной импульсной дозы) у пациентов с агрессивным поперечным миелитом было связано с хорошими результатами. У части пациентов с системными аутоиммунными заболеваниями (например, системной красной волчанкой) добавление циклофосфамида к схеме лечения улучшило результаты. При отсутствии системного аутоиммунного заболевания плазмаферез в сочетании с метилпреднизоном превосходил монотерапию метилпреднизоном.
Для пациентов с рецидивирующим заболеванием следует рассмотреть постоянную иммуномодулирующую терапию азатиоприном (от 150 до 250 мг в день), метотрексатом (от 15 до 20 мг в неделю) или микофенолатом (от 2 до 3 г в день), хотя пероральный циклофосфамид (2 г/кг в день) также может быть показан для использования у пациентов с системным воспалительным заболеванием.
Прогноз поперечного миелита
У большинства пациентов с идиопатическим поперечным миелитом наблюдается по крайней мере частичное выздоровление, которое обычно начинается в течение одного-трех месяцев и продолжается с помощью физических упражнений и реабилитационной терапии. Восстановление может продолжаться годами. Некоторая степень стойкой инвалидности встречается примерно у 40 %. Очень быстрое начало с полной параплегией и спинальным шоком было связано с худшими результатами.
Необходимы исследования для определения биомаркеров заболевания, которые могли бы работать как предикторы исхода и риск рецидива – таковых пока что нет, однако есть клинические признаки, присутствующие во время начального острого начала, которые могут предсказать рецидив:
- Мультифокальные или продольно-обширные поражения спинного мозга на МРТ
- Поражения головного мозга на МРТ
- Наличие одного или нескольких аутоантител (ANA, dsDNA, фосфолипид, c-ANCA)
- Смешанное заболевание соединительной ткани
- Наличие олигоклональных полос в спинномозговой жидкости
- Серопозитивность на антитела NMO-IgG (анти-аквапорин-4)
Пациенты с острым полным поперечным миелитом имеют риск рассеянного склероза всего от 5 до 10 %, хотя в некоторых отчетах указывается более высокая конверсия. Однако частичный или неполный миелит с легкой или выраженной асимметричной дисфункцией спинного мозга является более распространенным клиническим состоянием и имеет большее значение для рассеянного склероза. У пациентов с острым частичным миелитом в качестве начального проявления и отклонениями на МРТ черепа, показывающими поражения, типичные для рассеянного склероза, частота перехода в рассеянный склероз в течение трех-пяти лет составляет от 60 до 90 %. Напротив, у пациентов с острым частичным миелитом, у которых МРТ головного мозга в норме, рассеянный склероз развивался в 10–30 % случаев за аналогичный период времени. Исследования спинномозговой жидкости предполагают, что пациенты с моносимптомным заболеванием и положительными олигоклональными полосами имеют более высокий риск развития рассеянного склероза, чем пациенты без таковых, хотя результаты анализа спинномозговой жидкости не помогают в дальнейшем прогнозе по сравнению с только МРТ.
МРТ при ВИЧ-ассоциированном миелите

Врач-нейрохирург Алексей Владимирович Димерцев в ходе онлайн-лекции рассказал об опухолях головного мозга.


СПИД — инфекция, вызываемая ВИЧ типа (ВИЧ-1), реже — типа (ВИЧ-2). Неврологиче-ские нарушения встречаются у 1/2-2/3 больных. Они могут возникнуть в любой стадии заболевания, но чаще — в последней. Причины первичных неврологических осложнений СПИДа различны: прямое повреждающее действие вируса на ЦНС, аутоиммунные процессы, нейротоксический эффект, который оказывают как компоненты вируса, так и продукты иммунных реакций. Вторичные осложнения связаны с оппортунистическими инфекциями и опухолями, а также нейротоксическим действием противовирусных средств.
Острая инфекция
Поначалу ВИЧ-инфекция ЦНС обычно протекает бессимптомно, однако в ряде случаев именно неврологические нарушения бывают первым проявлением СПИДа, возникая в период сероконверсии, когда иммунологические показатели еще нормальны. К таким нарушениям относятся:
- Обратимая ВИЧ-энцефалопатия, проявляющаяся оглушенностью, снижением памяти и аффективными расстройствами.
- Острый асептический менингит с головной болью, ригидностью затылочных мышц, светобоязнью и артралгиями, иногда — с папуло-макулезной сыпью.
- Нейропатии отдельных черепных нервов, в том числе паралич Белла, а также острый восходящий или поперечный миелит.
Хроническая инфекция
Примерно у 30% больных СПИДом, почти исключительно при тяжелом нарушении иммунитета, развивается СПИД — ассоциированный когнитивно-двигательный комплекс, или (СПИД-дементный синдром). Он проявляется прогрессирующей деменцией подкоркового типа, иногда с нарушением равновесия и слабостью в ногах. У части больных развиваются мания, органический психоз или реже кататония. Эпилептические припадки бывают вызваны непосредственно ВИЧ, однако такой диагноз ставится лишь методом исключения после клинического обследования, КТ и МРТ. Часто встречаются хватательный рефлекс и другие симптомы поражения лобных долей, тремор, симптом зубчатого колеса, проводниковые расстройства (например, рефлекс Бабинского), нарушение тонких движений, миоклония. КТ обычно выявляет диффузную корковую атрофию и расширение желудочков. При МРТ на T2-изображениях находят многоочаговое или диффузное увеличение интенсивности сигнала от белого вещества. Для ВИЧ-энцефалита патогномонично присутствие многоядерных гигантских клеток (синцитий из инфицированных макрофагов).
Рецидивирующее или хроническое раздражение мозговых оболочек может сопровождаться нейропатией черепных нервов, особенно V, VII и VIII.
ВИЧ-миелопатия (вакуолярная миелопатия) клинически напоминает фуникулярный миелоз при дефиците витамина B12. Характерны спастический парапарез и нарушение проприоцептивной и вибрационной чувствительности (за счет поражения задних столбов) в отсутствие болевого синдрома. Иногда присоединяется недержание мочи и кала. Заболевание прогрессирует в течение нескольких недель или месяцев. Миелопатии часто сопутствует деменция. Дифференциальный диагноз проводят с дефицитом витамина B12, нейросифилисом, миелопатией, вызванной человеческим T-клеточным лимфотропным вирусом типа, опухолью спинного мозга.
Нейропатии часто встречаются при ВИЧ-инфекции. Некоторые нейропатии, вероятно, обусловлены иммунологическими реакциями, другие (особенно прогрессирующая пояснично-крестцовая полирадикулопатия) — вторичной инфекцией. Токсические нейропатии часто наблюдаются при применении антиретровирусных препаратов (диданозина или зальцитабина) и химиотерапевтических средств, используемых для лечения саркомы Капоши.
Пояснично-крестцовая полирадикулопатия иногда непосредственно связана с ВИЧ-инфекцией, и в этом случае она заканчивается спонтанной ремиссией. Однако гораздо чаще она является излечимым, но потенциально летальным осложнением оппортунистической цитомегаловирусной инфекции.
Диагностика. СМЖ при ВИЧ-инфекции
У серопозитивных больных, даже в отсутствие неврологических нарушений, в СМЖ часто выявляют легкий или умеренный лимфоцитоз, повышение концентрации белка и небольшое снижение концентрации глюкозы (но не ниже 35 мг%).
Нет зависимости между выраженностью цитоза и вероятностью выделения ВИЧ из СМЖ, а также между выделением вируса и неврологическими проявлениями.
При ВИЧ-инфекции в СМЖ чаще всего обнаруживают неспецифические изменения. В то же время очаговые неврологические симптомы, снижение числа T-лимфоцитов CD4 ниже 200, триада изменений в СМЖ, включающая цитоз, повышение концентрации белка и низкое содержание глюкозы, могут указывать на излечимую оппортунистическую инфекцию.
Выявлена корреляция между прогрессирующей деменцией и присутствием в СМЖ вирусного антигена p24.
Лечение ВИЧ-инфекции
Зидовудин ингибирует обратную транскриптазу ретровирусов и активен против ВИЧ-1.
Диданозин и зальцитабин так же, как и зидовудин, ингибируют обратную транскриптазу ретровирусов и активны в отношении ВИЧ-1.
Лечение оппортунистических инфекций при СПИДе проводят по общим правилам, единственная особенность — более длительная терапия. По окончании обычного курса лечения криптококкового и туберкулезного менингита или токсоплазмоза ЦНС большинство врачей продолжают лечение антибиотиками в низких дозах (как правило, препараты назначают раза в неделю).
© 2022 ФГБУ «НМХЦ им. Н.И. Пирогова» Минздрава России. Использование материалов сайта полностью или частично без письменного разрешения строго запрещено.
Читайте также:
