Нарушение ритма сердца и проводимости при пороках сердца. Внутрижелудочковая блокада при пороке сердца
Добавил пользователь Владимир З. Обновлено: 30.01.2026
Блокада – это сбой прохождения электрического импульса по проводящей системе сердца. В норме сердечная мышца должна работать равномерно, обеспечивая постоянное движение сигнала из предсердия в желудочки. При развитии патологии возникает сбой. Импульс не проходит полный путь – от начальной до конечной точки, и функционирование сердца нарушается. Такое состояние замедляет работу органа и может привести к его остановке.
Рассмотрим подробнее, какие бывают блокады сердца и как распознать подобные нарушения на кардиограмме. Зная проявления патологии, можно вовремя диагностировать проблему и избежать развития опасных осложнений.
Почему развивается нарушение
Существует множество различных состояний, способных нарушить проведение электрического импульса по миокарду. Мы не всегда можем точно установить причину такого явления. Зачастую нам остается только предполагать, почему возникла блокада, и пытаться затормозить прогрессирование процесса.
В клинической кардиологии принято выделять две группы нарушений проводимости и возбудимости сердца:
- Кардиальные, то есть вызванные патологическими процессами, происходящими в сердечной мышце. Это может быть ишемическая болезнь сердца (ИБС) или перенесенный инфаркт миокарда, воспалительные заболевания, кардиомиопатии. Нередко источником проблемы становятся врожденные и приобретенные пороки сердечных клапанов. Сбой в работе проводящей системы может быть вызван травматизацией тканей во время операции.
- Некардиальные – причина таких нарушений кроется вне миокарда. Чаще всего нам приходится иметь дело с эндокринными заболеваниями – сахарным диабетом и патологией щитовидной железы. Среди возможных причин также стоит выделить гипертоническую болезнь, хронический бронхит, астму и иные состояния, приводящие к развитию гипоксии. У женщин сбой нередко регистрируется при беременности, с наступлением климакса.
Важно понимать: возникновение блокады не всегда связано с органическими изменениями миокарда или серьезными внесердечными заболеваниями. Сбой работы сердца может быть временным явлением на фоне стресса или физической нагрузки. Выяснить характер нарушений можно при обследовании пациента.
Механизм возникновения
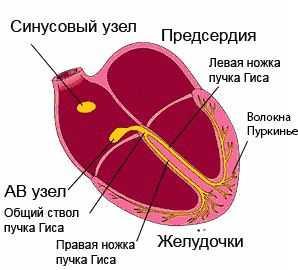
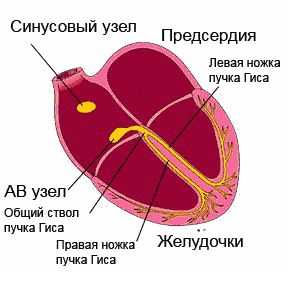
В норме электрические импульсы проходят по миокарду с определенной скоростью и в строго установленной последовательности. Путь сигнала начинается в ушке правого предсердия – в синусовом узле. Отсюда возбуждение постепенно распространяется по тканям предсердий и ненадолго замедляется в атриовентрикулярном узле. Далее импульс растекается по ветвям пучка Гиса, что охватывают правый и левый желудочек. Заканчивается проводящая система мелкими волокнами Пуркинье.
Проблема возникает тогда, когда проведение импульса замедляется или полностью блокируется в определенной точке. Причиной могут выступать функциональные и органические изменения. В первом случае импульс достигает клеток, которые находятся в рефрактерной (неактивной) фазе – и дальнейшее его прохождение нарушается. Следующий сигнал может пройти по тканям без препятствий. При органических изменениях (например, в случае образования рубца после инфаркта) импульс будет «спотыкаться» о преграду, и сбой станет стойким.
Если говорить о патофизиологии нарушений, то нужно отметить работу Na+-каналов кардиомиоцитов. Пока эти пути открыты, импульс может без препятствий проникать в клетки. Но, если каналы инактивируются, проведение сигнала замедляется или приостанавливается. Такое случается, например, в зоне ишемии миокарда – там, где прекращается кровоснабжение тканей.
Признаки блокады сердца неспецифические и не всегда заметны без специального обследования. Выявить проблему можно на ЭКГ. На пленке видно, как проходит импульс по сердечной мышце, есть ли препятствия для возбуждения тканей, и в какой зоне они локализуются. Электрокардиография – это основной метод, позволяющий выставить диагноз и назначить лечение.
Возможные симптомы
Клинически блокады сердца не всегда проявляются. При легких нарушениях больной может не предъявлять никаких жалоб. Сбой в функционировании сердца выявляется только на электрокардиограмме.
При прогрессирующем нарушении проводимости возникают такие симптомы:
- беспричинная слабость;
- затрудненное дыхание;
- одышка;
- перебои в работе сердца;
- замедление ЧСС;
- головокружение.
Если несколько импульсов подряд не проходят по тканям сердца, возможна потеря сознания. Со временем болезнь прогрессирует, состояние больного ухудшается, и такие приступы случаются чаще.
Виды блокад и их признаки на ЭКГ
В кардиологии предлагаются различные классификации нарушений проводимости сердца. На практике нам кажется удобным разделение всех патологических процессов по месту локализации. Выделяют такие варианты блокады:
- Синоатриальные. Сбой локализуется в области синусового узла – в самом начале пути проведения импульса.
- Межпредсердные. Прохождение сигнала замедляется между предсердиями.
- Атриовентрикулярные (АВ-блокады). Замедляется или останавливается передача импульса между предсердиями и желудочками.
- Внутрижелудочковые. Наблюдается сбой в проведении сигнала по ветвям пучка Гиса в желудочках сердца.
Отличить эти состояния можно на ЭКГ. Характерные признаки патологии представлены в таблице.
Признаки на ЭКГ
Синусовый ритм неправильный. Отмечаются длительные паузы и выпадение отдельных сокращений сердца. Характерно появление брадикардии
Изменение зубца P – расширение более 0,12 сек., деформация. Может сочетаться с удлинением PQ-интервала
Удлинение интервала PQ, выпадение комплекса QRS
Расширение и деформация комплекса QRS
Остановимся подробнее на атриовентрикулярных блокадах. По клиническому течению принято выделять 3 стадии развития процесса.
Блокада сердца I степени характеризуется замедленным прохождением электрического импульса от предсердий к желудочкам. На ЭКГ видно расширение интервала PQ до 0,2 сек. – он отражает скорость проведения сигнала по предсердиям. Это самое частое нарушение АВ-проводимости. Оно встречается преимущественно в пожилом возрасте на фоне органической патологии – перенесенного инфаркта, при миокардите, пороках сердца.
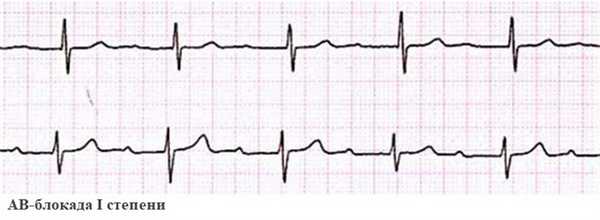
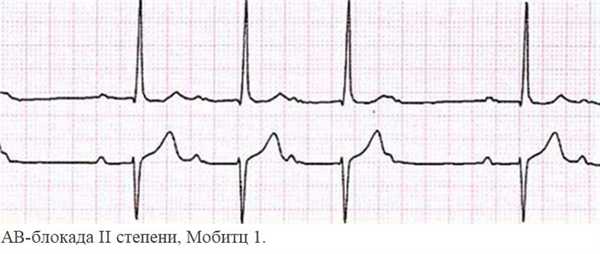
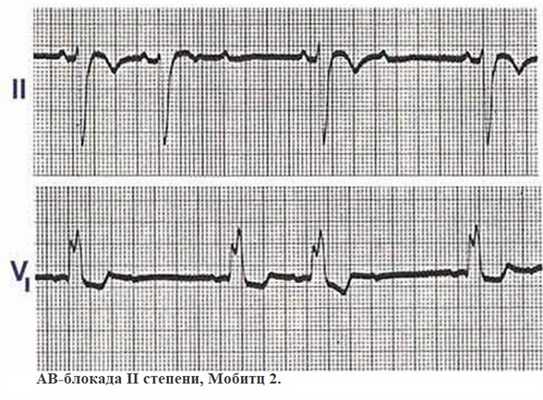
Блокада сердца II степени возникает при прогрессировании процесса. Не все импульсы проходят к желудочкам. Изменения на ЭКГ определяются типом блокады:
- АВ-блокада по типу Мобитц 1 ведет к выпадению сокращений желудочков. На кардиограмме это видно по удлинению интервала PQ, причем изменения прогрессируют с каждым комплексом. Далее фиксируется только зубец P, а QRS – маркер работы желудочков – выпадает. Такие симптомы наблюдаются при инфаркте, передозировке сердечных гликозидов и др.
- АВ-блокада по типу Мобитц 2 на ЭКГ отображается выпадением QRS. Интервал PQ удлиняется, но его нарастание не прогрессирует. Такой симптом говорит о серьезном поражении сердечной мышцы и грозит развитием полной блокады сердца.
Если процесс продолжает прогрессировать, блокируются несколько сокращений желудочков подряд, и выпадают комплексы QRS два и более раза. У больного наблюдаются приступы Морганьи-Адамса-Стокса (МАС) с потерей сознания.
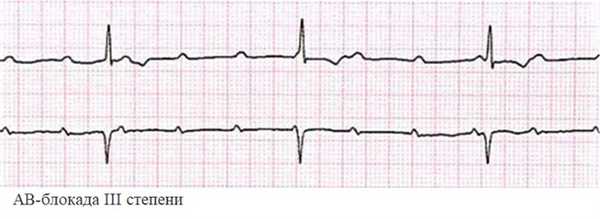
Нарушения III степени – это полная поперечная блокада сердца. Сигнал не проходит от предсердий к желудочкам. Фиксируется отдельное возбуждение верхних и нижних отделов сердца. Изменения на ЭКГ хаотичны, видна диссоциация между маркерами предсердных и желудочковых сокращений – PQ и QRS. Нередко такое состояние сочетается с внутрижелудочковой блокадой.
Советы врача: как правильно наблюдаться у врача, если есть блокада
После установки диагноза больной остается на амбулаторном лечении или госпитализируется в стационар. Тактика определяется тяжестью блокады. После достижения ремиссии пациент не должен оставаться без наблюдения специалиста. Мы рекомендуем:
- При стабильном состоянии и отсутствии жалоб посещать кардиолога и делать ЭКГ каждые 6 месяцев.
- Если состояние ухудшается, появляются новые жалобы или прогрессируют уже имеющиеся нарушения – записаться на прием к врачу как можно скорее.
Если врач назначает медикаментозную терапию, ее следует придерживаться и не нарушать график приема препаратов. Самостоятельная отмена лекарства недопустима – это ведет к развитию осложнений.
Если пациенту был установлен кардиостимулятор, тактика наблюдения меняется. Через 3, 6 и 12 месяцев после операции следует посетить врача и убедиться в том, что прибор работает без сбоев. Дальнейший график наблюдений будет зависеть от состояния пациента.
Подходы к лечению
При выборе схемы терапии мы ориентируемся на принятые Министерством здравоохранения протоколы, клинические рекомендации отечественных и зарубежных сообществ. Лечение должно быть комплексным и рациональным. Нужно не только убрать симптом, но и устранить возможную причину проблемы – и предупредить развитие осложнений.
Умеренные нарушения внутрипредсердной и внутрижелудочковой проводимости лечения не требуют. Мы предлагаем пациенту регулярно наблюдаться у кардиолога, следить за самочувствием, вести здоровый образ жизни. Медикаментозная терапия назначается при явной клинической симптоматике – появлении перебоев в работе сердца, одышки, головокружения и иных состояний, которые мешают вести привычный образ жизни. При развитии опасных осложнений показано хирургическое лечение.
Остановимся подробнее на терапии АВ-блокады. Схема лечения будет зависеть от тяжести состояния пациента. Если после проведенной диагностики по ЭКГ выявлена АВ-блокада I степени, терапия не показана. Рекомендуется только наблюдение у специалиста – визиты к врачу не реже одного раза в год.
При выявлении АВ-блокады II степени по типу Мобитц 1 лечение должно быть комплексным. Для стабилизации проводящей системы сердца назначаются антиаритмические препараты. Одновременно с этим проводится лечение основного заболевания, ставшего причиной сбоя в работе сердца. Специфической терапии здесь не предусмотрено. Мы подбираем медикаменты, исходя из ведущих симптомов и сопутствующих заболеваний.
АВ-блокада II степени Мобитц 2 и полная блокада сердца – повод для хирургического лечения. Проводится имплантация кардиостимулятора. Прибор регулирует сердечный ритм, обеспечивает полноценное проведение сигналов и бесперебойную работу миокарда. Кардиостимулятор может быть предложен и пациенту с АВ-блокадой по типу Мобитц 1 при наличии выраженной симптоматики.
Неотложная помощь показана при развитии синдрома МАС, полной блокаде сердца. Больной обязательно госпитализируется в стационар. Проводится непрямой массаж сердца, назначаются препараты, поддерживающие стабильный ритм. Показана установка кардиостимулятора.
Образ жизни и меры предосторожности
Лечение и профилактика нарушений в работе сердца – это не только прием медикаментов или операция. Мы рекомендуем пациенту полностью поменять свое отношение к жизни. Чтобы не допустить прогрессирования болезни и избежать нежелательных последствий, следует:
- Изменить рацион. В ежедневном меню должно быть меньше жареной, острой и соленой пищи. Рекомендуется добавить продукты растительного происхождения, сделать акцент на свежих овощах и фруктах. Запрещается фастфуд и быстроусвояемые углеводы – они негативно влияют на обмен веществ и провоцируют развитие сердечно-сосудистой патологии.
- Заниматься спортом. Показаны аэробные нагрузки, занятия йогой, плавание. Если нет возможности посещать фитнес-клуб или спортзал, можно ежедневно гулять на свежем воздухе – не менее 30 минут в день.
- Не перенапрягаться. Работа «на износ» не пойдет на пользу сердцу. Стоит пересмотреть свой режим дня. Ночной сон должен быть не менее 8 часов.
- Избегать стрессов. Излишние переживания негативно влияют на работу всех внутренних органов, и сердце не становится исключением.
- Следить за весом. При избыточной массе тела и ожирении стоит обратиться к эндокринологу, составить диету.
- Отказаться от вредных привычек. Курение – под запретом. Не стоит злоупотреблять алкоголем.
Прогноз заболевания зависит от тяжести состояния пациента. Соблюдение всех рекомендаций врача и своевременная установка кардиостимулятора продлевают жизнь и сохраняют здоровье.
Случай из практики
Больной Р., 75 лет, обратился к участковому врачу с жалобами на перебои в работе сердца. При осмотре и сбора анамнеза выяснилось, что пациента также беспокоят головные боли, приступы головокружения, одышка при физической нагрузке и в покое. Считает себя больным в течение 10 лет. Перенес инфаркт миокарда в возрасте 67 лет. Наблюдается у кардиолога с диагнозом: ИБС. Постинфарктный кардиосклероз.
После дообследования на ЭКГ выявлены признаки АВ-блокады II степени, на эхоКГ –гипертрофия левого желудочка. После консультации кардиолога пациент был направлен в кардиохирургический центр. Проведена установка кардиостимулятора. Пациент выписан с улучшением состояния. Рекомендовано наблюдение у кардиолога.
Для подготовки материала использовались следующие источники информации.
Нарушение ритма сердца и проводимости при пороках сердца. Внутрижелудочковая блокада при пороке сердца
Нарушение ритма сердца и проводимости с неравномерными интервалами между отдельными сердечными сокращениями называют аритмиями. Аритмии могут наблюдаться на протяжении короткого или более продолжительного отрезка времени. Причины возникновения их разнообразны. Они могут быть врожденными или приобретенными, но чаще развиваются вследствие нарушения возбудимости и проводимости сердечной мышцы.
Клиническое значение аритмий различно: некоторые формы нарушения ритма и проводимости могут быть ранними симптомами органического поражения миокарда, другие — результатом функциональных изменений сердца.
При изучении врожденных пороков сердца нас интересовали те нарушения ритма и проводимости, которые указывали на поражения миокарда и требовали специального лечения перед операцией и в послеоперационном периоде.
Синусовая аритмия у детей и подростков — явление физиологическое и приобретает патологическое значение только при ревматизме, инфаркте и других заболеваниях у взрослых (И. А. Черногоров, 1962; Р. С. Новоселова, 1967).
Внутрижелудочковая блокада (неполная и полная блокада ножек пучка Гиса) считается характерным электрокардиографическим симптомом врожденных пороков сердца и помогает дифференциальной диагностике их.
При дальнейшем изложении мы рассмотрим следующие нарушения сердечного ритма, осложняющие течение врожденных пороков сердца: миграцию импульса; атрио-вентрикулярный ритм; экстрасистолии; пароксизмальную тахикардию; мерцательную аритмию.
Из нарушений проводимости мы опишем полную и неполную атрио-вентрикулярную блокаду I и II стелена и синдром преждевременного возбуждения желудочков (синдром Вольфа—Паркинсона—Уайта). Следует отметить, что нарушения сердечного ритма у детей наблюдаются редко, что обусловлено отсутствием у них таких заболеваний, как кардиосклероз, гипертоническая болезнь и инфаркт миокарда. Однако большинство исследователей отмечают, что различные аритмии наблюдаются чаще у детей с врожденными и приобретенными пороками сердца (Nadas, 1957; Р. С. Новоселова, 1957; Menner, 1968, и др.).
Возникновение аритмии нередко является серьезным показателем динамики патологического процесса, значительно осложняет течение врожденных пороков сердца и в ряде случаев требует специального лечения. Данные о частоте их немногочисленны. Так, Lyon с сотрудниками (1966) нашли экстрасистолию у 4,3% детей, страдающих врожденными пороками сердца. Bonme (1965) обнаружил нарушения ритма у 104 из 423 больных (24,3%), страдающих различными врожденными пороками сердца, причем при цианотических пороках аритмии наблюдались у 35,7% больных, а при ацианотических — у 21,2%. При этом автор не указывал, какие именно нарушения ритма он установил.
Мы наблюдали нарушения ритма у 101 (3,6%) и проводимости у 53 (2%) больных. Разберем отдельные формы нарушения ритма и проводимости.
Нарушения ритма наблюдаются при большинстве врожденных пороков сердца. Только при пентаде Фалло и общем артериальном стволе не отмечается аритмии.
При сопоставлении частоты аритмий при различных пороках сердца выявлена определенная закономерность; только при болезни Эбштейна аритмии наблюдались почти у трети больных; при остальных пороках сердца — у 2-8%.
В данном выпуске коротоко каснусь данных вопросов.
Также предыдущие выпуски и материалы для более глубокого изучения ЭКГ можно найти в разделе "Статей и видео уроков по расшифровке ЭКГ".
Под нарушением проводимости синусового импульса (блокада проведения или просто блокада) понимают любые препятствия и помехи нормальному прохождению этого импульса по проводящей системе сердца.
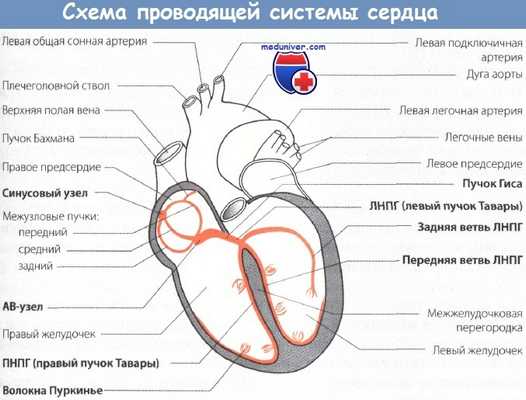
Мы знаем, что в норме импульс, образовавшийся в синусовом узле, выходит за его пределы и вступает в проводящую систему предсердий, проходя по которой, возбуждает оба предсердия. Одновременно с этим процессом синусовый импульс по нижней веточке пучка Бахмана достигает атриовентрикулярного соединения, проходит по нему, претерпевая физиологическую задержку, и попадает в проводящую систему желудочков. Продвигаясь по разветвленной проводящей системе желудочков, синусовый импульс возбуждает их. Нарушение нормальной проводимости синусового импульса по проводящей системе сердца может наблюдаться на всем пути его следования. В зависимости от уровня, на котором произошло нарушение проводимости импульса, различают:
1. Нарушение внутрипредсердной проводимости, или блокада синусового импульса в предсердиях.
2. Нарушение атриовентрикулярной проводимости, или атриовентрикулярная блокада
3. Нарушение внутрижелудочковой проводимости, или внутрижелудочковые блокады.
1. Какие признаки нарушения внутрижелудочковой проводимости и какова она в норме?
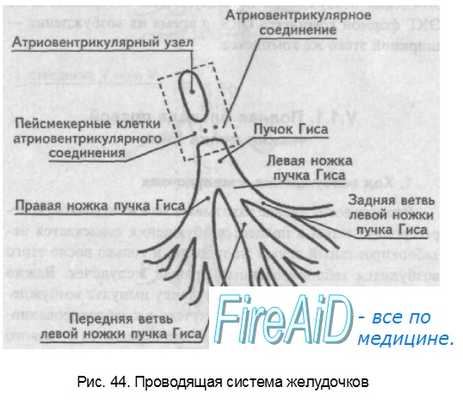
Проводящая система желудочков представлена пучком Гиса, который разделяется на две ножки правую и левую. Правая ножка состоит из одного широкого пучка, который разветвляется в толще мускулатуры правого желудочка.
Левая ножка пучка Гиса делится на переднюю и заднюю ветви, которые разветвляются в мускулатуре, соответственно передней и задней стенок левого желудочка. Разветвляясь в мускулатуре, обе ножки образуют сеть так называемых волокон Пуркинье.
Напомним путь синусового импульса при возбуждении желудочков. В норме синусовый импульс, проходя по проводящей системе желудочков, возбуждает межжелудочковую перегородку и далее по ножкам пучка Гиса одновременно возбуждает оба желудочка. Для одновременного возбуждения желудочков синусовому импульсу требуется 0,10±0,02", т.е. не более 0,12 с.
При блокадах ножек пучка Гиса меняется и путь возбуждения желудочков и время их возбуждения. Рассмотрим подробно эти изменения, помня о том, что путь прохождения возбуждения по желудочкам отображается на ЭКГ формой комплекса QRS, а время их возбуждения — шириной этого же комплекса.
2. Как выявить полную блокаду правой ножки пучка Гиса?
Вначале возбуждение охватывает межжелудочковую перегородку, затем в процесс возбуждения вовлекается не-заблокированный левый желудочек, и только после этого возбудится заблокированный правый желудочек. Важно подчеркнуть, что к левому желудочку импульс возбуждения приходит своим обычным путем, а к заблокированному правому желудочку возбуждение передается от левого желудочка необычным, «окольным» путем через сеть волокон Пуркинье.
2. Форма желудочкового комплекса
1. Необычный ход возбуждения в блокированном правом желудочке приведет к изменению формы комплекса QRS в правых грудных отведениях V1 и V2.
В этих отведениях комплекс QRS будет деформированным, расщепленным, т.е. представлен с двумя вершинами в виде буквы «М», в которой первая вершина R — возбуждение межжелудочковой перегородки, а вторая R1 — возбуждение правого желудочка. Зубец S отображает возбуждение левого желудочка.
Записывают это условие буквами RsR1 или Rsr1 или rSr1, подчеркивая этим наличие двух вершин и величину зубцов относительно друг друга (строчные и прописные буквы).
2. Заблокированный правый желудочек вовлекался в процесс возбуждения необычным путем, следовательно процесс угасания возбуждения также будет претерпевать изменения.
Иными словами, в отведениях V1 и V2 при блокаде правой ножки зубец Т будет отрицательным.
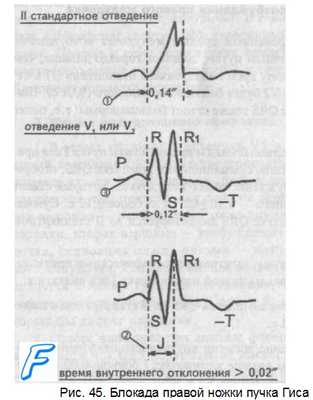
3. Время возбуждения правого желудочка
В заблокированный правый желудочек возбуждение пришло необычным путем, длилось гораздо дольше, чем в норме. Поэтому время внутреннего отклонения (J) в отведениях V1 и V2 будет больше нормального (0,02 с). Ширина комплекс QRS также станет больше нормы: т.е. более 0,12с.
Наличие полной блокады правой ножки пучка Гиса приведет к изменению суммационного комплекс (QRS, отображающего возбуждение обоих желудочков, который станет шире нормального — 0,10±02", т.е. более 0,12 с. Сумма-ционный комплекс QRS анализируется во II стандартном отведении.
Таким образом, электрокардиографическими признаками полной блокады правой ножки пучка Гиса являются:
1. Уширение комплекса QRS во II стандартном отведении более 0,12 с.
2. Увеличение времени внутреннего отклонения в заблокированном правом желудочке; J больше 0,02 с в правых грудных отведениях V1 и V2.
3. Уширение (более 0,12"), деформация и расщепление комплекса (QRS в отведениях V1 и V2 в виде буквы «М». Краткая запись:
QRSII>0,12", JV1,V2>0,02", QRSV1, V2>0,12"в виде RsR1.
3. Как проявляет себя полная блокада левой ножки пучка Гиса?
Вначале возбуждение охватывает межжелудочковую перегородку, затем по неизмененной правой ножке возбуждение достигает правого желудочка, и в последнюю очередь возбуждение охватит заблокированный левый желудочек. Причем к нему возбуждение придет не по левой ножке (проведение по ней нарушено), а через сеть волокон Пуркинье от правого желудочка.
1. В левых грудных отведениях V5 и V6 желудочковый комплекс QRS будет претерпевать наибольшие изменения: он будет уширен, деформирован и чаще расщеплен, т.е. представлен с двумя вершинами. Первая вершина - возбуждение межжелудочковой перегородки, вторая вершина - возбуждение левого желудочка, седловина между пиками - возбуждение правого желудочка. Его возбуждение настолько слабо проявляется в левых грудных отведениях, что не может «сформировать» полноценный зубец S, т.е. пика, который бы достиг изолинии.
2. Особое внимание при анализе формы желудочкового комплекса (обращают на дискордантность его основного зубца и зубца Т. При полной блокаде левой ножки пучка Гиса основным зубцом желудочкового комплекса QRS в левых грудных отведениях V5 и V6 всегда будет зубец R. Поэтому зубец Т (по правилу дискордан-тности) в этих отведениях всегда будет отрицательным.
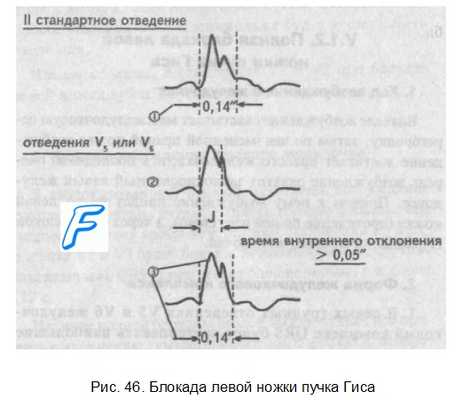
3. Время возбуждения левого желудочка
В левых грудных отведениях время внутреннего отклонения будет существенно больше нормы (0,05"), а ширина желудочкового комплекса QRS превысит 0,12".
Ширина суммационного комплекса QRS во II стандартном отведении, отображающего возбуждение обоих желудочков, также будет более 0,12".
Таким образом, электрокардиографическими признаками полной блокады левой ножки пучка Гиса являются:
1. Уширение желудочкового комплекса QRS во II стандартном отведении более 0,12 с.
2. Увеличение времени внутреннего отклонения в заблокированном левом желудочке; J станет больше 0,05 с.
3. Уширение (более 0,12"), деформация и расщепление желудочкового комплекса QRS в отведениях V5 и V6 .
QRSII>0,12", JV5,V6>0,05", QRSV5,V6>0,12" в виде RR1.
4. Итоги выпуска, которые необходимо усвоить:
1. При полных блокадах ножек пучка Гиса возбуждение желудочков изменено, отлично от нормального хода синусового импульса, поэтому будет изменяться как форма QRS, так и время возбуждения желудочков.
2. При полных блокадах ножек пучка Гиса желудочковый комплексе во II отведении всегда больше 0,12 с.
3. В блокированном желудочке увеличено время внутреннего отклонения.
4. Желудочковый комплекс QRS уширен и расщеплен (имеет две вершины) при блокаде правой ножки - в правых грудных отведениях V1 и V2, при блокаде левой ножки - в левых грудных отведениях V5 и V6.
Заключение.
Некоторые моменты я упустил, так как эти вопросы мы рассмотрим при следующем выпуске рассылки, но кто хочет получить более полную информация предлагаю посмотреть полный вариант рассылки на Моей персональной страничке, на которую вы можете перейти по следующей ссылке Электрокардиографические признаки гипертрофии миокарда.
Учебное видео расшифровки ЭКГ при блокадах ножек пучка Гиса
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Нарушения внутрижелудочковой проводимости: понятие, причины, формы, диагностика, когда нужно лечить
Нарушения внутрижелудочковой проводимости по электрокардиограмме довольно часто встречаются на приёме у врача, причем не только у пациентов кардиологического профиля, но и у абсолютно здоровых лиц. Но для того, чтобы определиться, является ли это проявлением сердечной патологии или вариантом нормы, необходимо учитывать ряд факторов.
В норме электрические импульсы проводятся по сердечной мышце от миокарда предсердий к миокарду желудочков по специфическим волокнам, объединенным в пучки Гиса (правый и левый). По самым разветвленным волоконцам, называемыми по автору Пуркинье, электрическое возбуждение охватывает самые отдаленные участки правого и левого желудочков.
работа проводящей системы сердца – импульс из синусового узла “проводится” сначала по предсердиям, затем – по желудочка сердца
Но не всегда сокращения отделов сердца могут быть слаженными и скоординированными. У большинства лиц старше сорока лет имеются те или иные отклонения от нормы в виде нарушений ритма и проводимости.
нарушение внутрижелудочковой проводимости – блокируется прохождение импульса по одной или нескольким из ветвей пучка Гиса
Как отличить, норма или патология?
Итак, для того, чтобы понять, является ли нарушение внутрижелудочковой проводимости у конкретного пациента нормой или патологией, следует учитывать следующие нюансы:
Возраст
Как правило, неспецифические нарушения внутрижелудочковой проводимости могут появиться у лиц любого возраста. Но в молодом возрасте обычно серьезных причин для нарушений проводимости не бывает. То есть, чем моложе человек, тем более вероятность, что нарушения обусловлены функциональными особенностями, не требующими лечения.
Сопутствующая кардиологическая патология
В том случае, если у пациента имеются серьезные проблемы с сердцем, нарушения проводимости носят органический характер, то есть на пути следования электрического возбуждения имеются значимые преграды. Обычно это рубцовая деформация мышечных волокон (после перенесенных инфарктов, миокардитов) или гипертрофия мышечных волокон вследствие гипертонии, пороков сердца, ишемической болезни. Таким образом, локальное нарушение проводимости у пациентов с заболеваниями сердца в анамнезе всегда носят патологический характер и не могут быть расценены, как вариант нормы.
Особое внимание здесь следует уделить полной блокаде левой ножки пучка Гиса (ПБЛНПГ), при которой интерпретировать кардиограмму должным образом практически невозможно. При этой патологии желудочковые комплексы на ЭКГ настолько деформированы, что расценить ишемию и некроз (при инфаркте) крайне затруднительно. Вот почему внезапно возникшая ПБЛНП, особенно в совокупности с болевым синдромом в грудной клетке, должна быть расценена врачом, как подозрение на острый инфаркт миокарда, с соответствующим обследованием, согласно стандартам.
Преморбидный фон
У пациентов с некоторыми заболеваниями вероятность органического поражения сердца возрастает в разы. Так, при сахарном диабете, особенно, инсулин-зависимом, при ожирении, при гиперхолестеринемии значительно возрастает риск развития ишемической болезни сердца, гипертонии и инфаркта. Поэтому пациенты с перечисленными заболеваниями в совокупности с местными нарушениями внутрижелудочковой проводимости, требуют регулярного врачебного наблюдения, а при необходимости, и лечения.
Обратимые факторы
Сюда, в первую очередь, следует отнести прием некоторых лекарственных препаратов – сердечных гликозидов (дигоксин), антиаритмиков (бета-блокаторы, этацизин, соталол и др). Бывает так, что пациенту эти препараты показаны для регулярного приема, например, при синусовой тахикардии, при мерцательной аритмии, но в результате их приема страдает проведение импульса по желудочкам. В том случае, если прием препаратов отменить, нарушения внутрижелудочковой проводимости исчезают.
Неправильный образ жизни – курение, злоупотребление алкоголем оказывают крайне негативное влияние на проводящую систему сердца. У курильщиков часто встречаются неполная и полная блокады правой ножки пучка Гиса, не имеющие значимого влияния на сокращения сердца в целом.
Профессиональные занятия спортом непременно приводят к формированию гипертрофии сердечной мышцы – формируется так называемое «спортивное сердце». У профессиональных спортсменов частота сердечных сокращений редко бывает больше 55-60-ти ударов в минуту, и это обусловлено именно задержкой проведения импульсов по миокарду. Внутрижелудочковые блокады у спортсменов требуют лишь врачебного наблюдения, и патологией не считаются.
Нарушения внутрижелудочковой проводимости сердца в детском возрасте
У детей блокады носят врожденный характер, и при отсутствии врожденной кардиологической патологии терапии не требуют. Чаще всего нарушения проводимости обусловлены открытым овальным окном (в последние годы встречается очень часто), не оказывающим значимого влияния на работу сердца малыша. Тем не менее, ребёнка с нарушениями проводимости сердца, пусть даже и с частичными необходимо регулярно наблюдать у детского кардиолога с ежегодным выполнением ЭКГ и УЗИ сердца (Эхо-КС).
Опасными у детей, как и у взрослых, считаются двух- и трехпучковые блокады, при клинических проявлениях которых может потребоваться медикаментозное или хирургическое лечение. Обычно эти блокады сопутствуют врожденной кардиомиопатии, или порокам сердца.
Какие нарушения проводимости наиболее опасны?
Нарушения внутрижелудочковой проводимости подразделяются на следующие виды:
- неполная блокада правой/левой ножки пучка Гиса,
- полная блокада правой/левой ножки пучка Гиса,
- бифасциальная (двухпучковая) блокада (правой и одной из ветвей левой),
- трифасциальная (трехпучковая) блокада.
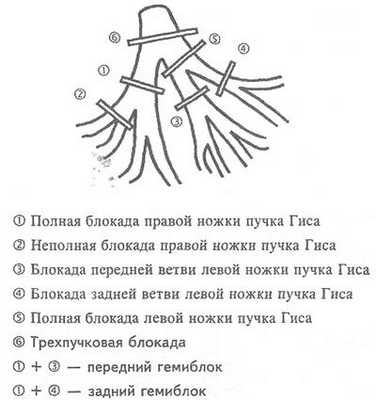
Изолированное нарушение проводимости по одной из ветвей не представляет угрозы для жизни и здоровья пациента, а вот поражение двух и трех ветвей являются потенциально опасными состояниями. Во-первых, это потому, что такие нарушения в большинстве случаев возникают вследствие органического поражения сердечной мышцы (перечислены выше), что само по себе уже несет угрозу для жизни. А во-вторых, блок по двум и/или трем пучкам может приводить к настолько редкому сердцебиению, что больному может потребоваться имплантация электрокардиостимулятора.
Полная блокада ЛНПГ опасна тем, что может усугублять течение ишемической болезни сердца, а при развитии острого инфаркта миокарда маскировать его проявления на ЭКГ. В таких случаях тактика врача сводится к тому, чтобы расценивать впервые возникшую ПБЛНПГ на фоне болей в грудной клетке, как возможный острый инфаркт.
На какие симптомы нужно обратить внимание?

Обычно нарушение внутрижелудочковой проводимости никак себя не проявляет в том случае, если это блокада правой ножки или заблокирована одна из ветвей левой. В случаях двух- или трехпучкового блока симптомы возникают чаще, но обусловлены они основной кардиологической патологией. Это могут быть боли в области сердца, перебои в работе сердца, повышение цифр артериального давления и др.
Симптомы непосредственно блокад возникают в случае редкого сердцебиения (менее 50 в минуту) и выражаются в виде головокружения, мелькания мушек перед глазами, резкой обще слабости, предобморочного состояния или потери сознания. Вот такие симптомы расцениваются, как эквиваленты или приступы МЭС (Морганьи-Эдемса-Стокса). Они возникают из-за резкого снижения притока крови к головному мозгу. Такие симптомы требуют немедленного обращения за медицинской помощью. Помните! Редкий пульс в сочетании с потерей сознания требуют лечения в кардиологическом или в терапевтическом стационаре!
Как проявляется на ЭКГ?
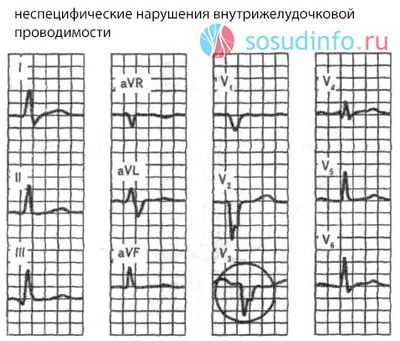
Обычно в протоколе кардиограммы пациент видит заключение такого рода – нарушена проводимость по правой/левой ножке пучка Гиса, или полная/неполная блокада. Специалист же видит следующие изменения:
- Комплексы в отведениях, показывающих правый/левый желудочки, деформированы, уширены, зубцы R и S не соответствуют зубцам в норме. Ритм может оставаться в пределах нормы, либо быть редким или частым, в зависимости от того, имеются ли сопутствующие нарушения сердечного ритма.
Какое дообследование необходимо?
Обычно при нарушениях внутрижелудочковой проводимости план обследования требуется только в том случае, когда у пациента есть сопутствующая патология. Здоровым ранее лицам молодого возраста достаточно ежегодного выполнения ЭКГ в рамках диспансеризации.
В случае сопутствующей патологии (гипертония, ишемия, сахарный диабет, пороки сердца и др), а также в случае наличия жалоб со стороны сердца или других органов дообследование обязательно! В это план должны входить такие исследования:
- общий анализ крови (в случае головокружения и потери сознания может быть низкий уровень гемоглобина),
- биохимический анализ крови (диагностический поиск в плане патологии внутренних органов),
- определение уровня холестерина и липидного спектра в крови (диагностика ишемической болезни сердца)
- определение сахара крови натощак (подозрение на сахарный диабет),
- фиброгастроскопия (патология желудка может часто сопровождаться нарушениями сердечного ритм и проводимости),
- суточное мониторирование артериального давления и ЭКГ (по Холтеру) при гипертонии и других нарушениях ритма, особенно при преходящей полной блокаде ножек пучка Гиса,
- Эхо-КС (УЗИ сердца) при подозрении или при подтвержденном диагнозе пороков сердца, кардиомиопатии, постинфарктном и постмиокардитическом кардиосклерозе, часто являющихся причиной нарушений проводимости по желудочкам сердца.
Нужно ли лечить нарушение проводимости сердца?
Отдельного внимания заслуживает полная блокада левой ножки пучка Гиса. Выше уже упоминалось о том, что эта патология никогда не является вариантом нормы, в отличие от правой блокады, и всегда обусловлена органическими заболеваниями сердца (перенесенные миокардиты, инфаркты, гипертрофия миокарда при гипертонии и др). Тактика врача при первом выявлении ПБЛНПГ заключается в полноценном обследовании, а при сочетании с болевым синдромом в грудной клетке – пациента следует вести, как острый инфаркт миокарда.
Таким образом, определить, является ли нарушение внутрижелучковой проводимости вариантом нормы или патологией, можно только после интерпретации кардиограммы терапевтом или кардиологом. Но в том случае, если пациент ранее не отмечал никаких хронических заболеваний, а на данный момент его не беспокоят определенные жалобы, нарушение проводимости (кроме полной блокады ЛНПГ, двух- и трехпучковых блокад) можно расценивать, как индивидуальные особенности.
Проводимость в сердце, её замедление, нарушение: причины, локализации, чем опасно
Проводимость сердечной мышцы – это понятие, отражающее проведение возбуждения по участкам проводящей системы, которая представлена синоатриальным узлом в правом предсердии, проводящими волокнами в стенке предсердий, атриовентрикулярным узлом между предсердиями и желудочками, и двумя ножками пучка Гиса в толще желудочков, заканчивающимися волокнами Пуркинье. Электрический сигнал возникает в клетках синоатриального узла и проходит по этим структурам последовательно, приводя к возбуждению сначала предсердий, а затем и желудочков. Это способствует эффективному изгнанию крови из сердца в аорту.
работа проводящей системы сердца, обозначены её ключевые компоненты
В норме сердечный ритм осуществляется с частотой 60 – 80 сокращений в минуту. Задержка проведения импульса, способная возникнуть в любом участке сердечной мышцы, приводит к тому, что ритм «сбивается» с нормальной частоты и развивается полная или частичная блокада сердца. Причины этого могут быть как довольно безобидными, так и обусловленными серьезными заболеваниями сердца.
Следует различать понятия «замедление» и «нарушение» проводимости. К примеру, если пациент увидел в заключении ЭКГ такую фразу, как «замедлена атриовентрикулярная проводимость», то это означает, что у него встречаются эпизоды атриовентрикулярной блокады 1 степени.
Замедление проводимости говорит о наличии у пациента блокады 1 степени, в принципе, не опасной на данный момент, но с большой вероятностью прогрессирующей до блокады 2 и 3 степени, что уже может представлять угрозу для здоровья и даже для жизни.
Если же в протоколе ЭКГ речь идет о нарушении проводимости, то это значит, что у пациента имеется соответствующая блокада 2 или 3 степени.
Нарушение проводимости сердца может быть полным, когда импульс не проводится совсем через тот или иной участок сердца, или частичным (неполным), когда импульс проводится, но с задержкой. Полные блокады гораздо опаснее, чем неполные.
Нарушение синоатриальной проводимости
По-другому это называется синоатриальной блокадой. Электрический импульс, зародившийся в синусовом узле, не может полноценно достичь предсердий, и их возбуждение происходит с задержкой. Часто встречается у здоровых людей и не требует активного лечения, но может встречаться и при органических заболеваниях сердечной ткани.
- Нейроциркуляторная дистония с преобладающим влиянием на синусовый узел блуждающего нерва, способного замедлять сердцебиение,
- Увеличенное (гипертрофированное) сердце у спортсменов,
- Передозировка сердечными гликозидами (строфантин, коргликон, дигоксин), применяемых в терапии других видов аритмий,
- Различные пороки сердца,
- Ишемия миокарда.
- При частичном нарушении проводимости симптомы возникают редко,
- При полном нарушении проводимости возникают чувство перебоев в сердце, неприятные ощущения в грудной клетке, головокружение, обусловленное ухудшением кровоснабжения головного мозга из-за редких сердечных сокращений,
- Пульс становится редким – менее 50 в минуту.
ЭКГ при синоатриальной блокаде – выпадение сокращения предсердий и желудочков (комплекс PQRS)
Замедление внутрипредсердной проводимости
Внутрипредсердная блокада непосредственной угрозы для жизни не несет, однако, ее наличие у пациента может свидетельствовать о том, что у него велик риск возникновения мерцательной аритмии, способной привести к опасным осложнениям.
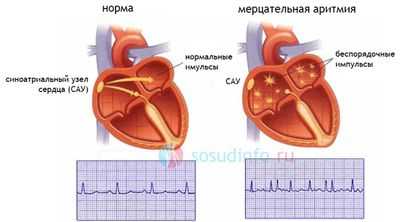
мерцательная аритмия – опасное осложнение внутрипредсердной проводимости
- Гликозидная интоксикация,
- Ревматическая лихорадка,
- Пороки сердца,
- Гипертоническая болезнь.
- Как правило, замедление внутрипредсердной проводимости специфических симптомов не имеет и проявляется только на ЭКГ,
- Характерны симптомы причинного заболевания – одышка при ходьбе или в покое, отеки нижних конечностей, синюшнее окрашивание кожи, боли в грудной клетке и др.
Нарушение проводимости по атриовентрикулярному узлу
АВ-блокада 1 и 2 степени означает, что проведение возбуждения к желудочкам от предсердий осуществляется с задержкой, но импульсы все же достигают желудочков. Полная блокада 3 степени свидетельствует о том, что ни один импульс к желудочкам не проходит, и они сокращаются отдельно от предсердий. Это опасное состояние, так как 17% всех случаев внезапной сердечной смерти обусловлены блокадой 3 степени.
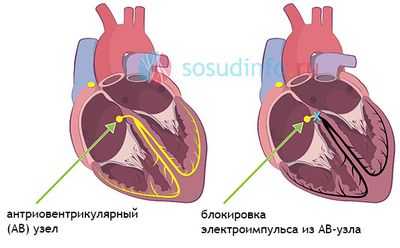
- Как правило, атриовентрикулярная блокада развивается при пороках, ишемической болезни сердца, в остром периоде инфаркта миокарда, при миокардите (воспалительном поражении миокарда), кардиосклерозе (замещение нормальной сердечной мышцы рубцовой тканью вследствие инфаркта миокарда, миокардита),
- Причиной такой блокады может служить токсическое действие на сердце некоторых гормонов при их избытке – тиреоидит, гипертиреоз, феохромоцитома (опухоль надпочечников),
- При отсутствии терапии причинного заболевания наблюдается прогрессирование блокады.
- Блокада 1 и 2 степени может не выражаться симптомами, если имеется незначительное урежение пульса (50 – 55 в минуту),
- При блокаде 3 степени, а также, если наблюдается значительная брадикардия (менее 40 в минуту) развиваются приступы Морганьи – Эдемса – Стокса (приступы МЭС) – внезапная слабость, холодный пот, предобморочное состояние и потеря сознания на несколько секунд. Возможны судороги вследствие обеднения кровотока в сосудах головного мозга. Приступ требует оказания неотложной помощи, так как может вызвать полную остановку сердца и летальный исход.
На ЭКГ изображено выпадение желудочковых комплексов при нормальной частоте сокращений предсердий (количество зубцов Р больше, чем комплексов QRS)
Нарушение внутрижелудочковой проводимости
К этому типу относятся полные или неполные блокады ножек пучка Гиса. Если имеется нарушение желудочковой проводимости по правой ножке пучка Гиса, то страдает сокращение правого желудочка, если по левой, то, соответственно, левого.
- Неполная блокада правой ножки может иметь место у здоровых людей,
- У детей к локальному нарушению внутрижелудочковой проводимости может привести открытое овальное окно в сердце,
- Полная блокада любой из ножек свидетельствует о заболеваниях сердца, например, о гипертрофии (разрастании и утолщении) миокарда при пороках клапанов, ишемической болезни сердца, остром инфаркте миокарда, гипертрофии миокарда при бронхолегочных болезнях (обструктивный бронхит, бронхиальная астма, бронхоэктазы), миокардите, постинфарктном кардиосклерозе, кардиомиопатии.
виды внутрижелудочковых блокад – нарушения проводимости по ножкам пучка Гиса
- Частичное нарушение проводимости может никак не проявлять себя клинически,
- Полная блокада характеризуется такими признаками, как редкий пульс, боли в груди, потеря сознания,
- Если у пациента внезапно возникли интенсивные давящие боли за грудиной, резкая слабость, холодный пот, чувство дурноты, редкий пульс, а на ЭКГ выявленна полная левая блокада, скорее всего, развивается острый инфаркт миокарда, «замаскированный» на ЭКГ за блокадой. Именно в связи с невозможностью определить инфаркт на однократной ЭКГ при таких жалобах требуется срочная госпитализация в стационар.
Неспецифическое нарушение внутрижелудочковой проводимости – это блокирование импульса в самых отдаленных участках сердечной мышцы – в волокнах Пуркинье. Причинами служат те же заболевания, что и при блокадах пучка Гиса, признаки на ЭКГ минимальные, а клинических симптомов не возникает.
На ЭКГ – деформированные желудочковые комплексы
Итак, в большинстве случаев диагноз “нарушение внутрижелудочковой проводимости” у относительно здоровых людей является вариантом нормы и обусловлен неполной блокадой правой ножки пучка Гиса.
Синдром Вольфа – Паркинсона – Уайта (ВПВ – синдром)
Проведение возбуждения по сердцу может быть не только замедлено, но и ускорено. Это происходит из-за функционирования дополнительных путей проведения импульса, при данной патологии пучков Кента через атриовентрикулярное соединение. В результате возбуждение передается к желудочкам гораздо быстрее, чем в норме, обуславливая более частое их сокращение, и более того, импульсы двигаются в обратном направлении к предсердиям, провоцируя наджелудочковые тахикардии.
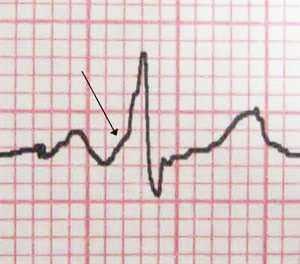
На ЭКГ стрелкой указан характерный признак ВПВ-синдрома – «дельта»-волна в начале желудочкового комплекса
Причины
ВПВ – синдром является врожденным заболеванием, так как в норме дополнительные пути у плода закрываются после 20 недели беременности. В случае ВПВ – синдрома они остаются функционирующими. Повлиять на возникновение этой патологии могут генетическая предрасположенность, негативные факторы, действующие на плод (радиация, употребление наркотиков, алкоголя, токсических лекарственных препаратов беременной женщиной).
Симптомы
Синдром может проявиться как в детском, так и во взрослом возрасте, а может не проявиться вообще, и тогда его диагностируют только по ЭКГ. Характерны признаки синусовой тахикардии или мерцательной аритмии – учащение пульса более 200 в минуту, боль в груди, одышка, чувство нехватки воздуха. В очень редких случаях возможно развитие жизнеугрожающей аритмии – фибрилляции желудочков.
Синдром укороченного интервала PQ
Является своеобразной формой ВПВ – синдрома, только в качестве аномальных путей проведения здесь выступают пучки Джеймса между предсердиями и нижней частью атриовентрикулярного узла. Также является врожденной особенностью. Если диагностируется только по ЭКГ, не сопровождаясь симптомами, то говорят о феномене укороченного PQ, а если сопровождается признаками тахикардии, то о синдроме укороченного PQ. Различия между синдромами ВПВ и PQ в признаках на ЭКГ.
К какому врачу обращаться для диагностики нарушений проводимости?
Если пациент обнаружил подобные симптомы, ему нужно обратиться к кардиологу, а лучше к аритмологу для дальнейшего обследования и решения вопроса о необходимости лечения.
Врач назначит дополнительные методы исследования:
- Мониторирование ЭКГ по Холтеру для более точной диагностики нарушений проводимости в разное время суток,
- Пробы ЭКГ с нагрузкой – тредмил – тест, велоэргометрия. Ходьба по беговой дорожке или вращение педалей на устойчивом велосипеде с наложенными электродами ЭКГ помогут точнее выявить связь нарушений проводимости с нагрузкой,
- УЗИ сердца (эхокардиография) визуализирует анатомические структуры сердца, выявляет заболевания сердца, а также позволяет оценить функции сократимости миокарда.
Важно! Если Вы заметили у себя симптомы нарушений проводимости, или они были выявлены на ЭКГ, следует как можно раньше получить консультацию врача для того, чтобы исключить опасные заболевания сердца, требующие активного лечения.
Немедленно вызывать скорую помощь нужно, если наблюдаются такие признаки:
- Редкий пульс менее 45 – 50 в минуту или частый пульс более 120 в минуту,
- Потеря сознания, предобморочное состояние,
- Боли в сердце,
- Холодный пот, слабость,
- Выраженная одышка.
Лечение нарушений проводимости
Лечение проводится под контролем участкового врача в поликлинике или в отделении кардиологии (аритмологии). Терапия должна начинаться с устранения причины, спровоцировавшей нарушение проводимости. Если сердечных заболеваний не выявлено, назначаются витамины и препараты, улучшающие питание сердечной мышцы, например, предуктал, АТФ и др.
При полном нарушении проводимости, которое вызывает выраженную брадикардию, решается вопрос об установке искусственного кардиостимулятора.
При синдроме ВПВ и укороченного PQ с выраженными симптомами тахиаритмий возможно проведение радиочастотной абляции (РЧА). Это разрушение дополнительных пучков проведения путем внедрения аппаратуры через артерии в полость сердца.
Осложнения и прогноз
При частично нарушенной проводимости по сердцу прогноз благоприятный. Если развивается полная блокада какого – либо участка сердечной мышцы, прогноз неблагоприятный, так как это может привести к осложнениям – остановке сердца и внезапной смерти, к фибрилляции желудочков и к тромбоэмболическим осложнениям, таким как тромбоэмболия легочной артерии и ишемический инсульт.
Читайте также:
- На что обратить внимание при обезболивании новорожденных? Противопоказания
- Синдром поликистозных яичников (СПКЯ): симптомы, рекомендации, лечение
- Психоактивные вещества и шизофрения. Головной мозг при шизофрении
- Специфическая гипосенсибилизация. Техника специфической гипосенсебилизации
- Дыхание Куссмауля. Нарушения ритма. Тахикардии.
