Нарушенная внематочная беременность. Кишечная инфекция и внематочная беременность
Добавил пользователь Skiper Обновлено: 28.01.2026
Нарушенная внематочная беременность. Кишечная инфекция и внематочная беременность
Ошибки диагностики острой акушерско-гинекологической патологии, протекающей "под маской" пищевой токсикоинфекции, существенны. Наибольшее значение имеют случаи внематочной беременности, протекающие с разрывом маточной трубы или по типу трубного выкидыша. Эти проблемы нашли отражение в работах Т.А.Старостиной, Л.Е.Бродова и соавт. (1981), Л.П.Бакулевой (1988) и др.
В связи с многообразием клинических проявлений прервавшейся эктопической беременности ее диагностика часто бывает трудной, особенно на догоспитальном этапе. Из-за наличия общих симптомов, свойственных ей и пищевым токсикоинфекциям, больных с атипичным течением внематочной беременности иногда госпитализируют в инфекционные стационары.
Вместе с тем больных с пищевыми токсикоинфекциями чрезвычайно редко ошибочно госпитализируют в гинекологические отделения с подозрением на внематочную беременность. Анамнестические данные нередко мало помогают в диагностике. В 1/4 случаев женщины указывают на "достоверные погрешности" в диете, в том числе в 15 % — на употребление грибов домашнего консервирования.
Трубная беременность чаще всего прерывается на 4— 6-й неделе беременности. В анамнезе больных часто имеются указания на воспалительные процессы придатков матки, бесплодие и нарушение функции яичников. Диагноз развивающейся внематочной беременности ставится очень редко, в основном при ультразвуковом исследовании, когда эхографические изменения указывают на наличие плодного яйца в трубе.
При гистеросальпингографии отмечаются расширение трубы и симптом "обтекания". При разрыве маточной трубы среди полного здоровья внезапно возникает острая боль внизу живота с иррадиацией в прямую кишку. Боль иногда бывает типа тенезмов. Характерны головокружение, состояние дурноты с кратковременной потерей сознания и холодным потом.
При осмотре обращают на себя внимание бледность кожного покрова, синюшный оттенок губ с бледным ободком вокруг них и расширение зрачков. Пульс частый, слабого наполнения, прогрессивно учащается при отсутствии наружного кровотечения. Отделяемое из влагалища появляется лишь через несколько часов или позже в небольшом количестве и имеет коричневый цвет. Боль при нарушенной внематочной беременности локализуется в нижней половине живота (справа или слева), интенсивная, имеет схваткообразный характер, иррадиирует в плечо, шею, подбородок.
Живот умеренно вздут, но передняя брюшная стенка участвует в акте дыхания, при пальпации она мягкая, но резко болезненная. Симптом Щеткина положительный. При значительном внутреннем кровотечении отмечается вздутие кишечника, перкуссия над которым выявляет тимпанит (симптом "плавающего кишечника") и выраженное притупление перкуторного звука в отлогих частях живота.
При прерывании внематочной беременности могут наблюдаться рвота, понос, повышенная температура тела, коллапс, т.е. все симптомы, характерные для пищевых токсикоинфекций. Рвота при прерывании внематочной беременности встречается редко, носит рефлекторный характер и связана с попаданием крови в брюшную полость Характерно, что рвота не облегчает состояние больной и бывает, как правило, в сочетании с болевым синдромом Понос при нарушенной внематочной беременности, по литературным данным, отмечается сравнительно редко. Жидкий стул в некоторой мере связан с возникновением отека прямой кишки.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Ранний токсикоз беременных и инфекции. Перекрут кисты и кишечная инфекция
Нередко трудности возникают при дифференциальной диагностике между пищевыми токсикоинфекциями и ранним токсикозом беременных. Последний бывает в первые 12 нед беременности и сопровождается расстройствами Функций центральной и вегетативной нервной системы, нарушениями обмена веществ и общей интоксикацией.
Нами наблюдались 145 беременных в возрасте от 18 до 25 лет, госпитализированных с диагнозом пищевой токсикоинфекции. Беременность сроком до 6 нед была у 41% женщин, 6-8 нед - у 42 %, 10-12 нед - у 17 %. У 26,8 % женщин беременность была первой, у 73,2 % — повторной. У 44,8 % женщин с повторной беременностью предыдущая не сопровождалась токсикозом. Острое начало болезни отмечалось у 9,6 % больных. У них отмечались интенсивная тошнота и многократная рвота, однако боль в области живота выявлялась лишь у 7,5 % больных.
Озноб наблюдался редко, повышенная температура — у 24,1 %, преимущественно субфебрильная. Диарея выявлялась лишь у 5,5 % беременных, стул до 5 раз в день был у 6 (4,1 %) и 6—10 раз — у 2 женщин (1,4 %). Продолжительность диареи составляла 1—5 дней. Стул чаще всего был типа жидкой каши и лишь у 2 больных — с примесью слизи. У всех 145 беременных диагноз пищевой токсикоинфекции был отвергнут и установлен ранний токсикоз. Все бактериологические исследования кала и рвотных масс дали отрицательный результат.
Перекрут кисты и кишечная инфекция
Мы наблюдали 5 больных, госпитализированных по поводу пищевой токсикоинфекции, у которых был диагностирован перекрут ножки кистомы яичников. У всех женщин заболевание началось остро, с появления интенсивной боли в области живота, у 3 из них боль локализовалась в нижней половине живота и у 2 носила разлитой характер. У 2 женщин отмечалась иррадиация боли в промежность и поясницу. Все пятеро жаловались на тошноту, повторную рвоту, но жидкий стул отмечен лишь у одной больной. У 2 наблюдавшихся нами больных отмечены повышение температуры тела и озноб.
Регистрировались тахикардия и снижение АД. У всех больных живот был умеренно вздут, болезнен при пальпации в нижних отделах, отчетливо определялось напряжение передней брюшной стенки. Положительный симптом Щеткина выявлен у 4 женщин. У всех пациенток число лейкоцитов в периферической крови было более 10,0 109/л. Результаты бактериологических исследований кала и рвотных масс — отрицательные. Диагноз пищевой токсикоинфекции отвергнут, и после консультации гинеколога больные были переведены в гинекологические стационары, где диагноз перекрута ножки кистомы яичника подтвердился.
У 12 больных, госпитализированных в нашу клинику с диагнозом пищевой токсикоинфекции, была выявлена апоплексия яичников. Заболевания начиналось остро, с появления схваткообразной или постоянной боли в области живота. У 3 больных боль носила разлитой характер, а у 9 локализовалась внизу живота. Тошнота отмечалась у всех больных, но рвота — лишь у 8, и только у 4 больных был необильный жидкий стул без примесей до 5 раз в сутки. У 5 женщин отмечалось повышение температуры тела до 38 °С, у остальных она была в пределах нормы. Наблюдались озноб (у 6 пациенток), бледность кожного покрова и слизистых оболочек (у 7), тахикардия (у 8 пациенток) и артериальная гипотензия со снижением систолического давления ниже 100 мм рт.ст. (у 7).
При пальпации живот был болезненным у всех женщин и главным образом в нижних отделах. У 6 из них пальпировалось напряжение передней брюшной стенки, а у 5 отмечался положительный симптом Щеткина. Снижение уровня гемоглобина ниже 100 г/л было выявлено у 6 пациенток, увеличение числа лейкоцитов в периферической крови более 10,0-109/л — у 7. Результаты бактериологических исследований кала и рвотных масс во всех случаях были отрицательными. Данных за пищевую токсикоинфекцию ни в одном случае получено не было. Все пациентки после консультации гинеколога были переведены в гинекологические стационары с диагнозами апоплексии яичников (8), с подозрением на внематочную беременность (1) и на пельвиоперитонит (3). В гинекологических стационарах диагноз апоплексии яичников был установлен у всех наблюдавшихся нами больных.
Диагностика внематочной беременности. Дифференциация кишечной инфекции и внематочной беременности
Для диагностики нарушенной внематочной беременности используется кульдоцентез. Кровь, полученная при аспирации из дугласова пространства, не свертывается.
В последние годы для выявления внематочной беременности используется метод серийного определения В-субъединиц хориогонического гонадотропина (ХГЧ). При нормально протекающей беременности уровень ХГЧ удваивается каждые 48 ч, при внематочной беременности он может быть низким для данного срока, а время его удвоения более 48 ч.
Нами наблюдались 58 больных, госпитализированных с диагнозом пищевой токсикоинфекций, у которых была выявлена прервавшаяся (55) и не прервавшаяся (3) внематочная беременность. У всех отмечалось острое начало заболевания: повышение (до 38 °С) температуры тела (41,4 %), озноб (27,6 %), тошнота (86,2 %), рвота (77,6 %).
При этом частота рвоты до 10 раз была у 65,5 % и более 10 раз — у 12 % больных. Рвота, как правило, необильная и не облегчала состояния больных. Жидкий стул наблюдался у 62 % больных, у 27,6 % из них 5—10 раз в сутки, у 34,4 % — до 4 раз. Стул обычно был жидким и не обильным. У 12 больных в испражнениях выявлялась примесь слизи. У подавляющего большинства пациентов боль локализовалась в нижней половине живота, была интенсивной, схваткообразного характера.
Нередко боль локализовалась с той стороны, где произошел разрыв трубы или трубный аборт. У 55,2 % женщин боль иррадиировала в прямую кишку.
У большинства наблюдавшихся пациенток (70 %) язык был сухим и обложенным. Живот вздут, при пальпации мягкий, и лишь у 8,6 % брюшная стенка была напряжена внизу живота. Однако симптом Щеткина был положительным лишь у 10 % больных. В отлогих частях живота часто (41 %) определялось притупление перкуторного звука.
У некоторых женщин (15,5 %) при исследовании заднего свода влагалища определялся "крик Дугласа". Примерно у такой же части больных отмечалась резь при мочеиспускании. При осмотре выявлялись бледность лица (84,4 %), цианоз губ (75,8 %), слегка расширенные зрачки (27,7 %). Почти у половины больных были одышка и еще чаше (82,7 %) — тахикардия. Пульс у многих пациенток характеризовался слабым наполнением, АД было сниженным практически у всех: систолическое давление в пределах 80—90 мм рт.ст. — у 68,9 % больных, ниже 80 мм рт.ст. — у 25,8 % больных. Характерными были полуобморочные или обморочные состояния, наблюдавшиеся у 72,4 % больных, а коллапс в стационаре развился у 25,8 % женщин.
Кратковременная задержка месячных отмечалась в анамнезе у 77,6 % больных, у 44,8 % больных наблюдались кровянистые выделения из влагалища. Последние месячные чаще всего были скудными. При поступлении в стационар у 82,7 % пациенток уровень гемоглобина был менее 100 г/л, за время пребывания в инфекционном стационаре дальнейшее его снижение наблюдалось у 17,2 %. У 12 % женщин анемия развилась через 1 — 2 дня после госпитализации.
Число лейкоцитов более 10,0/109/л в периферической крови отмечалось у 25,8 % больных. Из общего числа больных с внематочной беременностью у 3 женщин (5,2 %) она была развивающейся и у 55 (94,8 %) — прервавшейся. Трубный разрыв определялся у 43 беременных (78,2 %), трубный выкидыш — у 12 (21,8 %). Симптоматика последнего характеризовалась невыраженным внутренним кровотечением. Эта форма относится к стертым, затяжным и обусловливает значительную часть диагностических ошибок.
Брюшная беременность
Брюшная беременность – беременность, при которой плодное яйцо имплантируется не в матке, а в брюшной полости. Факторами риска являются воспалительные заболевания придатков, операции на репродуктивных органах, длительное использование ВМС, генитальный инфантилизм, опухоли малого таза, эндокринные нарушения и стрессы. По своим проявлениям до возникновения осложнений брюшная беременность напоминает обычную гестацию. Существует высокая вероятность развития внутреннего кровотечения и повреждения органов брюшной полости. Диагноз выставляют на основании жалоб, анамнеза, данных общего и гинекологического осмотра и результатов инструментальных исследований. Лечение оперативное.
Общие сведения
Брюшная беременность – беременность, при которой эмбрион имплантируется не в полости матки, а в области сальника, брюшины или на поверхности органов брюшной полости. Составляет 0,3-0,4% от общего количества внематочных беременностей. Факторами риска развития брюшной беременности являются патологические изменения репродуктивной системы, возраст, стрессы и эндокринные нарушения. Исход зависит от места внедрения плодного яйца, уровня кровоснабжения и наличия крупных сосудов в области имплантации зародыша. Возможны гибель плода, повреждение крупных сосудов и внутренних органов. Брюшная беременность является показанием к срочному хирургическому вмешательству. Лечение данной патологии осуществляют акушеры-гинекологи.
Причины брюшной беременности
Сперматозоид проникает в яйцеклетку в ампулярном отделе фаллопиевой трубы. В результате внедрения формируется зигота, покрытая блестящей оболочкой яйцеклетки. Затем зигота начинает делиться и одновременно продвигается по маточной трубе под влиянием перистальтических сокращений и колебаний ресничек трубного эпителия. При этом недифференцированные клетки эмбриона удерживаются общей блестящей оболочкой. Затем клетки разделяются на два слоя: внутренний (эмбриобласт) и наружный (трофобласт). Эмбрион вступает в стадию бластоцисты, попадает в полость матки и «сбрасывает» блестящую оболочку. Ворсины трофобласта глубоко погружаются в эндометрий - происходит имплантация.
Брюшная беременность возникает в двух случаях. Первый – если плодное яйцо на момент имплантации находится в брюшной полости (первичная брюшная беременность). Второй – если зародыш вначале имплантируется в маточной трубе, затем отторгается по типу трубного аборта, попадает в брюшную полость и повторно имплантируется на поверхности брюшины, сальника, печени, яичника, матки, кишечника или селезенки (вторичная брюшная беременность). Различить первичную и вторичную форму зачастую не представляется возможным, поскольку на месте первичной имплантации после отторжения зародыша образуется рубчик, не обнаруживающийся при проведении стандартных исследований.
Факторами риска развития брюшной беременности являются воспалительные заболевания яичников и маточных труб, спайки и нарушения сократительной способности труб в результате хирургических вмешательств, удлинение труб и замедление трубной перистальтики при генитальном инфантилизме, механическое сдавление труб опухолями, эндометриоз маточных труб, ЭКО и длительное использование внутриматочной спирали. Кроме того, вероятность возникновения брюшной беременности увеличивается заболеваниях надпочечников и щитовидной железы и при повышении уровня прогестерона, замедляющего трубную перистальтику. Некоторые авторы указывают на возможную связь брюшной беременности с преждевременной активизацией трофобласта.
У курящих женщин риск возникновения брюшной беременности в 1,5-3,5 раза выше, чем у некурящих. Это объясняется снижением иммунитета, нарушениями перистальтических движений маточных труб и отсроченной овуляцией. Некоторые исследователи указывают на связь между брюшной беременностью и стрессом. Стрессовые ситуации негативно влияют на сократительную активность фаллопиевых труб, вызывая антиперистальтические сокращения, в результате которых зародыш задерживается в трубе, прикрепляется на ее стенке, а затем после трубного аборта повторно имплантируется в брюшной полости.
В последние десятилетия все более актуальной становится проблема внематочной беременности (в том числе – брюшной беременности) у женщин, находящихся в позднем репродуктивном возрасте. Потребность построить карьеру, улучшить свое социальное и материальное положение побуждает женщин откладывать рождение ребенка. Между тем, с возрастом меняется гормональный фон, перистальтика труб становится менее активной, возникают различные нейровегетативные нарушения. У женщин старше 35 лет риск развития брюшной беременности в 3-4 раза выше, чем у женщин, не достигших возраста 24-25 лет.
Течение брюшной беременности зависит от особенностей места прикрепления зародыша. При имплантации в области со скудным кровоснабжением плод погибает. При прикреплении в месте с разветвленной сетью мелких сосудов зародыш может продолжать развиваться, как при обычной гестации. При этом вероятность появления врожденных пороков развития при брюшной беременности гораздо выше, чем при нормальной гестации, поскольку плод не защищен стенкой матки. Брюшная беременность крайне редко донашивается до положенного срока. При прорастании крупных сосудов ворсинами хориона возникают массивные внутренние кровотечения. Инвазия плаценты в ткань паренхиматозных и полых органов становится причиной повреждений этих органов.
Симптомы брюшной беременности
До возникновения осложнений при брюшной беременности выявляются те же симптомы, что и при обычной гестации. На ранних сроках наблюдаются тошнота, слабость, сонливость, изменение вкусовых и обонятельных ощущений, отсутствие менструаций и нагрубание молочных желез. При гинекологическом осмотре иногда удается обнаружить, что плод находится не в матке, а сама матка увеличена незначительно и не соответствует сроку гестации. В некоторых случаях клиническую картину брюшной беременности не распознают, а истолковывают, как многоплодную беременность, беременность при миоматозном узле или врожденных аномалиях развития матки.
В последующем пациентка с брюшной беременностью может предъявлять жалобы на боли в нижней части живота. При повреждении мелких сосудов наблюдается нарастающая анемия. Клинические проявления при повреждении внутренних органов отличаются большой вариабельностью. Иногда подобные осложнения при брюшной беременности принимают за угрозу разрыва матки, преждевременную отслойку плаценты или угрозу прерывания гестации. Выраженная слабость, головокружение, предобморочные состояния, потеря сознания, потемнение в глазах, повышенная потливость, боли в нижней части живота, бледность кожи и слизистых свидетельствуют о развитии внутреннего кровотечения – экстренной патологии, представляющей непосредственную опасность для жизни беременной.
Диагностика и лечение брюшной беременности
Ранняя диагностика брюшной беременности чрезвычайно важна, поскольку позволяет избежать развития опасных осложнений, устранить угрозу для жизни и здоровья пациентки. Диагноз устанавливается на основании данных гинекологического осмотра и результатов ультразвукового исследования. Чтобы избежать диагностических ошибок, исследование начинают с идентификации шейки матки, затем визуализируют «пустую» матку и плодное яйцо, расположенное в стороне от матки. При проведении УЗИ на поздних сроках брюшной беременности обнаруживают необычную локализацию плаценты. Плод и плацента не окружены стенками матки.
В сомнительных случаях осуществляют лапароскопию – малоинвазивное лечебно-диагностическое вмешательство, позволяющее достоверно подтвердить брюшную беременность и в ряде случаев (на ранних сроках гестации) удалить плодное яйцо без проведения объемной операции. На поздних сроках, при прорастании ворсин плаценты в органы брюшной полости, требуется лапаротомия. Объем хирургического вмешательства при брюшной беременности определяется локализацией плаценты. Может потребоваться ушивание или резекция органа, наложение кишечного анастомоза и т. д.
Прогноз для матери при раннем выявлении и своевременном оперативном лечении брюшной беременности обычно благоприятный. При поздней диагностике и развитии осложнений существует очень высокий риск неблагоприятного исхода (смерти в результате кровотечения, тяжелого повреждения внутренних органов). Вероятность благополучного донашивания брюшной беременности крайне мала. В литературе описаны единичные случаи успешного оперативного родоразрешения на поздних сроках гестации, однако подобный исход рассматривается как казуистический. Отмечается, что младенцы, появившиеся на свет в результате брюшной беременности, часто имеют аномалии развития.
Внематочная беременность
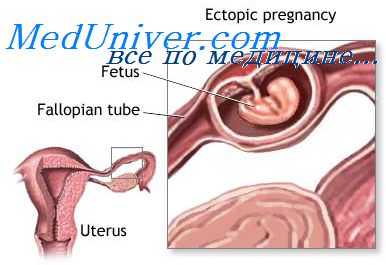
Внематочной называется беременность, характеризующаяся имплантацией и развитием плодного яйца вне матки – в брюшной полости, яичнике, маточной трубе. Внематочная беременность – серьезная и опасная патология, чреватая осложнениями и рецидивами (повторным возникновением), влекущая за собой утрату детородной функции и даже угрозу жизни женщины. Локализуясь помимо маточной полости, которая единственно физиологически приспособлена для полноценного развития плода, оплодотворенная яйцеклетка может привести к разрыву органа, в котором она развивается.
Развитие нормальной беременности происходит в полости матки. После слияния в маточной трубе яйцеклетки со сперматозоидом, начавшая деление оплодотворенная яйцеклетка продвигается в матку, где физиологически предусмотрены необходимые условия для дальнейшего развития плода. Срок беременности определяется по местонахождению и величине матки. В норме при отсутствии беременности матка фиксируется в малом тазу, между мочевым пузырем и прямой кишкой, и имеет около 5 см в ширину и 8 см в длину. Беременность сроком 6 недель уже можно определить по некоторому увеличению матки. На 8 неделе беременности матка увеличивается до размеров женского кулака. К 16 неделе беременности матка определяется между лоном и пупком. При беременности сроком 24 недели матка определяется на уровне пупка, а к 28 неделе дно матки уже находится выше пупка.
На 36 неделе развития беременности дно матки достигает реберных дуг и мечевидного отростка. К 40 неделе беременности матка фиксируется между мечевидным отростком и пупком. Беременность сроком 32 недели вынашивания устанавливается как по дате последних месячных и дате первого движения плода, так и по величине матки и высоте ее стояния. Если оплодотворенная яйцеклетка по каким-либо причинам не попадает из маточной трубы в полость матки, развивается трубная внематочная беременность (в 95% случаев). В редких случаях отмечено развитие внематочной беременности в яичнике или в брюшной полости.
В последние годы отмечается увеличение в 5 раз числа случаев внематочной беременности (данные Центра по контролю заболеваемости США). У 7-22% женщин отмечено повторное возникновение внематочной беременности, которая в более половине случаев приводит к вторичному бесплодию. По сравнению со здоровыми женщинами пациентки, перенесшие внематочную беременность, имеют больший (в 7-13 раз) риск ее повторного развития. Чаще всего у женщин от 23 до 40 лет отмечается правосторонняя внематочная беременность. В 99% случаев развитие внематочной беременности отмечается в тех или иных отделах маточной трубы.
Внематочная беременность – серьезная и опасная патология, чреватая осложнениями и рецидивами (повторным возникновением), влекущая за собой утрату детородной функции и даже угрозу жизни женщины. Локализуясь помимо маточной полости, которая единственно физиологически приспособлена для полноценного развития плода, оплодотворенная яйцеклетка может привести к разрыву органа, в котором она развивается. В практике встречается внематочная беременность различных локализаций.
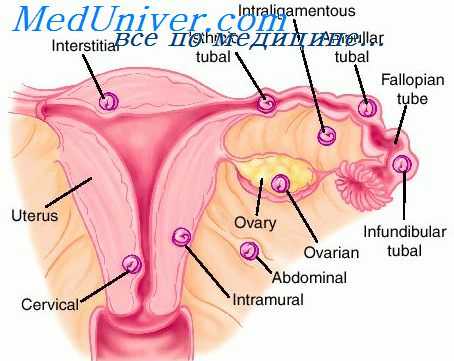
Трубная беременность характеризуется расположением плодного яйца в маточной трубе. Отмечается в 97,7% случаев внематочной беременности. В 50% случаев плодное яйцо находится в ампулярном отделе, в 40% - в средней части трубы, в 2-3% случаев – в маточной части и в 5-10% случаев – в области фимбрий трубы. К редко наблюдаемым формам развития внематочной беременности можно отнести яичниковую, шеечную, брюшную, интралигаментарную формы, а также внематочную беременность, локализующуюся в рудиментарном роге матки.
Яичниковая беременность (отмечается в 0,2-1,3% случаев) подразделяется на интрафолликулярную (яйцеклетка оплодотворяется внутри овулированного фолликула) и овариальную (плодное яйцо фиксируется на поверхности яичника). Брюшная беременность (встречается в 0,1 – 1,4% случаев) развивается при выходе плодного яйца в брюшную полость, где оно прикрепляется к брюшине, сальнику, кишечнику, другим органам. Развитие брюшной беременности возможно в результате проведения ЭКО при бесплодии пациентки. Шеечная беременность (0,1-0,4% случаев) возникает при имплантации плодного яйца в область цилиндрического эпителия канала шейки матки. Заканчивается обильным кровотечением в результате разрушения тканей и сосудов, вызванного глубоким проникновением в мышечную оболочку шейки матки ворсин плодного яйца.
Внематочная беременность в добавочном роге матки (0,2-0,9% случаев) развивается при аномалиях строения матки. Несмотря на прикрепление плодного яйца внутриматочно, симптоматика течения беременности аналогична клиническим проявлениям разрыва матки. Интралигаментарная внематочная беременность (0,1% случаев) характеризуется развитием плодного яйца между листками широких связок матки, куда оно имплантируется при разрыве маточной трубы. Гетеротопическая (многоплодная) беременность отмечается крайне редко (1 случай на 100-620 беременностей) и возможна в результате использования ЭКО (метода вспомогательной репродукции). Характеризуется наличием одного плодного яйца в матке, а другого – за ее пределами.
Признаки внематочной беременности
Признаками возникновения и развития внематочной беременности могут служить следующие проявления:
- Нарушение менструального цикла (задержка месячных);
- Кровянистые, «мажущего» характера выделения из половых органов;
- Болевые ощущения внизу живота (тянущие боли в области прикрепления плодного яйца);
- Нагрубание молочных желез, тошнота, рвота, отсутствие аппетита.
Прервавшаяся трубная беременность сопровождается симптомами внутрибрюшного кровотечения, обусловленными излитием крови в брюшную полость. Характерна резкая боль внизу живота, отдающая в задний проход, ноги и поясницу; после возникновения боли отмечается кровотечение или коричневые кровянистые выделения из половых органов. Отмечается понижение артериального давления, слабость,частый пульс слабого наполнения, потеря сознания. На ранних стадиях диагностировать внематочную беременность крайне трудно; т.к. клиническая картина не типична, обращение за врачебной помощью следует лишь при развитии тех или иных осложнений.
Клиническая картина прервавшейся трубной беременности совпадает с симптомами апоплексии яичника. Больные с симптомами «острого живота» экстренно доставляются в лечебное учреждение. Необходимо незамедлительно определить наличие внематочной беременности, произвести хирургическую операцию и устранить кровотечение. Современные методы диагностики позволяют с помощью ультразвуковой аппаратуры и тестов на определение уровня прогестерона («гормона беременности») установить наличие внематочной беременности. Все врачебные усилия направляются на сохранение маточной трубы. Во избежание серьезных последствий внематочной беременности необходимо наблюдение у врача при возникновении первых подозрений на беременность.
Причины внематочной беременности
Причинами возникновения внематочной беременности служат факторы, вызывающие нарушение естественного процесса продвижения оплодотворенной яйцеклетки в полость матки:
- эндометриоз
- ранее перенесенные прерывания беременности
- гормональные виды контрацепции
- наличие внутриматочной спирали
- стимуляция овуляции
- вспомогательные методы репродукции
- ранее перенесенные операции на придатках
- внематочная беременность в прошлом
- опухолевые процессы в матке и придатках
- перенесенные воспаления придатков (особо опасна хламидийная инфекция)
- пороки развития половых органов
Диагностика
На ранних стадиях внематочную беременность трудно диагностировать, поскольку клинические проявления патологии нетипичны. Также как и при маточной беременности наблюдаются задержка менструации, изменения со стороны пищеварительной системы (извращение вкуса, приступы тошноты, рвота и т. д.), размягчение матки и образование в яичнике желтого тела беременности. Прервавшуюся трубную беременность трудно отличить от аппендицита, апоплексии яичника или другой острой хирургической патологии брюшной полости и малого таза.
При возникновении прервавшейся трубной беременности, являющейся угрозой для жизни, требуется быстрое установление диагноза и незамедлительное хирургическое вмешательство. Полностью исключить либо подтвердить диагноз «внематочная беременность» можно с помощью ультразвукового исследования (определяется наличие плодного яйца в матке, присутствие жидкости в полости живота и образования в области придатков).
Информативным способом определения внематочной беременности является β-ХГ тест. С помощью теста определяется уровень хорионического гонадотропина (β-ХГ), вырабатываемого организмом при беременности. Нормы его содержания при маточной и внематочной беременности существенно отличаются, что и делает этот способ диагностики в высокой степени достоверным. Благодаря тому, что сегодня хирургическая гинекология широко применяет лапароскопию, как метод диагностики и лечения, стало возможным со 100% точностью установить диагноз внематочной беременности и устранить патологию.
Лечение внематочной беременности
Для лечения трубной формы внематочной беременности применяются следующие виды лапароскопических операций: тубэктомия (удаление маточной трубы) и туботомия (сохранение маточной трубы при удалении плодного яйца). Выбор метода зависит от ситуации и степени осложнения внематочной беременности. При сохранении маточной трубы принимается во внимание риск повторного возникновения в той же трубе внематочной беременности.
При выборе метода лечения внематочной беременности учитываются следующие факторы:
- Намерение пациентки в дальнейшем планировать беременность.
- Целесообразность сохранения маточной трубы (в зависимости от того, насколько выражены структурные изменения в стенке трубы).
- Повторная внематочная беременность в сохраненной трубе диктует необходимость ее удаления.
- Развитие внематочной беременности в интерстициальном отделе трубы.
- Развитие спаечного процесса в области малого таза и в связи с этим возрастающий риск повторной внематочной беременности.
При большой кровопотере единственным вариантом для спасения жизни пациентки остается полостная операция (лапаротомия) и удаление маточной трубы. При неизмененном состоянии оставшейся маточной трубы детородная функция не нарушается, и женщина может в будущем иметь беременность. Для установления объективной картины состояния оставшейся после лапаротомии маточной трубы рекомендуется проведение лапароскопии. Этот метод также позволяет разделить спайки в малом тазу, что служит снижению риска повторной внематочной беременности в оставшейся маточной трубе.
Читайте также:
- Предоперационная подготовка при туберкулезе. Злокачественное течение туберкулеза
- Лабораторная диагностика афибриногенемии - анализы
- Ретроперитонеальное повреждение сосудов при лапароскопии. Диагностика и лечение
- Кистозное расширение общего желчного протока. Тактика при кистозном расширении холедоха.
- Вегетативные расстройства при контузиях. Изменения крови при контузиях
