Кистозное расширение общего желчного протока. Тактика при кистозном расширении холедоха.
Добавил пользователь Валентин П. Обновлено: 24.01.2026
Болезнь Caroli. Диагностика и лечение болезни Caroli.
Болезнь Саrоli — редкая врожденная аномалия, характеризующаяся наличием кистозных расширений внутрипеченочных желчных протоков. Эти расширения соединяются между собой внутрипеченочными протоками нормального шш уменьшенного калибра. Расширение внутрипеченочных протоков при болезни СагоИ вызывает значительные изменения архитектоники печени, являясь причиной существенного изменения соотношения между паренхимой печени и массой протоков. При этом поверхность печени остается гладкой, так как эти расширения не выступают за пределы глиссоновой капсулы. Болезнь Болезнь Саrоli часто проявляется локализованной формой, но иногда может сопровождаться фиброзом печени или патологическими изменениями в почках. Одновременно с кистозным расширением внутрипеченочных протоков у некоторых пациентов можно наблюдать кистозное расширение общего желчного протока.
Поданным Longmire и Tompkins, это заболевание было хорошо известно уже в начале XX века. Англичане Vachell и Stevens описали его в 1906 г, но тогда на это никто не обратил внимания. Возможно, причина такой слабой реакции на открытие этого заболевания была в заглавии статьи, которая называлась «Случай внутри печеночного камня». Jacques Саrоli с сотрудникамп в 1954 г. опубликовал две статьи, в которых описал кистозное расширение внутрипеченочных протоков, включая клинические и патоморфологическис аспекты. Саrоli достаточно точно описал различие между этим заболеванием и поликистозом печени. С тех пор это заболевание называют болезнью Саrоli и именно под этим названием оно встречается в международной медицинской литературе.
У болезни Саrоli нет характерных симптомов. Отсутствие специфических симптомов наряду с ограниченными вплоть до 1973 г. диагностическими возможностями приводило к многочисленным операциям у пациентов, у которых не была установлена точная причина заболевания и у которых не обнаружено патологии при хирургической ревизии.
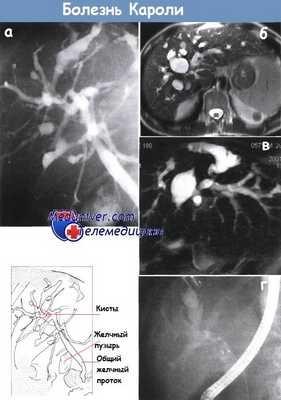
а - Эндоскопическая ретроградная холангиография. Болезнь Кароли — множественные кисты внутрипеченочных желчных протоков.
б - Множество расширенных внутрипеченочных желчных протоков. МРТ.
в - Магнитно-резонансная холангиография у того же пациента, что и на рис. а, подтвердила расширение желчных протоков.
г - Камень желчного протока, образовавшийся на фоне синдрома Кароли. Эндоскопическая ретроградная холангиопанкреатография.
Такие пациенты могут жаловаться на боли в правом верхнем квадранте живота, иногда иррадиирующие в спину, у них могут отмечаться повышение температуры тела, ознобы, тошнота, рвота, преходящая желтуха и т. д. У некоторых пациентов бывает картина тяжелого септического процесса.
Диагностировать болезнь Саrоli сегодня намного легче, чем до 1973 г. Благодаря технологическому прогрессу появилась возможность исследовать больных с помощью ультрасонографии, компьютерной томографии, эндоскопической ретроградной и чреспеченочной холангиографии.
Диагноз болезни Саrоli обычно устанавливают до операции. Если до операции диагноз не установлен, его можно установить во время операции, если выполняется холангиография. Многие случаи болезни СагоИ бьши пропущены, потому что холангиография во время операции не производилась. В этих случаях интраоперационную холангиографию нужно выполнять с помощью пункции общего печеночного протока, вводя рентгеноконтрастнос вещество под определенным давлением и в количестве, достаточном для контрастирования расширенных внутрипеченочных протоков. Для гарантии прохождения рентгено-контрастного вещества проксимально во внутрипеченочные протоки необходимо пережать общий печеночный проток дистальнее места пункции.
Если при холангиографии диагноз болезни Саrоli не подтвержден, нужно не забыть наложить шов на место пункции для предупреждения подтекания желчи в послеоперационном периоде. При болезни СагоИ холангиография выявит характерные кистозные расширения, соединяющиеся между собой протоками нормального или уменьшенного калибра. С различной частотой при интраоперационной холангиографии могут выявляться конкременты внутри кистозных расширений. Иногда можно увидеть конкременты, мигрировавшие в суженные стриктурой протоки и блокирующие отток желчи, что приводит к сепсису.
Лечение болезни Саrоli зависит от локализации и распространенности патологического процесса. У пациентов с локализацией патологического процесса в одной доле печени операцией выбора является резекция правой или левой доли печени. Удаление пораженной доли печени приводит к полному излечению заболевания. Пациенты с диффузной формой болезни Саrоli имеют очень мало шансов получить адекватное лечение. В некоторых случаях таким пациентам можно наложить анастомоз общего печеночного протока с петлей тощей кишки, мобилизованной по Roux-en-Y, который позже будет описан детально. Во время этой операции в каждую долю печени помещают силастиковые катетеры, проводя их позже через анастомоз и соединяя друг с другом в форме буквы U.
Эти катетеры будут использоваться для продолжения лечения в послеоперационном периоде: для облегчения расширения суженных протоков, для удаления оставшихся конкрементов, а также для проведения эндоскопического исследования очень тонкими фиброхоледохоскопами и биопсии областей, подозрительных на малигнизацию. Доказано, что у некоторых пациентов болезнь СагоИ является предшественницей холангиокарциномы. После операции может отмечаться облегчение некоторых из симптомов болезни Саrоli: иногда нормализуется температура тела, уменьшаются или исчезают боль, желтуха, холангит и т. д. Однако последние наблюдения свидетельствуют о том, что в большинстве случаев это улучшение лишь частичное и временное.
Пациенты с выраженной клинической картиной сепсиса перед операцией должны получить курс массивной антибиотикотерапии. Если лечение антибиотиками не дало эффекта, можно прибегнуть к чрескожному введению транспеченочных катетеров. Эти катетеры оставляют, а во время операции U-образно соединяют для продолжения лечения в послеоперационном периоде.
Некоторые хирурги проводят транспеченоные катетеры перед операцией, даже если у пациента нет клинической картины сепсиса. В случае, когда болезни СагоИ сопутствует кистозное расширение общего желчного протока, одномоментно должны выполняться резекция кистозного расширения общего желчного протока и гепатикоеюностомия.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Кистозное расширение общего желчного протока. Тактика при кистозном расширении холедоха.
Кистозное расширение общего желчного протока упоминается в медицинской литературе под различными названиями. Вот некоторые из них: кисты общего желчного протока, врожденный кистоз общего желчного протока, желчный кистоз, идиопатическое аневризмоподобное или мешковидное расширение и т. д. Эта аномалия внешне проявляется кистами, но с точки зрения строения это не кисты, потому что они никогда не имеют собственной стенки и не покрыты изнутри слизистой оболочкой. Определение «кисты» или «кистозное расширение общего желчного протока» также является неточным, гак как киста не всегда ограничена общим желчным протоком, а может распространяться в общий печеночный проток, частично или полностью его замещая. Более точным определением было бы «сегментарные кистеобразные расширения общего желчного протока». Однако мы продолжим пользоваться классической терминологией.
При описании кист обшего желчного протока авторы часто упоминают лишь один их вариант, описанный в начале данной главы. Этот вариант, несомненно, встречается чаще других, но существуют и другое варианты кист, мало похожие друг на друга и требующие различных подходов к их хирургическому лечению. Поэтому необходимо дать классификацию этих кист, прежде чем описывать методы их хирургического лечения, поскольку имеются глубокие топографические, морфологические и структурные различия между различными вариантами.
Клинико-патологическая классификация, предложенная в 1959 г. Alonso—Lej, используется наиболее часто благодаря ее простоте. Alonso—Lej разделил кисты общего желчного протока на три следующих типа:
Тип I. Это наиболее часто встречающийся вариант (включает 93% всех кист общего желчного протока). Он характеризуется мешковидным расширением сегмента общего желчного протока по всей его окружноатп, которое начинается и заканчивается внезапно. Над расширенным сегментом и ниже его проток не изменен. Величина кистозного расширения очень разнообразна: в пределах от 300 до 1000 мл. У некоторых пациентов расширенный проток может вмещать несколько литров. Киста содержит конпентрированную желчь темного цвета. При посеве содержимого кисты обычно выявляют рост бактерий кишечной группы. Внутри киста лишена слизистой оболочки, за исключением изолированных областей с островками слизистой. Толщина стенки может быть от 3 до 10 мм. Стенка кисты построена из фиброзной ткани, богатой коллагеновыми волокнами, и часто плотно инфильтрирована полиморфно-ядерными клетками и лимфоцитами. Кисты общего желчного протока чаще отмечаются уженщин, чем у мужчин (в пропорции 4 : 1). Желчный пузырь и пузырный проток нормальные. Пузырный проток часто открывается у места соединения общего печеночного протока и кисты. В редких случаях пузырный проток впадает прямо в кисту. Кистозное расширение не используется для анастомозирования с кишечником из-за его фиброзной структуры и несовершенной слизистой оболочки.
До недавнего времени считалось, что кисты общего желчного протока обычно диагностируют в раннем детском или юношеском возрасте, но теперь доказано, что их можно диагностировать в любом возрасте. Последние статистические исследования показали бесспорное увеличение числа кист у взрослых, поэтому кисты общего желчного протока перестали быть прерогативой педиатров и детских хирургов. Большинство исследователей соглашаются с тем, что кисты общего желчного протока являются врожденными по происхождению. Они, как и у старших детей, хорошо различимы у плода, новорожденного и находящегося на грудном вскармливании младенца. Однако некоторые авторы продолжают считать, что расширение может развиваться вследствие структурных изменений или врожденного порока стенки. В 1%9 г. Babbitt указал на повышенную частоту аномально высокого соединения панкреатического и общего желчного протоков, соединяющихся за пределами стенки двенадцатиперстной кишки, у пациентов с 1 типом кист обшего желчного протока по Alonso— Lej. Babbitt считал эту аномалию причиной кистозного расширения. Позже другие исследователи подтвердили интересные наблюдения Babbitt, но не считали эту аномалию причиной дилатации. Недавние исследования в Японии, где кисты общего желчного протока встречаются чаще, чем в Европе или Америке, обнаружили высокое соединение панкреатического и обшего желчного протоков почти у 90% пациентов с кистами общего желчного протока.
Эти авторы показали, что высокое соединение панкреатического и общего желчного протоков при несостоятельности сфинктера способствует забросу секрета поджелудочной железы в общий желчный проток. Увеличение заброса секрета поджелудочной железы является причиной обычно имеющейся у пациентов гиперамилаземии. Некоторые авторы полагают, что рефлюкс является важным фактором в развитии структурных изменений общего желчного протока, способствующих малигнизации кисты, а также других сегментов желчного дерева. Было показано, что даже пациенты более молодого возраста с кистами обшего желчного протока чаще склонны к малигнизации желчного дерева. Наличие высокого соединения панкреатического и общего желчного протоков имеет большое значение для хирурга, поскольку, как будет показано ниже, при выделении нижнего конца кисты и идентификации общего желчного протока необходимо пересекать проток очень близко к кистозному расширению. Если сделать это слишком далеко внизу, возникает риск повреждения места соединения панкреатического и обшего желчного протоков, которое у этих пациентов часто имеет аномально высокое расположение.
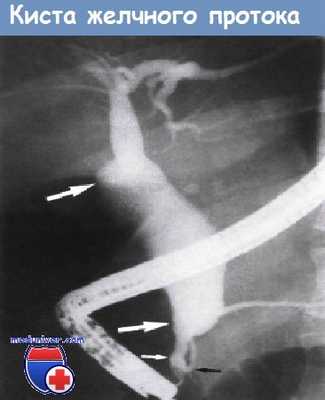
Киста общего желчного протока. Эндоскопическая ретроградная холангиография.
Веретенообразное расширение дистального отдела общего печеночного протока (обозначено большими белыми стрелками) и проксимального и среднего отделов общего желчного протока.
Диаметр дистальной части общего желчного протока (обозначен маленькой белой стрелкой) в норме.
Аномалии протока поджелудочной железы (обозначен черной стрелкой) не выявлено.
Кисты общего желчного протока встречаются не слишком часто, но, если хирургическое вмешательство не выполнено до развития серьезного ухудшения состояния пациента, прогноз их неблагоприятен. Наличие кисты может приводить к многочисленным осложнениям: разрыву кисты в результате травмы или во время беременности, гепатомегалии, билиарному циррозу печени, вызванному стазом, портальной гипертензии, холангиту, панкреатиту, сдавлению кистой двенадцатиперстной кишки с последующим развитием кишечной непроходимости, а также к карциноме кисты или другого сегмента желчевыводящих путей.
О наличии кисты общего желчного протока можно думать, если у пациента имеются определенные симптомы. Однако чаще всего она бывает случайной находкой во время операции, особенно у взрослых. Редко у пациента присутствует классическая триада: боль, пальпируемый инфильтрат и желтуха. Чаще у пациентов бывают лишь один или два симптома этой триады или вовсе нет никаких симтомов. Это наиболее характерно для взрослых, у которых симатоматика обычно неспецифична. Имеются различные методы диагностики кист общего желчного протока: внутривенная холецистохолангиография, ультрасонография, компьютерная томография, эндоскопическая ретроградная холангиопанкреатография и чрескожная чреспеченочная холангиография.
Хирургическое лечение кист обшего желчного протока I типа состоит в резекции кисты с последующим восстановлением непрерывности желчевыводящих путей посредством анастомозирования культи общего желчного протона с тощей кишкой, мобилизованной по Roux-en-Y. Несколько лет назад использовался простой анастомоз кисты с кишечником. Однако в настоящее время он не применяется, за исключением пациентов, которые не могут перенести резекцию из-за тяжелого общего состояния или имеют плотно фиксированную кисту, что делает резекцию слишком опасной или невозможной. Простой анастомоз кисты с кишечником — быстрая и простая операция, но она не всегда дает хорошие результаты, поскольку могут наблюдаться послеоперапионные холангиты. формирование конкрементов и карциноматозная дегенерация. Анастомоз кисты с кишечником не является анастомозом «слизистая к слизистой». Следует чаще формировать анастомоз кисты с петлей тощей кишки, мобилизованной по Roux-en-Y, чем с двенадцатиперстной кишкой, несмотря на го, что эта операция является технически более сложной, потому что в последнем случае чаще развиваются сужение анастомоза и холангит. Желчный пузырь необходимо резецировать всегда, даже если киста не удалена. Было показано, что если желчный пузырь не удален, то в послеоперационном периоде чаще наблюдается холецистит.
Резекция кисты общего желчного протока и анастомоз общего печеночного протока с тощей кишкой, мобилизованной по Roux-en-Y — намного более сложная операция, чем простой цистоеюноанастомоз. Тем не менее, в настоящее время эта операция в руках опытных хирургов сопровождается очень низкой летальностью.
Тип II. Это наиболее редко встречающиеся кисты общего желчного протока, составляюшие только 2.1% всех кист. Для них характерно присутствие бокового дивертикула, соединенного с общим желчным протоком ножкой. Эта ножка обычно тонкая и редко бывает широкой. У большинства пациентов дивертикул обычно бывает в правом печеночном протоке, но у некоторых он может локализоваться и в левом протоке. Ножка дивертикула может быть соединена с общим желчным протоком, в некоторых случаях с общим печеночным протоком или, реже, — с одним из печеночных протоков. Хирургическое лечение этого дивертикула состоит в простой резекции и перевязке ножки в месте ее соединения с желчным протоком, если она тонкая. В случаях, когданожка широкая, ее нужно резецировать около желчного протока и ушить узловыми швами синтетической нерассасывающейся нитью 4—0. После этого операцию завершают, вводя Т-образную трубку выше или ниже шва ножки через маленький поперечный разрез желчного протока для декомпрессии и защиты линии шва.
Тип III. Этот тип, согласно классификации AlonsoLej, имеет очень мало общего с двумя предыдущими группами. Хотя кисты этого типа встречаются и чаще, чем кисты второго типа, но их частота составляет лишь 5,2% от всех кист общего желчного протока. Тип III характеризуется наличием ампулярного расширения интрадуоденального сегмента общего желчного протока, которое выступает в просвет даенадцатиперстной кишки подобно грыже общего желчного протока. В некоторых случаях ампулярное расширение может достигать больших размеров и вызывать обструкцию двенадпатиперстной кишки. Wheeler (Англия) предложил назвать эту аномалию «холедохоцеле» из-за ее сходства с уретероцеле. Abraham Vater первым описал ампулярное расширение нижнего конца общего желчного протока в 1723 г. (28). Описание этой анатомической аномалии Фатером привело к появлению термина «ампула Фатера», под которой в настоящее время подразумевают нормальную ампулу Фатера. Фатер описал расширение ампулы, соответствующее на самом деле III типу кист общего желчного протока по классификации Alonso—Lej, а не нормальной анатомической структуре. Из-за этой ошибочной интерпретации название «ампула Фатера» стало применяться для обозначения нормального фатерова сосочка, который на самом деле не является ни ампулой, ни тем образованием, которое описал в 1723 г. Фатер.
Тип III по классификации Alonso—Lej имеет две формы. Важно дифференцировать эти две формы во время хирургической ревизии, потому что для их лечения должны применяться различные методы операций. Первая, наиболее часто встречающаяся, форма уже описана и состоит из кистозного расширения интрадуоденальной части общего желчного протока. Это кистозное расширение имеет на своей поверхности отверстие, через которое желчь вместе с секретом поджелудочной железы проходит в двенадцатиперстную кишку. Второй вариант, известный как латеральный сосочковый вариант, представлен латеральным дивертикулом общего желчного протока, расположенным вблизи большого дуоденального сосочка и не имеюшим отверстия на его поверхности. Желчь и секрет поджелудочной железы проходят через сосочек, расположенный как обычно. Bass и Cremin обратили внимание на любопытный факт: первый вариант находят в норме у некоторых животных, таких как морская свинка и сумчатые; второй вариант находят у другой группы животных, например, слонов, китов, тюленей и т.д.
Операции при кистозном расширении холедоха. Тактика при кисте общего желчного протока.
Операцией выбора при наличии кист общего желчного протока I типа по Alonso-Lej является резекция кисты вместе с удалением желчного пузыря и восстановление пассажа желчи анастомозированием общего желчного протока с петлей тощей кишки, мобилизованной по Roux-en-Y. Брюшную полость вскрывают трансректальным или правым парамедианным разрезом. Некоторые хирурги используют расширенный субкостальный разрез. Интраопе-рационная диагностика кист общего желчного протока обычно не вызывает затруднений, потому что к моменту появления симптоматики киста чаще всего хорошо развита. В течение бессимптомной фазы желчные протоки проходимы. Когда пассаж желчи нарушается, начинается декомпенсация. При ревизии обычно выявляется ограниченное расширение с очень четкими границами, отличное от остальных желчных протоков. Установлено, что голубоватый мешок, обычно распространяющийся латеральнее и несколько кзади, позади верхней горизонтальной и нисходящей частей двенадцатиперстной кишки, легко обнаружить, если он внезапно заканчивается в общем желчном протоке малого калибра. Для исследования всей поверхности кисты необходимо произвести мобилизацию по Vautrin-Kocher.
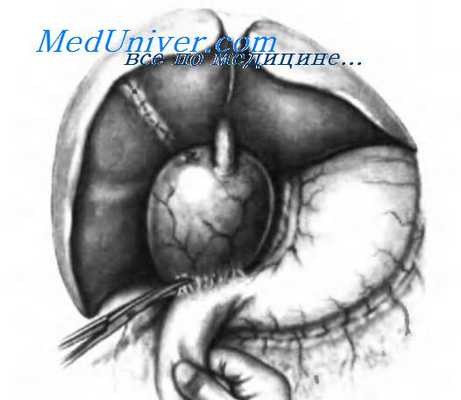
При ревизии нужно уделять особое внимание степени фиксации кисты к соседним структурам, особенно по ее задней поверхности. Для получения полной картины желчного дерева крайне важно выполнить холангиографию путем пункции желчного пузыря и введения достаточного количества рентгеноконтрастного вещества для контрастирования кисты и остальных желчных путей. Это помогает выбрать метод оперативного вмешательства. Для получения адекватной картины всего желчного дерева необходимо наклонять операционный стол, потому что кистозный мешок, наполненный рентгеноконтрастным веществом, затрудняет визуализацию некоторых сегментов желчных протоков. Первым шагом во время операции должно быть удаление желчного пузыря, как показано на рисунке. Холецистэктомию выполняют, начиная от пузырного протока к дну желчного пузыря. Культя пузырного протока видна на внешней поверхности кистозного расширения.
Ложе желчного пузыря ушито. Мобилизация по Vautrin-Kocher позволила выделить латеральный сегмент и нижнюю часть кистозного расширения вместе с началом общего желчного протока нормального калибра. Ножницами разделяют сращения, соединяющие переднюю поверхность кисты со стенкой верхней горизонтальной части двенадцатиперстной кишки и антрального отдела желудка. После разделения этих сращений необходимо рассечь брюшину над кистой.
Выделятся нижний полюс кисты, и сразу под ним найден общий желчный проток. Не следует выделять общий желчный проток слишком далеко за кистозным расширением, потому что возникает риск повредить место соединения панкреатического и общего желчного протоков, которое у 90% пациентов с кистами общего желчного протока имеет аномально высокое расположение. Общий желчный проток пережимают ниже кисты, и под зажимом накладывают два шва-держалки. Затем скальпелем пересекают общий желчный проток, который обычно несколько сужен. Дистальную культю общего желчного протока закрывают узловыми швами синтетическим рассасывающимся материалом 4-0.
После пересечения общего желчного протока его оттягивают зажимом вверх, а затем с помощью ножниц выделяют заднюю поверхность кисты. Обычно она выделяется легко, но у некоторых пациентов задняя стенка кисты плотно сращена с соседними структурами, что делает ее освобождение трудным или невозможным. В таком случае операцию завершают формированием анастомоза передней поверхности кисты с тощей кишкой.
После освобождения всей поверхности кисты пересекают общий печеночный проток прямо над кистой. Для этого накладывают два шва-держалки над линией пересечения и два шва ниже этой линии, после чего общий печеночный проток пересекают. Если общий печеночный проток имеет диаметр 15 мм или более, узловыми швами из нерассасывающегося синтетического материала 3-0 выполняют гепатикоеюнальный анастомоз «конец в бок». Если общий печеночный проток имеет меньший диаметр, необходимо его увеличить, используя левый печеночный проток и низводя хилиарную пластинку по Нерр-Couinaud. На вставке пунктирной линией показано увеличение общего печеночного протока за счет левого печеночного протока.
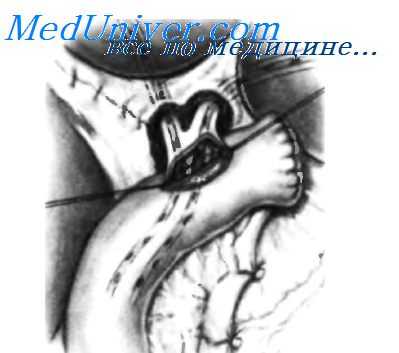
Низведение хилиарнои пластинки завершено, и за счет левого печеночного протока увеличен диаметр общего печеночного протока. Чреспеченочным доступом проведены две силастиковые трубки с множеством перфорационных отверстий. Петля тощей кишки мобилизована по Roux-en-Y, и на анастомозируемом участке выполнен разрез, соответствующий диаметру желчного протока. На фая культи желчного протока и по углам разреза тощей кишки наложены несколько швов-держалок.
Наложен задний ряд узловых швов (между желчным протоком и тощей кишкой) синтетическим нерассасывающимся материалом 3-0. Концы силастиковых транспеченочных трубок введены в тощую кишку. Продолжают наложение переднего ряда швов.
Передний ряд швов билиодигестивного анастомоза почти завершен. На вставке показана фиксация анастомозируемого участка тощей кишки несколькими швами к глиссоновои капсуле для уменьшения натяжения линии шва. Перед закрытием брюшной полости в подпеченочное пространство помещают дренажную трубку для продолжительного дренирования.
Иногда невозможно выполнить резекцию кисты из-за тяжелого общего состояния пациента или фиксации кисты к соседним структурам. В таких случаях накладывают анастомоз между самой нижней частью кисты и тощей кишкой узловыми швами синтетической рассасывающейся нитью 3-0, как изображено на рисунке. В некоторых случаях возможно, выполняя этот анастомоз, наложить два ряда швов: внутренний — через всю толщину, синтетической рассасывающейся нитью 3-0, и наружный, включающий, с одной стороны, брюшину, покрывающую кисту, а с другой стороны — серозно-мышечный слой тощей кишки. Второй ряд швов накладывают хлопком или шелком. Этот анастомоз может быть постоянным или временным. После улучшения общего состояния возможна вторая операция — резекция кисты. На рисунке можно видеть, что желчный пузырь удален и его ложе ушито. Всем пациентам, которым показано наложение цистоеюноанастомоза, необходимо удалять желчный пузырь. Было доказано, что если желчный пузырь оставить, то в послеоперационном периоде развивается холецистит. Нужно заметить, что цистоинтестинальный анастомоз способствует развитию различных осложнений, в том числе рака кисты или других отделов желчевыводящих путей.
Киста холедоха ( Киста общего желчного протока )
Киста холедоха – это врожденное расширение наружных желчевыводящих путей, которое сопровождается признаками их обструкции. Среди возможных факторов риска выделяют тератогенные влияния на плод, осложнения беременности, экстрагенитальные заболевания у матери. Билиарная аномалия проявляется абдоминальными болями, желтушностью кожи и слизистых, появлением объемного пальпируемого новообразования в области проекции желчевыводящих протоков. Для диагностики кисты холедоха проводят УЗИ, КТ или МРТ гепатобилиарной зоны, расширенное биохимическое исследование крови. Лечение хирургическое: иссечение кисты и наложение билиодигестивных анастомозов.
МКБ-10
Общие сведения
Кисты общего желчного протока встречаются с частотой 1 случай на 10-15 тыс. новорожденных. Существенных половых различий не обнаружено. Патология намного чаще диагностируется в азиатских странах, однако пока отсутствуют научные объяснения такой закономерности. Коварство кист холедоха в том, что они могут длительное время протекать малосимптомно и вызывать необратимые структурные патологии гепатобилиарной зоны. Поэтому задачей современной гастроэнтерологии является усовершенствования методов ранней диагностики аномалии.
Причины
Этиологическая структура кист холедоха пока не установлена. Важнейшим фактором риска называют химические, физические и биологические тератогенные воздействия, которые возникают в I-II триместрах беременности. Риск билиарных аномалий повышается при заражении беременной женщины цитомегаловирусом, реовирусами, хламидиями или токсоплазмой. Причиной патологии могут выступать гестозы, аутоиммунные и эндокринные заболевания у матери.
Патогенез
Система внепеченочных билиарных ходов начинает формироваться на 4-й неделе внутриутробного периода. Гепатоциты и клетки желчных ходов развиваются из передней части кишечной трубки. Выработка желчи начинается на 12-14 неделях гестации, ее циркуляция осуществляется через плаценту и кишечник матери. Яркая клиническая картина аномалии наблюдается только после рождения, когда из схемы энтерогепатической циркуляции выключается материнский организм.
Образование кистозной полости связывают с нарушениями на солидной стадии развития желчевыводящей системы. Вследствие неравномерного восстановления просвета желчных протоков формируются участки расширения и сужения. Другие авторы считают, что в основе патогенеза лежит врожденная слабость стенок холедоха и их повышенная восприимчивость к давлению желчи. Патология может быть связана с эктопией ткани поджелудочной железы в стенку желчных путей.

Классификация
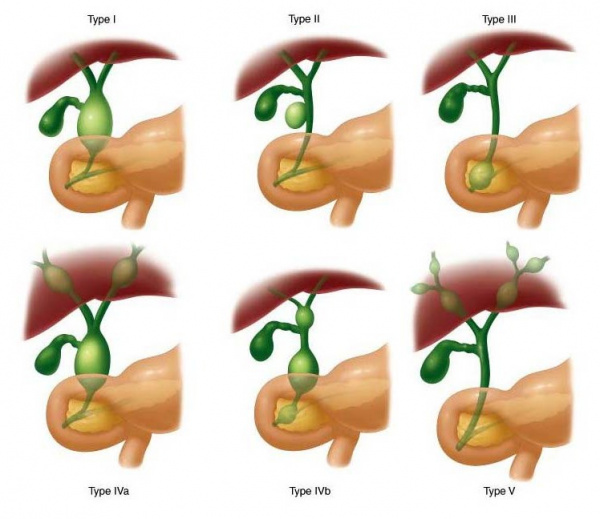
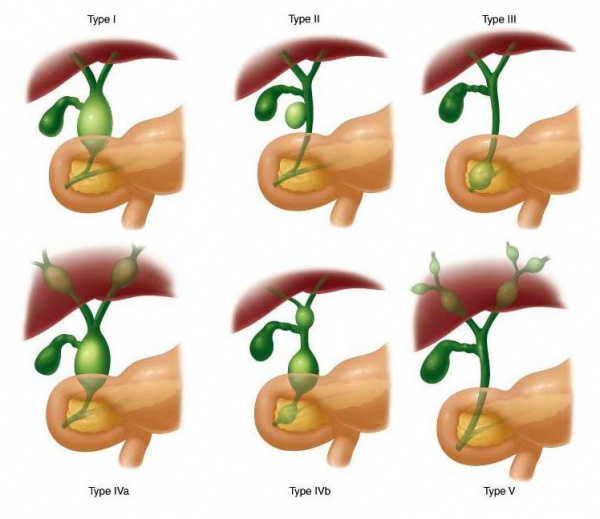
Для выбора тактики лечения необходимо определить морфологический тип и локализацию кистозного образования. В практической хирургии применяется классификация кист холедоха F. Alonsoi-Lej в модификации Т. Тодани. Согласно ей, выделяют 5 типов билиарной аномалии:
- Iтип – распространенный. Проявляется сегментарным или диффузным расширением общего билиарного протока, одновременной дилатацией общего желчного и печеночного протоков.
- IIтип. Диагностируется при образовании истинного дивертикула в стенке внепеченочных билиарных ходов.
- IIIтип (холедохоцеле). Характеризуется локальным расширением холедоха в его интрамуральной части, в области панкреатобилиарного соустья.
- IVтип – множественные кисты. Объемные образования могут располагаться изолированно во внепеченочных протоках или одновременно в билиарных ходах внутри и вне печени.
- Vтип (болезнь Кароли). Проявляется солитарными или множественными кистами в интрагепатических желчных протоках.
Симптомы кисты холедоха
Клиническая картина заболевания складывается из триады симптомов: болей в животе (у 90-92% пациентов), перемежающейся желтухи (43-70%), опухолевидного образования в правом подреберье (25-60%). Сроки появления признаков зависят от размеров кисты, степени нарушений оттока желчи и интенсивности компрессии окружающих тканей. У 20% больных патология протекает бессимптомно, обнаруживается при обследовании по другому поводу.
Боли в правом верхнем квадранте живота носят периодический схваткообразный характер. Их интенсивность варьирует от незначительной до выраженной, что определяется размерами кистозного образования и индивидуальным уровнем болевой чувствительности пациента. Усиление дискомфорта связывают со злоупотреблением жирной пищей, обильными застольями с приемом алкоголя.
При закупорке желчных протоков и нарушении желчевыделения в 12-перстную кишку возникает желтуха. Склеры глаз, видимые слизистые оболочки и кожные покровы приобретают желтушное окрашивание разной интенсивности. Симптоматика сопровождается болями и дискомфортом в правом подреберье, неустойчивостью стула, метеоризмом и урчанием в кишечнике. Пациенты страдают от изжоги, горькой отрыжки.
Осложнения
Холестаз при кисте холедоха сопровождается уменьшением канальцевого тока желчи, нарушении печеночной экскреции органических анионов. При длительном накоплении желчи в печеночных канальцах и желчевыводящих путях есть риск развития билиарного цирроза. Повышение уровня азотосодержащих эндогенных нейротоксинов становится причиной энцефалопатии. Длительное существование билиарного цирроза чревато гепатоцеллюлярной карциномой.
Застой желчи и изменение ее коллоидных свойств создают благоприятные условия для присоединения вторичной инфекции, развития холангита и холецистита. В таком случае клиническая картина дополняется лихорадкой и интоксикационным синдромом. В 2-5% случаев кистозная аномалия сочетается с врожденной атрезией внепеченочных желчных ходов, которая осложняет течение заболевания.
Нарушение желчевыделительной функции негативно сказывается на процессах пищеварения. Непереваренные жиры в больших количествах выделяются с калом (стеаторея), снижается всасывание жирорастворимых витаминов А, Д и Е, развивается типичная клиническая картина авитаминозов. Нутритивная недостаточность особо опасна для детей, у которых возможна задержка роста и психомоторного развития.
Диагностика
При типичных признаках гепатобилиарной патологии ребенка направляют на консультацию к детскому гастроэнтерологу или гепатологу. Кисту холедоха подозревают при пальпаторном определении опухоли в зоне проекции желчного пузыря и протоков. Для уточнения врожденного характера болезни необходимо выяснить давность появления симптомов. Для расширенной диагностики используются следующие методы:
- УЗИ брюшной полости. С помощью сонографии определяются кисты среднего и большого размера. Ультразвуковое исследование позволяет исключить заболевания желчного пузыря и опухоли головки поджелудочной железы, которые также могут осложняться синдромом холестаза.
- КТ гепатобилиарной зоны. Высокоинформативная диагностика проводится для визуализации мелких кист холедоха, выявления сопутствующей патологии. Для уточнения диагноза некоторым пациентам назначают МРТ печени и желчного пузыря.
- ЭРХПГ. При эндоскопическом исследовании удается подтвердить кистозную деформацию холедоха, определить ее размеры и выяснить наличие сопутствующих патологий панкреато-гепатобилиарной системы.
- Биохимический анализ крови. При застое желчи определяется повышение прямого билирубина, щелочной фосфатазы и гамма-глутамилтранспептидазы. На поражение печени указывает рост показателей АСТ и АЛТ, гипопротеинемия, изменение белково-осадочных проб (тимоловой, сулемовой).
Дифференциальная диагностика
Клиническая картина кисты холедоха малоспецифична, поэтому при первичной диагностике необходимо исключить дискинезию желчевыводящих путей, холангит, вирусный гепатит и воспалительные заболевания гастродуоденальной зоны. При обострении заболевания и развитии сильного болевого синдрома дифференциальная диагностика проводится с острой хирургической патологией: аппендицитом, холециститом, мезентериальным тромбозом.

Лечение кисты холедоха
Консервативная тактика применяется только в рамках предоперационной подготовки, поскольку единственный радикальный метод лечения – удаление кисты и восстановление пути оттока желчи. При выраженной клинической картине хирургическую коррекцию проводят пациентам раннего возраста до развития фиброзного перерождения печени. В абдоминальной хирургии используют несколько вариантов вмешательств:
- Гепатикоеюностомия. Классический вариант коррекции кисты холедоха, который восстанавливает отток желчи в тонкий кишечник и устраняет симптоматику заболевания. С учетом состояния пациента и возможностей хирурга операция проводится открытым или лапароскопическим способом.
- Гепатикодуоденостомия. Альтернативный метод лечения при кистах холедоха, который используется сравнительно недавно, показывает хороший функциональный результат. Операция имеет меньший риск негативных последствий, в сравнении с гепатикоеюностомией, при которой вероятность осложнений достигает 15-40%.
По показаниям одновременно с наложением анастомоза проводят удаление желчного пузыря (холецистэктомию). Необходимость такой операции обусловлена нарушением эвакуаторной функции, застоем желчи и риском развития хронического холецистита в послеоперационном периоде. Поскольку после холецистэктомии страдает пищеварительная функция, проведение операций в раннем детском возрасте ограничено.
Прогноз и профилактика
Своевременная оперативная коррекция улучшает функцию билиарного тракта и препятствует развитию осложнений. Отдаленный прогноз зависит от типа наложенного билиодигестивного анастомоза, соблюдения больным диеты и других врачебных рекомендаций. Первичные превентивные меры не разработаны. Вторичная профилактика заключается в пренатальной диагностике атрезии билиарной системы, которая сможет быть ассоциирована с кистами холедоха.
1. Лечение кист холедоха у детей с использованием лапароскопической гепатикодуоденостомии/ Ю.А. Козлов, В.А. Новожилов, И.Н. Вебер, К.А. Ковальков// Эндоскопическая хирургия. – 2018. – №2.
2. Антенатальная диагностика атрезии желчных ходов с благоприятным исходом после хирургической коррекции/ О.А. Платонова, Л.А. Тимошина, Ю.Г. Дегтярев, С.К. Новицкая// Медицинский журнал. 2016. – №1.
3. Оперативное лечение кисты холедоха и коррекция сопутствующей патологии у детей/ Г.М. Лукоянова, В.П. Обрядов, П.П. Потехин, В.Е. Шеляхин// СТМ. – 2010. – №1.
4. Заболевания печени и гепатобилиарной̆ системы. Национальное руководство/ под ред. Н. Н. Володина. – 2007.
Киста желчного пузыря
Киста желчного пузыря – заболевание невоспалительной этиологии, в основе которого лежит скопление слизи внутри желчного пузыря из-за нарушения оттока его содержимого. Основные причины – закупорка желчевыводящих путей конкрементами, сужение просвета пузырного протока рубцовыми стриктурами, опухолями, врожденные аномалии развития. При малых размерах кисты жалобы отсутствуют, при достижении образованием значительных размеров пациента беспокоит боль в правом подреберье, возможны диспепсические явления. Для верификации диагноза проводится УЗИ, МРТ органов брюшной полости, рентгенологическое исследование. Лечение в большинстве случаев хирургическое.
Киста желчного пузыря (водянка желчного пузыря) является вторичным патологическим процессом, при котором в пузыре накапливается слизисто-экссудативная жидкость без признаков бактериального воспаления. Иногда данному заболеванию предшествует приступ желчнокаменной болезни, миграция конкремента в просвет пузырного протока. Опасность кисты желчного пузыря состоит в том, что очень часто она формируется в течение длительного времени, вызывает постепенное растяжение и увеличение размеров пузыря, но симптоматика при этом не возникает. Истончение стенки желчного пузыря может привести к его разрыву с развитием перитонита. В то же время, своевременно предпринятое хирургическое лечение (удаление желчного пузыря) способствует полному выздоровлению.
Причины кисты желчного пузыря
Причинами формирования кисты желчного пузыря являются состояния, при которых нарушен отток желчи: закупорка конкрементом пузырного протока при желчнокаменной болезни, его сдавление опухолевыми образованиями, рубцовые изменения, а также врожденные аномалии (перегибы). В связи с тем, что пузырный проток находится в толще соединительнотканных структур, имеет малый диаметр (всего около трех миллиметров) и длину до семи сантиметров, пассаж желчи при различных патологических состояниях нарушается очень быстро.
Исследования в области гастроэнтерологии подтверждают, что решающая роль в формировании кисты желчного пузыря принадлежит именно нарушению пассажа желчи, однако большое значение отводится и предшествующему воспалению, нарушающему нормальное состояние слизистой оболочки и протоковой системы.
Механизм накопления слизистого содержимого в желчном пузыре следующий. В результате действия определенного этиологического фактора сначала в пузыре скапливается желчь. В условиях длительного отсутствия опорожнения она постепенно всасывается эпителием пузыря, клетки которого затем начинают обильно продуцировать слизь. Пузырь увеличивается в размерах, его стенки становятся тонкими. Но плотная серозная оболочка не меняет своей структуры, поэтому желчный пузырь удлиняется, несколько изгибается, затем расширяется в области дна. При длительном существовании кисты желчного пузыря его стенки постепенно становятся более толстыми, а слизистая – рыхлой, с плотными складками.
Симптомы кисты желчного пузыря
Клиническая картина кисты желчного пузыря может варьировать. Если заболевание развивается на фоне рубцовых стриктур, сдавления пузырного протока извне, то симптомы могут отсутствовать вплоть до достижения пузырем существенных размеров. Однако чаще киста формируется на фоне желчнокаменной болезни, после приступа печеночной колики. При незначительном увеличении желчного пузыря пациент может не испытывать существенного дискомфорта. При больших размерах кисты характерными признаками являются боль в правом подреберье, иррадиирующая в область спины или правой лопатки. Обычно боль имеет тупой или ноющий характер, может усиливаться при изменении положения тела. Крупная киста желчного пузыря может прощупываться ниже края правой реберной дуги.
При отсутствии лечения киста желчного пузыря может привести к значительному истончению его стенок, формированию в них микроперфораций и попаданию содержимого в брюшную полость. Наиболее тяжелым осложнением является разрыв кисты желчного пузыря, при котором возможно обильное кровотечение и перитонит.
Диагностика кисты желчного пузыря
При наличии кисты желчного пузыря довольно часто жалобы пациента скудные. Консультация гастроэнтеролога позволяет предположить данное заболевание, в случае значительного увеличения пузыря врач может его пропальпировать через переднюю брюшную стенку. Результаты лабораторных анализов при этой патологии в большинстве случаев не изменены.
Основная роль в диагностике кисты желчного пузыря принадлежит инструментальным методикам. УЗИ брюшной полости позволяет оценить размеры кисты, состояние стенок желчного пузыря, визуализировать конкременты. При проведении обзорной рентгенографии органов брюшной полости выявляется округлая тень желчного пузыря, рентгенконтрастные конкременты. При выполнении ретроградной холангиопанкреатографии желчный пузырь не контрастируется при заполнении протоковой системы.
Для детальной оценки состояния желчного пузыря, его стенок, выявления причины формирования кисты может быть проведена магнитно-резонансная томография органов брюшной полости, КТ желчевыводящих путей. При выполнении данных методов обследования определяется увеличенный желчный пузырь, неоднородность его содержимого, могут быть обнаружены конкременты непосредственно в пузыре либо в желчевыводящих путях, рубцовые стриктуры, опухоли, сдавливающие пузырный проток.
Высокоинформативный метод выявления кисты желчного пузыря – диагностическая лапароскопия. Врач-эндоскопист при проведении процедуры видит желчный пузырь, степень изменения его стенок, через которые просвечивает белесоватое содержимое. В ходе лапароскопии может быть сразу проведена холецистэктомия.
Лечение и профилактика кисты желчного пузыря
Тактика лечения кисты желчного пузыря зависит от ее размеров, причины формирования, наличия или отсутствия осложнений. При небольших размерах образования возможно консервативное лечение на фоне обязательного контроля размеров желчного пузыря. При наличии крупной кисты желчного пузыря, а также отсутствии эффекта от консервативной терапии проводится хирургическое лечение. Методом выбора является лапароскопическая холецистэктомия, возможно удаление желчного пузыря из мини-доступа или путем открытой холецистэктомии (в настоящее время такое оперативное вмешательство применяется редко, в основном при наличии осложнений). При удалении кисты желчного пузыря обязательно производится бактериологическое исследование ее содержимого, но в большинстве случаев бактериального воспаления нет.
При своевременной диагностике и эффективном лечении прогноз при кисте желчного пузыря благоприятный. Бессимптомное течение заболевания может привести к значительному истончению стенок пузыря, его разрыву и развитию перитонита, поэтому при любых жалобах на боли в правом подреберье или диспепсические явления обязательно должна быть проведена консультация гастроэнтеролога и соответствующее обследование.
Специфической профилактики кисты желчного пузыря не существует. Важную роль играет здоровый образ жизни с рациональным питанием, своевременное лечение желчнокаменной болезни, а также регулярное наблюдение у специалиста при ЖКБ и других заболеваниях желчевыводящих путей.
Читайте также:
- Теплообмен у новорожденных. Влияние лекарств на новорожденных
- Диагностическая лапаротомия и спленэктомия при болезни Ходжкина
- Рентгенограмма, КТ при амелобластической фиброме челюсти
- Профилактика атеросклероза. Первичная и вторичная профилактика атеросклероза.
- Лечение острого респираторного синдрома. Профилактика респираторного синдрома
