Наследственное четкообразное расширение вен сетчатки
Добавил пользователь Валентин П. Обновлено: 28.01.2026
Ретинопатия недоношенных — заболевание органа зрения, возникающее из-за нарушений в развитии сетчатки (светочувствительного элемента глаза). Подобное заболевание способно привести к полной утере зрения.
Причины
Еще в 1951 году, медиками было установлено наличие прямой связи между изменением роста сосудов и повышенным содержанием кислорода в кювезах. Обменные процессы, происходящие в сетчатке, осуществляются посредством гликолиза, а не дыхания — это значит, что источником энергии при этом выступает реакция расщепления глюкозы, которая протекает без потребления кислорода. Воздействие кислорода, напротив, угнетает гликолиз, и сетчатка начинает гибнуть, заменяясь соединительной или рубцовой тканями. Именно поэтому, до недавнего времени, единственным фактором возникновения ретинопатии недоношенных считалась высокое содержание кислорода в инкубаторах. Правда, ограничение его применения после данного открытия, наряду со снижением частоты заболевания, привело к росту смертности младенцев от респираторного дистресс-синдрома, а также увеличению риска серьезных осложнений гипоксии у выживших.
Сегодня, ретинопатию недоношенных принято считать мультифакториальным заболеванием, которое может возникать под воздействием многих факторов. При этом, в группу риска возникновения ретинопатии относят недоношенных детей, чья масса тела при рождении составила менее 2000 грамм, а срок гестации не превысил 34 недели. Причем риск значительно повышается при назначении искусственной вентиляции легких, которая продолжается более 3 дней, а также кислородотерапии, проводимой более 1 месяца.
Дополнительными факторами риска считают:
- Тяжелые внутриутробные инфекции;
- Ишемию (гипоксию) мозга, нарушения мозгового кровообращения, возникшие как результат осложнений беременности или родов.
- Немаловажным фактором, возможно оказывающим влияние на развитие заболевания, является воздействие на незрелую сетчатую оболочку света, ведь в естественных условиях формирование сосудов сетчатки должно завершиться внутриутробно, при полном отсутствии света. Рожденный раньше срока ребенок оказывается в условиях избыточной освещенности.
- Существует гипотеза о генетическом факторе предрасположенности к заболеванию.
Клинические проявления заболевания
Основа заболевания ретинопатия недоношенных - незавершенность формирования структур глазного яблока, включая сетчатку и ее сосудистую систему. Васкуляризация (образование сосудов) сетчатой оболочки плода начинает происходить к 16 неделе беременности. Она формируется от середины диска зрительного нерва по направлению к периферии, данный процесс заканчивается как раз к сроку рождения ребенка. Поэтому, чем раньше произошли роды, тем меньше площадь сетчатой оболочки покрыта сосудами, а бессосудистые или аваскулярные области сетчатки более обширны. В сетчатке семимесячного плода, наблюдается концентрическое недоразвитие сосудов. Ее центральный отдел имеет кровоснабжение, в то время, как на периферии отсутствуют кровеносные сосуды. После рождения недоношенного ребенка, процессу образования сосудов мешают различные патологические факторы, такие как внешняя среда, кислород, свет, которые и приводят к развитию ретинопатии.
Основное проявление ретинопатии недоношенных - это остановка процесса нормального образования сосудов, а также прорастание их во внутренние отделы глазного яблока - в стекловидное тело. Это становится причиной новообразования за хрусталиком соединительной ткани, которое приводит к натяжению и отслойке сетчатки.
В классификации ретинопатии недоношенных определяющими являются следующие факторы:
- Локализация процесса патологии (по отношению к зрительному нерву);
- Распространенность поражения. Окружность глаза делится, как циферблат часов, на 24 сегмента. Распространенность ретинопатии определяют количеством пораженных «часов».
- Стадия болезни. Ретинопатия недоношенных является прогрессирующим заболеванием. Оно начинается постепенно, как правило, с 4 по10-ю неделю жизни, и быстро или медленно прогрессирует от 1 до 5 стадии. На 3 стадии, которая называется «пороговой» необходимо проведение коагуляции сетчатки. К 5-й стадий развивается тотальная отслойка сетчатки и полная потеря зрения;
- Активность течения заболевания, подразделяющаяся на активную (острую) фазу и рубцовую.
Почти у 80% детей с ретинопатией недоношенных развивается самопроизвольный регресс болезни, причем в половине случаев, не влекущий за собой остаточные изменения на глазном дне. Остальные случаи заболевания протекают более тяжело и прогрессируют до рубцовых стадий.
В большинстве случаев заболевание протекает по «классическому» типу и проходит все 5 стадий, но различают и такую форму ретинопатии недоношенных, как «плюс»-это Rush-болезнь или молниеносная РН, которая характеризуется быстрым, злокачественным течением.
РН часто сопровождается возникновением осложнений, таких как:
- близорукость (миопия) и астигматизм;
- косоглазие и амблиопия («ленивый глаз»);
- глаукома;
- катаракта;
- отслойка сетчатки, которая может развиться в подростковом возрасте из-за растяжения рубцовой ткани, что обусловлено интенсивным ростом глазного яблока.
Диагностика
Диагностику ретинопатии у недоношенных детей целесообразно проводить на 32-34 неделе развития (как правило, спустя 3-4 недели от рождения). Далее осмотр младенца выполняют каждые 2 недели до завершения периода васкуляризации (формирования сосудов сетчатки). Появление первых признаков ретинопатии становится поводом для еженедельных повторных осмотров, которые прекращают после полного регресса заболевания либо стихания активного процесса. При форме «плюс», осмотры назначают каждые 3 дня.
Ретинопатия недоношенных требует обследования глазного дна посредством непрямой бинокулярной офтальмоскопии. Для этого требуется расширение зрачка (внесение капель атропина) и применение специальных детских расширителей для век. Первое обследование, как правило, проводят в отделении интенсивной терапии, под контролем мониторов.
Для диагностики и последующего контроля за эффективностью терапии дополнительно применяют УЗИ глаз. Обязательно проведение дифференциальной диагностики ретинопатии и прочих заболеваний, вызывающих нарушения функции зрительного анализатора недоношенных детей. Для этого применяют регистрацию ЗВП (зрительных вызванных потенциалов) и ЭРГ (электроретинограмму).
При регрессе ретинопатии ребенка обследуют у специалиста один раз в полгода или год, вплоть до достижения им 18 лет, чтобы исключить сопутствующие ретинопатии осложнения (отслойку сетчатки, характерную для подросткового возраста).
Лечение
Третья («пороговая») стадия ретинопатии лечится проведением лазеркоагуляции либо криокоагуляции бессосудистой зоны сетчатки, при этом вмешательство должно быть выполнено не позднее трех суток от момента ее выявления. На более поздних сроках применяется хирургическое лечение, включающее циркулярное пломбирование склеры, транцилиарную витрэктомию.
Для проведения криокоагуляции обычно требуется общий наркоз, реже — местная анестезией. В процессе операции бессосудистая часть сетчатки замораживается. В случае успеха (в 50-80% случаев) развитие рубцовой ткани прекращается, патологический процесс останавливается. Данная процедура сопряжена с определенными рисками — могут возникнуть проблемы с сердечной деятельностью и нарушением дыхания. Поэтому в процессе проведения криокоагуляции показан постоянный мониторинг больного. На завершающем этапе процедуры вокруг глаз пациента появляются отеки, покраснения, гематомы, которые проходят потом в течение недели.
Сегодня большинство офтальмологов в лечении РН, отдают предпочтение процедуре лазеркоагуляции бессосудистой сетчатой оболочки (транспупиллярной лазеркоагуляции), так как она менее травматична и имеет больший эффект. Кроме того, в процессе возникает меньше побочных реакций, что позволяет точнее контролировать ход вмешательства. К другим преимуществам лазерной коагуляции можно отнести:
- Безболезненность процедуры, что позволяет обходиться без обезболивания ребенка;
- Отсутствие послеоперационного отека тканей;
- Минимальное влияние операции на деятельность сердечной и дыхательной систем.
При неэффективности применения криотерапии и лазера, развитии отслойки либо переходе ретинопатии в более высокие стадии, показано хирургическое лечение.
Склеропломбировка или циркулярное пломбирование склеры, является довольно эффективной хирургической техникой лечения отслойки сетчатки при небольших размерах отслойки. При склеропломбировании, в месте отслойки, на внешнюю сторону глаза крепят «заплатку» и подтягивают ее до момента пока сетчатка не состыкуется с местом отслойки. Проводимые исследования показывают, что такая методика оправдывает себя и на последних стадиях. После удачного проведения склеропломбировки, наступает значительное улучшение зрения. При неудаче склеропломбировки либо при невозможности проведения ее, применяют витрэктомию.
Витрэктомия — хирургическая операция по удалению измененного стекловидного тела, а также имеющейся на поверхности сетчатки рубцовой ткани для устранения ее натяжения и отслаивания. При частичной отслойки сетчатой оболочки, операция дает весомый шанс сохранить зрение. Если произошла полная отслойка — прогноз неблагоприятный.
В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Клиника открыта семь дней в неделю и работает ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
Ангиопатия сетчатки
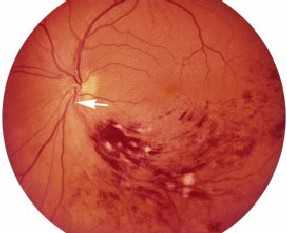
Ангиопатия сетчатки – это специфическое изменение сосудов сетчатки, не являющееся самостоятельным заболеванием.
Изменения обычно затрагивают сразу оба глаза.
Виды ангиопатии
Принципиально ангиопатии можно разделить на две группы: локальное поражение сосудов сетчатки и системное.
В первом случае ангиопатии характеризуются поражением сосудов на местном уровне (то есть на уровне глаза) – например, изменение сосудов при миопии.
Во втором случае ангиопатии отражают изменения всего организма. Пожалуй, это самая интересная и важная группа. По состоянию сосудов можно раньше терапевта выявить сахарный диабет, гипертоническую болезнь, атеросклероз, системные заболевания, патологию сосудов головы и шеи, даже в некоторых случаях нарушение сердечного ритма и прочее. Осмотр офтальмолога является обязательным при наличии у человека кардиопатологии, сахарного диабета, гипертонической болезни и атеросклероза.
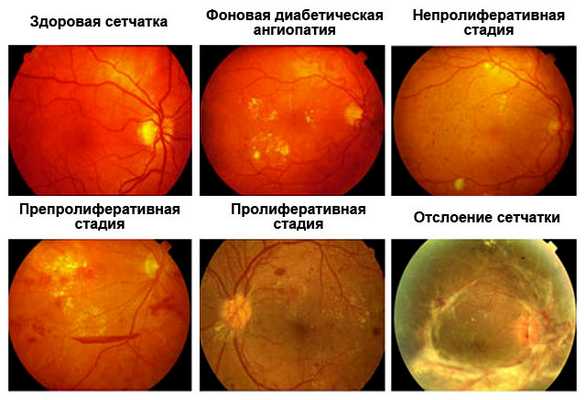
Гипертоническая
Из-за высокого артериального давления повреждаются внутренние стенки сосудов (интима). Эти особые микроповреждения способствуют развитию склерозирования артерий, что нарушает метаболизм сетчатки. Вены становятся полнокровными, затрудняется отток крови из сетчатки, что приводит к развитию окислительного стресса. Плотные артерии начинают пережимать вены, формируя благоприятные условия для образования тромбов.
Гипотоническая
Развивается из-за низкого давления в сосудах. Перфузия снижается, развивается ишемия.
По дистоническому типу
Спазмы сосудов существенно ухудшают и провоцируют образование дистрофии, разрывов сетчатки, что может привести к отслойке сетчатки.
Диабетическая
Повышенный уровень глюкозы в крови провоцирует метаболическое повреждение стенки сосуда, особенно в микроциркуляторном звене, что в свою очередь невероятно агрессивно нарушает обменные процессы в сетчатке.
Травматическая
Из-за травм черепа, шейного отдела, глазных яблок может произойти повышение давления или нарушение притока крови из-за сдавливания сосудов, ведущих к глазным яблокам. Развиваются постконтузионные параличи мышц артерий.
По смешанному типу
Симптомы сразу нескольких форм ангиопатии наслаиваются друг на друга, болезнь протекает с выраженной симптоматикой и быстро переходит на сложные стадии.
При миопии
Артерии, как правило узкие, ход прямолинеен. В условиях растянутого глазного яблока артерии не достигают периферии, что приводит к ишемии сетчатки и развитию дистрофий. Это, в свою очередь, угрожает отслойкой сетчатки.
Симптомы ангиопатии сетчатки
Самостоятельно человек не может у себя выявить ангиопатию. В далеко зашедших случаях могут появиться жалобы на снижение зрения, оптические феномены.
1 степень (начальная)
- cужаются артерии сетчатки;
- расширяются вены сетчатки;
- видна неравномерность размера и ширины сосудов;
- появляется излишняя извилистость сосудов;
- при длительном напряжении возникает резь, боль и пульсация в глазах.
2 степень (умеренная)
- растёт извилистость и разница в размерах сосудов;
- сосуды по цвету и структуре становятся похожи на тонкую медную проволоку, при дальнейшем прогрессировании болезни – сереют и бледнеют;
- наблюдаются кровоизлияния и тромбы;
- глазное дно бледнеет и приобретает восковой оттенок;
- меняется поле зрения;
- может наблюдаться нарушение световой чувствительности;
- зрение туманится, теряется острота;
- появляется близорукость.
3 степень (последняя)
- отекает зрительный нерв и внутренняя оболочка глаза;
- заметны кровоизлияния;
- на сетчатке видны очаги белого цвета;
- зрение сильно падает (может наблюдаться полная слепота).
Причины развития заболевания
Ангиопатия развивается на фоне сосудистых патологий, поэтому причины развития заболевания – риски, провоцирующие заболевания сосудов:
- возраст от 30 лет,
- курение,
- алкоголизм,
- патологические состояния ппи беременности,
- избыточный вес,
- систематическая интоксикация (при работе на токсичном производстве, при лечении),
- врождённые нарушения,
- диабет,
- атеросклероз,
- остеохондроз и сколиоз,
- воспаления сосудистой стенки,
- заболевания крови и прочее.
Диагностика ангиопатии

- сужение или расширение артерий и вен,
- уплотнение сосудистой стенки с формированием патологических рефлексов,
- извитость или выпрямление хода сосудов,
- кровоизлияния,
- зоны пережатия артерий вены и прочее.
Важно помнить! Ежегодный осмотр офтальмологом является обязательным при наличии у человека гипертонии, кардиопатологии, диабета и атеросклероза.
В нашей клинике возможно проводить не только осмотры глазного дна с получением описания и заключения специалиста, но и самому наблюдать динамику изменений с помощью фотофиксации состояния сосудов сетчатки (FundusFoto).
В ряде случаев назначается дополнительное обследование:
- УЗИ сосудов – определение скорости кровотока и состояния сосудистых стенок;
- рентген с введением контраста – определение проходимости сосудов;
- МРТ – оценка состояния тканей глаза;
- визометрия – определение нарушений зрения;
- офтальмоскопия – выявление поражённой области сетчатой оболочки;
- тонометрия – определение внутриглазного давления.
Глаза – это единственное место на теле человека, где можно увидеть сосуды на поверхности. Эта особенность успешно используется в диагностике. По состоянию сосудов глаз можно раньше терапевта выявить:
- диабет,
- гипертонию,
- атеросклероз,
- системные заболевания,
- патологию сосудов головы и шеи,
- нарушение сердечного ритма (в некоторых случаях).
Диагностирование ангиопатии сосудов сетчатки и наблюдение за её развитием может помочь в адекватной оценке течения и успешности лечения общего заболевания. Например, по степени нивелирования признаков гипертонической ангиопатии оценивают адекватность подбора гипотензивной терапии при гипертонической болезни.

Ангиопатия сосудов сетчатки это не самостоятельным заболевание, а лишь одно из проявлений определенных патологических состояний, осложняющихся поражением кровеносных сосудов сетчатой оболочки глаза или всего организма.
По состоянию сосудов можно раньше терапевта выявить сахарный диабет, гипертоническую болезнь, атеросклероз, системные заболевания, патологию сосудов головы и шеи, нарушение сердечного ритма и прочее. Осмотр офтальмолога является обязательным при наличии у человека кардиопатологии, сахарного диабета, гипертонической болезни и атеросклероза.
Обнаружить заболевание опытному специалисту не составляет труда. В процессе визуализации сетчатки можно выявить сужение или расширение артерий и вен, уплотнение сосудистой стенки с формированием патологических рефлексов, извитость и выпрямление хода сосудов, кровоизлияния, зоны пережатия вен и многое другое. С учетом стадии ангиопатии, выставляемой офтальмологом, терапевт, эндокринолог, кардиолог может оценить тяжесть основного заболевания.
Поэтому осмотр глазного дна в условиях широкого зрачка является обязательным в ходе полноценного офтальмологического обследования
Ангиопатия сетчатки глаза при беременности
К числу причин появления ангиопатии сетчатки глаза при беременности относят:
- увеличение объема крови в организме;
- наличие аутоиммунных заболеваний;
- развитие гестационного сахарного диабета;
- хронически повышенное или пониженное артериальное давление.
- гестационный СД
- токсикоз
- нарушение свертываемости крови
Ангиопатия у беременных чаще всего проходит самостоятельно, поэтому не требует лечения. Однако, если пациентка страдала патологией до вынашивания ребенка, то заболевание может прогрессировать и привести к осложнениям: тромбозу, отслоению сетчатки и геморрагии. В тяжелых случаях болезнь может спровоцировать прерывание беременности.
При появлении ангиопатии сетчатки потребуется лечение сопутствующих заболеваний, которые спровоцировали развитие патологии. Женщине рекомендовано наблюдение у терапевта и эндокринолога.
Чаще всего назначаются лекарственные препараты, улучшающие кровообращение и уменьшающие проницаемость стенок сосудов. Для нормализации кровотока в глазном яблоке используются специальные капли. При выраженной ангиопатии сетчатки обоих глаз могут назначаться дополнительные физиотерапевтические процедуры.
Ангиопатия сетчатки глаза у ребенка
Развитие ангиопатии у ребенка обычно связано со следующими факторами:
- Повышенное внутричерепное давление
- Отклонение в иннервации кровеносных сосудов, приводящее к изменению их тонуса
- Черепно- мозговые травмы
- Заболевания почек
- Сахарный диабет 1 типа
- Аутоиммунные заболевания
- Сколиоз
- Врожденные пороки развития сердечно- сосудистой системы
- Системные патологии органов кроветворения
- Кислородное голодание плода на поздних сроках гестации или во время родов
Заболевание в детском возрасте может стать причиной серьезных осложнений. Так, ангиопатия сетчатки у новорожденных нередко переходит в хроническую форму и приводит к непоправимым органическим изменениям кровеносной структуры глаза. При развитии патологии у подростка (так называемой болезни Илза) происходит замещение стекловидного тела глаза фиброзной тканью, что нередко провоцирует глаукому и катаракту.
Лечение заболевания чаще всего заключается в назначении медикаментозных средств, которые влияют на кровообращение и препятствуют склеиванию тромбоцитов. Однако такое лечение ангиопатии сосудов сетчатки назначается только детям дошкольного и школьного возраста. Новорожденным требуется регулярное наблюдение у врача, так как иногда патология возникает на фоне тяжелых родов и не нуждается в дополнительной терапии.
При тяжелом течении ангиопатии и ее распространении на оба глаза, может проводится операция по удалению фиброзной ткани.
Виды лечения
При ангиопатии в первую очередь нужно лечить основное заболевание. Так, для лечения ангиопатии сетчатки по гипертоническому типу назначаются лекарства для снижения давления, при диабетической ангиопатии – диета и препараты, снижающие уровень сахара.
Лечение медикаментами
Для устранения симптомов ангиопатии, купирования болезни и восстановления глазных сосудов эффективно применяется медикаментозное лечение:
- Трентал, Арбифлекс улучшают кровообращение;
- Витамины В, С, Е и А, никотиновая кислота нормализуют микроциркуляцию;
- Добезилат кальция, Ксантиола никотинат, Гинкго Билоба укрепляют стенки сосудов;
- Кокарбоксилаза, АТФ активируют метаболизм в тканях;
- Тромбонет, Тиклодипин, Магникор, Дипиридамол препятствуют образованию тромбов.
Приём медикаментов длится около двух недель.
В случае стабилизации ангиопатии, которая вызвана неизлечимым или хроническим недугом, лечение проводится раз в полгода курсами по 2-3 недели.
Важно помнить, что лечение должен назначать врач. Самостоятельный приём лекарств может принести больше вреда, чем пользы.
Физиотерапия
В комплексе с другими методами лечения применяются:
- иглорефлексотерапия,
- магнитотерапия,
- лазерное облучение.
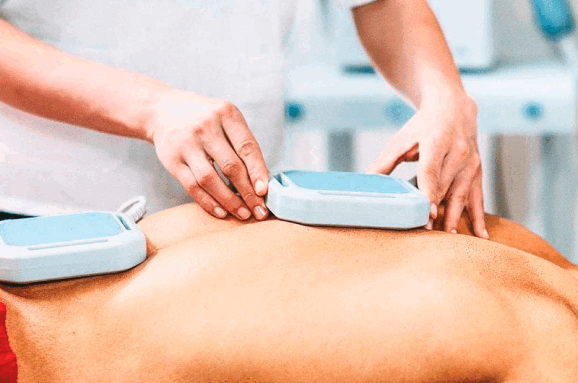
Операционное вмешательство
Для предотвращения потери зрения на поздней стадии заболевания проводится лазерная коагуляция сосудов.
Операция занимает 20 минут и проходит под местной анестезией.
Профилактика
Чтобы не создавать благоприятных условий для развития ангиопатии, необходимо заботиться о здоровье сосудов:
Доминантные друзы сетчатки глаза - симптомы, причины и лечение
Друзы (от нем. «druse» - железа) имеют вид желтовато-белых отложений, локализующихся в мембране Бруха, а также пигментном эпителии сетчатки глаза. Гистологическая картина друз впервые была представлена и описана в середине XIX века. Позднее в медицинских публикациях, доминантные наследственные друзы встречались под различными названиями: «хороидит Хатчинсона-Тая», «хороидит Гуттата», «фамильный хороидит», «поверхностный хороиретинит Холсоуса-Баттена», «гиалиновая дистрофия», «кристаллиновая ретинальная дегенерация», «сотовидная дегенерация Дойне», и пр.
Отождествлять друзы мембраны Бруха с друзами ДЗН не стоит. По мнению ряда исследователей, эти сходные офтальмоскопически образования, весьма различны по структуре, что и выявляется в гистологических исследованиях. При этом, между друзами мембраны Бруха (наследственными) и друзами, выявленными офтальмоскопически при обследовании на сенильную макулодистрофию, отличий не найдено, что подтверждается в микроскопических, ультраструктурных и гистологических исследованиях. Поэтому, наследственные друзы в настоящее время принято рассматривать, как начальную стадию дистрофии макулярной области связанной с возрастом, которая ранее называлась сенильной макулодистрофией.
Доказано, что у пациентов, имеющих фамильные друзы отмечается общее наследственно-дегенеративное заболевание органа зрения, которое нередко становится причиной снижения зрения к возрасту шестидесяти, семидесяти лет. В связи с вариациями экспресси гена и неполной его пенетрантностью иногда довольно трудно определить в одной семье число заболевших. На основании результатов проводимых исследований пациентов старше 50 лет, было установлено, что с возрастом частота выявления друз серьезно увеличивается, кроме того, у мужчин они встречаются значительно чаще.
Причины возникновения друз
Согласно проведенным исследованиям, сегодня существуют три теории относительно происхождения друз.
Первая теория трансформационная, рассматривает образование друз, как непосредственную трансформацию клеток пигментного эпителия.
В соответствии со второй, депозитной (секреторной) теорией, друзы образуются при секреции и отложении измененных клеток пигментного эпителия.
Для третьей, хороиваскулярной теории, характерны предположения о происхождении друз, как продукта гиалиновой дегенерации хороикапилляров с организацией хороикапиллярных кровоизлияний. Правда, данная теория гистологических подтверждений не нашла.
Гистологические исследования друз показывают, что образования включают два главных компонента: мукополисахаридный и липидный (сиаломуцин и цереброзид). Считается, что данные субстанции образуются при дегенеративных изменениях пигментного эпителия. Друзы, локализованные во внутренней зоне мембраны Бруха, имеют прилежание к пигментному эпителию, формируясь в результате аутофагальной его деструкции, обусловленной аномальной активностью лизосом. При развитии процесса, большое число лизосом из клеток пигментного эпителия, возможно, трансформируется в аморфноподобный материал, который заполняет внутреннюю коллагеновую область мембраны Бруха. При этом, размеры друз варьируют, возможна их кальцифицирование.
Претерпевает ряд изменений и покрывающий друзы пигментный эпителий сетчатки. Сначала, происходит рассеивание пигмента в его цитоплазме, что сопровождается дегенерацией митохондрий, а также смещением ядра. На конечной стадии подвергшиеся дегенерации клетки пигментного эпителия могут сливаться с друзами, с образованием участков на которых пигментный эпителий отсутствует. Фоторецепторы подвергаются дистрофическим изменениям и смещаются. Образование друз, обусловленное превращением клеток пигментного эпителия стало подтверждением трансформационной теории, в то время, как отложение клеток дегенерированного пигментного эпителия – это подтверждение депозитной теории.
Процесс дальнейшего развития друз, может приводить к возникновению неэкссудативной предисциформной макулярной дегенерации либо экссудативной дисциформной ее формы с хороидальной либо субретинальной неоваскуляризацией. Такие превращения происходят позднее, к пятидесяти-шестидесяти годам жизни человека, причем твердые друзы провоцируют развитие атрофических изменений, а мягкие сливные друзы, которые расположены билатерально, могут вызывать экссудативную отслойку пигментного эпителия, как и иные осложнения, стимулирующие дальнейшее прогрессирование процесса.
Клинические проявления
Некоторые больных не замечают изменений при протекании друз, у других, их течение вызывает развитие макулопатии уже в довольно молодом возрасте. При исследовании глазного дна выявляются вариации друз по количеству, размерам, формам и цвету. Они могут быть, как единичными, так и множественными. Для офтальмоскопической картины друз, характерна высокая вариабельность не только в отношении членов разных семей, но и одной.
Вначале это небольшие круглые пятна, светлее фона глазного дна окружающего их, которые со временем, приобретают ярко-желтый цвет. Первая их диагностика скорее предполагает ангиографию, чем офтальмоскопию. Однако, не все офтальмологи разделяют такую точку зрения. Принято считать, что друзы, образующиеся кнутри от ДЗН, или множественные, которые покрывают почти все пространство глазного дна, являются доминантными друзами. Обычно, их выявляют в центральной зоне либо на средней периферии. Изредка, друзы могут локализоваться на средней периферии, полностью отсутствуя в центре. Нередка и периферическая локализация друз с сетевидным пигментом, когда они могут выглядеть как ретикулярная дистрофия Сьегрена либо «гроздь винограда».
Размер друз и их количество, со временем увеличиваются, они кальцифицируются и сливаясь, приподнимают сенсорную сетчатку. Крайне редки случаи, когда количество друз уменьшается. Заметные изменения могут происходить и в покрывающем друзы пигментном эпителии. Он истончается, теряя пигмент, возникают скопления пигмента вокруг самих друз. Подобные изменения пигментного эпителия нередко наблюдаются между друзами в макуле, что зачастую приводит к атрофии его клеток.
Принято выделять два основных вида друз – твердые и мягкие. Твердые друзы представляют собой маленькие, множественные, гиалинизированные образования, с крошковидной формой, часто кальцифицированные и обычно не сливаются. Для мягких друз характерно разрушение гиалинового материала. Как правило, они более крупного размера и имеют тенденцию сливаться.
Друзы могут локализоваться снизу базальной мембраны пигментного эпителия и над ней, в некоторых случаях их обнаруживают в хороикапиллярном слое. Зачастую, друзы становятся офтальмоскопической находкой из-за их бессимптомного течения, даже при локализации в фовеа, в очень редких случаях пациенты могут жаловаться на метаморфопсию. При этом, острота зрения не снижена, дефектов полей зрения не бывает.
Диагностика друз сетчатки
Для обнаружения данных образований целесообразно назначение таких исследований, как флюоресцентная ангиография и офтальмоскопия.
При проведении флюоресцентной ангиографии, друзы в ранних фазах начинают флюоресцировать с нарастающей интенсивностью, которая снижается в поздней венозной фазе. Обычно при ангиографии может быть выявлено значительно большее количество друз, чем при проведении офтальмоскопии. Твердые друзы, на ФАГ видны даже в зонах их скопления или кажущегося слияния, как отдельные гиперфлюоресцирующие точки. На флюоресцентных ангиограммах в редких случаях может наблюдться гипофлюоресценция друз, что обусловлено их кальцификацией и пигментацией.
Друзы нужно дифференцировать от некоторых заболеваний, сопровождающихся желтоватыми и беловатыми отложениями, локализованными в заднем полюсе глазного яблока, которые, как и наследственные друзы относятся к flecked retina syndrome, включая:
- Fundus punctatus albescens или абиотрофия глазного дна белоточечная, при которой выявляются похожие на друзы белые очаги в средней зоне периферии глазного дна. Данное заболевание сопровождается резким снижением зрения с прогрессирующей никталопией, которая сходна с ранними, легкими вариациями пигментной абиотрофии сетчатки глаза.
- Fundus albipunctatus - белоточечное глазное дно, представляющее собой двустороннюю наследственную патологию, сходную по офтальмоскопической картине с наследственными друзами и предыдущим заболеванием, однако отличающуюся от них отсутствием прогрессирования, постоянным характером ночной слепоты и протекающую без снижения зрения.
- Офтальмоскопическое исследование выявляет в пигментном эпителии беловатые, одинаковые по форме, точечные округлые пятна, которые занимают основную площадь глазного дна и имеют максимальную плотность в экваториальной, а также макулярной областях. Доминантные друзы отличаются отfundus albipunctatus большей размерной вариабельностью и большей проминацией в области макулы.
Fundus flavimaculatus - желтопятнистое глазное дно, это двустороннее заболевание, характеризующееся желтоватыми отложениями в виде пятен в пигментном эпителии, которые весьма отличаются от ровных, круглых, имеющих четкие отграничения доминантных друз.
При этом, ангиография часто выявляет блокаду хороидальной флюоресценции заднего поля и периферии, которую невозможно наблюдать в случае доминантных наследственных друз. Еще одним отличием fundus flavimaculatus считается ее частое сочетание с макулярной дистрофией «бычий глаз», которую невозможно встретить при наследственных друзах. При сочетании данной патологии и болезни Штаргардта острота зрения снижается, происходит сужение полей зрения, чего при друзах не происходит. - Дистрофия Биетти - кристаллиновая дистрофия, для которой свойственны белесые отложения на сетчатке, однако в отличие от наследственных друз, эти отложения имеют полигональную форму и «бриллиантово-белый» блеск, локализуясь в любых слоях сетчатки. Заболевание сопровождается прогрессирующим снижением зрения и краевой дистрофией роговой оболочки.
Обратившись в Московскую Глазную Клинику, каждый пациент может быть уверен, что за результаты лечения будут ответственны одни из лучших российских специалистов. Уверенности в правильном выборе, безусловно, прибавит высокая репутация клиники и тысячи благодарных пациентов. Самое современное оборудование для диагностики и лечения заболеваний глаз и индивидуальный подход к проблемам каждого пациента – гарантия высоких результатов лечения в Московской Глазной Клинике. Мы проводим диагностику и лечение у детей старше 4 лет и взрослых.
Ювенильная макулярная дегенерация (болезнь Штаргардта)
Ювенильной макулярной дегенерацией или болезнью Штаргардта называют один из видов наследственной дистрофии макулярной области сетчатки. Заболевание выявляется в 12-20 летнем возрасте и проявляется прогрессирующим снижением остроты зрения обоих глаз.
В зависимости от местоположения патологии, принято выделять 4 формы ювенильной макулярной дегенерации:
- В области макулы;
- На средней периферии;
- В парацентральной области;
- В центральной и периферийной областях (смешанная форма).
Проводимые в настоящее время генетические исследования, доказывают, что ювенильная макулярная дегенерация и болезни Франческетти (жёлтопятнистое глазное дно), это фенотипические признаки одного заболевания.
Причины возникновения
Заболевание передается аутосомно-рецессивным путем наследования, редко аутосомно-доминантным. Посредством позиционного клонирования для ювенильной макулярной дегенерации определен основной локус вызывающего заболевание гена. Он экспрессируется в фоторецепторах и носит название АВСR. ABCR – это член суперсемейства т.н. АТФ-связывающего кассетного транспортёра, идентичный по последовательности человеческому гену RmP.
При аутосомно-доминантном пути наследования болезни, определена локализация генов мутации в хромосомах 13q, а также 6q14. Выявлено, что мутации ABCR присутствуют в субпопуляции больных с неэкссудативной формой макулодистрофии, связанной с возрастом и колбочко-палочковой дегенерацией, что позволяет предположить генетически обусловленный риск развития АМД у кровных родственников больных.
Видео нашего специалиста о заболевании

Симптомы заболевания
В пигментном эпителии сетчатой оболочки глаза возникает интенсивное накопление липофусцина. Процесс сопровождается ослаблением окислительной функции лизосом, с увеличением pH в клетках пигментного эпителия, что приводит к изменению их мембранной целостности.
При центральной форме ювенильной дистрофии, по мере развития заболевания, офтальмоскопическая картина области макулы имеет следующий вид: «битого металла», далее «бычьего глаза», затем «кованой бронзы» и в последствие - атрофии хороидеи.
Офтальмоскопия на стадии феномена «бычий глаз», выявляет тёмный центр, который окружён широким кольцом гипопигментации и, следующим за ним, еще одним кольцом гиперпигментации. Сосуды сетчатки – без изменений, ДЗН с темпоральной стороны бледен, что обусловлено атрофией нервных волокон папилломакулярного пучка. Фовеолярный рефлекс отсутствует, как и макулярное возвышение.
Наличие пятен желтовато-белого цвета, обнаруживается в ретинальном пигментном эпителии заднего полюса глаза. Пятна имеют различную величину, форму и конфигурацию — это наиболее характерный симптом желто-пятнистого глазного дна. Со временем форма, цвет и размеры пятен могут изменяться. Желтоватые первоначально пятна, с четко очерченными краями, спустя несколько лет нередко становятся серыми, границы их смазываются или исчезают.
Диагностика заболевания
В процессе сбора анамнеза, выясняется время возникновения заболевания (возраст манифестации), что играет важную роль в диагностике.
При лабораторных гистологических исследованиях в центральной области глазного дна отмечают увеличение пигмента, атрофию прилегающего пигментного эпителия сетчатки, комбинированную атрофию и гипертрофию пигментного эпителия. Представление желтых пятен липофусциноподобным материалом.
В ходе инструментальных исследований, при периметрии у пациентов с ювенильной макулярной дегенерацией обнаруживают разной величины относительные либо абсолютные центральные скотомы, что зависит от сроков процесса и его распространенности - с раннего детства или юношеского возраста. В случае желто-пятнистого глазного дна, изменений в области макулы не отмечается, поле зрения, зачастую, не изменено.
Цветоаномалии у большинства больных с центральной локализацией паталогического процесса развиваются по типу дейтеранопии или красно-зелёной дисхромазии, нередко более выраженной.
Цветовое зрение в случае желто-пятнистого глазного дна может не изменяться. Пространственная контрастная чувствительность значительно изменена во всех диапазонах пространственных частот, значительно снижена в зоне средних и полностью отсутствует в зоне высоких пространственных частот (т.н. паттерн-колбочковая дистрофия). Контрастная чувствительность отсутствует в центральной зоне сетчатки в границах 6-10 градусов.
Острота зрения, поле зрения и цветовое зрение находятся в норме. Темновая адаптация, как правило нормальная или незначительно снижена.
На ФАГ, в случае типичного феномена «бычьего глаза», при нормальном фоне выявляются зоны «отсутствия» или в ряде случаев гинофлюоресценции, с присутствием видимых хориокапилляров, а также «тёмная» или «молчащая» хороидея. Отсутствие в макулярной области флюоресценции объяснимо накоплением липофусцина, который экранирует флуоресцеин. Участки с гипофлюоресценцией иногда становятся гиперфлюоресцирующими в соответствии с зонами атрофии пигментно-эпителиального слоя.
Дифференциальная диагностика
Диагностику серьезно затрудняет сходство клинической картины многих дистрофических заболеваний в области макулы. Дифференциальный диагноз ювенильной макулярной дистрофии проводят с семейными друзами, пятнами сетчатки Кандори, прогрессирующей доминантной фовеальной дистрофией; ювенильным ретиношизисом; колбочковой, колбочко-палочковой, палочко-колбочковой дистрофиями; вителлиформной макулярной дистрофией; лекарственными дистрофиями.
Лечение и прогноз
Патогенетически обоснованного лечения ювенильной макулярной дегенерации до сегодняшнего дня нет. Необходимо постоянное наблюдение специалиста, контроль поля зрения, мониторинг ЭРГ, ЭОГ.
В зависимости от размера и выраженности поражения макулярной области, острота зрения прогрессивно снижается, особенно быстро, это происходит в детском и далее в юношеском возрасте.
Пациентам присваивается инвалидность с детства.
Профилактические рекомендации
В качестве меры профилактики, рекомендуется ношение солнцезащитных очков, что защитит от повреждающего макулу действия света, а также курсовой прием общеукрепляющих витаминов.
Обратившись в Московскую Глазную Клинику, каждый пациент может быть уверен, что за результаты хирургического вмешательства будут ответственны высококвалифицированные рефракционные хирурги – одни из лучших российских специалистов в данной области. Уверенности в правильном выборе, безусловно, прибавит высокая репутация клиники и тысячи благодарных пациентов. Самое современное оборудование для диагностики и лечения заболеваний глаз, одни из лучших специалистов и индивидуальный подход к проблемам каждого пациента – гарантия высоких результатов лечения в Московской Глазной Клинике.
Возрастная макулодистрофия
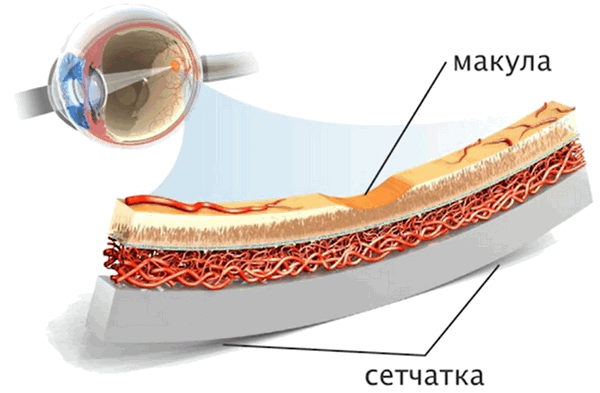
Возрастная макулодистрофия (ВМД) является основной причиной слепоты у людей старше 50 лет! По данным ВОЗ, в настоящее время более 45 миллионов человек в мире страдают этим заболеванием.
Предотвратить слепоту и восстановить зрение — наша основная концепция работы с пациентами, страдающими возрастной макулодистрофией. В нашей клинике мы применяем современные и эффективные разработки в области диагностики и лечения этого заболевания. Своевременно начатое лечение совместно с применением анти-VEGF терапии дает надежный результат!
Важно помнить, что самый надежный способ диагностики макулодистрофии – это профилактический визит к офтальмологу и прицельный осмотр глазного дна с широким зрачком при офтальмологическом обследовании!
Что такое ВМД?
Возрастная макулодистрофия (ВМД) – это патологический процесс в центральной (макулярной) области сетчатки, приводящий к выраженному снижению зрительных функций. Макулярная область сетчатки отвечает за центральную остроту зрения, и при ее поражении рассматриваемые предметы сначала становятся искаженными, а прямые линии кажутся изогнутыми, затем в центральной области зрения появляется непрозрачное пятно. Вследствие этого у пациентов возникают выраженные проблемы с распознаванием лиц, чтением, вождением автомобиля, становится трудно ориентироваться в пространстве, повышается риск травматизации (падения, ушибы, переломы). В целом ухудшается качество нормальной жизнедеятельности любого человека, что приводит к социальной изоляции и клинической депрессии.
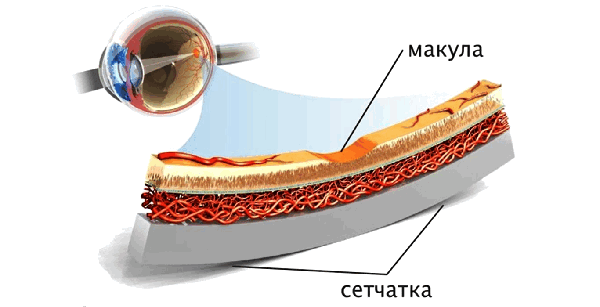
Хронический дистрофический процесс в центральной зоне сетчатки возникает вследствие возрастных изменений обмена веществ и сосудистой системы. В результате чего происходит нарушение питания сетчатки, что приводит к поражению хориокапиллярного слоя, мембраны Бруха и пигментного эпителия сетчатки. По данным статистики, эта патология является ведущей причиной потери центрального зрения вплоть до слепоты у пациентов в возрасте старше 50 лет. Тяжесть заболевания обусловлена центральной локализацией процесса и, как правило, двусторонним поражением глаз.
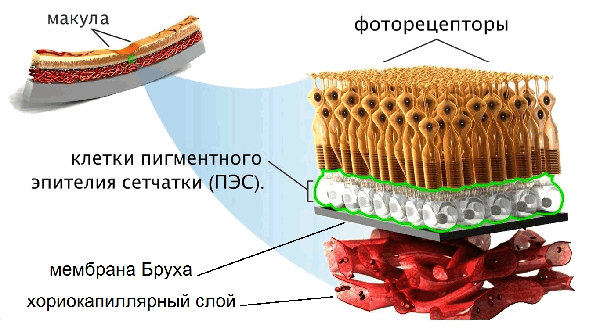
При макулодистрофии поражаются фоторецепторы – клетки, отвечающие за предметное зрение, дающие нам возможность читать, видеть удаленные предметы и различать цвета.
Формы макулодистрофии
Различают две формы возрастной макулодистрофии – сухую и влажную.
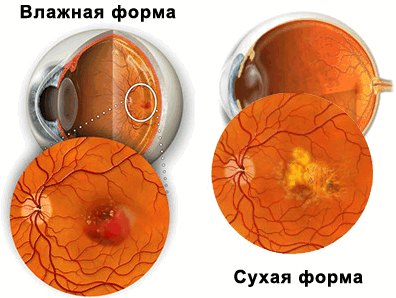
Сухая форма ВМД (возрастной макулодистрофии)
Сухая ВМД является самой распространенной формой болезни и развивается в несколько этапов. На ранних стадиях сухой ВМД образуются желтые отложения, известные как друзы, которые начинают накапливаться в слоях сетчатки глаза. Друзы могут различаться как по размеру, так и по количеству, и они считаются частью естественного процесса возрастных изменений со стороны глаз. Потеря зрения на данной стадии ощущается незначительно, особенно при одностороннем поражении.
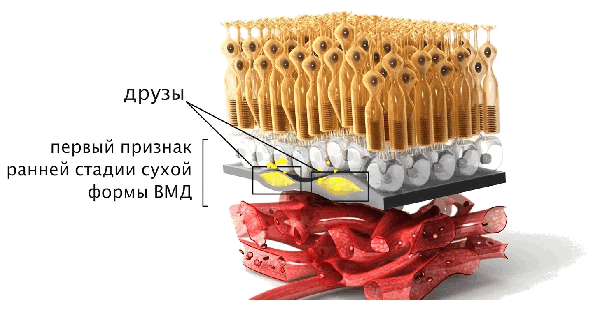
С течением времени заболевание прогрессирует до развитой сухой ВМД и, в конечном итоге, может трансформироваться во влажную форму. При развитой стадии сухой ВМД, помимо увеличения количества и размера друз, у пациентов отмечается разрушение светочувствительных клеток и тканей, окружающих макулу. Это вызывает уже существенные проблемы со зрением.

Сухая ВМД может поразить как один, так и оба глаза. В случае, когда у пациента поражен только один глаз, сложнее на ранних стадиях выявить начальные изменения в зрении из-за того, что здоровый глаз работает более интенсивно для компенсации недостатка зрения из-за пораженного глаза. Поэтому очень важно регулярно посещать врача офтальмолога для проверки остроты зрения обоих глаз и других профилактических исследований.
Влажная форма ВМД (возрастной макулодистрофии)
Влажная форма ВМД, также известная как неоваскулярная макулодистрофия или экссудативная форма ВМД, является наиболее серьезной и агрессивной формой возрастной макулодистрофии. Примерно у 15-20% пациентов сухая ВМД переходит во влажную форму.
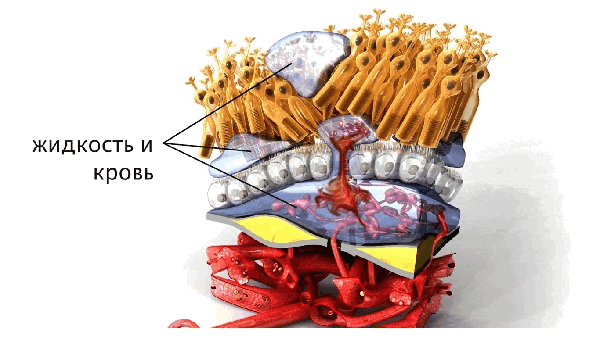
При влажной ВМД в хориокапиллярном слое под макулой начинают образовываться новые патологические кровеносные сосуды, этот процесс называется неоангиогенезом. Через эти неполноценные патологические сосуды просачивается жидкость и кровь, которые могут стать причиной пузырчатых выемок под макулой. Именно эти пузырчатые выемки искажают зрение в пораженном глазу, в связи с чем прямые линии кажутся волнистыми. Пациент может видеть темное пятно или различные пятна в центре поля зрения. Это происходит из-за скопления крови или жидкости под макулой.

В отличие от сухой ВМД, которая может развивается медленно, влажная ВМД развивается достаточно быстро и повреждает макулярную область, что в скором времени приводит к выраженной потере центрального зрения и слепоте. Поэтому для пациентов, находящихся в группе риска развития влажной ВМД, очень важно периодически проверять свое зрение у офтальмолога. Если вовремя не начать лечение влажной ВМД, кровоизлияния в глазу могут стать причиной образования рубцовой ткани, что ведет к необратимой потере зрения.
Какие существуют факторы риска и причины возникновения ВМД?
Возрастная макулодистрофия – это многофакторное, полиморфное заболевание центральной зоны сетчатки и сосудистой оболочки глаза. Влияние на организм нижеперечисленных факторов в несколько раз увеличивают риск развития ВМД и агрессивное прогрессирование этого заболевания:
- Возраст свыше 50 лет.
- Семейная предрасположенность и генетические факторы.
- Пол. У женщин риск развития ВМД в два раза выше, чем у мужчин.
- Избыточный вес и ожирение.
- Курение.
- Продолжительная и интенсивная инсоляция.
- Наличие хронических заболеваний, таких как:
Другими причинами могут служить травмы, инфекционные или воспалительные заболевания глаз, высокая близорукость.
Какие основные симптомы ВМД?
На ранних стадиях ВМД может не сопровождаться какими-либо заметными симптомами. Со временем пациенты замечают потерю яркости и контрастности цветов, расплывчатость, нечеткость изображения, им становится трудно рассмотреть детали предметов, как вблизи, так и вдали. Прямые линии воспринимаются волнообразными или частично надломленными в основном в центральных частях поля зрения. Восприятия привычных предметов изменяется, например, дверной проем кажется перекошенным.
- Появляется сначала расплывчатое, затем темное пятно в центре поля зрения.
- Становится сложно различать цвета.
- Затуманенность зрения.
- Снижается контрастная чувствительность.
- Снижается зрение при переходе от яркого к тусклому освещению.
- Нарушается пространственное зрение.
- Повышается чувствительность к яркому свету.
- Зрительные функции улучшаются ночью.
- Лица становятся расплывчатыми.
- Становится невозможной работа, при которой требуется хорошо видеть вблизи, например, практически невозможно продеть нитку в иголку.
При обнаружении подобных симптомов следует незамедлительно пройти обследование у офтальмолога!
Важно помнить! Влажную форму ВМД можно вылечить. Главное – как можно быстрее распознать симптомы и принять немедленные меры для прохождения надлежащего лечения.
МОЖНО ЛИ ОБРАТИТЬ ПОТЕРЮ ЗРЕНИЯ, ВЫЗВАННУЮ ВЛАЖНОЙ ФОРМОЙ ВМД?
Безусловно. Клинически доказано, что своевременная диагностика и специфические прогрессивные виды терапии способствуют восстановлению зрения у пациентов.
Как диагностируется ВМД?
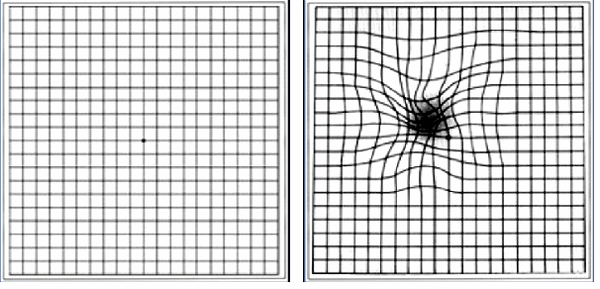
Изменение в зрении можно определить в домашних условиях самостоятельно посредством простого теста, для которого используется решетка Амслера. Этот тест предназначен как для выявления заболеваний центральной области сетчатки, так и для контроля за динамикой лечения при имеющейся патологии центральной зоны сетчатки. Тест Амслера необходимо разместить на расстоянии 30 см от глаза, а другой глаз необходимо прикрыть рукой, затем сосредоточиться на жирной точке в центре теста. Если Вы обнаружили какие-либо изменения – отметьте их на тесте Амслера или зарисуйте, как Вы это видите, и возьмите с собой на прием к офтальмологу.

Какое диагностическое обследование при ВМД проводится в клинике?
Помимо рутинных методов диагностического обследования при дистрофии сетчатки, таких как определение остроты зрения, биомикроскопия, исследование состояния глазного дна (офтальмоскопия), определение полей зрения (периметрия), мы применяем современные компьютеризированные методы диагностического исследования сетчатки глаза. Среди них наиболее информативное при ВМД – оптическая когерентная томография. Это исследование позволяет выявлять самые ранние изменения, которые проявляются при макулярной дегенерации сетчатки. Оптическая когерентная томография (ОКТ) позволяет выявить изменения внутри тканевых структур сетчатки и определить форму макулярной дистрофии.

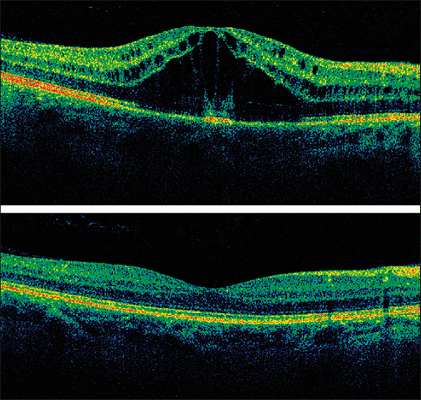
Особое значение придается ОКТ в случаях, когда есть нeсоответствие остроты зрения и картины глазного дна, получаемой при обычном офтальмоскопическом исследовании. Кроме того, данное исследование назначается для контроля эффективности проводимого лечения. Помимо ОКТ, в ряде случаев мы назначаем флюоресцентную ангиографию сетчатки (ФАГ) – это позволяет с помощью внутривенного красителя (флюоресцеина) диагностировать изменения структуры сосудов сетчатки, которое необходимо для выявления источника отека, при назначении лазерной коагуляции сетчатки. Все эти исследования позволяют уточнить диагноз, стадию заболевания, выбрать правильную тактику лечения.
Современное лечение влажной формы ВМД
В настоящее время применяется ряд эффективных методов лечения влажной формы ВМД. Это лечение направлено на прекращение ангиогенеза (образование новых неполноценных кровеносных сосудов) в глазу и называются «антиангиогенными», «антипролиферативными» видами терапии или «анти-VEGF» видами терапии. Семейство белков VEGF (фактора роста эндотелия сосудов) потенцирует рост новых неполноценных кровеносных сосудов. Анти-VEGF терапия направлена на замедление прогрессирования влажной ВМД, а в некоторых случаях позволяет улучшить Ваше зрение. Эта терапия особенно эффективна, если её применять до стадии рубцевания — именно тогда лечение может сохранить зрение.
Какие существуют препараты для анти-VEGF терапии?
Существует несколько основных препаратов, которые являются ингибиторами VEGF, они наиболее эффективны для лечения влажной формы ВМД:
Макуген (Пегаптаниб) — это ингибитор VEGF, он был рекомендован для лечения влажной ВМД. Макуген воздействует непосредственно на VEGF и тем самым помогает замедлить потерю зрения. Этот препарат вводят непосредственно в глаз в виде эндовитриальной инъекции. Эта терапия требует повторных инъекций, которые проводятся каждые пять-шесть недель. Макуген стабилизирует зрение примерно у 65% пациентов.
Луцентис (Ранибизумаб) — это высокоэффективное лечение влажной формы ВМД. Луцентис — тип анти-VEGF препарата, называемый фрагментом моноклонального антитела, который был разработан для лечения заболеваний сетчатки глаза. Он вводится непосредственно в глаз в виде эндовитриальной инъекции и может стабилизировать зрение и даже способен обратить его потерю.
Наши клинические наблюдения показывают, что наилучшие результаты наблюдаются, если вводить препарат несколько раз в ежемесячном режиме. Данные, полученные в рамках клинических исследований, также показали, что после двухлетнего лечения ежемесячными инъекциями Луцентиса зрение стабилизируется примерно у 90% пациентов, что является значительным показателем восстановления зрения.
Эйлеа (Афлиберцепт) — это также высокоэффективной препарат для терапии влажной формы ВМД, назначаемый с более низкой частотой введения. Эйлеа — тип анти-VEGF препарата, известный как гибридный белок, который вводится непосредственно эндовитриально в глаз пациента при лечении влажной формы ВМД. Эйлеа воздействует непосредственно на VEGF, а также на другой белок, называемый плацентарным фактором роста (ПФР), который также был обнаружен в избытке в сетчатке у пациентов, страдающих влажной формой макулодистрофии. После первых 3 инъекций с месячным интервалом и последующих инъекций каждые два месяца Эйлеа демонстрирует такую же эффективность, как и ежемесячные инъекции Луцентиса.

В рамках клинических испытаний у пациентов с влажной формой возрастной макулярной дегенерации сравнивались ежемесячные инъекции Луцентиса и инъекции Эйлеа, получаемые пациентами регулярно на протяжении трех месяцев, а затем каждый второй месяц. После первого года лечения было продемонстрировано, что инъекции Эйлеа один раз каждые два месяца улучшали или поддерживали зрение у пациентов, страдающих ВМД, на уровне, сравнимом с уровнем, который был достигнут в рамках применения Луцентиса. Безопасность обоих препаратов также аналогична. В целом, пациенты, которым вводили Эйлеа, нуждались в меньшем количестве инъекций для достижения той же эффективности, что и при ежемесячных инъекциях Луцентиса.
Поскольку было продемонстрировано, что инъекции Авастина схожи по эффективности лечения влажной макулодистрофии с Луцентисом, некоторые офтальмологи используют Авастин потому, что он существенно дешевле препарата Луцентис. Инъекции Авастина можно вводить ежемесячно или реже по графику, определенному лечащим врачом.
Все анти-VEGF препараты от влажной формы макулодистрофии вводятся непосредственно эндовитриально в глаз только офтальмологом. Витреоретинологи (специалисты по сетчатке глаза) специально обучаются проводить эту эндовитриальную инъекцию безопасно и безболезненно. Частота инъекций определяется врачом-офтальмологом в зависимости от тяжести состояния пациента. Кроме анти-VEGF, при влажной форме ВМД применяются дегидратационная терапия и лазерная коагуляция сетчатки. Также необходимо знать, что у всех применяемых препаратов имеются риски, связанные с их приемом, которые необходимо рассматривать в соотношении с пользой, которую такие препараты приносят. Что касается непосредственно анти-VEGF терапии, такие риски могут включать глазную инфекцию, повышение внутриглазного давления, отслойку сетчатки, локальное воспаление, временную расплывчатость зрения, кровоизлияние под конъюнктиву, раздражение глаза и боль в глазу, которые в течение некоторого времени проходят самостоятельно.
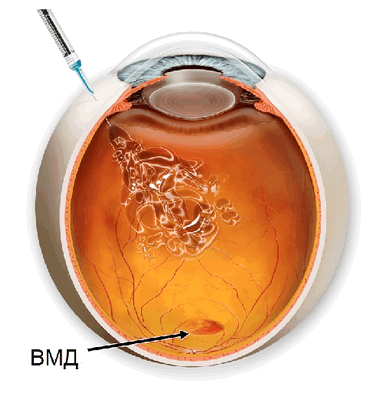
«Анти-VEGF терапия может замедлить прогрессирование ВМД, а в ряде случаев способствовать улучшению и восстановлению зрения у пациента».
Очень важно помнить, что влажная форма ВМД является хроническим заболеванием, которое требует пожизненного наблюдения и лечения у офтальмолога. Благодаря современным анти-VEGF препаратам, можно сохранить зрение на высоком уровне. Если не следовать лечению в соответствии с назначениями офтальмолога, зрение может продолжить ухудшаться, приводя в конечном итоге к слепоте.
Читайте также:
