Нефротический синдром
Добавил пользователь Cypher Обновлено: 27.01.2026
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Нефротический синдром: причины появления, симптомы, диагностика и способы лечения.
Определение
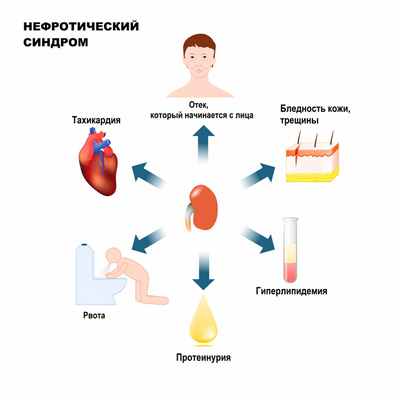
Нефротический синдром (НС) – клинико-лабораторный симптомокомплекс, для которого характерна протеинурия (3,5 г/сут. и более), гипоальбуминемия (менее 30 г/л), гиперлипидемия и отеки.
Протеинурия – это превышение концентрации в моче белка.
Гипоальбумиемия – это снижение содержания альбумина в крови.
Гиперлипидемия – это аномально повышенный уровень липидов и/или липопротеинов в крови.
Причины появления нефротического синдрома
Нефротический синдром может развиться на фоне иммуновоспалительных, аутоиммунных, метаболических, токсических и наследственных патологий почек.
В основе НС лежит нарушение структуры или повреждение клубочков почек с последующим повышением их проницаемости для белков плазмы крови.
При заболеваниях иммуновоспалительного характера происходит ряд клеточных реакций иммунного воспаления с повреждением мембраны клубочка. Повышается проницаемость мембраны для белка, развивается массивная протеинурия, нефротический синдром.
При амилоидозе происходит отложение амилоида (белково-полисахаридного комплекса) в стенке капилляров клубочка и нарушение функции почек.
При сахарном диабете наблюдаются расстройства сосудистой проницаемости.
Воздействие некоторых лекарственных препаратов и солей тяжелых металлов на мембрану и клетки клубочка приводит к повреждению капиллярной стенки.
Генетические исследования показали, что в основе возникновения нефротического синдрома могут лежать мутации генов.
Основным признаком нефротического синдрома является массивная протеинурия с суточным выделением более 3,5 г белка. Вслед за значительной потерей белка с мочой снижается количество белка в крови – в частности альбумина (менее 35 г/л). Гипоальбуминемия, задержка натрия и воды в тканях приводят к отекам.
В ответ на снижение содержания альбуминов в сыворотке крови и потерю с мочой «фактора липолиза», способствующего распаду липидов, появляется гиперлипидемия (повышенное содержание в крови холестерина, β-липопротеидов, триглицеридов).
Нефротическая гиперлипидемия играет крайне негативную роль в развитии ишемической болезни сердца и инфаркта миокарда.
При нефротическом синдроме с мочой выводится и холекальциферолсвязывающий белок, потеря которого приводит к дефициту витамина D, нарушениям фосфорно-кальциевого обмена и риску развития остеопороза.
Изменяется содержание основных микроэлементов как в плазме, так и в клеточных элементах (снижается содержание кобальта, цинка, железа и трансферина). Развиваются изменения в свертывающей и противосвертывающей системах крови, а повышенная свертываемость крови усугубляет изменения, происходящие в почках.
Можно выделить следующие заболевания, способствующие или являющиеся фактором развития нефротического синдрома:
- гломерулонефрит;
- амилоидоз почек;
- системные заболевания (системная красная волчанка, ревматоидный полиартрит, пурпура Шенлейна-Геноха, микроскопический полиартериит, гранулематоз Вегенера и др.);
- сахарный диабет;
- лейкозы, лимфомы, миеломная болезнь; карциномы; меланома;
- воздействие нефротоксических лекарственных факторов (солей лития, нестероидных противовоспалительных препаратов и др.);
- аллергические реакции после укусов насекомых, змей;
- инфекционные факторы (бактерии, вирусы, простейшие, гельминты);
- некоторые наследственные заболевания (например, синдром Альпорта, болезнь Фабри);
- нефропатия беременных;
- тромбозы почечных вен и артерий, аорты, нижней полой вены.
- Врожденный и инфантильный нефротические синдромы:
- финского типа с первичным поражением базальных мембран клубочковых капилляров и микрокистозом канальцев (мутация гена NPHS1 на 19-й хромосоме);
- семейный (мутация гена NPHS2 на хромосоме 1q25-31);
- семейный аутосомно-доминантный стероидрезистентный нефротический синдром (мутация гена ACTN4);
- нефротический синдром при болезнях Дениса–Драша и Фрайзера (мутация гена WTI и сочетающийся с псевдогермафродитизмом).
- с минимальными изменениями в почечных клубочках;
- при фокально-сегментарном гломерулосклерозе/гиалинозе;
- при мембранопролиферативном гломерулонефрите;
- при мезангиопролиферативном гломерулонефрите;
- при фибропластическом гломерулонефрите;
- при мембранозной нефропатии;
- при гломерулонефрите различных морфологических типов, ассоциированным с Herpesviridae (вирусом простого герпеса 1-го и 2-го типов, цитомегаловирусом, вирусом Эпштейна–Барр).
- при внутриутробных инфекциях (токсоплазмозе, цитомегаловирусе, врожденном сифилисе и др.);
- при инфекционных заболеваниях (туберкулезе, гепатите В и С, сифилисе, синдроме приобретенного иммунодефицита и др.);
- при системных заболеваниях соединительной ткани, системных васкулитах;
- при болезнях обмена веществ;
- при тромбозе почечных вен;
- при наследственных болезнях и синдромах (Альпорта, Клиппеля–Треноне, галактосиалидозе, периодической болезни и др.);
- при хромосомных болезнях (синдроме Орбели, болезни Дауна и др.).
- стероидчувствительный,
- стероидрезистентный,
- стероидзависимый.
- легкой степени (альбумины сыворотки крови 25-30 г/л);
- умеренной степени (альбумины от 20 до 25 г/л);
- тяжелой степени (альбумины менее 20 г/л).
- без артериальной гипертензии, гематурии и азотемии;
- в сочетании с артериальной гипертензией и/или гематурией, и/или азотемией.
Клиническая картина при НС обусловлена функциональными нарушениями почек и других органов, наличием или отсутствием осложнений, а также сопутствующими заболеваниями.
Больные обычно предъявляют жалобы на сонливость и быструю утомляемость, отсутствие аппетита, рвоту, диарею, отеки, онемение конечностей, выделение пенистой мочи.
Клинические проявления первичного НС обычно развиваются у детей в возрасте 2-7 лет. Заболевание может манифестировать на фоне инфекции или вакцинации.
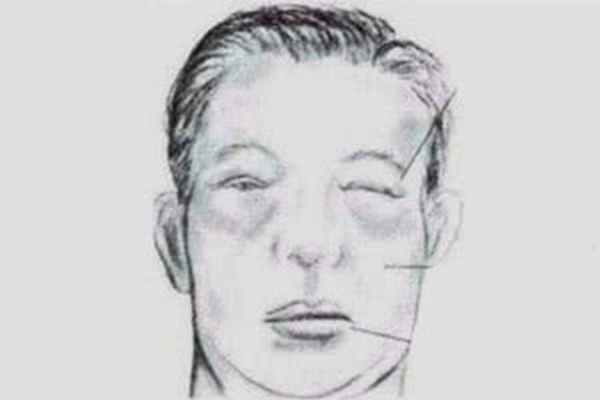
Отеки при нефротическом синдроме могут быть локальными и или достигать степени анасарки (то есть располагаться по всему телу), развиваться постепенно или стремительно (в течение одного дня). Отеки при НС рыхлые, легко перемещаются и оставляют ямку при надавливании пальцем. При их длительном существовании кожа становиться бледной, сухой, атрофичной, на ней появляются бледные полосы растяжения (стрии) и трещины.
При НС происходят изменения во внутренних органах: печени, поджелудочной железе, щитовидной железе, надпочечниках, сердце. Развивается так называемая нефротическая кардиомиопатия, тахикардия.
![Отек.jpg]()
Диагностика нефротического синдрома
Основные мероприятия, проводимые для диагностики НС:
- клинический анализ крови с определением концентрации гемоглобина, количества эритроцитов, лейкоцитов и тромбоцитов, величины гематокрита и эритроцитарных индексов (MCV, RDW, MCH, MCHC), лейкоформула и СОЭ (с микроскопией мазка крови при наличии патологических сдвигов);
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
Нефротический синдром
Нефротическим симптомом называется такое заболевание, при котором в организме человека возникают следующие изменения: отеки либо по всему телу, либо на конечностях, белок в крови понижен (гипопротеинемия), а в моче повышен – протеинурия. Также характерны для данного заболевания повышение свертываемости крови и уменьшение количества альбумина в крови – гипоальбуминемия.
Внимание!
Здесь вы сможете выбрать врача, занимающегося лечением Нефротический синдром Если вы не уверены в диагнозе, запишитесь на прием к терапевту или врачу общей практики для уточнения диагноза.
Статьи на тему Нефротический синдром:
Причины
Симптомы
Диагностика
Лечение
Причины
Такое заболевание как нефротический симптом может вызываться системными и инфекционными заболеваниями, а также заболеваниями внутренних органов.
- гранулематозы – это воспалительные заболевания гранулем; – при этом заболевании повреждаются суставы и соединительная ткань; – при заболевании соединительной ткани происходит поражение кожи, а также внутренних органов человека.
- ВИЧ – заболевание, при котором поражаются клетки иммунной системы организма;
- инфекционный эндокардит – внутренняя оболочка сердца начинает воспаляться вследствие какой-либо инфекции; – заболевание, которое вызывают бактерии туберкулеза;
- очаги нагноения, которые не лечат долгое время.
Причинами нефротического синдрома могут быть поражения печени вирусами: гепатиты B и C. Кроме этого, возможно возникновение данного заболевания при:
- отравлениях тяжелыми металлами (ртуть, соли свинца, кадмия);
- аллергических реакциях;
- вследствие приема некоторых медицинских препаратов (противосудорожных, антибиотиков); ;
- хронической почечной недостаточности – нефрозе почек;
- при раке крови.
Симптомы
Нефротический синдром характеризуется такими симптомами:
- опухают веки, лицо становится одутловатым, его цвет – бледным;
- появляются отеки: вначале опухают веки, все лицо, область половых органов и поясницы, а затем происходит постепенное распространение по всему слою жира, который находится под кожей;
- начинает шелушиться кожа, становится сухой, появляются трещины – сквозь них может просачиваться жидкость. Эти изменения кожи происходят вследствие долгого времени существования отеков;
- в полостях тела скапливается жидкость: в полости перикарда (сердечной сумки), в плевральной полости (располагается между ребрами и легкими) и в брюшной полости.
Диагностика
Диагностика нефротического синдрома начинается с анамнеза заболевания: время возникновения первых отеков, их развитие со временем, имело ли место лечение, его результаты. Также производится анализ семейного анамнеза – был ли липоидный нефроз у ближайших родственников и анализ анамнеза жизни – имелись ли факторы риска развития нефроза (аллергия, предрасположенность к инфекциям и т.д.).
Далее производятся такие этапы диагностики нефроза:
- осмотр на предмет наличия увеличенной печени, изменения цвета кожи;
- анализы крови: общий (проверка уровня гемоглобина, признаки наличия воспаления, повышение количества лейкоцитов) и биохимический (определяется уровень холестерина и уровень белка в крови);
- общий анализ мочи позволяет определить уровень белка в моче, присутствие крови в ней. Повышенная плотность мочи также может являться признаком такого заболевания, как нефроз;
- обследование почек с помощью ультразвука – дает возможность узнать, имеются ли какие-нибудь патологии в почках. Также для исследования почек используются такие методы, как нефросцинтиграфия (функционирование почек проверяется с помощью введения небольшого количества радиоактивного вещества и просвечивания специальным аппаратом);
- УЗДГ почечных сосудов – ультразвуком исследуется прохождение крови через почки; – при недостаточном питании сердечной мышцы активность сердца снижается;
- биопсия различных органов – особой иглой берется образец ткани и исследуется под микроскопом в лаборатории.
Формы
Острый нефротический синдром и хронический нефротический синдром не существуют как отдельные виды заболеваний: в разные моменты заболевание может быть различным по своему течению. Принято классифицировать нефротический синдром как первичный, вторичный, а также идиопатический.
Первичный нефротический синдром является результатом такого заболевания, которое в первую очередь поражает почки. Нефротический синдром такого типа может быть приобретенным и врожденным. Врожденный синдром проявляется у родственников, может передаваться по наследству. А приобретенный первичный нефротический синдром возникает у рожденного здоровым человеком, в процессе жизни которого происходит заболевание почек. Это могут быть такие заболевания, как опухоли почек, отложения в почках.
При вторичном нефропатическом синдроме поражение почек уже производится вторично, не в первую очередь – сначала развиваются другие заболевания. Под идиопатическим нефротическим синдромом понимают такой нефротический синдром, причину развития которого современная медицина установить не в состоянии. Идиопатический нефротический синдром у детей встречается чаще всего.
По отношению к лечению гормональными препаратами нефротический синдром может быть гормоночувствительным (лечение такими препаратами эффективно) и гормонорезистентным (эффективность лечения гормональными препаратами низкая, применяются цитостатики для блокировки роста и размножения клеток).
Лечение
Лечение нефротического синдрома не предполагает хирургического вмешательства: используют лекарства, назначают диеты и рекомендуют умеренную физическую активность для минимизации риска развития тромбозов.
Для лечения назначают следующую диету. Во-первых, практически полностью исключается соль – не более трех граммов в сутки. Во-вторых, минимальное потребление таких продуктов, в которых содержится натрий. В-третьих, максимальное употребление продуктов, в которых имеются витамины и калий (для лучшей усвояемости). В-четвертых, при общей нормальной калорийности на каждый килограмм тела вводится белок в количестве одного грамма.
Пить жидкость требуется только в минимально необходимом количестве, разница между потребляемым и выделяемым количеством жидкости не должна превышать 30 мл – чтобы предупредить дальнейшее развитие заболевания нефроз. Лечение также осуществляется и с помощью лекарств:
- больному прописываются мочегонные средства;
- если имеется артериальная гипертензия – препараты, снижающие артериальное кровяное давление;
- если некротический нефроз вызван инфекционной причиной – прописываются препараты антибактериального типа. Кроме этого внутривенно вводятся белковые препараты.
Также для лечения нефроза используются следующие методы:
- иммуносупрессивная терапия – лечение, при котором производится искусственное, намеренное снижение уровня иммунитета человеческого организма;
- если отсутствует эффект от лечения гормонами, то используют цитостатики – лекарства, которые не позволяют делиться клеткам;
- во время ремиссии заболевания рекомендуется лечение на специальных климатических курортах.
Поиск и заказ лекарств, а также обзор самых выгодных предложений по цене препаратов можно совершить через наш каталог аптек во вкладке "Аптека".
Нефротический синдром
Нефротический синдром (НС) представляет собой симптомокомплекс (т.е. комплекс из отдельных симптомов, при наличии которых ставится диагноз), которые характеризуется ниже перечисленными симптомами:
- Наличие ПРОТЕИНУРИИ (наличие белка в моче, более 3,5 г/1,73м2 в сутки (в норме отрицательный или до 0,03 г/л)
- Низкий уровень общего белка и его фракции (альбумин ниже 25 г/л) в крови, вследствие потери его с мочой
- Отеки мягкий тканей всего тела (чаще всего начинается с пастозности век, с отека лица, нижних конечностей и т.д.)
- Повышенный уровень холестерина в крови
Распространенность примерно 1 случай на 6000 детей.
В большинстве случаев у детей раннего возраста наиболее распространенным является идиопатический вариант НС (т.е. причина возникновения заболевания неизвестный), который чаще всего имеет гистопатологическую основу, именуемым «болезнь минимальных изменений», причины возникновения которого не известно.КАКИЕ ИМЕННО СИМПТОМЫ НАБЛЮДАЮТСЯ ПРИ НЕФРОТИЧЕСКОМ СИНДРОМЕ?
ЗАБОЛЕВАНИЕ МОЖЕТ НАЧАТЬСЯ БЕЗ ВИДИМОЙ ПРИЧИНЫ, В РЯДЕ СЛУЧАЕВ ПРЕДШЕСТВУЮТ ИНФЕКЦИИ ИЛИ АЛЛЕРГИЧЕСКИЕ РЕАКЦИИ.Ниже перечислены наиболее часто встречающиеся симптомы:
- Усталость и общее недомогание
- Сниженный аппетит
- Прибавка массы тела и отеки лица, нижних конечностей
- Увеличение объем живота (вследствие задержки жидкости) и боль в животе
- Пенистая моча
- Задержка жидкости в полостях организма (Асцит – задержка жидкости в брюшной полости; перикардит – задержка жидкости в околосердечной сумке; плеврит – задержка жидкости в плевральной полости)
- Иногда НС сочетается с гематурией (наличие эритроцитов в моче) и/или артериальной гипертензии, что требует исключения нефритического процесса
Данные симптомы нефротического синдрома могут быть схожи с другими патологиями и заболеваниями, всегда консультируйтесь с нефрологом в случае наличия таких симптомов у вашего ребенка.
КАК МОЖНО ДИАГНОСТИРОВАТЬ НЕФРОТИЧЕСКИЙ СИНДРОМ?
Дополнительно к клиническому осмотру и полноценному опросу истории болезни, необходимо проведение следующих диагностических тестов:- Общий анализ мочи (выявление протеинурии)
- Биохимический анализ крови (анализ уровня общего белка и его фракции (альбумин) и уровень холестерина)
- Ультразвуковое исследование почек
ЛЕЧЕНИЕ НЕФРОТИЧЕСКОГО СИНДРОМА
Лечение назначается только лечащим врачом — нефрологом, учитывая:- Возраст ребенка, общее здоровье и истории болезни
- Степень тяжести болезни
- Индивидуальная непереносимость к некоторым видам лекарствам (аллергия)
- Ожидаемые результаты от применения терапии
Во время первого эпизода нефротического синдрома, вашему ребенку может потребоваться госпитализация, для проведения мониторирования отеков (в случае тяжелых полостных отеков), артериального давления и т.д.
Стандартная терапия НС состоит в 6 недельном курсе преднизолона в дозе 2 мг/кг массы тела или 60 мг/м2, данная терапия сопровождается ремиссией (исчезновение симптомов болезни) протеинурии более чем у 90% детей, однако у большинства из них болезнь рецидивирует (возврат симптомов болезни). (Таблица 1: варианты НС в зависимости от ответа на стандартный курс преднизолона). По окончании 6 недельного курса переходят на прием преднизолона в альтернирующем режиме (через день). Данный режим используется в течение 4-6 недель, после чего производится постепенное снижение дозы по 10мг/м2 в неделю, а иногда и медленнее, до полной отмены.
При рецидиве НС возможно повторение той же схемы, что и при первом эпизоде болезни, если рецидив произошел после достаточно продолжительного срока ремиссии. В других случаях применяются другие схемы терапии и других лекарственных средств, которые решаются в зависимости от состояния развития рецидива НС (на фоне приема преднизолона и на какой дозе), тяжести заболевания, возраста ребенка.
Таким образом, если вы заметили выше перечисленные симптомы заболевания у вашего ребенка, не теряя времени, обращайтесь к специалисту, для решения вопроса о подборе терапии, так как запоздалое начало терапии может привести к серьезным последствиям.
Если Вас волнует проблема, изложенная в тексте, обращайтесь к нам, и мы Вам обязательно поможем.
Нефротический синдром
Нефротический синдром — поражение почек, сопровождающееся повышением количества белка в моче, снижением уровня альбумина в крови и аномальной концентрацией липидов. Патология проявляется отеками нижних конечностей и лица, чаще диагностируется у детей дошкольного возраста, а также у пациентов до 40 лет.
Что вызывает нефротический синдром
Нефротический синдром может быть первичным — проявлением определенного заболевания почек и вторичным — следствием болезней, при которых почки вовлекаются в патологический процесс вторично.
Причинами нефротического синдрома первичного характера служат непосредственно воспалительные процессы в почках, пиелонефрит, опухолевые образования, нефропатия и др.
Развитие вторичного нефротического синдрома обусловлено ревматическими поражениями, развитием гнойных процессов, различными инфекциями, а также патологиями паразитарного характера. В отдельных случаях развивается на фоне непереносимости медикаментозных препаратов или при отравлении тяжелыми металлами.
Факторы риска
Основные факторы, провоцирующие развитие патологии:
- тяжелые вирусные и инфекционные заболевания (ВИЧ, гепатит, сифилис);
- наличие в почках злокачественных новообразований;
- аутоиммунные патологии.
Симптомы и клиническая картина при нефротическом синдроме
Клиническая картина при нефротическом синдроме однотипна, несмотря на разнообразие провоцирующих факторов.
Ведущие признаки нефротического синдрома — значительное повышение в моче количества белка, до 95% которого выводится в виде альбумина. Это явление провоцирует задержку в организме жидкости, что проявляется в виде отечности. По мере развития патологии у пациентов появляются жалобы на постоянную слабость, ухудшение аппетита, нарушение работы органов пищеварения.
Основные симптомы нефротического синдрома:
- нарушение процесса мочеиспускания (суточный объем выделяемой мочи — менее 1 литра);
- признаки асцита (увеличение живота в размерах);
- постоянное чувство жажды.
Какой врач лечит нефротический синдром
Нефротический синдром лечит врач-нефролог.
Диагностика нефротического синдрома
Предварительный диагноз ставится на основании визуального осмотра, при котором врач выявляет бледность кожных покровов, увеличение живота, отеки лица и ног. На ЭКГ четко отражаются приступы брадикардии и перебои в работе сердечной мышцы (миокарда). Для подтверждения диагноза врач назначает анализы на нефротический синдром: биохимическое исследование крови и лабораторное исследование мочи.
Методы диагностики нефротического синдрома
Диагностика нефротического синдрома включает также следующие мероприятия:
- УЗИ почек, а также биопсия органа;
- радионуклидное исследование (подразумевает применение контрастирующего препарата);
- МРТ или рентген легких и почек.
Схема лечения нефротического синдрома
Лечение нефротического синдрома предполагает госпитализацию пациента и проведение терапевтических мероприятий в условиях стационара. Общее лечение заключается в соблюдении бессолевой диеты с минимальным употреблением жидкости. Медикаментозная терапия носит преимущественно симптоматический характер.
Основные методы лечения и противопоказания
Чем лечить нефротический синдром в конкретном случае, определяет врач после получения результатов обследования. Могут быть назначены следующие препараты:
- глюкокортикоиды: Преднизолон, Дакортин, Кордекс;
- противоопухолевые препараты (цитостатики): Циклофосфан, Геноксол;
- мочегонные средства: Верошпирон, Спирикс;
- антибиотики: Юнидокс Солютаб, Доксициклин.
Дополнительно проводится инфузионная терапия — парентеральное введение в организм питательных веществ. Как правило, используется свежезамороженная плазма крови или белковая фракция.
Противопоказания к применению цитостатических препаратов:
- беременность;
- период лактации;
- острая почечная, печеночная, сердечная недостаточность.
Возможные осложнения
Развитие осложнений при данной патологии обусловлено неадекватным или несвоевременным лечением. Возможно возникновение острых инфекций, иммунодефицита, нефротического криза. В отдельных случаях наблюдается аномальное повышение АД и внутричерепного давления с последующим отеком головного мозга.
Другие возможные осложнения нефротического синдрома:
- тромбоз на фоне повышенной свертываемости крови;
- полное отсутствие аппетита (анорексия).
Меры профилактики нефротического синдрома
Базисная профилактика нефротического синдрома подразумевает своевременное лечение болезней почек и других заболеваний, способных спровоцировать развитие данной патологии. Также следует исключить бесконтрольный прием медикаментозных препаратов, которые могут вызвать тяжелые аллергические реакции.
Нефротический синдром
![Муравейко Юрий Михайлович]()
Он включает обширную протеинурию, нарушения процесса обмена белков и липидов, отеки. Отдельно отмечается рост гипоальбунемии и гиперлипидемии во время нефротического синдрома. Также наблюдаются массивные отеки, выражающиеся в распространении на самые разнообразные полости, включая анасарку и водянку серозных полостей. Таким образом, нередко при нефротическом синдроме проявляется дистрофия кожного покрова и слизистых оболочек. Если симптоматика нефротического синдрома не выявляет нескольких характерных признаков болезни, диагностируется неполный или редуцированный нефротический синдром.
![Нефротический синдром]()
Причинами для развития нефротического синдрома чаще всего являются заболевания урологии, а также — системные, нагноительные, воспалительные и хронические инфекции, на фоне которых проявляется и развивается нефротический синдром. Специалисты-урологи отмечают, что каждый пятый случай заболевания почек осложняется данным синдромом. Присутствует и возрастная подверженность данному заболеванию: чаще этот синдром сопровождает взрослых (в возрасте около 30-40 лет), намного реже он проявляется у детей или пожилых людей.
Диагностика нефротического синдрома должна проводиться с рассмотрением клинико-лабораторной картины больного. Отслеживаются изменения, происходящие в результатах биохимических анализов крови и мочи. Анализируется ренальная и экстраренальная симптоматика. Отдельно изучаются данные, полученные с помощью биопсии почек.
Лечение нефротического синдрома включает широкий спектр медицинских методов. Назначается диета, прием диуретиков, антибиотиков, стероидов и цитостатиков. Проводится инфузионная терапия.
Профилактика и прогноз нефротического синдрома
Как будет развиваться и протекать нефротический синдром, часто зависит от того, какое именно первичное заболевание присутствует у пациента. Если говорить о прогнозе нефротического синдрома в целом, то стоит отметить, что лечение, назначенное верно и вовремя, способно полностью восстановить функцию почек, а также добиться полноценной ремиссии, стабильной по состоянию.
Если причина развития нефротического синдрома не установлена, есть опасность того, что заболевание примет иной ход течения: персистирующий или рецидивирующий. В конечном итоге это приводит к появлению хронического заболевания почечной недостаточности.
Профилактика нефротического синдрома — это, прежде всего, ранняя диагностика заболевания, после которого наступает тщательное и усиленное лечение почечной и внепочечной патологии. Любое заболевание почек должно быть пролечено препаратами, прием которых ведется аккуратно и под контролем врача, особенно над теми, что вызывают побочное нефротоксическое и аллергическое действие. Запущенное течение заболевания почек, неверное назначение препаратов, несвоевременное обращение к врачу — все это способно привести к развитию нефротического синдрома.
Причины развития нефротического синдрома
Разделяют типы нефротического синдрома, поскольку берут во внимание происхождение заболевания. Таким образом, нефротический синдром может быть:
- Первичным. Он сопровождает самостоятельные, отдельные заболевания почек. Развивается при таких болезнях, как гломерулонефрит, пиелонефрит, амилоидоз, опухолях почек, нефропатии беременных.
- Вторичным. Синдром является следствием тех заболеваний, которые вовлекают в процесс заражения почки. Развивается и сопровождает множество состояний, например, коллагенозы, узелковый периартериит, геморрагический васкулит, ревматизм, артрит, склеродермию, т.е. широкий спектр ревматических поражений. Кроме того, может сопровождать лимфому или лимфогранулематоз, инфекционные, паразитарные, лекарственные, аллергически болезни. Нередко появляется при отравлении тяжелыми металлами или укусах ядовитых змей.
Отдельно выделяют идиопатический тип нефротического синдрома, который означает, что причину его появления выявить не удалось. Такая форма постановки диагноза чаще всего сопровождает заболевание нефротическим синдромом в детском возрасте.
Существует несколько теорий, рассматривающих, анализирующих и объясняющих причины появления и развития заболевания. Среди них наиболее вероятной является иммунологическая концепция патогенеза нефротического синдрома. Ее правильность подтверждает высокая частота проявления заболевания у тех пациентов, которые уже страдают от аллергических и аутоиммунных болезней. Также иммунологическая теория подтверждается высоким количеством положительных реакций на лечение иммуносупрессорами. В процессе развития заболевания в крови пациента образуются иммунные комплексы. Они являются прямым результатом взаимодействия внутренних (белки, ДНК, криоглобулины) и внешних (вирусы, бактерии) антигенов с антителами.
Образованные иммунные комплексы могут оседать в почечных тканях, что приводит к ответной воспалительной реакции. Нарушается микроциркуляция крови в клубочковых капиллярах. Повышается внутрисосудистая коагуляция.
Клубочковый фильтр таким образом изменяет свою проницаемость. В свою очередь, это приводит к нарушениям в процессе обмена белка, и он попадает в мочу, что выводит его из организма. Большая потеря белка, как известно, приводит к развитию заболеваний гипопротеинемии, гиперлипидемии и т.д.
Нефротический синдром изменяет внешний вид почек. Она будет увеличена в размерах, иметь гладкую, ровную поверхность. На разрезе почки будет видно, что мозговой слой отличается красным оттенком, а корковый — серым.
Микроскопическое исследование почки служит не только для того, чтобы определить наличие и степень развития нефротического синдрома. Также оно показывает степень распространения патологии на ткани и организм человека. Патологии здесь включают амилоидоз, коллагенозы, туберкулез. Сам же по себе нефротический синдром характеризуется нарушениями в структуре клеток капсулы клубочков и базальных мембран кровеносных сосудов.
Симптомы нефротического синдрома
Нефротический синдром, симптомы которого относительно однотипны, проявляется примерно одинаково, независимо от причины, его вызвавшей.
Главным симптомом является протеинурия, которая означает выведение из организма большого объема белка. Достигать она может 3-3,5 грамма в сутки, 90% этой массы составляют альбумины. Соответственно, с процессом потери белка в организме пациента снижается общий уровень сывороточного белка: до 60-40 грамма/литр и меньше.
Задержка жидкости в организме пациента проявляется в периферических отеках, асците, генерализированном отеке подкожной клетчатки.
Дальнейшее развитие нефротического синдрома также характеризуется множеством симптомов: проявляется общая слабость организма, потеря аппетита, жажда и постоянное ощущение сухости во рту. Кроме того, пациент ощущает тяжесть в пояснице и вздутие живота. Могут быть рвота и понос.
Возможны проявления нефротического синдрома в форме судорог, миалгии, парестезии. Развивается гидроперикард и гидроторакс, это сопровождается одышкой как в состоянии покоя, так и движения. Появление и развитие периферических отеков, безусловно, сковывает движения пациента, поэтому больные часто малоподвижные и бледные, неактивные и вялые. Появляется шелушение кожи, сухость покрова. Становятся ломкими волосы и ногти.
Развитие нефротического синдрома может быть постепенным, медленным или же бурным и активным. Симптоматика проявляется по-разному и не всегда выявляет себя в полном спектре.
По ходу клинического течения заболевания разделяют на:
- чистый нефротический синдром (без гематурии и гипертензии);
- смешанный нефротический синдром, протекающий в нефротически-гематурической или нефротически-гипертонической форме.
Осложения заболевания включают вирусные, грибковые, бактериальные инфекции, а также отек мозга, сетчатки, гиповолемический шок.
Дигностика нефротического синдрома
Для диагностики нефротического синдрома используются методы лабораторного и клинического анализа.
Осмотр выявляет изменения кожного покрова, который становится бледным, холодным и сухим. Доктор может обнаружить обложенность языка, увеличенный живот, отеки.
![Почка в разрезе при нефротическом синдроме]()
Если присутствует гидроперикард, то это проявляется в расширении границ сердца, приглушении тонов. Присутствие гидроторакса выражается в слабом дыхании, мелкопузырчатых хрипах, укорочении перкуторного звука.
Общий клинический анализ мочи определяет повышенную плотность, наличие в осадке капель нейтрального жира и холестерина.
При исследовании периферической крови выявляют увеличенное значение СОЭ (60-80), количества тромбоцитов, сниженный уровень эритроцитов и гемоглобина. Проявляется ДВС-синдром, который обнаруживается во время проведения коагулограммы — проверки свертываемости крови.
Биохимия крови во время нефротического синдрома проявляет гипопротеинемию, а также гипоальбунемию.
При диагностике нефротического синдрома широко применяется ультразвуковая методика исследования, назначаемая для осмотра почек, сосудов. Также проводится нефросцинтиграфия.
Безусловно, из-за необходимости определить причину развития нефротического синдрома, проводится углубленное изучение заболевания. Для этого назначаются иммунологические и ангиографические анализы, биопсии почек, десны, прямой кишки. Материал, полученный после биопсии, подлежит морфологическому анализу.
Лечение нефротического синдрома
Лечение нефротического синдрома проводится под наблюдением врача в условиях стационара. Лечебные методики включают применение широкого спектра инструментов. На первом этапе назначается бессолевая диета, ограниченный прием жидкости, соблюдение постельного режима. Также проводится терапия медикаментами: прием диуретиков, калия, витаминов, антибиотиков, сердечных средств, антигистаминов, гепарина. Отдельно вводится альбумин и реополиглюкин – инфузионным способом.
Если причину развития болезни выявить не удалось, или же она состоит в поражении почек токсинами, аутоиммунным синдромом, тогда проводится лечение стероидами, например, преднизолоном. Такая иммуносупрессивная терапия нацелена на подавление процесса создания антител, улучшение кровообращения в почках, клубочковую фильтрацию.
Цитостатическая терапия, заключающаяся в приеме циклофосфамида и хлорамбуцила, проводящаяся специфическими пульс-курсами, показывает хороший результат при лечении устойчивого к гормонам нефротического синдрома.
Данная статья размещена исключительно с целью ознакомления в познавательных целях и не является научным материалом или профессиональным медицинским советом. За диагностикой и лечением обратитесь к врачу.
Введите ваши данные, и наши специалисты свяжутся с Вами, и бесплатно проконсультируют по волнующим вас вопросам.
Читайте также: