Нейрогуморальные причины менструальных нарушений. Дисменорея и альгоменорея
Добавил пользователь Alex Обновлено: 23.01.2026
Что исследуют после выскабливания матки? Оценка соскоба эндометрия
Исследование соскоба эндометрия является одним из наиболее распространенных тестов функциональной диагностики яичников. Е. Н. Петрова рекомендует при ненарушенном ритме менструаций производить выскабливание во второй половине менструального цикла, ближе к сроку менструации, при ациклических нарушениях — во время кровотечения и при подозрении на сопутствующий эндометрит — не позже последних 2—3 дней менструального цикла, так как появление физиологической мелкоклеточной инфильтрации в дни, предшествующие десквамации эндометрия, может затруднить выявление патологических изменений.
Диагностическое выскабливание эндометрия должно быть полным и сопровождаться удалением всего функционального слоя, что преследует одновременно и лечебную цель. Частичное же выскабливание для получения так называемого цуга эндометрия имеет ограниченное применение, преимущественно для контроля результатов лечения [Топчиева О. И., Novak].
В последние годы получила распространение методика диагностического вакуум-кюретажа с помощью специальной кюретки малого диаметра, пригодного для применения в амбулаторных условиях [Hamann, Liu et al. и др.]. При использовании этого метода получения эндометрия, согласно данным литературы, совпадение гистологического и клинического диагнозов имеется более чем у 90% обследованных.
По нашим наблюдениям, метод имеет преимущества в сравнении с выскабливанием с помощью обычных кюреток в связи с меньшим нарушением целости ткани эндометрия в процессе исследования.
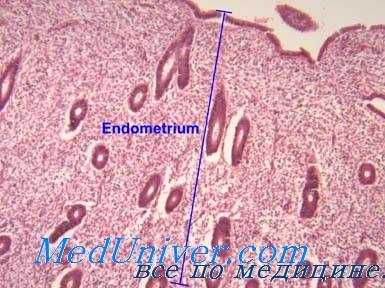
Кроме непосредственной оценки морфологических особенностей эндометрия, при изучении его функции следует учитывать, как это очевидно из приведенных выше данных, выраженность митозов в клетках железистого эпителия и стромы, многорядность расположения ядер, отек стромы, степень вакуолизации ядер. По данным И. Л. Мануиловой и Н. П. Крутьковской, митотическая активность эндометрия при нормальном менструальном цикле характеризуется наличием 51 митоза на 100 полей зрения; 28,3% всех делящихся клеток находятся в стадии метафазы.
В нормальном эндометрии обнаруживается не более 2% патологических митозов.
Структурно-функциональной оценке эндометрия помогают также данные гистохимического его исследования, в частности результаты изучения особенностей углеводного, жирового обмена и пр. Так, в частности, в фазе роста и созревания фолликула в эндометрии нарастает содержание щелочной фосфатазы, b-глюкуронидазы, рибонуклеопротеидов, в фазе желтого тела обнаруживаются признаки активности кислой фосфатазы, молочной дегидрогеназы, повышается уровень содержания гликогена, липидов. В сроки от средней пролиферации до средней секреции выражена активность янтарной дегидрогеназы.
Получению более точной и быстрой информации о строении эндометрия способствует проведение гистероскопического исследования до диагностического выскабливания, особенно при подозрении на гиперпластические процессы [Побединский Н. М., Волобуев А. И., Водяник Н. Д. и др. и др.]. Особенности строения эндометрия отражают сумму последовательных гормональных влияний в течение менструального цикла и одновременно состояние реактивности эндометрия по отношению к этим гормональным стимулам, что и определяет высокую ценность данного метода диагностики менструального цикла.
Нейрогуморальные причины менструальных нарушений. Дисменорея и альгоменорея
Какие обследования нужны при нарушении менструального цикла? Исследование гормонов
Успех лечения больных с нарушениями менструального цикла в значительной степени определяется выяснением патогенеза этих нарушений и соответствующей направленностью лечебных воздействий. Это ставит врача перед необходимостью уточнить характер менструального цикла и особенностей функционального состояния центральной нервной системы и периферических эндокринных желез, принимающих участие в нейроэндокринной его регуляции.
К врачам-гинекологам также нередко обращаются представители других медицинских специальностей для исключения возможной роли нарушений гормональной функции яичников в происхождении тех или иных экстрагенитальных патологических проявлений, особенно со стороны центральной нервной системы. В связи с тем что функция половой системы регулируется сложными и многообразными нейрогуморальными механизмами, при обследовании больных возникает потребность в функциональной оценке различных звеньев цепи нейроэндокринной системы, связанной с репродуктивной функцией женского организма — высших отделов центральной нервной системы (кора больших полушарий, гипоталамо-гипофизарные структуры), яичников, гормонально-зависимых отделов половой системы (матка, маточные трубы, влагалище) и молочных желез, а также надпочечников и щитовидной железы, деятельность которых тесно связана с состоянием и функцией половой системы.
При изучении менструального цикла нередко возникает необходимость в углубленном исследовании функции яичников, в частности выявлении времени и характера овуляции, а при нарушении ритма и продолжительности менструаций — в уточнении особенностей нарушения процессов роста и созревания фолликулов и гормональной активности желтого тела. В препубертатном возрасте и постменопаузе возможность определения уровня секреции полипептидных гормонов гипофиза, стероидных гормонов, их соотношений и биологического эффекта в организме также важна для клинической практики.
Наиболее полное представление об этих процессах можно получить путем ежедневного определения на протяжении 1—2 менструальных циклов содержания гормонов в биологических жидкостях организма— сыворотке крови и моче.
При определении в крови гонадотропных и половых стероидных гормонов радиоиммунологическими методами пользуются стандартными наборами-китами, причем определение ФСГ, ЛГ и пролактина чаще проводят с использованием техники двойных антител, соединенных с иммуносорбентом. Результаты определения ФСГ и ЛГ выражают в миллиединицах Международного стандарта человеческого менопаузального гонадотропина (мМЕ) на 1 мл сыворотки и нанограммах (нг/мл) стандарта для пролактина.
Результаты определения 17b-эстрадиола выражают в пикограммах (пг), прогестерона — в нанограммах (нг) на 1 мл сыворотки. При сопоставлении получаемых результатов с опубликованной в литературе нормой следует принимать во внимание фирму, выпускавшую те или иные наборы-киты, использованные при исследовании стандарты гормонов, а также время взятия крови для исследования с учетом циркадных ритмов гормональной секреции.
При графическом изображении концентрации гормонов в крови днем «0» обычно обозначают день цикла, соответствующий овуляторному пику ЛГ, со знаком минус — дни, предшествующие этому пику, со знаком плюс — дни, следующие за ним. Данные определения других гормонов соразмеряют соответственно пику ЛГ.
В зависимости от того, на каком уровне в основном нарушена нейрогуморальная регуляция менструального цикла, мы [Жмакин К. Н.] различаем следующие группы этих нарушений: 1) корково-гипоталамическую; 2), гипоталамо-гипофизарную; 3) гипофизарную; 4) яичниковую; 5) маточную; 6) нарушения менструального цикла при заболеваниях (так называемых функциональных и органических) щитовидной железы; 7) надпочечников и отдельную группу нарушений генетического характера. Вместе с тем необходимо учитывать тесную связь и взаимозависимость в деятельности высших нервных центров коры головного мозга, гипоталамуса и гипофиза.
В эту классификацию нами внесен ряд коррективов в связи с научными достижениями последних лет и нашим личным опытом. В классификации патогенеза нарушений менструального цикла дана лишь количественная характеристика большинства из них — гормональная гипер- или гипофункция как конечный результат этих нарушений. Однако весьма важно также определить характер этих нарушений, в частности: 1) являются ли они так называемыми функциональными или органическими; 2) частичными (при многообразной функции органа) или тотальными (что наблюдается крайне редко); 3) сопровождаются ли они лишь количественным (гипер-, гипофункции) или качественным (дисфункциональным) нарушением функции.
Применяя термины «функциональные», «дисфункциональные» нарушения, необходимо учитывать их условность. Глубоко прав Д. О. Саркисов, который в следующих выражениях определяет современное значение терминов «органические» и «функциональные» нарушения: «. развитие современной молекулярной биологии дает основание для заключения о несостоятельности широко распространенных представлений о первичных функциональных изменениях и вторичных морфологических . о большей изменчивости лабильности функций, чем структуры». Стало вполне очевидным, что никакие, даже ничтожнейшие, нарушения функций не происходят без соответствующих морфологических изменений, развивающихся в этом случае на ультраструктурном уровне.
Весьма важны для понимания причин эндокринных заболеваний также данные исследований последних лет о различной чувствительности к гормонам некоторых больных. Подобное парадоксальное явление связано, очевидно, с дефектом рецепторов тканей, воспринимающих этот гормон. Установлено также, что продолжительность действия гормонов определяется скоростью их метаболизма в организме; нарушения же метаболизма на том или ином этапе могут быть связаны с дефектами энзимных систем (например, при поликистозных яичниках).

Наконец, при анализе причин эндокринных заболеваний и, в частности, нарушений менструального цикла необходимо учитывать возможность увеличения или уменьшения антигормональных факторов (антигонадотропины, антиэстрогены).
Дальнейшие исследования в областей эндокринологии и ферментологии несомненно позволят более углубленно определить качественные особенности гормональных и ферментативных нарушений, откроют новые возможности как для диагностики, так и для лечения больных с эндокринными заболеваниями и, в частности, с нарушениями менструального цикла [Алешин Б. В., Утевский А. М.]. Вместе с тем предложенная нами классификация этиологических и патогенетических факторов этих нарушений позволяет уже в настоящее время, используя комплекс современных методов исследований, значительно усовершенствовать диагностику и рекомендовать рациональную, часто комплексную, патогенетическую терапию.
Номенклатура различных клинических форм нарушений менструального цикла далека от единообразия. Так, одни авторы (Teter) определяют термином «дисменорея» болезненные менструации, сопровождающиеся общими нсйровегетатнвными расстройствами, и «альгоменорея» — болезненные менструации, не сопровождающиеся общими расстройствами. М. С. Малиновский и С. Н. Давыдов термином «дисменорея» объединяют все расстройства и осложнения менструального цикла, а альгодисменореей называют болезненные менструации. Нет единого толкования и термина «геморрагическая метропатия».
Мы пользуемся следующими терминами для определения различных клинических форм нарушений менструального цикла: "гиперменорея" (hypermenorrhoea), или "меноррагия" (mеnorrhagia) — обильные менструации, наступающие в срок; "гипоменорея" (hypomenorrhoea)—скудные менструации, наступающие в срок (изредка для определения скудных менструаций употребляют термин «spaniomenorrhoea»), «полименорея» (polymenorrhoea)— длительные менструации, более 6—7 дней, «олигоменорея (oligomenorrhoea—короткие (1—2 дня), циклически возникающие менструации, «пройоменорея» (proiomenorrhoea — укорочение длительности менструального цикла (меньше 21 дня), «опсоменорея» (opsomenorrhoea) —редкие менструации с промежутками от 35 дней до 3 мес.
Термином «гипоменструальный синдром» определяются нарушения, выражающиеся в одновременном сочетании редких скудных менструаций с укорочением их длительности, "альгоменорея" (algomcnorrhoca)—болезненные менструации, «метроррагия» — ациклические кровотечения (аменорея). При изложении вопроса о нарушениях менструального цикла мы будем стремиться осветить прежде всего этиологию, патогенез и уровень нарушения гуморальной регуляции менструального цикла в соответствии с приведенной выше классификацией.
Вторичная аменорея - симптомы и лечение
Что такое вторичная аменорея? Причины возникновения, диагностику и методы лечения разберем в статье доктора Барковской Анны Юрьевны, гинеколога со стажем в 6 лет.
Над статьей доктора Барковской Анны Юрьевны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
В России вторичной аменореей называют отсутствие менструации в течение шести месяцев при регулярном и нерегулярном цикле [1] , в зарубежной практике — отсутствие менструации три и более цикла подряд на протяжении шести месяцев при ранее регулярном цикле [2] .
Следует различать первичную и вторичную аменорею. Первичная аменорея — это состояние, при котором у пациентки никогда не было менструации. Распространённость первичной и вторичной аменореи составляет 3-5 % без учёта физиологических причин: периода беременности и лактации [1] [2] . Доля вторичной аменореи по сравнению с первичной, по данным различных авторов, составляет от 75 % до 90 % . Важно понимать, что аменорея является не самостоятельной патологией, а симптомом болезни. В структуре гинекологических заболеваний с нарушением менструального цикла доля аменореи составляет 10-15 % [1] [2] .
К основным причинам вторичной аменореи относятся: [1] [3] [4] :
1. Патология матки:

2. Функциональные нарушения гипоталамо-гипофизарной системы:
- Аменорея на фоне потери массы тела и психогенная аменорея. Во время стресса организм направляет энергетические ресурсы на выживание, поэтому функции, связанные с процессом размножения, могут на время отключиться. Физический, эмоциональный стресс или сильный голод связаны с повышенной выработкой гормона кортикотропина, который повышает также выработку кортизола. Кортикотропин подавляет высвобождение гонадорелина и снижает чувствительность к нему лютеинизирующего гормона. В результате стресс приводит к повышению уровня пролактина, и менструальный цикл нарушается [12] .
- Повышение уровня гормона пролактина (гиперпролактинемия) .
3. Яичниковые формы аменореи.
- (нарушение, при котором рецепторы в яичниках становятся невосприимчивыми к половым гормонам).
- Синдром истощения яичников (преждевременное прекращение функции яичников).
- Синдром гиперторможения гонадотропной функции (снижение выработки гонадотропинов) — патология, наступившая в ответ на отмену оральных контрацептивов, которые применялись в течение нескольких лет и более.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вторичной аменореи
Основные жалобы пациенток — это отсутствие менструации в течение шести и более месяцев. Для таких женщин характерно нормальное развитие органов малого таза, женский тип строения фигуры, правильное развитие вторичных половых признаков.
Клиническая картина
При сборе анамнеза врач обращает внимание на факторы, которые могли спровоцировать развитие аменореи. К ним относятся [3] [4] [5] [7] :
- оперативные вмешательства на органах малого таза — конизация шейки матки (операция по удалению участка в форме конуса при дисплазии шейки матки), хирургический аборт, раздельное диагностическое выскабливание, резекция яичников, удаление кист яичников, удаление маточных труб, удаление миомы матки;
- выраженный стресс, снижение массы тела, повышенная физическая нагрузка;
- симптомы эндокринологических заболеваний — угревая сыпь, алопеция (облысение), гирсутизм (рост волос на лице у женщин), выделения из молочных желёз, предшествующая олигоменорея (длительность цикла превышает 35 дней), головные боли, нарушение зрения, сухость кожи, розовые стрии (растяжки на коже), увеличение веса, сонливость, апатия;
- симптомы недостаточности яичников — приливы (вспышки жара, которые могут сопровождаться резким потоотделением, покраснением кожи, дрожью, учащённым сердцебиением), ощущение сухости во влагалище, нарушение сна, боль в мышцах;
- приём лекарственных средств и наркотиков — нейролептиков, фенотиазинов, галоперидола, метоклопрамида, домперидона, пимозида, сульпирида, резерпина, ингибиторов моноаминоксидазы, опиоидов, амфетаминов, галлюциногенов.
Иногда аменорея связана с атрезией цервикального канала, которая возникла вследствие хирургических вмешательств, например при конизации шейки матки и выскабливании. В таком случае цервикальный канал "зарастает" и менструальная кровь не может излиться из полости матки. Однако, как правило, такие ситуации сопровождаются резкими болями внизу живота в период менструации и в течение шести месяцев (критерий для постановки диагноза "вторичная аменорея") удаётся выявить патологию и бужировать (расширить просвет при помощи металлического стержня — бужа) цервикальный канал.
Патогенез вторичной аменореи
Для понимания патогенеза аменореи важно вспомнить основные принципы регуляции нормального менструального цикла:
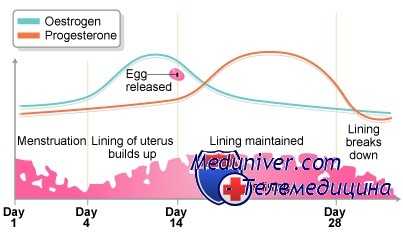
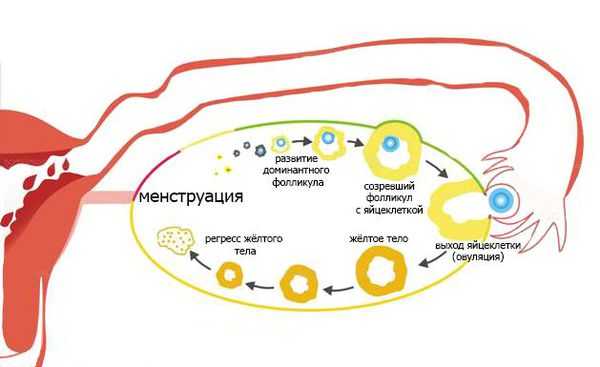
- Началом каждого цикла считается первый день менструации. В этот период уровень эстрогена в крови падает.
- Рецепторы гипоталамуса и гипофиза фиксируют низкую концентрацию эстрогена и, для того чтобы его поднять, начинают вырабатывать гонадотропный релизинг-гормон (ГнРГ).
- Под воздействием ГнРГ гипофиз вырабатывает фолликулостимулирующий гормон (ФСГ).
- ФСГ действует на рецепторы яичника, благодаря чему стимулируется рост фолликулов.
- Фолликулы начинают вырабатывать эстрогены, что по механизму отрицательной обратной связи постепенно снижает уровень ФСГ.
- Под действием растущей концентрации эстрогена клетки эндометрия (слизистой оболочки матки) начинают активно делиться, маточное кровотечение (менструация) останавливается.
- Через 12-14 дней формируется доминантный фолликул, уровень эстрогена достигает критической концентрации, что вызывает резкий выброс лютеинизирующего гормона (ЛГ) гипофизом.
- Яйцеклетка попадает в полость малого таза, а затем в маточную трубу и полость матки.
- Ткань, которая осталась после выхода яйцеклетки, под действием ЛГ превращается в жёлтое тело, которое в течение 10-15 дней вырабатывает прогестерон.
- Прогестерон стимулирует рост желёз в эндометрии, трансформируя его таким образом, чтобы он был максимально пригоден для успешной имплантации эмбриона.
- Если беременность не наступила, жёлтое тело редуцируется. Падение концентрации прогестерона приводит к отторжению эндометрия и происходит менструация. Цикл начинается вновь.
Патогенез заболевания различается в зависимости от типа аменореи. Согласно классификации ВОЗ 2001 года, [2] [8] выделяют основные категории:
- Гипогонадотропная нормопролактинемическая овариальная недостаточность — нарушается нормальный суточный ритм выработки гонадотропного релизинг-гормона в гипоталамусе, снижены уровни ФСГ и ЛГ. Стимуляция яичников не происходит, отсутствует овуляция, физиологическая трансформация эндометрия и менструация. Такое нарушение характерно для женщин с резким снижением массы тела, спортсменок с низкой долей жировой ткани, при нервной анорексии.
- Нормогонадотропная нормопролактинемическая овариальная недостаточность — нарушен механизм формирования доминантного фолликула. При этом функция гипоталамуса и гипофиза сохранена. Доминантный фолликул отсутствует, поэтому и овуляция не происходит. Нет жёлтого тела, которое вырабатывало бы прогестерон, вследствие чего эндометрий не трансформируется и не отторгается, менструация не наступает. Классическим примером такого типа нарушения является синдром поликистозных яичников.
- Гипергонадотропная овариальная недостаточность — рецепторы яичника становятся менее чувствительными к воздействию ФСГ и ЛГ: фолликулы яичника вступают в пул овуляции всё в меньшем количестве от цикла к циклу и для роста доминантного фолликула им требуется всё больший уровень ФСГ. За счёт этого ФСГ с каждым циклом растёт, пока яичники не перестанут реагировать на его концентрацию. Таков механизм физиологического развития менопаузы. Примеры этого типа — синдром резистентных яичников, синдром преждевременного истощения яичников, овариальная недостаточность на фоне химиотерапии.
- Аменорея, обусловленная анатомическими дефектами — нарушения рецепции половых гормонов в ткани эндометрия. При этом уровень половых гормонов, состояние яичников, гипофиза, гипоталамуса в норме, патологический процесс происходит только в клетках эндометрия. Такая ситуация характерна для аменореи, возникшей вследствие хирургических вмешательств в полости матки (хирургический аборт, раздельное диагностическое выскабливание полости матки), инфекционных процессов (туберкулёз половых органов, паразитарное заболевание шистоматоз), острых эндометритов, ношения внутриматочной спирали.
- Гиперпролактинемическая овариальная недостаточность, связанная с опухолью гипофиза — патология связана с опухолями, вырабатывающими пролактин. Также причиной может быть гиперплазия ткани гипофиза во время кормления грудью (лактационная аменорея).
- Гиперпролактинемическая овариальная недостаточность, не связанная с опухолью — повышенная выработка пролактина на фоне внешних факторов, например приёма нейролептиков.
- Нормопролактинемическая гипоталамо-гипофизарная дисфункция — нарушение функции гипофиза, которая вызвана сдавлением и ишемией (снижением кровоснабжения) ткани гипофиза. Причиной сдавления могут выступать опухоли головного мозга и опухолевидные образования в области турецкого седла (краниофарингиома, менингиома, киста Ратке, тератома, абсцессы, артериовенозная фистула кавернозного синуса, злокачественные опухоли), синдром "пустого" турецкого седла (грыжеобразное выпячивание оболочек головного мозга, заполненное спинномозговой жидкостью) и синдром Шихена (послеродовая гипофизарная недостаточность вследствие обширного кровотечения).
Отдельно стоит вынести аменорею, связанную с использованием гормональных средств. Так, например, часто можно наблюдать отсутствие менструаций на фоне прологированных (без перерыва на менструацию в течение 3-6 циклов) режимов приёма комбинированных оральных контрацептивов, на фоне приёма диеногеста (препарата для лечения эндометриоза) и использования гормонпродуцирующей внутриматочной спирали. В этом случае аменорея не является патологической, обратима и не вызывает осложнений.
Классификация и стадии развития вторичной аменореи
Аменорею подразделяется на первичную и вторичную:
- При первичной аменорее менструальных кровотечений не было никогда;
- При вторичной — менструации были, но впоследствии исчезли. Также вторичную аменорею разделяют на патологическую и физиологическую. К физиологической относят период беременности, лактации, постменопаузы [1] .
Осложнения вторичной аменореи
Аменорее зачастую сопутствует нарушение фертильности, иногда необратимое. К отдалённым последствиям относят остеопороз (уменьшение плотности и нарушение структуры костной ткани) и повышенный риск сердечно-сосудистых и онкологических заболеваний гормонозависимых органов в постменопаузе. Существует связь между минеральной плотностью костей и уровнем женских гормонов, в частности, снижение уровня эстрогена в некоторых случаях влияет на ломкость костей, так как в них находятся восприимчивые к половым гормонам рецепторы. Тем не менее полная картина этого механизма пока неясна

Классическим примером осложнений аменореи являются переломы костей на фоне остеопороза. Подобные травмы часто возникают у девушек, профессионально занимающихся бегом, лёгкой атлетикой, триатлоном, плаваньем [2] [4] [6] .
Важно отметить, что не любой тип аменореи может привести к таким последствиям. Физиологическая аменорея (за исключением периода постменопаузы), нарушения, связанные с приёмом гормональных средств и с анатомическими дефектами, не вызывают подобных осложнений.
Диагностика вторичной аменореи
Для выявления аменореи врач выясняет у пациентки, как долго нет менструации, наличие сопутствующих патологий, наследственные факторы, особенности профессионального анамнеза, приём лекарственных препаратов. При физикальном осмотре оценивается рост, вес, тип телосложения, тургор кожи, тип оволосения, наличие выделений из молочных желёз, угревой сыпи, гирсутизма, стрий, гиперпигментации в естественных анатомических складках.
Далее, производится ультразвуковая диагностика органов малого таза с определением толщины и структуры эндометрия, объёма яичников и количества фолликулов в них.
Обязательным этапом является оценка гормонального статуса. Для этого измеряют уровень ФСГ, ЛГ, эстрадиола, тестостерона, пролактина, ТТГ, прогестерона. Для уточнения могут быть использованы анализы на АКТГ (адренокортикотропный гормон гипофиза), ДГЭАС (андроген, синтезируемый надпочечниками), 17-ОН-прогестерон, кортизол. Также информативными будут следующие пробы:
- гестагеновая проба — пациентка принимает гестагены (стероидные гормоны аналоги прогестерона) в течение 10-14 дней, после чего оценивается отсутствие или наличие менструальноподобной реакции.
- эстроген-гестагеновая проба — в первой фазе пациентке дают препараты эстрогена, во второй фазе — гестагена и оценивают, возникла ли менструальноподобная реакция;
- гонадолибериновая проба — оценка уровней ФСГ, ЛГ до и после введения ГнРГ (аналог гонадотропин-рилизинг-гормона гипоталамуса) [1][2][7][8][9] .
Для выявления макропролактиномы — доброкачественной опухоли гипофиза, которая продуцирует избыточное количество пролактина, проводят МРТ головного мозга.
Для оценки осложнений аменореи выполняется денситометрия — рентгенологическая оценка плотности костей.

Лечение вторичной аменореи
Целями лечения аменореи являются:
- восстановление менструального цикла;
- профилактика осложнений;
- восстановление фертильности.
В зависимости от причины аменореи используют различные виды терапии:
- При гипогонадотропной нормопролактинемической овариальной недостаточности сперва нормализуют массу тела и корректируют психоэмоциональное состояние. Диета должна быть высококалорийной, сбалансированной, с добавлением витаминов А, Е, Д. При лечении нервной анорексии необходим курс психотерапии. После нормализации массы тела цикл в течение полугода восстанавливается у 80 % девушек. При неэффективности такого подхода могут быть использованы препараты гормональной заместительной терапии натуральными эстрогенами и гестагенами в течение 3-6 циклов. Как правило, такой подход позволяет "разтормозить" гипоталамус и вернуть его к физиологическому цирхоральному типу ритму выработки гормона ГнРГ (состояние, когда его пиковые выбросы происходят приблизительно один раз в час). Если пациентка планирует беременность, то возможна стимуляция овуляции при помощи антиэстрогенов и гонадотропинов [1] .
- При нормогонадотропной нормопролактинемической овариальной недостаточности лечение заключается в коррекции основного заболевания — синдрома поликистозных яичников. Также в первую очередь корректируют вес и питание. Снижение массы тела при избыточном ИМТ на три и более килограмма может запустить спонтанную овуляцию. Инсулинорезистентность преодолевают, соблюдая диету с пониженным содержанием продуктов с высоким гликемическим индексом и назначением метформина. При нормальной массе тела или неэффективности терапии применяют оральные контрацептивы, что позволит предотвратить осложнения и восстановить регулярный цикл. При эндокринном бесплодии стимуляцию овуляции производят с применением антиэстрогенов и гонадотропинов [1][10][11] .
- При гипергонадотропной овариальной недостаточности профилактика осложнений и восстановление менструальной функции заключается в назначении заместительной гормональной терапии в циклическом режиме. Восстановление фертильности возможно с применением вспомогательных репродуктивных технологий с использованием донорской яйцеклетки.
- При аменорее, обусловленной анатомическими дефектами, лечение предполагает хирургическое вмешательство, направленное на восстановление нормальной анатомии органов, например рассечение спаек при внутриматочных синехиях. После операции назначается заместительная гормональная терапия на 3-6 месяцев. Если полное восстановление репродуктивной функции невозможно, пациентке может быть предложено обратиться к помощи программ суррогатного материнства [1][10] .
- При гиперпролактинемической овариальной недостаточности, связанной с опухолью гипофиза, для лечения удаляют анатомический субстрат аменореи. При макропролактиноме или других опухолях головного мозга с выраженными неврологическими симптомами показано хирургическое удаление патологической ткани. При микропролактиноме или бессимптомной макропролактиноме применяют дофаминомиметики.
- При гиперпролактинемической овариальной недостаточности, не связанной с опухолью гипофиза, лекарственную терапию корректируют и при необходимости назначают дофаминомиметики [1][10][11] .
- При нормопролактинемической гипоталамо-гипофизарной дисфункции применяют препараты гормонозаместительной терапии, при необходимости проводят операцию, направленную на восстановление нормальной анатомии головного мозга.
Прогноз. Профилактика
Прогноз зависит от категории аменореи, но в основном для жизни и здоровья при своевременной терапии он благоприятный. Методов специфической профилактики не разработано [1] . К неспецифической профилактике относится здоровый образ жизни, поддержание нормальной массы тела, отказ от необоснованных внутриматочных вмешательств и своевременная коррекция эндокринологических заболеваний.
Дисменорея у подростков
Дисменорея у подростков — это циклическая тазовая боль и комплекс системных расстройств, возникающих в пубертате и связанных с менструациями. Проявляется острыми болевыми ощущениями внизу живота, предшествующими или совпадающими по времени с началом месячных, разнообразными вегетативно-сосудистыми, нейровегетативными, обменно-эндокринными, психоэмоциональными нарушениями. Диагностируется путем определения содержания половых гормонов и магния, диагностической пробы с НПВС, УЗИ органов малого таза. Для лечения используют ингибиторы простагландинсинтетазы, прогестины, препараты магния, КОК в комбинации с коррекцией образа жизни и физиотерапией.
МКБ-10
Общие сведения
Дисменорея (альгодисменорея, альгоменорея) — одно из наиболее частых гинекологических заболеваний пубертатного возраста, выявляемое у 43-90% подростков. У 5-15% пациенток интенсивность патологических проявлений приводит к ежемесячному нарушению привычной активности в течение 1-3 дней, пропускам учебных занятий или работы. По наблюдениям специалистов в сфере подростковой гинекологии, заболевание чаще проявляется у девочек, страдающих вегетососудистой дистонией, миопией, сколиозом, плоскостопием, пролапсом митрального клапана и дискинезией желчевыводящих путей, сочетается с синдромом предменструального напряжения. В отличие от взрослых пациенток, у больных подросткового возраста дисменорея зачастую является функциональной, выраженность симптоматики уменьшается по мере взросления и после первой беременности.
Причины
В большинстве случаев болезненные менструации пубертатного периода связаны с особенностями развития репродуктивной системы и становлением механизмов ее гипоталамо-гипофизарной регуляции. Непосредственной причиной возникновения боли становятся сильные дизритмические сокращения миометрия, вызванные действием таких этиологических факторов, как:
- Недостаточность лютеиновой фазы. Даже при регулярности месячных большинство менструальных циклов у подростков являются ановуляторными, что приводит к функциональной недостаточности желтого тела. Нарушение баланса эстрогенов и прогестинов сопровождается усиленной секрецией стимуляторов миометрия — простагландинов, вазопрессина. Ситуацию усугубляет вазоконстрикторный эффект, приводящий к ишемии тканей и локальному выбросу медиаторов боли.
- Врожденная дисплазия соединительной ткани. Расстройство ассоциировано с внутриклеточным дефицитом магния, выявляемым у 70% девочек-подростков с болезненными месячными. На фоне соединительнотканной дисплазии чаще наблюдаются аномалии развития матки, ее избыточный перегиб кпереди, перепончатая дисменорея с нарушением десквамации функционального слоя эндометрия. В норме магний производит антиспастический эффект, за счет повышения уровня эндогенных опиатов ослабляет восприятие боли на уровне ЦНС.
Важной предпосылкой к развитию расстройства в подростковом возрасте является наследственная отягощенность – в 30% случаев функциональная пубертатная дисменорея наблюдалась у матерей больных девочек. Генетическая предрасположенность к дисморфизму соединительной ткани, ассоциированному с дефицитом магния, является еще более высокой и достигает 71,8%. Появлению болезненности также способствует гипертонус перешейка, спазм шейки, гиперантефлексия матки, функциональная незрелость протеаз, участвующих в фрагментации отторгающегося эндометрия. Провоцирующую роль могут играть интенсивные физические нагрузки, стрессовые воздействия (перегревание, переохлаждение, инфекционные болезни, психотравмы).
Основными причинами вторичной (органической) дисменореи, возникшей в пубертате, считаются аденомиоз матки и эндометриоз. Эндометриоидные очаги выявляются у 70% подростков, у которых болезненные ощущения при менструациях не купируются нестероидными противовоспалительными препаратами и гормональными средствами. Другими провоцирующими заболеваниями являются генитальный инфантилизм, аномалии развития половых органов (перегородка в матке или влагалище, двурогая матка), внутриматочные синехии. В редких случаях расстройство формируется на фоне эндометрита, аднексита, сальпингита, других воспалительных процессов тазовых органов, спаечной болезни, опухолей матки и придатков, тазового варикоза.
Патогенез
Механизм развития функциональной дисменореи у подростков основан на возникновении дисбаланса между факторами, регулирующими сократительную активность миометрия. При недостаточном уровне прогестерона усиливается синтез простагландинов Е2, F2a — одних из наиболее мощных стимуляторов сократительной активности мышечных волокон матки. В результате внутриматочное давление, частота, сила и продолжительность маточных сокращений повышаются в 2-2,5 раза по сравнению с физиологическими. Аналогичный, но менее выраженный эффект оказывает вазопрессин, который за счет относительной гиперэстрогении усиленно выделяется в перименструальном периоде задней долей гипофиза.
Под действием простагландина F2a и вазопрессина сокращаются маточные сосуды, нарушается питание спазмированных мышечных волокон и выведение образовавшихся продуктов метаболизма. Локальная ишемия в сочетании со стойкой дистонией матки способствует выделению и накоплению медиаторов боли, сенсибилизирует к ним нервные окончания. Действием простагландинов также обусловлено большинство системных проявлений дисменореи — головная боль, тошнота, вздутие живота, учащение мочеиспускания, сухость во рту и т. п. Дефицит магния, который в норме оказывает антиспастическое и центральное анальгезирующее действие, усугубляет симптоматику.
Патогенез органических форм дисменореи связан с особенностями основного заболевания, сопровождающегося болезненными месячными. При эндометриозе болевые ощущения появляются из-за раздражения окружающих тканей отторгающимися эндометриоидными очагами. Тазовая боль у подростков с инфекционно-воспалительными процессами, опухолями репродуктивных органов, тазовым варикозом провоцируется гиперемией патологически измененных тканей и дополнительным повышением концентрации медиаторов воспаления вследствие локального спазма сосудов на фоне гиперпростагландинемии. При врожденных аномалиях развития, спазме маточной шейки, гиперантефлексии матки нарушается отток менструальной крови, возникает напряжение и перерастяжение тканей.
Классификация
Основными критериями систематизации форм подростковой дисменореи являются этиопатогенез расстройства, динамика его развития, выраженность патологических нарушений. Такой подход обеспечивает оптимальный выбор методов лечения. Чаще всего у подростков выявляется первичный (функциональный, эссенциальный, идиопатический) вариант заболевания, при котором отсутствуют макроизменения половых органов. Намного реже возникает вторичная (приобретенная, органическая) дисменорея, развившаяся на фоне тазовой патологии. В тех случаях, когда выраженность симптомов от цикла к циклу остается неизменной, говорят о компенсированном течении болезни. Для декомпенсированной дисменореи характерно нарастание интенсивности болей. В зависимости от тяжести клинической картины выделяют три степени расстройства:
- Iстепень. Болезненные ощущения слабо выражены, системные симптомы не определяются. Дисменорея обычно не влияет на активность девушки, работоспособность сохранена. Потребность в лекарственном обезболивании возникает эпизодически.
- IIстепень. Болевые ощущения нарушают повседневную активность и умеренно снижают работоспособность. Возможны редкие пропуски уроков. Иногда появляются отдельные вегетативные симптомы. Эффективно назначение обезболивающих препаратов.
- IIIстепень. Интенсивные боли приводят к значительному нарушению повседневной активности, резкому снижению работоспособности, пропускам занятий. Выражена вегетативная симптоматика. Требуется комплексная медикаментозная терапия.
Симптомы дисменореи у подростков
Расстройство функционального типа возникает на протяжении 1,5-2 лет после менархе на фоне установившегося менструального цикла. Главный симптом дисменореи — болезненность внизу живота, крестце, пояснице, которая возникает одновременно с появлением кровянистых выделений или за 1-3 дня до них, достигает пика через 24 часа от начала месячных и постепенно стихает за 2-3 дня. Менструальная боль обычно ощущается как острая, режущая, схваткообразная, реже — как пульсирующая, тупая, постоянная. Возможна иррадиация болевых ощущений в ноги, прямую кишку.
При вторичной дисменорее, вызванной эндометриозом, болезненность сохраняется до 5-го дня выделений, при воспалительных процессах временно усиливается уже существующая боль. В менструальных выделениях могут появляться кровянистые сгустки и слепки эндометрия. У части пациенток дисменорея сочетается с ювенильными маточными кровотечениями, другими нарушениями овариального цикла, предменструальным синдромом.
При умеренном и тяжелом течении возникают нейровегетативные и вегетососудистые расстройства в виде чувства жара, потливости, учащенного мочеиспускания, метеоризма, запоров, сухости во рту, слюнотечения, тошноты, головокружения, головной боли, обмороков, учащения или замедления пульса, кардиалгии, отечности век и лица. Признаками обменно-эндокринных нарушений являются резкая общая слабость, артралгии, рвота, кожный зуд, полиурия. Иногда наблюдается гипертермия до 38° С. Подростки становятся раздражительными или депрессивными, сонливыми, отмечают угнетение или значительное усиление аппетита, жалуются на избирательную непереносимость некоторых запахов.
Осложнения
Интенсивная периодическая тазовая боль, выраженные системные симптомы существенно ухудшают качество жизни подростка. На фоне истощения нервной системы развивается астенический синдром, нарушаются когнитивные функции, ухудшается память, снижается работоспособность. Пропуски занятий влияют на успеваемость. Возможна социальная дезадаптация девочки, формирование аномалий личности (невротических состояний, психопатоподобных расстройств). После 30-35 лет у пациенток, в пубертате страдавших дисменореей, чаще возникают гормонозависимые гиперпластические процессы — гиперплазия эндометрия, миомы матки, генитальный эндометриоз. Отдаленным последствием вторичной дисменореи, сочетающейся с другими менструальными расстройствами и патологией тазовых органов, является нарушение репродуктивной функции.
Диагностика
Ключевая задача диагностического этапа при жалобах подростка на болезненные менструации — точное определение функционального или органического характера патологии. План обследования включает методы, позволяющие выявить характерные гормональные и метаболические изменения, заболевания матки, придатков. Наиболее информативными при подозрении на дисменорею и установлении ее этиологии являются:
- Определение уровня половых гормонов. Недостаточность секреторной фазы цикла у подростка обычно подтверждает нормальное содержание эстрадиола и фолликулостимулирующего гормона, низкая концентрация прогестерона и лютеинизирующего гормона. У некоторых пациенток уровни эстрогенов и ФСГ также снижены.
- Оценка концентрации магния в крови. Гипомагниемия возникает при уменьшении содержания макроэлемента в организме на 80% и более. Дефицит магния выявляется у 70% девушек с дисменореей, является характерным признаком врожденной дисплазии соединительной ткани, которая служит одной из причин первичной формы расстройства.
- Диагностическая проба с ингибиторами простагландинов. Менструальная боль, обусловленная гиперпродукцией ПГЕ2 и ПГF2a, купируется в первые часы после приема нестероидных противовоспалительных средств. Превентивное назначение НПВС за 3 дня перед месячными существенно уменьшает выраженность симптоматики.
- УЗИ тазовых органов. Позволяет выявить органическую патологию, на фоне которой развилась вторичная дисменорея, — аномалии развития, воспалительные и объемные процессы. В сложных и сомнительных случаях ультразвуковое исследование дополняют томографическим (КТ, МРТ), гистероскопией, лапароскопией.
В качестве дополнительного метода рекомендована фолликулометрия в течение нескольких циклов для подтверждения ановуляторного происхождения гипопрогестеронемии. При возможном воспалительном процессе выполняют мазок на флору, посев выделений, ПЦР-диагностику. Дисменорею дифференцируют с острым аппендицитом, перекрутом овариальной кисты, апоплексией яичника, болезнями толстого кишечника, циститом, злокачественными неоплазиями тазовых органов. По показаниям подростка консультирует хирург, гастроэнтеролог, уролог, проктолог, онколог.
Лечение дисменореи у подростков
Выбор терапевтической схемы определяется причинами, вызвавшими заболевание, и выраженностью клинических симптомов. Базисное лечение функциональной дисменореи направлено на купирование боли, коррекцию вегетативных и психоэмоциональных нарушений. Подросткам с I степенью расстройства зачастую хорошо помогает уменьшение физических нагрузок, исключение стрессовых ситуаций, достаточный отдых и сон, коррекция диеты с употреблением в перименструальные дни легкоусвояемых продуктов, богатых витаминами и микроэлементами. Эффективны физиотерапевтические методики — амплипульс, диадинамотерапия, магнитотерапия, рефлексотерапия, акупрессура, флюктуоризация. При усилении боли рекомендован разовый прием НПВС. Девочкам с дисменореей II-III степени показано медикаментозное лечение:
- Нестероидные противовоспалительные средства. Большинство НПВС ингибируют простагландинсинтетазу и, таким образом, тормозят образование простагландинов, играющих ключевую роль в патогенезе функциональной менструальной боли. Препараты эффективно снимают болевой синдром, применяются для профилактики дисменореи.
- Натуральные прогестины. Восполняют дефицит эндогенного прогестерона при лютеиновой недостаточности. Угнетают пролиферацию эндометрия, способствуют полноценной секреторной трансформации клеток слизистой оболочки матки. Уменьшают возбудимость и сократительную способность миометрия, гладкомышечных волокон маточных труб.
Для усиления терапевтического эффекта схему лечения дополняют средствами, содержащими магний. Патогенетически обоснованным является применение препаратов на основе витекса священного, оказывающих дофаминергическое действие, устраняющих дисбаланс между эстрогенами и прогестероном. В качестве симптоматических средств могут быть рекомендованы спазмолитики. Для устранения системных симптомов используют седативные фитопрепараты, в более тяжелых случаях — транквилизаторы. При сочетании дисменореи с другими нарушениями менструальной функции возможна гормонотерапия с назначением эстроген-гестагенных лекарственных средств. Лечение подростков с вторичной дисменореей, при которой зачастую неэффективны НПВС, проводят по стандартным протоколам терапии основного заболевания.
Прогноз и профилактика
Точное определение причин дисменореи и правильная терапевтическая тактика позволяют полностью устранить или существенно уменьшить менструальную боль у большинства подростков. У 80,5% девочек с функциональной дисменореей, принимающих НПВС, состояние нормализуется за 3-4 месяца. Гормональная терапия эффективна в 90% случаев. С профилактической целью пациенткам с ранним менархе и имеющим наследственную отягощенность по дисменорее рекомендовано регулярное наблюдение подросткового гинеколога, соблюдение режима отдыха, исключение чрезмерных нагрузок, отказ от курения.
2. Эффективность лечения дисменореи у девочек-подростков/ Садуакасова Ш.М., Жатканбаева Г.Ж., Несипбаева Г.М.// Вестник КазНМУ. - 2014 - №4.
3. Патогенетические механизмы и оптимизация лечения первичной дисменореи у девочек и девушек-подростков: Автореферат диссертации/ Мосолов К.В. – 2005.
4. Дисменорея подростков: этиология, патогенез и коррекции дефицита магния/ Веропотвелян П.Н., Веропотвелян Н.П., Никитенко М.К., Русак Н.С. //Женский доктор. – 2010 – №5.
Читайте также:
- Сравнение контрастной эхокардиографии миокарда и стресс-эхокардиографии
- Мегалобластическая анемия за счет нарушения поглощения фолиевой кислоты
- Неправильное питание. Анорексия. Что такое анорексия?
- Введение в лучевую диагностику травм плеча
- Почечный кровоток и потребление кислорода. Факторы влияющие на почечный кровоток
