Введение в лучевую диагностику травм плеча
Добавил пользователь Алексей Ф. Обновлено: 30.01.2026
Плечо – это сложный сустав, составленный из четырех анатомических образований, движения которых в сумме обеспечивают его обширную подвижность. В течение развития стабильностью пожертвовали в пользу подвижности.
В плечевом суставе возможны три направления движения: сгибание и разгибание в сагитальной плоскости, отведение и приведение во фронтальной плоскости, а также наружняя и внутренняя ротации.
Ключица, лопатка, и плечевая кость обеспечивают костную основу плечевого сустава. Они участвуют в образовании трех двойных суставов: грудино-ключичный сустав, акромиально-ключичный сустав, и плече-лопаточный сустав. Лопаточно-грудной сустав - четвертое анатомическое образование плеча; оно образовано лопаткой, скользящей на слое мышц и синовиальной сумке, по задней поверхности верхней части грудной клетки. Эти три кости фиксируются к осевому скелету и управляются 19 мышцами. Мышцы разделены на внутреннюю группу, которая перемещает плечевую кость относительно лопатки, и внешнюю группу, которая перемещает плечевой пояс и плечевую кость относительно осевого скелета.
Повреждения вращательной манжеты
К повреждению сухожилий вращательной манжеты могут приводить несколько причин:
- дегенеративные изменения;
- сужение пространства между акромионом и головкой плечевой кости;
- травма;
- хроническая травматизация.
Дегенеративные изменения связаны с нарушением кровообращения сухожилий вращательной манжеты, процессом старения и износом тканей, а также с качественными изменениями коллагеновых волокон в составе сухожилий.
Сужение пространства между акромионом и головкой плечевой кости (импинджмент-синдром) возникает на фоне особого строения акромиального отростка или после получения травмы. Сухожилие надостной мышцы, проходящее в данном пространстве, попадает как бы в тиски и постепенно сдавливается.
Характерными травмами являются падение на область плечевого сустава или на вытянутую вперед руку, резкое поднятие тяжести, резкое отведение руки в сторону.
Частые микротравмы области плечевого сустава возникают у людей тяжелого физического труда и бросающих атлетов. К типичным профессиям можно отнести и тех, у кого работа связана с длительным положением руки на уровне 90 0 и выше. Это, к примеру, парикмахеры, стоматологи, электрики, плотники, маляры.
Симптомы разрыва вращательной манжеты.
Небольшие разрывы или частичные повреждения могут проходить бессимптомно. Но чаще всего ведущим признаком является боль. При факте травмы боль возникает резко, а при повторяющихся нагрузках она усиливается постепенно и со временем нарастает. Наибольшая интенсивность боли определяется при отведении руки по дуге от 60 0 до 120 0 . Периодически боль усиливается ночью и приводит к нарушению сна.
Во время осмотра можно выявить снижение силы мышц травмированной конечности. Болевые ощущения ограничивают объем движений в плечевом суставе и приводят к развитию контрактуры (тугоподвижности).
Частичные повреждения сухожилий вращательной манжеты могут быть со стороны суставной поверхности, со стороны акромиона или внутри сухожилия. Лечение целесообразно начать с консервативных методов. Основная задача – устранить причину возникновения патологического процесса и купировать воспаление. Пациенту необходимо снизить свои физические нагрузки. Врачом назначаются противовоспалительные препараты, физиотерапия, лечебная физкультура. При отсутствии подтверждения полнослойного разрыва возможно введение субакромиально кортикостероидных препаратов с целью обезболивания и уменьшения воспаления.
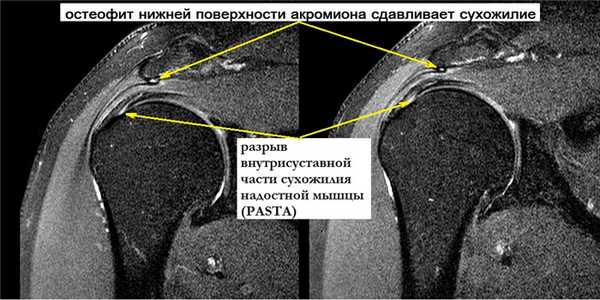
В последнее время большое внимание уделяется возможности регенерации тканей. Как современный альтернативный метод безоперационного укрепления мягкотканных структур плеча применяется внутрисуставное введение обогащенной тромбоцитами плазмы (PRP) в комбинации с ударно-волновой терапией (УВТ). Консервативное лечение также рассматривается в качестве подготовительного этапа перед хирургическим вмешательством.
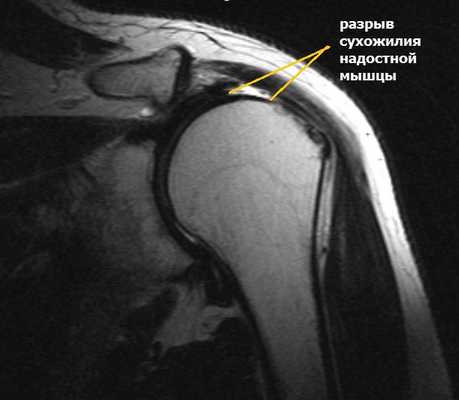
Полнослойный разрыв может затрагивать как одно сухожилие, так и несколько. Массивные повреждения вращательной манжеты в ряде случаев характеризуются, как невосстановимые и требуют открытых операций с целью пластического замещения дефектов сухожилия или перемещения других мышц в зону разрыва.

Биодеградируемые импланты Титановые импланты
Для основной массы разрывов применяются современные технологии артроскопического шва. Артроскопия выполняется под эндотрахеальным наркозом, который может сочетаться с проводниковой анестезией нервов плечевого сплетения. На операционном столе уже под анестезией пациент укладывается в положение «пляжного кресла». Артроскопическое вмешательство подразумевает выполнение 4-5 проколов по 5мм по периметру плечевого сустава, в который вводится камера и микрохирургические инструменты. С их помощью производится декомпрессия сухожилия, очистка и расширение субаромиального пространства. Шов сухожилия выполняется после установки в головку плечевой кости специальных винтов (якорей) с прикрепленными к ним нерассасывающимися нитями. За счет нитей сухожилия прошиваются и фиксируются в головке плечевой кости.
Наилучшие результаты оперативного лечения разрыва вращательной манжеты прослеживаются в сроки до 3 месяцев с момента травмы.
Привычный вывих плеча
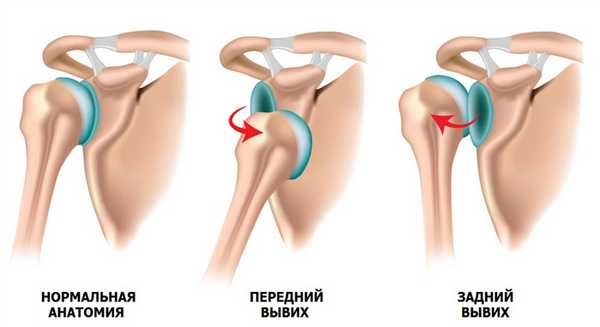
Одно из ошибочных утверждений, что вывих лучше, чем перелом. Последствия первичного вывиха могут быть достаточно серьезными и приводить к повторению травмы.
Привычный вывих – патологическое состояние, при котором происходит смещение головки плечевой кости относительно суставной впадины лопатки (нестабильность плечевого сустава). Причиной вывиха в 90% случаев является травма, например: падение на вытянутую руку, удар по области плечевого сустава, поднятие тяжести, слишком размашистые движения руками, мышечный спазм при эпилепсии.
Предрасположенностью к вывиху является дисплазия – врожденное нарушение развития соединительной ткани, при котором суставы обладают повышенной подвижностью (гипермобильность).
Во время вывиха происходит резкое перемещение головки плечевой кости, как будто выходит из сустава. В результате повреждаются удерживающие элементы: фиброзная губа и связки. С увеличением количества вывихов, смещение происходит с меньшим сопротивлением. Мягко-тканные структуры не оказывают должной поддержки суставу и постепенно начинают повреждаться соприкасающиеся кости, которые при этом стираются. Нестабильность плечевого сустава со временем прогрессирует и вывихи могут происходить даже во сне.
Основным методом восстановления стабильности плечевого сустава считается хирургическое лечение. Наиболее щадящей методикой является артроскопия (операция Банкарта). При неповрежденной костной ткани и наличие фиброзной губы хорошего качества выполняется рефиксация фиброзной губы с помощью специальных якорных рассасывающихся имплантов. Вся операция производится через 3-4 прокола кожи по 5-6 мм. Через первый прокол в полость сустава вводится камера и изображение передается на монитор. Сустав осматривается изнутри, находится разрыв фиброзной губы. Через другие проколы она мобилизуется специальными мини-инструментами, поверхность лопатки зачищается от рубцов. В лопатке рассверливаются каналы и в них вводятся якорные (анкерные) фиксаторы и закрепляются в кости. Нитями из этих имплантов фиброзная губа прошивается и притягивается к зачищенной поверхности лопатки. Стабилизация мягко-тканных структур, таким образом, восстанавливает утраченную при вывихе анатомию. Для приживления фиброзной губы требуется время, поэтому после операции рука повещается в мягкую поддерживающую повязку сроком на 4 недели.
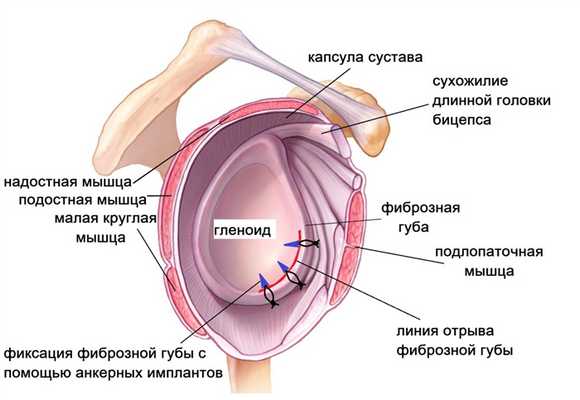
Операция Латарже
При нестабильности плечевого сустава на фоне дефицита костной ткани лопатки рекомендована транспозиция клювовидного отростка лопатки – операция Латарже.
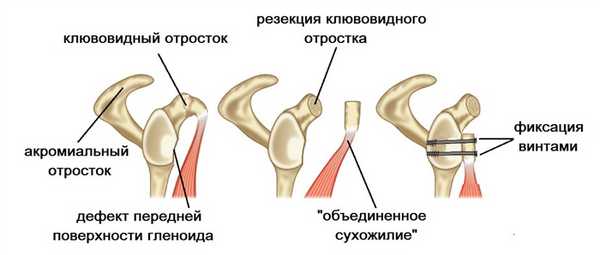
Операция также применяется при плохом состоянии связочного аппарата плечевого сустава, повторении вывиха после операции Банкарта, отсутствии фиброзной губы. Во время операции отсекается фрагмент клювовидного отростка (2х1см). С прикрепленными к нему мышцами он переносится сквозь подлопаточную мышцу на переднюю поверхность суставной впадины лопатки (гленоид). После подготовки и правильного расположения он фиксируется 2 винтами.
Операция обеспечивает восстановление костного дефекта гленоида за счет переноса клювовидного отростка и поддерживающий эффект из-за перемещенных мышц ближе к головке плечевой кости.
Восстановление и возврат к прежним нагрузкам возможно уже через 3 месяца после операции.
Повреждение SLAP
Установление диагноза SLAP – повреждения до недавнего времени представляло большую сложность. С развитием МРТ диагностики и совершенствования артроскопических технологий данная патология стала обязательной в практике плечевой хирургии.
SLAP (superior labrum anterior posterior) характеризуется отрывом фиброзной губы от гленоида в верхнем ее сегменте с распространением кпереди и кзади. В данной локализации от фиброзной губы начинается сухожилие длинной головки бицепса, что является основным вектором тяги во время травмы.
Причиной повреждения чаще всего служит травма: падение с опорой на отведенную руку, удар по области плеча, часто встречается у «бросающих» спортсменов (гандбол, бейсбол, водное поло), боксеров.
Консервативное лечение редко приводит к полноценному восстановлению, т.к. возврат к специфическим нагрузкам провоцирует повторение болей и прогрессирование разрыва.
Однако у пациентов без тяжелых физических и спортивных нагрузок комплексная терапия надолго избавляет от болевого синдрома. В первую очередь обеспечивается покой для плечевого сустава путем фиксации руки на поддерживающей повязке. Назначаются противовоспалительные нестероидные препараты. Для уменьшения воспалительной реакции и уменьшения боли обязательно используется физиотерапевтические процедуры, такие как фонофорез с лекарственными препаратами, лазер высокой интенсивности (HILT), ударно-волновая терапия (УВТ), массаж, тейпирование. Стимулирование регенерации достигается за счет приема хондропротекторов и внутрисуставного введения обогащенной тромбоцитами плазмы (PRP). После снятия воспаления и завершения этапа покоя важным фактором восстановления функции будет правильная реабилитация под контролем врача лечебной физкультуры.
Артроскопическая фиксация фиброзной губы по аналогии с привычным вывихом плеча является наиболее рациональным методом лечения, т.к. обеспечивает точное восстановление анатомических структур. Малотравматичная операция сокращает время реабилитации. Под контролем камеры в суставную впадину лопатки устанавливают анкерные фиксаторы и с помощью нерассасывающихся нитей фиброзная губа возвращается на свое место.
Патология сухожилия длинной головки бицепса
Патология сухожилия длинной головки двуглавой мышцы плеча (бицепса) часто сопровождает другие состояния, такие как: SLAP-повреждение, импиджмент-синдром, разрывы сухожилия надостной и подлопаточной мышц. Однако, даже изолированное нарушение целостности сухожилия бицепса может приводить к нарушению функции верхней конечности и требует хирургического лечения.
Двуглавая мышца человека состоит из длинной головки, фиксирующейся к верхнему сегменту суставной поверхности лопатки и короткой головки, которая крепится к клювовидному отростку лопатки. Основную нагрузку на себе несет короткая головка, а длинная – придает характерный контур руке. При полном разрыве сухожилия длинной головки бицепса возникает характерная клиническая картина. Длинная головка опускается вниз, в результате деформируется контур плеча. Данный симптом назван в честь знаменитого мультяшного героя Popeye (Попай) из-за сходства с руками моряка.
Стойкий болевой синдром поддерживается частичным повреждением целостности сухожилия, развитием хронического тендинита, нестабильности сухожилия в межбугорковой борозде. Пациенту трудно совершать ротационные движения в плечевом суставе, отжиматься и подтягиваться. Болевые ощущения, локализованные в переднем отделе сустава, зачастую сопровождаются щелчками.
Лечение начинается с консервативных методов по аналогии с повреждениями SLAP. Для быстрого снятия воспаления нередко применяется лечебная блокада. В область сухожилия
Производится инъекция раствора анестетика с Дипроспаном под контролем УЗИ. Эффект достигается достаточно быстро, однако с целью предотвращения рецидива необходимо соблюдение лечебного режима и физиотерапевтическое лечение.
При неэффективности консервативного лечения ставится вопрос о хирургическом вмешательстве. Развитие технологий не оставило места в данном вопросе открытой хирургии – все манипуляции производятся под контролем артроскопа через проколы.
Используемые методики разнообразны и комбинируются в процессе операции: дебридмент сухожилия (т.е. его шлифовка и окружающих тканей), коррекция сопутствующей патологии, субакромиальная декомпрессия. Молодым активным пациентам, спортсменам рекомендуется выполнение тенодеза сухожилия длинной головки бицепса. Производится данная манипуляция на разных уровнях межбугорковой борозды с применением артроскопических имплантов. После фиксации к головке плечевой кости внутрисуставная часть сухожилия иссекается. Для пациентов пожилого возраста методом выбора является тенотомия – отсечение сухожилия от места прикрепления к лопатке. Это более простой способ, но не менее эффективный. Однако в послеоперационном периоде может развиться симптом Попая, о чем обязательно пациент предупреждается заранее.
При полноценном разрыве у молодого пациента в первую очередь стоит думать о хирургическом лечении. Суть операции в выделении оторванного сухожилия и фиксации его к передней поверхности головки плечевой кости (тенодез) в межбугорковой борозде. Выполнить операцию можно как артроскопически, так и с помощью разреза.
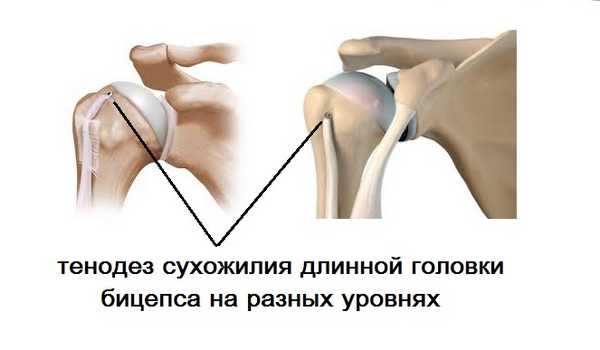
Проблемы восстановления после вывихов плечевого сустава:
Какой же все таки наш организм - сложный и слаженный инструмент, казалось бы обычное плечо, а выполняет столько функций и любой вывих и перелом может привести к серьёзным последствиям.
Не дай Бог, конечно, повредить себе не только плечо, но и любую другую часть тела. Очень больно, когда просто мышцы простужаешь, а о травме и говорить нечего.
Прочитал статью и понял, что плечевой сустав это очень сложная штуковина и оно имеет огромный функционал, а травма сустава может вести к различным проблемам для всего организма! Частой травмой плеча является вывих, предрасположенностью к вывиху является дисплазия – врожденное нарушение развития соединительной ткани. Статья очень интересная и познавательная! Я много нового узнал из неё!
Какой сложный сустав. Без знаний анатомии не разобраться. Скажите пожалуйста, в отсутствие явных травм в прошлом, какова причина «щелчка» в плечевых суставах, после того как лежишь на правом или левом боку соответственно?
Доверять следует только специалистам. У нас любая кость в организме так или иначе влияет на самочувствие. В течение жизни мы часто нагружаем именно плечевые суставы: носим сумки, тяжести, силовые тренировки. Поэтому следить за их здоровьем тоже необходимо.
Я мучилась болью в плече почти год, травмы вроде не было. Ходила на консультацию к хирургу, сделали снимок и назначили уколы в сустав. Было очень страшно, но все обошлось и теперь боли не мучают. Хотя лечение было без операции, но поняла что суставы надо беречь и прислушиваться к словам знающих людей.
Добрый день. После 15-ти летних мучений решилась на открытую операцию Латарже. 27.07.2021 была проведена операция. Подскажите кто уже сталкивался. Находясь в косыночной повязке вот уже две недели, испытываю резкую боль в районе битцепса, а по ночам, видимо от каких то непроизвольных движениях резкая боль в самой кости руки. Заранее благодаорю за ответ.
30.08.2021г. фанис гафиятулли
С интересом прочитал статью, оказывается плечо и сустав очень сложная форма организма, и судя какие могут быть последствия, очень не хотелось бы вообще в жизни повреждений. А так конечно если что то беспокоит то лучше обращаться к специалистам. Молодцы что на такие темы вопросы и ответы затрагиваете.
Я и не знала что вывих оказывается может различаться по типам, очень подробно и понятно написана статья. Я даже понятия не имела, что нужно делать при подозрении на вывих и как можно оказать первую помощь пострадавшему, а это же очень важно. Теперь буду знать, ведь у меня подрастают два сыночка, и они очень активные. Ну как говорится предупрежден, значит вооружен!
упал на плечо, сильный ушиб, не могу 3й месяц поднять руку в сторону(от себя влево). Лечение таблетками, блокада дипроспаном не дали ощутимых результатов.
Введение в лучевую диагностику травм плеча
а) Терминология:
1. Синонимы:
• Атравматический остеолиз дистального конца ключицы (AODC), остеолиз дистального конца ключицы (DCO), стресс-индуцированный остеолиз, остеолиз ключицы
2. Определение:
• Резорбция дистального конца ключицы при повторном подъеме тяжестей или после острой травмы акромиально-ключичного сустава
б) Визуализация:
1. Общая характеристика. Рентгенография:
о Ранняя: может быть нормальной или с признаками предшествующего акромиально-ключичного вывиха низкой степени (расширенный акромиально-ключичный сустав)
о Локальная потеря субхондральной костной пластинки дистального конца ключицы
о Поздняя: резорбция 0,5-3 см дистального конца ключицы:
- Субхондральные кисты
- Может быть эрозия или «коробление» акромиона
(Слева) На передне-задней рентгенограмме у софтболисга 20 лет колледжа с постоянной болью в надплечье через три месяца после столкновения с принимающим видна резорбция латерального конца ключицы, что соответствует посттравматическому остеолизу. Кроме того, имеется небольшая резорбция медиального края акромиона, что менее характерно для данного заболевания, возможно, она обусловлена гиперемией/синовитом.
(Справа) На передне-задней рентгенограмме у штангиста-любителя 36 лет визуализируется область легкого помутнения субхондральной костной пластинки. (Слева) На осевой МРТ Т2ВИ FS через дистальный конец ключицы у этого же пациента определяется отек костного мозга и гипоинтенсивная линия субхондрального перелома.
(Справа) На фронтальной косой МРТ Т2ВИ FS у этою же пациента определяются отек костного мозга дистальною конца ключицы и линия субхондрального перелома. Субхондральный перелом у этого пациента, возможно, является усталостным стрессовым переломом. Посправматический остеолиз также может развиться после акромиально-ключичного вывиха I или II типа.
2. МРТ при посттравматическом остеолизе дистального конца ключицы:
• Т1 ВИ:
о Низкоинтенсивный сигнал дистального конца ключицы
о Прямая гипоинтенсивная линия субхондрального перелома у большинства пациентов
о Несимметричность субхондральной костной пластинки
• Т2 ВИ FS:
о Отек костного мозга дистального конца ключицы:
- Может наблюдаться отек медиального конца акромиона, но реже
о Прямая гипоинтенсивная линия перелома у большинства с окружающим отеком
о Расширенная капсула акромиально-ключичного сустава
3. Рекомендации по визуализации:
• Лучший метод визуализации:
о МРТ для визуализации отека и субхондрального перелома
в) Дифференциальная диагностика:
1. Отек дистального конца ключицы на МРТ:
• Часто: 12% МРТ плечевого сустава; часто бессимптомный
• Может быть в виде ранней стресс-реакции остеолиза дистального конца ключицы
• Кроме того: может наблюдаться при раннем остеоартрите
2. Септический акромиально-ключичный сустав:
• Резорбция медиального края акромиона, также
• Может встречаться после открытого V типа акромиально-ключичного вывиха
3. Ревматоидный артрит:
• Ассоциированные эрозии кисти/запястья
• Эрозии медиального края акромиона, а также ключицы
4. Гиперпаратиреоз:
• Ассоциированная подсвязочная и субпериостальная резорбция
г) Патология:
1. Общая характеристика:
• Субхондральный травматический или усталостный перелом латерального конца ключицы
• Остеолиз:
о Резорбция кости может быть вызвана легкой нестабильностью в этом неопорном суставе
• Другие возможные этиологические факторы:
о Посттравматический синовит
о Автономная дисфункция о Ишемический некроз
2. Стадии, градации и классификация:
• Посттравматический остеолиз
• Атравматический остеолиз при повторяющейся нагрузке
• Оба случая: растяжение связки и избыточное движение; одинаковый вид на снимке
3. Макроскопические и хирургические особенности:
• Дегенерация и щели в хряще, репаративная остеобластическая активность
• Синовит
4. Микроскопия:
• Множество остеобластов и микропереломы
• Остеокластоподобные гигантские клетки
г) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Боль над акромиально-ключичным суставом
• Другие признаки/симптомы:
о Местная крепитация
о Ограничение подвижности
2. Течение и прогноз:
• Резорбция начинается через 2-3 недели после травмы
• Репаративные изменения могут занимать 4-6 месяцев
• Субхондральная кость восстанавливается с легкой деформацией
• Может увеличиться риск остеоартроза акромиально-ключичного сустава в будущем
3. Лечение:
• Покой/иммобилизация
д) Диагностическая памятка:
1. Следует учесть:
• Ревматоидный артрит или инфекцию
2. Советы по интерпретации изображений:
• Относительная сохранность прилежащих тканей акромиона
• МРТ: ищут линию субхондрального перелома
е) Список использованной литературы:
1. Roedl JB et al: Frequency, imaging findings, risk factors, and long-term sequelae of distal clavicular osteolysis in young patients. Skeletal Radiol. ePub, 2015
2. Kassarjian A et al: Distal clavicular osteolysis: MR evidence for subchondral fracture. Skeletal Radiol. 36(1):17-22, 2007
Плечевой сустав - второй из наиболее часто визуализируемых на МРТ суставов, уступающий только коленному суставу. МРТ плечевого сустава назначается регулярно как в связи с распространенностью симптома боли в плечевом суставе (являющейся третьей самой частой жалобой у пациентов после головной боли и боли в спине), так и в связи стем, что патологические изменения плечевого сустава часто не определяются на рентгенограммах, но хорошо видны на МР-томограммах. В этом разделе будет рассмотрена МР картина травмы ротаторной манжеты, сухожилия двуглавой мышцы плеча, суставной губы и суставного хряща плечевого сустава. В дополнение к этому, здесь будут представлены изображения переломов и вывихов плечевого пояса.
а) Терминология и условные обозначения. Сокращения при описании патологии губы и связок плечевого сустава получили распространенность. Даже опытному эксперту по визуализации плечевого сустава бывает сложно запомнить постоянно пополняющийся лексикон, касающийся этих патологических изменений. При использовании в описаниях терминов ALPSA (передний отрыв губо-связочной надкостничной манжеты) и GLAD (разрыв суставной губы), там, где это возможно, используются более простые термины.
Термин «тендинопатия» является предпочтительным в отличие от «тендиноза» или «тендинита» при описании микротравмы и дегенерации сухожилия. Хотя в хирургической литературе отложение гидроксиапатита в ротаторной манжете все еще рассматривается как «кальцифицирующий тендинит», здесь используется более точный термин патологии «кальцифицирующая тендинопатия». Более того, при описании определенных признаков разрыва ротаторной манжеты существует небольшое противоречие относительно терминов «внутритканевой» или «интерстициальный» разрыв. Эти патологические изменения обсуждаются в главах «Частичный разрыв» и «Тендинопатия», учитывая клиническое значение этих разрывов, касающиеся повреждений с захватом поверхности сухожилий ротаторной манжеты.
Терминология, описывающая разрывы ротаторной манжеты, в какой-то степени является уникальной. Повреждения почти всех других сухожилий в организме человека описываются терминами трехуровневой системы: 1 класс (растяжение), 2 класс (частичный разрыв) и 3 класс (полный разрыв). Поскольку сухожилия надостистой, подостистой и малой круглой мышц плоские и связаны друг с другом, повреждение сухожилий ротаторной манжеты вместо этого часто описывается терминами «разволокнение» (неровность сухожильной поверхности), «частичный разрыв по толщине», «полный разрыв по толщине» и «большой» или «массивный» разрыв по толщине (относится к разрыву с захватом всей ширины одного или более сухожилий).
Поскольку локализация разрыва суставной губы часто определяет симптомы и прогноз, схемы классификации разрыва губы обычно основаны на локализации. Повреждения губы описываются относительно одной из трех областей: передняя, нижняя или верхняя или как объединяющая более чем одну область (например, задневерхняя). Хирурги описывают локализацию разрыва губы с использованием схемы циферблата, в которой 12 часов соответствует положению якорю двуглавой мышцы плеча, 6 часов соответствует нижнему краю суставной капсулы у места отхождения сухожилия длинной головки трехглавой мышцы плеча, а 3 часа определяется как середина суставной капсулы передней области. Однако некоторые авторы переворачивают 3-часовой ориентир в зависимости от повреждения правого или левого плечевого сустава.
Хотя визуализирующие последовательности МРТ и КТ, как правило, выполняются в косых плоскостях, отображающих угол лопатки относительно тела, при описании плечевого сустава эти плоскости изображений принято считать «фронтальными» и «сагиттальными».
На 3D КТ плечевого сустава в передней проекции визуализируются участки отхождения мышц (красный цвет) и участки прикрепления (синий цвет). Обратите внимание, что суставная впадина неглубокая, это позволяет увеличить объем движений в плечевом суставе. Мышцы, пересекающие плечевой сустав, действуют как динамические стабилизаторы, предотвращая вывих. К ним относятся мышцы ротаторной манжеты (надостная, подостная, малая круглая и подлопаточная), а также другие мышцы вокруг плечевого сустава, в том числе длинная головка двуглавой мышцы и большая грудная мышца. На 3D КТ плечевого сустава в задней проекции визуализируются участки отхождения мышц красного цвета и прикрепления синего цвета. Обратите внимание, что надостная мышца начинается от задней поверхности лопатки выше (и частично скрытой) ости лопатки. Прикрепление соответствует верхней поверхности большой бугристости, а сухожилие надостной мышцы прикрепляется к средней поверхности. В последних исследованиях сообщалось, что волокна надостной и подостной мышц объединяются и вместе прикрепляются к передней поверхности.
б) Анатомические особенности. Плечевой сустав является самым подвижным суставом в организме. Это шаровидный сустав, но с неглубокой чашей (суставная впадина), позволяющей осуществлять широкой диапазон движений. Клювовидно-акромиальная дуга является верхним костным образованием, ограничивающим движение плечевой кости кверху, однако плечевой сустав чувствителен к сильному давлению, направленному кпереди, кзади или книзу. Стабильность плечевого сустава поддерживается
• Суставной губой, которая углубляет суставную впадину и является местом прикрепления связок плечевого сустава
• Суставно-плечевыми связками, которые являются утолщениями суставной капсулы
• Мышцами и сухожилиями, которые пересекают сустав и действуют как динамические стабилизаторы, поддерживающие конгруэнтность головки плеча в суставной впадине
• Адгезивно-сцепляющими силами (эффект всасывания чаши)
Суставная губа - это треугольная структура в поперечном разрезе, которая проходит по периферии костного суставного края. Губа состоит из фиброзной ткани, за исключением небольшой переходной зоны волокнистого хряща в месте соединения с гиалиновым хрящом сустава. Поскольку губа состоит из волокнистого хряща, ее форма может быть различной на МР-томограммах: треугольной, круглой или зазубренной. Хотя губа действует как борт для углубления суставной чаши, ее основная роль заключается в продолжении суставной капсулы и в том, что она является местом прикрепления плече-суставных связок и длинной головки сухожилия двуглавой мышцы плеча.
Сухожилие длинной головки двуглавой мышцы плеча также пересекает плечевой сустав и действует как динамический стабилизатор сустава, а также как передний сгибатель. Сухожилие поднимается в межбугорковой борозде между малым бугорком и передней поверхностью большого бугорка до выхода из борозды и поворачивает в медиальном направлении к капсульно-связочному комплексу. Он состоит из сросшихся латеральных участков клювовидно-плечевых и верхних суставно-плечевых связок. Когда сухожилие покидает капсульно-связочный комплекс, оно направлено горизонтально и становится внутрисуставным. Сухожилие может начинаться от верхней губы и от надсуставного бугорка, однако оно также может отходить прямо от суставной капсулы или может отсутствовать.
Внутрисуставная часть головки плеча, преимущественно, покрыта гиалиновым хрящом, за исключением непокрытого участка сзади, который может имитировать повреждение Хилла-Сакса на нижних осевых КТ или МР срезах. Суставная капсула имеет центральное непокрытое пятно, которое не следует путать с патологическим локальным дефектом хряща.
(Слева) На косой сагиттальной МРТ Т1ВИ показана классификация по циферблату, используемая для локализации разрывов губы. В этой системе 12 часов соответствует месту верхнего прикрепления якоря двуглавой мышцы плеча, а 3 часа определяются как передний край середины суставной впадины. Большинство исследователей используют описание для локализации разрывов; например, разрыв от 4-5 часов будет называться передненижним.
(Справа) На сагиттальном снимке видна суставная губа и начало верхних, средних и верхних и задних пучков нижних суставно-плечевых связок. (Слева) На передне-заднем рисунке с отведением плеча на 90° показана клювовидно-акромиальная дуга, состоящая из акромиального отростка, клюво-видно-акромиальной связки и клювовидного отростка. Клювовидно-акромиальная дуга защищает верхушку плечевого сустава.
(Справа) На фронтальном рисунке изображена губа и переходная зона волокнистого хряща между волокнистой губой и суставным гиалиновым хрящом. Губа, в основном, является местом отхождения суставно-плечевых связок и сухожилия длинной головки двуглавой мышцы. (Слева) На осевой МР-артрограмме Т1ВИ FS визуализируется нормальная передняя губа, имеющая закругленный вид на этом изображении. Определяется разрыв задней губы.
(Справа) На МР-артрограмме Т1ВИ FS с отведением и наружной ротацией плеча у этого же па -циента визуализируется передняя губа в той же области треугольной ВВ формы. При отведении и наружной ротации плеча передний пучок нижней суставно-плечевой связки натянут и поэтому лучше видно истинное прикрепление связки к краю тубы.
в) Особенности патологических изменений. Повреждения плечевого сустава возникают по различным причинам, в основном при острой травме, перегрузке и возрастных изменениях. Переломы вокруг плечевого сустава являются частым травматическим повреждением и поэтому их необходимо тщательно искать на рентгенограмме грудной клетки. Вывих часто встречается как в плечевом суставе, так и в акромиально-ключичном суставе, причем последний часто называют «разделенный плечевой сустав». Перегрузочные травмы могут вызвать боль, связанную с внутренним импиджментом и снижают силу броска над головой у спортсменов. Разрывы ротаторной манжеты обычно являются итогом ослабления сухожилия вследствие возрастной тендинопатии, но иногда они происходят после тяжелой травмы.
Структуры, образующие плечевой сустав, часто имеют несколько вариантов нормы, в том числе в виде акромиальной кости и отверстия под губой, которые обычно клинически не проявляются. С другой стороны, разрывы ротаторной манжеты могут также не проявляться клиническими симптомами. Сухожилие имеет мало нервных волокон, а в большинстве случаев боль, ассоциированная с патологией манжеты, вероятно, вызвана синовитом или механическим защемлением избыточной синовиальной оболочки при разрыве.
г) Особенности визуализации. Для визуализации плечевого сустава используется несколько рентгенографических проекций. Стандартная серия часто включает передне-заднюю (ПЗ) проекцию с внутренней ротацией, передне-заднюю проекцию Нера (или Грасхея) с наружной ротацией и подмышечную проекцию. Некоторые предпочитают передне-заднюю проекцию с наружной ротацией, в то время как другие для лучшей визуализации акромиально-ключичного сочленения используют передне-заднюю проекцию Занка с наклоном к голове на 10-20°. Лопаточную Y-проекцию можно получить при определенных переломах или у пациентов, которые не могут отвести плечо для аксиллярной проекции. Угловая проекция полезна при определении формы переднего акромиона.
Модифицированная подмышечная проекция «West Point» позволяет сфокусироваться на передне-нижнем суставном крае и поэтому более чувствительная для обнаружения переломов Банкарта. Несколько дополнительных специальных проекций, в том числе проекции Stryker notch и Rockwood, могут быть полезны для визуализации специфический патологических изменений плечевого сустава.
КТ полезно для визуализации сложных переломов лопатки и проксимальной трети плечевой кости, особенно, при оценке поражения суставных поверхностей. УЗИ все чаще используется при исследовании плечевого сустава для оценки ротаторной манжеты и сухожилий двуглавой мышцы плеча и сопровождения терапевтических инъекций. Артрография плечевого сустава уже почти не практикуется, за исключением случаев подготовки к МР- или КТ-артрографии. Несмотря на то, что полный разрыв ротаторной манжеты по толщине может быть диагностирован посредством стандартной артрографии, размер разрыва и его конфигурация лучше оцениваются при МРТ или КТ.
МРТ выполняется в положении пациента лежа на спине и при удобно ротированным наружу плече. Основными проблемами, связанными с МРТ плечевого сустава, являются движение артефакта и низкое отношение сигнала к шуму. Анатомические особенности плечевого сустава предотвращают как от жесткой иммобилизации сустава кольцами плечевого сустава (для предупреждения движения артефакта при дыхании), так и охватывания сустава (для обеспечения сигнала однородной интенсивности через объем изображения). Качество изображения обычно лучше на сканнерах 3 Тесла и при более стойких девятиканальных кольцах или высоких кольцах плечевого сустава.
(Слева) На передне-заднем рисунке показаны надостистая и подостистая мышцы. Сухожилие длинной головки двуглавой мышцы поднимается в межбугорковой борозде и затем поворачивает медиально в межбугорковом синовиальном влагалище (иссечено) до горизонтального хода в суставе для прикрепления к верхней губе и надсуставному бугорку.
(Справа) На рисунке (заднепередняя проекция) с частично иссеченной дельтовидной мышцей показана надостистая, подостистая и малая круглая мышцы, прикрепляющиеся к большой бугристости. (Слева) На осевой КТ артрограмме визуализируются гиалиновый хрящ, покрывающий суставную поверхность головки плечевой кости и внутрисуставная непокрытая зона. Непокрытая зона иногда может имитировать повреждение Хилла-Сакса на более низких срезах; истинное повреждение Хилла-Сакса можно увидеть на срезах через верхнюю поверхность головки плечевой кости.
(Справа) На сагиттальном рисунке показана центральная непокрытая область суставной впадины. Центральную непокрытую область не следуют путать с патологическим локальным дефектом хряща. (Слева) На сагиттальном рисунке показан ход рентгеновскою луча в трех проекциях плечевого сустава. Если вместо передне-задней проекции (желтый) исследование проводится с поворотом пациента на 30° к плоскости суставной впадины, то она называется передне-задняя проекция Ниера или проекция Грасхея. Осевая проекция (зеленый) является лучшей для выявления передних и задних вывихов плечевого сустава. Проекция West Point (розовый) является предпочтительной для демонстрации небольших переломов Банкарта.
(Справа) На снимках в осевой (вверху) проекции и проекции West Point (внизу) визуализируется нормальная передняя суставная впадина. (Слева) На сагиттальной МРТ Т1ВИ показаны три курсивные линии для стандартной осевой последовательности плечевого сустава. Обратите внимание на передний наклон лопатки, в результате которого МР-срезы проходят, преимущественно, через передневерхнюю и задненижнюю губы. Можно увидеть частично усредненное изображение передненижней губы, проходящее косо через срезы.
(Справа) На осевой MPT PRВИ FS суставной впадины определяется частично сросшийся перелом Банкарта. (Слева) На сагиттальной МРТ Т1ВИ показаны курсивные линии для угловых осевых изображений ортогонально длинной оси суставной впадины. На полученных томограммах определяются меньшие частичные усредненные разрывы передненижней и задневерхней губ.
(Справа) На угловой осевой МРТ PDВИ FS у этого же пациента визуализируется перелом Банкарта. Суставная впадина удлинена в меньшей степени, а срез более прямоугольный к линии перелома Банкарта. Малый дефект хряща не виден. (Слева) На фронтальной МРТ Т1ВИ плеча в положении отведения и наружной ротации показана плоскость визуализации для стандартных изображений в этом положении. Розовая линия параллельна суставной впадине.
(Справа) На МР-артрограмме Т1ВИ FS в положении отведения и наружной ротации плеча у этого же пациента видна нормальная передняя туба на снимке в этом положении (слева). Справа представлено косое, подобное сагиттальному изображение параллельное суставной впадине. Желтая линиям является плоскостью изображений в положении отведения и наружной ротации плеча, поэтому изображения в положении отведения и наружной ротации располагаются поперчено к передненижней губе.
д) Протоколы визуализации. Не существует единого стандартного протокола МРТ для визуализации плечевого сустава, поэтому большинство специалистов используют несколько основных принципов. Учитывая, что крыло лопатки находится под углом 30° кпереди относительно тела, стандартные фронтальные и сагиттальные плоскости изображения ориентированы относительно поверхности суставной впадины или сухожилия надостистой мышцы. Косая фронтальная плоскость обычно ориентирована перпендикулярно суставной впадине или параллельно длинной оси сухожилия надостистой мышцы. Косая сагиттальная плоскость ориентирована параллельно суставной поверхности (или ортогонально косой фронтальной плоскости). Осевые изображения обычно получают при анатомической ангуляции.
В некоторых случаях могут быть полезны и заслуживают упоминания две другие методики позиционирования среза. Поскольку лопатка также наклонена кпереди в сагиттальной плоскости, наклон осевых изображений перпендикулярно истинной вертикальной оси суставной впадины позволяет лучше визуализировать губу в положениях на 3 часах и 9 часах и снижает частичный объем, усредняющий передненижний и задневерхний разрывы губы. Во-вторых, при добавлении угловых косых сагиттальных изображений перпендикулярно к самым дистальным волокнам сухожилия надостистой мышцы могут быть лучше видны разрывы сухожилия, которые обычно встречаются в этой области.
Поскольку разрывы губы бывает трудно заметить при стандартной МРТ, в случае подозрения на нестабильные повреждения часто используется прямая МР-артрография. Этот метод имеет высокую точность при патологии губы и связок в сравнении со стандартными МР-томограммами плечевого сустава при растяжении сустава и возникновении шумов при контрастировании. Изображения, полученные при отведении и наружной ротации (ABER), могут дополнительно улучшить точность МР-артрографии. Положение отведения с наружной ротацией расслабляет задневерхнюю часть ротаторной манжету, что делает более заметными небольшие разрывы при внутреннем импиджменте, а также расслаивающие разрывы.
Томограммы при отведении и наружной ротации перпендикулярны передненижней и задневерхней губе, поэтому частичное усреднение этих структур снижено, а разрывы типа Банкарта (особенно переломы Пертеса без смещения) и разрывы задневерхней губы внутреннего импиджмента легче заметить. В завершении отметим, что позиция с отведением и наружной ротацией натягивает переднюю часть нижней суставно-плечевой связки, которая может растянуться и поэтому делает более заметными разрывы Банкарта. Непрямая МР-артрография также может улучшить чувствительность в сравнении со стандартной МРТ при патологии манжеты и губы.
МРТ с несколькими импульсными режимами нашла применение при визуализации плечевого сустава. Сообщалось о высокой точности при разрывах манжеты в Т2-Взвешенных режимах с жироподавлением быстрым спин-эхо в косой фронтальной и сагиттальной плоскостях, часто с ТЕ 45-55 мс при 1,5 Тесла. Этот метод также полезен при получении, по меньшей мере, одного Т1 - или взвешенного по протонной плотности режима без жироподавления для оценки жировой мышечной атрофии. Режимы, используемые при осевых изображениях, более разнообразны, причем некоторые исследователи предпочитают промежуточную взвешенную частоту с жироподавлением (ТЕ = 30-40 мс при 1,5 Т), в то время как другие получают Т2-взвешенную градиентную частоту и/или частоту взвешенную по протонной плотности. Выбор частоты, как правило, зависит от индивидуального предпочтения и возможностей аппаратуры.
Травма плечевого сустава
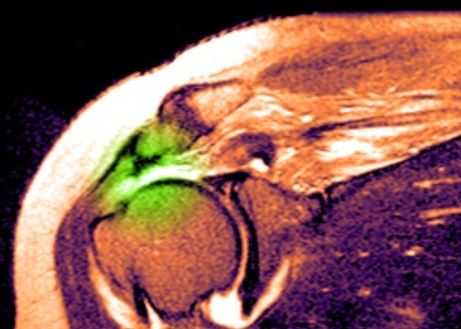
МРТ плечевого сустава. Т2-взвешенная корональная МРТ. Разрыв вращательной манжеты. Цветовая обработка изображения.
Краткие сведения по анатомии плечевого сустава
Движение в плечевом поясе обеспечивается плечевым суставом, акромиально-ключичным суставом и грудинно-ключичным суставом. Кроме того, между грудной клеткой и лопаточной костью есть ложный сустав – лопаточно-грудной.
Плечевой сустав относится к синовиальным шарнирным суставам. Он состоит из полусферической головки плечевой кости и неглубокой суставной (гленоидальной) впадины в лопаточной кости. Поскольку впадина в 4 раза меньше головки возможен большой объём движений в разных направлениях.
Сверху сустав защищён аркой, образованной клювовидным отростком, акромиальным отростком лопаточной кости и клювовидно-акромиальной связкой. Хрящ, покрывающий головку плечевой кости толще в центре, чем по периферии. Хрящ суставной впадины, наоборот, толще по периферии, чем в центре. Сустав поддерживается мягкоткаными структурами: суставной капсулой, клювовидно-плечевой связкой, тремя гленоплечевыми связками, а также пучками сухожилий грудных мышц спереди, поперечной связкой плеча и суставной губой.
Суставная капсула, полностью окружает сустав. Капсула прикрепляется наверху к окружности суставной впадины позади суставной губы, снизу к анатомической шейке плечевой кости, причём большой и малый бугорки плечевой кости остаются вне полости сустава, а капсула перекидывается в виде мостика над верхней частью межбугорковой борозды. Капсула свободная и тонкая, чтобы не уменьшать объём движений. Дополнительно, она усилена связками вращательной манжеты. Вращательная манжета плеча образована сухожилиями 4 мышц. Суставная губа располагается по краю суставной впадины. Она выполняет стабилизирующую и амортизирующую функции.
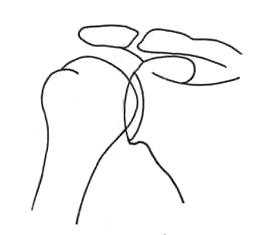
Схема костных структур, образующих плечевой сустав.
Костные структуры плечевого сустава.
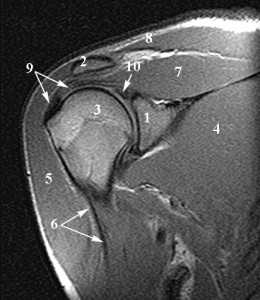
Анатомия плечевого сустава. Т1-зависимая МРТ в корональной плоскости. Обозначения: 1 –суставная (гленоидная) впадина, 2 – ключица, 3 –головка плечевой кости, 4 – подлопаточная мышца, 5 – дельтовидная мышца, 6 – длинная головка сухожилия двуглавой мышцы плеча, 7 – надостная мышца, 8 – трапецевидная мышца, 9 – сухожилие надостной мышцы, 10 – верхняя губа.
Типичные повреждения плечевого сустава
Повреждения плечевого сустава встречаются относительно часто. Причинами служат чрезмерный объём движений в суставе или падение на вытянутую руку. Встречается также нетравматическая этиология нестабильности при заболеваниях соединительной ткани. МРТ плечевого сустава наряду с его рентгенографией являются главными методами выявления травмы.
Наиболее типичным (около 85% передних смещений травматической этиологии) является повреждение Банкарта – отрыв фиброзного или фибрознохрящевого фрагмента от края суставной впадины в месте прикрепления связки к суставной впадине с повреждением суставной губы. Кроме того, травма может приводить и к костным повреждениям – перелому гленоидного кольца спереди, костному повреждению Банкарта (то есть повреждению Банкарта в сочетании с переломом) и перелому большой бугристости.
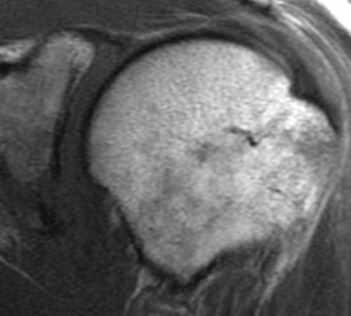
МРТ плечевого сустава. Корональные Т1-взвешенные МРТ. Переломы Хилла-Сакса и Банкарта.
Разрыв вращательной манжеты – также характерное повреждение области плеча – может быть связан как с травмой, так и дегенеративными процессами. Разрывы вращательной манжеты бывают полные и неполные. Кроме того, по МРТ плечевого сустава выделяют 3 градации, в основе которых лежит не только изменение сигнала на Т2-зависимых томограммах, но и морфологические изменения сухожилия.
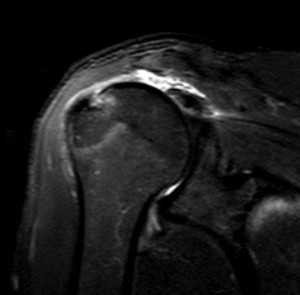
МРТ. Корональная Т2-зависимая томограмма с подавлением сигнала от жира. Полный разрыв сухожилия надостной мышцы.
Травма легко приводит к вывихам. Термин “нестабильность сустава” отражает состояние сустава, когда в нём имеются постоянные нарушения, предрасполагающие к вывиху. Хроническая нестабильность приводит к частым повторным вывихам и подвывихам в плечевом суставе, что осложняется его дегенерацией, развитием плечелопаточного периартрита, деформирующего артроза. Нестабильность проявляется болями в суставе, дискомфортом, щёлканьем в суставе и смещением плеча. Пациент «скован» в плече, старается избежать активных и резких движений.
Также в плечевом суставе может развиваться импинджмент-синдром, описанный нами в разделе “Какие причины вызывают боли в суставах и их диагностика“.
Вместе с вращательной манжетой плеча могут повреждаться соседние структуры, МРТ акромиально-ключичного сочленения выполняется вместе с МРТ плечевого сустава.
Диагностика повреждений плечевого сустава
Роль лучевой диагностики в выявлении и стадировании патологий плечевого сустава трудно переоценить. В большинстве случаев правильное применение методов лучевой диагностики даёт полноценную для травматолога информацию и позволяет избежать артроскопии.
Рентгенография, хотя и не позволяет выявлять разрывы связок и суставной губы, остаётся обязательным диагностическим методом при травме плечевого сустава. Она позволяет обнаруживать переломы и костные дефекты, смещения, свободные фрагменты.
На КТ хорошо видны костные дефекты и дефекты гиалинового хряща суставной впадины. Гиалиновый хрящ, покрывающий головку плечевой кости виден гораздо хуже.
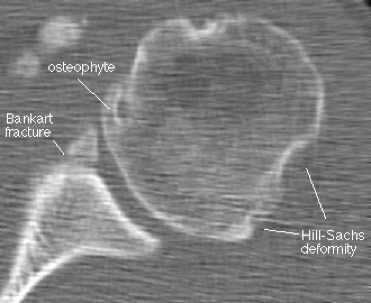
КТ плечевого сустава, Переломы Банкарта и Хилла-Сакса.
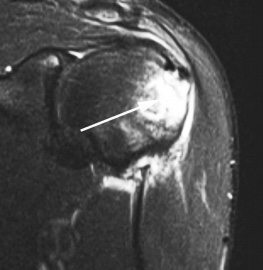
МРТ плечевого сустава с подавлением сигнала от жира. Т2-взвешенная корональная МРТ. Перелом большого бугорка (стрелка).
Подозрение на разрыв вращательной манжеты плеча или проксимальной части длинной головки двуглавой мышцы плеча
Травма, при которой имеется подозрение на разрыв суставной губы
Травматические изменения плечевого сустава, приведшие к его нестабильности и типичным переломам головки плечевой кости или импинджмент синдрому
При МРТ плечевого сустава косвенным признаком разрыва вращательной манжеты служит высокий сигнал на Т2-взвешенных от поверхности сустава до субакромиальной (субдельтовидной) сумки. Частичные разрывы чаще всего по передней поверхности сухожилия м.supraspinatus, реже примыкая к большой бугристости или сухожилия м. infraspinatus.
МРТ плечевого сустава. Т2-взвешенная корональная МРТ. Субакромиальное скопление жидкости – косвенный признак разрыва вращательной манжеты.
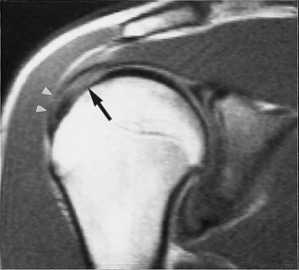
МРТ плечевого сустава. Т1-взвешенная корональная МРТ. Частичный разрыв вращательной манжеты.
МРТ плечевого сустава. Т2-взвешенная корональная МРТ. Передний разрыв вращательной манжеты
МРТ СПб позволяет выбирать место МРТ. МРТ в СПб плечевого сустава профессор Холин А.В. проводит, главным образом, на аппарате открытого типа в клинике ЦМРТ. Это обеспечивает высокий комфорт для пациента, разумные цены и возможность консультации травматолога.
Боли в плечевом суставе – подходы к диагностике и лечению
Н.А. Шостак, А.А. Клименко
Кафедра факультетской терапии им. акад. А.И. Нестерова ГБОУ ВПО РНИМУ им. НИ. Пирогова Минздрава России, Москва
В статье изложены основные подходы к дифференциальной диагностике патологии плечевого сустава, описаны основные нозологические формы заболеваний плеча. Приводятся данные о возможности использования нанотехнологий для оптимизации ведения больного с синдромом хронической боли в плечевом суставе.
Ключевые слова: плечевой сустав, хроническая боль, адгезивный капсулит, остеоартроз
SHOULDER JOINT PAIN: APPROACHES TO DIAGNOSIS AND TREATMENT
N.A. Shostak, A.A. Klimenko
Acad. A.I. Nesterov Department of Faculty Therapy, N.I. Pirogov Russian National Research Medical University,
Ministry of Health of Russia, Moscow
The paper presents main approaches to the differential diagnosis of shoulder joint pathology and describes the major nosological entities of shoulder diseases. It gives data on the possibility of using nanotechnologies in optimizing the management of a patient with chronic shoulder joint pain syndrome.
Key words: shoulder joint, chronic pain, adhesive capsulitis, osteoarthrosis
Введение
Боли в плечевом суставе являются причиной обращения к врачу общей практики в 16 % всех случаев патологии опорно-двигательного аппарата, причем ежегодная заболеваемость составляет 15 новых случаев на 1000 пациентов в центрах первичной медицинской помощи [1, 2].
Боль в плечевом суставе трактуется как хроническая, если она сохраняется в течение 6 мес и более [3].
Поиск причины болевого синдрома должен складываться из следующих диагностических направлений:
1) поражение мышц вращательной манжеты, в том числе тендинит, полный или частичный разрыв сухожилий мышц плечевого сустава, кальцинирующий тендинит;
2) адгезивный капсулит;
3) остеоартрит плечевого сустава;
4) нестабильность плечевого сустава, например при наследственных дисплазиях соединительной ткани;
5) остеоартрит ключично-акромиального или клювовидно-ключичного сустава;
6) хронические боли, не связанные непосредственно с патологией плечевого сустава (при заболеваниях органов грудной клетки, неврологических заболеваниях, метастатических поражениях костей и мягких тканей, психических расстройствах)
Дифференциальная диагностика болей в плечевом суставе
Обследование пациента с болевым синдромом в плечевом суставе должно начинаться с рентгенографии [3–5]. При стандартной рентгенографии плечевых суставов в прямой проекции можно не обнаружить патологии, например при расположении кальцификатов позади большого бугорка плечевой кости. В этом случае необходимо многопроекционное исследование сустава в положении внутренней и наружной ротации. Если диагноз остается неясным, рекомендуется проведение магнитно-резонансной томографии/компьютерной томографии сустава. Далее оценивается сохранность функций плечевого сустава.
Объем движений в плечевом суставе превосходит объем движений в других суставах [4]. Стабильность сустава в основном зависит от мышц-вращателей плеча, 4 из которых объединяются в манжету коротких ротаторов. Надостная, подостная и малая круглая мышцы начинаются на задней поверхности лопатки и прикрепляются к большому бугорку плечевой кости. Надостная мышца отводит руку в сторону, подостная и малая круглая мышцы вращают плечевую кость кнаружи и отводят ее назад. Подлопаточная мышца начинается на передней поверхности лопатки и прикрепляется к малому бугорку. Она вращает плечевую кость внутрь.
Выделяют также манжету длинных ротаторов плеча, которую формируют такие мышцы, как дельтовидная, большая круглая, широчайшая мышца спины и др.
Шаровидное строение плечевого сустава позволяет совершать в нем разнообразные движения: сгибание, разгибание, отведение, приведение и ротацию. Угол движения в плечевом суставе без участия лопатки характеризует истинный объем движений в нем, а с участием лопатки – полный объем. При тестировании отведения плеча боль в суставе может появляться лишь в момент, когда оно достигает 70–90 градусов. При этом большой бугорок плечевой кости поднимается вплотную к акромиальному отростку и может сдавливать проходящие в этом месте структуры (сухожилие надостной мышцы и субакромиальную сумку). При продолжении подъема руки большой бугорок отходит от акромиального отростка, и боли значительно уменьшаются. Такая болезненная дуга характерна для тендинита надостной мышцы или субакромиального бурсита. Появление боли в момент максимального отведения руки в плечевом суставе (до 160–180 градусов) указывает на поражение ключично-акромиального сустава. При переднем вывихе отмечается смещение головки плечевой кости кпереди и книзу, что ведет к характерному изменению контуров плеча и резкому ограничению подвижности из-за болезненности.
Возраст пациента является отправной точкой для дифференциального поиска причины боли в плечевом суставе. Для больных моложе 40 лет наиболее характерны нестабильность сустава (вывихи/подвывихи), а также легкие нарушения мышц вращательной манжеты вследствие травм, в то время как у пациентов старше 40 лет имеется повышенный риск тяжелых хронических заболеваний мышц вращательной манжеты плечевого сустава, адгезивного капсулита и плечевого остеоартрита.
Однако хроническая боль в плечевом суставе, особенно у лиц до 40 лет, требует исключения асептического некроза головки плечевой кости, серонегативного спондилоартрита и других воспалительных артритов. Наиболее частой причиной асептического некроза головки плечевой кости является перелом в области анатомической шейки плечевой головки, когда разрываются внутрикостные сосуды и сосуды капсулы плечевого сустава, питающие плечевую головку Причиной некроза также могут быть терапия глюкокортикостероидами, антифосфолипидный синдром.
Патология плечевого сустава - клинические формы
Оценка истории заболевания, жалоб, физикально-го обследования и рентгенографии в большинстве случаев помогает установить диагноз (таблица) [3, 6].
Таблица 1. Клинические формы патологии плечевого сустава
| Форма патологии | Клинические проявления | Особенности рентгенологической картины |
|---|---|---|
| Остеоартрит акромиально-ключичного сочленения | Развивается чаще у лиц старше 50 лет; в анамнезе имеются указания на травмы плечевого сустава; боль четко локализована, часто – ночная боль, усиливающаяся при лежании на беспокоящей стороне; при обследовании выявляется локальная болезненность при надавливании на акромиальный конец ключицы, усиление болей при приведении согнутой в плечевом суставе конечности | Сужение суставной щели, уплотнение субхондральной части костей, формирование остеофитов на краях суставных поверхностей ключицы и акромиального отростка лопатки |
| Остеоартрит плечевого сустава | Чаще развивается в рамках вторичного остеоартроза у лиц старше 40 лет; боль хроническая; ограничены движения в суставе, интраартикулярный хруст при движениях | Остеофиты на нижнем крае суставной поверхности плечевой головки, незначительное сужение суставной щели, единичные кистовидные просветления костной ткани со склеротическим ободком, субхондральный остеосклероз |
| Адгезивный капсулит | В анамнезе сахарный диабет, патология щитовидной железы; развивается у лиц старше 40 лет; ограничение объема активных и пассивных движений в суставе | Норма или минимальные изменения |
| Патология манжеты ротатора плеча | Чаще развивается у лиц старше 40 лет; имеется превышение объема пассивных движений над активными; боль усиливается при движениях головы | Остеосклероз, неровность и/или нечеткость контура кости, деформация, остеофиты в местах прикрепления связок к большому бугорку |
Субакромиальный синдром (субакромиальный синдром столкновения) развивается вследствие нарушения баланса между мышцами – стабилизаторами и депрессорами головки плечевой кости (надостной, подостной, подлопаточной и двуглавой мышцей плеча), что приводит к уменьшению пространства между головкой плечевой кости и акромионом, хронической травматизации сухожилий мышц ротаторной манжеты плеча при движениях.
Выделяют 3 стадии субакромиального синдрома:
I стадия – отек и кровоизлияния в сухожилиях;
II стадия – фиброз, утолщение сухожилий, появление в них частичных надрывов;
III стадия – полные разрывы сухожилий, дегенеративные костные изменения, вовлекающие нижнюю поверхность акромиона и большой бугорок плечевой кости.
Ретрактильный капсулит следует рассматривать как один из вариантов синдрома рефлекторной симпатической дистрофии (изолированно или в рамках синдрома плечо–кисть), который отличается от тендинитов отсутствием дегенеративного компонента в патогенезе, диффузностью поражения капсулы плечевого сустава, проявляющегося фиброзом, вовлечением костных структур в виде регионарного остеопороза. Данная патология часто развивается у больных сахарным диабетом, а также гипотиреозом, поэтому в программу обследования должно включаться исследование крови на определение уровня тиреотропного гормона, глюкозы крови и гликированного гемоглобина.
Лечение болевого синдрома в плечевом суставе
Подходы к терапии болевого синдрома в плечевых суставах соответствуют основным рекомендациям ВОЗ по лечению боли [5, 6].
1. Охранительный (постельный) режим: только в остром периоде (2–3 дня) с последующей поэтапной программной активацией (пациентов обучают постепенно повышать уровень физической активности).
2. Применение нестероидных противовоспалительных препаратов (НПВП), при необходимости – в сочeтании с простыми анальгетиками.
3. Физиотерапевтические методы лечения боли с применением чрескожной электронейростимуляции, а также методы реабилитации на основе светолечения, использования постоянного и низкочастотного переменного и импульсного токов, электромагнитного поля, ультразвуковых колебаний, лазерного излучения и др.
4. Инвазивные методы лечения: инъекции анестетиков в триггерные точки, блокада нервов, перидуральная анестезия и др.
5.Альтернативные методы лечения: хиропрактика, массаж, гомеопатия, иглоукалывание, фитотерапия, акупунктура.
6. Психологические методы лечения: музыкальная, дыхательная терапия, гипноз, психотерапия, обучение пациента навыкам самоконтроля и самопомощи.
Так, при тендинитах мышц плеча рекомендуется [6]:
1) избегание движений, вызывающих боль, в течение 2–3 нед;
2) назначение НПВП на время выраженного болевого синдрома, воспаления;
3) локальное применение мазей и гелей с НПВП 3 раза в день в течение 14 дней, а также раздражающих мазей, усиливающих кровоток (с капсаицином);
4) периартикулярное введение глюкокортикостероидов; а также внутрисуставное или периартикулярное введение глюкокортикостероидов, внутрисуставное введение
5) применение физиотерапевтических методов: фонофорез, электрофорез, криотерапия, магнитные токи, бальнеотерапия.
Лечение кальцифицирующего тендинита сухожилий вращательной манжеты плеча соответствует тем же принципам, что и лечение обычного тендинита.
Однако кальцифицирующий тендинит редко излечи вается полностью и часто рецидивирует. Имеются данные об эффективности в ряде случаев экстракорпоральной ударно-волновой терапии в отношении как болевого синдрома, так и самих кальцификатов, а также применения бисфосфонатов 1-го поколения.
Терапия ретрактильного капсулита направлена на физическую реабилитацию с восстановлением первоначального объема движений в плечевом суставе и подчиняется принципам лечения рефлекторной симпатической дистрофии.
Подходы к лечению субакромиального синдрома зависят от степени выраженности клинических проявлений и стадии процесса. При I стадии лечение соответствует общим терапевтическим подходам при тендинитах; при II стадии необходимо медикаментозное лечение, при неэффективности в течение года – субакромиальная декомпрессия (пересечение клювовидно-акромиальной связки с передней акромионопластикой); при III стадии – артроскопическая ревизия субакромиального пространства, удаление остеофитов, восстановление целостности сухожилий.
Большое внимание в комплексной терапии болевых синдромов в плече уделяется использованию локальных методов: аппликационного воздействия, местного лечения физическими факторами, локальной инъекционной терапии.
Аппликационная терапия – применение различных лекарственных веществ (чаще НПВП, диметилсульфоксида, раздражающих/согревающих средств)с созданием в месте нанесения терапевтической концентрации препарата в тканях, обусловливающей противовоспалительный и обезболивающий эффекты.
В качестве локальной инъекционной терапии наиболее часто используются местноанестезирующие средства (новокаин, лидокаин), введение миорелаксантов в триггерные точки при миофасциальных синдромах, препаратов гиалуроновой кислоты и др.
Локальное воздействие физических факторов (физиотерапия) является одним из старейших лечебных и профилактических направлений медицины и широко используется при патологии плечевого сустава. Уникальным методом физиотерапевтического воздействия на болевой синдром в плече с применением современных нанотехнологий стало создание пластыря НАНО-ПЛАСТ форте, который в 2009 г. был разрешен Росздравнадзором к использованию в качестве лечебного продукта при различных острых и хронических заболеваниях, сопровождающихся болевым синдромом [7]. Пластырь НАНОПЛАСТ форте представляет собой тонкую гибкую пластину, изготовленную на основе смеси мелкодисперсного порошка из редкоземельных магнитных материалов, уникального нанопорошка – продуцента инфракрасного излучения, и гипоаллергенного полимерного материала [7]. Пластина нанесена клейкую основу телесного цвета и закрыта защитным бумажным слоем, который перед употреблением необходимо удалить. Лечебный обезболивающий противовоспалительный пластырь НАНОПЛАСТ форте производится по уникальной технологии, основанной на технологии производства магнитопластов.
Излучение инфракрасных волн основным веществом (нанопорошком) активизируется при нагревании до температуры тела и обеспечивает длительное глубокое тепловое воздействие на очаг воспаления. Порошок из редкоземельных магнитных материалов воздействует в месте нанесения пластыря слабым постоянным магнитным полем. Это сочетание воздействия магнитного поля и инфракрасного излучения приводит к ускорению крово- и лимфообращения, улучшению венозного оттока. В результате обеспечиваются обезболивающий и противовоспалительный эффекты препарата.
Пластырь обладает обезболивающим, противовоспалительным и мышечно-расслабляющим действием, способствует восстановлению функции опорно-двигательного аппарата (суставов, мышц и связок), а также более быстрому восстановлению и уменьшению последствий закрытых травм мягких тканей, опорно-двигательного аппарата, что было продемонстрировано в ряде клинических исследований [8].
Основными показаниями к применению НАНО-ПЛАСТ форте являются дегенеративные заболевания опорно-двигательного аппарата, в том числе плечевого сустава, невралгии, миозиты, миофасциальный синдром, заболевания мягких тканей без признаков септических осложнений.
Для удобства применения в зависимости от локализации беспокоящей области выпускается пластырь 2 размеров: 7 × 9 и 9 × 12 см. После снятия защитного слоя пластырь фиксируется на сухом участке кожи над болезненной зоной, и рекомендуется не снимать его в течение 12 ч. Следующий пластырь можно использовать не ранее чем через 6 ч после снятия предыдущего.
Также в арсенале врачей появился другой лечебный пластырь – ДОРСАПЛАСТ, который, в сравнении с НАНОПЛАСТ форте, обладает не только обезболивающим и противовоспалительным свойствами, но и миорелаксирующим эффектом, что особенно важно при лечении патологии периартикулярных тканей плечевого сустава [9].
При лечении обострений хронических заболеваний суставов рекомендуется использование пластырей курсами в среднем до 9 дней с последующими перерывами на неделю. В случае острого болевого синдрома пластырь используют от 3 до 9 дней подряд. Пластырь может применяться в сочетании с физиотерапевтическими методами лечения, а также лечебной физкультурой и массажем.
Появление чувства легкого жжения и тепла в области лечебного воздействия пластыря является нормальной реакцией и не требует прекращения использования. Пластырь может применяться в составе комплексной терапии, совместим с лекарственными препаратами, за исключением одновременного использования других наружных средств на одних и тех же участках кожи.
Заключение
На сегодняшний день имеется большой выбор медикаментозных и немедикаментозных способов воздействия на болевой синдром в плечевом суставе, в том числе с применением нанотехнологий. Однако лечению должен предшествовать правильно установленный диагноз, тщательное соматическое обследование больного с исключением заболеваний, протекающих с иррадиацией боли в плечо (ишемической болезни сердца, спондилоартроза грудного и шейного отделов позвоночника и др.). Использование комплексного подхода с применением современных методов локальной терапии значительно улучшает функциональную способность пациента, помогает уменьшить боль и воспаление в плечевом суставе, периартикулярных тканях.
ЛИТЕРАТУРА
Читайте также:
