Нейрохирургия невриномы слухового нерва - диагностика, лечение
Добавил пользователь Валентин П. Обновлено: 24.01.2026
Анестезия при невриноме слухового нерва. Осложнения и послеоперационный уход
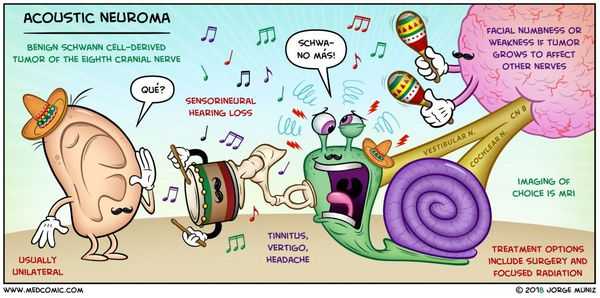
Невринома слухового нерва составляет большинство (80%) опухолей мосто-мозжечкового угла. Термин невринома слухового нерва неточен, так как опухоль обычно затрагивает вестибюлярную часть нерва и более правильным определением будет вестибулярная шваннома. Это доброкачественные опухоли, но возможен их рецидив.
Мосто-мозжечковый угол с латеральной стороны ограничен каменистой частью височной кости, спереди и медиальнее — мостом и продолговатым мозгом, сзади и медиальнее — мозжечком.
Принципы, описанные в данной статье на сайте, применимы ко всем вмешательствам в области мосто-мозжечкового угла.
Клиническая картина невриномы слухового нерва
Невриномы слухового нерва чаще всего проявляются у взрослых (особенно после 50-60 лет) и могут быть связаны с нейрофиброматозом II типа.
• Потеря слуха—чаще односторонняя, но при нейрофиброматозе может быть двусторонняя.
• Шум в ушах (тиннитус)
• Нарушение равновесия.
• Нарушение функций других черепных нервов из-за местной компрессии, например, V черепного нерва с онемением лица или развитием тригеминальной невралгии.
• Гидроцефалия — при крупных опухолях, нарушающих нормальную циркуляцию ликвора.
Хирургические доступы при невриноме слухового нерва:
• Мосто-мозжечкового угла можно достигнуть через внутреннее ухо (транслабиринтный доступ), в позадиуишой области (ретросигмовидный) или через среднюю черепную ямку или субокципитально (в положении сидя). Чаще используются первые два доступа.
• При операции почти всегда необратимо повреждается VIII черепной нерв (его функция обычно и так уже нарушена опухолью); при транслабиринтном доступе (используемом при крупных опухолях) нарушается также функция внутреннего уха.
• Во время операции с помощью ЭМГ проводится мониторинг функции VII черепного нерва. Применяются также акустические стволовые вызванные потенциалы.
• Эти процедуры могут занять до 8 часов.
Положение на операционном столе при невриноме слухового нерва:
• Пациент расположен на спине для транслабиринтного доступа, для ретро-сигмовидного— на боку («на скамейке в парке»).
• В обоих случая операционный стол часто вращается во время операции для получения различных ракурсов краниотомии с целью улучшения обзора хирурга. Необходимо предотвратить соскальзывание и падение пациента со стола путем размещения подпорок на уровне таза и верхней части туловища.
Предоперационная оценка. Кроме стандартной предоперационной оценки, анестезиолог должен проявлять бдительность в отношении сопутствующих заболеваний и других проявлений нейрофибромагоза II типа — мснингиом и опухолей спинного мозга.
Задачи анестезиолога при операции по поводу невриномы слухового нерва
Основной задачей анестезиолога, учитывая длительность операции, является мониторинг функций лицевого нерва и реакций сердечно-сосудистой системы на стимуляцию при операции.
• Необходимо тщательно следить за укладкой пациента на стол, и затем проверять вследствие длительности операции:
- Защищены ли зоны сдавления подушечками,
- Правильность установки мочевого катетера
- Сохранение пациента в тепле
- Установку пульсоксиметрического датчика на новый разряд регистра как минимум каждые четыре часа.
- В положении на боку подложен ли валик в подмышечную область (для уменьшения давления на предплечье и плечо) и подушка под нижнюю часть ноги.
• Используйте методы без закиси азота. Используйте тотальную внутривенную анестезию (ТВВА) или ингаляционную анестезию.
• Следует избегать применения блокаторов нейромышечных синапсов во время поддержания анестезии, так как они влияют на результаты мониторинга ЭМГ лицевого нерва.
• Для облегчения трахеальной интубации, перемещения к операционному столу и размещения на столе можно использовать блокаторы нейромышечных синапсов.

• Самостоятельное дыхание можно подавить инфузией высоких доз опио-идов (ремифентанила):
- Нестабильность сердечно-сосудистой системы в виде значительной бра-дикардии, гипо- и гипертензии может возникать либо при непосредственном раздражении ствола мозга, либо черепных нервов.
- Многие анестезиологи не вводят профилактически ваголитики, блокирующие вагусные эффекты.
• Эти операции могут быть болезненны, поэтому до прекращения введения ремифентанила и пробуждения, вводят легкие анальгетики и умеренные дозы опиоидов длительного действия, таких как морфин (0,05-0,1 мг/кг).
Послеоперационный уход:
• Обычно пациентов наблюдают в нейрохирургической палате или в палате интенсивной терапии.
• Из-за длительности операции существует риск развития гипотермии, перераспределения жидкостей и отека соответствующей области.
• Могут беспокоить боль, тошнота и рвота.
Послеоперационные осложнения:
• Парез VII черепного нерва временный или постоянный.
• Ликворея.
• Менингит.
• Образование гематомы.
• Онемение лица (ЧМН, V)
• Нарушения глотания (ЧМН, IX, X).
Советы анестезиологам при операции по поводу невриномы слухового нерва:
• Низкие дозы блокаторов нейромышечных синапсов используют при мониторинге ЭМГ, но если в них нет необходимости, лучше избегать их назначения.
• Поддерживайте тесный контакт с хирургом, особенно при нестабильности сердечно-сосудистой системы. Элементарная просьба на минуту-другую приостановить манипуляции позволяет достичь полного обратного развития симптомов.
• Используйте средства для профилактики послеоперационной тошноты и рвоты, частые у данных пациентов.
• Краниотомия через относительно толстые височные кости или кости основания черепа может быть болезненна. Используйте тщательно подобранные дозы опиоидов длительного действия в послеоперационной палате.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Нейрохирургия невриномы слухового нерва - диагностика, лечение
Опухоли мостомозжечкового угла (ММУ) располагаются в пространстве между пирамидой височной кости сбоку, посредине между мостом и продолговатым мозгом с полушариями мозжечка сзади. Несмотря на то, что опухоли этой области почти всегда доброкачественные, из-за тесной связи с черепно-мозговыми нервами они представляют серьезную проблему для хирурга. Большие опухоли необходимо оперировать, используя «окна» между группами черепно-мозговых нервов, при этом необходимо сохранять их арахноидальные оболочки и, что наиболее важно, проходящие в них питающие нервы сосуды.
При незначительных кровотечениях в этой области нельзя применять коагуляцию, следует использовать небольшие ватные турунды и запастись достаточным терпением. Положение пациента на операционном столе зависит от распространенности опухоли. Небольшие опухоли лучше оперировать в положении на спине с повернутой в противоположную сторону головой. После вскрытия арахноидальной оболочки и дренирования ликвора полушарие мозжечка опускается вниз, что помогает избежать дополнительной тракции. Данная позиция позволяет безопасно удалить опухоли размером до 2 см.
Большие опухоли необходимо оперировать в положении сидя, при этом голову, не наклоняя, поворачивают в ту же сторону. Преимуществом является свободный отток крови и хорошая визуализация каменистой вены и верхних отделов ММУ. В этом положении обычно необходима дополнительная тракция, кроме того, оно может быть невозможно для пациентов с открытым овальным окном и другими сердечно-сосудистыми заболеваниями.
а) Синонимы невриномы слухового нерва:
- Акустическая невринома
- Вестибулярная шваннома
- Вестибулярная нейролеммома
б) Определение. Опухоли, растущие из вестибулярной порции преддверно-улиткового нерва (VIII), обычно смещают слуховой и лицевой нерв кпереди. Они всегда доброкачественные и могут быть классифицированы по Koos на четыре категории, связанные с симптомами и результатами лечения.
в) Этиология/эпидемиология. Частота встречаемости симптомной вестибулярной шванномы составляет около 1 случая на 100000 человек в год, 6-8% всех интракраниальных опухолей. Однако истинная распространенность, вероятно, выше. Так, по данным исследования больших MPT-серий акустическая невринома бывает случайной находкой до 7 из 10000 случаев.
Хотя точный механизм туморогенеза до конца не изучен, хорошо известно, что к развитию данной опухоли приводит повреждение гена-супрессора опухолевого роста на 22q12 хромосоме, кодирующего шванномин/мерлин. Это характерно как для «спонтанных» односторонних опухолей, так и для двусторонних при нейрофиброматозе II типа.
Классификация по Koos:
I. Только интраканальное расположение.
IIА. Опухоль распространяется в ММУ менее 1 см.
IIВ. Опухоль распространяется в ММУ более 1,0-1,8 см, но не соприкасается со стволом.
III. Опухоль до 3 см и соприкасается со стволом.
IV. Опухоль сдавливает ствол мозга.
г) Симптомы. Наиболее частым симптомом при невриноме слухового нерва является снижение слуха. Обычно слух снижается с течением времени, однако около 5-15% пациентов жалуются на внезапную или интермитирующую потерю слуха, обусловленную, вероятнее всего, нарушениями кровоснабжения нерва и улитки. Нормальный слух и разборчивость речи демонстрируют лишь 5% пациентов с невриномой слухового нерва. Периодическое головокружение также может быть ранним симптомом, однако постепенное снижение вестибулярных функций обычно хорошо компенсируется за счет противоположной стороны. В связи с тем, что лицевой нерв более устойчив к растяжению, чем слуховой, слабость лицевой мускулатуры даже при больших опухолях возникает редко.
Так, только 10% пациентов с опухолями III и IV класса по Koos демонстрируют признаки поражения лицевого нерва. Нередко при краниальном направлении роста опухоли возникают дизэстезии лица (до 20%).
д) Клиническое течение. Большинство неврином слухового нерва не растет, либо растет чрезвычайно медленными темпами, обусловливая, вероятно, высокую частоту их встречаемости. Вторую группу составляют медленно растущие опухоли (0,2 см/год по аксиальным срезам). Третья группа отличается быстрым ростом (более 1 см/год).
е) Осложнения. Осложнения при естественном течении заболевания редки. Кистозные опухоли могут осложняться кровоизлияниями в полость кисты и, как следствие, быстрым их увеличением. Опухоли больших размеров могут сдавливать четвертый желудочек и водопровод, что ведет к окклюзионной гидроцефалии.
ж) Диагностика невриномы слухового нерва:
1. Рекомендуемый европейский стандарт:
- Тщательное выяснение анамнеза заболевания
- Неврологическое обследование
- Функции черепно-мозговых нервов (II—XII)
- Аудиограмма (VIII) и слуховые вызванные потенциалы
- Тест с распознаванием речи
- Функция лицевого нерва (VII) по шкале House/ Brackmann, электронейромиография
- Функции мозжечка и вестибулярная проба
- МРТ
- КТ в костном окне для оценки костной эрозии, расширения внутреннего слухового прохода и отношения яремной луковицы к слуховому проходу
- При планировании операции в положении сидя — трансэзофагеальная эхокардиография для локализации открытого овального окна
- Клинический анализ крови, коагулограмма, электролиты, ферменты печени, креатинин, ЭКГ.
з) Дополнительные диагностические мероприятия:
- Дигитальная субтракционная ангиография (DSA) только при очень больших опухолях или подозрении на параганглиому.
- Двигательные и соматосенсорные вызванные потенциалы при очень больших опухолях, сдавливающих ствол мозга
- Исследование полей зрения (периметрия) только при больших опухолях, сопровождающихся гидроцефалией
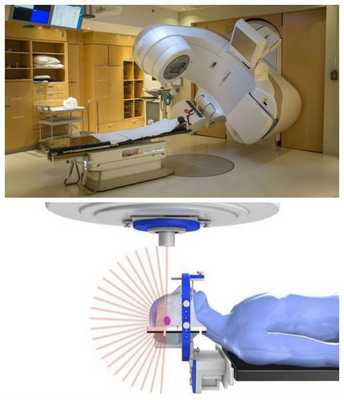
и) Консервативное лечение невриномы слухового нерва:
- Наблюдение у пожилых пациентов, а также при «случайном» выявлении опухоли
- Радиохпрургия (гамма-нож) в дозе 12-13 Гр до 50% изодозы
- Фракционная стереотаксическая радиотерапия (например, LINAC — линейный ускоритель, безрамная система) до 17 Гр до 80% изодозы
к) Хирургическое лечение невриномы слухового нерва:
- Удаление опухоли из субокципитального ретросигмовидного доступа.
л) Дифференциальный диагноз. Внутриканальное расположение опухоли характерно для акустической невриномы, однако менингиома передней части внутреннего слухового прохода может ее имитировать морфологически и симптоматически. В отличие от невриномы слухового нерва при менингиоме лицевой и слуховой нерв смещаются кзади и могут быть легко идентифицированы.
- Менингиома ММУ
- Параганглиома
- Эпидермоид
- Метастазы
м) Прогноз. При радиохирургии контроль над ростом опухоли достигается в 95-98% случаях; при хирургическом лечении в 90-95% случаях. Процент сохранения слуха при радиохирургии составляет от 60 до 70% по сравнению с 80% при хирургическом лечении. Лицевой нерв при опухолях небольшого размера повреждается при радиотерапии реже по сравнению с микрохирургией (90 против 80%).
н) Принципы хирургического лечения:
1. Субокципитальный ретросигмовидный доступ:
- Проводят линейный разрез кожи позади сосцевидного отростка, выполняют краниотомию размером 3 см, ограниченную с латеральной стороны сигмовидным синусом и с краниальной стороны — поперечным. Твердую мозговую оболочку (ТМО) вскрывают вдоль синусов, полушария мозжечка укрывают тампонами. Вскрывают субарахноидальные цистерны, при больших опухолях необходимо вскрыть мозжечково-медуллярную цистерну. Идентифицируют переднюю нижнюю артерию мозжечка, VII и VIII нервы и внутреннюю слуховую артерию.
- Резецируют заднюю стенку внутреннего слухового прохода с помощью высокоскоростного бора. После вскрытия ТМО слухового прохода удаляют опухоль по частям без биполярной коагуляции; кровотечение останавливают после удаления опухоли. Выполняют тщательный гемостаз, ирригацию и контроль функций лицевого и слухового нервов.
2. Техника:
- Жесткая фиксация в скобе Мейфилда
- Непрерывный мониторинг лицевого нерва (m. orbicularisoculi, m. orbicularisori)
- Непрерывная регистрация слуховых вызванных потенциалов
- Субокципитальная ретросигмовидная краниотомия вплоть до сигмовидного синуса
- Нанесение воска на сосцевидные ячейки для предотвращения ликвореи и на вены-выпускники для предотвращения воздушной эмболии
- Предотвращение тракции мозжечка путем дренирования ликвора
- Биполярная коагуляция не проводиться вблизи нервов и слухового прохода
- Идентификация лицевого (VII) и слухового (VIII) нервов
- Пофрагментное удаление опухоли без какой-либо тракции нервов
- Герметичное ушивание ТМО с дополнительной вставкой
3. Полезные дополнения:
- Прекардиальная или трансэзофагеальная ультрасонография для выявления воздушной эмболии
- Использование костного цемента для закрытия дефекта
4. Возможные хирургические осложнения:
• Ликворея: либо через рану, либо через ячейки и далее через евстахиеву трубу (около 10%)
• Кровотечение (около 1-2%)
• Гидроцефалия (1-3%)
• Раневая инфекция (1-2%)
5. Особое примечание. Продолжаются серьезные споры на тему выбора метода лечения при опухолях малого размера с явной тенденцией к выбору радиохирургии с минимальным временем для лечения, низким уровнем осложнений и отлично сохраняющемся лицевом нерве. Однако существует небольшой риск возникновения вызванных облучением опухолей, и описано пять случаев развития вторичных злокачественных опухолей. Опираясь на результаты лечения большого количества больных, возможный риск составляет менее 1:1000.

А. Менингиома правого мосто-мозжечкового угла, операция проводится в положении супинации (голова повернута влево).
Б. Менингиома. 1 — лицевой нерв (VII), 2 — верхний вестибулярный нерв (VIII) частично окружен опухолью, 3 — слуховой нерв (VIII),
4 — нижний вестибулярный нерв (VIII), 5 — внутренняя слуховая артерия, 6 — опухоль.
Невринома слухового нерва - симптомы и лечение
Что такое невринома слухового нерва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Касаткина Дениса Сергеевича, нейрохирурга со стажем в 11 лет.
Над статьей доктора Касаткина Дениса Сергеевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания

Данная опухоль составляет 82 % всех опухолей мостомозжечкового угла, 7 % всех внутричерепных опухолей и до трети опухолей задней черепной ямки. В год невриному обнаруживают примерно у одного человека на 100 тысяч населения. В 97 % случаев опухоль локализуется только с одной стороны. У остальных пациентов — поражение двустороннее [1] .
Невриномы слухового нерва возникают в 40-50 лет. Более часто они встречаются у женщин, чем у мужчин: примерно 3:2 [1] .
Впервые невриному описал Голландский анатом E. Sandifort в 1777 году, как "небольшое патологическое образование, прилежащее к слуховому нерву". Оно было выявлено у пациента, страдавшего глухотой. Позднее, в 1822 году J. Wishart, хирург из Шотландии, при вскрытии больного описал случай двусторонней опухоли вестибулокохлеарных нервов у пациента, страдавшего тугоухостью на оба уха, приступами головной боли и параличом лицевого нерва.
Наибольший вклад в изучение проблемы лечения вестибулярных шванном сделал американский нейрохирург H.Cushing. Он снизил летальность c 80 % до 10 %. Позднее его коллега из Швейцарии M.G. Yasargil внедрил технику работы с операционным микроскопом, разработал микронейрохирургические инструменты. Это позволило более безопасно и радикально удалять опухоли, сохраняя при этом ствол головного мозга, смежные черепно-мозговые нервы и сосудистую структуру [2] .
Причиной появления невриномы, чаще двусторонней, может быть нейрофиброматоз II типа — распространённая наследственная болезнь, которая предрасполагает к возникновению опухоли, а также наследственная генетическая мутация в 22-ой хромосоме.
Риск развития невриномы увеличивают:
- действие ионизирующего излучения;
- гормональный фон;
- агрессивные факторы внешней среды — жизнь в местности, загрязнённой промышленными отходами, продуктами сгорания авиационного топлива и пр.;
- неправильное питание [4][11] .
К примеру, беременность или облучение прямыми солнечными лучами могут ускорить рост опухоли и спровоцировать появление первых симптомов болезни.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы невриномы слухового нерва
Первые признаки заболевания:
- Расстройства слуха — шум или звон в ухе, волнообразное, постепенно нарастающее, иногда острое снижение слуха [13] . Чаще эти симптомы связаны с поворотом головы головокружением, иногда со спонтанным нистагмом — непроизвольным ритмичным движением глаз из стороны в сторону.
- Поражение лицевого нерва — негрубая слабость мимических мышц на стороне опухоли, усиленное слезотечение [14] , изменение вкусовых ощущений на передней 2/3 поверхности языка из-за воздействия на барабанную струну, которая отходит от лицевого нерва.
- Поражение тройничного нерва свидетельствует о большом размере опухоли. Первый признак такого нарушения — угнетение роговичного рефлекса (нарушение смыкания век при прикосновении к роговице). В дальнейшем развивается покалывание языка [14] , гипестезия на лице (потеря чувствительности) или тригеминальная невралгия — мучительные стреляющие боли в половине лица.
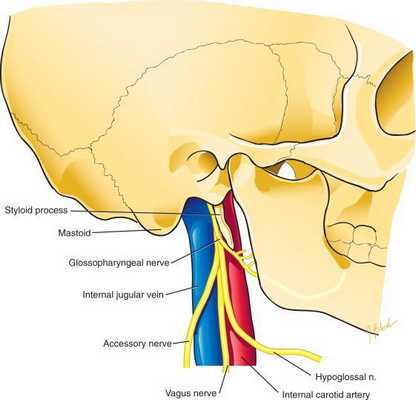
В дальнейшем могут появиться симптомы поражения черепных нервов каудальной группы:
- языкоглоточного нерва — нарушение вкусового восприятия на задней трети языка, снижение чувствительности слизистой верхней части глотки, дисфагия (нарушение глотания пищи);
- блуждающего нерва — асимметрия мягкого нёба, дисфония (голос становится хриплым) [14] ;
- добавочного нерва — слабость и гипотрофия трапециевидной и грудино-ключично-сосцевидной мышц;
- подъязычного нерва — атрофия мышц языка на стороне опухоли.
Появление тех или иных симптомов зависит от размеров опухоли и стадия её развития. Дальнейший рост невриномы ведёт к компрессии (сдавлению) 4-го желудочка и ствола головного мозга, появляются симптомы, связанные с увеличением внутричерепного давления. Например, пациент с большой опухолью может жаловаться на слабость в конечностях, асимметрию лица, тошноту, рвоту головокружение, глухоту на одно ухо.
Ниже в таблице представлена частота встречаемости неврологических симптомов невриномы слухового нерва [4] .
Патогенез невриномы слухового нерва
Увеличиваться опухоль может в двух направлениях: в сторону слухового прохода и в сторону мостомозжечкового угла. От направления роста зависит, какие органы и нервы будет сдавливать опухоль при дальнейшем увеличении: мозжечок, лицевой, тройничный или каудальная группа черепных нервов [16] .

Рис. Схематичное изображение роста невриномы слухового нерва из внутреннего слухового прохода в заднюю черепную ямку со сдавление ствола головного мозга.
Макроскопически опухоль представляет собой бугристую серую сферу неправильной формы. Она не прорастает в ткань мозга и часто в своей структуре имеет вкраплённые кисты, заполненные жидкостью. Обычно растёт медленно — по 2-5 мм в год — и даёт о себе знать, когда достигает больших размеров.

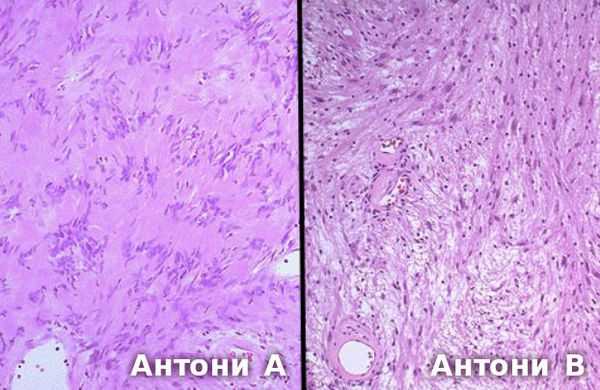
По данным патоморфологических исследований выделяют два основных типа опухоли:
- Антони А — клетки опухоли формируют группы с вытянутыми ядрами;
- Антони В — различные узоры звездообразных клеток и их длинных отростков [5] . Обычно этот тип встречается при больших невриномах. Считается, что они возникает в результате ишемии [14] .
Симптомы и жалобы при вестибулярной шванноме обусловлены четырьмя основным процессами:
- компрессия сосудов головного мозга, которая ведёт к инсульту;
- поражение черепных нервов;
- сдавление и смещение ствола головного мозга;
- сдавление 4-го желудочка [3] .
Классификация и стадии развития невриномы слухового нерва
Все классификации и стадии невриномы слухового нерва учитывают размер опухоли и её положение относительно ствола головного мозга [6] . Активно во врачебной практике используются классификации W. Koos и M. Samii. Они позволяют определить тактику лечения.
Стадии роста невриномы по W. Koos:
- I стадия — опухоль до 10 мм, не выходит за пределы внутреннего слухового прохода;
- II стадия — опухоль до 20 мм, расширяет внутренний слуховой проход и выходит в мостомозжечковый угол;
- III стадия — опухоль до 30 мм, достигает ствола головного мозга, но не сдавливает его;
- IV стадия — опухоль больше 30 мм, сдавливает ствол головного мозга [15][17] .

Классификация невриномы слухового нерва по M. Samii:
- Т1 — опухоль, расположенная во внутреннем слуховом проходе;
- Т2 — опухоль, растущая из внутреннего слухового прохода;
- Т3а — опухоль, заполняющая цистерну мостомозжечкового угла;
- Т3b — опухоль, достигающая ствола головного мозга;
- Т4а — опухоль, сдавливающая ствол;
- Т4b — опухоль, грубо деформирующая ствол мозга и 4-й желудочек.
Также можно выделить четыре стадии клинического течения болезни:
- отиатрическая стадия — шум или глухота на одно ухо;
- отоневрологическая стадия — присоединяются поражения тройничного и лицевого нервов на стороне опухоли;
- гипертензионно-гидроцефальная стадия — на этой стадии болезни пациент отмечает головные боли, появляется тошнота, рвота;
- бульбарная стадия — добавляется дизартрия, дисфагия, дисфония.
Осложнения невриномы слухового нерва
Наиболее распространённым осложнением невриномы является односторонняя нейросенсорная тугоухость: с ростом опухоли человек полностью теряет слух. Также часто страдает лицевой нерв, из-за чего развивается односторонний паралич мимической мускулатуры.

Чем больше размер опухоли, тем выше риск поражения каудальной группы черепных нервов. Это может привести к такому опасному для жизни осложнению, как бульбарный синдром — паралич мышц, которые иннервированы каудальной группой нервов (языкоглоточного, блуждающего и др.). Он может привести к тому, что человек не сможет самостоятельно питаться через рот.
Когда опухоль начинает сдавливать ствол головного мозга, развиваются симптомы поражения пирамидного тракта — нарушается походка, возникает слабость в конечностях, параличи и парезы. А при сдавливании водопровода головного мозга может развиваться гидроцефалия. Если на этой стадии болезни не выполнить хирургическое лечение, дальнейшее компрессия ствола головного мозга приводит к смерти пациента из-за поражения дыхательного цента и ретикулярной формации — всей оси ствола головного мозга [7] .
Невриномы слухового нерва не перерождаются в рак, однако учитывая, что локализация опухоли очень сложная для радикального удаления, она может снова появляться или продолжать расти даже после радиохирургического лечения.
Диагностика невриномы слухового нерва
Диагностика невриномы слухового нерва должна включать в себя неврологическое обследование, исследование слуха, а также лучевые методы исследования.
Ранняя диагностика невриномы основана на точной оценке слуха — аудиограмме. Если заболевание есть, то исследование показывает ассиметричную нейросенсорную потерю слуха, при этом одновременно наблюдается диспропорциональное снижение разборчивости речи.
Так как вестибулярные шванномы постепенно приводят к вестибулярным нарушениям со стороны поражённого уха, пациенты редко жалуются на головокружения и чаще испытывают ощущение шаткости при походке. Уловить эти нарушения может самый чувствительный аудиометрический тест — аудиометрия по слуховым вызванным потенциалам (КСВП). С его помощью исследуют ответную реакцию ствола головного мозга на звуковой раздражитель. При обнаружении отклонений прибегают к визуальным методам исследования.
Оптимальными способами визуальной диагностики являются компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) головного мозга. Эти исследования принято проводить с контрастным усилением, так как оно позволяет обнаружить даже небольшие новообразования [14] . Иногда опухоль обнаруживается случайно — при проведении КТ или МРТ головного мозга по другому поводу [13] . По результатам этих исследований можно поставить точный диагноз, выявить локализацию опухоли, её размеры, структуру, отношение к окружающим тканям задней черепной ямки, спланировать тактику хирургического или радиологического лечения [12] .

Дифференциальная диагностика невриномы проводится с заболеваниями, которые могут привести к односторонней нейросенсорной потере слуха:
- менингиомой задней черепной ямки;
- холестеатомой пирамиды височной кости;
- внутричерепными метастазами;
- арахноидальной кисты и других опухолей этой локализации.
Лечение невриномы слухового нерва
Алгоритм лечения невриномы зависит от её стадии, симптомов, общего состояния здоровья и возраста пациента. Если опухоль небольшая и не беспокоит больного, то врачи придерживаются выжидательной тактики, так как долгое время они могут не расти или вовсе регрессировать (редко) [17] . При этом необходимо минимум раз в год проходить МРТ, чтобы наблюдать за течением болезни. В других случаях избавиться от невриномы можно либо с помощью хирургического удаления, либо посредством облучения.
Показания к операции:
- молодой возраст больного;
- быстрый рост опухоли или продолженный рост опухоли после её облучения;
- прогрессирующая неврологическая симптоматика — возникновение симптомов сдавления ствола головного мозга, гидроцефалии, бульбарного синдрома [2][6] .
Цель оперативного лечения — радикальное (полное) удаление опухоли с сохранением жизненно важных структур. Может проводиться из различных доступов: через вскрытый сосцевидный отросток (выполняется чаще всего), за ухом и над ухом. Если операция прошла успешно, пациент находится в клинике под наблюдением ещё 5-7 дней. Швы с операционной раны снимают на 10-15 сутки. Существенных ограничений по образу жизни после восстановительного периода нет. Спустя некоторое время после операции рекомендуется пройти курс лучевой терапии, чтобы предотвратить продолженный рост остатков клеток опухоли.

Если имеются противопоказания к традиционному хирургическому вмешательству, следует рассматривать методы лучевой терапии:
- стереотаксическую радиохирургию — удаление опухоли гамма-ножом (альтернатива стандартному оперативному лечению);
- фракционную стереотаксическую радиохирургию (FSRS) — радиотерапию [17] .
Цель лучевой терапии — приостановить дальнейший рост опухоли. Она показана:
- пожилым пациентам;
- людям с наличием сопутствующих заболеваний;
- после частичного удаления опухоли для облучения её остатков.
Максимальная доза лучевой терапии — не более 34 Гр, минимальная — 12 Гр [17] . В итоге такого лечения опухоль чаще всего уменьшается, но иногда она не меняется в размерах и продолжает расти. Поэтому радиотерапию рекомендуют как дополнительный метод лечения после традиционного хирургического лечения.
Правильный выбор метода лечения позволяет снизить показатель летальности при невриномах слухового нерва до 1 % [3] [5] [11] . Основными причинами повторного появления опухоли являются нерадикальность операции и отсутствие лучевой терапии в послеоперационном периоде.
Прогноз. Профилактика
Прогноз при невриноме слухового нерва благоприятный, особенно если удаётся выявить опухоль на ранних стадиях. Практически у всех пациентов невриному можно удалить полностью. В таких случаях рецидивы практически не встречаются, а отдалённые осложнения (например, гидроцефалия) развиваются редко.
Наиболее частой и сложной проблемой, с которой сталкиваются пациенты после лечения невриномы, является паралич лицевого нерва. Так как он развивается более чем у 50 % пациентов, разработан целый комплекс методов, которые позволяют восстановить работоспособность мышц лица. Операция на лицевом нерве после удаления вестибулярной шванномы создаёт условия для того, чтобы восстановить нейромышечную проводимость, миодинамическое равновесие и функциональную целостность зон лица. Причём раннее и поэтапное хирургическое лечение лицевого нерва позволяет избежать мышечной атрофии и ускорить выздоровление пациентов с грубой и стойкой асимметрией лица [11] .
Невриномы слухового нерва чаще развиваются спорадически, т. е. случайно в результате трансформации шванновских клеток в слуховом нерве. Поэтому методов первичной профилактики (вакцины) не существует. Однако если среди родственников были люди с нейрофиброматозом II типа или опухолью слухового нерва, человеку нужно быть настороженным в отношении невриномы слухового нерва и периодически выполнять МРТ головного мозга, особенно если появились жалобы на прогрессирующее снижение слуха.
Парез лицевого нерва - симптомы и лечение
Что такое парез лицевого нерва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ефименко Владимира Николаевича, невролога со стажем в 44 года.
Над статьей доктора Ефименко Владимира Николаевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Парез лицевого нерва — это полиэтиологичное патологическое состояние, которое проявляется слабостью мимических мышц лица, иннервируемых лицевым нервом. Встречается в различном возрасте, как у взрослых, так и у детей.
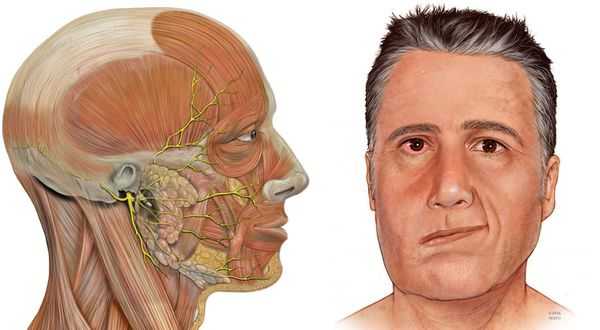
Причины слабости лицевой мускулатуры: [4]
1. Причины, обусловленные поражением центрального двигательного нейрона:
- инсульт (ишемический — 85%, геморрагический — 15%);
- опухоли мозга (метастатические или первичные, локализующиеся в полушариях мозга или его стволе);
- абсцесс мозга;
2. Причины, обусловленные поражением периферического двигательного нейрона:
- паралич Белла; (может быть ВИЧ-ассоциированным);
- инфекция, вызванная вирусом простого герпеса;
- васкулиты;
- саркоидоз, болезнь Бехчета, узелковый периартериит, синдром Шегрена, сифилис; : бактериальный (пневмококк, менингококк, Haemophilus influenza, туберкулезный, боррелиозный, сифилис, грибковые инфекции);
- перелом височной кости;
- опухоли височной кости: метастатические, инвазивная менингиома;
- инфекции и опухоли среднего уха;
- опухоли или инфекции околоушной железы;
- травматические повреждения лица;
- внутренний разрыв сонной артерии;
- действие лекарств (химиотерапевтические средства);
- последствия установки кохлеарного импланта;
3. Заболевания, при которых поражаются нервно-мышечные синапсы:
4. Заболевания, при которых поражаются лицевые мышцы:
Из наиболее частых причин в 2/3 случаев пареза лицевых мышц выявляется идиопатическая невропатия лицевого нерва (паралич Белла). Инфекционное поражения нерва вирусом опоясывающего герпеса может быть при синдроме Рамсея Ханта. Из других инфекций невропатия лицевого нерва может встречаться при Лайм-боррелиозе и паротите. При понтинной форме полиомиелита может поражаться двигательное ядро лицевого нерва. Кроме того, поражение лицевого нерва может быть при многих системных инфекциях (сифилис, туберкулез, ВИЧ-инфекция и другие). При синдроме Гийена-Барре парез лицевой мускулатуры входит в клиническую картину болезни. Двухстороннюю невропатию лицевого нерва многие авторы рассматривают как стёртую форму данного синдрома. [2] [6] Вовлечение лицевого нерва может встречаться и при системных заболеваниях соединительной ткани (нодозном периартериите, системной красной волчанке, синдроме Шегрена и других), а также саркоидозе, амилоидозе и т. д.
На лицевой нерв могут распространяться воспалительные процессы в среднем ухе. Рецидивирующая невропатия лицевого нерва у молодых лиц может быть проявлением синдрома Мелькерсона — Россолимо — Розенталя, который имеет наследственный характер с локализацией в гене 9p14. [6] [9]
Из других причин можно назвать опухолевый процесс, например, поражение лицевого нерва при невриноме слухового нерва, канцероматозе оболочек мозга, арахноидэпителиоме основания черепа и других. Травматические поражения возникают при переломах основания черепа. Также повреждения нерва могут возникнуть после операций на среднем ухе, пирамидке височной кости, слюнной железе.
Метаболические расстройства при сахарном диабете могут проявляться в том числе и вовлечением лицевого нерва со сложным механизмом, характерным для диабетических нейропатий. У больных старшего возраста поражение лицевого нерва может встречаться при гипертонической болезни, церебральном атеросклерозе и других ангиопатиях, когда в процесс вовлекаются мелкие сосуды, питающие нервы.
Парез лицевых мышц может развиваться и при надъядерном поражении кортиконуклеарных путей при очаговых процессах в полушариях и стволе головного мозга выше ядра лицевого нерва. Возникает так называемый «центральный парез лицевого нерва». В редких случаях возможны и другие причины пареза мышц лица (например, миастения, лицевые формы миопатий и другое).
Симптомы пареза лицевого нерва
Практическому врачу очень важно не только выявить симптомы поражения лицевого нерва, но и определить топический (локальный) уровень его поражения, что важно для установления причин и механизма возникновения заболевания (этиопатогенеза) и целенаправленного лечения.
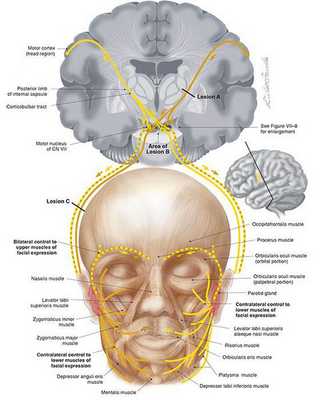
Выделяют центральный и периферический парез лицевого нерва. Центральный парез отличается тем, что при нём возникает слабость мышц только нижней части лица (сглаженность носогубной складки, опущение угла рта и другие), а верхняя остаётся интактной (неповреждённой). Это связано с тем, что верхняя часть ядра нерва имеет двухстороннее корковое представительство. Кроме того, на стороне пареза могут быть и симптомы поражения пирамидного пути в руке и ноге (центральный гемипарез, гиперрефлексия, патологические рефлексы и другие).
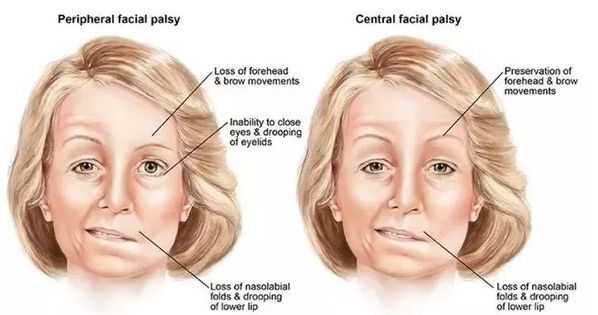
Во всех случаях периферического поражения страдают мимические мышцы лица: возникает прозопарез или прозоплегия (снижение или утрата силы мимических мышц лица). У больного на стороне поражения уменьшено количество складок на лбу, ограничена подвижность брови, полностью не закрывается глаз, а при закрывании глазное яблоко движется вверх (симптом Белла), сглажена носогубная складка, при надувании «парусит» щека, невозможно свистеть, жидкость выливается изо рта, не участвует в движении подкожная мышца шеи.

Уровень поражения нерва помогают установить сопутствующие симптомы. [5] Наиболее часто нерв повреждается в канале лицевого нерва пирамидки височной кости. При этом к прозопарезу присоединяются симптомы поражения промежуточного нерва (n. intermedius).
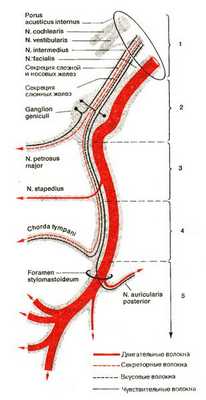
Симптомы поражения нерва в зависимости от уровня поражения представлены следующим образом:
- при поражении нерва в мостомозжечковом углу возникают симптомы прозопареза (VII пара) и расстройство слуха (VIII пара);
- при высоком поражении нерва в канале до отхождения от него n. petrosus major у больного выявляется прозопарез в сочетании с сухостью глаза, гиперакузией (восприятием любых звуков как слишком громких) и снижением вкуса на передних 2/3 одноименной половины языка;
- при поражении нерва ниже отхождения большого каменистого нерва выявляется прозопарез, слезотечение, гиперакузия и снижение вкуса на половине языка;
- при поражении нерва ниже отхождения n. stapedius будет прозопарез в сочетании со слезотечением и снижением вкуса на передних 2/3 одноименной половины языка;
- при поражении нерва у выхода из канала после отхождения chorda thympani будет только прозопарез и слезотечение.
Слезотечение при поражении лицевого нерва можно объяснить несколькими причинами. С одной стороны, при неполном закрытии глаза слизистая постоянно раздражается, что при сохранении слезовыделительной иннервации приводит к повышенному слезообразованию. С другой, при расслаблении круговой мышцы глаза нижнее веко несколько опущено, и слеза, не попадая в слёзный канал, выливается через веко.
Невралгия Рамсея Ханта, которая возникает вследствие герпетического поражения коленчатого узла, проявляется сочетанием пареза мимических мышц лица с герпетическими высыпаниями на барабанной перепонке, коже ушной раковины и/или наружного слухового прохода. Иногда отмечается шум в ушах и снижение слуха.
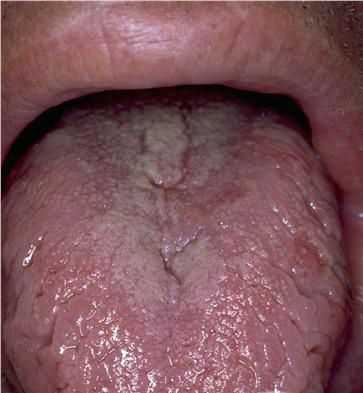
Для синдрома Мелькерсона — Россолимо — Розенталя характерна триада: рецидивирующий ангионевротический отёк лица, складчатый («географический») язык и периферический (иногда рецидивирующий) паралич мимических мышц лица.
Патогенез пареза лицевого нерва
Центральный парез лицевого нерва возникает вследствие поражения волокон кортико-нуклеарного пути при процессах в полушарии или стволе мозга (инсульт, опухоль, абсцесс или травма).
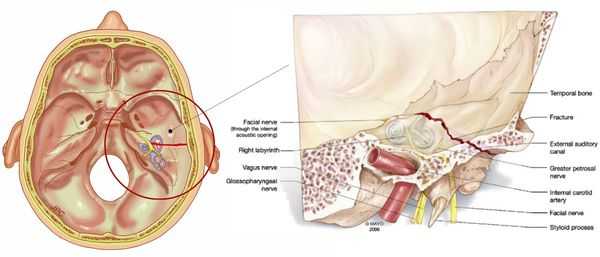
При поражении нерва в канале пирамиды височной кости патогенетическими механизмами могут быть ишемия, отек и компрессия участка лицевого и структур промежуточного нервов в канале. Это одна из моделей компрессионно-ишемической невропатии. [6] [9] При синдроме Гийена — Барре и рассеянном склерозе в патогенез включаются аутоиммунные механизмы. [1] [2] При синдроме Ханта может быть непосредственное поражение структур нерва вирусом герпес-зостер, что может быть причиной плохого восстановления функций нерва.
В патогенезе пареза лицевого нерва отдельное место отводится травматическим повреждениям при черепно-мозговых травмах, которые сопровождаются переломом пирамиды височной кости, и оперативных вмешательствах, например, нейрохирургическом удалении невриномы слухового нерва или операциях на околоушной железе.
Возможно поражение мелких сосудов, питающих нерв (vasa nervorum) при сахарном диабете, гипертонической болезни, атеросклерозе, васкулитах и васкулопатиях. При полиомиелите возникает поражение двигательных мотонейронов ядра лицевого нерва.
Классификация и стадии развития пареза лицевого нерва
Выделяют центральный и периферический парез лицевого нерва.
Кроме того, заболевание подразделяется на первичную невропатию лицевого нерва (идиопатическая невропатия лицевого нерва, паралич Белла) и вторичную невропатию (при герпетической инфекции, опухолях, мезотимпаните, травме и других процессах).
Некоторые авторы выделяют три периода течения невропатии лицевого нерва: [10]
- острый период — первый месяц от начала заболевания;
- подострый период — восстановление затягивается более чем на 1-1,5 месяца;
- остаточные явления и осложнения.
Выделенные течения заболевая имеют значение при выборе метода лечения и реабилитации (например, рефлексотерапии, электростимуляции и других).
Осложнения пареза лицевого нерва
К осложнениям в остром периоде относят поражение слизистой оболочки глаза, особенно при высоком поражении нерва в канале, до отхождения слезоотделительных волокон и развития кератоконъюнктивита.

К поздним осложнениям относятся спазмопарез мимической мускулатуры, развитие патологических синкинезий (непроизвольных мышечных сокращений) и синдрома «крокодиловых слёз» (слезотечение во время еды).
Некоторые авторы считают спазмопарез ятрогенией, возникающей вследствие неправильного ведения больного, например, назначения антихолинэстеразных препаратов и стимуляции нерва в остром периоде. [6]
Диагностика пареза лицевого нерва
Изучается анамнез и выявление возможных факторов риска и предполагаемых причин. Например, заболеваемость невропатией лицевого нерва выше у лиц, страдающих артериальной гипертензией, сахарным диабетом (примерно в 4 раза) и у беременных, особенно в третьем триместре (приблизительно в 3,3 раза). [6] При идиопатической невропатии лицевого нерва могут быть указания на переохлаждение (езда в транспорте с открытым окном, кондиционер и прочее). Кроме того, важно выявление сопутствующих симптомов, таких как повышение температуры и других инфекционных проявлений, поражение других органов и тканей, а также изменений в лабораторных исследованиях.
Начало заболевания, как правило, острое, медленное развитие симптомов может указывать на опухолевый процесс. При синдроме Рамсея Ханта или мастоидите в начале заболевания могут быть жалобы на боли в заушной области.
Неврологический осмотр позволяет отличить центральный парез мимической мускулатуры (страдает преимущественно нижняя часть лица) от периферического, а также уточнить уровень поражения нерва. Для этого необходимо выявлять сопутствующие симптомы, такие как слезотечение или сухость глаза, гиперакузия, снижение вкуса на передних 2/3 языка.
Необходима консультация отоларинголога для исключения воспалительных процессов в ухе или пирамидке височной кости, а также герпетических высыпаний на барабанной перепонке или в слуховом проходе. При подозрении на Лайм-боррелиоз или другое инфекционное заболевание показана консультация инфекциониста, при подозрении на саркоидоз или туберкулез — консультация фтизиатра.
Из лабораторных методов необходим общий анализ крови, а также анализ крови на сахар. Исследование на Лайм-боррелиоз в некоторых странах является обязательным при моно- и полиневропатиях. Кроме того, проводится обследование на сифилис и ВИЧ-инфекцию.
МРТ головного мозга особенно показана при подозрении на поражение ствола головного мозга или основания мозга (например, невринома кохлео-вестибулярного нерва).Компьютерная томография по своей диагностической ценности превосходит МРТ при визуализации переломов основания черепа. Исследование спинномозговой жидкости показано при симптомах, свидетельствующих о возможности менингита, энцефалита, васкулита и других заболеваний.
Электронейромиография (игольчатая и стимуляционная), помимо подтверждения диагноза, необходима для оценки динамики процесса реиннервации в мимических мышцах.
Лечение пареза лицевого нерва
Задачи лечения направлены на скорейшее восстановление функции нерва и паретичных мышц, а также профилактику осложнений. Лечение должно начинаться как можно раньше.
При идиопатической невропатии в лечении традиционно используют короткий курс глюкокортикоидов в высоких дозах, например, приём преднизолона перорально по 1 мг/кг в сутки на протяжении семи дней с последующей быстрой отменой. [6] Своевременно проведённое лечение глюкокортикоидами увеличивает частоту полного функционального восстановления на 17%. [11]
При подозрении на герпетическую инфекцию, в том числе и на синдром Ханта, назначают противовирусные препараты: 200 мг ацикловира по 5 раз в сутки, или 500 мг валацикловира по 3 раза в день, или 500 мг фамацикловира по 3 раза в день. [6] [12] [13] При гнойном отите и мастоидите назначается антибактериальная терапия.
Лечение пареза лицевых мышц при синдроме Гийена — Барре или рассеянном склерозе проводится в соответствии с рекомендациями по лечению этих заболеваний. [1] [2] [7] При сахарном диабете важное значение имеет регуляция углеводного обмена и микроциркуляции.
Из немедикаментозного лечения применяется мимическая гимнастика. Эффективность физиотерапевтических методов и рефлексотерапии не доказана. [6] Но в ряде случаев при медленном восстановлении правильно проведённая рефлексотерапия ускоряет процесс восстановления. [10]
При появлении первых признаков спазмопареза или синкинезий необходимо отменить антихолинэстеразные препараты и стимулирующие методы физиотерапии. В этой ситуации применяют тепловые процедуры на лицо и упражнения на релаксацию мышц, включая постизометрическую релаксацию мышц (ПИРМ) и биологическую обратную связь (БОС).
Оперативное лечение может быть использовано при врождённой узости фалопиевого канала и глубоком парезе мимических мышц лица в остром периоде. Эффективность операции выше при проведении её в первые две недели заболевания. Такие операции проводятся крайне редко в специализированных центрах. Оперативное лечение также проводится при невриноме VIII пары или гнойном мастоидите. [14]
Прогноз для жизни благоприятный. Приблизительно в 2/3 случаев, особенно в молодом возрасте, наступает полное восстановление функций. В 13% случаев сохраняется минимальная резидуальная симптоматика, у 16% больных восстановление неполное с развитием спазмопареза и синкинезий. Хуже прогноз при герпетическом поражении коленчатого узла (синдроме Рамсея Ханта), а также у лиц пожилого возраста, при сахарном диабете, артериальной гипертензии, у лиц с выраженным параличом мимических мышц в остром периоде, в случаях повреждения нерва вследствие операций. Также хуже прогноз при рецидивирующей невропатии лицевого нерва (например, при врождённой узости канала нерва или при синдроме Мелькерсона — Россолимо — Розенталя). [6] [9] [15]
Первичной профилактики заболевания не существует. В случаях выявления врождённой узости канала, возможно оперативное лечение. Также оправдано назначение адекватной противоотёчной терапии в самом начале прозопареза при синдроме Мелькерсона — Россолимо — Розенталя.
Невринома слухового нерва
Невринома слухового нерва — доброкачественное новообразование VIII черепного нерва, состоящее из клеток шванновской оболочки. Клинически проявляется понижением слуха, шумом и звоном в ухе, вестибулярными расстройствами на стороне поражения, симптомами сдавления лицевого, тройничного, отводящего нервов, мозгового ствола и мозжечка, признаками внутричерепной гипертензии и гидроцефалии. Невринома слухового нерва диагностируется благодаря рентгенографии височных костей, МРТ или КТ головного мозга. В зависимости от размеров образования возможно его хирургическое и радиохирургическое удаление, радиотерапия. В отдельных случаях целесообразно наблюдение за опухолью в динамике и решение вопроса о тактике лечения только при выявлении прогрессирующего роста образования.
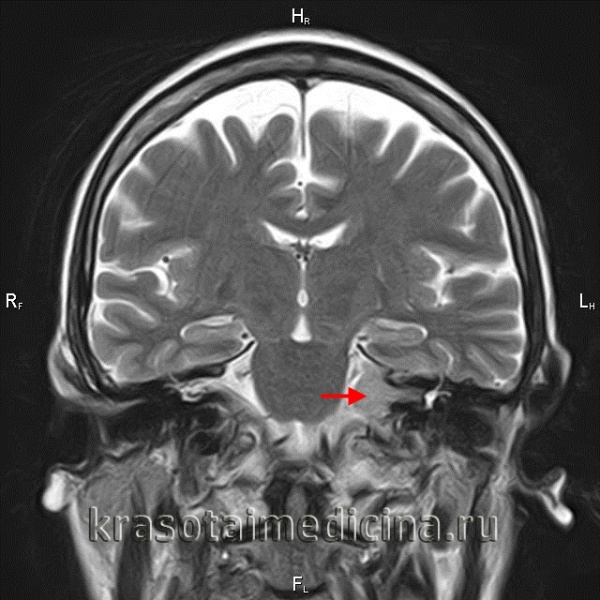
Общие сведения
VIII пара ЧМН — преддверно-улитковый, или слуховой, нерв состоит из вестибулярной и слуховой частей. Первая несет в церебральные центры информацию от вестибулярных рецепторов улитки, вторая — от слуховых. В подавляющем большинстве случаев невринома развивается в вестибулярной части преддверно-улиткового нерва, а симптомы поражения слухового отдела связаны с его сдавлением опухолью. Вблизи преддверно-улиткового нерва проходят: ствол лицевого нерва, тройничный нерв, отводящий, языкоглоточный и блуждающий нервы. По мере роста невриномы в клинической картине могут возникать симптомы сдавления этих нервов, а также прилежащих структур ствола мозга.
Невринома слухового нерва берет начало из шванновских клеток, окружающих аксоны нервных волокон. В связи с этим в практической неврологии она также известна как вестибулярная (акустическая) шваннома. Частота встречаемости опухоли примерно 1 заболевший на 100 тыс. человек. При этом невринома слухового нерва составляет 12-13% всех церебральных опухолей и примерно 1/3 от опухолей задней черепной ямки. Она развивается преимущественно в возрасте 30-40 лет. Не отмечено ни одного случая заболевания у детей допубертатного периода.
Этиопатогенез
Этиология неврином слухового нерва пока остается неопределенной. Односторонние невриномы носят спорадический характер, их прямая связь с какими-либо этиофакторами не прослеживается. Двусторонние невриномы наблюдаются у многих пациентов с нейрофиброматозом II типа — генетически обусловленном заболевании, для которого типичны доброкачественные опухолевые процессы различных тканевых структур нервной системы (нейрофибромы, глиомы, менингиомы, невриномы). Нейрофиброматоз наследуется аутосомно-доминантным путем, риск заболевания потомства при наличии патологического гена у обоих родителей составляет 50%.
Патогенетически выделяют 3 стадии развития вестибулярной шванномы. В первой небольшие размеры образования (до 2,5 см) приводят к нарушению слуха (тугоухости) и вестибулярным расстройствам. Во второй новообразование вырастает до размеров грецкого ореха, оказывает давление на ствол мозга, что приводит к появлению нистагма, дискоординации движений и расстройства равновесия. В третьей стадии, когда невринома достигает размеров куриного яйца, она вызывает резкое сдавление церебральных структур, гидроцефалию, нарушения зрения и глотания. На этой стадии в тканях головного мозга происходят необратимые изменения, опухоль иноперабельна и является причиной летального исхода.
Морфология
Макроскопически новообразование представляет собой округлый или неправильной формы плотный узел с бугристой поверхностью. Снаружи оно имеет соединительнотканную капсулу, внутри могут встречаться локальные или диффузные кистозные полости, наполненные коричневатой жидкостью. Цвет образования на срезе зависит от его кровоснабжения: обычно бледно-розовый с ржавыми участками, при венозном застое — синюшный, при кровоизлияниях в ткань невриномы — буро-коричневый.
Микроскопически невринома слухового нерва состоит из клеток, ядра которых напоминают палочки. Эти клетки образуют структуры по типу палисадов, между которыми наблюдаются участки, состоящие из волокон. По мере роста опухоли в ней наблюдаются процессы фиброзирования, образование отложений гемосидерина.
Симптомы
Медленный рост вестибулярной шванномы обуславливает наличие некоторого бессимптомного периода и постепенное развитие клиники. У 95% заболевших первым признаком является постепенно прогрессирующее ухудшение слуха. В отдельных случаях снижение слуха происходит резко и внезапно. У 60% пациентов первой жалобой является появление шума или звона в ушах. При его отсутствии и одностороннем характере поражения слухового нерва больные зачастую длительно не замечают происходящего ухудшения слуха. Вестибулярные расстройства отмечаются в 2/3 случаев. Они характеризуются ощущением неустойчивости или головокружением при поворотах туловища и головы, возникновением нистагма. Иногда наблюдаются вестибулярные кризы, при которых на фоне головокружения возникает тошнота и может быть рвота. Невринома слухового нерва в начальной стадии может быть ошибочно принята за кохлеарный неврит, болезнь Меньера, отосклероз, лабиринтит.
Прогредиентный рост опухоли со временем приводит к полной глухоте на стороне поражения, присоединению симптомов поражения близрасположенных структур. Однако следует помнить, что выраженность симптомов не всегда коррелирует с размерами опухоли. В зависимости от локализации невриномы и направления ее роста, при малых размерах она может давать более тяжелую картину, чем крупное новообразование, и наоборот.
В первую очередь невринома слухового нерва вызывает сдавление тройничного нерва, что сопровождается лицевыми болями и парестезиями на стороне опухоли. Боли в лице имеют тупой, ноющий характер; вначале протекают по типу пароксизмов, а затем становятся постоянными. Иногда их принимают за зубную боль или невралгию тройничного нерва. Немного позже или одновременно с лицевой болью возникают симптомы периферического поражения лицевого нерва (парез мимических мышц и связанная с этим лицевая асимметрия, нарушение саливации, утрата вкуса на передних 2/3 языка) и отводящего нерва (диплопия, сходящееся косоглазие). Если невринома слухового нерва располагается во внутреннем слуховом проходе, то симптомы сдавления лицевого нерва могут манифестировать в ранний период заболевания. В подобных случаях необходимо исключение неврита лицевого нерва.
Дальнейшее увеличение невриномы приводит к поражению блуждающего и языкоглоточного нервов с нарушением фонации, дисфагией, утратой вкуса на задней 1/3 языка и угасанием глоточного рефлекса. При сдавлении мозжечка появляется мозжечковая атаксия. Даже в запущенных случаях, при сдавлении мозгового ствола, сенсорные и моторные проводниковые нарушения выражены крайне слабо; парезы отмечаются в исключительных случаях.
В третьей стадии невринома слухового нерва характеризуется признаками внутричерепной гипертензии. Возникает головная боль в затылке и лобной области, сопровождающаяся рвотой. При офтальмоскопии отмечаются застойные диски зрительных нервов. Периметрия может выявлять отдельные скотомы или гемианопсию, что связано со сдавлением хиазмы и оптических трактов.
Диагностика
Диагностику проводит отоневролог, при его отсутствии невролог совместно с отоларингологом. В некоторых ситуациях дополнительно требуется консультация вестибулолога, офтальмолога и стоматолога. Пациенту проводят неврологическое обследование, аудиометрию, отоскопию, электрокохлеографию, электронистагмографию, исследование слуховых ВП, вестибулометрию, стабилографию.
Более точно установить диагноз «невринома слухового нерва» помогает рентгенография и методы нейровизуализации. На ранних стадиях при малых размерах невриномы (до 1 см) она, как правило, не визуализируется при помощи КТ головного мозга. Поэтому проводят рентгенографию черепа с прицельным снимком височной кости. В подтверждение диагноза вестибулярной шванномы свидетельствует расширение внутреннего слухового прохода. Поскольку невриномы хорошо поглощают контраст, возможно использование КТ с контрастированием. При этом визуализируется образование с четкими гладкими контурами.
МРТ головного мозга в случае невриномы выявляет на Т1-взвешенных снимках гипо- или изоинтенсивное, а на Т2-взвешенных - гиперинтенсивное образование. Для опухолей размером 3 и более см характерна гетерогенность сигнала, связанная с наличием в них кистозных участков. Возможна визуализация деформации ствола мозга и мозжечка. При проведении контрастной МР-томографии в 70% наблюдается гетерогенное накопление контраста.

Лечение
Радикальным методом лечения является удаление невриномы, которое может быть проведено открытым хирургическим способом или методами радиохирургии. Хирургическое удаление целесообразно при большой опухоли, при выявлении увеличения ее размеров в динамике наблюдений, при росте невриномы после радиохирургического вмешательства. Зачастую следствием операции являются глухота и парез лицевого нерва. Стереотаксическое радиохирургическое удаление возможно для неврином размером менее 3см. Также оно проводится у пожилых больных при продленном росте после субтотальной резекции и в случаях, когда риск операции значительно повышен из-за соматической патологии.
Лучевая терапия невриномы имеет показания, сходные с показаниями к радиохирургии. Облучение не является способом удаления образования, но предотвращает его дальнейший рост и позволяет избежать операции. Пациентам со случайно выявленной при КТ или МРТ невриномой без клинической симптоматики, больным с длительно существующими расстройствами слуха и пожилым больным с слабой симптоматикой показана выжидательная тактика с постоянным контролем размеров образования и динамики клинических симптомов.
Прогноз
Исход невриномы во многом зависит от своевременности диагностики и размеров опухоли. Прогноз благоприятен при адекватном лечении вестибулярной шванномы в I и II стадиях. При радиохирургическом удалении на ранних стадиях в 95% отмечается прекращение роста и полное восстановление трудоспособности пациента. При хирургическом вмешательстве высок риск потери слуха и повреждения лицевого нерва. В III стадии невриномы прогноз неблагоприятен: пациент может погибнуть при сдавлении жизненноважных церебральных структур увеличивающейся опухолью.
Читайте также:
- Генетика болезни Альцгеймера. Наследование, молекулярные основы
- Грибковые и вирусные инфекции полости рта. Острое афтозное изъязвление
- Консервативное лечение сердечной недостаточности. Тактика при сердечной недостаточности.
- Сравнение МРТ с КТ-артрографией и МРТ-артрографией
- Вентиляция водолазного шлема. Недостатки водолазных шлемов
