Невринома. Метастатические опухоли головного мозга
Добавил пользователь Morpheus Обновлено: 25.01.2026
Диагностика невестибулярной шванномы по КТ, МРТ
а) Терминология:
1. Сокращения:
• Невестибулярная шваннома (нВШ)
2. Синонимы:
• Неврилеммома, невринома
3. Определения:
• Доброкачественная инкапсулированная опухоль оболочек нервов, состоящая из дифференцированных опухолевых шванновских клеток
б) Визуализация:
1. Общие характеристики невестибулярной шванномы:
• Лучший диагностический критерий:
о Гиперинтенсивное на Т2-ВИ объемное образование черепного нерва с интенсивным, но гетерогенным характером накопления контраста
• Локализация:
о Внемозговая:
- 99% всех внутричерепных шванном имеют внемозговую локализацию:
Произростают из черепных нервов
- В 95% случаев связаны с VIII ЧН (вестибулярная шваннома [ВШ]):
ВШ = вторая по частоте встречаемости внемозговая опухоль взрослых (самой частой является менингиома)
о ВШ составляет - 90% от всех объемных образований NMV и ВСК
- От 1% до 5% внутричерепных шванном являются невестибупярными шванномами
- Относительная встречаемость невестибулярной шванномы (нВШ):
Шваннома тройничного нерва (V ЧН) является второй по частоте встречаемости
Шванномы других ЧН встречаются нечасто
ЧН IX > X > VII > XI > XII
При отсутствии нейрофиброматоза 2 типа шванномы III, IV, VI ЧН встречаются редко
При множественных невестибулярных шванномах (нВШ) стоит предполагать шванноматоз
о Интрапаренхиматозная:
- < 1 % всех внутричерепных шванном
о Шванномы могут быть одиночными или множественными
- Одиночная (спорадическая) шваннома
- Множественные шванномы:
Нейрофиброматоз 2 типа
Шванноматоз
• Размеры:
о Варьируют от крошечных до огромных:
- Мелкие шванномы располагаются по ходу глазодвигательных ЧН (III, IV, VI)
- Самые крупные - по ходу VIII, V4H
• Морфология:
о Гладкое, часто дольчатое образование, хорошо отграниченное от окружающих структур
2. КТ при невестибулярной шванноме:
• Бесконтрастная КТ:
о КТ-плотность от изо- до гиперденсной по отношению к мозговой ткани
о Выполните поиск эффекта опухоли на прилежащую кость и отверстия:
- Равномерное увеличение
- Тонкие, склеротические, но четко определяемые края
- Шваннома V ЧН часто распространяется в карман Меккеля (или развивается в нем)
- Внечерепное распространение невестибулярной шванномы (нВШ) (например, ЧН V, IX) встречается чаще, чем при вестибулярной шванноме (ВШ)
о В 5% случаев наблюдается опухоль-ассоциированная киста (расположенная между образованием и мозгом)
о Нечасто Са++, обширные кровоизлияния
• КТ с контрастированием
о Интенсивный, иногда гетерогенный характер накопления контраста
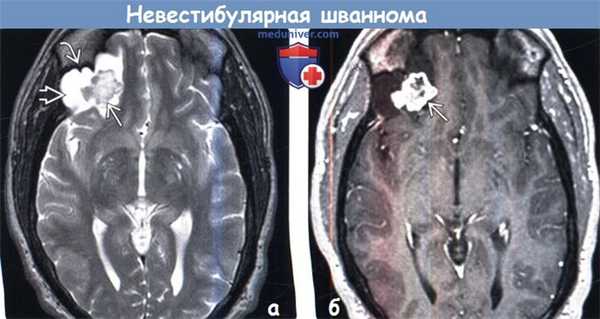
(а) MPT, Т2-ВИ, аксиальный срез: в нижнем отделе правой лобной доли определяется кистозное объемное образование с пристеночным солидным компонентом.
Обратите внимание на доброкачественное ремоделирование (с формированием фестончатости) прилежащих костей свода черепа, что говорит о медленном типе роста объемного образования.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: определяется интенсивное контрастирование пристеночного солидного компонента опухоли.
Большинство внутричерепных шванном имеют внемозговую локализацию и связь с черепными нервами. Паренхиматозные шванномы встречаются редко ( < 1% шванном), часто имеют вид кисты с пристеночным солидным компонентом.
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о Доконтрастные Т1-ВИ, Т2-ВИ; FLAIR с захватом всего мозга, а также аксиальные и корональные постконтрастные Т1-ВИ в режиме подавления сигнала от жира
5. Советы по протоколу исследования:
о При подозрении на шванному черепного нерва:
- Включите в исследование тонкосрезовые Т2-ВИ в высоком разрешении, CISS или 3D Т2 турбо спин эхо с вариабельными углами поворота (SPACE или CUBE)
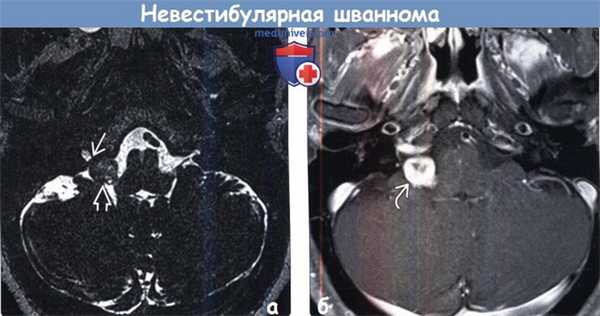
(а) МРТ, Т2-ВИ SPACE, аксиальный срез: у мужчины 57 лет со шванномой в области правого мостомозжечкового угла определяется гетерогенно гипоинтенсивное объемное образование, распространяющееся вплотную к яремному отверстию.
(б) Отмечается интенсивное контрастирование образования по типу мишени, что является признаком шванномы. Учитывая локализацию и распространение, опухоль может развиваться из ЧН IX, X, XI. Центральная область, не накапливающая контраст, соответствует участку гиперинтенсивного на Т2-ВИ (не представлены) сигнала, что часто наблюдается в областях Антони В с гипоцеллюлярностью и миксоидной стромой.
в) Дифференциальная диагностика невестибулярной шванномы:
1. Шваннома ЧН:
• Увеличение черпного нерва(-ов):
о Метастатическое поражение
о Лимфома
о Рассеянный склероз о Нейрофиброматоз 2 типа
о Нейросаркоидоз
о Хроническая воспалительная демиелинизирующая полинейропатия (ХВДП)
2. Паренхиматозная шваннома (редко):
• Ганглиоглиома
• Плеоморфная ксантоастроцитома
• Пилоцитарная астроцитома
• Гемангиобластома
г) Патология:
1. Общие характеристики невестибулярной шванномы:
• Этиология:
о Доброкачественная опухоль черепного нерва:
- Развивается из соединения глиальных и шванновских клеток
- Расстояние от головного мозга до соединения глиальных и шванновских клеток варьирует в зависимости от номера черепного нерва
о Паренхиматозная шваннома может развиваться из дедифференцированных клеток нервного гребня
• Генетика:
о При 60% спорадических шванном присутствуют инактивирующие соматические мутации гена супрессора опухолей NF2:
- Делеция оставшегося аллеля дикого типа на локусе 22q
- Кодирует белок мерлин (шванномин)
о При шванноматозе наблюдается мутация гена супрессора опу-холи/ремоделирования хроматина SMARCB1 в герминальных клетках:
- Также известен как ген INI1, hSNF5, и ВА54
- Расположен на 22 хромосоме, центромерно по отношению к гену NF2
- У пациентов с шванноматозом наблюдается сложное взаимодействие между мутациями генов SMARCB1 и NF2 с множеством точек приложения в пораженных соматических тканях
2. Стадирование и классификация невестибулярной шванномы:
• I степень злокачественности по классификации ВОЗ (grade I)
3. Макроскопические и хирургические особенности:
• Желтовато-смуглое, эластичное образование:
о Округлая/овоидная форма
о Инкапсулировано эпиневрием, хорошо отграничено от окружающих структур
• Развивается из черепного нерва по эксцентрическому типу:
о Нерв часто выглядит «вытянутым» поверх шванномы
• В 15-20% наблюдается опухоль-ассоциированная киста, заполненная жидкостью:
о Наиболее часто имеет мелкие размеры, внутриопухолевую локализацию
о Иногда могут встречаться неопухолевые скопления жидкости крупных размеров, расположенные между опухолью и головным мозгом
• Кровоизлияние:
о Мелкие геморрагические очаги встречаются, но нечасто
о Редко возникают крупные кровоизлияния (< 1 %)
4. Микроскопия:
• Веретенообразные опухолевые шванновские клетки
• Один тип клеток с двумя базовыми гистологическими видами:
о Высокая целлюлярность и веретенообразные ядра (Антони А) Часто «тельца Верокаи» = участки выраженных ядерных палисадов, разделенных безъядерными областями
о Низкая целлюлярность, дезорганизация матрикса, часто кистозная дегенерация (Антони В):
- Может представлять спектр вариантов дегенеративных видов Антони А
• Иммуногистохимия:
о Выраженная экспрессия белка S100
о Вариабельная экспрессия виментина
о Обычно GFAP-негативность
• Редкий вариант = меланотическая шваннома
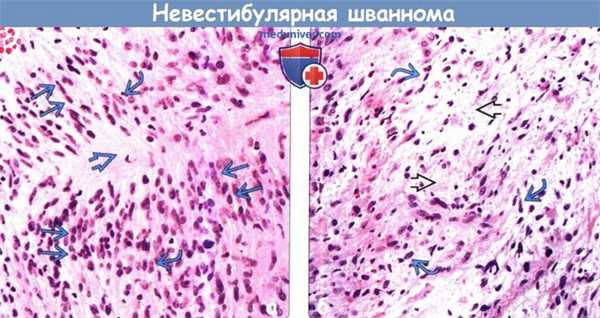
(а) Микрофотография (окраска гематоксилином и эозином, 400Х увеличение): в структуре шванномы определяются типичные признаки области высокой целлюлярности (Антони А). Веретенообразные ядра расположены по типу палисадов, окружающих безъядерную зону — так называемое тельце Верокаи, являющееся характерным признаком области Антони А.
(б) Напротив, вид Антони В представляет собой гипоцеллюлярную область, характеризующуюся веретенообразными ядрами на фоне миксоидной стромы и часто визуализирующуюся при МРТ исследовании в виде области более интенсивного сигнала на Т2-ВИ.
д) Клиническая картина:
1. Проявления невестибулярной шванномы:
• Наиболее частые признаки/симптомы:
о Шванома черепного нерва:
- Вестибулярная шваннома:
Одностороння нейросенсорная тугоухость
Малые размеры ВШ: тиннитус, нарушение равновесия
Крупные размеры ВШ: Невропатия тройничного + лицевого нервов
- Симптомы невестибулярной шванномы (нВШ) варьируют в зависимости от пораженного нерва
о Паренхиматозная шваннома:
- Встречается значительно менее часто
- Судорожные приступы
- Головная боль
- Нечасто очаговая неврологическая симптоматика
2. Демография:
• Возраст:
о Взрослые (при отсутствии нейрофиброматоза 2 типа):
- Возраст варьирует: 30-70 лет
- Пик = 40-60 лет
• Эпидемиология:
о Шванномы составляют 8% от всех внутричерепных опухолей
о Вестибулярная шваннома составляет 90% от всех объемных образований ММУ
о 90% шванном являются одиночными о 5% связаны с нейрофиброматозом 2 типа
о 5% связаны с шванноматозом
3. Течение и прогноз:
• Доброкачественное образование с медленным типом роста
• Озлокачествление наблюдается исключительно редко
4. Лечение:
• Вестибулярная шваннома:
о Резекция
о фракционированная/стереотаксическая нейрохирургия
• Другая (невестибулярная) шваннома:
о Метод лечения зависит от локализации
е) Диагностическая памятка. Обратите внимание:
• У пациента может быть НФ2 при:
о Невестибулярной шванноме (нВШ) необычной локализации
о > одной шванноме
о Обнаружении сосуществующей менингиомы
• У пациента может быть шванноматоз при:
о > одной шванноме
о Отсутствии ВШ
о Возрасте > 35 лет
Невринома. Метастатические опухоли головного мозга
Невринома — доброкачественное новообразование из шванновских клеток. Наиболее часто наблюдаются невриномы преддверно-улиткового иереи. Они развиваются в большинстве случаев между 30-м и 50-м годами жизни и характеризуются клинической картиной опухоли мостомозжечкового угла, в том числе прогрессирующим снижением слуха, шумом в ушах, нарушением равновесия, к которым затем присоединяются нарушения функции тройничного и лицевого нервов, признаки поражения мозжечка, пирамидных путей и симптомы внутричерепной гипертензии.
Иногда невринома преддверно-улиткового нерва является одним из симптомов нейрофиброматоза, в этих случаях она нередко бывает двусторонней. Значительно реже этот синдром может быть вызван другими процессами, например менингиомой или дермоидом. При исследовании ЦСЖ в ней всегда выявляется повышение количества белка. Диагноз основывается на клинической картине, данных КТ и МРТ.
При опухолях небольшого размера может возникнуть необходимость в исследовании внутреннего слухового отверстия с введением воздуха или контрастного вещества. Рекомендуется оперативное вмешательство с применением микрохирургической техники для предотвращения повреждения лицевого и тройничного нервов.
Метастатические опухоли головного мозга 10—1 5% различных опухолей дают метастазы в головной мозг. К ним относятся прежде всего рак легкого (у мужчин) и рак молочной железы (у женщин), за ними следуют меланома и опухоли надпочечников. К тому моменту, когда пациент обращается к врачу с клиническими проявлениями этих опухолей, в 1/3 случаев они уже бывают множественными. Это касается прежде всего метастазов меланомы.
При раке легкого симптомы мозговых метастазов часто яапяются первыми признаками заболевания. Для неврологов метастатические опухоли относятся к самым частым опухолям мозга. По данным литературы, их частота колеблется от 4 до 20% от всех опухолей мозга, Прогностически благоприятными факторами являются супратенториальная локализация, радикальное удаление (в пределах внешне здоровых тканей), зрелый возраст. Метастазы опухоли надпочечников чаще бывают одиночными (солитарными), чем метастазы рака легкого или меланомы.
Выживаемость при метастазах в мозг после их диагностики составляет в среднем 1—2 мес. Только в 30% случаях показано оперативное лечение. Из 122 пациентов, оперированных по поводу одиночных (согласно клиническому обследованию) метастазов в головной мозг, через 4 года оставались в живых только 4%.
На клиническом материале из 229 оперированных пациентов с одиночными метастазами было показано, что большая выживаемость наблюдалась в тех случаях, когда проводилась радикальная операция с последующим облучением всего головного мозга, а также если первичная опухоль не имела каких-либо системных проявлений. В этой группе средняя продолжительность жизни составила 1,3 года, спустя 2 года в среднем оставалось 41% пациентов, а спустя 5 лет — 21%. Облучение всего головного мозга приводит в 80% случаев к уменьшению симптомов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Нейрохирургия метастазов в головной мозг - диагностика, лечение
Метастазы являются наиболее частыми внутричерепными опухолями. С улучшением контролирования системного заболевания все больше пациентов доживает до развития внутричерепных метастазов. Вследствие отсутствия лимфатической системы метастазы головного мозга имеют только гематогенную природу. Предполагается, что для метастазирования в мозг опухоли необходим определенный набор адгезивных клеточных молекул.
Не все первичные опухоли в равной степени способны к распространению в головной мозг. Меланома, рак бронхов, молочной железы, почки, толстой кишки легко метастазируют в головной мозг, в отличие от рака желудка и рака предстательной железы.
Метастазы могут быть единичными (только один выявленный метастаз в организме) или одиночными (только один выявленный метастаз в головном мозге). Может иметь место множественное поражение. При равном размере предполагается один случай метастатического процесса (синхронное метастазирование), при разнице размеров речь идет о метахронных метастазах.
а) Эпидемиология. В связи с ростом заболеваемости раком, старением населения и повышением эффективности системной терапии частота метастазов в головной мозг растет. Считается, что метастазы в мозг встречаются в десять раз чаще, чем первичные опухоли головного мозга. Для Европейского Союза годовая частота оценивается примерно 1 случай на 300000 населения.
б) Симптомы метастазов в головной мозга. Метастазы проявляются широким спектром симптомов. В зависимости от расположения они вызывают судороги (височнобазальные, перироландовые), очаговые неврологические дефициты, симптомы окклюзионной гидроцефалии, зрительные нарушения или поведенческие расстройства (чаще лобная локализация). Многие метастазы протекают бессимптомно. Двадцать процентов метастазов выявляются без известного первичного очага, и представление о том, где искать первичную опухоль часто складывается после гистологической оценки метастазов.
в) Осложнения. Кровоизлияние в большие метастазы может иметь те же симптомы, что и спонтанное внутримозговое кровоизлияние с внезапным неврологическим дефицитом, потерей сознания и даже развитием дислокационного синдрома. Кровоизлияния не патогномоничны для какого-либо гистологического типа опухолей.
Распространение клеток метастазов с их поверхности по ликворопроводящим путям может привести к вторичному метастазированию в пределах ЦНС и менингеальному карциноматозу.
Обширные метастазы могут привести к повышению концентрации белка в спинномозговой жидкости и арезорбтивной гидроцефалии.
г) Диагностика. Одним из основных компонентов диагностических процедур является нейровизуализация. Метастазы могут показывать повышение сигнала различной интенсивности, а при централизованном некротическом компоненте имитировать глиобластомы. Разнородность структуры — характерный показатель для метастазов. Обязательным исследованием на сегодня является МРТ, в частности, для получения информации о степени заболевания, которое может быть уже неизлечимым на момент постановки диагноза при выявлении десятка или более очагов.
С помощью КТ также можно выявить метастазы, однако этот метод уступает МРТ при обследовании инфратенториальной области и ствола мозга.
При наличии известного первичного очага в анамнезе легче заподозрить метастатическое поражение. Чаще всего диагноз ставится при исследовании ткани, полученной стереотаксической биопсией или при резекции.
д) Лечение метастазов в головной мозг. При планировании лечения в целом необходимо принимать во внимание общее состояние пациента, варианты лечения или контроля лежащего в основе заболевания, ожидаемую продолжительность жизни, в том числе качество жизни.
1. Консервативное лечение. Химиотерапия играет лишь ограниченную, но постепенно возрастающую роль в лечении метастазов головного мозга. В основном химиотерапии поддаются мелкоклеточный рак легких и некоторые метастазы рака молочной железы. При нерезектабельных случаях проводится облучение всего мозга с химиотерапией или без нее.
2. Хирургическое лечение. Преимущества резекции метастазов, усиливаемые дополнительной лучевой терапией, были продемонстрированы в контролируемых исследованиях. Резекция оправдана во всех случаях при очаге более 3 см, при легкой доступности и при обширном перифокальном отеке. Кроме того, хирургическое лечение показано при инфратенториальном поражении с угрозой развития обструктивной гидроцефалии, и может рассматриваться даже при сложной локализации, например, в пинеальной области, где резекция немедленно восстанавливает ликворопроводящие пути.
До трех очагов могут быть легко удалены во время одного хирургического вмешательства, даже в инфратенториальной и супратенториальной областях.
Удаление метастазов головного мозга проводиться in toto (целиком), по возможности даже с резекцией части околоочагового белого вещества. Возможность выполнения такого вмешательства определяет и выбор дополнительного лечения. Резекция в целом, очевидно, невозможна при больших кистозных поражениях, которые имеют более высокую склонность к местному рецидивированию и в этих случаях бывает желательно дополнительное облучение либо всего мозга либо пораженного поля.
2. Лучевая терапия метастазов в мозг. В качестве альтернативы хирургического лечения часто используется стереотаксическая радиохирургия. Подходящими для данного метода являются очаги идеальной сферической формы при размере менее 3 см. Множественные поражения также могут подвергаться радиохирургии. Стереотаксическая радиохирургия может быть использована в сочетании с открытой хирургией или лучевой терапией всего головного мозга.
Облучение всего мозга проводится, когда имеет место распространенное заболевание и нет другого выбора. При этом могут иметь место серьезные нейрокогнитивные последствия.
е) Дифференциальный диагноз. В связи с контрастным усилением и центральным некрозом метастазы имитируют полноценные глиомы. Из-за сферической формы и кольцевого маргинального усиления иногда сложно дифференцировать метастазы от абсцессов мозга. В настоящее время это легко решается с помощью ADC последовательности МРТ, которая помогает надежно различить эти процессы.
ж) Прогноз. Прогноз для пациентов с метастазами, как правило, плохой, и выживаемость не превышает одного года. Когда системное заболевание контролируется, а также возможно агрессивное лечение метастазов головного мозга, можно получить относительно продолжительный период ремиссии. При множественных, широко распространенных, не поддающихся лечению метастазах выживаемость падает до 4-6 недель.
з) Европейский стандарт лечения метастазов мозга:
- Когда известен первичный очаг, обсуждению терапевтических возможностей должна предшествовать тщательная оценка. МРТ является обязательным диагностическим методом.
- Желательно контролирование системного заболевания при лечении метастазов ЦНС. Ожидаемая продолжительность жизни должна составлять, по крайней мере, шесть месяцев.
- Лечение метастазов головного мозга включает микрохирургическую резекцию, диагностическую стереотаксическую биопсию с последующим облучением (весь мозг или стереотаксическая радиохирургия), химиотерапия или любая комбинация методов.
- Следует избегать шунтирования, а в случаях обструктивной гидроцефалии может быть показана тривентрикулостомия.
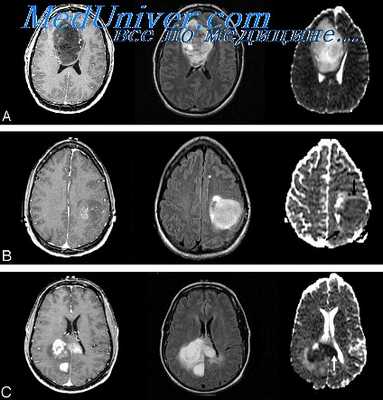
Менингеальный карциноматоз у пациента с доказанным метастазом бронхиальной аденокарциномы. Кистозный, с центральной гиподенсной зоной метастаз рака молочной железы, который может быть принят за глиобластому.. Метахронные метастазы колоректального рака с сопутствующими крупными и мелкими очагами. Аденокарцинома легких с кистозным симптоматическим метастазом в правой височной доле, выявленным на КТ (вверху слева), а также МРТ (вверху справа).
Инфратенториальный очаг гораздо лучше визуализируется на МРТ. Метастаз в пинеальную область с угрожающей окклюзионной гидроцефалией
и компрессией четверохолмной пластинки, который может быть легко резецирован. Диффузное поражение, которые не оставляет терапевтической возможности.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Метастатические опухоли мозга
Метастатические опухоли мозга – вторичные очаги, возникающие вследствие местного агрессивного роста, гематогенного и лимфогенного метастазирования злокачественных новообразований других локализаций. У 30% больных протекают бессимптомно. В остальных случаях опухоли головного мозга проявляются головными болями, головокружениями, тошнотой, рвотой, очаговой симптоматикой, психическими и эмоциональными нарушениями. При поражении спинного мозга возникают боли, чувствительные и двигательные расстройства. Диагноз выставляется с учетом анамнеза, симптомов, КТ, МРТ и других исследований. Лечение – радиотерапия, реже оперативное удаление или химиотерапия.
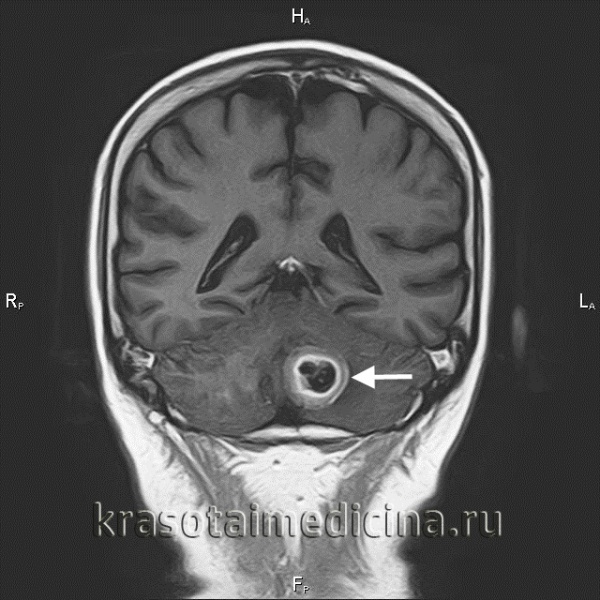
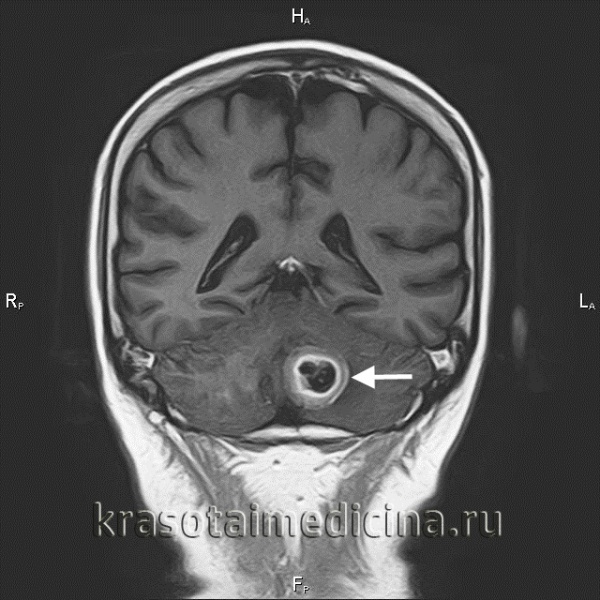
Общие сведения
Метастатические опухоли мозга – группа злокачественных новообразований различного происхождения, возникших в спинном либо головном мозге в результате распространения клеток первичной опухоли. Метастазы в головной мозг выявляются у каждого пятого онкологического больного. Метастатическое поражение спинного мозга по различным данным наблюдается у 30-70% пациентов. По данным исследователей, вторичные поражения ЦНС встречаются примерно в 10 раз чаще первичных.
Пик заболеваемости приходится на 50-70 лет, мужчины и женщины страдают одинаково часто. Иногда симптомы метастатической опухоли мозга становятся первым сигналом о появлении другого новообразования. К примеру, 10% пациентов с раком легких впервые обращаются за помощью из-за возникновения неврологических расстройств. Прогноз обычно неблагоприятный, вторичное поражение мозга является одной из ведущих причин смертности при злокачественных опухолях. Лечение осуществляют специалисты в сфере онкологии и неврологии.
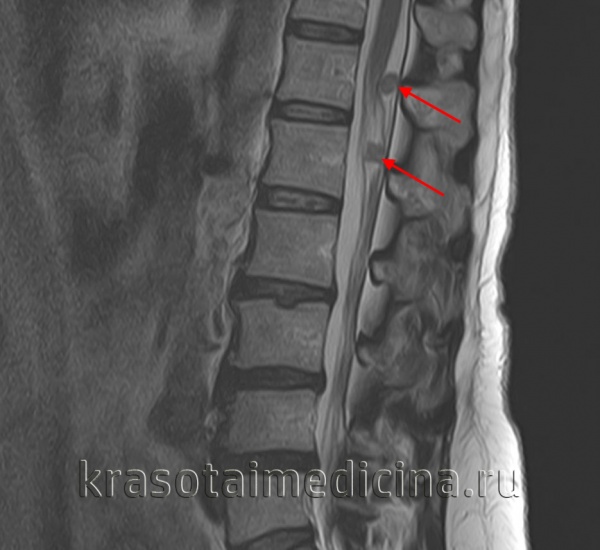
Причины
Метастазы в ЦНС могут возникать при злокачественных новообразованиях любой локализации. От 30 до 60% от общего количества метастатических опухолей мозга появляются при раке легких, от 20 до 30% - при новообразованиях молочной железы. Третье место по распространенности занимают метастазы при меланомах (10%), четвертое – при раке толстого кишечника (5%). Реже метастатические опухоли мозга встречаются при лимфомах, саркоме и новообразованиях щитовидной железы.
Иногда причиной вторичных процессов в головном мозге становится инфильтративный рост новообразований назофарингеальной области. Вторичное поражение спинного мозга в результате агрессивного роста первичного очага может выявляться при новообразованиях позвонков, абдоминальной форме лимфомы Беркитта и других объемных процессах, локализующихся рядом со спинномозговым каналом. В числе редких онкологических заболеваний, иногда осложняющихся метастатическими опухолями мозга – тератома яичка и хориокарцинома. По неизвестным причинам в мозг редко метастазируют злокачественные опухоли яичников, шейки матки и мочевого пузыря.
80% метастатических опухолей головного мозга располагаются в зоне больших полушарий, 15% – в мозжечке, 5% - в стволе мозга. Большинство вторичных очагов в спинном мозге локализуются на уровне нижних грудных либо верхних поясничных позвонков. Поражения твердой мозговой оболочки составляют около 10% от общего количества метастатических опухолей мозга. Более 70% метастазов множественные, что ухудшает прогноз. Гистологическое строение вторичной опухоли – как у первичного новообразования. Симптомы обусловлены как непосредственным давлением узла на нервные структуры, так и перифокальным отеком окружающих тканей.
Симптомы метастатических опухолей головного мозга
Метастатическая опухоль мозга проявляется головными болями, головокружениями, тошнотой, рвотой, припадками, нарушениями сознания, сенсорными расстройствами и очаговой неврологической симптоматикой. Возможны психические и эмоциональные нарушения: эмоциональная неустойчивость, сонливость, заторможенность, когнитивные расстройства, личностные изменения и т. д. Выраженность симптомов метастатической опухоли мозга сильно варьирует – от незначительных нарушений памяти или настроения до тяжелых эпиприпадков.
Распирающие головные боли, тошнота и расстройства сознания свидетельствуют о повышении внутричерепного давления. Особенно упорная тошнота наблюдается у детей. У 30% больных метастатическими опухолями мозга выявляются эпилептиформные судороги, от них страдают преимущественно люди старше 45 лет. Очаговая симптоматика различается. Возможны снижение либо потеря чувствительности, нарушения зрения, нарушения слуха, параличи и парезы конечностей. Расстройства возникают на стороне, противоположной расположению метастатической опухоли мозга.
Динамика неврологических расстройств также различается. У одних пациентов наблюдается постепенное усугубление нарушений, у других расстройства развиваются внезапно, по типу инсульта. Причиной внезапного появления симптомов может стать кровоизлияние в метастатическую опухоль мозга либо эмболия сосуда фрагментом новообразования. Иногда наблюдается ремитирующее течение заболевания, при котором очаговые и внемозговые нарушения волнообразно усиливаются и ослабевают.
Симптомы метастатических опухолей спинного мозга
Первым проявлением метастатической опухоли мозга обычно становятся боли. Вначале болевой синдром неинтенсивный и непостоянный, возникает только при кашле и резких движениях. В последующем боли усиливаются, появляются спонтанно, беспокоят постоянно, не исчезают даже после сна или продолжительного отдыха. Выявляются прогрессирующие нарушения чувствительности и двигательные расстройства. Развивается гиперестезия, сменяющаяся гипестезией, а затем анестезией.
Пациенты с метастатическими опухолями мозга отмечают мышечную слабость и быструю утомляемость при физических нагрузках. Со временем мышечная слабость переходит в парезы, а парезы – в параличи. Зона чувствительных и двигательных нарушений определяется уровнем и локализацией метастатической опухоли мозга. При поражении боковых отделов может выявляться синдром Броун-Секара. При опухолях в задних либо передних отделах обычно наблюдаются симметричные расстройства.
При поражениях шейного отдела возникает спастическая тетраплегия, при новообразованиях грудного отдела – спастическая нижняя параплегия, при процессах в поясничном отделе – вялая нижняя параплегия, при метастазах в зоне крестца – паралич мышц-сгибателей нижних конечностей. Для всех метастатических опухолей мозга характерны нарастающие тазовые расстройства. Возможно быстрое образование пролежней, особенно – при поражении нижних отделов спинного мозга.
Диагностика метастатических опухолей мозга
Диагноз устанавливается онкологом и нейрохирургом с учетом клинических проявлений и данных дополнительных исследований. Важную роль играют анамнестические данные: подозрение на злокачественную опухоль либо наличие уже диагностированного новообразования внемозговой локализации, а также состояние после оперативного или консервативного лечения по поводу данной патологии. Необходимо учитывать, что иногда симптомы метастатической опухоли мозга становятся первым проявлением патологического процесса в другом органе.
Настораживающими признаками в отношении новообразований головного мозга являются головные боли, тошнота, эпилептиформные припадки (обнаруживаются у 35% пациентов) и прогрессирующая очаговая симптоматика. Подозрение на вторичный процесс в спинном мозге возникает при продолжительных нарастающих болях, двигательных и чувствительных нарушениях и расстройствах деятельности тазовых органов. Основные инструментальные методы диагностики метастатических опухолей мозга – КТ и МРТ. Обычно исследования начинают с более доступной КТ головного мозга и КТ позвоночника, а полную информацию о количестве, размере и расположении очагов получают при проведении МРТ с контрастным усилением. При поражении спинного мозга также информативна люмбальная пункция с ликвородинамическими пробами.

Лечение метастатических опухолей
Пациентам назначают противосудорожные препараты, стероиды, обезболивающие и психотропные средства. Основным методом лечения метастатических новообразований головного мозга обычно становится радиотерапия, которая используется отдельно, в сочетании с химиотерапией либо хирургическим вмешательством. Показанием к оперативному лечению является наличие операбельного солитарного метастаза (вторичного очага при невыявляемом первичном процессе) либо одиночного метастаза при контролируемом первичном новообразовании.
Обычно операции выполняют при метастатических опухолях мозга, расположенных в мозжечке, височных и лобных долях, то есть, в зонах с относительно невысоким операционным риском. После операции назначают радиотерапию либо химиотерапию. Иногда целью хирургического лечения является не удаление метастатической опухоли мозга, а экстренное снижение опасного для жизни внутричерепного давления. При необходимости подобные вмешательства могут проводиться многократно.
Химиотерапия обычно неэффективна. Исключением являются ситуации, когда первичное новообразование хорошо реагирует на цитостатики, например, при раке молочной железы, мелкоклеточном раке легкого либо лимфоме. Пациентам с метастатической опухолью мозга, чувствительной к химиотерапии, назначают лекарственные средства, способные проникать через гематоэнцефалический барьер. Химиотерапию обязательно дополняют другими способами лечения (обычно – радиотерапией).
Перспективным современным методом лечения метастатических опухолей мозга является 3D-конформная лучевая терапия – облучение тонкими пучками радиации, направленными на опухоль. Эта методика позволяет обеспечить максимальное воздействие на опухоль при минимальной лучевой нагрузке на здоровые ткани. Процедура проводится под контролем МРТ либо КТ. Метод имеет ряд преимуществ перед традиционными операциями (безболезненность, неинвазивность, отсутствие наркоза и послеоперационного периода). Показан при множественных метастатических опухолях мозга и при высоком операционном риске, обусловленном особенностями расположения метастаза.
При вторичных очагах в спинном мозге применяют те же методы, что при поражении головного мозга. Назначение кортикостероидных препаратов позволяет уменьшить боли у 85% больных, радиотерапия – у 70% больных. У половины пациентов на фоне радиотерапии отмечается улучшение двигательных функций. Оперативные вмешательства осуществляют при нечувствительности метастатических опухолей мозга к радиотерапии, при прогрессировании неврологических расстройств либо сдавлении нервной ткани отломком кости. Выполняют переднюю декомпрессию либо ламинэктомию. После операции назначают локальную радиотерапию (за исключением новообразований, нечувствительных к лучевой терапии).
Прогноз
Прогноз при метастатических опухолях мозга обычно неблагоприятный. Средняя продолжительность жизни с момента выявления вторичного очага составляет 6-8 недель. При солитарных метастазах и одиночных метастазах в сочетании с первичными новообразованиями, хорошо реагирующими на терапию, своевременно начатое лечение позволяет продлить среднюю продолжительность жизни больных с метастатическими опухолями мозга до 10 месяцев с момента постановки диагноза.
Невринома ( Неврилеммома , Нейринома , Шванноглиома , Шваннома )
Невринома — это доброкачественное новообразование, возникающее из миелиновой оболочки нервного ствола. Становится причиной раздражения и дисфункции поражённого нерва, компрессии прилегающих тканей. Клинические проявления соответствуют расположению опухоли. Наиболее часто встречаются невриномы слухового нерва. Диагностика осуществляется комплексно по результатам неврологического осмотра, УЗИ, МРТ, КТ поражённой области, электронейромиографии, гистологического исследования. Лечение хирургическое, по показаниям проводится открытое или радиохирургическое удаление новообразования.
МКБ-10
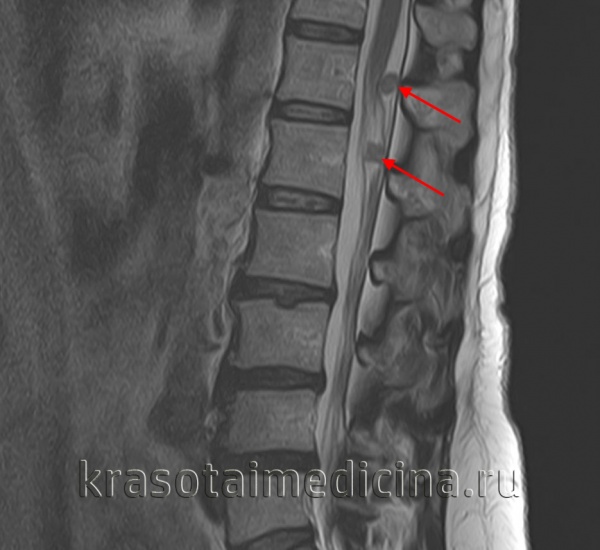
Причины невриномы
Шваннома образуется вследствие чрезмерного размножения шванновских клеток в неврилемме. Причины процесса усиленного деления остаются неизвестными. Значимыми факторами считаются:
- ионизирующая радиация
- плохая экологическая обстановка
- воздействие канцерогенов, поступающих в организм с пищевыми продуктами, вдыхаемым воздухом.
Предполагают наследственную детерминированность развития неврином. Склонность к их образованию отмечается у пациентов с нейрофиброматозом. Возникновение неврином глотки обусловлено хроническим вредоносным воздействием различных химических агентов, пыли, частых и длительных воспалительных процессов при хроническом тонзиллите, фарингите, назофарингите.
Патогенез
Макроскопически невринома является заключённым в капсулу, отграниченным округлым образованием с бугристой поверхностью. На разрезе опухоль имеет светло-серый или буро-коричневый цвет, определяются многочисленные фиброзированные участки, заполненные бурой жидкостью кисты. По мере роста неоплазия начинает сдавливать нервные волокна и окружающие нерв ткани, что вызывает возникновение основных клинических проявлений – нарушения функции нерва и прилегающих к нему структур. Выраженность симптоматики определяется локализацией шванномы. При расположении в узких рамках мосто-мозжечкового угла, костно-мышечного канала симптомы появляются рано, даже при небольших размерах образования.
Микроскопически невринома представляет собой параллельные ряды клеток с палочкообразными ядрами, перемежающиеся с волокнистыми структурами. Периферические участки опухоли окружены сосудистой сетью, центральные бедны сосудами. Вследствие недостаточного кровоснабжения в центральных отделах происходят дистрофические изменения. В результате последних невринома претерпевает различные морфологические трансформации, соответственно которым выделяют три основных гистологических типа неоплазии: эпителиоидный, ангиоматозный, ксантоматозный. Клинического значения указанная классификация не имеет.
Симптомы невриномы
Шваннома отличается медленным развитием симптоматики, может долго оставаться незамеченной. Признаки неоплазии зависят от ее месторасположения, включают две основные составляющие – симптомы расстройства функции поражённого нерва и проявления, обусловленные компрессией близлежащих тканей. При невриноме слухового нерва отмечается прогрессирующее снижение слуха. Поскольку опухоль односторонняя, пациент не сразу замечает развитие тугоухости. При вовлечении вестибулярной порции появляются головокружения с тошнотой и рвотой, вестибулярная атаксия.
Невринома тройничного нерва манифестирует прозопалгией, гипестезией половины лица, иногда – вкусовыми галлюцинациями. Поражение лицевого нерва характеризуется слабостью мимической мускулатуры. В ряде случаев тригеминальная и фациальная симптоматика провоцируются компрессией корешков соответствующих черепных нервов увеличивающейся вестибуло-кохлеарной шванномой.
Невринома спинального корешка протекает с классическим корешковым синдромом: болью, расстройством чувствительности, мышечной гипотонией, слабостью, атрофией в зоне иннервации поражённого корешка. Невринома периферического нерва проявляется аналогичными нарушениями в иннервируемой области. Со временем в денервированных тканях развиваются трофические расстройства. Невринома глотки вызывает чувство дискомфорта, обуславливает дисфагию, затруднение носового дыхания.
Осложнения
Неуклонно увеличивающаяся невринома мосто-мозжечкового угла может приводить к полной потере слуха, стойкому гемипарезу лица, внутричерепной гипертензии, сдавлению стволовых структур с развитием бульбарного синдрома, включающего нарушения глотания, речи, появление двоения в глазах. Компрессия мозжечка обуславливает возникновение мозжечковой атаксии: шаткость ходьбы, дискоординацию, крупноразмашистые движения, скандированную речь, нистагм. Спинальная невринома осложняется сдавлением спинного мозга с развитием компрессионной миелопатии, проявляющейся сенсомоторными нарушениями ниже очага поражения, расстройствами тазовых функций. Осложнением шванномы ветвей блуждающего нерва является нейропатический парез гортани.
Диагностика
Клиническая картина невриномы во многом сходна с поражением нервного ствола воспалительной, компрессионной, дисметаболической этиологии. Клиническая симптоматика, осмотр невролога позволяют определить уровень поражения. Последующая инструментальная диагностика направлена на уточнение морфологического субстрата, явившегося причиной поражения нервного ствола. Перечень необходимых обследований определяется расположением неоплазии, включает:
- Церебральную нейровизуализацию. Применяется при новообразованиях черепных нервов. Контрастная КТ головного мозга способна выявить невриномы размером более 1 см. Церебральная МРТ обладает большей информативностью, лучше визуализирует состояние окружающих опухоль тканей.
- МРТ. Проводится изолированная МРТ поражённого отдела позвоночника. Исследование позволяет обнаружить невриномы спинномозговых корешков, определить степень спинальной компрессии.
- Аудиометрия. Наряду с консультацией оториноларинголога и сурдолога, аудиометрия показана пациентам с понижением слуха. Обследование проводится для оценки степени тугоухости, исключения прочих возможных причин ухудшения слуха.
- КТ или МРТ гортани и глотки. Назначается при подозрении на невриному глотки. Выполняется после фарингоскопии для уточнения диагноза, локализации и размеров неоплазии.
- Сонография. УЗИ периферических нервов целесообразно при поражении нервных стволов конечностей. Дает возможность определить наличие локального утолщения неврилеммы. Более точно визуализировать образование помогает местная МРТ мягких тканей конечности.
- Электронейромиография. ЭНМГ необходима для анализа функционального состояния поражённого шванномой нервного ствола. В послеоперационном периоде применяется для контроля восстановления.
- Гистологическое исследование. Указанные выше обследования позволяют определить наличие опухолевого образования, предположить его доброкачественный характер. Точная верификация неоплазии возможна лишь по результатам исследования строения её тканей. Как правило, биопсия не назначается, проводится гистология операционного материала.
Дифференциальная диагностика шванном производится с другими опухолевыми образованиями. Невринома мосто-мозжечковой локализации требует дифференцировки от менингиомы, астроцитомы, опухоли мозжечка, спинальная шваннома — от иных экстрамедуллярных опухолей. Невриномы периферических нервов дифференцируют от компрессионно-ишемической, воспалительной невропатии.

Лечение невриномы
Единственным эффективным способом лечения шванном является их удаление. Выбор лечебной тактики осуществляется нейрохирургом, зависит от локализации неоплазии, возраста и состояния здоровья пациента. Применяются две основные методики:
- Хирургическое иссечение. Требует высвобождения нервных волокон от опухолевых тканей, что сопряжено с высоким риском травмирования, вероятностью сохранения отдельных опухолевых частиц, которые в последующем могут стать причиной рецидива. Для снижения риска указанных осложнений используется микрохирургическая техника. При интракраниальной локализации операция проводится путём трепанации черепа, при спинальной — с ламинэктомией.
- Радиохирургическое удаление. Выполняется при внутричерепной и спинальной локализации шванномы. Направленное лучевое воздействие вызывает гибель части опухолевых клеток, оставшиеся клетки утрачивают способность к размножению. Радикальная радиохирургическая операция возможна при размере неоплазии менее 30 мм, в остальных случаях радиохирургический метод применяется в качестве паллиативного лечения с целью уменьшения размеров новообразования у больных, имеющих противопоказания к открытой операции.
Прогноз и профилактика
Исход заболевания зависит от расположения опухоли, своевременности диагностики и лечения. В большинстве случаев радикальное удаление обеспечивает благоприятный результат. В отдельных случаях наблюдается рецидив новообразования. Отсутствие лечения приводит к необратимой потере функции поражённого нервного ствола, возникновению осложнений. Специфическая профилактика не разработана, общие профилактические меры сводятся к предупреждению воздействия онкогенных факторов, повышению противоопухолевого иммунитета.
1. Магнитно-резонансная томография в нейрохирургии/ Коновалов А.Н., Корниенко В.Н., Пронин И.Н. – 1997.
3. Невриномы нервных стволов конечностей: клиника, диагностика и лечение/ Цымбалюк В.И., Третяк И.Б., Тончев М.Д.// Украинский нейрохирургический журнал. – 2008.
Читайте также:
- Синдром 47,XYY
- Лимфатические сосуды. Строение лимфатических сосудов. Стенки лимфатических сосудов.
- Лечение пароксизмальной наджелудочковой тахикардии (ПНЖТ) при синдроме Вольфа-Паркинсона-Уайта. Критерии диагностики
- КТ, МРТ при моторной денервации подъязычного нерва
- Методы лечения искривления ушной раковины
