Неврома Мортона - лучевая диагностика
Добавил пользователь Евгений Кузнецов Обновлено: 26.01.2026
В работе сделала попытка оценить частоту невромы Мортона среди объемных образований переднего отдела стопы и возможности ультразвуковой диагностики невромы, систематизировать ее характерные эхографические признаки. В исследование включены 527 пациентов, обратившихся в поликлинику с болевым синдромом в стопах. Большинство из них составили женщины (75,3%), мужчин было 24,7%, возраст пациентов от 30 до 56 лет (средний 41,4±11,7 года). УЗ-исследование проводилось на ультразвуковом аппарате Hitachi Aloka Prosound F 37 с использованием мультичастотного линейного датчика 5–13 МГц в режимах серой шкалы, цветного и энергетического допплерографического картирования. При УЗИ у больных в области переднего отдела стопы доброкачественные образования выявлены у 113 человек (21,4%). Фиброма была диагностирована в 24 случаях (21%), причем в 83% случаев – у женщин. Бурсит визуализировался у 40 пациентов (35%), неврома – у 11 пациентов (10%). Неврома Мортона визуализировалась только у 3 пациентов (2,6%) как гипоэхогенное образование вытянутой веретенообразной или каплевидной формы, с четкими контурами, лоцирующееся только с подошвенного доступа и строго в промежутке между головками 3-й и 4-й плюсневых костей, связанное с указанным пространством гипоэхогенным тонким тяжом. Применение УЗИ при возникновении болевого синдрома в области стопы позволяет провести дифференциальную диагностику объемных образований, в частности невромы Мортона, и в амбулаторных условиях разработать тактику дальнейшего лечения пациентов.
1. Хитров Н.А. Параартикулярные ткани: варианты поражения и их лечение // Медицинский совет. 2017. № 5. С. 120-131.
2. Годзенко А.А. Диагностика и лечение периартикулярных болевых синдромов // РМЖ. 2012. № 7. С. 382-384.
4. Еськин Н.А. Ультразвуковая диагностика в травматологии и ортопедии. М.: МЕДпресс-информ, 2021. 568 с.
5. Пугачева Е.Н., Корышков Н.А., Корышкова Л.В. Возможности ультразвуковой визуализации доброкачественных мягкотканых образований стопы и голеностопного сустава // Травматология и ортопедия. 2010. № 1. С. 62-67.
6. Салтыкова В.Г., Левин А.Н. Возможности ультразвуковой диагностики невромы Мортона // Ультразвуковая и функциональная диагностика. 2007. № 5. С. 92-95.
7. Пахомов И.А., Садовой М.А., Прохоренко В.М. Особенности диагностики и лечения пациентов с невромой Мортона // Травматология и ортопедия России. 2008. № 3. С. 42-46.
8. Баринов А.Н. Тоннельные невропатии обоснование патогенетической терапии // Врач. 2012. № 4. С. 31-37.
9. Ермак Е.М. Ультразвуковая диагностика патологии опорно-двигательного аппарата. Руководство для врачей. М.: Видар, 2015. 460 с.
10. Зайцев А.Н., Мищенко А.В., Семенов И.И. Серошкальная эхография и допплерография в диагностических алгоритмах при опухолях мягких тканей // Вестник Санкт-Петербургского университета. 2013. Сер 11. Вып. 2. С. 161-167.
11. Хинцман Й., Купац П. УЗИ опорно-двигательного аппарата. Стандартные плоскости сканирования. М.: МЕДпресс-информ, 2013. 360 с.
12. Micu M.C. Ultrasound of the ankle and foot in rheumatology. Med. Ultrason. 2012. Vol. 14 (1). P. 34-41. DOI: 10.4103/2156-7514. 133257.
Поражение суставов стопы встречается в 6–21% случаев всей патологии опорно-двигательного аппарата [1–4]. Большое разнообразие патологических состояний, вариабельность клинической картины часто вызывают трудности в проведении диагностики у врачей первичного звена (терапевтов, ревматологов, травматологов), к которым обращается значительная часть пациентов с жалобами на болевой синдром в области суставов стопы [1, 3, 4]. Одной из причин выраженного болевого синдрома в стопе может быть объемная патология пальцевой ветви подошвенного нерва – неврома Мортона: патологическое разрастание периневральной соединительной ткани (псевдоневрома) в результате микротравматизации межплюсневого нерва в промежутке между 3-й и 4-й плюсневыми костями, обусловленной ортопедической перегрузкой переднего отдела стопы [5, 6]. Данные гистологического исследования показывают, что вокруг нервных элементов наблюдается большое количество соединительной ткани эндоневрия и периневрия. Эпиневрий местами сращен с окружающими мышцей и тканью подкожно-жировой клетчатки. Также регистрируются и воспалительные инфильтраты, явления эндартериита невральных артериол и капилляров [5–7].
В настоящее время доброкачественные образования в мягких тканях стоп диагностируются с применением современных методов диагностики – магнитно-резонансной томографии (МРТ), компьютерной томографии (КТ), ультразвукового исследования (УЗИ) суставов [4, 8, 9, 10]. Однако преимуществами УЗ-исследования являются его доступность в амбулаторных условиях, отсутствие воздействия ионизирующего излучения [4, 10].
Говоря об инструментальных методах диагностики невромы Мортона, необходимо отметить, что МРТ не всегда подтверждает клинический диагноз и в ряде случаев дает сомнительные результаты. Выполнение КТ стопы также малоинформативно в связи с отсутствием отложения минералов в данном мягкотканном образовании. Однако при рентгенографическом исследовании иногда можно выявить узурацию кости в месте сдавления невромой. В амбулаторных условиях УЗИ является одним из ведущих методов диагностики состояния мягкотканных структур стопы и доброкачественных образований, в том числе невром. УЗ-исследование суставов и мягких тканей является недорогим, неинвазивным, высокоинформативным методом, простым в выполнении, а отсутствие лучевой нагрузки дает возможность повторять исследования в динамике [4, 9, 10]. УЗ-метод позволяет провести своевременную диагностику и лечение данной патологии и повысить качество жизни пациентов с доброкачественными образованиями.
Цель исследования. Оценить частоту встречаемости невромы Мортона среди объемных образований переднего отдела стопы и возможности ультразвуковой диагностики невромы, выявить ее характерные эхографические признаки.
Материалы и методы исследования. В исследование включены 527 пациентов, обратившихся в поликлинику с болевым синдромом в стопах. Большинство составили женщины (75,3%), мужчин было 24,7%, возраст больных от 30 до 56 лет (средний возраст 41,4±11,7 года). Диагностические исследования включали: клиническое, рентгенологическое, ультразвуковое и послеоперационное гистологическое обследование. УЗ-исследование проводилось на ультразвуковом аппарате Hitachi Aloka Prosound F 37 с использованием мультичастотного линейного датчика 5–13 МГц в режимах серой шкалы, цветного и энергетического допплерографического картирования. Во всех случаях после УЗ-сканирования в режиме градаций серого цвета использовалась методика цветового допплеровского картирования, что позволило выявить надежные УЗ-признаки доброкачественности объемных образований в мягких тканях стопы и голеностопного сустава [8, 9, 10, 11]. При исследовании голеностопного сустава сканирование проводилось в продольном и поперечном направлении по передней, задней, медиальной и латеральной поверхностям голеностопного сустава. При УЗИ стопы сканирование начинали с поперечного направления на уровне головок плюсневых костей и межплюсневых промежутков [4, 8, 9, 11]. Исследовали внутреннюю структуру выявленных новообразований с учетом данных цветового допплеровского картирования. Оценка доброкачественности или злокачественности мягких тканей голеностопного сустава осуществлялась по форме, локализации, оценке контуров, смещаемости, взаимосвязи с окружающими структурами, эхоструктуре, эхогенности, наличию жидкости, характеру васкуляризации при цветном допплерографическом картировании [10–12].
При УЗ-исследовании суставов оценивались состояние мягких периартикулярных тканей, сумок, количество и характер жидкости, синовиальная оболочка, толщина суставного хряща, а также контуры костей, составляющих суставы.
Результаты исследования и их обсуждение. При УЗИ у больных, обратившихся в поликлинику с болевым синдромом в области переднего отдела стопы, доброкачественные образования выявлены у 113 больных (21,4%). Фиброма была диагностирована в 24 случаях (21%), причем в большинстве у женщин (83%). Фиброма – это наиболее часто встречающееся доброкачественное опухолевидное образование из соединительной ткани, которое может сочетаться с разрастанием мышечной (фибромиома), сосудистой (ангиофиброма) ткани, возникает в коже, подкожно-жировой клетчатке, мышцах. При поперечном сканировании проекции головок плюсневых костей визуализировалось одностороннее солидное объемное образование c подошвенной и тыльной поверхностям, по структуре – умеренно гиперэхогенное с четкими ровными контурами, отграниченное от окружающих мягких тканей тонкой капсулой. Во всех случаях аваскулярный характер находки свидетельствовал о ее доброкачественном генезе. Всем пациентам было проведено оперативное лечение. Полученные макропрепараты верифицированы гистологически (рис. 1, 2).
Рис. 1. Солидное объемное образование, исходящее из 2-го межплюсневого промежутка, неправильной овальной формы, неоднородной структуры, смешанной эхогенности. Мягкая фиброма
Рис. 2. Солидное объемное образование, исходящее из 3-го межплюсневого промежутка, овальной формы, с ровным контуром на широкой ножке, пониженной эхогенности. Плотная фиброма
УЗИ позволяет визуализировать воспалительный процесс в синовиальных сумках с жидкостным содержимым (бурсит), может выявляться связь анэхогенного образования с полостью сустава, имеет четкие ровные гиперэхогенные контуры, иногда с гиперэхогенными включениями. Клинически, как правило, определялась невыраженная припухлость в проекции сумки.
Бурсит визуализировался у 40 пациентов (35%) в 1-м межплюсневом пространстве подошвенной поверхности как полостное образование овальной формы с жидкостным компонентом, размерами от 2 до 7 мм, по периферии полости визуализировалась равномерно утолщенная тканевая каемка – синовиальная оболочка (рис. 3).
Рис. 3. Полостное образование овальной формы, с четким контуром, с жидкостным компонентом, по периферии полости визуализируется равномерно утолщенная тканевая каемка. Бурсит
УЗИ голеностопных суставов и стопы позволяет уточнить наличие и причину местного воспалительного процесса, а также степень его выраженности, особенно в тех случаях, когда клинически трудно объяснить причину болевого синдрома и четко разграничить степень выраженности синовита и тендинита. Характерными УЗ-параметрами тендинопатии были утолщение, снижение эхогенности, наличие жидкости (тендовагинит). Диагноз тендинита в основном можно выставить по УЗИ, поскольку визуализация утолщения мышечных сухожилий и изменение их структуры могут маскироваться наличием синовита (бурсита). Наоборот, при отсутствии клинических признаков бурсита в ряде случаев обнаруживалось изменение размеров сумок с утолщением синовиальной оболочки, что свидетельствовало о субклиническом течении воспалительного процесса.
УЗ-исследование ахиллова сухожилия проводилось на всем его протяжении от места прикрепления к пяточной кости до места перехода в икроножную мышцу. В норме толщина сухожилия составляла 5–6 мм, преахиллярная сумка имела щелевидную форму, визуализировалась в нижнем углу жирового треугольника Kager, переднезадний размер составлял 1–3 мм. При увеличении ее размера более 3 мм предполагалось наличие патологических изменений – синовита со скоплением жидкости. Так, бурсит преахиллярной сумки был диагностирован у 18 (16%) пациентов, а тендовагинит ахиллова сухожилия – еще у 20 (18%).
Неврома была диагностирована у 11 пациентов (10%), регистрировалась как образование, исходящее из промежутка между головками 2-й и 3-й плюсневых костей в 72,7% случаев, реже – между 3-й и 4-й – в 27,3% случаев, овальной формы на широкой ножке, слегка неоднородной структуры, смешанной эхогенности, преимущественно пониженной, с ровными контурами. У 1/3 наблюдаемых образование имело гантелевидную форму, переходило на тыл стопы (в меньшем объеме), в связи с чем ширина межплюсневого расстояния была увеличена. Средний размер новообразований на продольном и поперечном сканах составил 65±13 х 63±10 х 191±28 мм. В 1 случае образование регистрировалось и на контралатеральной стороне, было идентичным по визуальным характеристикам. Гистологическая картина операционного материала свидетельствовала о мягкой и плотной фибромах.
Неврома Мортона была выявлена только у 3 пациентов (2,6%), визуализировалась как гипоэхогенное образование вытянутой веретенообразной или каплевидной формы, с четкими контурами, лоцирующееся только с подошвенного доступа и строго в промежутке между головками 3-й и 4-й плюсневых костей, связанное с указанным пространством гипоэхогенным тонким тяжом. Размер образования варьировал от 37 х 41 х 75 мм до 45 х 51 х 112 мм. Режим цветового допплеровского картирования исключал васкуляризацию образований (рис. 4, 5).
Рис. 4. Солидное объемное образование, исходящее из 3-го межплюсневого промежутка, вытянутой каплевидной формы, с четким контуром, однородной структуры, гипоэхогенное, связанное с указанным пространством, тяжом. Неврома Мортона
Рис. 5. Солидное объемное образование, исходящее из 3-го межплюсневого промежутка, каплевидной формы, с четким контуром, однородной структуры, гипоэхогенное, связанное с указанным пространством тяжом. Неврома Мортона
Метод УЗИ суставов стопы и голеностопного сустава позволяет диагностировать разнообразные новообразования, располагающиеся в мышечных слоях, подкожно-жировой клетчатке, суставных структурах, а также дифференцировать их доброкачественность и природу (опухолевую или воспалительную). По литературным данным, частота встречаемости мягкотканных образований в области стопы и голеностопного сустава составляет от 6% до 21% [1, 3, 4]. В нашем исследовании при проведении УЗ-исследования у больных, обратившихся в поликлинику с болевым синдромом в области переднего отдела стопы, доброкачественные образования выявлены у 113 больных (21,4%). Из опухолевидных образований доброкачественной природы преобладали фибромы (21% случаев), а из воспалительных – бурситы. Бурсит в 1-м межплюсневом пространстве с подошвенной поверхности определялся у 35% пациентов, синовит преахиллярной сумки был диагностирован у 18 (16%) пациентов, а тендовагинит ахиллова сухожилия – у 20 (18%). Неврома диагностировалась достаточно редко по сравнению с другими образованиями в области стопы, только у 11 пациентов (10%), из них неврома Мортона – только в 3 (2,6%) случаях.
В нашем исследовании УЗИ суставов стопы позволяло наиболее часто диагностировать изменения, характерные для дегенеративно-дистрофических заболеваний, по признакам сопутствующего синовита, наличию сужения суставной щели, деформации суставных поверхностей, по визуализации остеофитов.
При возникновении болевого синдрома применение УЗ-сонографии позволяет существенно дополнить данные клинического и рентгенологического обследования, провести дифференциальную диагностику объемных образований в области стопы, в частности невромы Мортона, и в амбулаторных условиях разработать тактику дальнейшего лечения пациентов. УЗИ как метод предоперационного обследования также позволяет спланировать и провести адекватное радикальное оперативное вмешательство.
Таким образом, УЗ-диагностика различных патологических состояний стопы позволяет оптимизировать диагностику и лечебную тактику в амбулаторных условиях.
Заключение
У пациентов с болевым синдромом в области стопы, обратившихся за медицинской помощью в поликлинику, при УЗ-исследовании суставов новообразования переднего отдела стопы выявлялись в 21,4% случаев.
Установлено, что неврома Мортона является довольно редкой патологией, которая была диагностирована у 2,6% пациентов. Характерными УЗ-признаками данного образования служат односторонняя локация только в 3-м межплюсневом пространстве на подошвенной поверхности стопы, веретенообразная или каплевидная форма, наличие уходящего в межплюсневое пространство тонкого тяжа, гипоэхогенность и небольшие размеры.
УЗ-сканирование в условиях поликлиники является универсальной, безопасной и экономически выгодной методикой, позволяющей провести детальный дифференциальный диагноз объемных образований стопы. Данное исследование можно рекомендовать в качестве метода высокоэффективной, полипозиционной и доступной нейровизуализации, который позволяет диагностировать выявленное объемное образование (как неврому Мортона, так и другие патологические процессы) и определить тактику оперативного или консервативного лечения.
Неврома Мортона - лучевая диагностика
Неврома Мортона - лучевая диагностика
а) Терминология:
• Неопухолевый процесс фиброзирования пальцевого нерва стопы, характеризующийся наличием болевого синдрома
б) Визуализация:
• Веретеновидное мягкотканное объемное образование с четким контуром:
о В большинстве случаев солитарное и одностороннее
о Увеличение диаметра межпальцевого нерва (>2 мм)
• Межпальцевые нервы стопы:
о Чаще всего 3-й межплюсневый промежуток (между головками 3-й и 4-й плюсневых костей)
о Второй по частоте локализацией является 2-й межплюсневый промежуток
о Подошвенная сторона поперечной плюсневой связки
• МРТ: гипоинтенсивный или изоинтенсивный сигнал по сравнению с мышцами на Т1 ВИ
• МРТ: изоинтенсивный или гиперинтенсивный сигнал по сравнению с мышцами на Т2 ВИ в режиме FS:
о Интенсивность сигнала зависит от степени фиброза
о ± скопление в межплюсневом промежутке жидкости с толщиной слоя > 3 мм в поперечнике (бурсит)
• МРТ: вариабельная выраженность контрастирования -от его отсутствия до высокой интенсивности
• УЗИ: овоидное объемное образование различной структуры - от гомогенной анэхогенной до гетерогенной гипоэхогенной:
о ± васкуляризация при энергетической допплерографии
о ± ультразвуковой симптом Малдера
(Слева) Рисунок: неврома Мортона - изолированное расширение ветви межпальцевого нерва между головками 3-й и 4-й плюсневых костей. Неврома Мортона чаще располагается именно в 3-м межплюсневом промежутке.
(Справа) При МРТ в коронарной плоскости на Т1ВИ в 3-м межплюсневом промежутке с подошвенной стороны визуализируется крупное объемное образование. Оно характеризуется типичной каплевидной формой и гомогенным изоинтенсивным сигналом по сравнению с мышцами. (Слева) У этого же пациента при МРТ в коронарной плоскости на Т2 ВИ в режиме FS объемное образование характеризуется гетерогенным сигналом, вследствие чего его тяжело отличить от прилежащей жировой клетчатки, сигнал от которой в данном режиме подавлен.
(Справа) При МРТ с контрастным усилением гадолинием в коронарной плоскости на Т1 ВИ в режиме FS в межплюсневом промежутке визуализируется объемное образование с гетерогенным характером контрастирования. Следует отметить, что неврома этой локализации лучше видна на Т1ВИ или после контрастного усиления, а не на Т2ВИ в режиме FS.
в) Патология:
• Неподходящая обувь, вальгусная деформация стопы и межплюсневый бурсит могут вызвать сдавливание/натяжение нерва:
о К этиологическим факторам также относят ишемию
г) Клинические особенности:
• Выраженное преобладание лиц женского пола (18:1)
• Болезненность при пальпации объемного образования:
о Боль усиливается при нагрузке, уменьшается при отдыхе
• Положительный симптом Малдера
• Превалентность бессимптомной формы составляет до 33%
• Консервативное лечение: подбор обуви
• Наиболее эффективный метод лечения: резекция
Случай практической диагностики невромы Мортона
Представлено клиническое наблюдение невромы Мортона у пациентки 46 лет. В статье подробно представлена технология ультразвукового исследования стопы при рассматриваемой патологии. Описаны характеристики клинических проявлений и ультразвуковая семиотика поражения межпальцевого нерва. Показано, что в настоящее время ультразвуковое исследование является оптимальным и высокоинформативным методом лучевой диагностики в распознавании невромы Мортона.
Ключевые слова
Для цитирования:
For citation:
B 1876 г. Morton T.G. первые описал заболевание «с необычным и болезненным поражением 4-го плюснефалангового сустава» [1]. До настоящего времени, по мнению большинства исследователей, предполагаемыми причинами развития данного патологического процесса считаются повторные микротравмы и ущемление нерва. Историческая хронология событий, связанная со всесторонним изучением рассматриваемой патологии, стала определяющей в отношении того, что заболевание носит название неврома Мортона. Под этой нозологической единицей следует рассматривать образование периферического нерва, которое манифестирует свое присутствие ограниченным уплотнением и утолщением оболочки пораженного отдела нерва в сочетании с реактивным перерождением его волокон и периневральным разрастанием соединительной ткани [2]. Хроническая травматизация может стать причиной формирования воспалительных инфильтратов, что со временем приводит к сращению эпиневральных тканей с окружающими костно-мышечными структурами [1][3]
Неврома Мортона — проявление туннельного синдрома, возникающего на стопе. Туннельные синдромы являются одной из распространенных форм поражения периферической нервной системы и составляют около 25 % заболеваний этой группы [2]. Заболевание встречается сравнительно редко. Оно связано с компрессией межпальцевого нерва в дистальной части межплюсневого пространства между головками плюсневых костей. В подавляющем большинстве случаев сдавление происходит между головками 3-й и 4-й плюсневых костей в 4 раза чаще у женщин, чем у мужчин [4]. Характерными являются клинические проявление, которые появляются у больных к 50-60 годам, но при наличии провоцирующих факторов и ряда других причин данная патология может развиться практически в любом возрасте.
Одной из основных причин развития невромы Мортона считаются повышенная нагрузка или перенагрузка на передний отдел стопы. Это может быть связано с постоянным ношением обуви на высоких каблуках, использованием слишком тесной обуви, особенно в сочетании с избыточной массой тела и длительной ходьбой [2]. В группе риска находятся люди, чья профессиональная деятельность связана с работой, которая сопровождается длительным пребыванием в положении стоя, спортсмены, занимающиеся соответствующими силовыми видами спорта, больные с различными разновидностями деформации стопы, плоскостопия, а также Hallux valgus на различных стадиях формирования [5].
Различные травмы стопы и её последствия (переломы, вывихи, ушибы) могут провоцировать формирование невромы Мортона в связи с непосредственным повреждением нерва, его сдавлением гематомой, а также в результате развития посттравматического поперечного плоскостопия. К другим провоцирующим факторам следует отнести бурсит или тендовагинит стопы, облитерирующий атеросклероз или облитерирующий эндартериит нижних конечностей, наличие доброкачественной опухоли, липомы в частности, расположенной на уровне плюсневых костей. Указанные выше факторы оказывают вначале раздражающее, а в дальнейшем сдавливающее воздействие на общий ствол межпальцевого нерв. В качестве ответной реакции возникает локальное уплотнение и утолщение оболочки нерва, реактивное перерождение его волокон, периневральное разрастание соединительной ткани [4].
При данном заболевании наиболее характерно наличие боли в области дистальных отделов стопы. Боль носит пульсирующий, «жгучий» характер, при этом она постепенно усиливается и сопровождается онемением, ощущение ходьбы по камням. В ряде случаев пациенты жалуются на дискомфорт и ощущение постороннего предмета, якобы попавшего в обувь. С течением времени указанные симптомы могут исчезать, а затем появляются снова. Обострение чаще провоцируется эскалацией основной причины заболевания [6].
Достаточно часто в диагностических целях применяется рентгенографическое исследование стопы, при котором возможно выявление продольно-поперечного плоскостопия. Однако как рентгенография, так и КТ стопы не позволяют непосредственно визуализировать участок утолщения нерва. При проведении МРТ неврома Мортона определяется как нечетко отграниченный участок с повышенной интенсивностью сигнала. Однако визуализация невриномы при помощи МРТ затруднена и может давать ложноотрицательные результаты. Лучевые методы, в свою очередь, также позволяют исключить наличие опухолей (хондромы, остеомы, липомы), а также травматических повреждений стопы и их последствий (гематомы, посттравматического артрита и деформирующего остеоартроза мелких суставов) [7][8].
Оптимальным методом диагностики выступает ультразвуковая диагностика мягких тканей в области предполагаемой локализации невриномы [9]. В данном контексте следует отметить, что в обозримом прошлом использование метода ультразвуковой диагностики в распознавании заболеваний периферической нервной системы следовало отнести к области туманной научной фантастики.
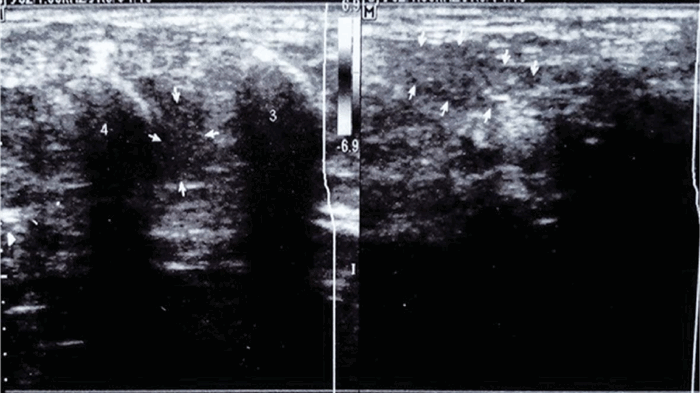
Рисунок 1 (а, б). (а) — поперечное сканирование, лоцируется утолщение межпальцевого нерва между головками 3-й и 4-й плюсневых костей сниженной эхогенности, нормальная слоистая структура нерва не прослеживается; (б) — продольное сканирование веретенообразного утолщения межпальцевого нерва на протяжении до 2 см, оболочки нерва четко не визуализируются.
Figure 1 (a, b). (a) — transverse scanning, thickening of the interdigital nerve is located between the heads of the 3rd and 4th metatarsal bones of reduced echogenicity, the normal layered structure of the nerve is not traced; (b) — longitudinal scanning, spindle-shaped thickening of the interdigital nerve for up to 2 cm, the sheath of the nerve is not clearly visualized.
Клиническое наблюдение
Женщина 46 лет обратилась с жалобами на наличие интенсивных болей между 3-м и 4-м пальцами правой стопы, усиливающиеся при нагрузке, иногда «стреляющие», отдающие в остальные пальцы, кроме того больная отмечала чувство онемения, ощущения ходьбы босиком по камням. При визуальном осмотре имелся отек, небольшая гиперемия и болезненность мягких тканей по тыльной поверхности плюсны. Больная имела избыточный вес; длительно работает продавцом в магазине.
Болевые ощущения появились несколько лет назад. Обратилась к врачу. Проходила лечение с диагнозом «артрозо-артрит» мелких суставов правой стопы. Больной было выполнено рентгенографическое исследование в двух проекциях, которое не выявило изменения костной структуры.
Отсутствие улучшения состояния, нарастание болевого синдрома в правой стопе послужили поводом обращения больной на консультацию к неврологу, который направил её в отдел лучевой диагностики РостГМУ Было решено осуществить ультразвуковое исследование, которое проводилось на аппарате «My Sono U6» линейным датчиком 7,5 МГц. Выполнялось продольное и поперечное сканирование мягких тканей и суставов плюсны правой стопы по подошвенной и тыльной поверхностям. При этом учитывалось наличие жидкости в плюсневой сумке, которая была расположена кпереди от межпальцевого нерва между головками плюсневых костей т.к. при воспалении сумки в ней, как правило, присутствует жидкость.
В результате проведенного исследования было выявлено наличие локального веретенообразного утолщения межпальцевого нерва между головками 3-й и 4-й плюсневых костей правой стопы на протяжении до 2 см. Утолщение представляло собой образование неоднородной гипоэхогенной структуры с нарушением нормальной слоистой структуры нервного ствола. При сканировании в продольном направлении при динамической пробе прослеживалась четкая связь имеющихся изменений с межпальцевым нервом. Мягкие ткани по тыльной поверхности этой зоны были незначительно утолщены за счет подкожного отека. При лоцировании во время проведения компрессии отмечалась значительная болезненность.
В представленном клиническом случае только применение ультразвукового метода диагностики позволило выявить причину вышеописанных жалоб больной, визуализировать зону поражения межпальцевого нерва между головками 3-й и 4-й плюсневых костей, квалифицировать обнаруженные патологические изменения как неврому Мортона, дать ей подробную и объективную характеристику. Результативность проведенного исследования в последующем определила назначение нашей пациентке адекватного лечения.
Список литературы
1. Morton T.G. // Am. J. Med. Sci. - 1876. - P. 37-45.
2. Baert A.L., Sartor K. High-Resolution Sonography of the Peripheral Nervous System. - Berlin, Heidelberg, New York: Springer, 2003.
3. Beggs I. Sonografic appearanscesof nerve tumors // J. Clin. Ultrasound. - 1999. - V. 27. № 7. - P. 363-368.
4. Истомин И.С., Левин А.Н., Кузьмин В.И. и др. Болезнь Мортионакак туннельный синдром интреметатарзаль-ного канала // Вестник травматологии и ортопедии им. Н.И.Приорова. - 2006. - № 1. - С. 75-81.
5. Owens R., Gougoulias N., Guthrie H., Sakellariou A. Morton’s neuroma: clinical testing and imaging in 76 feet, compared to a control group // Foot Ankle Surg. - 2011. - Vol. 17. -P. 197-200.
6. Пахомов И.А., Садовой М.А., Прохоренко В.М., Кирилова И.А. Особенности диагностики и лечения пациентов с невромой Мортона: Материалы II Международной конференции по хирургии стопы и голеностопного сустава. СПб., 2008.
7. Волков Г.П., Бабаев М.В. Возможности ультразвукового исследования в диагностике посттравматических нейропатий периферических нервов. // Мат. XI Межвузовская конференция с международным участием «Обмен веществ при адаптации и повреждении», - Ростов-на-Дону, 2012. С. 77 - 78.
8. Еськин Н.А., Голубев В.Г., Богдашевский Д.Р. и др. Эхография нервов, сухожилий и связок // SonoAce International. - 2005. - № 13. - С. 82-94.
9. Салтыкова В.Г. Роль ультразвукового исследования в диагностике туннельных невропатий // Ультразвуковая и функциональная диагностика. - 2011. - № 4. - С. 43-46
Об авторах
Волков Геннадий Павлович - доцент кафедры лучевой диагностики ФПК и ППС, врач ультразвуковой диагностики отделения ультразвуковой диагностики.
Конфликт интересов: неи
Бабаев Михаил Вартанович - профессор, заведующий кафедрой лучевой диагностики и лучевой терапии.
Неврома Мортона
Неврома Мортона — это доброкачественное утолщение, представляющее собой разрастание фиброзной ткани на стопе в области подошвенного нерва стопы. Данное заболевание упоминается как метатарзалгия Мортона, синдром Мортона, болезнь Мортона, межпальцевая неврома, неврома стопы, периневральный фиброз и синдром мортоновского пальца.
Развивается патологическое новообразование в основном в области третьего межплюсневого промежутка (область основания между третьим и четвёртым пальцами на стопе). В основном встречается одностороннее поражение нерва, но крайне редко наблюдается и двухстороннее.
Патогенез
Механизм развития невромы Мортона изучен недостаточно, однако предложен ряд гипотез. При изучении морфологического материала были сделаны выводы о том, что при данной патологии на межплюсневой веточке большеберцового нерва возникает утолщение, при этом исследователь полагал, что это не истинная неврома, а псевдоневрома, подобная той, которая развивается в стволе срединного нерва выше места его компрессии при синдроме запястного канала. Позже были описаны изменения, которые колебались от утолщения стенки до полной облитерации просвета артерии, питающей нерв и прилегающие ткани на данном участке стопы, было сделано заключение об ишемической природе патологического процесса.
В настоящее время считают, что пусковым моментом являются повторные, множественные микротравмы и компрессия нерва, который проходит между 3-й и 4-й плюсневыми костями, вследствие чего происходят утолщение поперечной межплюсневой связки стопы, разделение ее на волокна и формирование отека.
Так называемая патологическая межплюсневая связка стопы ведет к постоянному сдавлению и смещению медиального подошвенного нерва и сопровождающих его сосудов, вызывая его ишемию. Современные исследования показали, что средний размер невромы в длину составляет 0,95–1,45 см, а в ширину — 0,15–0,65 см, т. е. это образование вытянутой, веретенообразной формы.
Бессимптомное протекание метатарзалгии Мортона возможно в случае, если размер невромы менее 5 мм . Прогрессирование заболевания ведет к появлению сначала стреляющих, ноющих болей в области 3–4-го пальцев стопы, возникающих после физической нагрузки, в сочетании с расстройствами чувствительности. В ночное время дискомфортные ощущения в стопе практически не появляются. Если пациент вовремя не обращается за медицинской помощью, симптомы заболевания нарастают.
С течением времени увеличиваются частота и интенсивность болей, сокращается временной промежуток от момента начала нагрузки и до возникновения симптомов. В итоге боли приобретают острый, жгучий характер, начинают появляться в состоянии покоя, часто формируется ощущение присутствия чужеродного предмета в обуви, но при этом внешних изменений в стопе не наблюдается. При пальпации болевые ощущения резко усиливаются. Параллельно с прогрессированием болевого синдрома возможно нарастание сенсорных расстройств, вплоть до анестезии.
Клиническая диагностика данного патологического состояния несложна. Прежде всего она основывается на характерной локализации болевого синдрома. При пальпаторной компрессии 3-го межплюсневого промежутка в течение 30–60 с. пациент, как правило, начинает испытывать онемение и ощущение жжения. Двигательные расстройства нехарактерны. Сенсорные нарушения подтверждают невральное поражение.
Говоря об инструментальных исследованиях метатарзалгии Мортона, необходимо отметить, что магнитно-резонансная томография, к сожалению, не всегда подтверждает клинический диагноз и в ряде случаев дает сомнительные результаты. Выполнение компьютерной томографии стопы редко дает какую-либо информацию в связи с отсутствием отложения минералов в данном мягкотканном образовании. Однако благодаря методам рентгенографии иногда можно определить узурацию кости в месте сдавления невромой.
Ультразвуковое исследование является одним из ведущих методов диагностики состояния мягкотканных структур стопы. Однако в нашей стране использование УЗИ для диагностики заболеваний периферических нервов недостаточно развито.
Регресс болевого синдрома после лечебно-диагностической блокады межплюсневого нерва раствором местного анестетика является убедительным признаком, свидетельствующим в пользу невромы.
Боль в стопе и пальцах часто наблюдается в клинической практике, в большинстве случаев она вызвана деформацией стопы, отмечающейся при различных патологических состояниях, в частности при плоскостопии или хроническом тендините ахиллова сухожилия. Вместе с тем при существенной деформации стоп не всегда развивается выраженный болевой синдром, как, например, у пациентов при наследственной спастической параплегии.
- синовит плюснефалангового сустава,
- стресс-переломы плюсневых костей,
- артрит плюснефаланговых суставов,
- остеонекроз головок плюсневых костей,
- опухолевые поражения кости,
- заболевания поясничного отдела позвоночника с иррадиацией боли в область межплюсневых промежутков.
- разгрузка стоп,
- периодическое использование плюсневых прокладок и подъемников,
- ношение обуви с ретрокапитальной опорой.
При недостаточном эффекте выполняются инъекции глюкокортикостероидов в межплюсневый промежуток с тыльной стороны стопы под ультразвуковым контролем , что в половине случаев приводит к улучшению течения заболевания, а в трети случаев — к полному выздоровлению. При наличии у пациента деформирующего артроза возможно назначение профилактической терапии хондропротекторами.
В случае резистентности к консервативным методам лечения больным предлагается оперативное лечение. При этом имеется несколько различных подходов к лечению синдрома Мортона хирургическим путем
Наиболее распространенная операция, выполняемая под местной анестезией, — удаление невромы. Поскольку она является частью нерва, гипертрофированный и воспаленный его участок иссекается. В большинстве случаев это устраняет болевой синдром, но, как правило, на стопе остается небольшой участок невыраженного онемения, который почти всегда не ощущается, пока пациент не дотронется до него. Двигательная и опорная функции стопы не страдают. Процесс реабилитации в среднем составляет 2–4 нед., в течение которых больному рекомендуют уменьшить нагрузку на стопу.
Некоторые хирурги считают, что иссечение воспаленного участка нерва в качестве первичного хирургического метода слишком радикально. Операция по рассечению (релизу) поперечной связки между плюсневыми костями устранит сдавление нерва. Одним из преимуществ этого метода является отсутствие сенсорных расстройств. В том случае, если эта операция не приводит к успеху, возможно иссечение невромы.
Остеотомия 4-й плюсневой кости является наименее используемым методом оперативного лечения рассматриваемой патологии. Суть вмешательства состоит в том, чтобы за счет смещения головки 4-й плюсневой кости после остеотомии (искусственного перелома) достичь декомпрессии нерва. Такая манипуляция выполняется под рентгеновским контролем через разрез или прокол кожи, не превышающий 2 мм.
Анализ эффективности хирургического лечения невромы Мортона показал наличие отличных результатов (полное отсутствие болевого синдрома и другой симптоматики) в 45% случаев, хороших (значительное уменьшение болевого синдрома и почти полный регресс неврологической симптоматики) — в 32%, в 15% случаев исходы были удовлетворительными (болевой синдром уменьшился незначительно, неврологическая симптоматика сохраняется), в 8% — неудовлетворительными (операция не принесла какого-либо улучшения). Низкая эффективность оперативных вмешательств связывается с формированием истинной ампутационной невромы в области проксимальной части межплюсневого нерва.
Неврома Мортона
Неврома Мортона, также известна как неврома стопы, представляет собой заболевание, которое характеризуется неприятными болевыми ощущениями из-за воспалительного процесса и утолщения нерва стопы между головками плюсневых костей. Чаще встречается среди женской половины населения из-за длительного ношения обуви на высоких каблуках, но также бывает и у мужчин.
Причиной обращения в клинику служит сильная боль, которая усиливается к вечеру и при любых физических упражнениях.
В центре GMS Hospital вам окажут помощь высококвалифицированные специалисты, мы занимаемся лечением невромы Мортона по современным международным протоколам. Проводится как консервативное, так и хирургическое лечение.
Для записи на консультацию вам необходимо позвонить по номеру телефона или записаться самостоятельно онлайн через сайт клиники. В нашем центре вам будет предоставлен осмотр врача, комплекс диагностических обследований и необходимое лечение.
Подробнее о заболевании
Неврома Мортона часто встречаемая патология, она характеризуется фиброзным утолщением тканей стопы, которые расположены вокруг подошвенного нерва. Он проходит между третьей и четвертой плюсневыми костями.
За частотой поражения различают – односторонние и двусторонние невромы. Последние встречаются намного реже.
Данное заболевание также известно, как межпальцевая неврома, синдром Мортона, межплюсневая неврома, синдром мортоновского пальца и периневральный фиброз.
Причины болезни
Среди причин возникновения данного заболевания выделяют:
- длительное ношение обуви на высоком каблуке;
- механическая травма, которая вызывает сдавление нерва, проходящего между 3 и 4 пальцем;
- наследственная предрасположенность;
- различные инфекции нижних конечностей;
- избыточная масса тела, которая оказывает сильное давление на область стопы;
- ушибы, травмы, заболевания ног (острые и хронические);
- плоскостопие;
- ношение неудобной узкой обуви;
- повышенная физическая активность;
- новообразования в области стопы.
В зоне риска находятся:
- продавцы, парикмахеры, модели, работники офисной компании;
- теннисисты, бегуны.
Симптомы заболевания
Основные клинические признаки болезни:
- онемение пальцев пораженной нижней конечности;
- чувство покалывания между пальцами;
- нарушение чувствительности третьего и четвертого пальцев стопы, вплоть до ее потери;
- ощущение инородного тела под пораженной стопой;
- невозможность носить обувь, появление дискомфорта и приступов жгучей боли, прострелов;
- отек в области пораженной стопы;
- боль при физических нагрузках.
Все вышеперечисленные клинические симптомы также могут встречаться и при других травматологических и неврологических патологиях. Поэтому очень важно провести правильную и достоверную диагностику для выбора нужного лечения.
В отделении центра GMS Hospital врачи проведут вам профессиональный осмотр, дифференциальную диагностику невромы Мортона с другими патологиями с использованием современных методов исследования. А также подберут индивидуальную тактику лечения.
Стоимость лечения невромы Мортона
| Название | Цена |
| Иссечение невромы Мортона | 118 800 руб. |
Читайте также:
