Невус Дюперра
Добавил пользователь Валентин П. Обновлено: 07.01.2026
Невус – это доброкачественное новообразование кожи. Как правило, в его состав входят пигментные клетки, реже другие типы тканей. Он может носить врожденный или приобретенный характер, быть совершенно безопасным или грозить развитием меланомы. Последняя является одной из самых агрессивных злокачественных опухолей, способных быстро метастазировать. Своевременная диагностика образований, контроль за их состоянием и лечение (иссечение) при необходимости позволяет уменьшить риск развития осложнений.
Классический (меланоформный, меланоцитарный) невус может встречаться как у ребенка, так и у взрослого. Он представляет собой скопление клеток, содержащих меланин, в том или ином слое кожи. Как правило, на коже новорожденного нет или практически нет образований, первые родинки появляются в течение первого года жизни, а период активного появления новых невусов начинается после пятилетнего возраста. В среднем, 2 ребенка из 100 рождаются с гигантскими образованиями, представляющими серьезный косметический дефект и имеющими высокий риск злокачественного перерождения.
Классификация невусов
В зависимости от причины появления невус у ребенка может быть врожденным и приобретенным. Врожденные видны сразу после рождения или становятся заметными в первый год жизни. Приобретенные формы возникают в любом возрасте на фоне воздействия негативных факторов.
Размер образования позволяет выделить следующие виды родинок:
- мелкие: не превышают 1,5 мм в диаметре;
- средние: имеют размер от 1,5 мм до 10 мм;
- крупные: превышают 10 мм;
- гигантские: захватывают большие участки кожи.
В зависимости от места скопления пигментных клеток выделяют эпидермальные (располагаются в верхнем слое кожи), внутридермальные (формируются в глубоких слоях), пограничные (находятся между эпидермисом и дермой).
Симптомы невусов у детей
Гистологическое строение, размер, особенности цвета, формы и расположения позволяют выделить несколько разновидностей родинок, каждая из которых имеет свои симптомы.
Пограничный пигментный невус
Относится к меланомоопасным образованиям. Представляет собой плоский узелок, имеющий серую, черную или коричневую окраску. Размер редко превышает 1 см. Поверхность образования отличается гладкостью и не имеет никаких волосков. Родинка может находиться на любом участке тела, в том числе на коже ладоней и стоп. Как правило, она является одиночным, хотя изредка врачи наблюдают и множественные элементы.
Невус Ота
Располагается исключительно на лице, чаще всего в районе глаза, щеки или верхней челюсти с одной стороны. Представляет собой обширное по площади образование, одиночное или состоящее из множества сливающихся элементов, имеющих темно-синюю окраску. Патология чаще встречается у представителей монголоидной расы.
Гигантский пигментный невус
Образование имеет большие размеры вплоть до 40 см в диаметре и нередко увеличивается по мере роста ребенка. Поверхность родинки имеет черную или серую окраску и неровную поверхность с волосками на ней.
Невус Дюбрея
Образование не возвышается над поверхностью кожи, имеет неправильную форму, которая визуально похожа на географическую карту. Диаметр родинки обычно колеблется в пределах 2-6 см, а окраска варьирует от серого и коричневого до синеватого. Иногда на поверхности невуса располагаются единичные узелки и бляшки.
Линейный невус
Образование представляет собой скопление пигментированных образований, расположенных в виде цепочки. Длина ее может быть различной, как и количество узелков. Как правило, линейный невус обнаруживаются у ребенка сразу после рождения.
Синий невус
Возвышается над поверхностью кожи в виде полусферы диаметром не более 1 см. Характерный признак – голубоватая, синяя или сине-коричневая окраска. На ощупь образование мягкое, волос на поверхности не имеет.
Диспластический невус
Родинка с неровными, размытыми краями, неравномерной окраской (от светло-коричневого до темно-коричневого), пятнами и узелками на поверхности. Как правило достигает 6 и более мм в диаметре.
Сальный (себорейный) невус
Этот невус представляет собой опухоль из измененных клеток сальных желез и волосяных фолликулов, которая формируется у ребенка вскоре после рождения. Диаметр составляет 1-9 см. Как правило, образование располагается на лице, на волосистой части головы, на шее и возле ушей. В детстве имеет гладкую поверхность бледно-розового цвета, но к подростковому периоду становится выпуклым и бугристым.
Внутридермальный меланоцитарный невус
Представляет собой скопление пигментных клеток в толще дермы. Это наиболее распространенный вид родинки. Внешне выглядит как плоское образование округлой формы и коричневого цвета.
Фиброэпителиальный невус
Представляет собой выпуклое, мягкое на ощупь образование, имеющее ножку. Размер редко превышает 1-1,5 см, а цвет может быть как естественным (оттенок кожи), так и розоватым, красноватым, сиреневым, синюшным или даже коричневым. Поверхность обычно гладкая, на ней могут появляться волоски (по одиночке или пучками), иногда видна характерная сосудистая сетка. Чаще всего подобные родинки возникают на лице или туловище.
Сложный пигментный невус
Образование носит доброкачественный характер, имеет округлую форму и возвышается над поверхностью кожи. Диаметр родинки редко превышает 1 см. Окраска обычно темно-коричневая или черная. В большинстве случаев образование формируется на лице или волосистой части головы.
Невус Сеттона
Характерным признаком этого вида родинок является участок обесцвеченной кожи вокруг него. При этом само образование представляет собой узелок округлой формы коричневого или светло коричневого цвета с четкими границами.
Монгольское пятно
Специфическая разновидность невуса, характерная для представителей монголоидной расы. Представляет собой участок серо-синюшного или коричневого цвета, расположенный в области крестца, поясницы, ягодицы, реже на задней поверхности бедра или голени, на спине. Размеры пятна могут различаться от небольших (2-3 см в диаметре) до огромных. В большинстве случаев образование проходит самостоятельно к 4-5 годам или к началу полового созревания. Крайне редко сохраняется у взрослых.
Причины
В большинстве случаев невусы у детей носят врожденный характер. Они формируются в период внутриутробного развития на фоне неправильной миграции пигментных клеток. Возможно, эти процессы возникают на фоне острых и хронических интоксикаций матери (в том числе, курения и злоупотребления алкоголем), различных патологий беременности, аллергических реакций. Также доказана роль наследственного фактора.
Приобретенные образования возникают на фоне воздействия неблагоприятных факторов: избыточной инсоляции, постоянной травматизации этого участка кожи, гормональных сбоев, некоторых инфекций, а также при облучении.
Диагностика
Диагностика любых видов родинок производится в кабинете детского дерматолога. Основная задача врача заключается в определении типа образования и риска его перерождения в злокачественную опухоль. Для этого используются следующие методики:
- сбор жалоб и анамнеза (время появления образования, динамика его развития и т.п.);
- визуальный осмотр новообразования;
- дерматоскопия: изучение с помощью специального увеличивающего устройства.
Биопсия образований, как правило, производится только после их удаления, поскольку травматизация родинки может стать причиной ее малингизации.
Невус Дюперра
КЛАССИФИКАЦИЯ ПИГМЕНТНЫХ НОВООБРАЗОВАНИЙ КОЖИ 2014
Классификация меланоцитарных поражений кожи
I. Доброкачественные новообразования эпидермального меланоцитарного происхождения
Обычные невомеланоцитарные приобретенные невусы
Плоские поражения:
— невус плоский однородный коричневый
— невус плоский однородный розовый
— невус кокардный
— невус с эксцентрической пигментацией
— невус с мелкими темными точками
— невус с перифолликулярной гипопигментацией
— невус лентигинозный
Равномерно возвышающиеся поражения:
— невус равномерно возвышающийся коричневый
— невус равномерно возвышающийся розовый
Поражения с плоской периферией и возвышающимся центральным компонентом:
— невус с плоской периферией и слегка возвышающимся центральным компонентом однородный коричневый
— невус по типу «затмения»
— невус по типу «яичницы»
Куполообразные и папилломатозные поражения:
— невус Мишера
— невус папилломатозный Унны
Прочие поражения:
— невус в темной коже
— невус на ножке
— невус кератотический
Невусы невомеланоцитарные атипичные особых локализаций:
— невусы акральные
— невусы ногтевого ложа
— невусы генитальные
— невусы волосистой части головы
— невусы, расположенные в проекции молочных линий
Невусы невомеланоцитарные особые:
— невус пятнистый
— гштоневус
— невус Мейерсона
— невус из баллонообразных клеток
— невус беспигментный
— невус невомеланоцитарный рецидивирующий
— невус Дюперра
— невусы меланоцитарные лимфатических узлов
Невусы веретеноклеточные и/или эпителиоидно-клеточные:
— невус Шпиц
— невус Копфа
— невус Рида
II. Доброкачественные новообразования дермального меланоцитарного происхождения
Невусы голубые:
— невус голубой простой
— невус голубой клеточный
— невус голубой клеточный беспигментный
— невус комбинированный
— невус глубоко пенетрирующий
Меланоцитозы дермальные:
— пятно монгольское
— невус Ямамото
— невус Ота
— невус Хори
— невус Ито
— невус Хидано
III. Доброкачественные новообразования с меланоопасным потенциалом
Врожденные неиомеланоцитарные невусы:
— мелкие, средние, гигантские
Диспластические невусы
Лентиго злокачественное
IV. Злокачественные меланоцитарные опухоли
Меланома поверхностно распространяющаяся
Лентиго-меланома
Меланома узловая
Меланома акральная лентигинозная:
— ладонно-подошвенная форма
— подногтевая форма Меланомы особых локализаций:
— полости рта
— полового члена
— наружных женских половых органов
— аноректальной области
Меланома беспигментная
Меланома десмопластическая
Меланома нейротропная
Меланома у детей
Меланома шпицподобная
Невус голубой злокачественный
V. Меланоцитарные гиперплазии
Лентиго простое
Лентиго, вызванное УФО:
— при ксеродерме пигментной
— солнечное
— сетчатое
— ПУВА-лентиго
— вызванное UVA-лампами для загара
Лентигинозы ограниченные:
— лентигиноз сегментарный
— лентиго акральное
— лентигиноз слизистых оболочек
Меланозы меланоцитарные диффузные:
— лентиго генерализованное идиопатическое
— меланоз врожденный диффузный Заболевания, ассоциирующиеся с лентигинозом
Классификация меланиновых поражений кожи
I. Меланозы меланиновые, генетически обусловленные
Эфелиды
Веснушки аксиллярные
Меланоз периорбитальный наследственный
Гипермеланоз невоидный линейный и завитой
Синдром Блоха—Сульцбергера
Синдром Франческетти—Ядассона
Атрофодермия линейная Мулена
Пятна цвета «кофе с молоком»
Заболевания, ассоциирующиеся с пятнами цвета «кофе с молоком»
II. Меланозы меланиновые, вызванные эндокринными факторами
Болезнь Аддисона
Синдром Нельсона
Гипертиреоидизм
Лейкодистрофия меланокожная
Меланозы при беременности
Мелазма
III. Меланозы меланиновые? вызванные метаболическими факторами
Гемохроматоз
Порфирия поздняя кожная
Меланоз печеночный
Меланоз уремический
Меланоз кахектический
Меланоз диффузный, исходящий из меланомы
Меланозы меланиновые, вызванные дефицитом витаминов и белка
IV. Меланозы меланиновые, вызванные физическими факторами
Меланоз актинический
Меланоз постожоговый
Меланоз кожи при тепловом воздействии Бушке—Эйхорна
Меланоз кожи от механического воздействия
V. Меланозы меланиновые, вызванные химическими веществами
Меланозы медикаментозные и пищевые
Эритема фиксированная лекарственная
Меланоз при химических ожогах кожи
Брелок-дерматит
Фитофотодерматит
Меланоз токсический ретикулярный
Меланоз дегтярный
VI. Меланозы меланиновые поствоспалительные
Меланозы, образовавшиеся из неостровоспалительных дерматозов
Меланозы, образовавшиеся из островоспали¬тельных дерматозов
Меланозы постинфекционные
Меланозы паразитарные
VII. Прочие меланиновые меланозы
Пигментация лба линейная
Дерматоз пигментный околоротовой Брока
Эритема дисхромическая стойкая
Эритромеланоз фолликулярный лица и шеи
Меланоз и гемосидероз кожи ограниченный
Меланоз транзиторный пустулезный новорожденных
ист. Ламоткин И.А. Меланоцитарные и меланиновые поражения 2014 г.
Невус
Все новообразования кожи, синтезирующие пигмент меланин, происходят из одной общей клетки – меланоцита. Невус - это новообразование меланоцитарного происхождения, имеющее доброкачественный характер. Обыватели невус именуют «РОДИНКОЙ». Обобщая их разновидности, можно выделить основные виды: простой невус, ювенильный невус, голубой невус, Саттон невус, врождённый гигантский невус, диспластический невус, невус Рида, меланоз Дюбрейля.
Давайте теперь более подробно рассмотрим хотя бы часть из них, наиболее часто встречающиеся и занимающие наши мысли, а главное, рождающие вопросы.
Простой невус
Наиболее частое из всех пигментообразующих образований кожи. Он видоизменяется по мере старения организма. В детском возрасте он обычно плоский и цветной (различные оттенки коричневой окраски). После 30-35 лет невус, как правило, начинает увеличиваться и по площади, и в высоту, а также, что немаловажно, теряет свою яркую окраску, приобретая телесный цвет. Визуально же, мы с вами в зеркале с возрастом отмечаем перерождение коричневого пятнышка в плотное, объёмное образование телесного цвета, иногда в виде «тутовой ягоды». Такие невусы чаще всего удаляют только из косметических соображений, либо из-за постоянной травматизации в случае их больших размеров или уязвимой локализации.
Чаще всего, при гистологическом исследовании, мы с вами видим не просто термин «простой невус», а различные варианты его: интрадермальный, сложный, смешанный, пограничный и т.д. Эти термины зависят от расположения невусных клеток в структурах кожи. Простой невус можно удалять как лазером, так и радиоволновым скальпелем или электрокоагуляцией. Вариантов предостаточно, и выбор зависит от того, каким вариантом техники владеет Ваш врач.
Лазер Аппарат «Латус».
Радиоволновой метод аппарат «Сургитрон».
Голубой невус
Очередной интересный вид невусов – голубой. Описан впервые ещё в 1906 году. Как его только не «обзывали» - и «доброкачественная меланома» и «меланосаркома с лучшим прогнозом». Однако дальнейшее исследование доказали, что это всего лишь – невус.
Данный вид невусов единственный не связан с эпидермисом и залегает в дерме (глубоко в коже). Так как меланоциты в этом невусе очень активны, они продуцируют столько пигмента, что он, просвечивая сквозь толщу дермы, создаёт такой оптический эффект, что мы видим с вами голубой цвет кожи над поверхностью невуса.
Голубому невусу все возрасты покорны, но чаще всего он определяется у женщин, преимущественно на лице, кистях, стопах. Визуально мы с вами определяем в коже либо пятно, либо бляшку, выбухающую из толщи голубого, а то и синего цвета. Поверхность кожи над невусом не изменена, но волос мы не увидим. Размеры образования до 1.5 см. Крайне редко из голубого невуса возникают меланомы. Но! Из - за схожести клинической картины меланомы и голубого невуса их предпочитают удалять. Помогут в диагностике сроки возникновения. Чем дольше история развития, тем больше вероятность, что это голубой невус. Он может существовать десятками лет без какой-либо динамики. Так как голубой невус лежит глубоко, удаляют его хирургическим путём.
Невус Саттона (гало - невус)
Наиболее часто диагностируется у детей. Имеют характерную клиническую картину: вокруг пигментного пятна с течением времени начинает появляться белесоватый (депигментированный) венчик. Этот венчик растёт, а пятно уменьшается, до полного его исчезновения со временем. Саттон - невус чаще всего локализуется на коже туловища и конечностей. Пациенты иногда могут даже иметь субъективные ощущения в зоне венчика - чувство распирания и зуд. Почему? А потому, что в этой области формируется массивный инфильтрат из иммунных клеток. Клетки невуса в этой области поглощаются иммунокомпетентными клетками - так происходит самопроизвольная резорбция пигментного невуса (это иммунная реакция организма на невус). В 1972 году была статья Lewis и Copeman, которые расценили этот феномен как синдром «крушения» развития меланомы в начальной стадии - как выраженный иммунный ответ организма. Однако, дальнейшиих полномасштабных исследований не проводилось.
В любом случае - невус Саттона - новообразование доброкачественное, удалять его не надо, потерпите - само пройдёт. Пройдет время и белесоватое пятно приобретет цвет обычной кожи и не будет выделяться по цвету.
Очень редко может встречаться у взрослых, обычно его диагностируют у детей, потому он и называется ювенильный.
Клиническая картина: визуально напоминает бляшку с розовато-красным оттенком коричневого цвета. Чёткий контур, диаметром до 0.8 см в большинстве случаев. Кожный рисунок на поверхности невуса сохранен. При травме невуса возникает бурая корка. Чаще всего располагается на коже лица, крайне медленно растёт. Не является меланомоопасным. Хотя в названиях, в интернете, мы часто видим термин ювенильная меланома. Это название связано с трудностями гистологической диагностики - их выраженной схожести. В случае, когда специалист сомневается в диагнозе целесообразно удаление данного невуса с обязательной гистологической верификацией. Хотя, учитывая возраст и клиническую картину, чаще всего эти новообразования просто динамически наблюдаются.
Меланомоопасные невусы
Помимо часто встречающихся невусов, которые можно просто наблюдать, существуют и меланомоопасные невусы - их нужно не столько наблюдать, сколько удалять для исследования. В связи с этим и особое к ним отношение. Кто предубеждён, тот предупреждён. Группа пациентов с данными диагнозами нуждается в профилактическом удалении этих образований. В случае множественного характера - постоянное динамическое наблюдение. Давайте рассмотрим их подробнее.
Из всех доброкачественных меланоцитарных образований предшественниками меланомы можно назвать 3 вида невусов:
Меланоз Дюбрейля. Данное образование появляется у пожилых людей и лиц старческого возраста, чаще у женщин на открытых участках тела. Клиническая картина представлена в виде желтовато-коричневого пятна с равномерным окрасом всей поверхности. Крайне медленно, в течение многих лет оно увеличивается по площади, приобретая все более размытые очертания, приобретая пестроту (полихромию) в окраске - коричневые, серые, белесоватые цвета. На фоне этого пятна, иногда прослеживается единичный волосяной покров. Однако в 30-40 % случаев происходит озлокачествление этого пятна и переход из меланоза в меланому. Визуально, мы с вами это определим по появлению бляшек более тёмного цвета и более плотной консистенции на поверхности пятна. С момента появления желтоватого пятна до развития меланомы может пройти несколько десятков лет. Но, в связи с ухудшением экологической ситуации на планете, появление меланоза Дюбрейля всё чаще регистрируется у лиц среднего возраста. Это заболевание требует хирургического лечения, но при больших размерах иногда ставится вопрос о проведении близкофокусной рентгентерапии.
Невус Рида. Впервые невус описан Ричардом Ридом в 1975 году, почему и назван в честь него. Обнаруживается обычно у детей в возрасте от 6 до 17 лет. Его излюбленная локализация на лице, шее и груди. Имеет единичный характер. Обычно выглядит как бляшка или пятно темно-коричневого цвета, мягко-эластической консистенции, поверхность его гладкая, блестящая. Довольно часто имеет более темный фестончатый край. По периметру невуса иногда можно увидеть розового цвета папулы или выступы в виде лучей. Диаметр невуса обычно не превышает 1 сантиметра. Довольно часто по периметру виден розовый венчик. Лечебная тактика при обнаружении этого образования достаточно однозначна - эксцизионная биопсия - это хирургическое удаление новообразования в пределах здоровых тканей и их гистологическое исследование.
Диспластический невус. У него есть другие названия невус Кларка, либо лентигинозная маланоцитарная дисплазия и последнее, более современное название, клинически атипичный невус. Патология достаточно неоднозначная из-за сложности его дифференциальной диагностики. Этот невус диагностируют в более молодом и среднем возрасте у людей на туловище, обычно на закрытых участках кожи, как это не парадоксально. На вид это пятна, имеющие темно-коричневую окраску, неоднородную, но с четкими фестончатыми краями. Поверхность невуса обычно гладкая, может быть немного приподнятая, «зернистая». Как правило диспластические невусы имеют множественный характер, но бывают и единичные. Самое неприятное в этом диагнозе, что при наличии множественных диспластических невусов характерен высокий риск развития меланомы. Этот риск возрастает, если меланомы диагностировались у ближайших родственников.
Важно
Сочетание меланомы с большим количеством (более 50-ти) диспластических невусов у самого пациента и наличие диспластических невусов у его ближайших родственников объединено в так называемый FAMMсиндром. Риск же появления меланомы на фоне множественных диспластических невусов у следующих поколений по разным литературным данным равен от 90 до 100%.
Поэтому, пациенты, имеющие более 50 невусов на коже и меланому у родственников должен наблюдаться у онколога всю жизнь. Почему? Потому, что очень часто невусы, визуально определяемые как диспластические, гистологически могут ими и не быть. Так и в обратном порядке - невусы удаляемые как сложные, смешанные, пограничные (варианты простого невуса) являются диспластическими при гистологическом исследовании.
Диспластический невус - это в первую очередь именно ГИСТОЛОГИЧЕСКИЙ диагноз.
Но, далеко не каждый диспластический невус перейдёт в меланому. По рекомендациям ВОЗ при множественном характере невуса целесообразно наблюдение и только в случае изменений невуса или его роста более чем на 1-2 мм в год следует его удалять. Удалять его следует с обязательным морфологическим исследованием и в пределах здоровых тканей. Лучше делать это в специализированном учреждении в виду большого числа ложноположительных гистологических диагнозов в связи с трудностями морфологической диагностики. Уж очень схожи диспластический невус и меланома.
Давайте подведём итог. Если мы видим с Вами признаки меланомоопасного невуса - то в этом случае его обязательно надо показать онкологу и рассмотреть возможность его удаления с морфологическим изучением патоморфологом. Если Ваш доктор сообщил при осмотре, что этот вид невуса, с которым вы обратились не является опасным, то удалять его следует когда он травмируется или с косметической целью.
Вопросы и ответы:
1. В чем причина превращения знакомой родинки в злокачественную опухоль?
Главной причиной все исследователи называют ультрафиолетовое излучение. Даже одно «обгорание» в жизни может запустить механизм появление той первой «злой» клетки. А уж солярий - это зло в квадрате для кожи.
Второй, но не менее важной причиной мы можем назвать травму невуса. Хроническую травму! Если вдруг, Вы травмировали (содрали, срезали, сковырнули) невус, это не повод для паники. Меланомы за сутки не образуются - это не пожар. Меланоме нужно достаточно много времени и условий для развития.
К причинам мы можем с вами отнести еще и наследственность и плохую экологию. Рост заболеваемости меланомой растёт из-за плохой экологии, а мы с вами передаём мутации в генах нашим детям. Что же тут удивляться.
2.Есть ли разница между родинкой и невусом?
- Нет, это одно и то же. И в начале текста мы с вами это уже обсудили.
3. Нужно ли обращаться к специалисту, если родинок много?
- Нужно не только обращаться, но и наблюдаться постоянно у него.
4. В каком случае нужно обращаться к врачу?
В случае, если Вы заподозрили у себя меланомоопасный невус, либо саму меланому.
В случае травмы невуса, но не ранее 2-3 недель после травмы, чтобы специалист увидел реальную картину невуса, а не воспаление на месте травмы.
5. Родинка отвалилась сама, опасно ли это?
- Родинки сами не отваливаются. При кератомах, иногда при повреждении фрагменты бляшки могут отваливаться. Так что, нет, это не опасно.
6. Нужно ли удалять родинки?
- Нужно, если это меланомоопасный невус, нет, если подозрений он не вызывает. В любом случае, прежде, чем удалить родинку - проконсультируйтесь у специалиста дерматоонколога, чтобы по незнанию не удалить меланому - неадекватно и несвоевременно.
7. Можно ли самостоятельно определить опасны ли Ваши родинки ?
- Нет, это не возможно. Только имея диплом врача, большой опыт, знания, ну и конечно дерматоскоп.
8. Какие родинки самые опасные - большие, выпуклые, тёмного цвета?
- Нет, иногда, на теле много больших и выпуклых, а врач Вам скажет - ерунда. Зато обратит внимание на маленькую и плоскую родинку, светло -коричневого цвета. Жизнь вообще штука сложная, а наши болячки крайне многолики. Поэтому без словаря (онколога) разобраться очень сложно.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Частная дерматология

Единственный в мире Музей Смайликов
Самая яркая достопримечательность Крыма
Папулонодулярный тип встречается довольно редко. Он характеризуется появлением гладких уплощенных воспалительных узелков округлых очертаний величиной с чечевицу или мелкую монету, иногда больше, а также небольших поверхностных нерезко очерченных отечных бледно-розовых узлов величиной до лесного ореха, болезненных при пальпации. Высыпания локализуются на конечностях, обычно на нижних, редко на туловище, и не сопровождаются выраженными субъективными ощущениями.
Папулонекротический тип проявляется небольшими плоскими или полушаровидными воспалительными нешелушащимися узелками, в центральной части которых вскоре формируется сухой некротический струп, обычно в виде черной корочки. При срывании струпа обнажаются небольшие округлые поверхностные язвочки, а после рассасывания папул остаются мелкие “штампованные” рубчики. Высыпания располагаются на разгибательных поверхностях конечностей и клинически полностью симулируют папулонекротический туберкулез, с которым следует проводить самую тщательную дифференциальную диагностику.
Пустулезно-язвенный тип начинается с небольших везикулопустул, напоминающих акне или фолликулит, быстро трансформирующихся в язвенные очаги с тенденцией к неуклонному эксцентрическому росту за счет распада отечного синюшно-красного периферического валика. Поражение может локализоваться на любом участке кожи, чаще на голенях, в нижней половине живота. После заживления язв остаются плоские или гипертрофические рубцы, длительно сохраняющие воспалительную окраску.
Некротически-язвенный тип является наиболее тяжелым вариантом дермального ангиита. Он начинается остро (иногда молниеносно) и принимает затяжное течение (если процесс не заканчивается быстрым летальным исходом). Вследствие острого тромбоза воспаленных кровеносных сосудов возникает омертвение (инфаркт) того или иного участка кожи, проявляющееся некрозом в виде обширного черного струпа, образованию которого может предшествовать обширное геморрагическое пятно или пузырь. Процесс развивается в течение нескольких часов, сопровождается сильными местными болями и лихорадкой. Поражение чаще располагается на нижних конечностях и ягодицах. Гнойно-некротический струп сохраняется длительное время. Образовавшиеся после его отторжения язвы имеют различную величину и очертания, содержат гнойное отделяемое, медленно рубцуются.
Полиморфный тип характеризуется сочетанием различных высыпных элементов, свойственных другим типам дермального ангиита. Чаще имеет место сочетание отечных воспалительных пятен, геморрагических высыпаний пурпурозного характера и поверхностных отечных мелких узлов, что составляет классическую картину так называемого трехсимптомного синдрома Гужеро-Дюперра и идентичного ему полиморфно-нодулярного артериолита Рюитера.
Хроническая пигментная пурпура (болезнь Шамберга-Майокки) представляет собой хронический дермальный капиллярит, поражающий сосочковые капилляры. В зависимости от клинических особенностей можно выделить следующие разновидности (типы) геморрагически-пигментных дерматозов.
Петехиальный тип (стойкая прогрессирующая пигментная пурпура Шамберга, прогрессирующий пигментный дерматоз Шамберга) - основное заболевание этой группы, являющееся как бы родоначальником для других его форм, характеризуется множественными мелкими точечными геморрагическими пятнами без отека (петехиями) с исходом в стойкие буровато-желтые пятна гемосидероза различной величины и очертаний. Высыпания располагаются чаще на нижних конечностях, не сопровождаются субъективными ощущениями, наблюдаются почти исключительно у мужчин.
Телеангиэктатический тип (телеангиэктатическая пурпура Майокки, болезнь Майокки) проявляется чаще своеобразными пятнами - медальонами, центральная зона которых состоит из мелких телеангиэктазий (на слегка атрофичной коже), а периферическая - из мелких петехий на фоне гемосидероза (здесь элементы болезни Шамберга ассоциируются с телеангиэктазиями).
Лихеноидный тип (пигментный пурпурозный лихеноидный ангиодерматит Гужеро-Блюма) характеризуется диссеминированными мелкими лихеноидными блестящими узелками почти телесного цвета, сочетающимися с петехиальными высыпаниями, пятнами гемосидероза и иногда мелкими телеангиэктазиями, что наводит на мысль о болезни Шамберга-Майокки с лихеноидными высыпаниями.
Экзематоидный тип (экзематоидная пурпура Дукаса-Капенатакиса) отличается наличием в очагах, помимо петехий и гемосидероза, явлений экзематизации (отечности, разлитого покраснения, папуловезикул, корочек), сопровождающихся выраженным зудом.
Ливедо-ангиит наблюдается почти исключительно у женщин, обычно в период полового созревания. Первыми его симптомами являются стойкие ливедо-синюшные пятна различной величины и очертаний, образующие причудливую петлистую сеть на нижних конечностях, реже на предплечьях, кистях, лице и туловище. Окраска пятен резко усиливается при охлаждении. С течением времени интенсивность ливедо становится более выраженной, на его фоне (преимущественно в области лодыжек и тыла стоп) возникают мелкие кровоизлияния и некрозы, образуются изязвления. В тяжелых случаях на фоне крупных синюшно-багровых пятен ливедо формируются болезненные узловатые уплотнения, подвергающиеся обширному некрозу с последующим образованием глубоких медленно заживающих язв. Больные ощущают зябкость, тянущие боли в конечностях, сильные пульсирующие боли в узлах и язвах. После заживления язв остаются белесоватые рубцы с зоной гиперпигментации в окружности.
Узловатый ангиит (узловатый васкулит) включает различные варианты узловатой эритемы, отличающиеся друг от друга характером узлов и течением процесса.
Хроническая узловатая эритема - самая частая форма кожного ангиита, отличается упорным рецидивирующим течением, возникает обычно у женщин среднего и пожилого возраста, нередко на фоне сосудистых и аллергических заболеваний, очагов фокальной инфекции и воспалительных или опухолевых процессов в органах малого таза (хронический аднексит, миома матки). Обострения чаще всего возникают весной и осенью, характеризуются появлением небольшого числа синюшно-розовых плотных болезненных узлов величиной с лесной или грецкий орех. В начале своего развития узлы могут не изменять окраски кожи, не возвышаться над ней, а определяться только при пальпации. Почти исключительная локализация узлов - голени (обычно их передняя и боковая поверхности). Отмечается умеренная отечность голеней и стоп. Общие явления непостоянны и выражены слабо. Рецидивы длятся несколько месяцев, в течение которых одни узлы могут рассасываться, а на смену им появляются другие.
Мигрирующая узловатая эритема обычно имеет подострое, реже хроническое течение и своеобразную динамику основного поражения. Процесс, как правило, носит ассиметричный характер и начинается с появления одиночного плоского узла на переднебоковой поверхности голени. Узел имеет розовато-синюшную окраску, тестоватую консистенцию и довольно быстро увеличивается в размерах за счет периферического роста, превращаясь вскоре в крупную глубокую бляшку с запавшим и более бледным центром и широкой валообразной более насыщенной периферической зоной. Ему могут сопутствовать единичные мелкие узлы, в том числе на противоположной голени. Поражение сохраняется от нескольких недель до нескольких месяцев. Возможны общие явления (субфебрилитет, недомогание, артралгии).
Узловато-язвенный ангиит в широком смысле можно рассматривать как язвенную форму хронической узловатой эритемы, но вследствие весьма характерных клинических особенностей, сближающих его с индуративной эритемой, заслуживает обособления. Процесс с самого начала имеет торпидное течение и проявляется плотными довольно крупными малоболезненными синюшно-красными узлами, склонными к распаду и изъязвлению с образованием вяло рубцующихся язв. Кожа над свежими узлами может иметь нормальную окраску, но иногда процесс начинается с синюшного пятна, трансформирующегося со временем в узловатое уплотнение и язву. После заживления язв остаются плоские или втянутые рубцы, область которых при обострениях может вновь уплотняться и изъязвляться. Типичной локализацией является задняя поверхность голеней (икроножная область), однако возможно расположение узлов и на других участках. Характерна хроническая пастозность голеней. Процесс имеет хроническое рецидивирующее течение, наблюдается у женщин среднего возраста, иногда у мужчин. Клиническая картина узловато-язвенного ангиита зачастую полностью симулирует индуративную эритему Базена, с которой должна проводиться самая тщательная дифференциальная диагностика.
При кожных васкулитах можно выделить прогрессирующую, стационарную и регрессирующую стадии, особенности которых не требуют дополнительной характеристики и легко идентифицируются.
Степень активности определяется распространенностью кожного поражения, наличием общих явлений и признаков поражения других органов и систем, а также изменениями лабораторных показателей.
В практических целях выделяют две степени активности: I (низкая) и II (высокая). При активности первой степени поражение носит локализованный характер, представлено небольшим или умеренным числом высыпаний, отсутствуют общие явления (лихорадка, недомогание, головная боль), нет признаков вовлечения других органов, лабораторные показатели существенно не отклоняются от нормы.
При активности второй степени процесс носит диссеминированный характер, сыпь обильная, имеются общие явления (познабливание, лихорадка от субфебрильной до гектической, общая слабость, головная боль), выявляются признаки системности (артралгии, миалгии, лимфаденопатии, желудочно-кишечные расстройства), наблюдаются отклонения различных лабораторных показателей (повышение СОЭ до 20 мм/ч и более, лейкоцитоз или лейкопения, эозинофилия, снижение содержания гемоглобина, тромбоцитопения, повышение содержания общего белка, a2- или g-глобулинов, изменение содержания отдельных иммуногобулинов, снижение уровня комплемента, появление С-реактивного белка, положительные пробы на ревматоидные фактор, появление АНФ и антител к ДНК, высокие титры антистрептолизина-О и антигиалуронидазы, снижение уровня фибринолиза).
ЛЕЧЕНИЕ ОСНОВНЫХ ФОРМ ВАСКУЛИТОВ КОЖИ
Лечение кожного васкулита зависит от формы заболевания, стадии процесса и степени его активности. Больные с I степенью активности подлежат госпитализации или домашнему режиму в прогрессирующей стадии заболевания, особенно при наличии неблагоприятных профессиональных условий. При II степени активности процесса больным необходимо обследование и лечение в условиях стационара. Первостепенное значение во всех случаях обострений кожного ангиита с основными очагами на нижних конечностях имеет постельный режим, так как у таких больных обычно резко выражен ортостатизм. В то же время полезна гимнастика в постели для улучшения кровообращения. Постельный режим следует соблюдать до перехода в прогрессирующую стадию. Больные, особенно в период обострения, должны соблюдать диету с исключением раздражающей пищи (алкогольные напитки; острые, копченые, соленые и жареные блюда; консервы, шоколад, крепкий чай и кофе; цитрусовые). Всем больным следует проводить терапию, направленную на ликвидацию причины заболевания (санация очага фокальной инфекции, лечение микоза стоп или основного общего заболевания). Необходимо исключить воздействие провоцирующих обострение заболевания факторов (переохлаждение, курение, длительные ходьба и стояние, ушибы, подъем тяжестей). В острых случаях патогенетически показан плазмаферез.
Комплексное лечение больных васкулитами кожи включает нестероидные противовоспалительные препараты (индометацин по 0,025 г 3 раза в день; напросин по 0,25 г 3 раза в день), антибиотики (олететрин по 0,25 г 4 раза в день, метациклин по 0,3 г 2 раза в день, вибрамицин по 0,1 г в день), хинолины (плаквенил по 0,2 г 2 раза в день; делагил по 0,25 в день), антигистаминные препараты, витамины (аскорутин). Местная терапия: троксевазин-гель, бутадионовая мазь, аминокапроновая мазь. У больных II степени активности показано применение кортикостероидов (преднизолон, по 1-2 таблетки 4 раза в сутки), цитостатиков (азатиоприн по 0,05 г 3 раза в день), гепарина по 5000 ЕД подкожно 4 раза в день, гемодеза по 400 мл 2 раза в неделю. При некротически-язвенном типе на I этапе - примочки или мази с протеолитическими ферментами (химопсин, “ируксол”); на II этапе - дезинфицирующие, анестезирующие мази и губки, лазерное облучение малой мощности.
НОВООБРАЗОВАНИЯ КОЖИ
Рак кожи из всех видов опухолевых заболеваний человека встречается наиболее часто. В США каждый год регистрируется более 600000 новых случаев рака кожи с тенденцией роста заболеваемости и его появлению в молодом возрасте. Своевременно начатое лечение базальноклеточных и плоскоклеточных форм рака кожи позволяет получить излечение в 95 % случаев, у лиц со злокачественной меланомой — в 90 %, на поздних стадиях меланомы эффективность лечения значительно снижается (у 39 % больных сохраняются положительные отдаленные результаты).
Успех лечения рака кожи заключается в раннем выявлении, знании его первых симптомов врачами различных специальностей, наблюдении за лицами с преканкрозами (пигментная ксеродерма, актинический кератоз, пигментные невусы, лейкоплакии и др.) и профилактике (избегать гиперинсоляции, травм родимых пятен).
прогрессирование процесса (радиальный и вертикальный рост);
рост без инвазии подлежащих тканей и метастазов (радиальный рост);
длительное существование без видимых изменений (отсутствие радиального и вертикального роста);
спонтанная регрессия.
Морфологические признаки опухолевого процесса в коже по мере его прогрессирования характеризуются следующим образом: гиперплазия ─ метаплазия ─ атипическая метаплазия ─ дисплазия ─ внутриэпителиальный рак (рак in situ) ─ инвазивный рак ─ анапластический рак.
Если при явлениях дисплазии вероятность возвращения клеток к нормальной пролиферации достаточно велика, то при состоянии анаплазии эта вероятность очень низкая.
Схематическое изображение разрезов промежности при прорезывании головки плода
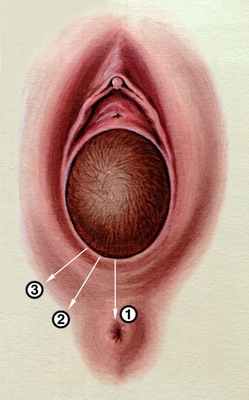
Схематическое изображение разрезов промежности при прорезывании головки плода: 1 — перинеотомия; 2 — срединно-латеральная эпизиотомия; 3 — латеральная эпизиотомия.
Татьяна 2012.07.08 05:40
Ya 2007.07.10 12:08
Эпизиотомия - вред или польза? Эпизотомия – рассечение вульварного кольца во время родов для быстрейшего извлечения ребёнка. Во время родов делаются надрезы кожи, подкожной клетчатки и мышц с целью профилактики разрыва промежности. Иными словами, эпизиотомия – это разрез тканей промежности, т.е. области, находящейся между влагали Читать полностью
Статьи по теме Схематическое изображение разрезов промежности при прорезывании головки плода
- Схематическое изображение разрезов промежности при прорезывании головки плода Схематическое изображение разрезов промежности при прорезывании головки плода: 1 — перинеотомия; 2 — срединно-латеральная эпизиотомия; 3 — латеральная.
- Эпизиотомия
- Эпизиотомия. Можно ли обойтись без нее?Подготовка промежности (массаж промежности) беременным
- Массаж промежности снижает риск эпизиотомии на 15% Простейший массаж, который каждая женщина может выполнять самостоятельно в течение месяца перед родами, эффективно помогает избежать эпизиотомии (разреза промежности во время родов). В США эпизиотомию проводят в 35% случаев, ежегодно этой операции подвергается около 1 миллиона женщин.
- Последствия эпизиотомии хуже, чем последствия разрывов в родах Проанализировав данные исследований за 54 года американские ученые установили, что эпизиотомия - разрез тканей промежности во время родов вредит женщине больше, чем естественные разрывы, пишет Journal of the American Medical Association (JAMA).
- Разрыв промежности
- эпизиотомия. дважды. Здравствуйте. Во время родов у меня была эпизиотомия дважды по одному и тому же месту(два раза рожала). В первый раз мне не совсем правильно сопоставили ткани и с разу было видно что кусочки к4риво торчат. Когда все зажило они так и остались (я врвч- это не келлоид). Второй раз сшили получше но то л
- После родов, у меня была разрезана промежность, испытываю больные ощущения . Наиболее частой причиной болей при половом акте после эпизиотомии( или разрывов влагалища) является рубцовая деформация влагалища. Следует обратиться к гинекологу для проведения курса рассасывающей физиотерапии, при половом акте супругу быть более внимательным к Вам, при отсутствии эффекта показана
- Проблемы с кожей головки и крайней плоти
Медицинская библиотека
Медицинская литература
Форум о здоровье и красоте
15:20 Онкологические заболеван.
14:06 Дамский клуб.
Девственность и куриное яйцо. Какая между ними связь? А такая, что жители племени куаньяма, что живет на границе с Намибией, в древности лишали девочек девственности при помощи куриного яйца. Ненамно
Температура тела - комплексный показатель теплового состояния организма человека, отражающий сложные отношения между теплопродукцией (выработкой тепла) различных органов и тканей и теплообменом между
Небольшие изменения в питании и образе жизни помогут изменить ваш вес. Хотите сбросить лишние килограммы? Не переживайте, вам не придется морить себя голодом или делать изнурительные упражнения. Иссл
Читайте также:
