Незаращение дуги позвонков. Шейный остеохондроз
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Статья - Спина бифида (расщепление позвоночника) - расскажет Вам о причинах возникновения болезни, ее лечении, симптомах. Узнайте, как правильно диагностировать Спина бифида (расщепление позвоночника) | Центр Дикуля
Спина бифида (расщепление позвоночника) – это сложный врожденный дефект развития спинного мозга и и позвоночника. Это - тип открытого дефекта нервной трубки в котором есть аномалия развития задних частей позвоночника, спинного мозга, окружающих нервов и/или заполненного жидкостью мешка, который окружает спинной мозг.
Расщепление позвоночника (спина бифида) - неизлечимое, пожизненное состояние, оказывающее влияние на нервно-мышечные и опорно-двигательные системы.
Этот дефект бывает различным в зависимости от типов и колеблется от средней до тяжелой формы.
Детям с таким дефектом по мере роста организма могут понадобиться корсеты, при тяжелых формах инвалидная коляска.
Лечение в основном направлено на притормаживание деформации и сохранение двигательной активности.
Дефект может встречаться по всей длине позвоночника и может проявляться выпиранием части спинного мозга и окружающих тканей наружу, а не во внутрь. Приблизительно 85 процентов дефектов встречаются в пояснице и 15 процентов в шее и в грудном отделе. Хирургически можно восстановить целостность позвоночного столба, но повреждения нервов восстановить не удается и если они выраженные, то у пациентов бывают различной степени парезы нижних конечностей. Чем выше на позвоночном столбе дефект, тем более тяжелые повреждение нервов и двигательные нарушения (парезы и параличы).
Согласно исследованиям эта аномалия развития встречается в 7 случаях на 10000 новорожденных. Существует несколько типов спина бифида, которые имеют различную степень тяжести.
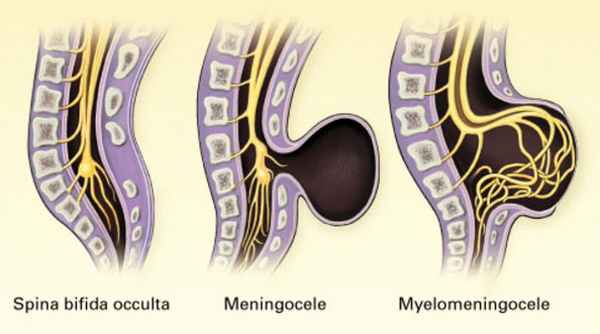
- Скрытое расщепление позвоночника (spina bifida occulta) - самая умеренная форма, при которой нет явных признаков мальформации и изменения кожных покровов.При этой форме происходит изменение как минимум одного позвонка, но нервы и спинной мозг не выбухают. У ребенка при рождении может быть пятно или впадина в области аномалии. И, как правило, у ребенка не будет симптомов. При этой форме аномалии (также как и при других) может быть аномалия развития спинного мозга, характеризующаяся прикреплением спинного мозга к позвоночнику до конца поясничного отдела, когда в норме спинной мозг заканчивается на уровне первых поясничных позвонков и свободно провисает без прикрепления к позвоночнику.
- Менингоцеле (meningocele) умеренной тяжести аномалия (причем наиболее часто встречающаяся), при которой спинномозговой канал не закрыт должным образом и мягкие мозговые оболочки (мембраны, которые покрывают спинной мозг) выбухают за пределы костных структур позвоночного канала, но сам спинной мозг остается интактным. Кистозная масса покрыта кожей. У большинства детей с менингоцеле сохраняется нормальная функция конечностей,но могут быть частичные парезы или нарушения мочевого пузыря или кишечника. При этой аномалии часто идет недоразвитие спинномозгового тяжа. Почти всем пациентам с такой аномалией необходимо оперативное лечение для того,чтобы закрыть дефект и высвободить спинной мозг.
- Липоменингоцеле - аномалия, при которой жировая ткань прикреплена к спинному мозгу и оказывает на него давление. У детей с такой формой аномалии может не быть серьезных повреждений нервов, но возможны нарушения функции мочевого пузыря и кишечника. В этих случаях тоже нередко применяется оперативное лечение.
- Миеломенингоцеле (myelomeningocele): наиболее тяжелая распространенная форма и ассоциированная с представлением о spina bifida. Спинальный канал не закрыт, и выбухающая масса состоит из мягких мозговых оболочек, патологически измененного спинного мозга и нервов. Кроме того, в этой области кожа тоже недоразвита. У детей с этой формой расщепления спинного мозга полностью или частично наблюдаются парезы ниже дефекта и нарушения функции органов малого таза. Кроме того наблюдаются повреждения нервов и другие патологии.
Симптомы
Cимптомы расщепления позвоночника значительно разнятся, в зависимости от формы и степени тяжести у конкретного ребенка. Например, при рождении:
- При скрытом расщеплении (spina bifida occulta) может не быть никаких очевидных признаков или симптомов — только маленькое пятно, впадина или родимое пятно.
- При менингоцеле (meningocele) будет мешкообразное выпячивание, которое будет располагаться на спине в области позвоночника.
- При миеломенингоцеле (myelomeningocele) тоже будет выпячивание, но с измененными кожными покровами, будет выделение нервов и спинного мозга.
При тяжелом расщеплении позвоночника при локализации в поясничном отделе позвоночника могут быть следующие симптомы: паралич нижних конечностей, нарушение функции мочевого пузыря, кишечника. Кроме того, у таких пациентов, как правило, могут быть и другие аномалии развития :
- Гидроцефалия встречается в 75 процентах случаев миеломенингоцеле и это состояние требует оперативного эндоскопического лечения для того, чтобы восстановить нормальный ток ликворной жидкости или же наложение шунта для оттока избыточной жидкости из головного мозга.
- Аномалия Киари (смещение мозга в верхний шейный позвонок) может вызвать давление на ствол мозга, что может проявляться нарушением речи, глотания и моторными нарушениями в конечностях.
- Недоразвитие спинного мозга Ортопедические проблемы включая сколиоз, кифоз, дисплазию тазобедренных суставов (врожденный вывих), сочетанные деформации, косолапость и т.д.
- Преждевременное половое развитие (особенно у девочек со spina bifida и гидроцефалией).
- депрессия и другие невротические состояния
- ожирение
- дерматологические проблемы
- аномалии развития мочевыводящих путей.
- заболевания сердца
- проблемы со зрением
Диагностика
Диагностические мероприятия могут быть выполнены во время беременности, чтобы оценить плод на наличие расщепления позвоночника. Они включают:
- Амниоцентез (amniocentesis): процедура, при которой длинную, тонкую иглу вводят через брюшную полость матери в амниотический мешок, чтобы сделать забор небольшого количества амниотической жидкости для экспертизы. Жидкость анализируется для того, чтобы определить наличие или отсутствие открытого дефекта нервной трубки. Хотя анализ очень надежный, но он не позволяет диагностировать маленькие или закрытые дефекты.
- Пренатальное УЗИ : эта методика, как абсолютно безвредная, позволяет неивазивно оценить состояние и визуализировать внутренние органы, сосуды, ткани плода. Подчас удается диагностировать не только spina bifida,но и другие аномалии.
- анализы крови: рекомендуется проводить анализы крови между 15 и 20 неделями беременности для всех женщин, у которых ранее не было ребенка с открытым дефектом нервной трубки и у кого нет в семейной истории такого заболевания. Анализ крови на альфа-фетопротеин и другие биохимические показатели позволяют определить насколько высок риск развития аномалии позвоночника.
- При рождении тяжелые случаи расщепления позвоночника очевидны наличием заполненной жидкостью мешком, выбухающем на спине новорожденного. Визуальными индикаторами не тяжелых форм (расщепление позвоночника occulta) могут являться волосатое пятно на коже или впадина вдоль позвоночника. Необычная слабость или недостаточная координации движений в нижних конечностях также предполагают наличие расщепления позвоночника. У детей и взрослых нередко эта аномалия диагностируется при рутинных исследованиях или при необходимости дифференцировать неврологические симптомы с помощью инструментальных методов исследования (МРТ, КТ, рентгенография).
Причины
Во время беременности мозг человека и позвоночный столб начинают формироваться как плоская пластина клеток, которая сворачивается в трубку, названную нервной трубкой. Если вся или часть нервной трубки не в состоянии закрыться, то открытый участок называют открытый дефект нервной трубки. Открытая нервная трубка бывает открыта в 80 процентах случаев, и покрыта костью или кожей в 20 процентах случаев.Причина расщепления позвоночника (spina bifida и другие дефекты) остается неизвестной, но вероятнее всего является следствием комбинации генетических, пищевых и факторов окружающей среды, такими как:
- дефицит фолиевой кислоты (витамин B) в пище матери во время беременности (прием достаточного количества фолиевой кислоты во время беременности может уменьшить риск развития этой аномалии).
- неконтролируемый диабет у матери
- Некоторые медикаменты (антибиотики, противосудорожные).
- Генетический фактор, как правило, имеет значение лишь в 10 процентах случаев.
- Возраст матери
- Какие роды по счету (первенцы больше подвержены риску).
- Социально-экономический статус (дети, родившиеся в более низких социально-экономические семьях, находятся в более высокой группе риска).
- этническое происхождение
- ожирение или чрезмерное потребление алкоголя беременной женщиной
- При воздействие на беременную гипертермии в ранних сроках (сауна, джакузи).
Лечение
Лечение spina bifida возможно сразу после рождения. Если этот дефект диагностирован пренатально, то рекомендуется кесарево сечение для того, чтобы уменьшить возможное повреждение спинного мозга во время прохождения плодом родовых путей. Новорожденным с менингоцеле или миеломенинигоцеле рекомендуется провести оперативное лечение в течение 24 часов после рождения. При такой операции закрывается костный дефект и удается сохранить функцию неповрежденной части спинного мозга. К сожалению, хирургическое лечение не может восстановить функции поврежденных нервов так, как они носят необратимый характер.
В настоящее время существуют клиники, которые проводят пренатальные операции по закрытию дефекта, но методики пока не нашли широкого применения. Основной же задачей лечения как не тяжелой формы, так и в послеоперационном периоде, является сохранение функций как опорно-двигательного аппарата, так и функции мочевого пузыря и кишечника. При необходимости применяются ортезы, лечебная гимнастика, физиотерапия.
В тех случаях, когда spina bifida обнаруживается случайно при рентгенологическом (МРТ, КТ) исследование необходимо принять меры по уменьшению риска повреждения спинного мозга в том участке позвоночника где есть этот дефект.
Оперативное лечение у взрослых применяется только при наличии осложнений. В основном же лечение у взрослых направлено только на профилактику возможных осложнений (ЛФК, физиотерапия, ношение корсета).
Использование материалов допускается при указании активной гиперссылки на постоянную страницу статьи.
Незаращение дуги позвонков. Шейный остеохондроз
Незаращение дуги позвонков. Шейный остеохондроз
Незаращение дуги позвонков — это также врожденная аномалия развития позвонков, заключающаяся в различных формах его незаращения. Наиболее часто у артистов балета встречается незаращение V поясничного и I крестцового позвонков.
Клинически эта форма протекает по типу вторичного пояснично-крестцового болевого синдрома. Боли появляются после поддержек, длительной репетиции или большой нагрузки в спектакле и локализуются в области V или I крестцового позвонков, причем характерен частый рецидив этих болей. Рентгенологическое исследование уточняет локализацию и размер незаращения позвонка.
Врожденные аномалии развития позвоночного столба являются проявлением диспластического синдрома развития организма. В результате функциональной и анатомической недостаточности позвонков под влиянием тяжелых каждодневных физических нагрузок, хронического перенапряжения тканей, хронических микротравм развиваются болезненные явления в том или ином отделе позвоночного столба. В дальнейшем развиваются дегенеративные изменения межпозвоночных дисков, вызывающие вторичные корешковые боли. Они-то и приводят артиста балета к врачу. После тщательного обследования и собранного анамнеза устанавливается тот или иной вид аномалии развития позвоночного столба.
Несмотря на большое количество и различие аномалий, лечение проводится в основном симптоматическое, направленное на разгрузку позвоночного столба и снятие болевого синдрома. Комплекс восстановительного лечения включает в себя разгрузку позвоночного столба с помощью ношения пояса штангиста, полужесткого корсета ленинградского типа или фиксирующего пояса из корсетной ткани-резины. После обследования невропатологом назначается лечение с учетом имеющихся неврологических расстройств: витамины группы В в инъекциях, инъекции стекловидного тела или румалона, массаж мышц поясничного отдела, комплекс лечебных упражнений для укрепления мышц спины и живота, теплые ванны — морские, хвойные, сульфидные или радиоактивные.
В комплекс восстановительного лечения включают физиотерапевтические процедуры — электрофорез с новокаином, диадинамические токи, фонофорез кортикостероидными препаратами. Весь комплекс повторяют 2 раза в год, а в летний период рекомендуют санаторно-курортное лечение на бальнеологических и грязевых курортах.
С подобными диспластическими проявлениями в позвоночном столбе у артистов балета отмечена слабость мышц спины и живота. Поэтому для них рекомендуется постоянный комплекс упражнений для укрепления мышц живота и спины.
В профилактике возникновения болей в поясничном отделе позвоночного столба вследствие диспластичсского синдрома большую роль следует отводить строгому медицинскому отбору детей в хореографическое училище, так как опыт показал, что признаки дисплазии позвоночного столба и его деформации (сколиоз, кифоз) являются абсолютными противопоказаниями к приему.
Остеохондроз и деформирующий спондилез
Остеохондроз — это дистрофическое заболевание позвоночного столба, ведущее к нарушению функции и структуры тел позвонков и межпозвоночных дисков.
Патологоанатомические изменения заключаются в нарушении фиброзного кольца межпозвоночного диска. В нем изменяется обмен веществ, теряется эластичность диска. Факторами, способствующими развитию остеохондроза у артистов балета, являются ранняя профессиональная нагрузка, когда организм еще не закончил роста и формирования, ранние поддержки у мальчиков, хронические перегрузки и микротравмы позвоночного столба, дисплаетические изменения (врожденные аномалии).
Клинически остеохондроз у артистов балета проявляется значительно раньше, чем у лиц других профессий — в возрасте 25 лет и старше. Но в последние годы остеохондроз позвоночного столба стал наблюдаться в еще более раннем возрасте— 10—15 лет. Этому способствуют врожденные дисплаетические изменения межпозвоночных дисков.
Шейный остеохондроз чаще возникает при повышенной нагрузке на этот отдел позвоночника. У танцовщиков преобладают высокие прыжки, поддержки, вращения в воздухе, а у балерин большое количество движении и поз, связанных с поворотом и наклоном головы.
Шейный остеохондроз сопровождается болями в шейном отделе позвоночного столба, которые распространяются на затылочную область, надплечье, в лопатку, нередко возникает онемение пальцев кисти. В начальной стадии шейный остеохондроз протекает без неврологической симптоматики. В далеко зашедших случаях отмечаются парестезии в верхних конечностях, напряжение затылочных мышц, боль в надключичной области в связи с поражением корешков шейного нервного сплетения, гипостезии по наружной поверхности плечевого сустава и кисти. При движении головой в шейном отделе может отмечаться выраженный хруст. Рентгенологически видно сужение межпозвоночных пространств, склероз субхондральных зон и местами костные разрастания краев позвонков в виде шипов.
Лечение шейного остеохондроза начинается после обследования больного невропатологом, который выявляет степень неврологических расстройств. Назначается разгружающий головодержатель из вспененного полиэтилена при выраженных неврологических расстройствах, массаж воротниковой зоны и шеи, лечебная гимнастика, вытяжение на кресле петлей Глиссоиа, инъекции витаминов группы В, стекловидного тела или румалоиа, физиотерапевтические процедуры, в дальнейшем санаторно-курортное лечение.
Врожденная аномалия развития позвоночника

Врожденные аномалии развития позвоночника – не частое явление, но способное стать причиной возникновения многих патологий опорно-двигательного аппарата. Они представляют собой образовавшиеся еще на этапе внутриутробного развития изменения числа или конфигурации позвонков. Это приводит к снижению устойчивости позвоночного столба к приходящимся на него статическим нагрузкам и, следовательно, увеличивает риск присоединения вторичных изменений.
Нормальное строение позвоночника
В норме позвоночник человека образован из:
- 7-ми шейных позвонков;
- 12-ти грудных позвонков;
- 5-ти поясничных позвонков;
- 5-ти крестцовых позвонков, сросшихся между собой;
- 1—3 позвонков, образующих копчик.
Практически все из них отделяются друг от друга плотными хрящевыми образованиями – межпозвонковыми дисками. Они обеспечивают качественную амортизацию и гибкость позвоночника.
Каждый позвонок состоит из цилиндрического тела, дуги и 7-ми отростков: 2 поперечных, 4 суставных и 1 остистого. Суставные отростки попарно вместе с аналогичными отростками соседних позвонков формируют дугоотростчатые суставы, являющиеся истинными. Только 1-й шейный позвонок в норме не имеет тела, а по форме больше похож на кольцо. Его называют атлантом. Второй шейный позвонок, аксис, так же отличается от всех остальных. Его тело имеет вырост в форме зуба, который входит в кольцевидный атлант. Это обеспечивает подвижность.
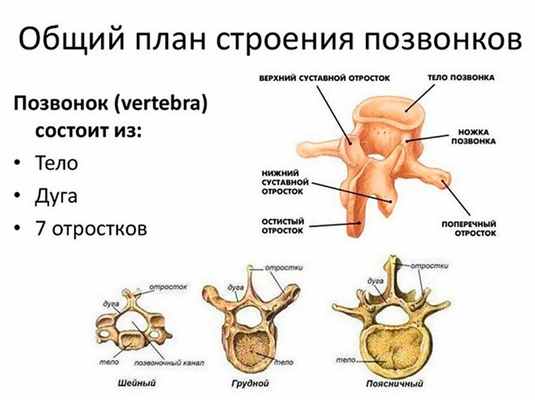
Таким образом, по центру каждого позвонка между телом и дугой с отростками есть отверстие. Они совмещаются между собой на всем протяжении хребта и образуют позвоночный канал. В нем проходит спинной мозг, окруженный защитными оболочками. От него на уровне каждого позвонка через отверстия, образованные отростками, попарно проходят спинномозговые корешки. Каждая пара отвечает за иннервацию, т. е. передачу нервных импульсов к конкретным частям тела, внутренним органам.
Поэтому недоразвитие, изменение конфигурации, количества позвонков нарушает соотношение между всеми этими структурами. В результате аномалии развития позвоночника становятся пусковым крючком для деформации хребта, возникновения дегенеративно-дистрофических нарушений и неврологических расстройств. В отдельных случаях они выступают случайной находкой при проведении инструментальных исследований по другому поводу, так как не вызывают выраженных патологических изменений.
Классификация
Деформации и аномалии развития позвоночника достаточно многочисленны. Их все можно разделить на 3 группы:
- Изменение числа позвонков. К этой группе принадлежат окципитализация, т. е. объединение в единое целое затылочной кости и атланта, а также более распространенные сакрализация и люмбализация, слияние нескольких позвонков вместе, наличие добавочных позвонков.
- Изменение формы позвонков. Эта группа включает случаи образования полупозвонков или клиновидных позвонков, в результате чего изменяется ось позвоночника и создаются предпосылки для развития кифоза, лордоза, сколиоза. Также к этому типу относится спондилолиз – расщепление дуги позвонка.
- Неполное развитие отдельных частей позвонков, сопровождающееся незаращением дуги или тела. К этой группе принадлежат бабочковидные позвонки.
Симптомы аномалий развития позвоночника
Выраженность клинической картины во многом зависит от тяжести сформировавшегося во время эмбрионального развития плода дефекта. При этом каждый тип аномалии имеет собственные особенности проявления.
Синдром короткой шеи
Этот синдром, который еще называют синдромом Клиппеля-Фейля, входит в число аномалий развития шейного отдела позвоночника. Для него характерно срастание позвонков шейного отдела друг с другом. Иногда в патологический процесс вовлекаются и верхние грудные позвонки. Это существенно ограничивает подвижность шеи и исключает возможность активно поворачивать голову в нужную сторону. Кроме того, для данной патологии типично:
- заметное уменьшение длины шеи;
- смещение границы роста волос ближе к спине;
- отклонение головы назад с подъемом подбородка вверх, что еще называют симптомом «гордой посадки головы»;
- образование кожных складок в области ушей, спускающихся к плечам.
Во многих случаях синдром Клиппеля-Фейля является не единственной аномалией. Достаточно часто он наблюдается в сочетании с пороками развития сердечно-сосудистой системы, ЦНС, синдромом добавочных шейных ребер и другими.
Spina bifida
Spina bifida или расщепление позвонка – самый часто встречаемый порок развития позвоночника. В основном наблюдается незаращение дужек и расщепление 5-го поясничного и 1-го крестцового позвонков. Такая аномалия в остальных позвоночно-двигательные сегментах наблюдается значительно реже.
Выделяют 2 формы аномалии: закрытую и открытую. Закрытая форма диагностируется реже и может как проходить бессимптомно, так и провоцировать незначительные боли в районе аномалии. Если дефект поясничного и крестцового позвонков вызывает возникновение фиброзных изменений в зоне прохождения спинномозговых корешков, возникают нарушения чувствительности и парезы (снижение силы мышц, что вызывает трудности при совершении движений) по ходу сжатого нервного ствола. Это так же сопряжено с расстройством контроля тонуса кровеносных сосудов и, соответственно, питания кожи. В результате возникают отеки и не исключено появление трофических язв.
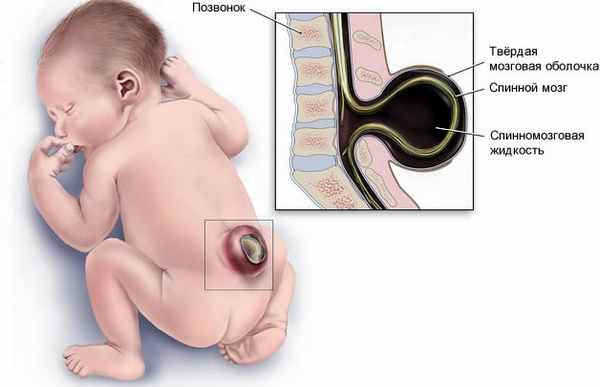
Открытая форма встречается намного реже, но принадлежит к числу тяжелых аномалий развития. Она диагностируется лишь у 1 новорожденного на каждую 1—1,5 тыс. детей и всегда сочетается с наличием других пороков, в частности неправильным развитием корешков и оболочек спинного мозга, дисплазией спинного мозга и пр.
Одним из самых сложных вариантов аномалии является расщепление не только дужки и позвонка, но и спинного мозга. В таких случаях через существующую расщелину по типу грыжи выходят и оболочки, и сам спинной мозг. Этот дефект обращает на себя внимание при первом осмотре новорожденного: на спине в области расщепления присутствует ничем не закрытое выпячивание. Если его формируют только спинномозговые оболочки, диагностируют менингоцеле, если же включено и вещество спинного мозга, говорят о наличии менингомиелоцеле. В тяжелых случаях, компрессии грыжевого выпячивания, у детей наблюдаются разной степени выраженности нарушения чувствительности, двигательных функций, расстройства работы тазовых органов, кровоснабжения и питания тканей.
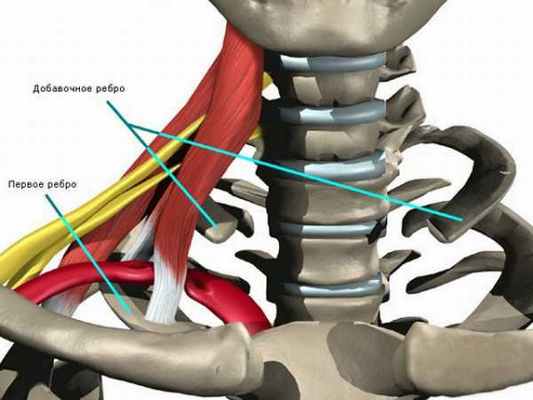
Синдром добавочных шейных ребер
Добавочные шейные ребра представляет собой лишние небольшие костные наросты на позвонках шейного отдела (обычно С7). Зачастую их наличие не приводит к каким бы то ни было нарушениям и часто шейные ребра обнаруживаются случайно при выполнении рентгенологического исследования в связи с другими расстройствами.
Только в отдельных случаях синдром добавочных шейных ребер развивается после перенесения травмы, инфекционного заболевания, переохлаждения. В таких случаях могут наблюдаться:
- боли;
- слабость мышц верхних конечностей;
- нарушения кровообращения, что проявляется потливостью, холодностью, бледностью, синюшностью кожных покровов.
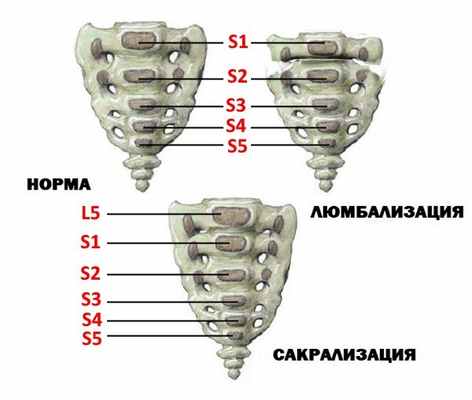
Люмбализация и сакрализация
Люмбализация – аномалия начального крестцового сегмента, при которой 1-й позвонок крестца полностью или только частично отделяется от остальных. Сакрализацией называют, наоборот, частичное или полное сращение последнего 5-го поясничного позвонка с крестцом.
Подобные пороки развития позвоночника обычно протекают бессимптомно. Но в отдельных случаях все же происходит компрессия спинномозговых корешков, что вызывает развитие неврологического дефицита разной степени тяжести. Подобное сопровождается изменениями чувствительности, парезами и нарушениями питания тканей по ходу сжатого нерва.
Клиновидные позвонки
Клиновидные позвонки представляют собой полупозвонки, состоящие из полутела, полудуги и остистого отростка. Они способны формироваться в любых отделах позвоночника, а поскольку это нарушает распределение нагрузки, они становятся причиной его искривления и развития сколиоза.
Диагностика
Тяжелая аномалия развития позвоночника у детей диагностируется сразу после рождения. Негрубые пороки могут обнаруживаться позже при возникновении характерных симптомов или же не давать о себе знать в течение всей жизни. В последнем случае они становятся неожиданной находкой при проведении исследования по другому поводу, например, при получении травмы спины или шеи.
Диагностика аномалий развития позвоночника осуществляется в несколько этапов. Изначально проводится осмотр пациента, в ходе которого ортопед или невролог оценивает наличие типичных для них признаков, оценивает неврологический статус. Также обязательно определяется выраженность естественных изгибов позвоночного столба и наличие его искривлений, проводится диагностика степени его подвижности.
При наличии подозрений на наличие патологии проводится:
- Рентгенография – метод первичной диагностики, позволяющий обнаружить патологические изменения. Снимки делают в разных проекциях, а при необходимости и с функциональными пробами.
- КТ – более информативный, чем рентген, метод, позволяющий с предельной точностью оценить состояние костных структур.
- МРТ – лучший метод диагностики патологических изменений мягкотканых структур, включая спинной мозг, его оболочки, межпозвонковые диски, связи и пр.
Лечение аномалий развития
Тяжелые пороки развития, в частности spina bifida, как правило, диагностируются еще до момента рождения или сразу после этого. В таких случаях оперативное лечение осуществляется еще во внутриутробном периоде или после родов. В остальных случаях решение о его необходимости лечения и его виде принимается после диагностирования аномалий развития позвоночника с учетом обстоятельств этому способствующих.
Во всех случаях тактика терапии определяется строго индивидуально. При этом во внимание принимается тип патологии, характер наблюдающихся нарушений, риски развития осложнений, характер сопутствующих заболеваний. Изначально при отсутствии серьезных расстройств применяется консервативное лечение. Операция показана при его несостоятельности, нерациональности проведения, наличии выраженного неврологического дефицита, осложнений или высокой вероятности их возникновения.
Консервативная терапия обычно включает:
- Особый режим, заключающийся в создании оптимальной нагрузки на позвоночный столб, отказе от тех видов физической активности, которые могут отрицательно сказаться на его состоянии, а также сне на жестком матрасе и т. д.
- Ортопедические средства. В зависимости от вида аномалии развития и уровня ее формирования пациентам может рекомендоваться воротник Шанса (при патологиях шейного отдела), грудопоясничный или поясничный корсет (при патологиях грудного и пояснично-крестцового отделов). Они снижают нагрузку на позвоночный столб, позволяют избежать нежелательных резких движений.
- Физиотерапия. С целью купирования воспалительного процесса, улучшения трофики тканей, уменьшения болей и нормализации мышечного тонуса больным могут назначаться сеансы электрофореза с введением лекарственных средств, а также ультразвуковой терапии, магнитотерапии, иглорефлекотерапии и пр.
- ЛФК. Регулярные занятия лечебной физкультурой способствуют укреплению мышечного корсета, в результате чего уменьшается нагрузка на позвоночный столб и уменьшается вероятность развития неврологических нарушений.
- Лечебный массаж и мануальная терапия. Эти методы ручного воздействия на кожу, подкожно-жировую клетчатку, мышцы, а в случае мануальной терапии и на позвоночник помогают улучшить трофику тканей, устранить спазмы одних мышцы и повысить тонус чрезмерно расслабленных мышц, ликвидировать функциональные блоки, в определенных случаях высвободить сжатые нервные корешки и приблизить положение позвонков к анатомически правильному положению.
- Медикаментозная терапия. Она имеет в основном второстепенное значение и по большей части направлена на устранение беспокоящих больного симптомов. На основании типа порока развития позвоночника, характера сопровождающих его нарушений пациентам могут рекомендоваться НПВС, обезболивающие, спазмолитики, миорелаксанты, витаминно-минеральные комплексы, хондропротекторы и прочие препараты.
При необходимости проводить хирургическое лечение врожденных аномалий развития позвоночника выбор вида операции напрямую зависит от типа диагностированного порока и характера сопутствующих этому нарушений.
Если у пациента наблюдаются стойкие неврологические расстройства, показано выполнение декомпрессионного хирургического вмешательства, в частности ламинэктомии (удаление дуги с отростками, реже тела позвонка) или фасетэктомия (резекция межпозвоночных суставов). При обнаружении шейного ребра показано удаление добавочной кости.
При врожденных аномалиях развития позвоночника прогноз зависит от их типа, своевременности диагностики и правильности побора тактики лечения. В основном при незначительных нарушениях прогноз весьма благоприятный. Тем не менее пациенты должны понимать, что они имеют более высокий риск развития остеохондроза, в том числе в раннем возрасте. Поэтому они должны принимать меры профилактики: вести достаточно активный образ жизни, правильно питаться, избегать длительного пребывания в статичной позе и т. д. Также наличие некоторых врожденных пороков позвоночника повышает вероятность развития сколиоза и других заболеваний, что обязательно нужно учитывать. Менее благоприятный прогноз при грубых нарушениях строения позвоночного столба. В таких случаях, особенно при отказе от оперативного лечения, существует вероятность инвалидизации.
Международный неврологический журнал 2(12) 2007
Многочисленные классификации пороков и аномалий развития позвоночника построены на опыте ведущих хирургических клиник. Они полезны для хирургов и лучевых диагностов с точки зрения общего понимания процессов эмбриогенеза и онтогенеза позвоночника. Практика работы с мануальными терапевтами показывает, что куда важнее знать те аномалии, которые не требуют хирургического вмешательства, и их необходимо учитывать для анализа пространственного положения позвонков. Аномалии развития помогают рентгенологу объяснить, почему возник сколиоз, откуда взялся ранний остеохондроз у данного больного именно в данных позвоночных двигательных сегментах.
Аномалии и пороки развития оказывают существенное влияние на статику позвоночника в целом и движение в каждом позвоночном двигательном сегменте. Пороки развития чаще бывают множественными. В 88 % случаев их обнаруживают на всем протяжении позвоночника, причем в среднем у одного больного наблюдалось пять порочно развитых позвонков (Э.В. Ульрих, 1995).
Наиболее часто встречаются изменения числа поясничных и крестцовых позвонков. Сакрализация пятого поясничного позвонка (рис. 1, 2) происходит, когда поперечные отростки становятся большими и образуют с крестцом и подвздошными костями таза анатомическую связь, которая бывает костной, хрящевой, в виде сустава, неподвижной или подвижной. В последнем случае она может служить причиной болей. Функционально в поясничном отделе остаются только четыре позвонка (В.С. Майкова-Строганова, М.А. Финкельштейн, 1952). При исследованиях скелетов сакрализация пятого поясничного позвонка встречалась в 8,1 % случаев: односторонняя — в 5,8 % и двухсторонняя — в 2,3 % случаев (В.А. Дьяченко, 1954).
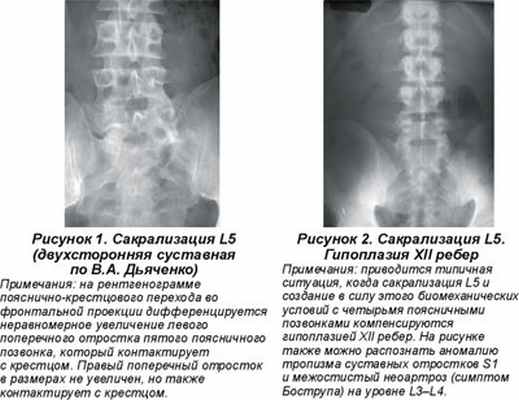
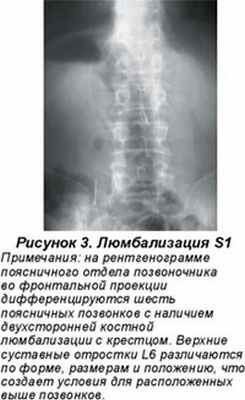
Противоположная ситуация наблюдается, когда имеет место люмбализация первого крестцового позвонка (рис. 3). Он не срастается с крестцом, формируясь в свободный позвонок. В этом случае в поясничном отделе функционируют шесть позвонков. Люмбализация первого крестцового позвонка встречается в 1,1 % случаев. Процесс может иметь односторонний характер, когда один из поперечных отростков вырастает больше другого, что создает условия для сколиотической деформации позвоночника. П.Л. Жарков предлагает классифицировать виды сакрализации и люмбализации по характеру влияния этого вида дисплазий на статическую и динамическую функцию позвоночника. Автор выделяет костную (двухстороннюю, одностороннюю), хрящевую (двухстороннюю, одностороннюю) и суставную (двухстороннюю, одностороннюю) формы дисплазии (П.Л. Жарков, 1994).
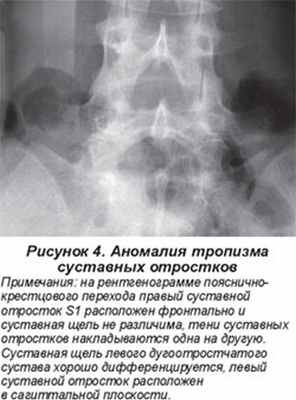
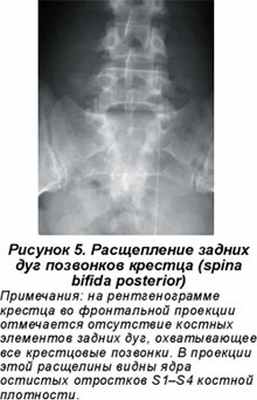
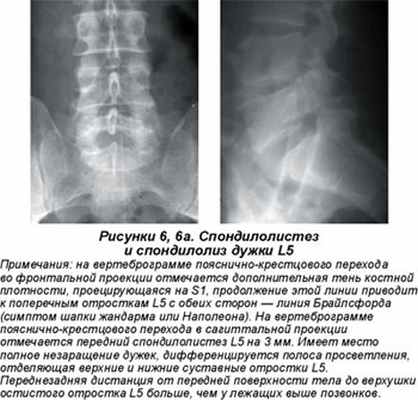
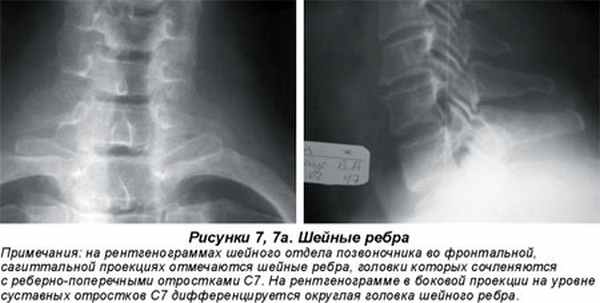
Асимметричное положение суставных площадок позвонков называется аномалией тропизма (рис. 4). Один из суставных отростков занимает обычное положение, ближе к сагиттальной плоскости, а второй выходит своей продольной осью во фронтальную плоскость. Аномалии тропизма грудного, поясничного и крестцового отделов встречаются в 33 % случаев (В.А. Дьяченко, 1954). Укорочение суставных отростков обнаруживалось в 19 %, полное незаращение дужек позвонков (spina bifida posterior) (рис. 5) — в 19 % случаев. Наиболее часто эта аномалия развития возникает в первом крестцовом позвонке (5–10 %). Открытый канал крестца (S1–S5) обнаруживается в 3,6 % случаев (В.А. Дьяченко, 1954; Э.В. Ульрих,1995). Неслияние тел позвонков (spina bifida anterior) наиболее часто встречается в грудном отделе, достигая 5,28 % (В.А. Дьяченко, 1954; Э.В. Ульрих, 1995). Врожденное двухстороннее незаращение дужки (спондилолиз) чаще встречается у пятого поясничного позвонка (рис. 6а) и составляет 4,5–5 %. Нарушение числа ребер может оказать существенное влияние на статику позвоночника. Так, формирование добавочных ребер, особенно асимметричное, может привести к сколиозу. Шейные ребра (рис. 7, 7а) формируются у от 0,5–1,5 (В.А. Дьяченко, 1954) до 7 % (В.С. Майкова-Строганова, М.А. Финкельштейн, 1952) больных, поясничные — у 8–9 %.
Недоразвитие (гипоплазия) (рис. 8) или полное отсутствие (агенезия) XII ребер встречаются в 0,5–0,9 % случаев. Ограничения подвижности и функционирования грудной клетки часто связывают с вариантами развития ребер (расщепление, синостоз, экзостозы, удвоение, конкресценция ребер и др.), которые обнаруживают у 0,5–1 % больных. Особое значение придается аномалиям развития позвонков краниовертебральной зоны. В исследованиях М.К. Михайлова (1983) они встречались у 8 % обследованных. Незаращение задней дуги первого шейного позвонка (рис. 9) встречается у 1,3 % пациентов, блокирование (конкресценция) второго-третьего шейных позвонков — у 2 %, а полная ассимиляция первого шейного позвонка и затылочной кости — в 1–2 % случаев. Для вертебрологов представляют интерес выявление ассимиляции атланта, т.е. спаяние его с затылочной костью (1–2 %), седловидная гиперплазия атланта (рис. 10) (В.С. Майкова-Строганова, М.А. Финкельштейн, 1952; В.А. Дьяченко, 1954; И.П. Королюк, 1996; Э.В. Ульрих, 1995).

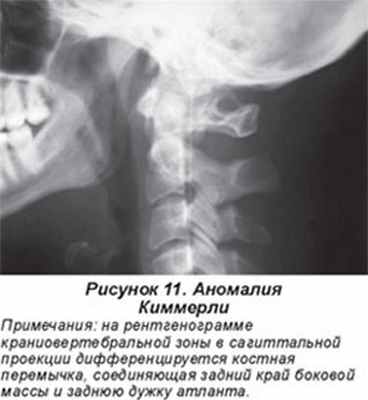
Аномалия Киммерли (рис. 11) — это превращение борозды позвоночной артерии, располагающейся на атланте, в канал вследствие образования костного мостика над этой бороздой. Выделяют медиальное положение костного мостика, когда он связывает суставной отросток и заднюю дугу атланта, и боковое, когда мостик перекидывается между суставом и реберно-поперечным отростком атланта, образуя аномальное кольцо латеральнее суставного отростка. Аномалия Киммерли встречается в 3 % случаев и может играть немаловажную роль в развитии дисциркуляторных нарушений в бассейне позвоночных артерий (А.А. Луцик, 1997; Э.В. Ульрих, А.Ю. Мушкин, 2002).
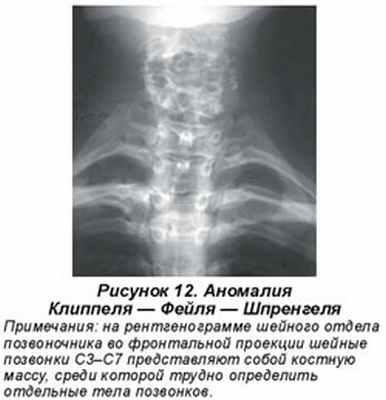
Синдром Клиппеля — Фейля — Шпренгеля (рис. 12) — тяжелая врожденная аномалия развития шейного отдела позвоночника с его резким укорочением, ограничением подвижности и конкресценцией нескольких позвонков. Рентгенологически определяются разнообразные аномалии: бабочковидные позвонки, задние или боковые полупозвонки, конкресценция или неслияние отдельных его частей (И.Г. Лагунова, 1989, и др.).
Спондилоэпифизарные дисплазии характеризуются изменениями формы тел позвонков по типу платиспондилии, наиболее резко выраженными на уровне Th8–L3. Причина этих проявлений — нарушение энхондрального окостенения во всех отделах скелета, где формируется спонгиозная кость. Позвонок приобретает вытянутую форму и напоминает бутылку, направленную горлышком вперед, что получило в литературе название «центральный язык». При спондилоэпиметафизарных дисплазиях происходит уменьшение высоты передних отделов и сближение между собой тел грудных позвонков. Дети отстают в росте, постепенно укорачиваются шея и туловище, усиливается грудной и шейный кифоз и особенно поясничный лордоз, деформируется грудная клетка (И.Г. Лагунова, 1989, и др.).
1. Дьяченко В.А. Рентгеноостеология (норма и варианты костной системы в рентгеновском изображении): Пособие для изучающих рентгенологию. — М.: Медгиз, 1954. — 298 с.
2. Жарков П.Л. Остеохондроз и другие дистрофические изменения позвоночника у взрослых и детей. — М.: Медицина, 1994. — 191 с.
3. Луцик А.А. Компрессионные синдромы остеохондроза шейного отдела позвоночника. — Новосибирск: Издатель, 1997. — 400 с.
4. Майкова-Строганова В.С., Финкельштейн М.А. Кости и суставы в рентгеновском изображении (общие установки в трактовке снимков в норме и патологии). Туловище / Под ред. и при участии чл.-корр. АМН СССР проф. Д.Г. Рохлина. — Л.: Медгиз, 1952. — 219 с.
5. Михайлов М.К. Рентгенодиагностика родовых повреждений позвоночника. — Казань: Татарское кн. изд-во, 1983. — 120 с.
6. Клиническая рентгеноанатомия / Р.А. Антонова, Н.А. Васильев, М.М. Загородская, Г.Ю. Коваль, Г.С. Литвинова, В.И. Нестеровская, Г.И. Розенфельд, В.А. Сизов, З.Н. Симонова / Под ред. д.м.н., проф. Г.Ю. Коваль. — К.: Здоров'я, 1975. — 599 с.
7. Королюк И.П. Рентгеноанатомический атлас скелета (норма, варианты, ошибки интерпретации). — М.: Видар, 1996. — 191 с.
8. Кузнецов В.Ф. Справочник по вертеброневрологии: Клиника, диагностика. — Минск: Беларусь, 2000. — 351 с.
9. Лагунова И.Г. Рентгеноанатомия скелета. — М.: Медицина, 1980. — 367 с.
10. Ульрих Э.В. Аномалии позвоночника у детей: Руководство для врачей. — Спб.: Сотис, 1995. — 336 с.
11. Ульрих Э.В., Мушкин А.Ю. Вертебрология в терминах, цифрах, рисунках. — СПб.: ЭЛБИ-СПб., 2002. — 187 с.
Нестабильность позвоночника
Травмы, повышенные нагрузки, дегенеративные и возрастные изменения, наследственные и врожденные заболевания приводят к нестабильности позвоночника и отдельных позвоночных сегментов, что требует незамедлительного лечения.
Позвоночник человека состоит из 24 сегментов: 7 шейных, 12 грудных и 5 поясничных. Каждый сегмент представляет собой анатомический комплекс, включающий пару смежных позвонков с мышцами, связками и суставами. Между позвонками находятся межпозвонковые диски, призванные амортизировать и распределять механическую и статическую нагрузки.
По рентгенологическим критериям нестабильность может быть трансляционной (смещение позвонка в сагиттальной плоскости вперед или назад) и ротационной ( избыточной сгибание в позвоночном сегменте).
Нестабильность шейного и поясничного отдела позвоночника
Шейный отдел – самая подвижная часть позвоночника, отвечающая за повороты и наклоны головы. В связи с высокой активностью и в сочетании с регулярными высокими нагрузками ослабить шейный отдел позвоночника достаточно просто. Нестабильностью шейного отдела позвоночника называют состояние, при котором объем движений превышает физиологический. В итоге могут страдать различные структуры: спинной мозг, корешки и позвоночные артерии, участвующие в кровоснабжении спинного мозга.
Для определения степени нестабильности и определения тактики дальнейшего лечения используется суммарный индекс нестабильности (White A.A., Panjabi M.M., 1990), который основан на оценке следующих параметров:
- разрушение или невозможность функционирования передних опорных структур позвоночного столба;
- разрушение или невозможность функционирования задних опорных структур позвоночного столба;
- сагиттальная трансляция при сгибании – разгибании больше 3,5 миллиметров;
- сагиттальная ротация (ангуляция) при сгибании более 11 градусов;
- положительный задний тест на растяжение (ощущение прострела при разгибании шеи);
- повреждение спинного мозга;
- патологическое снижение высоты межпозвонкового диска;
- врожденный стеноз (сужение) позвоночного канала;
- повреждение нервных корешков;
- возможные избыточные нагрузки.
1-6 пункты оцениваются в 2 балла, 7-10 - в один балл. Превышение 5 баллов говорит о наличии нестабильности.
Поясничный отдел позвоночника
При локализации нестабильности в поясничном отделе возникает смещение позвонка относительно нижележащего. Заболевание развивается постепенно, характеризуясь периодическими болями в поясничном отделе после физических нагрузок. Со временем состояние человека ухудшается, болевые ощущения усиливаются, боль в пояснице начинает отдавать в тазобедренный сустав и ноги.
Без должного лечения такое состояние может привести к слабости в ногах, уменьшению двигательной возможности, гипотрофии мышц, потери чувствительности в ногах и к парезу. Смещение позвонков поясничного отдела приводит к вегетативным нарушениям, сбою в работе мочевого пузыря и кишечника.
Симптомы и причины возникновения нестабильности позвоночно-двигательного сегмента
К основным причинам возникновения и развития нестабильности в шейном отделе позвоночника следует отнести:
- Травмы шеи, связанные с повреждением позвонков и связок.
- Дистрофические изменения в тканях, ослабляющие фиксацию межпозвонковых дисков.
- Наследственные заболевания связочного аппарата.
- Врожденные нарушения формирования костных тканей и хрящей.
Все дегенеративные изменения в позвоночных сегментах шейного отдела появляются в связи с тем, что последние являются одними из самых подвижных в позвоночнике. Они небольшие по размерам, более гибкие, но из-за этого недостаточно прочные. Заболевание нестабильности позвоночно-двигательного сегмента в шейных отделах позвоночника протекает со следующей симптоматикой:
- боли в области шеи постоянного и временного характера;
- сложность в принятии удобной позы во время сна;
- болевые ощущения при резких поворотах или наклонах головы;
- боли в области затылка и у основания черепа;
- скованность в плечах и лопатках.
С течением времени состояние больного ухудшается и к выше перечисленным симптомам добавляются другие, сигнализирующие о необходимости срочной госпитализации.
Поясничный отдел позвоночника
К причинам возникновения нестабильности поясничного отдела позвоночника относят:
- травматические воздействия на позвоночник;
- дегенеративные процессы, приводящие к нарушению функционирования дисков, дугоотросчатых суставов, связок;
- повышенные нагрузки у спортсменов и тех, кто занят тяжелым физическим трудом;
- врожденная патология структур позвоночника (незаращение задних структур позвоночника).
Симптоматика смещения позвонков поясничного отдела зависит от степени мобильности невральных структур и характера воздействия на них, и может проявляться следующим образом:
- болевые ощущения, умеренные или ярко выраженные, в районе поясницы, крестца, ног;
- периодическое возникновение мурашек и чувства тяжести в ногах;
- расстройство чувствительности в них;
- гипотрофия мышц, парезы нижних конечностей и иное.
- магнитно-резонансную томографию (МРТ);
- функциональную рентгенографию;
- компьютерную томографию (КТ).
При выявлении на снимках характерных признаков нестабильности позвонков диагноз считается подтвержденным, но несмотря на это, требуется ряд дополнительных исследований. Учитывая множество патологий, которыми часто сопровождается нестабильность позвоночно-двигательного сегмента, больным часто назначают дополнительную диагностику для выявления возможных осложнений.
Лечение нестабильности поясничного и шейного отделов позвоночника
Лечение нестабильности позвоночно-двигательного сегмента – это длительный процесс, требующий комплексной работы высококвалифицированных специалистов: невролога, ортопеда, физиотерапевта, хирурга и других. Раннее лечение поможет избежать осложнений, восстановив качество жизни пациента.
Медикаментозное лечение используется для купирования симптомов проявления нестабильности и включает в себя противовоспалительные препараты, анальгетики, препараты для снятия патологического мышечного спазма, сосудистые и метаболические препараты для улучшения питания вовлеченных тканей.
В качестве вспомогательного метода при лечении нестабильности позвонков применяют ортопедические воротники и корсеты. Ношение специальных устройств позволяет зафиксировать позвонки в нужном положении, облегчить проявление симптомов и предупредить ряд осложнений.
Физиотерапия. Курс физиотерапии улучшает кровоснабжение, увеличивает поступление питательных веществ в позвоночно-двигательные сегменты, оказывает пассивное укрепление мышц.
Лечебная физическая культура. При смещении и нестабильности позвонков, при отсутствии сопутствующих заболеваний и после согласования с лечащим врачом может быть назначен комплекс ЛФК. Упражнения подбираются для каждого пациента в индивидуальном порядке. Лечебная физкультура стабилизирует позвоночные сегменты, нормализует кровоснабжение, снижает интенсивность болевого синдрома, способствуя возврату сместившегося позвонка в физиологичное положение.
Так как консервативное лечение не может полноценно устранить явления нестабильности, то зачастую приходится прибегать к хирургическому лечению. Операция носит название спондилодез, применяются её различные варианты. Это может быть как открытая операция, так и малоинвазивные методики. Задачей оперативного лечения является стабилизация позвонков пораженных отделов, и осуществляется она при помощи специальных. Фиксирующие элементы удерживают каждый позвонок в физиологичном положении, выравнивая весь отдел позвоночника. Длительность операции и сроки пребывания в стационаре зависят от объема операции, и определяются индивидуально в зависимости от клинической ситуации.
Однако, хирургическое лечение нестабильности позвоночно-двигательного сегмента обязательно требует последующих реабилитационных мероприятий, которые позволят восстановить функцию позвоночника, усилить собственный мышечный корсет, препятствующий развитию нестабильности позвоночного столба в будущем.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Читайте также:
