Обструкция протезированного клапана сердца. Регургитация через протезированный клапан сердца
Добавил пользователь Alex Обновлено: 20.01.2026
ФГБУ "Федеральный центр сердца, крови и эндокринологии им. В.А. Алмазова", Санкт-Петербург
ФГБУ «Северо-Западный федеральный медицинский исследовательский центр» Минздрава РФ (дир. — акад. РАН Е.В. Шляхто), Санкт-Петербург, Россия
ФГБУ «Национальный медицинский исследовательский центр им. В.А. Алмазова» Минздрава России, Санкт-Петербург, Россия
Мобилизация сердца при устранении обструкции выходного тракта левого желудочка корпусом митрального протеза
Журнал: Кардиология и сердечно-сосудистая хирургия. 2019;12(3): 251‑254
Обструкция выходного тракта левого желудочка (ВТЛЖ) корпусом механического клапанного протеза является редким, но тяжелым осложнением. Известны факторы, приводящие к обструкции ВТЛЖ после митрального протезирования. Описаны разнообразные способы лечения и профилактики. Мы представляем случай успешного лечения данного осложнения с использованием способа мобилизации сердца на основе доступа по G. Guiraudon.
Обструкция выходного тракта левого желудочка (ВТЛЖ) наблюдается при различных состояниях, связанных с гипертрофией базальных отделов межжелудочковой перегородки (МЖП), наличием подклапанных мембран, аномалиями митрального клапанного аппарата [1]. Крайне редко обструкция ВТЛЖ наблюдается при протезировании митрального клапана (МК) механическими протезами. Точная частота данного осложнения неизвестна. В литературе встречаются немногочисленные описания клинических случаев. Факторами, способствующими развитию данного осложнения, являются использование высокопрофильных протезов [2], небольшие размеры полости левого желудочка (ЛЖ) [2, 3], сохранение подклапанных структур МК [4], нарастание паннуса [5], уменьшенный митрально-аортальный угол [6], гипертрофия МЖП [7]. Описаны острая и хроническая формы обструкции ВТЛЖ [8]. Первая проявляется сразу после остановки аппарата искусственного кровообращения (АИК) в виде резкого падения гемодинамики. Вторая выявляется отсроченно, обусловливает прогрессирование хронической сердечной недостаточности (ХСН) и может послужить поводом к повторной операции. Интраоперационная диагностика обструкции ВТЛЖ при чреспищеводной эхокардиографии (ЧП-ЭхоКГ) часто затруднена из-за акустической тени митрального протеза [4]. Для ликвидации данного типа обструкции применяется репротезирование МК низкопрофильным протезом [2], используются клапанные протезы с манжетой для супрааннулярной имплантации и невыворачивающие швы (фетровые прокладки со стороны ЛЖ) [8], техника «подтягивания» передней створки МК в полость левого предсердия (ЛП) при имплантации протеза [9], септальная миоэктомия и септальная абляция в тех случаях, когда позволяет толщина МЖП [10]. В ряде случаев обструкция ВТЛЖ нивелируется после оптимизации фармакотерапии [11].
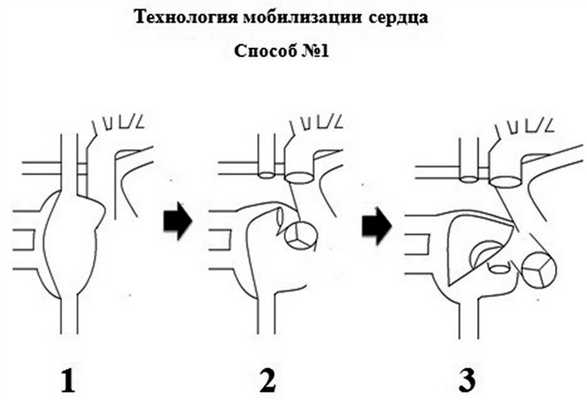
В нашем Центре в 2011—2012 гг. было разработано 2 способа мобилизации сердца, позволяющих улучшить визуализацию МЖП через аортальный клапан (АК) при выполнении септальной миоэктомии [12]. Первый из них подразумевает пересечение верхней полой вены и, если необходимо, разрез стенки ЛП с целью сместить основание сердца вверх и влево (рис. 1). Рис. 1. Технология мобилизации сердца, способ № 1. 1 — исходное состояние, видны предсердия, полые вены, аорта и легочный ствол; 2 — пересечены аорта и верхняя полая вена, основание сердца смещено вверх и влево; 3 — пересечены аорта и верхняя полая вена, вскрыто левое предсердие, основание сердца максимально смещено вверх и влево. При этом МЖП переходит из горизонтального положения в вертикальное и становится хорошо визуализируемой через просвет А.К. На момент написания данной статьи метод применен при лечении обструктивных форм гипертрофической кардиомиопатии в 38 случаях с хорошим результатом.

Второй способ имеет в качестве прототипа внутрисердечный доступ по методике G. Guiraudon [13]. Отличием от прототипа является то, что первым этапом пересекается восходящая аорта и проводится ревизия МЖП. При неудовлетворительной визуализации зоны операции осуществляется мобилизация сердца. Выполняется доступ по G. Guiraudon, но в отличие от оригинала разрез купола ЛП продолжается значительно дальше — позади пересеченной аорты до его ушка (рис. 2). Рис. 2. Технология мобилизации сердца, способ № 2. 1 — исходное состояние, видны предсердия, полые вены, аорта и легочный ствол; 2 — пересечена аорта, продольный разрез стенки правого предсердия, основание сердца смещено вверх и влево; 3 — пересечена аорта, разрез свободной стенки правого предсердия, межпредсердной перегородки, купола левого предсердия до его ушка. Основание сердца максимально смещено вверх и влево. Данная манипуляция позволяет сместить основание сердца вверх и влево, перевести МЖП в вертикальную плоскость и улучшить ее визуализацию через А.К. Доступ по G. Guiraudon является составной частью способа мобилизации сердца. Таким образом, цель исследования — представить редкое клиническое наблюдение применения способа мобилизации сердца при устранении обструкции ВТЛЖ корпусом митрального протеза.
Пациентка М., 28 лет, масса тела 99 кг, рост 164 см, поступила в отделение сердечно-сосудистой хирургии № 1 с диагнозом: врожденный порок сердца. Неполный атриовентрикулярный канал. Первичный дефект межпредсердной перегородки (ДМПП). Расщепление передней створки МК. МН III ст. ХСН III Ф.К. Ожирение 2-й стадии.
Больной выполнено протезирование МК протезом On-X 27/29 с сохранением задней створки, пластика первичного ДМПП заплатой из аутоперикарда. Больная была переведена из отделения реанимации в 1-е сутки после операции. В послеоперационном периоде было выявлено ускорение кровотока в ВТЛЖ с максимальным градиентом давления около 100 мм рт.ст. в связи с особенностью расположения протеза М.К. Проводилась консервативная терапия с хорошим клиническим эффектом. Также отмечались явления постперикардиотомного синдрома, потребовавшие увеличения сроков лечения. На 20-е сутки после операции больная по настоятельной просьбе была выписана на амбулаторное лечение в удовлетворительном состоянии. Была рекомендована явка на контрольный осмотр через 6 мес, однако через 13 дней пациентка была доставлена в клинику бригадой скорой помощи с явлениями отека легких. Со слов больной, после выписки из стационара стала отмечать снижение диуреза, нарастание отеков, невозможность находиться в горизонтальном положении, кровохаркание. При поступлении по данным ЭКГ отмечалась синусовая тахикардия. По данным ЭхоКГ сократительная функция ЛЖ не нарушена. Протез в митральной позиции фиксирован, движение запирательных элементов в полном объеме. Значительно ускорен кровоток на протезе с пиковым и средним градиентами давления 31 и 14 мм рт.ст. соответственно. Значительно ускорен кровоток в ВТЛЖ за счет его сужения корпусом протеза. Максимальный градиент давления в ВТЛЖ — 116 мм рт.ст. Толщина МЖП — 16 мм. Трикуспидальная недостаточность II ст. По данным ЧП ЭхоКГ нельзя исключить парапротезный кровоток узкой струей в зоне аортально-митрального контакта. Было принято решение о необходимости повторной операции. После стабилизации состояния больной выполнены рестернотомия, репротезирование МК протезом Карбоникс-28, пластика трикуспидального клапана по Batista. В данной ситуации требовался доступ одновременно к трем клапанам сердца, предполагалось выполнение септальной миоэктомии. Было решено применить способ мобилизации сердца на основе внутрисердечного доступа по G. Guiraudon. Интраоперационно: аорта поперечно пересечена выше синотубулярного гребня. При ревизии ВТЛЖ выявляется выступающий корпус протеза М.К. Нельзя исключить дополнительное сужение выходного тракта гипертрофированной частью МЖП с фиксированной к ней мембраной размером 1×0,5 см. Разрез стенки правого предсердия от уровня нижней полой вены по направлению к промежутку между аортой и верхней полой веной с переходом на МПП. Заплата МПП состоятельна. Разрез перегородки через ямку овального окна от ее нижнего края до соединения с атриотомическим разрезом. Далее разрез продолжался на купол ЛП позади пересеченной аорты до его ушка. Протез в митральной позиции фиксирован, движение створок в полном объеме. В проекции А2 определяется парапротезная фистула диаметром 1—2 мм в результате прорезывания одного шва. Было выполнено репротезирование митрального клапана с иссечением задней створки. Исходный протез (On-X 27/29, высота основания 14,2 мм, общая высота 17,8 мм) был заменен более низкопрофильным клапаном Карбоникс-28 (высота клапана 9,5 мм). Трансаортальным доступом иссечена подклапанная мембрана МЖП, выполнена дозированная миоэктомия. Выполнена аннулопластика трикуспидального клапана по Batista. При контрольном ЧП-ЭхоКГ после остановки АИК — нормально функционирующий протез в митральной позиции. Парапротезного и транссептального кровотока нет. При прямой манометрии систолический градиент давления в ВТЛЖ 40 мм рт.ст. Послеоперационный период протекал с явлениями сердечно-сосудистой недостаточности. По данным ЭКГ, предсердный ритм с полной блокадой левой ножки пучка Гиса. Больная переведена из реанимационного отделения на 9-е сутки после операции. Дальнейшее послеоперационное течение осложнилось пароксизмами фибрилляции предсердий. Была достигнута максимальная компенсация ХСН. В удовлетворительном состоянии пациентка выписана из стационара на 33-и сутки после операции.
Осмотрена через 36 мес после выписки. Отмечает значительное улучшение самочувствия по сравнению с дооперационным этапом. Масса тела пациентки увеличилась до 138 кг (!) при росте 164 см. Больная поднимается без остановки на 3-й этаж, дистанция бессимптомной ходьбы в умеренном темпе не ограничена. На момент осмотра по данным ЭКГ: синусовый ритм с полной блокадой левой ножки пучка Гиса. По данным ЭхоКГ: фракция выброса ЛЖ 85%, максимальный и средний градиенты давления в ВТЛЖ 38 и 22 мм рт.ст. соответственно. Протез в митральной позиции фиксирован. Хорошо лоцируются обе створки с нормальной амплитудой движения. Выраженное ускорение кровотока на протезе (вероятно, на фоне увеличения площади поверхности тела). Максимальный и средний градиенты давления на протезе МК составляют 29 и 14 мм рт.ст. соответственно. Регургитации нет. Незначительная аортальная и трикуспидальная недостаточность.
Заключение
Представлено редкое клиническое наблюдение тяжелой обструкции ВТЛЖ корпусом механического клапанного протеза. Данная ситуация явилась следствием трагического стечения обстоятельств — сочетания гипертрофии МЖП, субаортальной мембраны, небольшого объема ЛЖ (КДО 80 мл) и использования высокопрофильного митрального протеза. Для устранения обструкции потребовалась сочетанная операция — репротезирование МК низкопрофильным протезом, иссечение подклапанной мембраны МЖП, септальная миоэктомия. Наиболее подходящим в сложившейся ситуации оказался способ мобилизации сердца на основе внутрисердечного доступа по G. Guiraudon. Он позволил одновременно обеспечить адекватную визуализацию МЖП через АК и доступ к 3 клапанам сердца. Необходимо индивидуально подходить к выбору митрального протеза, помня о возможности развития обструкции ВТЛЖ.
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflicts of interest.
Сведения об авторах
Информация об авторах:
Гурщенков А.В., Сухова И.В., Майстренко А.Д., Дьяченко Я.А., Агаев Р.С., Новиков В.К., Кучеренко В.С., Гордеев М.Л. Мобилизация сердца при устранении обструкции выходного тракта левого желудочка корпусом митрального протеза. Кардиология и сердечно-сосудистая хирургия. 2019;12(3):251-254. doi: 10.17116/kardio201912031
Обструкция протезированного клапана сердца. Регургитация через протезированный клапан сердца
Эхокардиоскопия при легочной регургитации. Лекарственные пороки сердца и протезированные клапаны сердца при ЭхоКГ
Легкая степень легочной регургитации встречается у 40-78% больных с нормальными клапанами ЛА без структурной патологии сердца. ЛР часто связана с ЛГ, перенесенным оперативным вмешательством по поводу врожденного стеноза клапана ЛА и реже с карциноидом, ревматизмом или другими ППС. Поскольку визуализировать клапан ЛА затруднительно, а распространенность тяжелой ЛР низка, этому вопросу было посвящено незначительное количество исследований.
Диагностика патологии клапана легочной артерии возможна при двухмерной ЭхоКГ. Анатомические особенности строения клапанов, в т.ч. двухстворчатый клапан, пролапс, дисплазия или отсутствие клапана, помогают определить механизм регургитации. При цветовом доиплеровском картировании отображается диастолическая струя в BOПЖ, начинающаяся в области клапана. Планиметрически рассчитанная площадь струи, индексированная к площади поверхности тела, коррелирует с тяжестью ЛР, оцененной при ангиографии.
При НВ ДЭхоКГ визуализируется быстрое снижение скорости струи регургитации к изолинии. Ширину перешейка регургитации можно использовать при оценке тяжести ЛР с помощью цветового допплеровского картирования, однако этот метод при ЛР ненадежен.
Лекарственные пороки сердца и протезированные клапаны сердца при ЭхоКГ
Ряд лекарственных препаратов может индуцировать развитие регургитации или стеноза клапанов сердца, в т.ч. алкалоиды спорыньи (эрготамин), апоректики и перголид. Эти препараты вызывают развитие пороков сердца, аналогичных ревматическим и карциноидным.
ЭхоКГ помогает всеобъемлюше оценить патологию клапанов сердца у большинства больных. Необходимо правильно понимать различия, существующие между клинической картиной и определением степени тяжести поражения клапанов на ЭхоКГ, а также назначать для уточнения диагноза дополнительные методы исследования. Перед хирургическими вмешательствами для оценки гемодинамики показана катетеризация сердца, только если всестороннее ЭхоКГ-исследование невозможно (<5%).
Для ЭхоКГ-оценки функции протезированных клапанов требуется подробная информация об их структуре и гемодинамических характеристиках, а также особенностях хирургических операций при использовании различных типов протезов. Для определения структурных аномалий протезированных клапанов необходимо понимание ЭхоКГ-характеристик, в т.ч. отражательной способности материала, из которого изготовлен протез, и степени ослабления ультразвуковых волн.
Все эти факторы могут осложнять интерпретацию результатов ЭхоКГ. Структурные аномалии протеза, такие как фистула, вегетации, тромбоз и дегенерация протеза, можно визуализировать с помощью двухмерной ЭхоКГ, дополненной ЧПЭхоКГ при условии плохой визуализации вокруг и позади протеза.
ДЭхоКГ используют для определения Р на протезированных клапанах с помощью модифицированного уравнения Bernoulli. Одновременное инвазивное измерение ДР на протезированных клапанах при катетеризации отлично коррелировало с результатами ДЭхоКГ. Однако из-за феномена восстановления давления было продемонстрировано in vitro, что ДР на протезе АК, определенный при ДЭхоКГ, выше, чем при катетеризации сердца.
При восстановлении давления часть кинетической энергии, которая теряется при прохождении крови через суженное отверстие, появляется вновь. Это восстановленное давление приводит к высокому абсолютному давлению в восходящей аорте сразу ниже стенозированного АК, в результате ДР будет ниже, чем при ДЭхоКГ. Давление восстановления при дилатации аорты обычно меньше. Эти различия выражены меньше при больших механических и биологических протезах.
Протезированный клапан по своей сути является сте-нотическим; нормальные скорости потока через клапан варьируют в зависимости от типа, размера и локализации протеза. Опубликованы нормальные допплерогра-фические характеристики различных типов аортальных, митральных, трикуспидальных и легочных протезов у большого числа пациентов.
Важно не только знать нормальные показатели для каждого протеза, но и иметь результаты исходного ДЭхоКГ в раннем послеоперационном периоде, которые можно использовать как индивидуальный диапазон нормальных значений для сравнения с данными, полученными в последующих исследованиях. Повышение скорости кровотока через про тез может быть связано с регургитацией или обструкцией отверстия.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Самой частой причиной обструкции механического протеза МК является тромбоз, а механического протеза ЛК — формирование паннуса. Уменьшение движения диска, шарика или створок при обструкции протеза иногда сложно визуализировать и оценить количественно при ТТЭхоКГ, НО они хорошо отображаются при ЧПЭхоКГ.
ДЭхоКГ — самый точный метод диагностики и количественной оценки степени обструкции протеза; однако повышение скорости кровотока может быть связано С высоким СВ или тяжелой регургитацией, которые следует исключить. Пиковый и средний ДР и эффективная площадь поверхности клапана могут быть рассчитаны с применением тех же формул и уравнений, которые используют для оценки нативных клапанов. У больных с обструкцией протезов МК или ТК увеличиваются скорость кровотока и РНТ.
Если скорость кровотока через эти протезы растет вследствие тяжелой регургитации, РНТ остается нормальным или уменьшается, а скорость в ВОЛЖ снижается из-за падения антеградного кровотока.
Увеличение скорости кровотока через обструктивный протез АК ассоциируется не с увеличенной скоростью кровотока в ВОЛЖ, а С тяжелой регургитацией. Два дифференциальной диагностики повышенной скорости кровотока через протез АК при его обструкции или регургитации помогает определение отношения скорости кровотока в ВОЛЖ к скорости через протез, если АК < 0,20 (нормальное отношение >0,3).
Константа PUT 220 была определена для стеноза нативного МК, но не для расчета эффективной площади отверстия при митральном протезе МК. Таким образом, метод определения РНТ переоценивает площадь протеза МК. Для оценки функциональной площади отверстия протезов ЛК и МК при отсутствии АР или MP предпочтительно использовать уравнение непрерывности.

Малый объем регургитации (потеря объема) па нормально функционирующем механическом протезе при ТТЭхоКГ составляет 30 и 44-95% при ЧПЭхоКГ для протезов АК и МК соответственно. Размер и тин протеза влияют на степень регургитации. Патологическую регургитацию на протезе можно отличить от нормальной, оценив структуру клапана, объем и локализацию струи регургитации.
Основным методом определения регургитации на протезе является цветовое допплеровское картирование. Полуколичественная оценка регургитации на протезе клапана и вокруг него возможна с помощью тех же критериев, что и при определении регургитации на нативном клапане. ЧПЭхоКГ часто необходима для оценки регургитации на протезах МК и ТК, поскольку при ТТЭхоКГ невозможно адекватно визуализировать предсердия в связи с ослаблением ультразвуковой волны.
Регургитация на протезе АК часто требует совместного использования ТТЭхоКГ и ЧПЭхоКГ для определения ее направления и степени тяжести. Поперечная визуализация протезного кольца и трансгастральное изображение могут помочь визуализировать околопротезную АР.
ЧПЭхоКГ дополняет ЭхоКГ-оценку у больных с протезами клапанов. ЧПЭхоКГ часто используют вместе с всесторонней гемолинамической оценкой при ТТЭхоКГ для диатностики эндокардита, абсцесса, фистулы, внутрисердечных тромбозов и опухолей. При ЧПЭхоКГ визуализируются нитевидные тяжи на протезе, состоящие из коллагена и фибробластов, однако их роль в развитии эмболических осложнений не ясна.
Эхокардиография при гипертрофической кардиомиопатии (ГКМП). Обструкция левого желудочка при ГКМП
Несмотря на то, что самым частым морфологическим типом ГКМП является асимметричная септальная гипертрофия, это заболевание может проявиться концентрической симметричной апикальной гипертрофией или гипертрофией свободной стенки ЛЖ. Гипертрофия базального отдела ММЖ сужает ВОЛЖ, что служит морфологическим субстратом для динамической обструкции. Скорость кровотока через суженный ВОЛЖ приводит к развитию эффекта Venturi, т.е. створки МК и подклапанный аппарат движутся в сторону МЖП (так называемое переднесистолическое движение), что усиливает обструкцию ВОЛЖ, способствуя появлению изменяющейся MP. Обструкция при ГКМП часто динамическая, зависит от условий нагрузки, размера ЛЖ и его сократимости.
В настоящее время ЭхоКГ в В-режиме является методом выбора для диагностики ГКМП. Трехмерная ЭхоКГ может предоставить дополнительную анатомическую информацию. Диффузная гипертрофия МЖП и переднелатеральной свободной стенки— самый частый вариант ГКМП в странах Запада (70-75%), затем идут гипертрофия базального отдела МЖП (10-15%), концентрическая симметричная гипертрофия (5%), апикальная гипертрофия (< 5%) и гипертрофия боковой стенки (1-2%).
Размер гипертрофии связан с риском внезапной смерти (ВС). В одном исследовании кумулятивный риск ВС был практически равен нулю при толщине стенки ЛЖ < 19 мм и 40% — при толщине >30 мм. У некоторых больных с ГКМП ПЖ тоже может быть гипертрофирован, иногда с обструкцией ВОПЖ.

Степень обструкции ЛЖ можно быстро определить при НВ ДЭхоКГ. Спектр скоростей при этом имеет характерный поздний кинжалообразный пик. С помощью модифицированного уравнения Bernoulli по пиковой скорости можно рассчитать пиковый ДР в ВОЛЖ. Корреляция между ДР при ДЭхоКГ и Р при катетеризации хорошая.
Динамическую природу обструкции ВОЛЖ можно отразить с помощью НB ДЭхоКГ при пробе Valsalva, изменении положения туловища (из горизонтального в вертикальное) или ингаляции амилнитрита. При обструктивной форме ГКМП часто развивается MP, связанная с переднесистолическим движением створок МК.
Выраженное нарушение миокардиального расслабления — самый частый тип диастолической дисфункции при ГКМП, что связано с гипертрофией миокарда. Сокращение предсердий вносит важный вклад В наполнение ЛЖ; если сокращение предсердий нарушается в связи с тахикардией или фибрилляцией предсердий, СВ снижается, и развивается застой но малому кругу кровообращения.
Поскольку податливость стенок уменьшается, а давление в ЛП увеличивается, раннее наполнение прогрессивно растет и DТ уменьшается. Значимая корреляция между DT и давлением наполнения ЛЖ у пациентов С ГКМП отсутствует, поскольку ОТ исходно выражено удлиненно и в той же степени увеличено давление в ЛИ, что не способствует подобному укорочению DT, как при другой патологии. Скорость фиброзного кольца МК (Еа) отражает состояние релаксации миокарда; она уменьшается у большинства больных с ГКМП. Показано, что Га снижается на доклинической стадии у больных, генотип которых соответствует ГКМП. Также при ГКМП изменяется деформация миокарда.
- Вернуться в оглавление раздела "Кардиология"
Недостаточность митрального клапана - симптомы и лечение
Что такое недостаточность митрального клапана? Причины возникновения, диагностику и методы лечения разберем в статье доктора Верещагиной Натальи Валентиновны, терапевта со стажем в 29 лет.
Над статьей доктора Верещагиной Натальи Валентиновны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Недостаточность митрального клапана — порок, при котором из-за неполного смыкания створок клапана возникает обратный ток крови (регургитация) из левого желудочка в левое предсердие [8] .

Патология проявляется слабостью, головокружением, ощущением нехватки кислорода и утомлением, так как при заболевании нарушается кровоснабжение головного мозга. Без лечения тяжёлая регургитация митрального клапана может стать причиной сердечной недостаточности и нарушений сердечного ритма (аритмии).
Причины митральной недостаточности:
- ;
- бактериальный эндокардит;
- отложение солей кальция в тканях клапана;
- заболевания соединительной ткани — ревматоидный артрит, системная красная волчанка, склеродермия, синдромы Марфана и Элерса-Данло;
- травматический отрыв створок клапана при тяжёлой физической нагрузке;
- травмы при хирургических операциях на клапане;
- утолщение створок клапана;
- опухоли предсердия;
- лучевая терапия [8] .
Митральная недостаточность находится на первом месте среди всех приобретённых клапанных пороков сердца. Патология редко встречается изолированно, зачастую она сочетается с митральным стенозом и с пороками аортального клапана. Распространённость недостаточности митрального клапана в сочетании с пролапсом митрального клапана среди населения составляет 2–6 % [15] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы недостаточности митрального клапана
Симптомы заболевания:
- общая слабость и головокружение;
- учащённое сердцебиение;
- одышка, возникающая даже при незначительных нагрузках;
- ноющие, давящие и колющие боли в сердце, которые могут отдавать в левое плечо и руку;
- "неудовлетворённость вдохом" — больной делает один вдох за другим, но ощущает нехватку воздуха и впадает в панику;
- частые простудные заболевания;
- кровотечения из носа и дёсен, длительные менструации у женщин;
- ухудшение памяти, панические атаки, тревога, мнительность (это связано с нехваткой снабжения головного мозга кислорода, нарушением обменных процессов и замедлением передачи импульсов между нейронами);
- дрожь в теле;
- частое появление синяков;
- дискомфорт при нахождении в закрытом и душном помещении, возможны обмороки;
Постоянная тревога часто приводит пациента на консультацию к психиатру или неврологу. Очень важно не допустить таких больных в профессиональный спорт, так как чрезмерные нагрузки могут вызвать смерть на тренировках и соревнованиях.
У пациенток с митральной недостаточностью во время беременности возможны перебои в работе сердца, особенно нежелательные при родах, но в основном беременность протекает без осложнений [3] [4] .
Патогенез недостаточности митрального клапана
Сердце человека состоит из четырёх камер: правое и левое предсердия, правый и левый желудочки. Между предсердиями и желудочками расположены входные клапаны — трикуспидальный и митральный. На выходе из желудочков находятся похожие по строению выходные клапаны — лёгочный и аортальный.
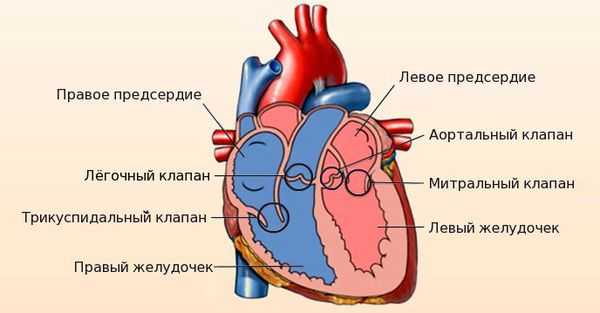
Клапаны имеют створки, которые открываются и закрываются во время сердечных сокращений. Иногда клапаны не открываются или не закрываются должным образом, при этом нарушается ток крови.
Митральный клапан состоит из двух створок и открывается, позволяя крови течь в левый желудочек. Затем клапан закрывается, чтобы кровь не текла обратно в левое предсердие. При митральной недостаточности этот клапан закрывается неплотно, в результате чего кровь попадает обратно в левое предсердие.
В патогенезе первичной или врождённой недостаточности митрального клапана важную роль играет хронический дефицит ионов магния. Нехватка магния приводит к тому, что фибробласты вырабатывают неполноценные эластин, коллаген и фибронектин, а также к нарушению свойств ферментов, регулирующих обмен коллагена. В результате нарушается строение и функции соединительных тканей сердца [14] .
Вторичная форма митральной недостаточности возникает в результате перенесённых заболеваний и травм. При патологии происходит расширение полости левого желудочка, прогибание створок митрального клапана, дисфункция сосочков мышц и разрыв сухожильных хорд, соединяющих клапаны с сосочковыми мышцами. Иногда причиной развития вторичной недостаточности митрального клапана становится кальциноз клапанного фиброзного кольца. Кальциноз митрального кольца — это хронический дегенеративный процесс, при котором происходит отложение кальция в кольце клапана. Митральное кольцо при кальцификации становится утолщённым и менее гибким. Хотя изначально кальциноз митрального клапана считался возрастным дегенеративным процессом, накапливаются данные о том, что его развитию способствуют атеросклероз и генетически обусловленные нарушения кальций-фосфорного обмена [16] .

Классификация и стадии развития недостаточности митрального клапана
В течении заболевания выделяют три периода:
- Компенсация дефекта клапана усиленной работой левого предсердия и левого желудочка. Это продолжительный период хорошего самочувствия, но уже на этой стадии начинают появляться первые характерные симптомы: слабость, головокружение, частые простудные заболевания, чувство нехватки воздуха, перебои в работе сердца, одышка.
- Развитие венозной митральной недостаточности. Больные жалуются на одышку и учащённое сердцебиение. При интенсивной физической нагрузке наблюдаются приступы сильной одышки и кровохарканье.
- Одышка уменьшается, но пациент ощущает тяжесть в правом подреберье. Появляются отёки, уменьшается количество мочи, набухают шейные вены. Кровохарканье усиливается, развивается отёк лёгких, возникают нарушения сердечного ритма (мерцательная аритмия и наджелудочковая экстрасистолия) и тромбоэмболические осложнения.
С учётом выраженности обратного тока крови выделяют четыре степени митральной недостаточности: с незначительной митральной регургитацией, с умеренной, выраженной и тяжёлой.
Стадии митральной недостаточности:
- Митральный возврат крови составляет 20-25 %. На этой стадии пациент здоров.
- Митральный возврат крови в пределах 25-50 % от систолического объёма крови. Развивается застой крови в лёгких второй степени. Появляются кашель, одышка, перебои в работе сердца.
- Выраженная недостаточность митрального клапана. Возврат крови в левое предсердие составляет 50-90 %. Возникают кашель, кровохарканье, приступы удушья, увеличивается печень, появляются отёки [8] .
Осложнения недостаточности митрального клапана
Осложнения порока:
- Кровохарканье и отёк лёгких. Проявляется одышкой, затруднённым вдохом, влажным кашлем. В мокроте появляется кровь. Температура тела повышается до субфебрильных ( 37–38 °C ) и фебрильных ( 38–39 °C ) значений. Необходима срочная госпитализация в отделение реанимации.
- Нарушения сердечного ритма в виде мерцательной аритмии и наджелудочковой экстрасистолии. Проявляются перебоями в работе сердца, головокружением, слабостью, обмороками. Требуется госпитализация в отделение кардиологии.
- Тромбоэмболические осложнения (тромбоз левого предсердия, сосудов кишечника, почек, головного мозга). Последствия будут зависеть от локализации тромба. При тромбозе сосудов головного мозга возможен инсульт. Если тромб находится в почках и сосудах кишечника, то пациент испытывает острые боли в животе. Необходима госпитализация в отделение реанимации [8][9] .

Диагностика недостаточности митрального клапана
При сборе анамнеза кардиолог уточняет:
- ощущает ли пациент нехватку воздуха при вдохе;
- беспокоят ли перебои в работе сердца;
- возникает ли одышка при незначительных физических нагрузках;
- мучает ли тревога, страх смерти, панические атаки.
При аускультации ("выслушивании" сердца) выявляется систолический шум у верхушки и над основанием сердца. Важное значение для диагностики митральной недостаточности имеет фонокардиография (ФКГ). ФКГ – это метод исследования работы сердечной мышцы, который основан на регистрации и последующем анализе звуков, возникающих во время работы сердца .
Другой важный инструментальный метод диагностики — эхокардиография (Эхо-КГ) . Эхо-КГ — это безболезненное ультразвуковое исследование, которое позволяет исследовать работу сердца в реальном времени. Эхокардиография покажет уменьшение эластичности клапана, его повреждение, размер отверстия митрального клапана и расстояние между его створками. Также при исследовании можно увидеть разрыв папиллярной мышцы и провисание клапанных створок в полость левого предсердия [4] [8] [9] .
Лечение недостаточности митрального клапана
При обострении заболевания необходим постельный режим. Также следует принимать препараты, содержащие магний и B6 по две таблетки три раза в день (например, "Магнелис").
Обязательно следует проводить лечение и профилактику осложнений. Для предупреждения тромбоэмболии пациентам старше 30-40 лет назначают препарат "Тромбо АСС", препятствующий тромбообразованию .
Если беспокоит частый пульс (более 80 ударов в минуту), то назначаются бета-адреноблокаторы, диуретики, антикоагулянты, нитроглицерин.
Если пациент страдает от приступов тревоги, то в качестве симптоматической терапии можно рекомендовать короткий курс феназепама на ночь.
Если развивается сердечная недостаточность и нарушается сердечный ритм, то проводят лечение бета-адреноблокаторами, диуретиками, ингибиторами ангиотензинпревращающего фермента, антикоагулянтами, блокаторами кальциевых каналов.
При значительной недостаточности митрального клапана показано оперативное лечение.
Основные хирургические методы коррекции митральной недостаточности:
- пластика митрального клапана;
- протезирование с частичным или полным сохранением хордального аппарата;
- протезирование без сохранения хордального аппарата.
Своевременное хирургическое вмешательство позволяет достичь хороших результатов и не допустить развитие осложнений.

Прогноз. Профилактика
При соблюдении рекомендаций врача прогноз благоприятный.
Для профилактики осложнений следует:
- ежегодно проходить осмотр у терапевта и кардиолога и проводить эхокардиографию сердца (Эхо-КГ);
- принимать препараты магния, а для предупреждения тромбоэмболии — антикоагулянты;
- исключить тяжёлые физические нагрузки, переохлаждение и перегрев;
- снизить эмоциональные перегрузки;
- отдыхать в дневные часы;
- при тревожных расстройствах принимать успокоительные препараты, освоить методы аутотренинга и расслабления мышц;
- проходить санаторно-курортное лечение [4] .
При ревматизме и после перенесённой ангины для профилактики недостаточности митрального клапана назначают антибиотик "Бициллин-3". Препарат подавляет развитие стрептококковой и стафилококковой инфекций.
После 40 лет всем пациентам, страдающим недостаточностью митрального клапана, необходимо контролировать уровни фибриногена, РФМК (растворимых фибринмономерных комплексов), D-димера (продукта распада фибрина). Эти анализы нужны для предотвращения тромбоэмболии лёгочной артерии и артерий внутренних органов. При повышении вышеуказанных показателей назначают антикоагулянты.
Если недостаточность митрального клапана обнаружена у ребёнка и его беспокоит слабость, головокружение, расстройство внимания, то рекомендуется временно перейти на домашнее обучение. Таким детям следует избегать чрезмерных физических нагрузок, им разрешена только лечебная физкультура.
Если при проведении Эхо-КГ обнаружено сильное прогибание створок клапана, то необходима консультация у кардиохирурга. Восстановление клапана или его замена могут потребоваться при эндокардите, сердечной недостаточности, нарушениях ритма, сильных болях в грудной клетке, признаках застоя в лёгочной системе (одышке, уменьшении объёма вдоха и ощущении нехватки воздуха).
Читайте также:
