Обзор серонегативных спондилоартропатий
Добавил пользователь Cypher Обновлено: 16.01.2026
Анкилозирующий спондилит (АС) — хроническое воспалительное заболевание, включающее в себя прогрессирующее поражение позвоночника, периферических суставов и внесуставные проявления. Псориаз и воспалительные заболевания кишечника часто сочетаются с АС и составляют вместе с ним группу серонегативных спондилоартропатий. Целями лечения АС являются поддержание физической состоятельности опорно-двигательного аппарата, контроль активности болезни и предотвращение ее рентгенологического прогрессирования. Концепция «лечение до достижения цели» (Тreat-to-target, T2T), хорошо зарекомендовавшая себя при ревматоидном артрите, по отношению к спондилоартропатиям остается пока незрелой в связи с тем, что убедительные клинические доказательства эффективности T2T при АС все еще отсутствуют.
Для разработки оснований стратегии T2T при АС необходимо выполнить несколько исследовательских программ: разработать и сформулировать общепринятую, контролируемую измерениями цель лечения, которая должна определяться консенсусом экспертов; разработать четкий алгоритм мониторинга активности болезни и корректировки терапии; провести хорошо спланированные клинические исследования для сравнения стратегии T2T с рутинным стандартом терапии АС, чтобы продемонстрировать и долгосрочные положительные эффекты, и риски.
Ключевые слова: анкилозирующий спондилит, ревматоидный артрит, псориаз, ремиссия, активность, «лечение до достижения цели».
Для цитирования: Вэй Дж.Ч. «Лечение до достижения цели» при спондилоартритах. РМЖ. 2018;4(I):3-6.
Treat-to-target in spondyloarthritis
Wei J. C.
Chung Shan Medical University, Taiwan
Ankylosing spondylitis (AS) is a chronic inflammatory disease involving spine, peripheral joints and extra-articular manifestations. AS is often combined with psoriasis and inflammatory bowel diseases, forming a group of «seronegative spondyloarthropathies». The treatment goals for spondyloarthritis are maintenance of physical function, control of disease activity and prevention of X ray progression. However, not like the well-established treat-to-target (T2T) guidance in rheumatoid arthritis (RA), the T2T concept for treating AS is still immature. Clinical evidence of T2T in AS is still lacking.
To develop the foundations of the T2T strategy in the AS, several research agendas need to be accomplished: to develop and formulate a generally accepted measureable treatment target, defined through experts’ consensus; develop a clear algorithm for monitoring disease activity and adjusting therapy; well-designed comparative clinical trials to compare this T2T strategy with the current standard of treatment should be conducted to demonstrate long-term benefits
and risks.
Key words: ankylosing spondylitis, rheumatoid arthritis, psoriasis, remission, activity, treat-to-target.
For citation: Wei J.C. Treat-to-target in spondyloarthritis // RMJ. 2018. № 4(I). P. 3–6.
Статья посвящена концепции «Лечение до достижения цели» при серонегативном спондилоартрите (анкилозирующий спондилоартрит, псориатический артрит, поражения кишечника). Показано, что данные по стратегии «лечение до достижения цели» в лечении анкилозирующего спондилоартрита пока еще остаются ограниченными и требуют проведения дальнейших научных исследований.
Введение
Серонегативные спондилоартриты — разнородная группа близких заболеваний с перекрестной симптоматикой, в которую входят анкилозирующий спондилит (АС), псориатический артрит (ПсА), реактивный артрит (РеA), артрит, связанный с кишечными заболеваниями, — неспецифическим язвенным колитом и болезнью Крона, и недифференцированный спондилоартрит. Общие клинические особенности серонегативных спондилоартритов — хроническое воспалительное поражение позвоночника (осевой АС), крестцово-подвздошного сочленения, периферических суставов и внесуставные проявления, такие как увеит, воспалительное бляшечное поражение кожи и воспаление кишечника.
Рабочая группа ASAS (Assessment in Spondyloarthritis International Society) создала новые критерии ASAS для осевого и периферического спондилоартритов в 2009 и 2011 гг., опираясь в основном на клинические проявления. В то время в классификацию был добавлен так называемый рентгенонегативный осевой спондилоартрит, удовлетворяющий новым критериям ASAS 2009, который отсутствовал в модифицированных Нью-Йоркских критериях АС 1984 г.
Данная статья акцентирует внимание на существующих проблемах в отношении стратегии «лечения до достижения цели» при спондилоартритах.
«Лечение до достижения цели» при ревматоидном артрите
«Лечение до достижения цели» при анкилозирующем спондилите
В отличие от РА внедрение концепции T2T в практику лечения больных АС началось всего несколько лет назад, и доказательства действенности T2T при АС пока еще очень ограниченны.
В 2013 г. была организована международная целевая группа для выработки рекомендаций по лечению спондилоартритов, включая АС и ПсА [1]. На основании систематического обзора литературы и экспертного заключения в Delphi были определены уровень доказательности, степень и сила рекомендаций. Группа выработала целевую программу лечения — достижение ремиссии или, если таковое невозможно, низкой активности болезни [2].
В настоящее время существуют проверенные методы оценки активности АС: индекс BASDAI использовался для измерения активности АС, а функциональный индекс BASFI — для оценки функциональных нарушений при АС. BASDAI (Bath AS Disease Activity Index — Басовский индекс активности АС) основан на самостоятельном заполнении опросника больными и отражает их субъективные (прежде всего болевые) ощущения. Теоретической основой его разработки является концепция, согласно которой уровень боли является субъективным отражением активности АС. BASFI (Bath AS Functional Index — Басовский функциональный индекс АС) основан на субъективной оценке пациентом функциональных нарушений в суставах и позвоночнике. Разработана оценка активности болезни ASAS (ASDAS) у пациентов с АС [3]. ASDAS (AS Disease Activity Score — оценка активности болезни) — индекс, анализирующий субъективные признаки суставной патологии с учетом уровня лабораторных показателей воспаления. В зависимости от используемого лабораторного маркера воспаления имеются две версии индекса. Одна использует СРБ (определяемый высокочувствительным методом), а вторая — СОЭ (по Вестергрену). Конечные точки ASAS20 и ASAS40 являются приемлемыми для измерения эффекта терапии в клинических испытаниях.
Индексы ASDAS, по-видимому, лучше, чем BASDAI, в связи с более строгой валидностью и высокой дискриминантной способностью. Индексы ASDAS «работают» при АС, ранних формах спондилоартропатий, рентгенонегативном осевом и периферическом АС. С помощью индексов ASAS определяются неактивная болезнь, умеренная, высокая и очень высокая активность заболевания при соответствующих им значениях индексов ASDAS (1,3, 2,1 и 3,5 единицы). Интервал изменения ≥ 1,1 единицы соответствует клинически значимому улучшению, а интервал ≥ 2,0 единиц — значительному улучшению [4]. По мнению экспертов, ASDAS не более 2,1 является целью лечения Т2Т [5]. Нами ниже предложен алгоритм лечения аксиального АС (рис. 1). Однако данные строгих клинических испытаний, способных доказать данную концепцию, пока отсутствуют. Актуальность этих поисков демонстрируют результаты неуклонного прогрессирования болезни, требующего хирургического вмешательства, которые представлены на рисунках 2 и 3.
«Лечение до достижения цели» при псориатическом артрите
При ПсА было проведено несколько исследований, ставящих целью разработку комплексных мер по борьбе с данной патологией. Для оценки активности ПсА в течение последнего времени предложено сразу несколько индексов [7]: индекс активности ПсА DAPSA (Disease Activity index for Psoriatic Arthritis), индекс подсчета активности ПсА PASDAS (Psoriatic Arthritis Disease Activity Score), индекс активности для РА DAREA (Disease Activity Index for Reactive Arthritis). В литературе указывается, что индексы PASDAS, AMDF (среднее арифметическое значение для функции желательности) и модифицированный индекс CPDAI (Composite Psoriatic Disease Activity Index) лучше учитывают поражение кожи, энтезиты и дактилиты [6]. Индекс PASDAS рассчитывается на основе оценки врачом и пациентом общей активности болезни по визуальной аналоговой шкале (ВАШ), количества воспаленных и болезненных суставов, уровня СРБ, оценки энтезитов и дактилитов. Индекс CPDAI учитывает поражение кожи, позвоночника, количество воспаленных суставов, энтезитов, пораженных пальцев. Индекс DAPSA рассчитывается на основе суммы баллов оценки боли и общей активности болезни по ВАШ, количества болезненных и припухших суставов, уровня СРБ. В клинических испытаниях препаратов при ПсА использовались различные индексы активности, которые определяли тактику лечения. Индекс ACR-20/50/70 и число воспаленных суставов были использованы для описания эффекта лечения при периферической форме ПсА. В настоящее время эксперты достигли консенсуса, что целью T2T при ПсА является достижение минимальной активности болезни (minimal disease activity — MDA) [7, 8].
Исследование TICOPA (TIght COntrol of Psoriatic Arthritis) было первым рандомизированным контролируемым клиническим испытанием, сравнивающим интенсивную противоревматическую терапию раннего ПсА со стандартными схемами лечения [9]. Пациенты, находящиеся в группе интенсивного лечения, следовали строгому протоколу, в соответствии с которым продолжение лечения или повышение дозы препарата определялось путем объективной оценки критериев MDA.
Пациентам, находящимся в группе стандартной терапии, лечащим врачом было назначено лечение, которое считалось подходящим по его мнению, без установленного строгого протокола. После 48 нед. наблюдения первая группа пациентов показала достоверные признаки клинического улучшения, оцененные с помощью индексов ACR-20/50/70 и PASI-75. Рентгенологических изменений в течение 48 нед. отмечено не было. Вместе с тем исследование TICOPA показало, что доказательств влияния стратегии T2T на долгосрочный прогноз при спондилите, в частности, на структурные изменения позвоночника, все еще недостаточно. Некоторые исследователи рассматривали TICOPA лишь как сопоставительное испытание биологических препаратов и стандартного лечения. При этом в группе получавших интенсивную терапию отмечалось большое число побочных эффектов, вероятно, из-за большего использования биологических агентов.
В 2017 г. рекомендации по T2T при АС были обновлены. Целью лечения остается ремиссия или минимизация костно-мышечной и экстраартикулярной симптоматики АС. Цель должна быть индивидуализированной. Важно, чтобы ремиссия или минимальная активность болезни были основаны на сочетании клинических и лабораторных параметров. Активность болезни следует оценивать, принимая во внимание как клиническую симптоматику, так и уровень белков острой фазы [10].
Таким образом:
Концепция T2T при серонегативных спондилоартритах, включая АС и ПсА, нуждается в большем количестве клинических доказательств, подтверждающих ее превосходство над рутинными стандартами лечения.
Оценка состояния болезни ASAS по индексу ASDAS не более 2,1 в настоящее время может считаться целью лечения АС. При ПсА таковой является достижение MDA.
Клиницисты должны мониторировать активность болезни каждые 3–6 мес. с целью корректировки курса лечения, направленного на достижение цели.
Выводы
Данные по стратегии T2T в лечении АС пока еще остаются ограниченными. Для развития концепции и рекомендаций T2T при АС требуется консенсус экспертов по целям и алгоритму терапии, включающему в себя мониторинг активности болезни и корректировки лечения. Дальнейшие клинические испытания по сравнению стратегии лечения Т2Т со стандартной терапией являются обоснованными. Дизайн клинических испытаний в таких сравнительных исследованиях должен иметь четкое определение болезни и, как следствие, четкие критерии включения пациентов. Для оценки достижения цели необходимо ориентироваться и на краткосрочные конечные точки, такие как ASAS20/40, и долгосрочные, основанные на оценке рентгенологического прогрессирования болезни и результатов МРТ.
Оригинал статьи: Wei J. C. Treat-to-target in spondylo-arthritis // Hong Kong Medical Diary. 2017. Vol. 22(10). Р. 20–21. Перевод и публикация согласованы с редакцией издания. This reprint was authorized by The Federation of Medical Societies of Hong Kong. The Hong Kong Medical Diary May Issue 2017.
Статью перевел к.м.н. М.В. Головизнин
1. Smolen J. S., Braun J., Dougados M. et al. Treating spondyloarthritis, including ankylosing spondylitis and psoriatic arthritis, to target: recommendations of an international task force // Ann Rheum Dis. 2014. Vol. 73 (1). P. 6–16.
2. Schoels M. M., Braun J., Dougados M. et al. Treating axial and peripheral spondyloarthritis, including psoriatic arthritis, to target: results of a systematic literature search to support an international treat-to-target recommendation in spondyloarthritis // Ann Rheum Dis. 2014. Vol. 73 (1). P. 238–242.
3. Lukas C., Landewé R., Sieper J. et al. Development of an ASAS-endorsed disease activity score (ASDAS) in patients with ankylosing spondylitis // Ann Rheum Dis. 2009. Vol. 68 (1). P. 18–24.
4. Machado P., Landewé R., Lie E. et al. Ankylosing Spondylitis Disease Activity Score (ASDAS): defining cut-off values for disease activity states and improvement scores // Ann Rheum Dis. 2011. Vol. 70 (1). P. 47–53.
5. Wei J. C. Treat-to-Target in Spondyloarthritis: Implications for Clinical Trial Designs // Drugs. 2014. Vol. 74 (10). P. 1091–1096.
6. Nell-Duxneuner V.P., Stamm T. A., Machold K. P. et al. Evaluation of the appropriateness of composite disease activity measures for assessment of psoriatic arthritis // Ann Rheum Dis. 2010. Vol. 69 (3). P. 546–549.
7. Mumtaz A., Gallagher P., Kirby B. et al. Development of a preliminary composite disease activity index in psoriatic arthritis // Ann Rheum Dis. 2011. Vol. 70 (2). P. 272–277.
8. Coates L. C., Fransen J., Helliwell P. S. Defining minimal disease activity in psoriatic arthritis: a proposed objective target for treatment // Ann Rheum Dis. 2010. Vol. 69 (1). P. 48–53.
9. Coates L. C., Navarro-Coy N., Brown S. R. et al. The TICOPA protocol (TIght COntrol of Psoriatic Arthritis): a randomised controlled trial to compare intensive management versus standard care in early psoriatic arthritis // BMC Musculoskelet Disord. 2013. Vol. 14. P. 101.
10. Smolen J. S., Schöls M., Braun J. et al. Treating axial spondyloarthritis and peripheral spondyloarthritis, especially psoriatic arthritis, to target: 2017 update of recommendations by an international task force // Ann Rheum Dis. 2018. Vol. 77 (1). P. 3–17.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Серонегативные спондилоартриты
Серонегативные спондилоартриты — группа воспалительных заболеваний, протекающих с поражением суставов и позвоночника и имеющих этиологическое, патогенетическое и клиническое сходство. Клиника серонегативных спондилоартритов может включать суставной синдром, хронические воспалительные заболевания кишечника, кожные проявления, поражения со стороны глаз, сердечно-сосудистой системы и почек. Диагностика серонегативных спондилоартритов основывается на принятых в ревматологии диагностических критериях, состоящих из клинических, рентгенологических, генетических признаков и оценки эффективности лечения. Основная терапия серонегативных спондилоартритов проводится нестероидными противовоспалительными препаратами.
Общие сведения
В 1976 году Moll и Wright выделили основные диагностические критерии, по которым целый ряд заболеваний стали объединять в одну группу под названием «серонегативные спондилоартриты». Затем эти критерии были расширены и дополнены другими исследователями. В настоящее время к серонегативным спондилоартритам относят болезнь Бехтерева (анкилозирующий спондилоартрит), болезнь Рейтера, псориатический артрит, артриты при хронических заболевания кишечника (болезни Крона, болезни Уиппла, неспецифическом язвенном колите), реактивный артрит, синдром Бехчета, ювенильный хронический артрит и острый передний увеит.
Причины возникновения серонегативных спондилоартритов
Современная ревматология продолжает поиск и изучение причин развития серонегативных спондилоартритов. Прослеживается связь этих заболеваний с воздействием на организм инфекционных агентов, в первую очередь возбудителей кишечных и мочеполовых инфекций (дизентерии, сальмонеллеза, иерсиниоза, пищевых токсикоинфекций, хламидиоза и др.).
Наряду с этим у большинства пациентов обнаруживается генетически обусловленная предрасположенность к развитию одного из вариантов серонегативного спондилоартрита, подтверждаемая наличием антигена HLA-B27. Этот антиген имеет сходство с поверхностной антигенной структурой хламидий, клебсиелл, шигелл и др. микроорганизмов. Поэтому инфицирование этими бактериями приводит к выработке аутоантител с образованием циркулирующих иммунных комплексов, вызывающих аутоиммунный воспалительный процесс в тканях суставов и позвоночника с развитием серонегативного спондилоартрита.
Симптомы серонегативных спондилоартритов
- Суставной синдром, как правило, носит клиническую картину, типичную для каждого из серонегативных спондилоартритов. Так при болезни Бехтерева наблюдаются двусторонний сакроилеит, боли в позвоночнике, типичное изменение осанки, нарушение подвижности позвоночника во всех направлениях. Псориатический артрит чаще проявляется воспалением дистальных межфаланговых суставов, а спондилоартрит развивается лишь у 5% пациентов. При реактивном артрите прослеживается связь с предшествующими ему инфекциями.
- Поражение глаз является наиболее распространенным внесуставным синдромом серонегативных спондилоартритов. Оно проявляется передним увеитом, иритом, иридоциклитом и может осложняться развитием катаракты, дистрофии роговицы, глаукомы, поражений зрительного нерва, приводящих к снижению зрения и слепоте.
- Поражения кожи при серонегативных спондилоартритах в зависимости от заболевания проявляется псориатическими бляшками или пустулами, элементами узловатой эритемы или могут вообще отсутствовать. Возможно псориазоподобное изменение ногтей, язвенное поражение слизистой ротовой полости, кератодермия.
- Воспалительные заболевания кишечника выявляются примерно у 17% пациентов с серонегативными спондилоартритами. Они носят хронический характер и тесно коррелируют с активностью воспалительного процесса в суставах. Во многих случаях воспалительные процессы в кишечнике находятся в субклинической стадии и выявляются только в ходе инструментального обследования.
- Поражение сердца при серонегативных спондилоартритах обычно не имеет связи с активностью артрита. Наблюдаются случаи, когда пациент обращается с кардиологическими жалобами, а суставные проявления серонегативного спондилоартрита выявляются в ходе обследования. Наиболее часто при серонегативных спондилоартритах наблюдается нарушение АВ-проводимости и аортит. Последний приводит к обратному току крови из аорты с развитием аортального порока сердца.
- Поражения почек отмечаются у 4% больных с серонегативными спондилоартритами. Они проявляются нефротическим синдромом, микрогематурией, протеинурией и редко провоцируют возникновение почечной недостаточности.
Диагностика серонегативных спондилоартритов
Полиморфизм симптомов и наличие перехлестов клинических признаков между заболеваниями значительно затрудняют диагностику серонегативных спондилоартритов. Помимо ревматолога таких пациентов должны обследовать окулист, кардиолог, гастроэнтеролог, при необходимости — дерматолог и уролог.
При лабораторном исследовании крови пациентов с серонегативными спондилоартритами отмечаются неспецифические воспалительные признаки, повышенное содержание СРБ. Типичным признаком серонегативных спондилоартритов является отсутствие в крови пациентов АНФ и РФ.
Проводится рентгенологическое исследование суставов, артроскопия, диагностическая пункция сустава с последующим исследованием синовиальной жидкости. Рентгенография позвоночника может выявить двусторонний сакроилеит, обызвествление связок позвоночного столба, паравертебральные оссификации.
Исследование сердечно-сосудистой системы включает ЭКГ, ритмокардиографию, Эхо-КГ, МРТ сердца, аортографию. В ходе диагностики серонегативных спондилоартритов обязательно проводится исследование кишечника: копрограмма, ирригоскопия, колоноскопия, рентгенография пассажа бария и т. п. При поражении почек в клиническом анализе мочи выявляют протеинурию и микрогематурию. В таких случаях проводят УЗИ и КТ почек, урографию.
Диагностические критерии серонегативных спондилоартритов
А. Клинические проявления:
- Боли в пояснице ночного характера и/или скованность в поясничной области по утрам (1 балл).
- Артрит одного или нескольких суставов с асимметричностью поражения (2 балла).
- Преходящие боли в ягодицах (2 балла).
- Утолщение пальцев стоп и кистей, придающее им сосискообразный вид (2 балла).
- Локальная болезненность в местах крепления связок (2 балла).
- Поражение глаз (2 балла).
- Развитие цервицита или уретрита, не связанных с гонореей, которое отмечалось в течение последнего месяца перед появлением симптомов артрита (1 балл).
- Диарея, которая наблюдалась в течение последнего месяца перед появлением симптомов артрита (1 балл).
- Наличие у пациента в настоящее время или по данным анамнеза псориаза и/или хронического энтероколита и/или баланита (2 балла).
Б. Рентгенологические критерии серонегативных спондилоартритов:
- Выявление признаков сакроилеита одностороннего в 3-4 стадии или двустороннего во 2-4 стадии (3 балла).
В. Генетическая детерминированность серонегативных спондилоартритов:
- Выявление у пациента HLA-B27 или наличие у его родственников таких заболеваний, как псориаз, увеит, синдром Рейтера, хронический энтероколит (2 балла).
Г. Эффективность лечения НПВС:
- Уменьшение интенсивности болевого синдрома в течение 2-х суток от момента начала терапии (1 балл).
Заболевание достоверно диагностируется как серонегативный спондилоартрит, если сумма балов составляет 6 и более. Клиническая картина серонегативных спондилоартритов может быть настолько полиморфной, что у целого ряда пациентов не удается уложить ее в рамки одного конкретного заболевания из этой группы. Подобные случаи обозначают как «недифференцированный серонегативный спондилоартрит».
Лечение серонегативных спондилоартритов
Базовая терапия серонегативных спондилоартритов проводится препаратами из группы нестероидных противовоспалительных средств (НПВП), куда относятся: диклофенак, индометацин, фенилбутазон. По мнению многих авторов наиболее эффективным в отношении серонегативных спондилоартритов является диклофенак, сочетающий в себе выраженное противовоспалительное действие и относительно малую опасность побочных эффектов. Наиболее частым осложнением терапии НПВП являются поражения ЖКТ, зачастую носящие эрозивно-язвенный характер, что может послужить причиной развития прободной язвы желудка или желудочно-кишечного-кровотечения.
В современной ревматологии широко проводятся исследования по применению иммунологических препаратов в терапии серонегативных спондилоартритов. В настоящее время разрешен к применению инфликсимаб, представляющий собой антитела к одному из основных медиаторов воспалительного процесса. Ряд авторов указывает на эффективность в комплексном лечении серонегативных спондилоартритов иммуномодулятора четвертого поколения — имунофана.
Спондилоартроз
Спондилоартроз – это дегенеративное заболевание, поражающее все структуры дугоотростчатых суставов, включая хрящ, подлежащую кость, капсулу, связки и околосуставные мышцы. Является разновидностью остеоартроза. Проявляется болью, усиливающейся при движениях. При выраженном спондилоартрозе могут выявляться неврологические нарушения. Диагноз выставляется на основании рентгенографии, КТ, МРТ, радиоизотопного сканирования и других исследований. Лечение обычно консервативное: ЛФК, блокады, физиотерапия. В отдельных случаях показаны хирургические вмешательства.
МКБ-10

Спондилоартроз – артроз, возникающий в области дугоотростчатых (фасеточных) суставов позвоночника. Развивается в результате возрастных изменений, травм, пороков развития и постоянной чрезмерной нагрузки на позвоночник из-за излишнего веса, длительного пребывания в вынужденном положении, тяжелого физического труда, гиперлордоза, сколиоза или кифоза. Спондилоартроз нередко наблюдается одновременно с остеохондрозом. Возможны также сочетания со спондилезом, грыжей диска и другими заболеваниями позвоночника дегенеративно-дистрофического характера.
Поражает преимущественно пожилых, но может выявляться и в молодом возрасте. По данным некоторых исследователей спондилоартроз диагностируется у 85-90% пациентов старше 60 лет и иногда обнаруживается у людей в возрасте 25-30 лет. Специалисты отмечают, что при стандартных клинических исследованиях спондилоартроз иногда остается нераспознанным, поскольку для постановки точного диагноза в ряде случаев требуется использование специальных методик. Лечение спондилоартроза осуществляют ортопеды-травматологи и врачи-вертебрологи. При наличии неврологической симптоматики требуется участие неврологов.
Причины спондилоартроза
Причиной развития патологии являются дегенеративно-дистрофические изменения позвоночника, обусловленные как естественными процессами старения, так и различными негативными факторами. Решающее значение в возникновении спондилоартроза имеет постоянная функциональная перегрузка фасеточных суставов, связанная с излишним весом, повышенными физическими нагрузками и нарушением соотношений между отдельными анатомическими элементами позвоночника.
Раннее начало спондилоартроза часто наблюдается при такой аномалии развития, как переходные крестцово-подвздошные позвонки (люмбализация и сакрализация). При люмбализации дополнительный VI поясничный позвонок становится причиной увеличения «плеча рычага» для поясницы, что приводит к повышению нагрузки на пояснично-крестцовое сочленение. При односторонней сакрализации нагрузка на позвоночник распределяется неравномерно, и это провоцирует развитие спондилоартроза на противоположной стороне.
Кроме того, стать причиной раннего развития спондилоартроза могут такие врожденные пороки развития позвоночника, как нарушение суставного тропизма (патология, сопровождающаяся асимметрией парных фасеточных суставов), нарушение формирования дуг позвонков, а также нарушение слияния дуг и тел позвонков. Стоит отметить, что малые аномалии развития позвоночника широко распространены и выявляются примерно у половины жителей Земли.
В числе травм, увеличивающих вероятность развития спондилоартроза, – как тяжелые травматические повреждения (компрессионные переломы позвонков), после которых могут изменяться анатомические соотношения между отдельными структурами позвоночника, так и незначительные поражения (травматические подвывихи фасеточных суставов). Последние нередко возникают у нетренированных людей в возрасте старше 30 лет при разовых интенсивных физических нагрузках. Причиной такой травмы позвоночника может стать, например, поднятие тяжестей во время переезда или работы на даче либо эпизодические занятия спортом на отдыхе или при попытке «оздоровить организм».
Нетравматическим фактором, увеличивающим вероятность возникновения спондилоартроза, по мнению специалистов в сфере травматологии и ортопедии, является спондилолистез (соскальзывание вышележащего позвонка кпереди), при котором возникает перегрузка задних отделов позвоночника. Спондилоартроз также может развиваться в результате нестабильности позвонков (избыточной подвижности позвоночного сегмента при движениях) вследствие травмы, остеохондроза или оперативного вмешательства на позвоночнике.
При кифозе спондилоартроз, как правило, выявляется не в зоне искривления кзади, то есть, в грудном отделе, а в зоне компенсаторного гиперлордоза в поясничной области. Это связано с тем, что повышенная нагрузка на фасеточные суставы возникает при чрезмерном изгибе позвоночника кпереди. При сколиозе из-за бокового искривления позвоночного столба от перегрузки страдают фасеточные суставы с одной стороны, поэтому спондилоартроз носит распространенный односторонний характер.
Развитию спондилоартроза способствуют нарушения осанки, длительные статические перегрузки (например, при работе стоя в наклоне или сидя за компьютером), плоскостопие, избыточный вес и нарушения обмена веществ. Определенную роль в возникновении спондилоартроза играют занятия некоторыми видами спорта (например, тяжелой атлетикой), а также недостаточная физическая активность и слабо развитый мышечный корсет.
Патанатомия
Особенности статики позвоночного столба таковы, что самыми перегруженными в большинстве случаев оказываются нижняя часть поясницы и верхняя часть крестца. Поэтому на данном уровне одновременно часто выявляются остеохондроз, спондилоартроз, спондилолистез и другие патологии позвоночника. Чаще всего артроз дугоотростчатых суставов обнаруживается на уровне пятого поясничного – первого крестцового позвонков. Несколько реже страдает сегмент между четвертым и пятым поясничными позвонками.
Симптомы спондилоартроза
Основным симптомом заболевания является боль, которая возникает при движениях, наклонах и поворотах туловища и исчезает или уменьшается в покое. В отличие от боли при грыже диска или остеохондрозе болевой синдром при спондилоартрозе чаще носит локальный характер, не сопровождается иррадиацией в конечность, слабостью и онемением руки или ноги. При прогрессировании спондилоартроза к болям добавляется утренняя скованность, беспокоящая пациентов в течение 20 минут – 1 часа после начала движений.
Возникающие при спондилоартрозе подвывихи фасеточных суставов вызывают тупую локальную боль и дискомфорт в области пораженного сегмента. Эти проявления нарастают при длительном пребывании в одной позе, поэтому пациенты стараются часто менять положение тела. Подвывихи могут вправляться самостоятельно или при проведении мануальной терапии, восстановление положения суставных поверхностей нередко происходит со щелчком. На поздних стадиях спондилоартроза в зоне поражения формируются разрастания остеофитов, вызывающие компрессию нервных корешков и стеноз позвоночного канала. В подобных случаях появляются нехарактерные для спондилоартроза симптомы ишиалгии – иррадиирующие боли, сопровождающиеся слабостью и онемением конечности.
При осмотре пациентов, страдающих спондилоартрозом, выявляется некоторая скованность и ограничение движений в пораженном отделе. При глубокой пальпации определяется болезненность в проекции мелких суставов позвоночника. В ряде случаев отмечаются боли и напряжение в области экстравертебральных и паравертебральных мышц. Данные симптомы особенно ярко выражены в период обострения спондилоартроза.
Шейный спондилоартроз проявляется периодическими ноющими болями в шее, усиливающимися при движениях. По мере развития заболевания боли могут начать иррадиировать в затылочную область (обычно при поражении сегмента СI-CII, верхнюю конечность, область лопатки, межлопаточную область или надплечье. Разрастание остеофитов при шейном спондилоартрозе иногда сопровождается развитием корешкового синдрома и синдрома позвоночной артерии.
Для поясничного спондилоартроза характерны хронические рецидивирующие ноющие боли в поясничной области. Болевой синдром обычно сочетается с ощущением скованности, возникает после длительного пребывания в статической позе (например, сидя за компьютером или за рулем автомобиля) и при начале движений после состояния покоя. Иногда боль проходит после выполнения разминочных движений. При прогрессировании заболевания боль может начать иррадиировать в область бедра и ягодицу.
Частным случаем спондилоартроза является болезнь Келлгрена – полиостеоартроз с одновременным поражением дугоотростчатых и периферических суставов. В основе заболевания лежит генерализованная хондропатия. Отмечается наследственная предрасположенность, женщины страдают чаще мужчин. Отличительным признаком данного заболевания является раннее возникновение артрозов (до 40-50 лет) и поражение четырех или более групп суставов (стоп и кистей, тазобедренных, коленных, суставов поясничного и шейного отделов позвоночника).
При болезни Келлгрена развивается характерная дископатия – изменение межпозвонкового диска, сопровождающееся истончением фиброзного кольца, смещением пульпозного ядра к периферии и формированием протрузии или грыжи диска. Кроме того, у пациентов с болезнью Келлгрена выявляется плоскостопие, множественные тендиниты и тендопатии с поражением ахиллова сухожилия и сухожилий мышц вращательной манжеты плеча, а также стилоидит, трохантерит и эпикондилиты.
Диагностика
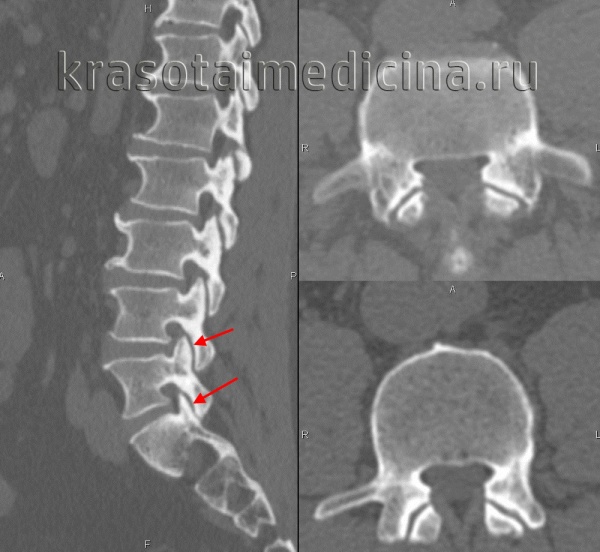
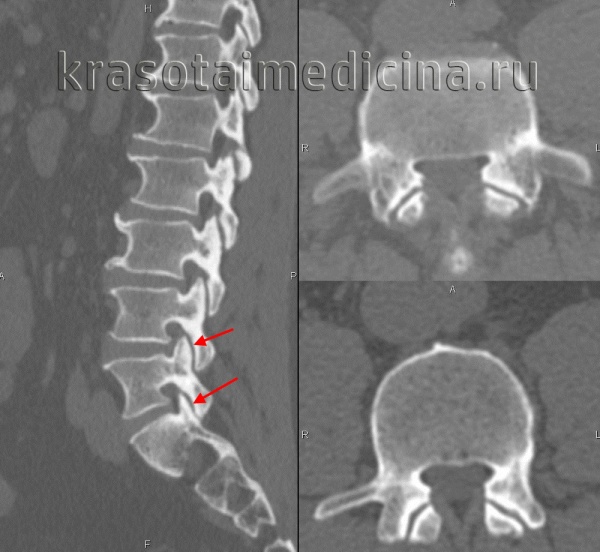
Диагноз спондилоартроз уточняют при помощи рентгенографии позвоночника, данных МРТ и КТ позвоночника. Для выявления воспалительного процесса в области дугоотростчатых суставов применяют радиоизотопное сканирование позвоночника. Для исключения синдрома позвоночной артерии при шейном спондилоартрозе используют МСКТ-ангиографию, МРТ сосудов и дуплексное сканирование артерий головы и шеи. В некоторых случаях выполняют диагностические блокады – значительное уменьшение или исчезновение болей после блокады смесью новокаина и стероидных гормонов свидетельствует о наличии спондилоартроза.

КТ поясничного отдела позвоночника. Деформирующий спондилоартроз. Умеренно выраженные дегенеративные изменения дугоотростчатых суставов
Лечение спондилоартроза
Лечение заболевания направлено на ликвидацию болевого синдрома, оптимизацию нагрузки на позвоночник и предотвращение дальнейшего прогрессирования болезни. При сильных болях назначают НПВП, при выраженных мышечных спазмах – миорелаксанты центрального действия. Используют местные противовоспалительные средства (мази, крема, гели). При упорном болевом синдроме проводят блокады фасетчатых суставов смесью анестетиков (новокаина или лидокаина) и глюкокортикоидных препаратов. Процедура осуществляется под контролем аппарата для КТ-флюороскопии или рентгенографии. Помимо лекарственных средств для устранения болевого синдрома при спондилоартрозе применяют фонофорез с гидрокортизоном, ионогальванизацию с лидокаином или новокаином, модулированные токи и магнитотерапию.
Вне обострения больным спондилоартрозом назначают ЛФК для уменьшения поясничного лордоза, коррекции положения таза и укрепления мышечного корсета позвоночника. Используют физиотерапию (амплипульс, диадинамические токи, ультразвук) и электростимуляцию. При наличии противопоказаний к ЛФК и при лечении больных пожилого возраста основной акцент делают на физиотерапевтические мероприятия, в ряде случаев для разгрузки позвоночника используют специальные корсеты. В последние годы при лечении пациентов всех возрастных категорий активно применяют хондропротекторы, замедляющие дегенерацию хрящевой ткани (глюкозаминсульфат и хондроитин сульфат).
При неэффективности консервативной терапии спондилоартроза осуществляют хирургические вмешательства, в ходе которых между остистыми отростками пораженных позвонков устанавливают специальный имплантат (спейсер, дистрактор), способствующий разгрузке дугоотростчатых суставов, натяжению задней и желтой продольных связок и задних отделов фиброзного кольца. Результатом операции становится устойчивое расширение межпозвонковых отверстий и позвоночного канала.
3. Дегенеративно-дистрофические поражения позвоночника / Рамешвили Т.Е., Труфанов Г.Е., Гайдар Б.В., Парфенов В.Е. - 2011
Аксиальный спондилоартрит
Аксиальный спондилоартрит – это хроническое воспалительное заболевание с преимущественным поражением позвоночника и крестцово-подвздошных суставов. Патология развивается при сочетанном влиянии наследственных факторов и триггеров внешней среды. Болезнь проявления интенсивными болями в спине и области таза, скованностью движений, контрактурами и деформациями аксиального скелета. Для диагностики назначают рентгенографию и МРТ костей, УЗИ суставов, анализы острофазовых показателей. Лечение заболевания включает фармакотерапию (НПВС, гормоны, генно-инженерные препараты) в сочетании с методиками физиотерапии и ЛФК.

Распространенность аксиального спондилоартрита среди взрослых колеблется от 0,02% до 2%, что зависит от степени распространенности гена HLA-B27 в популяции. В России патология поражает 0,1-0,2% населения, максимальная частота наблюдается у жителей северных регионов. Пик встречаемости спондилоартрита приходится на возрастную группу 25-35 лет, причем до 20% случаев болезни дебютируют у подростков. Мужчины болеют в 3-6 раза чаще женщин, хотя последние научные исследования в ревматологии свидетельствуют об уменьшении половых различий.
Причины
Этиологическая структура аксиального спондилоартрита до сих пор не установлена. Ведущая роль в развитии заболевания отводится наследственной предрасположенности – носительству генов, которые повышают риск патологических иммунных реакций и аутоиммунных патологий. Наиболее изучен вклад HLA-B27, который составляет до 23% в структуре генетического риска ревматических заболеваний суставов. Также выделяют дополнительные гены: IL1, ERAP1, IL23R и KIF21B.
Патология имеет мультифакториальное происхождение, поэтому наличие определенных генов не может быть самостоятельной причиной начала заболевания. Большое значение имеют влияния внешней среды, которые выступают триггерами поражения аксиального скелета и периферических суставов. К ним относят травмы, переохлаждения, психоэмоциональные стрессы. Определенную роль имеет антигенная стимуляция при наличии хронических очагов инфекции.
Патогенез
Патологический процесс начинается в местах прикрепления связок, сухожилий и суставных капсул к костям. Сначала в опорно-двигательном аппарате возникают очаги воспаления, которые преимущество локализованы в аксиальном отделе скелета. Вторым этапом заболевания является образование синдесмофитов – вертикальных костных выростов на телах позвонков. Они формируются в участках хронического воспаления, которые становятся причиной остеопролиферации.

Классификация
Аксиальные спондилоартриты подразделяются на 2 большие категории с учетом рентгенологической картины. Если поражение позвоночника сопровождается сакроилеитом, такой вид болезни называют анкилозирующим спондилитом. В противном случае говорят о нерентгенологичсеком аксиальном спондилоартрите. Практическую ценность для ревматологов имеет классификация болезни по клиническим проявлениям, которой выделяют 3 последовательные стадии:
- Ранняя (нерентгенологическая). На этом этапе болевой синдром не сопровождается патологическими изменениями на рентгенограммах, однако есть достоверные МРТ-признаки суставного поражения.
- Развернутая. При рентгенографии таза определяется односторонний или двусторонний сакроилеит. В то же время при исследовании позвоночника нет значимых структурных изменений.
- Поздняя. Характеризуется сочетанными рентгенологическими признаками поражения таза (сакроилеит) и позвоночника (синдесмофиты).
При углубленной диагностике используется индекс ASDAS, согласно которому выделяют низкую, умеренную, высокую и очень высокую активность заболевания. По иммунологическим характеристикам выделяют HLAB27-позитивный и HLAB27-негативный варианты спондилоартрита. Для оценки двигательной активности пациентов используют функциональные классы от I до IV с учетом степени сохранности трудоспособности и непрофессиональной деятельности.
Симптомы аксиального спондилоартрита
Первым признаком болезни у большинства пациентов выступает боль в спине, особенно в области поясницы. Она имеет хронический характер, длится несколько месяцев подряд или с перерывом. Болевой синдром начинается без видимой причины. Сначала он имеет невысокую интенсивность и существенно не нарушает активность пациента, со временем симптомы нарастают. Боли усиливаются при длительном нахождении в одном положении, уменьшаются после физической активности.
Для аксиального спондилоартрита характерны болевые приступы в предутренние часы, которые нарушают сон пациента, вынуждают его просыпаться и принимать лекарства. По утрам наблюдается скованность в спине и крупных суставах. Симптоматика сопровождается болью в области ягодиц, которая сначала является попеременной, по мере прогрессирования болезни становятся двусторонней.
Многие пациенты жалуются на боли в коленных и голеностопных суставах, вызванные периферическими артритами. Вследствие воспаления в месте прикрепления ахиллова сухожилия во время ходьбы возникают сильные боли в области пяток. В редких случаях первым проявлением болезни выступает поражение глаз, шелушащиеся псориатические бляшки на коже, боли в животе и диспепсические расстройства как симптомы ВЗК.
При длительном существовании заболевания возникают нарушения осанки, обусловленные анкилозом позвоночника. У пациентов отмечаются характерные позы «просителя» и «гордеца». Из-за поражения тазобедренных суставов больные хромают, либо у них возникают «утиная походка». Многие жалуются на невозможность продолжения работы по специальностям, которые требуют физической силы, подвижности и выносливости.
Осложнения
Типичное последствие аксиального спондилоартрита – анкилоз и контрактуры суставов, которые значительно ограничивают подвижность пациента. Вследствие этого нарушается трудоспособность, больные ограничены в выборе профессий, спортивных занятиях и активном проведении досуга. При длительном существовании болезни развивается системный остеопороз, подвывих в атлантоаксиальном суставе, шейно-грудной кифоз.
Клиническая картина заболевания зачастую осложняется внескелетными проявлениями, которые являются результатом патологических иммуновоспалительных процессов. Характерно поражение органа зрения в виде увеита, манифестация псориаза, вовлечение в процесс почек по типу IgA-нефропатии. У части пациентов наблюдаются воспалительные заболевания кишечника: болезнь Крона, неспецифический язвенный колит.
Одним из наиболее опасных осложнений является поражение аорты и развитие аортальных пороков сердца, которые завершаются сердечно-сосудистой недостаточностью. Часть пациентов страдают от жизнеугрожающих форм аритмии. Длительно существующая нефропатия зачастую переходит в хроническую почечную недостаточность. Со временем у большинства больных развивается вторичный системный амилоидоз.
Подозрение на аксиальный спондилоартрит требует комплексного обследования у врача-ревматолога, которое включает сбор анамнеза, физикальный осмотр, проведение лабораторно-инструментальных методов исследования. Для корректной постановки диагноза используют международные критерии ASAS, которые внедрены в практику в 2009 году. В процессе диагностики проводятся следующие методы:
- Функциональные тесты. Чтобы определить анкилоз поясничного отдела позвоночника, проводят измерение бокового сгибания и модифицированный тест Шобера. Наличие шейного кифоза оценивают с помощью измерения расстояния от затылка до стены в положении стоя. Скованность в ТБС определяют по сужению расстояния между лодыжками менее 100 см при максимально возможном разведении ног.
- Рентгенография. Инструментальную диагностику начинают с рентгенологического исследования костей таза и позвоночника. По его результатам определяют наличие и степень сакроилеита, разрастание остеофитов в позвонках. По показаниям проводят рентгенографию тазобедренных, коленных и других суставов.
- МРТ таза. Исследование показывает активный воспалительный процесс в области крестцово-подвздошных сочленений, которое характерно для первой стадии сакроилеита. Активность воспаления оценивают по силе гиперинтенсивного сигнала в Т1 режиме, что соответствует отеку костного мозга.
- УЗИ суставов. Ультразвуковая диагностика проводится как дополнительный метод при воспалительном процессе в тазобедренных суставах, голеностопе и других участках опорно-двигательной системы. Эхосонография информативна для диагностики энтезитов, которые плохо выявляются другими методами инструментальной визуализации.
- Лабораторная диагностика. Для оценки степени активности аксиального спондилоартрита проводится клинический анализ крови с измерением СОЭ, исследование остров фазовых показателей, развернутый биохимический анализ крови. Для определения пациентов из группы риска выполняется анализ на HLA-B27.
Дифференциальная диагностика
Для постановки диагноза необходимо исключить ревматоидный артрит и другие системные заболевания соединительной ткани, которые сопровождаются поражением суставных сочленений. При появлении симптоматики вскоре после перенесенной инфекции проводится дифференциальная диагностика с реактивным артритом и синдромом Рейтера. Интенсивные боли в спине требуют дифференцировки с остеохондрозом, межпозвоночной грыжей, переломами позвонков.

Лечение аксиального спондилоартрита
Фармакотерапия
Лечебные мероприятия направлены на купирование болевого и воспалительного синдрома, повышение подвижности в суставах, замедление деструктивных повреждений костной ткани. Длительный прием медикаментов – основной принцип эффективного лечения спондилоартритов. Схема фармакотерапии подбирается индивидуально для каждого пациента. Чаще всего используют следующие группы препаратов:
Реабилитация
Для поддержания адекватного уровня физической активности пациентам рекомендуют систематические занятия ЛФК. Упражнения уменьшают интенсивность болевого синдрома, замедляют образование анкилоза позвоночника, повышают работоспособность. Хороший эффект оказывает физиотерапевтическое лечение: чрескожная электростимуляция, акупунктура, бальнеотерапия. По назначению врача возможно проведение мануальной терапии.
Прогноз и профилактика
Заболевание протекает более благоприятно, по сравнению с ревматоидным артритом, и продолжительность жизни пациентов существенно не отличается от средней в популяции. При этом большинство больных сталкиваются с функциональной недостаточностью суставов разной степени выраженности, вплоть до инвалидности. Меры первичной профилактики аксиального спондилоартрита не разработаны, что связано с неясностью его этиопатогенеза.
1. Последние достижения и перспективы терапии аксиального спондилоартрита (анкилозирующего спондилита)/ Ш.Ф. Эрдес / Современная ревматология. – 2021. – №2.
2. Аксиальный спондилоартрит: современный взгляд на концепцию и эволюцию болезни / Д.Г. Румянцева, Ш.Ф. Эрдес / Современная ревматология. – 2019. – №4.
4. Анкилозирующий спондилит и нерентгенологический аксиальный спондилоартрит, две стадии одной болезни?/ Д.Г. Румянцева, Т.В. Дубинина, А.Б. Демина, О.А. Румянцева// Терапевтический архив. – 2017. – №5.
Серонегативные спондилоартропатии – совершенствование подходов к ранней диагностике и лечению
Для цитирования: Шостак Н.А., Правдюк Н.Г., Абельдяев Д.В. Серонегативные спондилоартропатии – совершенствование подходов к ранней диагностике и лечению. РМЖ. 2013;6:332.
Серонегативные спондилоартропатии (ССпА) составляют группу взаимосвязанных, клинически пересекающихся хронических воспалительных ревматических заболеваний, которая включает идиопатический анкилозирующий спондилоартрит (СпА) (наиболее типичная форма), реактивный артрит, псориатический артрит (ПА) и энтеропатические артриты (ЭА), связанные с воспалительными заболеваниями кишечника. Клинический спектр заболеваний оказался значительно шире, чем первоначально осознавалось, поэтому некоторые менее определенно очерченные формы были отнесены к категории недифференцированных спондилоартропатий (табл. 1).
Дифференцирование среди этих форм, особенно на ранних стадиях, не всегда возможно в связи с неясной выраженностью клинических особенностей, однако это, как правило, не влияет на тактику их лечения.
Группа ССпА была сформирована в 1970–е гг., после детального изучения случаев серонегативного ревматоидного артрита (РА). Оказалось, что у многих пациентов клиническая картина заболевания отличалась от таковой при серопозитивном варианте: часто наблюдается развитие СпА, поражение крестцово–подвздошных сочленений, артрит периферических суставов носит асимметричный характер, преобладают энтезиты, а не синовит, не выявляются подкожные узелки, имеется семейная предрасположенность к развитию болезни. Прогностически эти «формы» оценивались как более благоприятные, чем остальные случаи серонегативного и серопозитивного РА. Позднее была обнаружена тесная ассоциативная связь между СпА и носительством антигена гистосовместимости HLA–B27, которая отсутствует при РА.
Первоначально в группу ССпА были включены также болезнь Уиппла, синдром Бехчета и ювенильный хронический артрит (ЮХА). В настоящее время эти заболевания исключены из данной группы по разным причинам. Так, при болезни Бехчета отсутствуют поражение осевого скелета и ассоциация с HLA–В27. Болезнь Уиппла редко сопровождается сакроилеитом и спондилитом, данные о носительстве HLA–В27 при ней противоречивы (от 10 до 28%), а доказанная инфекционная природа отличает заболевание от других спондилоартропатий. ЮХА, по общему мнению, является группой разнородных заболеваний, многие из которых эволюционируют впоследствии в РА, и лишь отдельные варианты могут рассматриваться как предшественники развития ССпА взрослых. Остается нерешенным вопрос о принадлежности к ССпА сравнительно недавно описанного SAPHO–синдрома, который проявляется синовитом, пустулезом ладоней и подошв, гиперостозом, частым поражением грудинно–ключичных сочленений, развитием асептического остеомиелита, сакроилеитом, осевым поражением позвоночника с наличием HLA–В27 у 30–40% больных.
Таким образом, ССпА имеют ряд признаков, отличающих их от РА, и сходные, общие для всех заболеваний, составляющих группу, черты:
• отсутствие РФ;
• отсутствие подкожных узелков;
• асимметричный артрит;
• рентгенологические признаки сакроилеита и/или анкилозирующего СпА;
• наличие клинических перекрестов;
• тенденция к накоплению этих заболеваний в семьях;
• ассоциация с антигеном гистосовместимости HLA–B27.
Наиболее характерная клиническая особенность семейства ССпА – боль в спине (БС), имеющая воспалительный характер. В основе болевого синдрома в спине лежит воспалительный процесс в илеосакральных сочленениях, в местах прикрепления связочного аппарата к телам позвонков (энтезиты), а также в телах позвонков (спондилит) с вовлечением межпозвонкового диска (спондилодисцит) и дугоотростчатых суставах. Согласно оценочным данным Международного общества по спондилоартритам (The Assessment of SpondyloArthritis international Society (ASAS, 2009)), определены критерии воспалительной БС (табл. 2).
Другая отличительная черта ССпА – энтезит – воспаление в местах прикрепления связок, сухожилий или капсулы сустава к кости (табл. 3). Считается, что энтезит является патогенетически главным, первичным поражением при спондилоартропатиях. Часто триггерами энтезитов являются травма энтезисов или перегрузки сухожилий. Энтезиты проявляются болью при движении, в котором участвует соответствующая мышца. Более отчетливо боль возникает при напряжении заинтересованной мышцы. Определяются отечность окружающих тканей и пальпаторная болезненность в области вовлеченного энтезиса. Исходом энтезопатии является, как правило, оссификация энтезиса с развитием энтезофитов. В типичных случаях, когда имеется хорошо очерченная клиническая симптоматика, отнести заболевание к группе ССпА не является сложной проблемой.
В 1991 г. Европейская группа по изучению спондилоартритов разработала первые клинические рекомендации по диагностике ССпА (табл. 4).
Эти критерии создавались как классификационные и не могут широко применяться в клинической практике, т.к. их чувствительность у пациентов с анамнезом болезни менее 1 года составляет менее 70%. Даже занимающим ведущее место в группе ССпА заболеваниям присущи значительные вариации в частоте выявления одного и того же признака (табл. 5).
Разработанные в дальнейшем Amor B. и соавт. диагностические критерии (табл. 6) показали в различных исследованиях большую чувствительность (79–87%) в какой–то мере за счет снижения их специфичности (87–90%). Эти критерии позволяют оценить в баллах степень достоверности диагноза и дают лучшие результаты в диагностике недифференцированных СпА и ранних случаев заболевания.
Одним из основных диагностически значимых проявлений ССпА является сакроилеит. Последний возникает постепенно, локализуется в области ягодиц, может носить перемежающий характер (т.е. перемещаться с одной стороны на другую) и иррадировать в проксимальные отделы бедер.
На ранней стадии заболевания сакроилеит и СпА не всегда могут быть верифицированы по данным рентгенографии, поэтому в последнее время рекомендуется прибегать для их выявления также к компьютерной или магнитно–резонансной томографии (МРТ), учитывая, что корреляция с клиническими проявлениями недостаточна.
Последнее десятилетие привнесло фундаментальные изменения в диагностику и лечение ССпА. Приоритетными составляющими пересмотра критериев заболевания явились проблема ранней диагностики и лечения, внедрение новых инструментальных методов обследования. Предложены диагностические критерии аксиального СпА, основанные на двух основных диагностических составляющих: наличии генетического маркера – HLA–B27 или сакроилеита, подтвержденного с помощью МРТ или рентгенографии (табл. 7). Разработка критериев аксиального СпА основывалась на анализе данных 649 пациентов с хронической БС в анамнезе (не менее 3 мес.), которая дебютировала до 45 лет с наличием периферических симптомов или без них.
Особое внимание уделяется МРТ–диагностике сакроилеита (дорентгенологическая диагностика), позволяющей выявить изменения в илеосакральных сочленениях на ранней стадии болезни. Для диагностики ранних признаков (острое воспаление), таких как капсулит, энтезит, синовит, остеит, предпочтительно использовать STIR/Т–1 взвешенный режим изображения с контрастированием. Хронические признаки воспалительного процесса: эрозии, склероз, отложения жира, синдесмофиты/анкилоз диагностируются в обычном режиме с использованием Т–1 взвешенного изображения.
Другой составляющей пересмотра диагностических подходов ССпА явился процесс разработки новых критериев для периферического спондилоартрита на основании анализа данных 226 пациентов без БС с периферическими проявлениями заболевания (артриты, энтезиты), возникшими в возрасте до 45 лет (ASAS, 2012). В основу критериев положены артрит (преимущественно асимметричный, нижних конечностей) и/или энтезит, и/или дактилит, сочетающиеся со следующими признаками (одним и более)): псориаз, воспалительные заболевания кишечника, предшествующая инфекция, HLA–B27, увеит и сакроилеит (по данным МРТ или рентгенографии). Кроме того, для постановки диагноза периферического СпА возможна комбинация основных симптомов и признаков с двумя и более сохраняющимися признаками: артрит, энтезит, дактилит, воспалительная БС в прошлом, семейный анамнез ССпА. Окончательный набор критериев показал хороший баланс чувствительности (77,8%) и специфичности (82,9%) (табл. 8).
Одним из преимуществ новых критериев периферического СпА является включение моноартрита и полиартрита в перечень наряду с олигоартритом, что способствует увеличению чувствительности критериев. Отличиями новых критериев СпА от ESSG–критериев является то, что энтезит и дактилит наравне с артритом отнесены к основным критериям периферического СпА и могут учитываться как в сочетании с артритом, так и без последнего. В перечень диагностических признаков также внесен генетический маркер HLA–B27. Потенциальным недостатком новых критериев периферического СпА является исключение больных с дебютом заболевания после 45 лет. Также неясно, какова степень участия поражения осевого скелета у пациентов с периферическим СпА и наоборот, объем периферических маркеров СпА при аксиальной форме заболеваний.
Известно, что основным препятствием к эффективному лечению СпА является поздняя диагностика заболевания. Новые ASAS–критерии СпА, по мнению экспертов, – значимый шаг к совершенствованию и оптимизации диагностики и терапии этой группы заболеваний. Введением понятия «осевой» СпА подчеркивается роль нерентгенологической диагностики сакроилеита – одного из основных маркеров аксиального СпА при наличии воспалительной БС у пациентов младше 45 лет. В диагностике периферического СпА (у пациентов младше 45 лет без БС) повышенное внимание уделяется энтезитам, дактилитам, а также носительству генетического маркера СпА – HLA–B27. В ближайшие годы работа экспертов ASAS, скорее всего, будет сосредоточена на проверке этих критериев в условиях клинических испытаний и реальной клинической практики.
В случае, когда при недавнем дебюте отдельных форм ССпА (РеА) удается установить присутствие этиологического фактора (Clamidia trachomatis), возможно этиотропное лечение соответствующими антибиотиками, дополняемое другими видами терапии. В случае постэнтероколитического артрита антибиотикотерапия неэффективна. В остальных случаях можно говорить только о патогенетической терапии, которая включает применение медленнодействующих («базисных») препаратов, таких как сульфасалазин, метотрексат, лефлуномид. В терапии аксиальной формы АС показано использование генно-инженерных антицитокиновых препаратов (инфликсимаб). Несмотря на то, что лечение в зависимости от нозологической формы может отличаться, в комплекс медикаментозной терапии обязательно входят препараты, непосредственно влияющие на воспаление и боль. Среди последних центральное место занимают нестероидные противовоспалительные препараты (НПВП), в частности ацеклофенак (Аэртал, фармацевтическая компания «Гедеон Рихтер»).
Ацеклофенак (Аэртал®) был синтезирован в 1982 г. и зарекомендовал себя как препарат, обладающий высокой антивоспалительной активностью и хорошей переносимостью. В Европе он стал широко применяться с 1997 г., а начиная с 2002 г. – и в России. Ацеклофенак на сегодняшний день широко используется во врачебной практике более чем в 60 странах мира. К настоящему времени им пролечено более 80 млн человек.
Ацеклофенак является производным фенилацетиловой кислоты (2–[2,6–дихлорфенил амино] фенилацетоуксусная кислота) и по своей структуре близок к диклофенаку. Он обладает высокой степенью связывания с белком (99%). При пероральном применении быстро и полностью адсорбируется и спустя 1,5–2 ч достигает своей максимальной концентрации в крови. Препарат не обладает кумулятивной активностью, а его фармакокинетика не зависит от возраста пациентов. Помимо основного фармакологического эффекта, характерного для всех НПВП, – блокады циклооксигеназы, Аэртал подавляет синтез провоспалительных цитокинов (интерлейкина–1 и фактора некроза опухоли–aльфа). Ацеклофенак не кумулируется в организме и не изменяет свою фармакокинетику в зависимости от возраста, поэтому его можно принимать пожилым больным. Пиковая концентрация препарата в плазме достигается через 1,4–2,8 ч после однократного приема 100 мг Аэртала. Препарат полностью метаболизируется в печени, период полувыведения составляет 4 ч.
В отличие от ряда других НПВП ацеклофенак (Аэртал) оказывает стимулирующий эффект на синтез хрящевого матрикса, что свидетельствует о преимуществе данного препарата при лечении патологии суставов, связанной с деструкцией хряща и субхондральной кости. Выпускается Аэртал в виде таблеток для перорального приема по 100 мг. Рекомендуется принимать по 1 таблетке 2 р./сут., запивая достаточным количеством жидкости, вне зависимости от приема пищи. Аэртал обладает хорошей переносимостью и высоким профилем безопасности.
При лечении Аэрталом больных ССпА удается добиться лучшего соотношения индекса эффективность/безопасность, при том, что антивоспалительное его действие эквивалентно действию стандартных НПВП. В мультицентровом двойном слепом параллельном исследовании Аэртала 100 мг и индометацина 100 мг, проведенного Batle–Gauda и соавт. (1996), было показано, что оба препарата активно воздействуют на такие параметры патологического процесса, как боль, утренняя скованность, подвижность в поясничном отделе позвоночника по модифицированному индексу Шобера, глобальная оценка болезни пациентом и врачом. Достоверных различий оцениваемых показателей в двух группах больных не было выявлено.
В то же время Аэртал вызывает меньше нежелательных эффектов, чем индометацин и другие «традиционные» НПВП. Так, метаанализ безопасности ацеклофенака, основанный на 13 двойных слепых рандомизированных исследованиях, в которых приняли участие 3574 больных с ССпА, остеоартрозом и РА, продемонстрировал лучший профиль безопасности по сравнению с классическими НПВП, включая диклофенак, индометацин, напроксен, пироксикам и теноксикам. При лечении группы больных ацеклофенаком у них в 1,38 раза реже встречались нежелательные явления по сравнению с группой больных, лечившихся традиционными НПВП, при этом отмена терапии в связи с токсичностью данного препарата также встречалась достоверно реже, чем у больных группы сравнения.
В рандомизированном контролируемом исследовании назначение 126 больным анкилозирующим СпА ацеклофенака в дозе 200 мг/сут. и напроксена в дозе 1000 мг/сут. одинаково эффективно снижало интенсивность болей и способствовало улучшению функциональной активности. Также была продемонстрирована равная терапевтическая эффективность ацеклофенака и других НПВП (индометацин, теноксикам и напроксен) в отношении купирования боли, уменьшения продолжительности утренней скованности и улучшения двигательной активности при болезни Бехтерева.
При оценке нежелательных явлений при применении ацеклофенака необходимо отметить, что их спектр оказался близок таковому при лечении другими НПВП, однако существенно различался по частоте их развития. Это было продемонстрировано в широко известном исследовании SAMM (Safety Assessment of Marketed Medicines), в котором принимали участие 10 142 больных с разными ревматическими заболеваниями (анкилозирующий СпА, РА и остеоартроз); 7890 больным был назначен ацеклофенак, 2252 – диклофенак. На основании полученных данных авторы пришли к выводу, что применение ацеклофенака сопровождалось меньшим риском развития НПВП–гастропатий и лучшей переносимостью даже с учетом того, что среди больных, получавших ацеклофенак, было значительно больше пациентов с патологией ЖКТ в анамнезе.
Таким образом, в настоящее время разработаны и внедрены современные критерии воспалительной БС, новые инструментальные методы диагностики сакроилеита, разработан дифференцированный подход к диагностике и лечению серонегативных СпА.
Литература
1. Бадокин В.В. Ацеклофенак (Аэртал) в терапии заболеваний суставов и позвоночника // РМЖ. 2006. № 25. С. 1800–1804.
2. Лила А.М. Применение Аэртала (ацеклофенака) в ревматологической практике. Справочник поликлинического врача. 2010. № 8. С. 47–50.
3. Насонова В.А. Возможности и перспективы НПВП: анальгетическая и противовоспалительная активность ацеклофенака // РМЖ. 2005. № 2. С. 100–103.
4. Amor B., Dougados M., Listrat V. et al. Are classification criteria for spondylarthropathy useful as diagnostic criteria? // Rev Rhum Engl Ed. 1995. Vol. 62 (1). Р. 10–15.
5. Amor B.: Reiter's syndrome: diagnosis and clinical features // Rheum Dis Clin North Am. 1998. Vol. 24. Р. 677–695.
6. Collantes–Estevez E., Cisnal D.M., Munoz–Gomariz E. Assessment of 2 systems of spondyloarthropathy diagnostic and classification criteria (Amor and ESSG) by a Spanish multicenter study. European Spondyloarthropathy Study Group // J Rheumatol. 1995. Vol. 22 (2). Р. 246–251.
7. Dougados M., Van der Linden S., Juhlin R. et al. The European Spondylarthropathy Study Group: preliminary criteria for the classification of spondylarthropathy // Arthritis Rheum. 1991. Vol. 34. Р. 1218.
8. Kataria R.K., Brent L.H. Spondyloarthropathies // Am Fam Physician. 2004. Vol. 69 (12). Р. 2853–2860.
9. Dougados M., Hermann K.G., Landewe R. et al. Assess spondyloarthritis to international Society (ASAS) handbook: a guide The Assessment of spondyloArthritis // Ann Rheum Dis. 2009. Vol. 68. Р. 1–44.
10. Sarah Lipton, Atul Deodhar, The New ASAS Classification Criteria for Axial and Peripheral Spondyloarthritis Int // J Clin Rheumatol. 2012. Vol. 7 (6). Р. 675–682.
11. Bort R., Ponsoda X., Carrasco E. et al. Metabolism of aceclofenac in humans // Drug Metab Dispos. 1996. Vol. 24. Р. 834–841.
12. Hinz B., Rau T., Augel D. et al. Aceclofenac spares cyclooxygenase 1 as a result of limited but sustained biotransformation to diclofenac // Clin Pharmacol Therap. 2003. Vol. 74. Р. 222–235.
13. Kornasoff D., Frerick H., Bowdler J. et al. Aceclofenac is a well–tolerated alternative to naproxen in the treatment of osteoarthritis // Clin Rheumatol. 1997. Vol. 16 (1). Р. 32–38.
14. Masso Gonzalez E.L., Patrignani P., Tacconelli S., Garcia Rodriguez L.A. Variability among nonsteroidal antiinfl ammatory drugs in risk of upper gastrointestinal bleeding // Arthritis Rheum. 2010. Vol. 62 (6). Р. 1592–1601.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Читайте также:
- Операция Гохмана при эпикондилите плеча и ее эффективность
- Лимфоидные или плазмацитоидные дендритные клетки. Функции дендритных клеток
- Синдром Ciancia - клиника, диагностика
- Методика пункции резервуара для дренирования желудочков головного мозга
- Колоноскопия при энтеробиозе, кистозном пневматозе кишечника. Эндоскопическая картина
