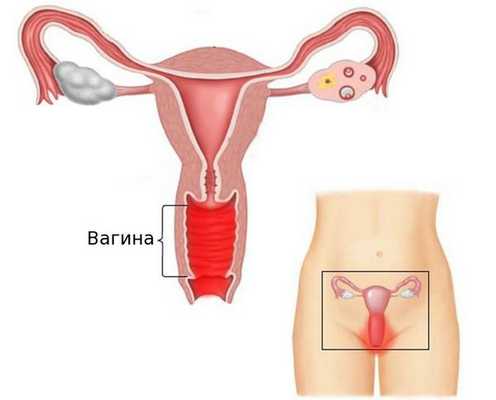
Обзор вагинита
Добавил пользователь Дмитрий К. Обновлено: 31.01.2026
Что такое вульвовагинит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Долго-Сабуровой Юлии Владимировны, гинеколога со стажем в 28 лет.
Над статьей доктора Долго-Сабуровой Юлии Владимировны работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Вульвовагинит (от лат. vulva — наружные половые органы и vagina — влагалище) — воспалительное заболевание слизистой оболочки наружных половых органов и влагалища. Это одна из самых частых акушерско-гинекологических патологий. В ряде случаев возникают изолированные поражения только слизистой оболочки наружных половых органов (вульвит) или влагалища (вагинит).
Причины вульвовагинита
Причиной воспаления могут быть любые агрессивные факторы, которые способствуют повреждению эпителия слизистой оболочки.
Факторы риска вульвовагинита:
- механические — трение о грубую одежду или твёрдые предметы (например, седло велосипеда), повреждение при половом контакте, расчёсы, падения или удары при занятиях спортом, инородные тела;
- физические — воздействие тепла (термические ожоги), влажности (опрелости), охлаждения (обморожение) электричества, лазерного излучения (осложнения физиотерапевтического лечения) и радиационного облучения при лучевой терапии и т.п.;
- химические — повреждения из-за воздействия кислот, щелочей, спиртов, компонентов лекарственных средств;
- биологические — бактериальные, грибковые, паразитарные и вирусные инфекции, аутоиммунная агрессия, аллергия;
- сочетание двух и более повреждающих факторов. [1][2][3][4][5]
Также можно выделить ряд факторов, которые способствуют нарушению внутренней среды организма, гормонального баланса и равновесия во взаимодействии иммунной системы и микробиоты человека. К ним относят:
- приём антибиотиков, цитостатиков и глюкокортикоидов;
- сахарный диабет;
- гипотиреоз;
- беременность;
- лактацию;
- дефицит эстрогенов (стрероидных женских гормонов) в постменопаузе или при использовании такой группы гормональных препаратов, как агонисты гонадотропных релизинг-гормонов;
- анемии различного происхождения;
- заболевания желудочно-кишечного тракта;
- нарушение кровообращения из-за малоподвижного образа жизни и патологии венозной системы.
На возникновение вульвовагинита оказывают влияние психосоматические нарушения и сексуальная неудовлетворённость. Частая смена половых партнёров достоверно увеличивает риск заболеваемости.
Также имеет значение и способ контрацепции: при использовании внутриматочных и химическых контрацептивов частота вульвовагинитов возрастает.
Ещё одним немаловажным фактором возникновения воспалительных заболеваний вульвы и влагалища является гигиеническая агрессия:
- излишнее использование различных средств для интимной гигиены (в том числе с антибактериальными компонентами);
- частое бритьё, подмывание и спринцевание — промывание влагалища травяными отварами;
- ношение ежедневных гигиенических прокладок.
Также отрицательно влияет ношение тесной, многослойной одежды, синтетического нижнего белья, окрашенного дешёвыми красителями. [6] [7]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вульвовагинита
Симптомы острого и хронического вульвовагинита
Острый вульвовагинит длится меньше двух месяцев, позже уже развивается хроническая форма болезни. Их симптомы похожи, но при хроническом вульвовагините чаще поражается кожа — появляется сухость, утолщение, уплотнение и т. п. Если обострения возникают не меньше четырёх раз в год, то хронический вульвовагинит считают рецидивирующим.
Причины вульвовагинита многообразны, чего нельзя сказать о симптомах. Клинические проявления нескольких случаев вульвовагинита, вызванных разными причинами, могут быть очень похожи. Они представляют собой пять признаков воспаления:
- покраснение воспалённого участка (гиперемия), вызванное притоком крови;
- отёчность, обусловленная выходом жидкости из сосудов в межклеточное пространство;
- повышение температуры в месте воспаления;
- болезненность участка воспаления;
- нарушение функциональных возможностей воспаленного органа.
На практике женщины с вульвовагинитом обычно предъявляют жалобы на зуд, жжение, отёчность, покраснение, болезненность наружных половых органов.
Нарушение функции выражается в том, что болезненными или невозможными будут любые попытки пенетрации — половой контакт, осмотр врача, даже введение лекарств. Также повреждённые слизистые оболочки могут трескаться, на них могут появляться эрозии и язвочки.
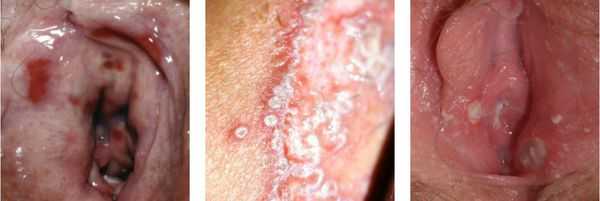
Моча, попадающая на воспалённую слизистую оболочку вульварного кольца, может вызывать болезненные ощущения. [1] [9] [10]
Выделения из влагалища
Очень часто в первом ряду жалоб при вульвовагинитах упоминают влагалищные выделения. В среднем в 70% случаев визиты к гинекологам связаны с жалобами на выделения из половых путей. Но всегда ли вагинальные выделения являются признаком воспаления? Нет, далеко не всегда.
В норме слизистые оболочки влагалища и шейки матки половозрелой женщины могут продуцировать от 15 до 70 мл жидкости. Количество вагинально-цервикального секрета зависит от анатомических особенностей и гормонального фона женщины, её возраста, фазы цикла, характера питания, интенсивности физической нагрузки, сексуальной активности, метода контрацепции и многих других причин. Например, многие женщины замечают, что после окончания очередной менструации выделений совсем немного, а вот в середине цикла и ближе к менструации количество выделений может быть значительным.
Выделения в середине цикла, как правило, прозрачные, или чуть белесоватые, или желтоватые, густые, тягучие. Это – слизь из шейки матки, выработка которой сопровождает процесс овуляции. Иногда в этих выделениях можно заметить прожилки крови или даже наблюдать небольшие кровотечения. Это нормально. В этот период наиболее вероятно зачатие.
В последнюю неделю перед менструацией можно заметить бело-желтовато-сероватые густые выделения, похожие на мазь или хлопья (иногда возникают "творожистые" выделения). В таком случае многие женщины пугаются, подозревая, что у них возникла "молочница". Хотелось бы предостеречь от поспешных выводов. Нередко такие выделения возникают в связи с активным слущиванием (отслаиванием) поверхностных слоёв эпителия слизистой оболочки влагалища. Это происходит под воздействием определённого уровня эстрогена и прогестерона, характерных для секреторной (второй) фазы менструального цикла. Именно в этот момент необходимо "прислушаться" к своему организму, вспомнив про пять признаков воспаления: если вы ощущаете зуд, боль, жжение, припухлость, болезненность при половом контакте (т.е. любой дискомфорт), то вероятность того, что у вас вульвовагинит очень высока. В этом случае необходим осмотр гинеколога. Если же никаких симптомов воспаления нет, а есть только выделения, то с визитом к гинекологу можно и повременить, особенно в том случае, когда Вы были у врача пару месяцев назад.
Если возникли сомнения по поводу своего состояния, можно воспользоваться тестами для определения рН влагалища. Нормальные показатели рН 4,0-4,5 в сочетании с отсутствием дискомфортных ощущений говорят о том, что беспокоиться не о чем. [11] Понаблюдайте за собой, отметьте в календаре дни, когда у вас появляются и исчезают эти выделения. Это поможет лучше узнать своё тело.
Если появился дискомфорт (а выделений может, кстати, и не быть), то визит к врачу лучше не откладывать. Пока будете ожидать приёма, попытайтесь вспомнить, не было ли каких-нибудь событий, которые могли спровоцировать воспаление — половой контакт, использование нового гигиенического средства или белья, приём антибиотиков в ближайшие 2-3 месяца.
Патогенез вульвовагинита
Патогенез вульвовагинита основан на формировании локального воспаления в результате повреждения слизистой оболочки и гибели клеток эпителия.
Воспалительная реакция — основа врождённой иммунологической защиты. Из повреждённых клеток в межклеточное пространство попадают различные ферменты и биологически активные вещества, которые способствуют усилению кровотока, расширению капилляров и увеличению их проницаемости. Из сосудов в очаг воспаления проникает жидкость. Таким образом, в месте повреждения возникает отёк, покраснение и повышение температуры.
Кроме жидкости из сосудов приходят лейкоциты, которые активируются за счёт тех же ферментов и биологически активных веществ. Они начинают выделять медиаторы воспаления и провоспалительные цитокины, которые действуют на сосуды и клетки иммунной системы и ещё больше усиливают воспаление.
Многие биологически активные вещества могут раздражать и повреждать нервные окончания и рецепторы, что вызывает различную гамму ощущений — от лёгкого жжения и покалывания до зуда и, наконец, сильной боли.
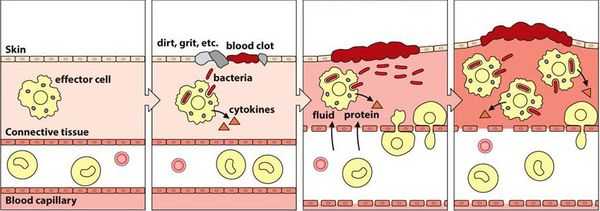
В самом начале статьи был приведён длинный список факторов, способствующих повреждению. Основной причиной повреждения являются различные инфекции. Но даже если изначально повреждение было неинфекционным (например, слизистая оболочка была подвергнута воздействию механического или химического фактора), микроорганизмы быстро активизируются и вызывают гораздо более бурное течение воспалительного процесса. Лейкоциты начинают фагоцитировать (пожирать) микроорганизмы, в результате чего активируется и привлекается ещё больше лейкоцитов. Далее всё будет зависеть от того, какая из противоборствующих сторон будет сильнее — повреждающие факторы или защитные.
Следует отметить, что особенности реакции воспаления очень индивидуальны и во многом генетически обусловлены. [8]
Классификация и стадии развития вульвовагинита
Причины воспаления бывают разными: инфекция (вульвовагинит при гельминтозах, бактериальный, кандидозный и вирусный вульвовагинит), воздействие физических и химических факторов (контактный и аллергический вульвовагинит).
Врач может отметить возможную причину вульвовагинита, но по Международной классификации болезней (МКБ-10) отдельно выделяют только постменопаузальный атрофический вульвовагинит, контактный зудящий вульвит и изъязвления вульвы. Например, при диабете врач указывает вульвовагинит как осложнение основной болезни, но отдельного заболевания «диабетический вульвовагинит» не существует. Хотя особенности этого состояния есть: как правило, пациентки чаще жалуются на зуд и болезненность, но выделений не очень много. Однако различия в симптомах не оказывают существенного влияния на тактику лечения.
Вульвовагинит может быть первичным и вторичным, т. е. самостоятельным заболеванием или симптомом и осложнением какой-то другой, более серьёзной болезни.
Вагиниты ( Кольпит )
Вагиниты (кольпиты) – группа заболеваний, сопровождающихся воспалительными процессами в слизистой оболочке влагалища, полиэтиологической природы. Проявлениями вагинитов служат серозные или гнойные выделения, зуд, боль, жжение, дискомфорт в области половых органов, усиливающиеся во время мочеиспускания. Основной причиной вагинитов является попадание и размножение во влагалище патогенной микрофлоры. Особенно опасны хламидийные, трихомонозные вагиниты, т. к. ведут к нарушению репродуктивной функции. Среди воспалительных заболеваний женской половой системы вагиниты занимают одно из лидирующих мест, и их число неуклонно увеличивается.
Общие сведения
Среди воспалительных заболеваний женской половой системы вагиниты занимают одно из лидирующих мест, и их число неуклонно увеличивается. По статистическим подсчетам, вагинитом (кольпитом) страдает каждая третья женщина в репродуктивном периоде. Распространенность вагинитов связана с ростом числа половых инфекций, несоблюдением гигиены интимной жизни, экологическими проблемами, снижением иммунной реактивности.
При вагините воспалительные процессы затрагивают слизистую оболочку влагалища, а часто и наружных половых органов – вульвы, вызывая сочетанное воспаление - вульвовагинит. Вагинит вызывает снижение сексуальной активности женщины, причиняет боль во время полового акта, сопровождается неприятным запахом и ощущением дискомфорта в повседневной жизни. Кроме того, вагиниты могут нарушать нормальное функционирование всей репродуктивной системы женского организма, становясь причиной восходящего инфицирования половых органов, нарушения менструальной функции, хронических болей, внематочной беременности, бесплодия.
Причины вагинитов
Основной причиной вагинитов является попадание и размножение во влагалище патогенной микрофлоры при ослаблении организма, несоблюдении гигиены, длительной механической травматизации слизистой оболочки. В детском возрасте вагинит может развиваться при заносе инфекции гематогенным путем с кровотоком при скарлатине, гриппе. Наиболее частыми факторами, предрасполагающими к развитию вагинитов, являются:
- подавление естественной микрофлоры влагалища
Может происходить в результате ухудшения экологической ситуации, стрессов, бесконтрольного приема лекарств (особенно гормонов и антибиотиков), снижения иммунной реактивности и устойчивости организма к инфекциям. В этих условиях представители нормальной микрофлоры, заселяющей влагалище, становятся потенциально опасными и могут сами вызывать развитие вагинита. Кроме того, местный иммунитет влагалища становится неспособным противостоять урогенитальной инфекции.
Проведение диагностических и лечебных процедур - абортов, выскабливаний полости матки, зондирования полости матки, гистеросальпингоскопии, постановка и удаление ВМС (внутриматочной спирали), гидротубация, ведение родов при несоблюдении норм асептики увеличивают риск развития вагинита в несколько раз. Механическое травмирование тканей при проведении манипуляций снижает их окислительно-восстановительные возможности, также занос инфекции возможен извне на перчатках или инструментах. Кроме того, способствует распространению инфекции неправильное использование гигиенических и лечебных тампонов. Также способствуют развитию вагинита травмы и инородные тела влагалища.
- незащищенные половые связи и частая смена сексуальных партнеров
Большинство патогенных микроорганизмов, вызывающих вагиниты, попадают во влагалище половым путем. Попытки их самостоятельного лечения приводят к хронизации воспалительного процесса, дисбалансу в среде влагалища, рецидивированию вагинитов.
Предрасположены к возникновению вагинитов беременные, женщины с заболеваниями эндокринных желез, гипофункцией яичников, а также пациентки в климактерическом периоде, когда происходит снижении в организме уровня эстрогенов.
Классификация
Виды вагинитов различаются:
- по характеру и давности воспаления – вагиниты острого, подострого, хронического течения;
- по возрасту пациенток - вагиниты девочек, женщин детородного, постменструального периода;
- по предшествующим факторам - послеабортные, послеродовые, послеоперационные, аллергические вагиниты;
- по характеру экссудата - вагиниты серозные, серозно-гнойные, гангренозные и др.;
- по характеру возбудителя - специфические и неспецифические вагиниты.
Специфические и неспецифические вагиниты
По характеру инфекционного агента, вызвавшего воспаление, выделяют специфические и неспецифические вагиниты.
К специфическим вагинитам гинекология относит воспалительные процессы, вызываемые:
- гонококком (гонорейный вагинит);
- трихомонадой (трихомонадный вагинит);
- бледной трепонемой (сифилитический вагинит)
- хламидией (хламидийный вагинит);
- микобактериями туберкулеза (туберкулезный вагинит);
- микоплазмой, уреаплазмой (микоплазменный или уреаплазменный вагиниты).
Если патогенная флора носит смешанный характер (присутствуют другие бактерии, вирусы, грибы) в сочетании с вышеперечисленными возбудителями, то вагинит все равно является специфическим. Развитие неспецифических вагинитов вызывают условно-болезнетворные микроорганизмы, в норме составляющие часть естественной микрофлоры влагалища, но при определенных условиях становящиеся патогенными:
- протей, стафилококк, стрептококк, кишечная палочка, гарднерелла, синегнойная палочка (бактериальные вагиниты);
- дрожжеподобные грибки рода кандида Candida, простейшие грибы Candida spp., Bacteroides spp., U. urealyticum, Corynebacterium spp. и др. (грибковые вагиниты);
- папилломавирус человека, вирус простого герпеса (вирусные вагиниты);
- смешанные вагиниты.
Специфические и неспецифические вагиниты имеют сходную симптоматику, принципиальное различие между ними состоит в принципах лечения: при развитии у женщины специфического инфекционного вагинита проводится обследование и лечение всех ее половых партнеров. Зачастую вагиниты носят смешанную форму, вызываясь специфическими возбудителями, к которым присоединяется вторичная условно-патогенная инфекция. Это существенно усложняет процесс диагностики и лечения вагинита. Поэтому каждой пациентке с признаками вагинита необходимо провести лабораторное обследование на наличие половых инфекций.
Самыми информативными на сегодняшний день являются микроскопия влагалищного мазка, бакпосев отделяемого влагалища, исследование анализа крови методом ПЦР. Вне зависимости от возбудителя, любые вагиниты необходимо лечить, даже в том случае, если их проявления незначительны. Переход в хроническое течение и восходящее распространение инфекции вызывают воспаления в яичниках, матке, маточных трубах и могут осложниться бесплодием.
Симптомы и признаки вагинита
Общими симптомами для различных видов вагинитов являются:
- изменения характера, запаха цвета, количества отделяемого влагалища;
- зуд, раздражение, ощущение давления и распирания влагалища и вульвы;
- болезненность полового акта и мочеиспускания;
- незначительные контактные кровотечения.
Однако, различные виды вагинитов имеют свои особенные симптомы. При гонорейном вагините выделения обычно густые, гнойные бело-желтого цвета. Трихомонадный вагинит характеризуется пенистыми зеленовато-желтыми выделениями. Обильные беловато-желтые бели сопровождают развитие бактериального коккового вагинита. При кандидозном вагините творожистые белые выделения имеют вид рыхлых хлопьев. Вагинит, вызываемый гарднереллой, сопровождается прозрачными, неприятно пахнущими рыбой, выделениями.
При остром вагините выделения всегда обильнее, симптомы выраженнее, сопровождаются покраснением, припухлостью, болезненностью и местным повышением температуры вульвы и влагалища. В хронической форме вагиниты протекают с более умеренными проявлениями: боли практически всегда отсутствуют, выделения скуднее, общее самочувствие лучше. Хронические вагиниты могут протекать на протяжении нескольких месяцев и лет, обостряясь после вирусных инфекций, переохлаждений, приема алкоголя, во время менструации, беременности.
Лечение вагинита
Консультация гинеколога необходима в том случае, если у вас: появились необычные симптомы со стороны влагалища; были незащищенный половые связи или сексуальные отношения с несколькими партнерами; вы рассматриваете возможность беременности в ближайшее время; после проведенного курса лечения симптомы вагинита сохраняются. Лекарственная терапия при вагините назначается с учетом возбудителя и предрасполагающих к возникновению заболевания факторов. Для лечения бактериальных вагинитов часто назначаются антибиотики с учетом чувствительности возбудителя, как внутрь, так и в виде вагинальных средств.
Вагиниты, вызванные грибковой инфекцией, лечатся специальными противогрибковыми свечами или кремами (миконазол, клотримазол) и таблетками (флуконазол). При трихомонадных вагинитах назначаются метронидазол или трихопол в таблетках. Для лечения неинфекционных вагинитов важным является устранение источника раздражения: это может быть стиральный порошок, интимные спреи и гели, гигиенические тампоны или салфетки. При лечении атрофического вагинита назначают эстрогены в виде вагинальных таблеток, кремов или колец.
Важным моментом лечения вагинитов является повышение иммунитета и восстановление нормальной микрофлоры влагалища. Застарелые, хронические вагиниты, как правило, трудно поддаются окончательному излечению, часто сопровождаются рецидивами. Длительность курса терапии при вагините зависит от остроты течения заболевания и составляет в среднем от 7 до 10 дней. По окончании курса терапии вагинита обязательно берутся анализы, подтверждающие излеченность заболевания.
Последствия вагинита
Длительное течение вагинита вызывает у женщины эмоциональную и сексуальную дисгармонию, а также серьезнейшие нарушения ее репродуктивного здоровья. Женщины, страдающие бактериальным или трихомонадным вагинитом, подвергаются большему риску заражения венерическими заболеваниями и ВИЧ-инфекцией.
Запущенные формы вагинита увеличивают вероятность возникновения самопроизвольного выкидыша, внематочной беременности, преждевременных родов, преждевременного излития околоплодных вод, внутриутробного инфицирования плода и новорожденного инфекциями, вызвавшими воспаление. Поэтому ведение беременности у женщин с длительно существующим хроническим вагинитом требует особенной тщательности.
В послеродовом периоде вагинит является серьезной угрозой развития у женщины перитонита, метрита, эндометрита, сепсиса. Инфицирование новорожденного ведет к нарушениям микрофлоры кишечника и снижению иммунной защиты. При своевременном и правильном лечении вагиниты, как правило, не влекут серьезных осложнений.
Профилактика вагинита
Соблюдение гигиены половых органов может предотвратить развитие некоторых видов вагинитов и облегчить их течение. Следует избегать использования ароматизированных средств интимной гигиены, тампонов, прокладок, салфеток, а также мыла с антибактериальными свойствами. Защищенный секс с использованием презерватива, исключение случайных половых контактов, поможет избежать половых инфекций и развития специфических вагинитов.
В нижнем белье предпочтение следует отдавать изделиям из хлопка, обеспечивающим ток воздуха к тканям наружных половых органов. В профилактике вагинитов немаловажную роль играет характер питания. Употребление кисломолочной пищи, свежих фруктов и овощей и ограничение сладостей поможет формированию правильной микрофлоры влагалища, устойчивой к развитию вагинитов.
Острый вагинит
Острый вагинит – бурно протекающий воспалительный процесс инфекционного или неинфекционного характера, затрагивающий слизистую оболочку влагалища. Признаками острого вагинита служат гиперемия, зуд и жжение в области влагалища, обильные нетипичные бели, диспареуния, рези при мочеиспускании. Острый вагинит диагностируют по данным гинекологического осмотра, рН-метрии, микробиологического, серологического и ПЦР-исследований влагалищного секрета. Ведущим в лечении острого вагинита является устранение этиологического фактора, что достигается с помощью санации влагалища, противовоспалительной и антимикробной терапии с последующей нормализацией микрофлоры.
МКБ-10
Острый вагинит (острый кольпит) – ярко выраженные воспалительные изменения слизистой преддверия и стенок влагалища, возникающие в ответ на инфекцию, аллергены, химические раздражители, воздействие высокой температуры. Среди женщин репродуктивного возраста фиксируется устойчиво высокий уровень заболеваемости острым вагинитом с большой предрасположенностью к хронизации патологии и частым рецидивам. Острый вагинит часто протекает в сочетании с воспалением вульвы (вульвовагинит), уретры и шейки матки. Продолжительность острой формы вагинита не превышает 2-х недель, подострой – 2-х месяцев. Острый вагинит причиняет постоянный и значительный дискомфорт, нарушает сексуальную жизнь, может способствовать вовлечению в воспаление других репродуктивных органов (матки, яичников), а при беременности – внутриутробному инфицированию и формированию пороков плода, невынашиванию беременности.
Причины острого вагинита
В развитии острого вагинита решающая роль принадлежит инфекционному фактору - бактериям, простейшим, вирусам, грибам. В большинстве случаев в роли этиоагентов выступают чужеродные микроорганизмы, попавшие извне при половом контакте (ИППП) либо из других очагов инфекции (например, туберкулезных). Предрасполагающим моментом служит нарушение нормального биотопа влагалища - чрезмерный рост сапрофитной микрофлоры и обретение ею вирулентности на фоне снижения титра лактобактерий. Это приводит к сдвигу рH в щелочную сторону, изменению состава и иммунных свойств вагинального секрета.
Развитию острого вагинита способствует снижение общей и местной резистентности (на фоне приема глюкокортикоидов, КОК и антибиотиков, стрессов, гиповитаминоза), нарушение целостности эпителиального покрова влагалища (травмы инородными телами, при аборте, РДВ, гистероскопии, установке ВМС), гормональный дисбаланс (гипоэстрогения, гипотиреоз, менопауза, беременность), обменные нарушения (сахарный диабет). Изменения структуры влагалища (опущение стенок, зияние половой щели) и сосудисто-трофические нарушения слизистой гениталий поддерживают снижение защитных свойств вагинальной слизи.
Спровоцировать острый вагинит могут частая смена половых партнеров, незащищенный половой акт, некорректная личная и интимная гигиена, воздействие химических, термических и аллергических факторов (ожоги, ношение синтетического белья, непереносимость презервативов, спермицидов, антисептиков, средств интимной гигиены, кондиционеров для тканей). Острый вагинит у девочек возможен при гематогенном распространении инфекции из других очагов (например, при скарлатине), диатезе, гельминтозах, недостаточной гигиене половых органов, попадании инородных тел во влагалище.
Классификация острого вагинита
Острый вагинит может носить инфекционный (бактериальный, грибковый, протозойный, вирусный, смешанный) и неинфекционный (аллергический, химический, термический) генез. Инфекционные воспаления влагалища по типу вызвавшего их возбудителя делятся на специфические (гонорейные, сифилитические, трихомонадные, хламидийные, микоплазменные, туберкулезные и др.) и неспецифические.
Неспецифические (аэробные) острые вагиниты обычно вызываются энтеробактериями (E. coli, Enterobacter spp., Enterococcus spp., Proteus mirabilis и др.), стрептококками и стафилококками (Str. pyogenes., Staph.aureus), дифтероидами. Наиболее частым провокатором грибковых острых вагинитов (вагинального кандидоза) являются дрожжеподобные грибы рода Candida, вирусных – возбудители генитального герпеса (HSV-2), папилломавирусной инфекции. Могут встречаться смешанные этиологические формы острого вагинита: протозойно-бактериальные, грибково-бактериальные, грибково-аллергические и др.
В зависимости от предваряющего фактора в гинекологии выделяют послеабортные, послеродовые, послеоперационные и аллергические острые вагиниты. По типу влагалищного экссудата острые вагиниты классифицируют на серозные, серозно-гнойные, гангренозные; по характеру изменений слизистой оболочки – на простые, макулезные, гранулезные. Исходя из возраста пациенток, различают острые вагиниты девочек, женщин репродуктивного и менопаузального периода.
Симптомы острого вагинита
Различные формы острого вагинита сопровождаются бурными проявлениями и быстрым течением, нередко сочетаются с вульвитом, уретритом, эндоцервицитом. Пациентки предъявляют жалобы на устойчивый зуд и жжение в области влагалища и наружных половых органов, боли при половом сношении и рези при мочеиспускании, появление обильных нехарактерных белей из половых путей (с примесью гноя, иногда крови или неприятным запахом). Обнаруживается гиперемия, отек и склонность к кровоточивости слизистой преддверия и стенок влагалища, при тяжелых эпизодах - десквамация эпителия, эрозии и язвы.
Острый трихомонадный вагинит отличается появлением большого количества пенистых выделений слизисто-гнойного характера со зловонным запахом, при вовлечении шейки матки – симптомом «земляничного цервикса». Для гонорейного острого вагинита характерны обильные густые гноевидные бели, для сифилитического - язвенное поражение наружных половых органов и влагалища. Неспецифический вагинит сопровождается заметными желто-зелеными выделениями. При кандидозном остром вагините отмечаются серовато-белые творожистые, хлопьевидные выделения и налеты на стенках и преддверии влагалища, эрозии вульвы.
При герпетическом остром вагините определяются болезненные язвочки и различные поражения слизистой оболочки, при паппиломатозном - болезненные бородавки светлого или фиолетового цвета во влагалище, на вульве, в паху. Аллергический вагинит может протекать на фоне других проявлений аллергии - сенной лихорадки, астмы, атопического дерматита.
Осложнения
Нелеченный острый вагинит приводит к хроническим рецидивирующим воспалительным процессам репродуктивного тракта и мочевых путей, в период беременности представляет угрозу инфицирования плода и околоплодных вод (хориоамнионит), преждевременного разрыва оболочек плодного пузыря и невынашивания, развития послеродового эндометрита, пневмонии новорожденного, бесплодия у женщин.
Диагностика
Диагностика острого вагинита основана на данных клинико-лабораторных исследований - гинекологического осмотра, скрининг-тестов (рН-метрии), микроскопии нативного или окрашенного по Грамму вагинального мазка, культурального анализа отделяемого из влагалища, уретры и цервикального канала, ПЦР и серологических методов (ИФА, ПИФ, РИФ).
При неспецифическом остром вагините бактериоскопически выявляется большое количество Le (>10), слущенных клеток эпителия (10 и более), обильная гр+ и гр- микрофлора. Показательно увеличение рH вагинального секрета > 6,5. С помощью бактериологического анализа проводится видовая идентификация возбудителей острых вагинитов, качественная и количественная оценка состояния вагинального биотопа, чувствительности к антимикробным препаратам.
Данные серодиагностики при остром вагините помогают определить титр высокоспецифичных антител IgM, IgG и IgA к антигенам возбудителя и стадию инфекционного процесса. Повышенная концентрация IgE служит маркером аллергической природы острого вагинита. При подозрении на сифилис применяются специфические серологические трепонемные реакции. ПЦР дает возможность установления широкого спектра возбудителей в одном клиническом образце – создания «микробиологического паспорта» пациентки. Дифференциальная диагностика осуществляется между различными этиологическими формами кольпита, а также острым вагинитом и бактериальным вагинозом.
Лечение острого вагинита
Лечение острого вагинита проводится гинекологом комплексно, с учетом этиологии воспаления и включает местную санацию влагалища и вульвы, системную этиотропную терапию, нормализацию вагинальной микрофлоры. В некоторых случаях требуется параллельное лечение полового партнера.
Этиотропные (антибактериальные, антимикотические, антивирусные) препараты могут применяться местно - вагинально (в форме свечей, шариков, капсул, крема) и системно - перорально и внутримышечно. При бактериальном остром вагините антибиотики назначаются с учетом чувствительности к ним выделенного возбудителя: при сифилитическом показаны пенициллины, макролиды, цефалоспорины; гонорейном - пенициллины, тетрациклины, фторхинолоны внутрь и внутримышечно. При хламидийных, микоплазменных и уреаплазменных острых вагинитах эффективны доксициллин, азитромицин, офлоксацин.
В случае неспецифического острого вагинита достаточно бывает местного применения антисептических вагинальных суппозиториев и мазей, комплексных препаратов, дезинфицирующих р-ров (гидроксиметилхиноксалиндиоксида, мирамистина), ванночек с фурациллином, перманганатом калия, отварами лекарственных трав. При кандидозном остром вагините используются антимикотики в виде вагинальных свечей и крема (кетоконазол, клотримазол, итраконазол), местные неспецифические средства (тетраборат натрия), перорально назначается флуконазол. При выраженном зуде показаны десенсибилизирующие и седативные препараты, кортикостероидные мази. При трихомониазе эффективны нитроимидазолы (перорально и местно). Герпетический вагинит требует применения антивирусных средств внутрь, свечей, тампонов с мазями (ацикловир, бромнафтохинон). Для нормализации биоценоза кишечника и влагалища назначают эубиотики.
Во время курса терапии следует соблюдать правила гигиены, половое воздержание и диету с исключением острого, соленого, копченого и жирного, ограничением сладкого. Результат лечения подтверждается лабораторными показателями нормоценоза. Профилактика острого вагинита сводится к формированию правильных гигиенических навыков и здоровых привычек, исключению случайных половых связей, ограничению использования тампонов, средств для интимной гигиены с отдушками, синтетического и тесного нижнего белья.
Хронический вагинит
Хронический вагинит — это вялотекущее воспаление слизистой влагалища, которое возникает при инфицировании бактериями, грибками или простейшими. К предрасполагающим факторам относят механические и химические повреждения, снижение иммунитета, изменения гормонального фона. Симптомы хронического поражения включают выделения из влагалища, зуд половых органов, болезненные мочеиспускания, дискомфорт в момент интимной близости. Для диагностики назначается микроскопия и бакпосев вагинального мазка, серологические реакции, инструментальная визуализация. Лечение проводится местными средствами (свечи, кремы, вагинальные таблетки), системными этиопатогенетическими препаратами.
В структуре гинекологической заболеваемости жалобы на выделения из половых путей отмечаются в среднем у 70% пациенток, причем большинство из этих симптомов вызвано вагинитами (кольпитами). Вагиниты встречаются во всех возрастных группах, однако чаще всего у молодых сексуально активных пациенток, у женщин после наступления менопаузы. Заболевание требует максимально ранней диагностики и комплексного лечения, в противном случае существует риск тяжелых осложнений со стороны репродуктивной системы.
Причины
Хронические вагиниты имеют разнообразную этиологическую структуру, однако подавляющее большинство случаев обусловлено инфекционными факторами. Около 40-50% кольпитов вызвано бактериальным вагинозом, в 20-30% случаев ‒ ИППП (гонорея, трихомониаз, уреаплазмоз, хламидиоз). В развитии и хронизации вагинита играют роль следующие факторы:
- Неправильная интимная гигиена. Отсутствие регулярной интимной гигиены чревато размножением условно-патогенной микрофлоры. Частые спринцевания и влагалищные орошения без назначения врача также опасны, поскольку нарушают нормальную вагинальную микрофлору.
- Механические травмы. Хронические вагиниты развиваются вследствие микроповреждений слизистой влагалища, которые наблюдаются при грубом половом акте, неправильном введении тампонов, менструальных чаш. Причиной травмы могут стать неосторожные гинекологические манипуляции (ручное исследование, постановка ВМС, гистеросальпингоскопия).
- Экзогенные влияния. Причиной вагинита выступают повреждения слизистой при спринцеваниях различными концентрированными растворами, некоторыми растительными отварами, пользовании некачественными интимными лубрикантами. Изредка хроническое воспаление развивается при попадании инородного тела во влагалище.
- Особенности половой жизни. При частой смене половых партнеров, отказе от использования барьерной контрацепции у женщины повышается риск заболевания, поскольку регулярно происходит контакт с чужеродной микрофлорой. При этом вагинит может возникать даже при отсутствии у партнера ИППП как следствие дисбиоза влагалища.
- Неконтролируемый прием лекарств. Хронический вагинит нередко является результатом попыток самолечения острого процесса, когда женщины, не обращаясь к врачу, самостоятельно назначают себе антибактериальные свечи, принимают таблетированные препараты. В результате этого повышается устойчивость патогенной флоры к медикаментам, усугубляется дисбиоз влагалища.
- Гормональные изменения. Установлено, что при гипоэстрогении резко возрастает риск хронического вагинита, что связано с повышенной сухостью, нарушением микрофлоры влагалища. Такая ситуация наблюдается в климактерическом периоде, при дисфункции яичников, других заболеваниях репродуктивных органов.
- Снижение иммунной защиты. Дисбаланс местных и общих защитных факторов способствует вялотекущей инфекции при кольпите. Состояние вызывается экзогенными (переохлаждение, неблагоприятная экологическая ситуация) и эндогенными факторами (хроническая соматическая патология, вторичные иммунодефициты).
Патогенез
Зачастую вагинит развивается при заносе инфекции непосредственно во влагалище извне. Намного реже наблюдается эндогенный путь заражения, когда возбудители мигрируют из хронических очагов инфекции. Второй вариант характерен для неспецифических патогенов, таких как стафилококки, кишечная палочка, протей.
После заражения инфекцией, если местные защитные механизмы не справляются, происходит взаимодействие экзогенной сексуально-трансмиссивной инфекции и эндогенной микробиоты влагалища. Это проявляется изменением соотношения облигатной и факультативной части микрофлоры, формированием дисбиотического процесса как начального этапа вагинита.
В дальнейшем инфекционные возбудители оказывают прямое повреждающее действие на клетки слизистой оболочки, провоцируют отечность, гиперемию, появление воспалительного экссудата. Некоторые патогены могут паразитировать внутриклеточно (хламидии, уреаплазмы), что повышает их устойчивость к факторам иммунной защиты, применяемым лекарственным средствам.
Хронизация инфекции влагалища наблюдается обычно спустя 6 месяцев после заражения, зачастую при полном отсутствии лечения или на фоне неадекватно подобранной терапии. Возбудители встраиваются в структуру условно-патогенной вагинальной микрофлоры, инфекции протекают в латентной форме либо в виде носительства. В периоде обострения заболевание принимает форму типичного острого вагинита.
По возрасту пациентки различают вагиниты девочек, женщин репродуктивного возраста, кольпиты менопаузального и постменопаузального периода. Учитывая характер вагинальных выделений, они бывают серозные, гнойные, гангренозные. В гинекологической практике наиболее распространено деление болезни на 3 группы по типу возбудителя:
- Специфический вагинит. Заболевание вызвано патогенными микроорганизмами (в основном венерическими инфекциями), которые попадают в организм извне при интимных контактах.
- Неспецифический вагинит. Патологию провоцирует условно-патогенная флора, которая в норме присутствует во влагалище, однако проявляет свои негативные свойства вследствие снижения иммунной защиты.
- Смешанный вагинит. Составляет до 10% всех случаев хронического кольпита, характеризуется одновременным присутствием в мазке специфических и неспецифических возбудителей. Заболевание отличается упорным рецидивирующим течением.
Симптомы хронического вагинита
Для кольпита типично волнообразное течение с чередованием периодов обострения и ремиссии. Усиление симптоматики наблюдается при переохлаждении, эмоциональных стрессах, повышенной физической нагрузке, а у пациенток в репродуктивном возрасте обострение может провоцироваться естественными гормональными колебаниями в течение менструального цикла.
Основным симптомом хронического вагинита являются влагалищные выделения, которые имеют нетипичную консистенцию, цвет или запах. В зависимости от вида возбудителя выделения бывают белыми творожистыми, пенистыми с рыбным запахом, желтыми или желто-зелеными гнойными. В большинстве случаев бели наблюдаются не постоянно, а соотносятся с периодами обострения заболевания.
Второй характерный признак кольпита — зуд во влагалище. Неприятные ощущения усиливаются при мочеиспускании, половом акте, за несколько дней до начала менструации. При обострении процесса женщины жалуются на постоянные боли и жжение, резкую болезненность при интимной близости, натирание и дискомфорт от нижнего белья. Воспаленная слизистая легче травмируется, поэтому иногда бывают мажущие кровянистые выделения.
Хроническое воспаление нередко переходит на соседние половые органы — матку и маточные трубы. Воспалительные изменения завершаются образованием спаек, которые нарушают проходимость фаллопиевых труб. На фоне этого женщины нередко сталкиваются с трубно-перитонеальной формой бесплодия, а при успешном зачатии существует вероятность внематочной беременности.
Вялотекущие венерические инфекции чреваты антигенемией, сенсибилизацией организма, что клинически проявляется аллергическими высыпаниями на коже, реактивным артритом. При обширном воспалительном процессе в органах малого таза в 15-30% случаев развивается синдром Фитц-Хью-Куртиса (перигепатит), также присутствует риск тубоовариального абсцесса, пельвиоперитонита.
При появлении жалоб на дискомфорт, вагинальные выделения показана консультация акушера-гинеколога. Обследование начинается со стандартного осмотра в зеркалах, который показывает гиперемию слизистой влагалища, наслоение патологических выделений на его стенках, поверхностные повреждения эпителия. Также проводится бимануальное исследование матки. Для уточнения диагноза выполняются следующие методы диагностики:
- Инструментальная визуализация. Чтобы комплексно оценить состояние репродуктивной системы, назначается кольпоскопия, УЗИ органов малого таза. Если по результатам диагностики выявлены проблемы, обследование дополняется гистероскопией, диагностической лапароскопией.
- Мазок из влагалища. Для экспресс-диагностики возбудителей вагинита проводится тест с КОН на «рыбный» запах, который типичен для бактериального вагиноза. Биоматериал проходит микроскопическое исследование для визуализации бактерий, простейших и грибков, которые могли стать причиной хронического воспаления.
- Культуральный метод. Посев отделяемого из влагалища на специальные питательные среды — обязательное условие для подтверждения диагноза. После выращивания колоний, определения вида возбудителя рекомендовано тестирование на чувствительность к антибиотикам.
- Серологические реакции. Исследование сыворотки крови на антитела к венерическим инфекциям дает быстрые и точные результаты. По показаниям назначается ПЦР-диагностика отделяемого или вагинальных мазков, чтобы с максимальной точностью типировать возбудителя.
- Другие лабораторные методы. При подозрении на нарушения гормонального фона производится исследование уровня эстрогенов и прогестерона. Оценить общее состояние здоровья удается с помощью клинического, биохимического анализа крови. Обязательно выполняется анализ мочи для исключения сопутствующего цистита.
Лечение хронического вагинита
Лечение показано всем женщинам с симптоматической формой болезни, при латентном течении инфекции ‒ во время планирования или вынашивания беременности, на стадии подготовки к инвазивным гинекологическим манипуляциям. На первом этапе проводится элиминация возбудителя, на втором — коррекция вагинальной флоры. Патология требует комплексной местной терапии, для которой используются следующие группы препаратов:
- Противомикробные средства. Подбираются с учетом выделенного возбудителя: возможен приём антибиотиков, противопаразитарных или противогрибковых медикаментов, различных комбинированных форм. Препараты используются в форме вагинальных суппозиториев или таблеток, которые оказывают сильное местное действие.
- Антисептики. Растворы хлоргексидина, молочной кислоты успешно применяются как дополнение к этиотропной терапии. Они способствуют уничтожению и элиминации возбудителей, нарушают целостность биопленок условно-патогенных микроорганизмов, и имеют меньшее число побочных эффектов.
- Пробиотики. Приём препаратов с лактобактериями — основной метод восстановления микрофлоры при хроническом воспалении. Лекарства уменьшают субъективную симптоматику заболевания, предупреждают рецидивы хронического заболевания, поскольку создают неблагоприятные условия для размножения патогенных возбудителей.
- Гормоны. Вагинальные кремы, суппозитории с эстрогенами эффективны для устранения признаков хронического течения заболевания при менопаузе, а также у молодых женщин, страдающих от заболеваний эндокринных органов.
Системная терапия назначается редко, преимущественно при осложненном течении заболевания. При выраженном зуде и дискомфорте, который мешает повседневной жизни, хороший эффект показывают антигистаминные препараты. Для коррекции иммунного статуса применяются синтетические и растительные иммуномодуляторы. Эстрогеновые препараты могут использоваться для восстановления гормонального фона.
При неинфекционных хронических процессах необходимо выявить провоцирующий фактор и ограничить контакты с ним. Зачастую женщине требуется сменить гель для интимной гигиены на гипоаллергенный вариант, ограничить ношение синтетического тесного белья. При аллергии на средства гигиены рассматривается продукция других фирм либо альтернативные способы (менструальные чаши, многоразовые прокладки).
Прогноз и профилактика
Хронический вагинит с трудом поддается лечению, отличается рецидивирующим течением, поэтому пациенткам зачастую требуется длительная терапия. При соблюдении врачебных рекомендаций удается устранить причинные факторы болезни, поэтому прогноз в целом благоприятный. При развитии осложнений кольпита прогноз зависит от тяжести и ответа на лечение.
Чтобы снизить риск хронического заболевания, женщинам рекомендовано соблюдать гигиену репродуктивных органов с применением составов для деликатных зон тела, отказаться от уходовых средств с ароматизаторами и консервантами, избегать некачественных прокладок или тампонов при менструации. При половых контактах с новым партнером обязательно пользоваться презервативом. При выборе белья стоит отдавать предпочтение натуральным тканям и моделям со свободной посадкой.
1. Клинические рекомендации по диагностике и лечению заболеваний, сопровождающихся патологическими выделениями из половых путей у женщин. — 2019.
2. Гинекология. Национальное руководство/ под ред. Г.М. Савельевой, Г.Т. Сухих, В.Н. Серова, В.Е. Радзинского. — 2019.
3. Современные аспекты лечения неспецифического вагинита у женщин на этапе прегравидарной подготовки/ Д.В. Заславский, Е.Д. Дойникова, М.И. Рейнштейн, П.С. Пономаренко// Современные проблемы науки и образования. — 2018. — №1.
4. Инфекционно-воспалительные заболевания женских половых органов: общие и частные вопросы инфекционного процесса/ С.В. Рищук, Е.А. Кахиани, Н.А. Татарова, В.Е. Мирский. — 2016.
Чем и как лечить вагинит?
Вагинит влагалища протекает по-разному, как следствие есть различные названия для подвидов этого заболевания. Так согласно медицинской практике вульвовагиниты и вульвиты гораздо чаще встречаются в девочек от 13 до 18 лет, а кольпит – у совершеннолетних девушек. Данные заболевания относятся к группе заболеваний нижней части половых органов и носят воспалительный характер. Группа данных заболеваний наиболее частая среди всех гинекологических заболеваний и на их долю приходится более половины всех случаев.
Сам процесс заболевания начинается, когда по одной из причин прекращается нормальное выделение молочной кислоты, которая отвечает за задержку развития микрофлоры, подавляя всякое развитие вредных бактерий.

Соотношение вагинальных инфекций
Виды вагинита
На основе источника воспаления все заболевания воспалительного процесса влагалища подразделяются на два вида:
- специфической этиологии – бактериальный (или бактерицидный) вагинит, возникает из-за проникновения в половые пути женщины патогенных бактерий, переносимых в основном половым путем;
- не специфической этиологии (гнойный вагинит) – причина связана со стрептококками, стафилококками или кишечной палочкой.
По типу возбудителя гинекологи также разделяют вагинит на:
- бактериальный (бактерицидный) вагинит;
- трихомонадный;
- кандидозный(грибковый) вагинит;
- аэробный вагинит.
По характеру подразделяется на хронический и острый вагинит.
В последние годы практика показывает о частом возникновении вагинита, вызванного хламидиями (Chlamydia) и микоплазмами (Mycoplasmagenitalium).
Причины возникновения вагинита
Воспалительный процесс происходит по ряду факторов, которые это спровоцировали:
- нарушение правил интимной гигиены, незащищенный половой акт (без средств контрацепции); отсутствие постоянного полового партнера – приводит к возникновению осложнений специфической этиологии и протеканию воспалений. К списку данных заболеваний относятся хламидиоз, микоплазмоз (Mycoplasmosis), гонорея (Gonorrhoea), трихомониаз (Trichmonosis, trichomoniasis);
- отсутствие личной гигиены половых органов – накопление большого количества бактерий ведет к запуску воспалительных процессов;
- диабет, заболевания яичников или ожирение, которые также могут привести к нарушению нормальной работы эндокринной функции;
- детские инфекционные заболевания;
- физическое повреждение – может произойти при грубом половом акте или при лишении девственности молодой девушки, во время родов, при ношении неправильного нижнего белья;
- нарушение целостности слизистой оболочки при различных контактах и действия (использование различных предметов для мастурбации, домашний аборт без обращения к врачу);
- изменение анатомического строения влагалища;
- гормональные всплески;
- при менструации или в период беременности;
- неправильный прием сильных медицинских препаратов;
- радиационное облучение, химиотерапия;
- ослабление иммунной системы инфекциями;
- аллергия (может произойти на применяемые аппараты, интимные гели, презервативы);
- заболевания желудочно-кишечного тракта с осложнениями.
Влияние любого из факторов способно повысить количество микрофлоры во влагалище, которое и запускает процесс воспаления и приводит к возникновению вагинита.

Основные признаки и проявления вагинита
Основные проявления заболевания
Все три заболевания имеют практически одинаковую симптоматику. К основным характерным проявлениям вагинита относят:
- сильные слизистые, творожные, пенистые выделения. При осложнениях выделения могут быть кровяными. Выделения могут иметь характерно неприятный запах. У женщин зрелого возраста постменопаузный вагинит проявляется сухостью;
- во всех случаях ощущается жжение и зуд, происходит сильное покраснение вульвы, а также наблюдается припухлость наружных половых органов.
- проявление волновой боли в нижней части живота;
- неприятные болезненные ощущения при половом акте;
- повышение температуры; частое мочеиспускание.
Проявление болезни и ее диагностика
Вагинит, как и другие аналогичные воспаления, начинается со схожих признаков. Заболевание вагинит протекает обычно в двух формах: хронической и острой. В первом случае симптоматика слабо выражена. Выделения необильные, зуд слабый, небольшая отечность, боли внизу живота редкие. Главным симптомом вагинита в хронической форме является постоянный зуд. Слабое ощущение зуда не проходит и может усиливаться после полового акта, либо во время менструации.
Вагинит у женщин, видео
Компания «ВЕРТЕКС» не несет ответственности за достоверность информации, представленной в данном видео ролике. Источник - Жить Здорово!
При наличии сильно выраженных симптомов вагинита с осложнениями, форма протекания называется острой. В такой форме присутствуют все симптомы вагинита с разной силой проявления, на что влияет источник заражения и возникновения вагинита.
Так, если источник воспаления при вульвовагините трихомониазом, то выделения будут гнойными, а если кандидоз или грибковые поры – творожистыми.
Во время острой формы частые выделения могут иметь специфический запах и острый зуд. Если в выделениях видно пузыри, то причиной возникновения является трихомонад.
Статистически часто вагинит у женщин сопровождается нарушением нормального мочеиспускания, волновыми болями в нижней части живота. В случаях осложнения появляются такие симптомы как резкое повышение температуры, проявление новообразований вульвы, сильное раздражение слизистых оболочек наружных половых органов. При контакте с местом воспаления и расчесывании реакция проявляется кровяными выделениями и усилением покраснения и опухоли. Особенно тяжело проходит острый вагинит у маленьких девочек из-за специфической анатомии внешнего полового органа, за счет чего болезнь протекает более сильно.
Для диагностики и обнаружения патогенного агента, вызвавшего воспалительный процесс, проводятся лабораторные исследования влагалищного секрета и отделяемого шейки матки.

Как вылечить вагинит?
Как лечить вагинит
Врачи настаивают на незамедлительном обращении к гинекологу при выявлении симптоматики вагинита, так как развитие болезни может привезти к сильным осложнениям и переходу воспаления на другие органы (матку и шейные каналы). При своевременном обращении к врачу вагинит обычно имеет локальный характер и легко подавляется за счет применения антибиотиков узкого спектра и антибактериальных препаратов.
Использование препаратов локального характера связано с тем, что они не попадают в кровь и не оказывают воздействия на полезные микроорганизмы. Использование таких безопасных препаратов особенно актуально во время беременности.
Чем лечить вагинит
С учетом причины возникновения вагинита для лечения применяются препараты местного и обширного действия. Так, местным лечением назначают ванны с экстрактом ромашки. При наличии гнойных выделений для местного лечения используется промывание раствором соды с содержанием 2 чайных ложек на стакан. А также последующее спринцевание раствором марганцовки. Если выделения имеют сильный специфический запах, промывание влагалища производят с использованием сернокислого цинка и сернокислой меди. По окончанию гнойных выделений требуется использовать связующие растворы. При усложнении могут использоваться влагалищные ванночки, курс которых обязан проходить не менее двух дней.
В случаях постменопаузного вагинита вагинита используется раствор ромашки или борная, молочная кислоты.
При возникновении повторного вагинита рекомендовано использование эстрогенных гормонов, которые следует принимать до двух недель в небольших дозах (до 0,5 мг). Гинеколог может прописать антибиотики, только после проверки реакции возбудителя на них. Их применение обычно местное в виде раствора.
Профилактикой заболевания может стать диета. Так из-за чрезмерного употребления жиров и углеводов развитие повторного вагинита гораздо выше. Из рациона следует убрать жирные сорта мяса, масло, маргарин, сливки, кондитерские товары.
В случаях, когда гонококки (Neisseria gonorrhoeae) чувствительны к тетрациклинам, используют амоксициллин дозами по 3 грамма и пронебецид дозами 1 грамм не более одного раза в сутки. Использование соли бензилпенициллина проводят однократно с введением ее внутримышечно. В некоторых случаях используется доксицилин дозами по 100 грамма два раза в сутки.
Если гонококки не реагируют на использование антибиотиков, используется канамицин с введением двух грамм внутримышечно. Также через рот вводится 2,5 г тиамфеникола с периодом в два дня. Кроме того, может использоваться сульфометоксазол дозой в 10 таблеток с периодом в три недели.
При особо сильном распространение гонококков применяется цефтриаксон один раз дозой в 250 миллиграмм или цифалоспорин. В редких случаях однократно вводится 500 мг ципрофлоксацина.
При воспалении вызванным трихомонадами (Trichomonadida) используют метронидазол в количестве 2 грамм один раз. Такой же препарат дается половым партнерам. При использовании препарата употребление алкоголя строго противопоказано.
Использование метронидазола для лечения вагинита при беременности в первом триместре запрещено.
Для лечения вагинита может использоваться вспомогательное средство – Гель Гинокомфорт с эфирным маслом чайного дерева. В его разработке принимали участие специалисты фармацевтической компании ВЕРТЕКС. Гель имеет все необходимые документы и сертификаты качества. Средство прошло клинические испытания на кафедре дерматовенерологии с клиникой СПбГМУ под руководством Игнатовского А.В. и Соколовского Е.В.

Вагинит у беременных женщин
Вагинит у беременных
Вагинит (в частности – его кандидозная форма) у беременных развивается чаще, чем у не беременных пациенток. Это обусловлено изменением гормонального фона женщины в период гестации, а также временным снижением защитных сил организма, наблюдающимся в первом триместре.
В случаях заболевания вагинитом беременных женщин, используется альтернативное лечение из-за противопоказания по метронидазолу. Используют введение клотримазола в дозе 100 миллиграмм на протяжении одной недели. Данный препарат имеет эффект излечения только в 25 % случаев, однако хорошо ослабляет проявление симптомов вагинита. Используют метронидазол только во 2 и 3 триместрах, в однократной дозе не более 2 мг.
В случаях послеродового заболевания вагинитом при использовании метронидазола грудное кормление необходимо прекратить не менее чем на одни сутки.
Для беременных при кандидозе используется местное лечение с применением противогрибкового препарата. Использование имидазолов должно быть небольшим курсом. Используют также нистатин с введением во влагалище на протяжении двух недель.
- БАКТЕРИАЛЬНЫЙ ВАГИНОЗ И БАКТЕРИАЛЬНЫЙ ВАГИНИТ: КЛИНИКО-МИКРОБИОЛОГИЧЕСКИЕ ВАРИАНТЫ ТЕЧЕНИЯ. Захарова Т.В. // Вестник новых медицинских технологий. – 2008. – №2. – С.192-194.
- ЛЕЧЕНИЕ КАНДИДОЗНЫХ ВАГИНИТОВ У БЕРЕМЕННЫХ. Куперт А. Ф., Кравчук Л.А., Куперт М. А. // Сибирский медицинский журнал (Иркутск). – 2010. – №8. – С.160-162.
Микроэкология влагалища и профилактика акушерской патологии. Анкирская А.С. // Инфекции и антимикробная терапия. — 1999. — № 3. — С. 80–82.
Видовая идентификация влагалищных лактобацилл, выделенных у женщин репродуктивного возраста. Исаева А.С., Летаров А.В., Ильина Е.Н., и др. // Акушерство и гинекология. // 2012. — № 3. — С. 60–64.
Бактериальный вагиноз. Кира Е.Ф. // М.: Медицинское информационное агентство. - 2012. — С. 472.
Популярные вопросы
Врач поставил диагноз вагинит и прописал мирамистин 7 дней, свечи метромикон и лактожиналь 14 дней. Я не запомнила подробности одновременно всё это применять или по очереди. Буду благодарна за подсказку. Орошение раствором мирамистина и первые свечи проводят одновременно. Лактожиналь служит для восстановления баланса микрофлоры и применяется вторым этапом лечения.
Врач диагностировал атрофический вагинит. Начало менопаузы. Начала пользоваться пластырем Климара по рекомендации врача. Но очень боюсь гормональные средства. Скажите, Гинокомфорт Климафемин + Интимный гель увлажняющий - могут заменить гормоносодержащие препараты? или Климафемин тоже содержит гормоны, если да, то что все же является менее безопасным?
Фитоэстрагены и местное увлажняющее средство не заменят и не равнозначны по действию с гормональной менопаузальной терапией. Поэтому не взаимозаменяемы, а дополняют друг друга или используются при индивидуальных противопоказаниях. К сожалению, эффективность метода, возможность комбинации средств может определить только лечащий врач после проведения осмотра и трактовки полученных результатов обследований, анамнеза пациента.
Здравствуйте! У меня бак вагинит, теперь под вопросом присоединение грибка, можно ли при молочнице использовать моющий гель и гель восстанавливающий? Здравствуйте! Данные средства могут быть использованы вместе с основной терапией бактериального вагиноза, например в сочетании со свечами Эльжина. Основной препарат используется на ночь, лечебно- профилактические средства утром.
Флора, кокко-бациллярные анализы в норме, атрофический вагинит, что делать? Здравствуйте! С целью лечения атрофического вагинита при отсутствии противопоказаний к местной гормонотерапии используется крем Орниона по 1 дозе 1 раз в день 10 дней , далее 2 раза в неделю длительно. В противном случае подойдет негормональное средство - гель Гинокомфорт с экстрактом мальвы в аналогичном режиме применения.
Читайте также:
