Олигурия - причины, диагностика
Добавил пользователь Morpheus Обновлено: 28.01.2026
Синдром олиго-анурии. Признаки олигоурии и анурии.
Синдром олиго-анурии, обусловленный изменениями со стороны мочевого пузыря.
Отсутствие диуреза может наблюдаться при острой задержке мочи (механическое препятствие - аденома простаты и др.; парез мочевого пузыря - отравления нейролептиками и др.) и разрыве мочевого пузыря. В первом случае боли внизу живота, увеличение мочевого пузыря, определяемое пальпацией и перкуссией, позволяет поставить правильный диагноз.
Внутрибрюшные разрывы мочевого пузыря также сопровождаются олигурией (иногда сменяющиеся полиурией - прикрытие разрыва), которые при запоздалой диагностике могут симулировать картину острой почечной недостаточности. Всасывание мочи из брюшной полости ведет к развитию азотемии, которая при вялом течении мочевого перитонита затушевывает симптоматику острого живота, служит причиной диагностических и тактических ошибок. В сомнительных случаях цистография разрешает этот вопрос.
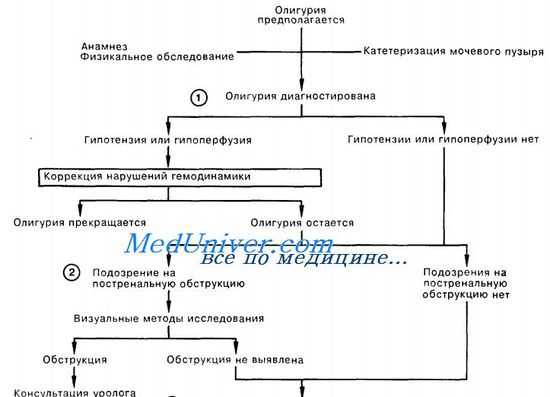
При исключении этих причин олигурии необходимо выяснить ее природу - внепочечного или почечного происхождения, т.е. является ли олигурия проявлением защитной реакции организма на то или иное повреждающее воздействие, прежде всего, связанное с потерей жидкости и/или имеет место нарушение структуры нефрона с развитием острой почечной недостаточности.
Олигурию, вызванную повреждением почечной паренхимы, имеет смысл разделить на функциональную и органическую. И та, и другая форма острой почечной недостаточности по существу являются стадиями одного патологического процесса. В патогенезе острой почечной недостаточности функциональные нарушения стоят у истоков патологического процесса, которые впоследствии завершаются органическими изменениями в тканях. Выделение функциональной олигурии целесообразно в том отношении, что при своевременном выявлении и адекватной ее терапии происходит восстановление диуреза.
В этой стадии острой почечной недостаточности отмечается небольшая азотемия; нарушения водно-электролитного баланса и кислотно-щелочного равновесия еще незначительны, относительная плотность мочи больше 1012.
Одним из диагностических приемов разграничения функциональной и органической острой почечной недостаточности является ответ на форсирование диуреза. Увеличение мочеотделения в ответ на интенсивную стимуляцию диуреза (маннитол, лазикс внутривенно более 400 мг) свидетельствует о функциональной острой почечной недостаточности. Отсутствие же ответа позволяет высказаться за органическую природу опн.
При развившейся клинической картине органической острой почечной недостаточности диагностический поиск причин, приведших к ее развитию, заключается в тщательном анамнезе и применении лабораторно-инструментальных методов диагностики.

При сборе анамнеза и анализе имеющейся медицинской документации часто легко выявить (установить) причинный фактор, приведший к развитию острой почечной недостаточности. У пациентов с ОПН обычно в анамнезе есть легко распознаваемое ускоряющее событие, такое как гиповолемия, обструкция мочевыводящих путей или введение потенциально нефротоксичных препаратов.
В случаях, когда это не удается, особое внимание надо обратить на возможность:
• хотя бы кратковременного падения артериального давления;
• урологической патологии;
• индивидуально собрать гинекологический анамнез;
• акцентировать эпидемиологические вопросы этой патологии (геморрагическая лихорадка с почечным синдромом);
• переливания крови;
• сдавления мышц и др.
Прежде всего, целесообразно исключить урологическую обструкцию и акушерско-гинекологическую патологию. Необходимый объем исследований в этих случаях - обзорный снимок почек, катетеризация мочеточника для исключения урологической обструкции; осмотр гинеколога (желательно повторный) для исключения гинекологической патологии - эндометрит, перфорация матки при подозрении на вмешательства.
При динамическом наблюдении за больными диагностике причин может помочь и темп накопления мочевины. Так, при хирургических, гинекологических и инфекционных причинах острой почечной недостаточности чаще наблюдается быстрое ее накопление, обусловленное не только острой почечной недостаточностью, но и высоким катаболизмом; в то время как при терапевтических и акушерских причинах отмечается более медленный темп прироста мочевины.
При отсутствии указаний на почечную патологию тщательно выяснить признаки латентно протекающей нефропатии (речь идет об обострении хронического нефрита с хронической почечной недостаточностью); оценить предшествующую патологию внутренних органов, могущих сопровождаться поражением почек (сепсис, ревматические заболевания, сосудистая обструкция и др.).
Пациенты с острой почечной недостаточностью обычно имеют более выраженные симптомы на любом данном уровне нарушения почечной функции по сравнению с пациентами с хронической почечной недостаточностью (ХПН). ХПН часто сопутствует анемия от средней до тяжелой, гипокальциемия и гиперфосфатемия, в то время как эти гематологические и биохимические отклонения при ОПН выражены меньше.
УЗИ почек: в то время как размеры почек могут быть нормальными как при острой (хотя при ней размеры почек чаще увеличены, они отечны), так и при хронической почечной недостаточности, наличие двухстороннего уменьшения размеров почек является диагностическим признаком необратимой почечной недостаточности.
За последние годы мы наблюдали несколько случаев острой почечной недостаточности, развившейся у больных подагрой. В литературе она известна под названиями - экскреторная олигоурия, острая мочекислая нефропатия, острая подагрическая почка. Нередко под влиянием эмоциональных, алиментарных и других воздействий внезапно происходит резкое увеличение выделения в организме мочевой кислоты, когда энзимные системы не могут обеспечить ее транспорт и инактивацию. В итоге происходит своеобразный «взрыв» пуринового обмена. Остро возникшая гиперурикемия приводит к гиперурикурии и выделению и выделению мочевой кислоты в нерастворимой форме. В результате ее кристаллизации в дистальных почечных канальцах, собирательных трубочках, лоханках почек внезапно развивается обструктивная нефропатия, особенностью которой является выраженная гиперурикозурия, не встречающаяся при острой почечной недостаточности другой этиологии.
Больные жалуются на отсутствие мочи, боли в поясничной области, иногда приступообразного характера, сухость во рту, тошноту, рвоту, боли в суставах, мышцах, головную боль, общую слабость. В сыворотке крови отмечается высокое содержание мочевой кислоты, мочевины, креатинина, сахара.
Больной нуждается в экстренной терапии, так как существует угроза жизни больного вследствие тяжелых гуморальных сдвигов в организме. Лечение направлено на стимуляцию диуреза - водная нагрузка, салуретики; целесообразно назначение аллопуринола из расчета 8 мг/кг. При своевременной диагностике и адекватной терапии необходимость в проведении гемодиализа обычно не возникает.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Олигурия - причины, диагностика
При нормоволемии диурез составляет 1,5—3 мл/кг/ч. Представление о том, что диурез отражает почечную функцию, крайне упрощено. Почки поддерживают ОЦК и тоничность плазмы путем тонкой регуляции соотношения между фильтрацией, реабсорбцией и секрецией.
При СКФ около 100 мл/мин в проксимальный извитой каналец за сутки поступает 144 л фильтрата с общим содержанием 20 160 мэкв (460 г) натрия. Почечные канальцы и собирательные трубочки реабсорбируют 98—99% фильтрата; в сутки выделяется около 2 л мочи, содержащей 4 г натрия.
Понятно, что диурез сам по себе не отражает СКФ. Так, при усилении реабсорбции на фоне нормальной СКФ диурез снижается. Наоборот, даже на фоне резко сниженной СКФ параллельное снижение реабсорбции позволяет сохранить нормальный диурез.
Олигурия — это снижение диуреза более чем в два раза (до уровня менее 0,8 мл/кг/ч). Логичное, казалось бы, подразделение причин олигу-рии на преренальные, ренальные и постренальные на самом деле не обосновано физиологически и может внести путаницу. Причины оли-гурии лучше разделять на анатомические и функциональные.
Анатомические причины олигурии встречаются редко: для возникновения олигурии окклюзия почечных артерий, вен или мочеточников должна быть двусторонней, а при односторонней окклюзии в сохранной почке за несколько минут происходят компенсаторные изменения, позволяющие сохранить диурез на прежнем уровне. С другой стороны, инфравезикальная обструкция может привести к значительной олигурии. Эту патологию, в частности клапаны задней части мочеиспускательного канала, всегда надо исключать у новорожденных мальчиков. В таких случаях можно пропальпировать и выявить на УЗИ переполненный мочевой пузырь.
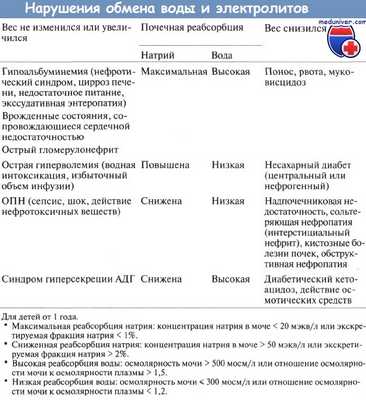
К функциональным причинам олигурии относят снижение ОЦК или почечного кровотока, острый канальцевый некроз и синдром гиперсекреции АДГ. Олигурия вследствие снижения ОЦК и почечного кровотока обусловлена максимальной реабсорбцией натрия и воды во всех отделах нефрона, включая собирательные трубочки. На собирательные трубочки действует АДГ, выработка которого возрастает в ответ на снижение импульсации от волюморецепторов.
В результате концентрация натрия в моче и экскретируемая фракция натрия снижаются (соответственно < 20 мэкв/л и < 1%, а у детей меньше года — < 30 мэкв/л и < 2%,), а осмолярность мочи и отношение осмолярности мочи к осмолярности плазмы растут (соответственно >500 мосм/л и > 1,5, а у детей меньше года — > 400 мосм/л и > 1,25).
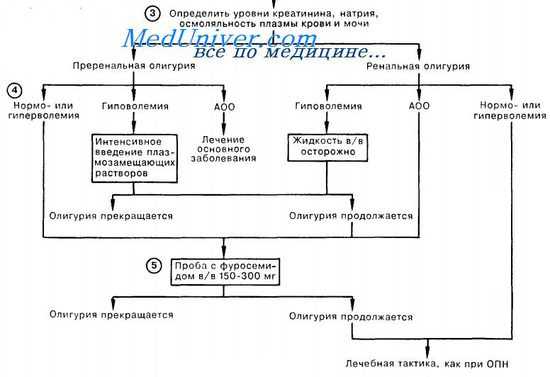
О преренальной ОПН говорят, если отношение AMК к креатинину выше 20. При снижении ОЦК или почечного кровотока рост этого отношения обусловлен тем, что реабсорбция растворенных веществ (включая мочевину) резко возрастает, но креатинин в канальцах не реабсорбируется. Уменьшение ОЦК отмечается при состояниях, сопровождающихся дегидратацией. Уменьшение почечного кровотока наблюдается при сердечной недостаточности, гипоальбуминемии и остром гломерулонефрите.
В последнем случае из-за воспалительного процесса в клубочках снижается кровоток в выносящих артериолах; это вызывает те же реакции, что и гиповолемия.
Причинами олигурии при остром канальцевом некрозе являются резкое снижение клубочковой фильтрации вследствие спазма почечных артерий, пропотевание жидкости из просвета канальцев в капилляры, а также обструкция просвета канальцев некротизированными эпителиальными клетками.
Канальцевый транспорт резко снижается. Возрастают концентрации и АМК, и креатинина. Термин «острый канальцевый некроз» не вполне корректен с точки зрения анатомии, но дает четкое представление о состоянии канальцев при остром повреждении почек.
По анализам мочи можно предположить снижение реабсорбции натрия (концентрация натрия в моче > 50 мэкв/л, экскретируемая фракция натрия > 2%) и воды (осмолярность мочи 280—300 мосм/л, отношение осмолярности мочи к осмолярности плазмы < 1). Гипотоничность или гипертоничность мочи в равной степени маловероятны. Если острый канальцевый некроз вызван введением рентгеноконтрастного вещества, то возможна низкая концентрация натрия в моче.
Олигурия может быть связана и с гиперсекрецией АДГ, резко увеличивающего реабсорбцию воды в собирательных трубочках. Выделение АДГ из нейрогипофиза регулируется импульсацией от осмо- и волюморецепторов. Увеличение осмолярности плазмы на 2% приводит к выделению количества АДГ, достаточного для развития антидиуреза, тогда как снижение осмолярности плазмы на 1—2% подавляет секрецию АДГ. Эта осморецепторная регуляция модулируется влияниями со стороны волюморецепторов, реагирующих на изменение ОЦК.
Секреция АДГ в отсутствие влияний со стороны осморецепторов и волюморецепторов приводит к развитию синдрома гиперсекреции АДГ. Для него характерны постоянно концентрированная моча (осмолярность > 500 мосм/л, отношение осмолярности мочи к осмолярности плазмы > 1,5), сниженная осмолярность плазмы и повышенный ОЦК. Реабсорбированная в собирательных трубочках вода разбавляет плазму, падает концентрация электролитов и мочевой кислоты и АМК (сывороточная концентрация натрия 50 мэкв/л, экскретируемая фракция натрия > 2%).
Диагностическим критерием синдрома гиперсекреции АДГ считается наличие концентрированной мочи с высоким содержанием натрия на фоне низкой сывороточной концентрации натрия. Это состояние явно нефизиологично: секреция АДГ происходит, хотя нет ни стимуляции осморецепторов (сывороточная концентрация натрия снижена), ни снижения импульсации от волюморецепторов (повышение содержания натрия в моче указывает на увеличение ОЦК). Не существует известных физиологических механизмов регуляции секреции АДГ, которые могли бы объяснить постоянное выделение концентрированной мочи.
Даже после исследования крови и мочи причина олигурии может оставаться неясной. Если при осмотре не выявлено признаков гиперволемии, рекомендуется пробное введение изотонического раствора из расчета 20 мл/кг/ч. Введение изотоничной жидкости не приведет к нарастанию гипонатриемии при остром канальцевом некрозе или синдроме гиперсекреции АДГ. Если же причиной олигурии является гиповолемия, то введение изотоничной жидкости будет способствовать восстановлению диуреза. Наоборот, введение мощных петлевых диуретиков (например, фуросемида, 4 мг/кг в/в) провоцирует диурез даже у больных с гиповолемией, что может ухудшить состояние. Диуретики не вызывают диурез у больных с ОПН.
Если были введены гипотонический раствор или диуретики, то определять концентрацию натрия в моче и осмолярность мочи уже не имеет смысла.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Острая почечная недостаточность
Острая почечная недостаточность – это потенциально обратимое, внезапно наступившее выраженное нарушение или прекращение функции почек. Характерно нарушение всех почечных функций (секреторной, выделительной и фильтрационной), выраженные изменения водно-электролитного баланса, быстро нарастающая азотемия. Диагностика осуществляется по данным клинических и биохимических анализов крови и мочи, а также инструментальных исследований мочевыделительной системы. Лечение зависит от стадии ОПН, включает симптоматическую терапию, методы экстракорпоральной гемокоррекции, поддержание оптимального артериального давления и диуреза.
МКБ-10
Общие сведения
Острая почечная недостаточность – внезапно развивающееся полиэтиологическое состояние, которое характеризуется серьезными нарушениями функции почек и представляет угрозу для жизни пациента. Патология может провоцироваться заболеваниями мочевыделительной системы, нарушениями со стороны сердечно-сосудистой системы, эндогенными и экзогенными токсическими воздействиями, другими факторами. Распространенность патологии составляет 150-200 случаев на 1 млн. населения. Пожилые люди страдают в 5 раз чаще лиц молодого и среднего возраста. В половине случаев ОПН требуется гемодиализ.
Причины
Преренальная (гемодинамическая) острая почечная недостаточность возникает вследствие острого нарушения гемодинамики, может развиваться при состояниях, которые сопровождаются снижением сердечного выброса (при тромбоэмболии легочной артерии, сердечной недостаточности, аритмии, тампонаде сердца, кардиогенном шоке). Нередко причиной становится уменьшение количества внеклеточной жидкости (при диарее, дегидратации, острой кровопотере, ожогах, асците, вызванном циррозом печени). Может формироваться вследствие выраженной вазодилатации при бактериотоксическом или анафилактическом шоке.
Ренальная (паренхиматозная) ОПН провоцируется токсическим или ишемическим поражением почечной паренхимы, реже - воспалительным процессом в почках. Возникает при воздействии на почечную паренхиму удобрений, ядовитых грибов, солей меди, кадмия, урана и ртути. Развивается при бесконтрольном приеме нефротоксичных медикаментов (противоопухолевые препараты, ряд антибиотиков и сульфаниламидов). Рентгенконстрастные вещества и перечисленные препараты, назначенные в обычной дозировке, могут стать причиной ренальной ОПН у больных с нарушением функции почек.
Кроме того, данная форма ОПН наблюдается при циркуляции в крови большого количества миоглобина и гемоглобина (при выраженной макрогемаглобинурии, переливании несовместимой крови, длительном сдавлении тканей при травме, наркотической и алкогольной коме). Реже развитие ренальной ОПН обусловлено воспалительным заболеванием почек.
Постренальная (обструктивная) ОПН формируется при остро возникшей обструкции мочевыводящих путей. Наблюдается при механическом нарушении пассажа мочи при двухсторонней обтурации мочеточников камнями. Реже возникает при опухолях предстательной железы, мочевого пузыря и мочеточников, туберкулезном поражении, уретритах и периуретритах, дистрофических поражениях забрюшинной клетчатки.
При тяжелых сочетанных травмах и обширных хирургических вмешательствах патология вызывается несколькими факторами (шок, сепсис, переливание крови, лечение нефротоксичными препаратами).
Симптомы ОПН
Выделяют четыре фазы острой почечной недостаточности:начальная, олигоанурическая, диуретическая, выздоровления. На начальной стадии состояние пациента определяется основным заболеванием. Клинически эта фаза обычно не выявляется из-за отсутствия характерных симптомов. Циркуляторный коллапс имеет очень малую продолжительность, поэтому проходит незамеченным. Неспецифичные симптомы ОПН (сонливость, тошнота, отсутствие аппетита, слабость) замаскированы проявлениями основного заболевания, травмы или отравления.
На олигоанурической стадии анурия возникает редко. Количество отделяемой мочи - менее 500 мл в сутки. Характерна выраженная протеинурия, азотемия, гиперфосфатемия, гиперкалиемия, гипернатиемия, метаболический ацидоз. Отмечается понос, тошнота, рвота. При отеке легкого вследствие гипергидратации появляется одышка и влажные хрипы. Больной заторможен, сонлив, может впасть в кому. Нередко развивается перикардит, уремический гастроэнтероколит, осложняющийся кровотечениями. Пациент подвержен инфекции вследствие снижения иммунитета. Возможен панкреатит, стоматит паротит, пневмония, сепсис.
Олигоанурическая фаза ОПН развивается в течение первых трех суток после воздействия, обычно длится 10-14 дней. Позднее развитие олигоанурической фазы считается прогностически неблагоприятным признаком. Период олигурии может укорачиваться до нескольких часов или удлиняться до 6-8 недель. Продолжительная олигурия чаще возникает у пожилых пациентов с сопутствующей сосудистой патологией. При продолжительности фазы более месяца необходимо провести дифференциальную диагностику для исключения прогрессирующего гломерулонефрита, почечного васкулита, окклюзии почечной артерии, диффузного некроза коры почек.
Длительность диуретической фазы составляет около двух недель. Суточный диурез постепенно увеличивается и достигает 2-5 литров. Отмечается постепенное восстановление водно-электролитного баланса. Возможна гипокалиемия вследствие значительных потерь калия с мочой. В фазе восстановления происходит дальнейшая нормализация почечных функций, занимающая от 6 месяцев до 1 года.
Осложнения
Выраженность нарушений, характерных для почечной недостаточности (задержка жидкости, азотемия, нарушение водно-электролитного баланса) зависит от состояния катаболизма и наличия олигурии. При тяжелой олигурии отмечается снижение уровня клубочковой фильтрации, существенно уменьшается выделение электролитов, воды и продуктов азотного обмена, что приводит к более выраженным изменениям состава крови.
При олигурии увеличивается риск развития водной и солевой сверхнагрузки. Гиперкалиемия вызвана недостаточным выведением калия при сохраняющемся уровне его высвобождения из тканей. У больных, не страдающих олигурией, уровень калия составляет 0,3-0,5 ммоль/сут. Более выраженная гиперкалиемия у таких пациентов может говорить об экзогенной (переливание крови, лекарственные препараты, наличие в рационе продуктов, богатых калием) или энодгенной (гемолиз, деструкция тканей) калиевой нагрузке.
Первые симптомы гиперкалиемии появляются, когда уровень калия превышает 6,0-6,5 ммоль/л. Больные жалуются на мышечную слабость. В некоторых случаях развивается вялый тетрапарез. Отмечаются изменения ЭКГ. Снижается амплитуда зубцов P, увеличивается интервал P-R, развивается брадикардия. Значительное повышение концентрации калия может вызвать остановку сердца. На первых двух стадиях ОПН наблюдаются гипокальциемия, гиперфосфатемия, слабо выраженная гипермагниемия.
Следствием выраженной азотемии является угнетение эритропоэза. Развивается нормоцитарная нормохромная анемия. Угнетение иммунитета способствует возникновению инфекционных заболеваний у 30-70% пациентов с острой почечной недостаточностью. Присоединение инфекции утяжеляет течение заболевания и нередко становится причиной смерти больного. Выявляется воспаление в области послеоперационных ран, страдает полость рта, дыхательная система, мочевыводящие пути. Частым осложнением ОПН является сепсис.
Отмечается сонливость, спутанность сознания, дезориентация, заторможенность, чередующаяся с периодами возбуждения. Периферическая нейропатия чаще возникает у пожилых пациентов. При ОПН может развиться застойная сердечная недостаточность, аритмия, перикардит, артериальная гипертензия. Больных беспокоит ощущение дискомфорта в брюшной полости, тошнота, рвота, потеря аппетита. В тяжелых случаях наблюдается уремический гастроэнтероколит, часто осложняющийся кровотечениями.
Диагностика
Основным маркером острой почечной недостаточности является повышение калия и азотистых соединений в крови на фоне значительного уменьшения количества выделяемой организмом мочи вплоть до состояния анурии. Количество суточной мочи и концентрационную способность почек оценивают по результатам пробы Зимницкого. Важное значение имеет мониторинг таких показателей биохимии крови, как мочевина, креатинин и электролиты, что позволяет судить о тяжести ОПН и эффективности проводимых лечебных мероприятий.
Главной задачей в диагностике ОПН является определение ее формы. Для этого проводится УЗИ почек и сонография мочевого пузыря, которые дают возможность выявить или же исключить обструкцию мочевыводящих путей. В некоторых случаях выполняется двусторонняя катетеризация лоханок. Если при этом оба катетера свободно прошли в лоханки, но выделение мочи по ним не наблюдается, можно с уверенностью исключить постренальную форму ОПН. При необходимости оценить почечный кровоток проводят УЗДГ сосудов почек. Подозрение на канальцевый некроз, острый гломерулонефрит или системное заболевание является показанием для биопсии почки.
Лечение ОПН
В начальной фазе терапия направлена, прежде всего, на устранение причины, которая вызвала нарушение функции почек. При шоке необходимо восполнить объем циркулирующей крови и нормализовать артериальное давление. При отравлении нефротоксинами больным промывают желудок и кишечник. Применение в практической урологии таких современных методов лечения как экстракорпоральная гемокоррекция позволяет быстро очистить организм от токсинов, которые стали причиной развития ОПН. С этой целью проводят гемосорбцию и плазмаферез. При наличии обструкции восстанавливают нормальный пассаж мочи. Для этого осуществляют удаление камней из почек и мочеточников, оперативное устранение стриктур мочеточников и удаление опухолей.
В фазе олигурии для стимуляции диуреза больному назначают фуросемид и осмотические диуретики. Для уменьшения вазоконстрикции почечных сосудов вводят допамин. Определяя объем вводимой жидкости, кроме потерь при мочеиспускании, рвоте и опорожнении кишечника, необходимо учитывать потери при потоотделении и дыхании. Пациента переводят на безбелковую диету, ограничивают поступление калия с пищей. Проводится дренирование ран, удаление участков некроза. При выборе дозы антибиотиков следует учитывать тяжесть поражения почек.
Гемодиализ назначается при повышении уровня мочевины до 24 ммоль/л, калия – до 7 ммоль/л. Показанием к гемодиализу являются симптомы уремии, ацидоз и гипергидратация. В настоящее время для предупреждения осложнений, возникающих вследствие нарушений метаболизма, врачи-нефрологи все чаще проводят ранний и профилактический гемодиализ.
Прогноз и профилактика
Летальность в первую очередь зависит от тяжести патологического состояния, ставшего причиной развития ОПН. На исход заболевания влияет возраст больного, степень нарушения функции почек, наличие осложнений. У выживших пациентов почечные функции восстанавливаются полностью в 35-40% случаев, частично – в 10-15% случаев. 1-3% больных необходим постоянный гемодиализ. Профилактика заключается в своевременном лечении заболеваний и предупреждении состояний, которые могут спровоцировать ОПН.
Олигурия
Олигурия – это патологическое состояние, характеризующееся уменьшением объема диуреза (менее 400 мл мочи за 24 часа). Причины могут быть разнообразными – от недостаточного употребления жидкости или длительного приема лекарственных препаратов до тяжелых заболеваний почек или шоковых состояний. Олигурия свидетельствует о снижении скорости клубочковой фильтрации, т.е. происходит нарушение выделения продуктов азотистого обмена, что приводит к их накоплению в организме. Коррекция проводится путем лечения основного заболевания.
Классификация
В клинической практике принято разделять олигурию на 3 большие группы:
- Преренальная. Наиболее распространенный вариант олигурии. Падение диуреза связано с ухудшением перфузии почек в результате кровотечения, обильной повторяющейся рвоты, профузного поноса и пр.
- Ренальная. Олигурия обусловлена заболеваниями почек: гломерулонефритом, острым канальцевым некрозом, интерстициальным нефритом и т.д.
- Постренальная. Малый объем диуреза связан с обструкцией в мочевыводящих путях вследствие мочекаменной болезни, стеноза мочеточника.
Причины олигурии
Преренальная олигурия
Является самой частой разновидностью данной патологии. Моча образуется путем фильтрации в почках крови, поэтому любые факторы, вызывающие ослабление почечного кровотока, могут стать причиной олигурии. Механизмы могут быть различными: снижение уровня внеклеточной жидкости, уменьшение объема циркулирующей крови (гиповолемия), падение общего периферического сопротивления сосудов или выраженное сужение просвета почечной артерии.
Уменьшение объема диуреза возникает остро, при грубом нарушении кровоснабжения почек может достигнуть полного отсутствия мочеиспускания (анурии). При своевременном проведении лечения у подавляющего большинства больных удается добиться нормализации показателей диуреза. Преренальная олигурия развивается в следующих случаях:
- Выраженные потери жидкости: через ЖКТ (рвота, диарея), через кожные покровы (обширные ожоги, обильное потоотделение при гектической лихорадке), массивные кровотечения. Олигурия может наступить при избыточном введении мочегонных лекарственных препаратов.
- Заболевания сердца со снижением фракции выброса: инфаркт миокарда, застойная сердечная недостаточность, кардиомиопатии, врожденные или приобретенные сердечные пороки, констриктивный перикардит.
- Снижение тонуса сосудов: сепсис, шоковые состояния (кардиогенный, травматический шок).
- Обструкция сосудов почек:стеноз почечной артерии, фибромышечная дисплазия, тромботические микроангиопатии (гемолитико-уремический синдром, тромботическая тромбоцитопеническая пурпупа, ДВС-синдром).
Ренальная олигурия
В основе данной формы лежат поражения паренхимы почек, сопровождающиеся резким угнетением ее функционального состояния. Это может произойти вследствие первичных заболеваний почек, повреждения почек при системных воспалительных патологиях, заболеваний других органов или попадания в организм человека нефротоксических веществ.
Степень олигурии зависит от тяжести заболевания. Нормализация диуреза может произойти в начале лечения, но в некоторых случаях олигурия регрессирует очень медленно, спустя несколько месяцев непрерывной специфической терапии. Причины ренальной олигурии приведены ниже:
- Острый или хронический гломерулонефрит.
- Острый пиелонефрит.
- Гидронефроз.
- Поликистоз почек.
- Острый интерстициальный нефрит.
- Острый канальцевый некроз.
- Нефропатии при ревматических заболеваниях: системной красной волчанке, системной склеродермии, системных васкулитах.
- Распад мышечной ткани: рабдомиолиз, кардиоренальный синдром.
- Прием нефротоксичных лекарственных препаратов: антибиотиков из группы аминогликозидов (гентамицина, неомицина), нестероидных противовоспалительных средств (анальгина, диклофенака), цитостатиков (циклоспорина).
- Введение рентген-контрастных веществ.
- Переливание несовместимой крови по АВ0 и резус-системе.
- Отравление солями тяжелых металлов: ртуть, свинец.
Постренальная олигурия
Данная разновидность олигурии возникает в случае обструкции мочевыводящих путей, т.е. когда имеется значительное препятствие оттоку мочи. Стоит отметить, что для развития олигурии, обструкция должна иметь двусторонний характер, либо у пациента должна быть единственная почка. Нарушение оттока мочи может находиться на уровне мочеточников, мочевого пузыря или мочеиспускательного канала и быть обусловлено конкрементом, дисфункцией сфинктера мочевого пузыря, сдавлением опухолью или увеличенным лимфатическим узлом.
Также олигурия может быть вызвана новообразованием органа, расположенного в анатомической близости от мочевыводящих путей. Олигурия практически сразу исчезает после устранения препятствия в МВП. Наиболее частой причиной постренальной олигурии считается мочекаменная болезнь (уролитиаз). Другие причины перечислены ниже:
- Опухоль мочевого пузыря.
- Выраженная гипертрофия предстательной железы (аденома).
- Стриктуры мочеточника.
- Фиброз забрюшинной клетчатки.
- Лимфома.
- Стриктура мочеиспускательного канала.
- Аневризма брюшного отдела аорты.
- Рак толстой кишки.
- Метастазы лимфатических узлов забрюшинного пространства.
- Прием лекарственных препаратов, нарушающих мочеотделение: холиноблокаторы (атропин).
Для выяснения причин олигурии необходимо немедленно обратиться к врачу-терапевту, нефрологу или урологу. Врач подробно расспрашивает пациента об объеме мочеиспускания, наличии других жалоб, диагностированных ранее хронических патологиях, приеме лекарственных препаратов. Важное значение имеет анамнез заболевания – уточняется, что предшествовало появлению олигурии.
- Анализы крови. При инфекциях или аутоиммунных заболеваниях в общем анализе крови отмечаются признаки воспаления – лейкоцитоз и увеличение СОЭ. В биохимическом анализе крови повышены концентрация мочевины, креатинина, калия, С-реактивного белка. При системных бактериальных инфекциях кровь исследуется на содержание пресепсина, прокальцитонина. В коагулограмме нередко обнаруживаются признаки гиперкоагуляции – укорочение протромбинового времени и АЧТВ.
- Анализы мочи. При ренальной олигурии выявляются признаки мочевого, нефритического или нефротического синдромов – протеинурия, гематурия, лейкоцитурия. Для оценки концентрационной функции почек или наличия скрытой почечной патологии назначаются функциональные пробы – Зимницкого, Нечипоренко, Каковского-Аддиса. В случае тяжелого нефрологического заболевания при микроскопии осадка мочи обнаруживаются цилиндры (зернистые, эритроцитарные), клетки почечного эпителия.
- Иммунологические исследования. При подозрении на постстрептококковый гломерулонефрит проверяется уровень антистрептолизина (АСЛО). Для подтверждения ревматологических болезней назначаются анализы на ревмофактор и другие аутоантитела – антитела к ДНК, к цитоплазме нейтрофилов, к топоизомеразе.
- УЗИ.УЗИ почек может показать различные патологические признаки – расширение чашечно-лоханочной системы, уплотнение паренхимы, наличие конкрементов. На эхокардиографии при ХСН отмечается расширение камер сердца, участки гипертрофии миокарда, снижение фракции выброса.
- Урография.Экскреторная урография позволяет установить локализацию механического препятствия в мочевыделительной системе. Часто назначается больным с мочекаменной болезнью.
- Ангиография. Для оценки проходимости почечных артерий рекомендуется проведение ангиографии. Сужение просвета более 50% свидетельствует о выраженном стенозе.
- КТ. В случае онкологической настороженности для визуализации новообразования почек или органов забрюшинного пространства выполняется КТ органов брюшной полости и органов малого таза.
- Гистологические исследования. Для подтверждения наличия злокачественной опухоли берется биопсия с последующим патоморфологическим исследованием.
Также для дифференциальной диагностики преренальной и ренальной олигурии проводится определение:
- осмолярности мочи в т.ч. концентрации натрия в моче;
- отношения осмолярности мочи к осмолярности плазмы крови;
- отношения содержания мочевины и креатинина в моче к их уровню в плазме;
- парциальной экскреции натрия.
Коррекция
Консервативная терапия
Независимо от причины, пациент с олигурией должен быть госпитализировать в стационар для проведения лечения того заболевания или патологического состояния, которое стало причиной данного расстройства. В случае повреждения почек, вызванного приемом нефротоксичного лекарственного препарата необходима его срочная отмена и замена на более безопасное средство. В стационаре проводится:
- Инфузионная терапия. При преренальной олигурии с целью восполнения дефицита жидкости в организме и нормализации ОЦК назначается пероральная регидратация и парентеральное введение кристаллоидов (физиологический раствор, раствор Рингера). Для стабилизации кислотно-щелочного равновесия, а именно, коррекции ацидоза, рекомендуется введение гидрокарбоната.
- Борьба с шоком. При шоковых состояниях для улучшения почечного кровотока необходимо использование кардиотонических (добутамин, допамин) и вазопрессорных средств (норадреналин).
- Улучшение насосной функции сердца. При слабой фракции выброса применяются препараты для лечения сердечной недостаточности – бета-адреноблокаторы (бисопролол), ингибиторы ангиотензин-превращающего фермента (лизиноприл), калийсберегающие диуретики (спиронолактон).
- Борьба с реологическими нарушениями. При заболеваниях, сопровождающихся тромбообразованием, назначаются антикоагулянты – низкомолекулярный гепарин, варфарин, дабигатран.
- Борьба с инфекцией. У пациентов с острой кишечной инфекцией используются антибактериальные средства из группы фторхинолонов (левофлоксацин). При пиелонефрите препаратами выбора являются антибиотики пенициллинового ряда (амоксициллин) и цефалоспорины (цефексим).
- Противовоспалительная терапия. В случае гломерулонефрита или нефропатии при ревматологических патологиях эффективны препараты, подавляющие аутоиммунное воспаление – глюкокортикостероиды (преднизолон), цитостатики (азатиоприн, циклоспорин).
- Химиотерапия. При онкологических болезнях назначаются курсы химиотерапевтических препаратов – алкилирующих агентов, антиметаболитов, антагонистов гормонов.
- Экстракорпоральная детоксикация. Для выведения из системного кровотока накопленных в избыточном количестве конечных метаболитов азотистого обмена, а также для борьбы с гиперкалиемией показаны гемодиализ или перитонеальный диализ.
Хирургическое лечение
При мочекаменной болезни способ удаления конкрементов подбирается хирургом строго индивидуально для каждого пациента (чрескожная нефролитолапаксия, лапароскопическая или открытая операция). В зависимости от объема поражения при поликистозе или опухоли почки проводится резекция либо тотальная нефрэктомия. При двустороннем поликистозе необходима трансплантация почек.
Выраженная гипертрофия простаты является показанием к ее удалению либо резекции. При стриктуре мочеточника выполняются реконструктивные операции – рассечение фиброзных спаек, пластика кишечным аутотрансплантатом, создание анастомоза. При тяжелом стенозе почечной артерии необходимо ее стентирование.
Прогноз
Олигурия является тяжелым патологическим состоянием, требующим немедленной установки этиологического фактора и проведения специфического лечения. Исход зависит от основного заболевания. Наиболее неблагоприятный прогноз наблюдается у больных с быстропрогрессирующим гломерулонефритом, нефропатией при системной склеродермии, онкологических патологиях.
3. Лабораторная и инструментальная диагностика заболеваний внутренних органов/ Ройтберг Г. Е., Струтынский А. В. – 1999.
4. Учебное пособие по клиническим лабораторным методам исследования/ Л. В. Козловская, А. Ю. Николаев. - 1985.
Нарушения мочеиспускания (дизурия)
Анурия – патологическое состояние, при котором количество выделяемой мочи составляет менее 50 мл в сутки.
Затруднение мочеиспускания у женщин наблюдается при урологических патологиях, генитальном пролапсе, опухолях яичников, некоторых других гинекологических заболеваниях.
Затруднение мочеиспускания у мужчин отмечается при заболеваниях уретры и мочевого пузыря, поражении предстательной железы, некоторых других андрологических патологиях и онкологических процессах.
Опсоурия – это патологическое состояние, при котором обильное выделение мочи наблюдается не в ближайшее время после употребления большого количества жидкости, а через 24 и более часа.
Прерывистое выделение мочи отмечается при различных вариантах простатита, других болезнях предстательной железы, поражении семенного бугорка, ксеротическом баланите, дивертикулах мочеиспускательного канала, камнях уретры и мочевого пузыря, цистите у младенцев.
Разбрызгивание струи мочи при мочеиспускании наблюдается при наличии препятствий току урины или изменении анатомического строения мочеиспускательного канала.
Рези при мочеиспускании у женщин провоцируются циститами, уретритами, некоторыми другими болезнями почек, уретры и мочевого пузыря.
Рези при мочеиспускании у мужчин отмечаются при уретритах, инородных телах, полипах и опухолях уретры, циститах, мочекаменной болезни.
Слабая струя мочи наблюдается при заболеваниях предстательной железы и некоторых других андрологических патологиях.
Странгурия – это затрудненное мочеиспускание, при котором пациенту приходится прикладывать усилия, чтобы опорожнить мочевой пузырь.
Терминальное подтекание мочи – это состояние, при котором урина продолжает выделяться после завершения мочеиспускания.
Учащенное мочеиспускание (поллакиурия) наблюдается при циститах, уменьшении объема детрузора, уретритах, ИППП, заболеваниях почек, некоторых андрологических, гинекологических и эндокринных патологиях.
Нарушения мочеиспускания (дизурия) включают различные расстройства микции: задержку или недержание мочи, рези в мочевом пузыре, изменение количества мочи (олигурия, полиурия), учащенное или затрудненное опорожнение мочевого пузыря, болезненное мочеиспускание и др. Дизурические расстройства характерны для заболеваний нижних отделов мочевых путей (мочевого пузыря, уретры, предстательной железы), системных заболеваний. Причины нарушения мочеиспускания устанавливаются с помощью лабораторных анализов мочи, УЗИ, рентгена, КТ. Лечение дизурии направлено на нормализацию оттока мочи.
Общая информация
Мочеиспускание – это физиологический процесс выведения мочи из мочевого пузыря через уретру во внешнюю среду. В норме мочеиспускание является произвольным, регулируемым актом. Желание помочиться возникает при скоплении в мочевом пузыре от 150-250 мл мочи. Моча выделяется струйно, свободно, этот процесс не сопровождается болезненностью.
Суточный диурез здорового человека составляет 1-2 л, соотношение дневного диуреза к ночному – 3:1. Количество дневных мочеиспусканий у здорового человека – 4-8 раз, ночных – не более одного. При любых отклонениях в этих показателях говорят о нарушении мочеиспускания.
Нарушения мочеиспускания в клинической урологии подразделяются в зависимости от частоты, характера микции, количества выделяемой мочи. Все виды нарушений уродинамики можно условно объединить в следующие группы:
- Изменение количества мочеиспусканий. Число микций в течение суток может меняться в сторону увеличения или уменьшения. Учащенное мочеиспускание (поллакиурия) наблюдается при употреблении больших объемов воды, приеме мочегонных средств, беременности, а также при СД, цистоцеле, мочекаменной болезни. Редкое мочеиспускание бывает обусловлено обезвоживанием, кровопотерей, ХПН, циррозом печени, ХСН.
- Изменение количества мочи. Возможно как увеличение суточного диуреза (полиурия), так и его снижение (олигурия) или отсутствие (анурия). Кроме этого, иногда меняется соотношение дневного и ночного диуреза в сторону преобладания последнего (никтурия), возникает запоздалое мочевыделение (опсоурия).
- Патологические ощущения при микции. Включают рези в мочевом пузыре, жжение и боль в уретре. Характерны для воспалительных патологий мочевых путей (уретрита, цистита), конкрементов, инородных тел уретры.
- Нарушение произвольности мочеиспускания. Выражается в невозможности сдержать императивный позыв или в трудностях произвольного осуществления микции. Представлено недержанием мочи (при опущении тазовых органов, гиперактивном мочевом пузыре, поражениях головного и спинного мозга), затрудненным оттоком и задержкой мочи (при аденоме простаты, опухолях, стриктурах уретры), парадоксальной ишурией.
- Изменение характера мочеиспускания. В этом случае выделение мочи происходит не свободной широкой струей, а слабой, прерывистой, раздвоенной, разбрызгивающейся или по каплям. К патологическим постмикционным симптомам относятся ощущение неполного опорожнения мочевого пузыря, подкапывание мочи. Подобные симптомы характерны для ДГПЖ, рака простаты, меатостеноза и др.
Нарушения мочеиспускания могут сопровождаться изменениями качественного состава мочи (лейкоцитурией, цилиндрурией, глюкозурией, протеинурией), появлением в ней патологических примесей (гематурия, пиурия, хилурия). Вне зависимости от причины дизурические расстройства ухудшают качество жизни, вызывают психологический стресс, нарушают социальную и трудовую активность, привносят дискомфорт в интимные отношения. Для выяснения причин нарушения микции необходимо посетить врача-уролога.
Читайте также:
- Нарушение слуха при синдроме MERRF и MELAS
- Лечение подкожных разрывов сухожилий сгибателей кисти
- Лечение блефаритов, конъюнктивитов, ячменя, кровоизлияний при сахарном диабете
- Как избавиться от козней врагов? Разбираемся с недругами
- Причины туберкулезного менингита. Спинномозговая жидкость при туберкулезном менингите
