Осложнения парацентеза. Трудности парацентеза
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Эта информация поможет вам подготовиться к парацентезу в центре Memorial Sloan Kettering (MSK).
Парацентез или пункция брюшной полости — это процедура, позволяющая удалить асцит (скопление жидкости) из брюшной полости (живота). Скопление жидкости может вызывать болезненные ощущения.
Асцит может быть вызван:
- Рак
- инфекцией;
- воспалением (отеком);
- травмой брюшной полости;
- циррозом печени (рубцеванием тканей печени).
Во время парацентеза врач введет вам в брюшную полость катетер (небольшую гибкую трубку). Лишняя жидкость будет выводиться через катетер.
До процедуры
Перед процедурой вам возможно понадобится пройти ряд исследований, включая ультразвуковое исследование для обнаружения жидкости в брюшной полости, анализ крови и другие исследования, необходимые для разработки плана вашего лечения.
Врач или медсестра/медбрат поговорит с вами о том, что вы можете съесть перед процедурой.
Спросите врача о принимаемых вами лекарствах
До процедуры вам может потребоваться прекратить прием некоторых из ваших лекарств. Обсудите с врачом, прием каких лекарств вам можно прекратить. Ниже приведено несколько распространенных примеров. Сообщите врачу или медсестре/медбрату, какие лекарства вы принимаете, включая пластыри, мази, растительные добавки, рецептурные и безрецептурные лекарства.
Антикоагулянты (лекарства, разжижающие кровь)
Если вы принимаете антикоагулянты (лекарства, влияющие на свертываемость крови), спросите проводящего процедуру врача, как вам поступить. Некоторые безрецептурные лекарства, такие как аспирин, также могут разжижать кровь, поэтому важно сказать врачу обо всех принимаемых вами лекарствах. Решение о прекращении приема этого лекарства зависит от причины, по которой вы его принимаете.
Не прекращайте прием разжижающих кровь лекарств, не поговорив с врачом, который их назначил.
| Примеры лекарств, разжижающих кровь: | |||
|---|---|---|---|
| apixaban (Eliquis ® ); | dalteparin (Fragmin ® ); | meloxicam (Mobic ® ); | ticagrelor (Brilinta ® ); |
| aspirin; | dipyridamole (Persantine ® ); | нестероидные противовоспалительные препараты (НПВП), такие как ibuprofen (Advil ® ) или naproxen (Aleve ® ); | tinzaparin (Innohep ® ); |
| celecoxib (Celebrex ® ); | edoxaban (Savaysa ® ); | pentoxifylline (Trental ® ); | warfarin (Coumadin ® ); |
| cilostazol (Pletal ® ); | enoxaparin (Lovenox ® ); | prasugrel (Effient ® ); | |
| clopidogrel (Plavix ® ); | Fondaparinux (Arixtra ® ); | rivaroxaban (Xarelto ® ); | |
| dabigatran (Pradaxa ® ); | heparin (подкожное введение); | sulfasalazine (Azulfidine ® , Sulfazine ® ). | |
Во время процедуры
Чего ожидать
Когда вы приедете в больницу, врачи, медсестры/медбратья и другой медицинский персонал несколько раз попросят вас назвать и продиктовать по буквам ваше имя, а также дату рождения. Это необходимо для вашей безопасности. Люди с одинаковыми или похожими именами могут проходить процедуру в один день.
После того как вы переоденетесь в больничную рубашку, вас отведут в процедурный кабинет и помогут лечь на стол для проведения процедуры. Медсестра/медбрат может установить вам внутривенный катетер в вену на руке или кисти, если у вас не установлен центральный венозный катетер (central venous catheter (CVC)). Через катетер на руке или CVC вам будут вводить жидкости. Вас подключат к оборудованию для отслеживания основных показателей жизнедеятельности, таких как кровяное давление, температура и пульс.
Член медицинской бригады поможет вам лечь на спину. Брюшная полость будет очищена. Вам введут местный анестетик (лекарство, которое вызывает онемение) в той области, с которой будет работать врач.
Когда эта область онемеет, врач введет вам иглу в брюшную полость. После этого в брюшную полость через прокол (область введения иглы) введут катетер. Катетер соединен небольшой трубкой с бутылкой. Жидкость из брюшной полости будет выводиться в бутылку через катетер. Не двигайтесь, пока установлен катетер.
Когда будет выведено достаточное количество жидкости, катетер будет извлечен и на место прокола будет наложена небольшая повязка.
Продолжительность парацентеза будет зависеть от количества выводимой жидкости.
Выведенную жидкость отправят в лабораторию, чтобы ваш врач мог определить причину ее скопления.
После процедуры
В больнице
После окончания процедуры вы сможете немного отдохнуть. Затем, когда вы будете готовы, медсестра/медбрат поможет вам медленно встать. Скажите вашему врачу или медсестре/медбрату, если вы испытываете головокружение или у вас ощущение предобморочного состояния.
- Вы можете испытывать болезненные ощущения или дискомфорт. Обсудите с вашим врачом или медсестрой/медбратом, какие обезболивающие лекарства вы можете принимать, например Tylenol ® и Advil ® .
- После процедуры небольшое подтекание жидкости из места прокола считается нормальным. Ваш врач или медсестра/медбрат выдаст вам повязки для защиты одежды в случае подтекания. Если жидкость продолжает подтекать из места прокола через 24 часа (1 день) после процедуры, позвоните врачу или медсестре/медбрату.
- Не снимайте повязку в течение 24 часов после процедуры.
- Вы можете принять душ через 24 часа после процедуры. Снимите повязку и промойте место прокола водой с мылом. В случае подтекания жидкости из места прокола на эту область можно наложить чистую повязку.
- После процедуры вы можете вернуться к привычному образу жизни, если врач не дал вам других указаний.
Когда следует обращаться к своему медицинскому сотруднику?
Позвоните медицинскому сотруднику, если у вас возникла какая-либо проблема из перечисленных ниже:
Осложнения парацентеза. Трудности парацентеза
Осложнения парацентеза. Трудности парацентеза
Опасности парацентеза очень незначительны: окна хорошо защищены, медиальная костная стенка барабанной полости прикрыта утолщенной слизистой оболочкой, а описываемое в литературе ранение атипично расположенной в барабанной полости луковицы яремной вены бывает настолько редко, что о нем нужно знать, но вряд ли следует принимать в расчет как противопоказание к парацентезу.
Опасность эта меньше, если разрез ведется снизу вверх, так как легче избежать соскальзывания иглы вниз. Описаны также случаи повреждения chordae tympani.
Не всегда вслед за парацентезом появляется гной. Иногда слизистая оболочка барабанной полости настолько утолщена, что не пропускает эксудат к проделанной перфорации, и гноетечение появляется только на 2-й день. Иногда наблюдается склеивание краев разреза и возникает необходимость вторичного парацентеза или расширения имеющегося.
После парацентеза слуховой проход очищают от крови и туда вводят стерильную турунду. После самопроизвольного прорыва барабанной перепопки или парацентеза и появления гноя боль обычно постепенно утихает, температура падает, самочувствие улучшается.
Если заметного улучшения пет, то надо считать, что отток гноя недостаточен; необходимо выяснить причину этого и принять соответствующие меры (повторный парацентез, расширение перфорации, удаление выпавшей слизистой оболочки, тепло, УВЧ терапия, легкое продувание через катетер пли отсасывание гноя). Удаление выпавшей слизистой оболочки производится маленькими ушными щипчиками через ушную воронку под контролем зрения.
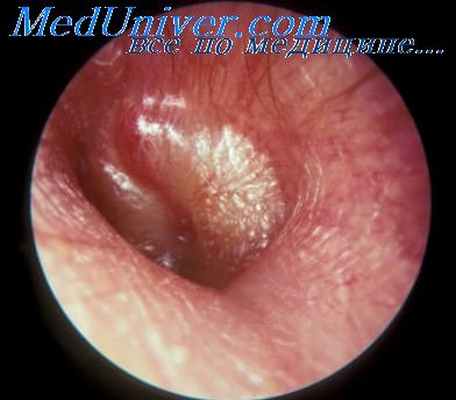
Нередко, однако, вслед за этим следует новое выпячивание слизистой оболочки. Можно иногда добиться сморщивания пролапса ее путем наливания в глубь наружного слухового прохода нескольких капель адреналина или эфедрина после предварительной очистки уха от гноя.
Уменьшению пролабирования слизистой оболочки способствует и продувание, которое выталкивает гной из среднего уха в наружный слуховой проход. Опасение, что продуванием можно вогнать гной в антрум и клетки сосцевидного отростка, опровергается рядом клинических наблюдений и экспериментальной работой С. А. Злотникова.
Продувание баллоном Политцера можно производить только при отсутствии воспалительных явлений со стороны носа. При наличии в носу остаточных катаральных явлений лучше производить продувание через катетер после предварительного смазывания носа и устья евстахиевой трубы адреналином и кокаином или дика ином.
Отсасывание лучше всего производить из наружного слухового прохода при помощи специального отсоса или воронки Зигле; необходимо, чтобы воронка плотно прилегала к стенкам слухового прохода; вводить ее надо при сжатом разиновом баллоне. Через увеличивающую лупу воронки Зпгле можно следить за тем, вытекает ли гной из барабанной полости при отсасывании.
Физиотерапевтические процедуры (тепло, УВЧ) обладают противовоспалительным и болеутоляющим эффектом и способствуют разжижению гноя. В периоде гноетечения требуется тщательное удаление гноя из слухового прохода. Для этого необходимо обучить больного или окружающих делать из стерильной ваты чистыми руками тонкие фитили и, оттянув ухо кзади кверху, вводить их до глубины слухового прохода с целью отсасывания гноя.
Не следует при этом вращать фитиль, так как этим можно способствовать втиранию гноя в кожу слухового прохода и вызвать образовать фурункула. Производить такую манипуляцию нужно 2—3 раза в день и каждый раз до полного освобождения уха от гноя.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Осложнения парацентеза. Трудности парацентеза
Кафедра оториноларингологии педиатрического факультета РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия, 117997
Кафедра оториноларингологии педиатрического факультета РНИМУ им. Н.И. Пирогова, Москва
Кафедра оториноларингологии педиатрического факультета РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия, 117447
Кафедра оториноларингологии педиатрического факультета РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия, 117997
Кафедра оториноларингологии педиатрического факультета ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Минздрава России, Москва, Россия, 117997
Кафедра отоларингологии педиатрического факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова
Журнал: Вестник оториноларингологии. 2020;85(1): 79‑82
Кафедра оториноларингологии педиатрического факультета РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия, 117997
В статье представлен анализ данных специальной литературы и результатов собственных наблюдений авторов, посвященный использованию парацентеза при лечении острого гнойного среднего отита. Отмечен способ диагностики острого среднего отита, позволяющий определить рациональную тактику лечения данного заболевания, а именно цифровая видеоотоскопия. Обсуждены основные методы операций, направленных на дренирование барабанной полости при остром гнойном среднем отите, такие как тимпанопункция, миринготомия, тимпаностомия, тимпаноцентез, и дифференциальный подход к этим способам хирургического лечения заболевания. Конкретизировано само понятие «парацентез», представлена история возникновения данного оперативного вмешательства. Авторы описали методику и особенности выполнения парацентеза, ряд показаний к его проведению, возможные осложнения хирургического вмешательства и их причины. Оценен риск развития хронического патологического процесса после применения парацентеза или, наоборот, вследствие отказа от этой манипуляции в период острого воспаления в среднем ухе.
Кафедра оториноларингологии педиатрического факультета РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия, 117997
Кафедра оториноларингологии педиатрического факультета РНИМУ им. Н.И. Пирогова, Москва
Кафедра оториноларингологии педиатрического факультета РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия, 117447
Кафедра оториноларингологии педиатрического факультета РНИМУ им. Н.И. Пирогова Минздрава России, Москва, Россия, 117997
Кафедра оториноларингологии педиатрического факультета ФГАОУ ВО «Российский национальный исследовательский медицинский университет имени Н.И. Пирогова» Минздрава России, Москва, Россия, 117997
Кафедра отоларингологии педиатрического факультета Российского национального исследовательского медицинского университета им. Н.И. Пирогова
Острый средний отит (ОСО) достигает 65—70% среди заболеваний уха у детей [1, 2]. Такая форма заболевания, как острый гнойный средний отит (ОГСО), может приводить к развитию различных осложнений, из которых наиболее распространены антрит и мастоидит (типичные и атипичные — Орлеанского, Бецольда, Муре — формы), а также встречаются абсцесс мозга, синустромбоз, менингит и сепсис [3—5]. Наш собственный опыт наблюдений свидетельствует, что в некоторых случаях ОСО у детей протекает сочетанно с дакриоциститом, требующим обязательного хирургического лечения (зондирование слезоотводящих путей, дакриоцисториностомия), которое может проводиться только после купирования воспаления среднего уха. Существует точка зрения [6—8], что повторные или рецидивирующие эпизоды ОГСО переходят в хроническую форму заболевания, приводя к развитию стойкой тугоухости и снижению качества жизни.
Наиболее точным и общепризнанным методом диагностики любых форм отита является отоскопия, особенно ее усовершенствованная методика — цифровая видеоотоскопия, позволяющая многократно увеличивать отоскопическую картину барабанной перепонки и архивировать данные в виде эндофотографии с созданием эндоскопической базы данных для динамического наблюдения. В основе лечения ОСО лежит восстановление нормального функционирования слуховой трубы (ее вентиляционной и дренажной функции). Наличие гнойного содержимого в полости среднего уха диктует необходимость его эвакуации, что эффективно позволяет сделать широко распространенная в нашей и ряде других стран (Япония, Германия, Нидерланды) хирургическая манипуляция под названием «парацентез» [3, 9, 10]. Выполнение данной процедуры не рекомендуется, например, в США, Канаде, Великобритании. В связи с этим нам представляется интересным провести анализ специальной литературы, дополнив его данными собственных наблюдений.
Прежде всего, мы хотели бы конкретизировать само понятие «парацентез». В научной литературе употребляются следующие термины: тимпанопункция, миринготомия, тимпаностомия, тимпаноцентез. Все эти методы направлены на дренирование полости среднего уха, но существует ряд особенностей. Тимпанопункция в основном имеет диагностическую цель: при проколе барабанной перепонки с помощью полой иглы, соединенной со шприцем, удается получить неконтаминированный материал из среднего уха для дальнейшего микробиологического исследования [11]. В педиатрической практике с лечебной целью практически не используется. Миринготомия является первым этапом наложения тимпаностомы и обозначает послойный разрез барабанной перепонки. Помимо инструментальной процедуры (парацентезная игла) миринготомия может выполняться и с помощью лазера (или полупроводникового — контактным способом, или СО2-лазера — тогда бесконтактным методом).
Инцизия барабанной перепонки в основном выполняется в задненижнем квадранте [12]. Собственно тимпаностомия заключается в шунтировании барабанной полости с помощью установки тимпаностомической трубки (существует большое разнообразие модификаций) в отверстие барабанной перепонки, выполняется для обеспечения длительной (более нескольких месяцев) вентиляции барабанной полости. Широко описана эффективность тимпаностомии при экссудативном среднем отите [3, 13], но есть опыт применения этой процедуры при ОГСО [14]. Проведение тимпаностомии в рамках лечения ОГСО позволяет избежать повторного парацентеза в случаях преждевременного закрытия (рубцевания) парацентезного отверстия при сохранении воспалительного процесса в среднем ухе или недостаточного размера самопроизвольно возникшей перфорации барабанной перепонки. Тимпаноцентез — синоним парацентеза, тоже обозначает разрез барабанной перепонки. Согласно Энциклопедическому словарю медицинских терминов (1984), в переводе с греческого языка paracentesis (parakentēsis) означает прокалывание или прокол. Впервые в практику такое искусственное прободение барабанной перепонки было введено в начале XVIII века с целью улучшения слуха английским хирургом W. Cheselden (1720) на основании экспериментов на собаках, произведенных ранее ученым A.M. Valsalva. Научные исследования эффективности парацентеза встречаются в работах хирурга K.G. Himly и лондонского врача A.P. Cooper, опубликованных в начале XIX века [15—17]. Интересно, что авторы почти одновременно систематически стали применять эту операцию в большом масштабе при тугоухости, связанной с дисфункцией слуховых труб. Ввиду неудовлетворительности результатов операция была вскоре забыта и вновь появилась в медицине уже в качестве хирургического средства для опорожнения секрета из среднего уха по Н.Н.R. Schwartze (1862), который дал ей надлежащую оценку и на научных основаниях выработал показания и описал технику [15—17]. Как и в настоящее время, парацентез производили в период острого воспаления среднего уха при подозрении на наличие в барабанной полости воспалительного содержимого с целью дать выход экссудату или гною в наружный слуховой проход.
Техника выполнения операции по сей день остается неизменной: после аппликационной анестезии раствором анестетика или проведения масочного наркоза используют штыкообразные или изогнутые под тупым углом копьевидной формы иглы. Под контролем зрения разрезают сразу все слои перепонки. Авторы описывают различные варианты выбора места разреза и его направления [12]: в основном рекомендуют выполнять разрез в задненижнем и передненижнем квадрантах барабанной перепонки, следовать в вертикальном направлении, но несколько поперек барабанной перепонки сверху вниз или снизу вверх. При выполнении парацентеза под местной анестезией при движении и беспокойстве ребенка игла может соскользнуть с поверхности барабанной перепонки раньше, чем разрез достигнет намеченной длины, что может потребовать повторного вмешательства. Гнойное отделяемое появляется сразу во время произведения разреза или несколько позже. Необходимо добиться достаточного размера отверстия для адекватного дренирования барабанной полости: рекомендуется длина, равная трети диаметра барабанной перепонки. Парацентезное отверстие обычно рубцуется после купирования воспалительного процесса в среднем ухе.
Существуют разногласия среди оториноларингологов относительно сроков выполнения парацентеза — ранний или отсроченный (при неэффективности всех консервативных мер). У детей, особенно раннего возраста, парацентез рекомендуется широко применять для предупреждения развития отогенных внутричерепных осложнений [2], а также не только с лечебной, но и с диагностической целью (взятие отделяемого для бактериологического исследования).
По нашему мнению, парацентез у детей является неотъемлемой манипуляцией при лечении неперфоративной формы ОГСО. Этот тезис подтверждает факт длительного сохранения экссудата в барабанной полости при не только запоздалом, неадекватном проведении антибактериальной терапии, но и поздно выполненном парацентезе или отказе от него. Самопроизвольное прободение барабанной перепонки может привести к ее большим разрушениям, а краевая локализация перфорации нередко является причиной хронизации процесса с развитием холестеатомы [18].
Показания к проведению парацентеза у детей общеизвестны, отоскопически они представлены на рис. 1 и 2. Рис. 1. Эндофотография правой барабанной перепонки (цифровой видеоотоскоп Welch Allyn MacroView). Отоскопическая картина правостороннего острого гнойного среднего отита: барабанная перепонка гиперемирована, инфильтрирована и выбухает, за ней отмечается гнойное содержимое. Рис. 2. Эндофотография левой барабанной перепонки (цифровой видеоотоскоп Welch Allyn MacroView). Отоскопическая картина левостороннего острого гнойного среднего отита: контуры барабанной перепонки отсутствуют, не дифференцируются рукоятка и короткий отросток молоточка. Барабанная перепонка резко выбухает, за ней визуализируется гнойное содержимое. Кроме того, парацентез необходимо выполнять при перфоративном ОГСО в случаях, когда самостоятельно происшедший дефект перепонки слишком мал и несостоятелен. У новорожденных и детей раннего возраста ОГСО отоскопически может характеризоваться ничтожными изменениями в цвете барабанной перепонки, единственным объективным симптомом является некоторое ее помутнение или неясно выраженный световой рефлекс. В таких случаях показан парацентез. По нашему мнению, при наличии явных показаний парацентез необходимо проводить у детей с ОГСО в любом возрасте.
В подавляющем большинстве случаев после парацентеза барабанная перепонка постепенно восстанавливается, затягивается самостоятельно. Остаточное парацентезное отверстие в виде стойкой перфорации встречается довольно редко. Причиной этого может быть ятрогенный фактор (некорректно выполненный парацентез): слишком большое отверстие, затрагивающее фиброзное кольцо; подворачивание краев перфорации внутрь барабанной полости или в просвет слухового прохода, что нарушает процесс рубцевания и может вызвать миграцию эпидермиса на слизистую оболочку барабанной полости вплоть до развития холестеатомного процесса. При стойкой перфорации нарушается обычная вентиляция барабанной полости через слуховую трубу, что приводит к попаданию слизи из носоглотки в барабанную полость, особенно при сморкании, что также влечет за собой развитие повторного воспалительного процесса. В дальнейшем заболевание затягивается и переходит в хроническую форму. Кроме того, и влажная слизистая оболочка среднего уха, вытесняя и разрушая эпидермис барабанной перепонки, может перемещаться наружу вокруг перфорации, что вызывает развитие грануляций и полипов.
Осложнениями парацентеза могут быть: обильное ушное кровотечение; травма кожи стенок слухового прохода, преимущественно задней; травма промонториальной стенки барабанной полости с возникновением явлений лабиринтита; травма слуховых косточек; травма луковицы v. jugularis, особенно у новорожденных и детей раннего возраста (что обусловлено анатомическими особенностями); дополнительное инфицирование барабанной полости при нарушении правил асептики во время проведения парацентеза.
Однако анализ результатов собственных наблюдений и данных специальной литературы выявил крайне низкую частоту встречаемости различных осложнений парацентеза у детей. В нашей практике не было ни одного осложнения за 5-летний период. Кроме этого, переход острого воспалительного процесса среднего уха в хронический у детей, перенесших парацентез, отмечен нами лишь в 4,8% случаев.
Заключение
При наличии определенных показаний (клиническая, отоскопическая картина и другие) и соблюдении общепризнанной техники выполнения парацентез является безопасным и эффективным методом хирургического лечения доперфоративной формы ОГСО у детей. Эта процедура позволяет обеспечить отток гнойного отделяемого из барабанной полости, предупредить развитие смертельно опасных отогенных осложнений. Оценивая совокупность данных литературы и основываясь на собственных клинических наблюдениях, можно сделать вывод о том, что выполнение парацентеза при ОГСО у детей не просто показано, но и необходимо.
Авторы заявляют об отсутствии конфликта интересов.
The authors declare no conflict of interest.
Сведения об авторах
Парацентез барабанной перепонки
Если отит среднего уха сопровождается сильной болью и скоплением экссудата, то не обойтись без оперативного вмешательства. Чтобы избавить пациента от болезненной симптоматики, проводят парацентез барабанной перепонки. Самочувствие больного сразу же значительно улучшается, в короткий срок наступает полное выздоровление.
Показания к парацентезу барабанной перепонки
Парацентез – это лор-операция, которая предполагает прокол или микроскопический разрез слоев барабанной перепонки, чтобы обеспечить отток экссудата.
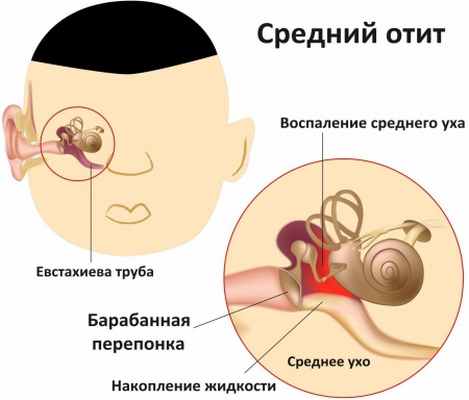
Показания к вмешательству:
- острый средний отит, который протекает с сильной ушной болью, высокой температурой тела;
- воспаление уха, сопровождающееся скоплением жидкости, гноя;
- отит, не поддающийся консервативной терапии;
- кровоизлияние вследствие черепно-мозговой травмы.
Прокол позволяет предупредить тяжелые осложнения экссудативного отита, одним из которых является самостоятельный разрыв барабанной перепонки из-за скопившейся жидкости. При гнойном экссудате содержимое может привести к развитию воспаления внутренних структур слухового анализатора и мозговых оболочек, абсцессу головного мозга.
Порядок проведения парацентеза
В клинике «ЛОР-ПРАКТИКА» парацентез перепонки проводят после комплексного обследования, строго по показаниям. Процедура может быть показана как взрослым, так и детям, обязательно применяют анестезию. Существует 3 метода обезболивания:
- местное – барабанную перепонку обрабатывают анестетиком;
- проводниковое – делается блокада нерва, отвечающего за болевые ощущения;
- общее – применяется в исключительных случаях, чаще у детей.
После того как начнется действие анестетика, проводят антисептическую обработку и приступают к хирургической манипуляции. Барабанную перепонку прокалывают специальной иглой – парацентезной. Отверстие получается микроскопическим, но этого размера достаточно, чтобы удалить скопившийся экссудат. Если же отток плохой, то дополнительно выполняют небольшой надрез.
При сильном воспалении врач сразу же может ввести антибиотик непосредственно в среднее ухо. Если необходимо повторить процедуру в будущем, то устанавливают шунт.
Результат процедуры
Перфорация барабанной перепонки помогает избавиться от симптомов отита: резкой боли в пораженном ухе, головной боли, тошноты, высокой температуры, спутанности сознания. Облегчение самочувствия наступает сразу же после удаления экссудата.
Некоторое время ощущается заложенность, но слух быстро приходит в норму. Процесс регенерации длится 7–10 дней, рубцовые изменения и другие негативные последствия отсутствуют.
В клинике «ЛОР-ПРАКТИКА» работают врачи-отоларингологи с огромным стажем работы, которые выполняют парацентез с ювелирной точностью. Они контролируют глубину погружения инструмента с помощью высокоточного оборудования, что позволяет избежать травм внутренних структур слухового анализатора.

Рекомендации после проведения парацентеза
Технически процедура не сложная, поэтому госпитализация не требуется. Однако несколько часов, пока будет вытекать экссудат, пациент должен находиться под наблюдением врача. Пациенты детского возраста при остром среднем отите госпитализируются до прекращения гноетечения из уха.
После процедуры назначают медикаментозное и физиотерапевтическое лечение. Для профилактики осложнений важно соблюдать клинические рекомендации, а именно: не переохлаждаться, не допускать попадания воды в полость уха, не использовать ушные лекарственные средства без разрешения врача, не использовать вакуумные наушники.
Острый гнойный отит. Зачем нужен парацентез?
Острый гнойный отит - это бактериальное воспаление полости среднего уха с накоплением в ней гнойного экссудата (содержимого).
Признаки гнойного отита:
- сильная боль в ухе, лихорадка,
- беспокойство,
- снижение слуха,
- тошнота,
- выбухание барабанной перепонки (может определить только лор-врач),
- насморк
- возможен кашель, связанный со стеканием густой слизи по задней стенке глотки;
Чем опасен острый гнойный отит?
Гной в барабанной полости – это гной в черепной коробке, в непосредственной близости к головному мозгу, височной кости, а значит наибольшую опасность представляет развитие осложнений на эти органы:
- Мастоидит (остеомиелит височной кости)
- Энцефалит (воспаление оболочек мозга)
- Менингит (воспаление вещества головного мозга)
- Абсцесс головного мозга
Эти осложнения связаны с тем, что при невозможности опорожнения гноя через слуховую трубу или самопроизвольной перфорации барабанной перепонки гной под давлением распространяется в кости черепа, вокруг нервов и сосудов.
Гнойный отит, что делать?
Начальные стадии острого отита можно лечить консервативно (антибактериальная терапия, местная терапия, физиолечение), однако гнойный отит требует тщательного контроля лор-врача и требует небольшого оперативного вмешательства, такого как парацентез (миринготомия).
Дожидатся самопроизвольной перфорации барабанной перепонки очень опасно, особенно у детей, так как барабанная перепонка при воспаление сильно утолщена и не всегда может прорваться. Самопроизвольная перфорация чаще всего является обширной и распологается анатомически неудачно. Из-за этого увеличивается риск стойкой перфорации барабанной перепонки и, как следствие, стойкой тугоухости.
Что такое парацентез (миринготомия)?
Парацентез (миринготомия) - это рассечение барабанной перепонки в наиболее безопасном месте для дренирования барабанной полости.
Техника парацентеза
Предварительно перед парацентезом удаляются серные массы, наружный слуховой проход промывается раствором антисептика, устанавливается турунда с 10% раствором Лидокаина на 15-20 минут для обезболивания, возможна инфильтрационная анестезия ультракином - ДС форте.
Стерильной парацентезной иглой производится разрез барабанной перепонки обычно в нижнезаднем квадранте. Полученное гнойное отделяемое берут на анализ (посев) для определения возбудителя и определения чувствительности к антибиотикам. Наружный слуховой проход промывают. Устанавливается турунда с лекартством.
Благодаря анестезии процедура малоболезненна, после парацентеза отмечается гноетечение в течение 3-5 дней, что требует ежедневного туалета наружного слухового прохода и контроля ЛОР-врача. Температура тела нормализуется, общее состояние улучшается. Парацентезное отверстие самостоятельно закрывается в течение 5 дней, целостность барабанной перепонки восстанавливается. Слух нормализуется.
Где можно сделать парацентез (миринготомию)
В специализированных ЛОР клиниках или ЛОР кабинетах, оказывающих такую услугу, в которых ЛОР врачи владеют навыком лечения острого гнойного отита, в Москве это можно сделать в ЛОР клинике плюс 1.
Если Вы или Ваши близкие страдаете от острого гнойного отита и боитесь идти к ЛОР врачу для лечения, помните, что цена раздумий слишком высока, начинайте лечение как можно раньше и выводите себя из зоны высокого риска опасных для жизни осложнений!
Читайте также:
