Острая кардиальная недостаточность кровообращения. Клиника острой сердечной недостаточности
Добавил пользователь Евгений Кузнецов Обновлено: 28.01.2026
Недостаточность кровообращения. Виды недостаточности кровообращения
Недостаточность кровообращения (НК) — это состояние, при котором сердечно-сосудистая система не обеспечивает полностью потребностей организма в кровоснабжении при всех условиях нормальной жизнедеятельности. В начальных стадиях НК выявляется только в случае резкого повышения потребности организма в кислороде при больших нагрузках, по мере нарастания — в условиях его обычной жизнедеятельности и, наконец, в терминальной стадии — при незначительных усилиях и даже в состоянии покоя. НК делится по клинике на кардиальную (сердечную) и сосудистую, а по течению — наострую и хроническую формы.
Кардиальная (сердечная) недостаточность кровообращения (КНК). Основной причиной КНК является нарушение насосной функции сердца. КНК развивается в результате нарушений его сократительной, а также ритмической функций. Основными механизмами сердечной недостаточности являются: 1) первичное уменьшение силы сокращения (при миокардитах, кардиосклерозах, инфаркте миокарда, дилатационной кардиомиопатии);
2) вторичное падение секратительной функции от перегрузки (при гипертониях, пороках сердца, артерио-венозных аневризмах, обструктивной кардиомиопатии);
3) нарушения ритмической функции сердца (при тахиаритмиях, когда диастолический период укорачивается настолько, что не успевает осуществляться адекватное наполнение сердца, и отдых его страдает; при резких брадикардиях, когда э результате продолжительной диастолы в сосудистой системе падает давление).
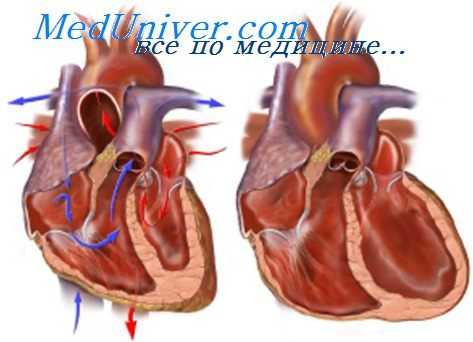
Кардиальная недостаточность кровообращения может реализоваться: 1) вследствие падения выброса крови из пораженного желудочка (так называемая "недостаточность выброса"); 2) за счет увеличения венозного давления и венозного объема крови в системе притока крови к пораженному желудочку (так называемая "застойная недостаточность"). Часто эти оба варианта сочетаются.
Недостаточность кровообращения часто возникает при слабости одного из желудочков — соответственно левожелу-дочковая (ЛЖН) или правожелудочковая (ПЖН) недостаточность.
Сосудистая недостаточность (СН) является другим видом НК. При такой форме первичные изменения возникают в системе циркуляции крови. Основными механизмами являются уменьшение минутного объема кровообращения с падением притока крови к сердцу. СН может развиваться: 1) вследствие нарушения регуляции просвета и проницаемости периферических сосудов (при шоке, коллапсе, обмороке);
2) при потере большого количества жидкости, ведущей к падению объема циркулирующей крови (при кровопотерях, ожогах, холере и др.); 3) при блокаде венозного притока (при перикардитах, тромбоэмболии крупного ствола легочной артерии). Во всех этих случаях минутный объем снижается, падает давление в артериальной системе, рано появляется гипоперфузия тканей с нарушением тканевого кислородного обеспечения, что ведет к гипоксии, метаболическому ацидозу. Насосная функция сердца при этих условиях недостаточно эффективна в связи с малым венозным возвратом.
Острая кардиальная недостаточность кровообращения. Клиника острой сердечной недостаточности
Острая сердечная недостаточность (острая кардиальная недостаточность кровообращения - ОКНК) может возникать как первично, так и на фоне хронической недостаточности кровообращения. По механизма развития и клинике острую сердечную недостаточность подразделяют на лево- и правожелудочковые. Острая левожелудочковая недостаточность возникает при поражении или перегрузке левого желудочка сердца.
Это наблюдается при инфаркте миокарда, гипертонических кризах, острых нарушениях ритма и проводимости сердца, остром гломерулонефрите. Острая правожелудочковая недостаточность может быть следствием тромбэмболии ветвей легочной артерии, выпота в полость перикарда или тампонады сердца, инфаркта миокарда с вовлечением правого желудочка.
Для острой сердечной недостаточности показателен комплекс нарушений функции самого сердца и центральной гемодинамики. Острая левожелудочковая недостаточность по генезу может быть следствием как падения выброса желудочка, так и нарастания венозного застоя в легких (например, вследствие препятствия оттоку крови из предсердия в левый желудочек при митральном стенозе).
При недостаточности выброса у лиц с острой левожелудочковой недостаточностью весьма типичны периферические сосудистые нарушения. Падает артериальное кровяное давление, появляются признаки периферической вазоконстрикции: бледность, потливость и понижение температуры коки, уменьшение диуреза до 25 мл/час и ниже. Этот симптомокомплекс, обозначаемый как гипотонический синдром, весьма типичен для больных с острым диффузным миокардитом, острым инфарктом миокарда.
В случае прогрессирования повреждения миокарда левого желудочка, выключения из акта сокращения его значительного объема развивается картина кардиогенного шока иногда с одновременным отеком легких. Острая правожелудочковая недостаточность наблюдается относительно редко. В основе ее развития лежит блокада оттока крови в систему легочной артерии. Как правило, при этом развивается шок вследствие запустевания русла малого круга кровообращения.
В клинике острой сердечной недостаточности весьма типичны общие симптомы в виде жалоб на общую слабость, одышку, сердцебиение, кашель, а также ряд объективных признаков, свидетельствующих о нарушении гемодинамики малого круга кровообращения и периферической гемодинамики.
Под одышкой понимается сочетание учащения дыхания, с субъективным ощущением, недостатка, воздуха. Патогенез одышки связан с нарушением газового состава крови, ее щелочно-кислотного равновесия. Объективный признак одышки — увеличение частоты дыхания в покое более 20—22 в мин. Кашель обусловлен венозным застоем в легких. JB связи с повышением внутрикапиллярного давления в альвеолы могут проникать эритроциты. В мокроте появляется при этом примесь крови.
Острая левожелудочковая недостаточность, в клинике наиболее типично проявляется в виде сердечной астмы и отека легких.
Механизм развития недостаточности кровообращения. Патогенез недостаточности кровообращения
Кардиальная (сердечная) недостаточность кровообращения является формой НК, при которой первично повреждается сердце с падением насосной функции желудочков. Причины ее многообразны: 1) ухудшение метаболизма миокарда при ИБС, миокардитах, гормональных нарушениях; 2) уменьшение массы активно сокращающегося миокарда при кардиосклерозах, дилатационной кардиомиопатии; 3) перегрузка сердца при острых физических нагрузках, гипертониях, обструктивной кардиомиопатии, пороках сердца; 4) дизритмии.
Недостаточность кровообращения развивается стадийно. Под действием повреждающих факторов нарушаются функции какого-либо из основных звеньев системы кровообращения: сердца, сосудов, объема циркулирующей крови, механизмов регуляции. Вслед за указанными йарушениями возникает комплекс защитных реакций. Механизмы, лежащие в их основе, принято подразделять на экстренные и медленно развивающиеся. В результате кровообращение может быть восстановлено, то есть вернуться в стадию компенсации.
При длительном действии повреждающих факторов механизмы компенсации могут продолжительно обеспечивать адекватное функционирование системы кровообращения. Однако в случае их исчерпания наступает фаза расстройства компенсации —декомпенсация с развитием клинической картины недостаточности кровообращения.
В случае остро развившейся недостаточности кровообращения вследствие падения минутного объема крови немедленно ухудшаются системное кровообращение, кровоснабжение головного мозга, нарушаются функции центральной нервной системы. В итоге немедленно включаются защитные механизмы за счет влияний центральных подкорковых образований, рефлекторных воздействий с рецепторов синокаротидных зон, дуги аорты, самого сердца. Резко возрастают симпатические влияния на сердце, сосуды. Основная цель таких сдвигов — восстановление адекватности и стабилизации кровоснабжения головного мозга и сердца, в том числе путем перераспределения циркулирующей крови. Такой механизм, получил название "централизации кровообращения".
При прекращении негативных влияний на ССС может наступить выздоровление. В случае же продолжения действия патологических факторов, если они ведут к повреждению сердца, начинают действовать механизмы длительной компенсации. В итоге развивается гиперфункция и гипертрофия сердца. Они восстанавливают насосную функцию сердца,, снижают активность механизмов централизации кровообращения. Больной долгие годы может сохранять полноценность кровообращения. Однако следует учитывать, что при этом снижается резервы кровообращения: энергетические затраты в покое увеличены, уровень возможной максимальной работы снижен.
При продолжающемся или некомпенсируемом повреждении ССС развивается стадия декомпенсации — собственно недостаточность кровообращения, то есть состояние неадекватного кровообращения. Продолжающееся снижение МО, АД, питания мозга и сердца обуславливают дальнейшее повышение симпатической стимуляции. В то же время дальнейшее учащение пульса настолько укорачивает диастолу, что страдает наполнение сердца, механизм Франка—Старлинга не срабатывает. Итогом является ослабление сократимости сердца. Наблюдающаяся активизация системы ренин-ангиотензин-альдостерон не создает эффекта адекватного повышения минутного объёма крови, а чрезмерное учащение дыхания ведет лишь к его неэффективности и росту энергетических затрат на работу дыхательных мышц.
Одновременно прогрессирующее обескровливание микроваскулярной сети приводит к гипоперфузии тканей и метаболическому ацидозу.
При хроническое сердечной недостаточности значительная гипертрофия сердца может служить негативным фактором, так как в этих условиях питание миоцитов нарушается. В итоге в миокарде развиваются склеротические изменения, падает его сократимость. В этих условиях увеличение ОЦК ведет лишь к дилатации полостей сердца и дальнейшему нарушению механизма Франка-Старлинга. Повышение объема и давления в венозной сети вызывает нарушение проницаемости и трофики микрососудов. Развиваются симптомы венозного застоя. Вновь усиливаются механизмы централизации кровообращения. Но они не играют решающего значения. Постепенно развивается тканевая гипоперфузия.
Знание стадийности развития недостаточности кровообращения должно привлечь внимание врача к практически важному различению полезного и неадекватного уровня защитных механизмов у конкретного больного с нарушенной, гемодинамикой.
Как упоминалось ранёе, выделяют острую хроническую формы сердечной недостаточности.
Сердечная астма
Сердечная астма – острая левожелудочковая недостаточность, обусловленная застоем крови в малом круге кровообращения и интерстициальным отеком легких. Приступы сердечной астмы сопровождаются ощущением острой нехватки воздуха, ортопноэ, надсадным сухим кашлем, цианозом лица, тахикардией, повышением диастолического АД, возбуждением, страхом смерти. Диагноз сердечной астмы основан на оценке клинических симптомов, данных осмотра, анамнеза, рентгенографии грудной клетки, ЭКГ. Приступ сердечной астмы купируется с помощью нитроглицерина, наркотических анальгетиков, гипотензивных и мочегонных препаратов, кровопускания, наложения венозных жгутов на конечности, кислородотерапии.
Общие сведения
Сердечная (кардиальная) астма – клинический синдром, характеризующийся внезапными приступами инспираторной одышки, перерастающей в удушье. В кардиологии сердечная астма относится к тяжелым проявлениям острой недостаточности левых отделов сердца, осложняющей течение ряда сердечно-сосудистых и других заболеваний. При сердечной астме отмечается резкое снижение сократительной способности миокарда и застой крови в системе малого круга кровообращения, приводящие к острым нарушениям дыхания и кровообращения. Сердечная астма может предшествовать развитию альвеолярного отека легких (нередко молниеносного), часто приводящего к летальному исходу.
Причины
Сердечная астма может быть связана с непосредственным поражением сердца или развиваться на фоне некардиогенных заболеваний и состояний. Причинами сердечной астмы могут быть первичная острая или хроническая (в стадии обострения) левожелудочковая недостаточность. Сердечная астма может осложнять течение различных форм ИБС (в т.ч. острого инфаркта миокарда, нестабильной стенокардии), постинфарктного и атеросклеротического кардиосклероза, острого миокардита, послеродовой кардиомиопатии, аневризмы сердца. Пароксизмальные формы артериальной гипертензии с высокими подъемами АД и чрезмерным напряжением миокарда левого желудочка, приступы мерцательной аритмии и трепетания предсердий являются потенциально опасными в плане развития сердечной астмы.
К сердечной астме нередко приводят декомпенсированные митральные и аортальные пороки сердца (митральный стеноз, аортальная недостаточность), связанные с препятствием для оттока крови. Нарушению кровотока в левых отделах сердца может способствовать наличие крупного внутрипредсердного тромба или внутриполостной опухоли сердца - миксомы.
Развитие сердечной астмы могут вызывать инфекционные заболевания (пневмония), поражение почек (острый гломерулонефрит), острое нарушение мозгового кровообращения. К факторам, провоцирующим возникновение приступа сердечной астмы, относятся неадекватная физическая нагрузка, сильное эмоциональное напряжение, гиперволемия (при внутривенном введении большого количества жидкости или ее задержке, лихорадке, беременности), обильный прием пищи и жидкости на ночь, переход в горизонтальное положение.
Патогенез
Механизм развития приступа сердечной астмы связан с затруднением внутрисердечной гемодинамики в левых отделах сердца, приводящим к избыточному кровенаполнению легочных вен и капилляров и внезапному повышению гидростатического давления в малом круге кровообращения. Вследствие увеличения проницаемости стенок капилляров происходит активный выход плазмы в ткань легких (в первую очередь в периваскулярные и перибронхиальные пространства) и развитие интерстициального отека легких. Это нарушает вентиляцию легких и ухудшает нормальный газообмен между альвеолами и кровью.
Определенную роль в развитии клинических симптомов сердечной астмы играют нейрорефлекторные звенья регуляции дыхания, состояние мозгового кровообращения. Вегетативная симптоматика, сопутствующая приступу сердечной астмы, развивается при возбуждении дыхательного центра в результате нарушения его кровоснабжения или рефлекторно, в ответ на импульсы из различных очагов раздражения (например, с корня аорты).
Симптомы сердечной астмы
Предвестниками приступа сердечной астмы могут быть появившиеся в предшествующие 2-3 суток одышка, стеснение в груди, покашливание при небольшой физической нагрузке или переходе в горизонтальное положение. Приступы сердечной астмы чаще наблюдаются ночью, во время сна вследствие ослабления адренергической регуляции и увеличения притока крови в систему малого круга в положении лежа. В дневное время приступ сердечной астмы обычно связан с физическим или нервно-психическим напряжением.
Обычно приступы сердечной астмы возникают внезапно, заставляя больного проснуться от ощущения острой нехватки воздуха и нарастания одышки, переходящей в удушье и сопровождающейся надсадным сухим кашлем (позднее - с небольшим отделением прозрачной мокроты). Во время приступа сердечной астмы больному трудно лежать, он принимает вынужденное вертикальное положение: встает или садится в постели, опустив вниз ноги (ортопноэ); дышит обычно через рот, с трудом говорит. Состояние больного сердечной астмой возбужденное, беспокойное, сопровождается чувством панического страха смерти. При осмотре наблюдается цианоз в области носогубного треугольника и ногтевых фаланг, тахикардия, повышение диастолического АД. При аускультации могут отмечаться сухие или скудные мелкопузырчатые хрипы, преимущественно в нижних участках легких.
Продолжительность приступа сердечной астмы может быть от нескольких минут до нескольких часов, частота и особенности проявления приступов зависят от специфики основного заболевания. При митральном стенозе приступы сердечной астмы наблюдаются редко, так как застою в капиллярах и венозном русле малого круга кровообращения препятствует рефлекторное сужение легочных артериол (рефлекс Китаева).
При развитии правожелудочковой недостаточности приступы сердечной астмы могут исчезнуть совсем. Иногда сердечную астму сопровождает рефлекторный бронхоспазм с нарушением бронхиальной проходимости, что осложняет дифференциальную диагностику заболевания с бронхиальной астмой.
При длительном и тяжелом приступе сердечной астмы появляется «серый» цианоз, холодный пот, набухание шейных вен; пульс становится нитевидным, падает давление, больной ощущает резкий упадок сил. Трансформация сердечной астмы в альвеолярный отек легких может происходить внезапно или в процессе нарастания тяжести заболевания, о чем свидетельствует появление обильной пенистой, с примесью крови мокроты, влажных мелко- и среднепузырчатых хрипов над всей поверхностью легких, тяжелого ортопноэ.
Диагностика
Для правильного назначения лекарственной терапии важно дифференцировать приступ сердечной астмы от приступа удушья при бронхиальной астме, остром стенозе гортани, от одышки при уремии, медиастинальном синдроме, истерическом припадке. Установить точный диагноз помогают оценка клинических проявлений сердечной астмы, данные объективного осмотра, анамнеза, рентгенографии грудной клетки, ЭКГ.
Аускультация сердца во время приступа сердечной астмы затруднена из-за наличия дыхательных шумов и хрипов, но все же позволяет выявить глухость сердечных тонов, ритм галопа, акцент II тона над легочным стволом, а также признаки основного заболевания - нарушение ритма сердца, несостоятельность клапанов сердца и аорты и др. Отмечается частый, слабого наполнения пульс, повышение, а затем снижение АД. При выслушивании легких определяются единичные или рассеянные сухие (иногда единичные влажные) хрипы.
На рентгенограмме грудной клетки при сердечной астме отмечаются признаки венозного застоя и полнокровия в малом круге, понижение прозрачности легочных полей, расширение и нерезкость корней легких, появление линий Керли, свидетельствующих об интерстициальном отеке легких. На ЭКГ во время приступа сердечной астмы наблюдается снижение амплитуды зубцов и интервала ST, могут регистрироваться аритмии, признаки коронарной недостаточности.
При сердечной астме, протекающей с рефлекторным бронхоспазмом, обилием свистящих хрипов и повышенной секрецией мокроты, для исключения бронхиальной астмы учитывают возраст первого проявления заболевания (при сердечной астме – пожилой возраст), отсутствие у больного аллергологического анамнеза, хронических воспалительных заболеваний легких и верхних дыхательных путей, наличие острой или хронической сердечно-сосудистой патологии.
Лечение сердечной астмы
Несмотря на то, что приступ сердечной астмы может купироваться самостоятельно, ввиду высокого риска развития отека легких и угрозы жизни больного необходимо экстренное оказание медицинской помощи на месте. Проводимые терапевтические мероприятия должны быть направлены на подавление нейрорефлекторного возбуждения дыхательного центра, снижение эмоционального напряжения и разгрузку малого круга кровообращения.
Чтобы облегчить течение приступа сердечной астмы, больному необходимо обеспечить максимальный покой, удобное полусидячее положение со спущенными ногами, организовать горячую ножную ванну. Показан прием нитроглицерина сублингвально с повторами каждые 5-10 мин. или нифедипина с обязательным мониторингом АД до субъективного облегчения состояния.
При сердечной астме с сильной одышкой и болевым синдромом применяются наркотические анальгетики. В случае угнетения дыхания, бронхоспазма, хронического легочного сердца, отека мозга, они могут быть заменены нейролептаналгетиком - дроперидолом.
Методом срочной разгрузки малого круга кровообращения при артериальной гипертензии и венозном застое является кровопускание (300–500 мл крови). При отсутствии противопоказаний возможно наложение на конечности жгутов, сдавливающих вены и искусственно создающих венозный застой на периферии (продолжительностью не более 30 мин. под контролем артериального пульса). При сердечной астме показаны длительные повторные ингаляции кислорода через этиловый спирт (с помощью носовых катетеров или маски, при отеке легких – ИВЛ), способствующие уменьшению отека легочной ткани.
При развитии приступа сердечной астмы проводится коррекция АД гипотензивными средствами и мочегонными препаратами (фуросемид), Практически во всех случаях сердечной астмы необходимо в/в введение растворов сердечных гликозидов - строфантина или дигоксина. Эуфиллин может быть эффективен при смешанной форме астмы сердечной и бронхиальной, при митральном стенозе за счет расширения коронарных сосудов и улучшения кровоснабжения миокарда. При сердечной астме с нарушением ритма сердечной деятельности применяется электроимпульсная терапия (дефибрилляция). После купирования приступа сердечной астмы проводится дальнейшее лечение с учетом причины заболевания.
Прогноз и профилактика
Исход сердечной астмы в значительной степени определяется основной патологией, приводящей к развитию приступов удушья. В большинстве случаев прогноз сердечной астмы неблагоприятный; иногда комплексное лечение основного заболевания и строгое соблюдение больными ограничительного режима позволяют предупреждать повторные приступы, поддерживать относительно удовлетворительное состояние и даже работоспособность на протяжении нескольких лет.
Профилактика сердечной астмы состоит в своевременном и рациональном лечении хронической ИБС и сердечной недостаточности, артериальной гипертензии, предупреждении инфекционных заболеваний, соблюдении водно-солевого режима.
Сердечная недостаточность: симптомы, причины, лечение
Сердечная недостаточность связана со снижением функции сердца. Сердечная мышца не может выработать энергию, необходимую для прокачки необходимого количества крови по всему организму.
Только в России около 7 миллионов человек страдают сердечной недостаточностью. У людей старше 70 лет страдает каждый четвертый человек, причем мужчины, как правило, поражаются в значительно более молодом возрасте, чем женщины. Риск для мужчин примерно в полтора раза выше, чем для женщин. В России болезни системы кровообращения являются самой распространенной причиной смерти.
Что такое сердечная недостаточность?
Со здоровым сердцем богатая кислородом кровь из левого желудочка перекачивается через тело к органам, обеспечивая их кислородом и питательными веществами. После снабжения органов кровь с низким содержанием кислорода возвращается из организма в правую часть сердца, откуда она транспортируется в легкие. В легких кровь обогащается кислородом, так что она снова может перекачиваться по всему телу через левый желудочек.
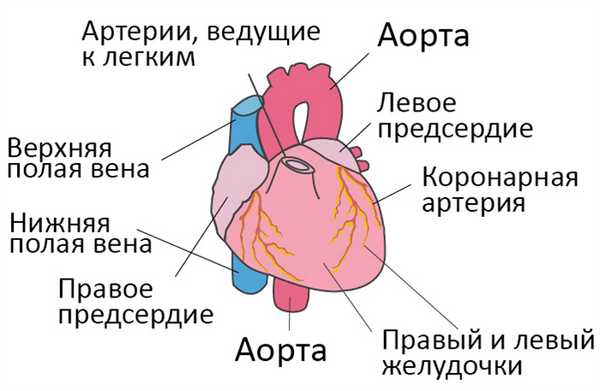
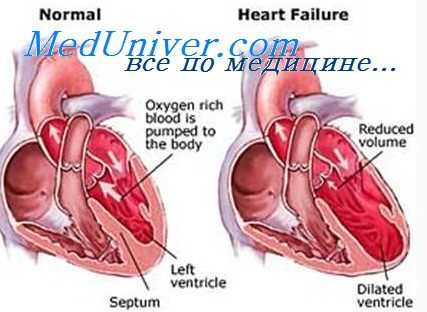
Сердечная недостаточность – это ослабление насосной функции сердца. Как правило, поражается либо правая сторона сердца (правосторонняя сердечная недостаточность), либо левая сторона сердца (левосторонняя сердечная недостаточность). При прогрессирующей сердечной недостаточности могут быть затронуты обе стороны сердца (глобальная сердечная недостаточность). Сердечная недостаточность также может быть хронической или острой по своей природе. Хроническая сердечная недостаточность встречается чаще острой сердечной недостаточности, которая возникает внезапно и неожиданно. Острая сердечная недостаточность может возникнуть внезапно на фоне острой сердечно-сосудистой катастрофы и/или декомпенсации сердечной недостаточности.
Что вызывает сердечную недостаточность?
Сердечная недостаточность вызвана болезнями, которые затрагивают или повреждают сердечную мышцу. Наиболее распространенной причиной хронической сердечной недостаточности является заболевание коронарной артерии.
Ишемическая болезнь сердца (ИБС) вызывается сужением коронарных сосудов (коронарных артерий), чаще всего из-за атеросклероза. Коронарные артерии – это сосуды, которые обеспечивают сердце кислородом и другими важными питательными веществами. Прогрессирующее сужение (также называемое стенозом) артерий приводит к нарушениям кровообращения сердечной мышцы. ИБС часто диагнастируется, когда присутствует стенокардия (боль и напряжение в груди), но в остальном она остается незамеченной.
Инфаркт происходит из-за уменьшения циркуляции крови, богатой кислородом, к сердечной мышце, что приводит к необратимой гибели ткани. Это повреждение влияет на насосную функцию сердца, приводя к сердечной недостаточности. Большая часть пациентов также страдает от высокого кровяного давления, что дополнительно усугубляет ситуацию.
Высокое кровяное давление (гипертония) является единственной причиной сердечной недостаточности у почти 20% людей, что делает его второй наиболее распространенной причиной этого заболевания. Высокое кровяное давление заставляет сердце постоянно работать сильнее. Сердце не может работать под дополнительной нагрузкой в течение длительного периода времени, и поэтому деградирует.
Подобный эффект может быть вызван проблемой с сердечным клапаном. При суженных или протекающих аортальных клапанах сердце должно работать сильнее или биться чаще, что также ведет к увеличению нагрузки.
Брадикардия – нарушения сердечного ритма при котором снижена частота сердечных сокращений также может быть причиной сердечной недостаточности, поскольку циркулирует слишком мало крови. Слишком быстрое сердцебиение (тахикардия) связано с уменьшением ударного объема и, следовательно, может также привести к сердечной недостаточности.
Наследственные заболевания сердца, беременность, аутоиммунные расстройства, алкоголь, наркотики или злоупотребление медикаментами, гиперактивность щитовидной железы и нарушения обмена веществ (сахарный диабет) могут быть причинами сердечной недостаточности.
Какие виды сердечной недостаточности и каковы их симптомы?
Каждый тип сердечной недостаточности имеет разные симптомы, и симптомы могут различаться по интенсивности. Тем не менее, основным симптомом сердечной недостаточности является затруднение дыхания при физической нагрузке или в покое. Предупреждающие признаки могут включать потоотделение при легкой физической нагрузке, неспособность лежать ровно, стеснение в груди или наличие отечности ног.
Левосторонняя сердечная недостаточность
Левая сторона сердца отвечает за перекачку богатой кислородом крови по всему телу к органам. При левосторонней сердечной недостаточности насосная функция левого желудочка ограничена, что приводит к недостаточному количеству крови, обогащенной кислородом, для прокачки по всему организму. Вместо этого кровь остается в легочной циркуляции, что может привести к образованию жидкости в легких (отек легких), затрудненному дыханию, раздражению горла, «дребезжащему» звуку при дыхании, слабости или головокружению.
Это чаще всего вызвано ишемической болезнью сердца (ИБС), высоким кровяным давлением или сердечным приступом и реже – нарушением сердечной мышцы или сердечных клапанов.
Левосторонняя сердечная недостаточность может проявляться остро или развиваться со временем. Обычно впервые замечают по одышке от физической активности. При тяжелом состоянии это может даже привести к гипотонии (низкому кровяному давлению) в состоянии покоя.
Правосторонняя сердечная недостаточность
Правая сторона сердца отвечает за возврат крови с низким содержанием кислорода обратно в легкие. При правосторонней сердечной недостаточности правый желудочек не работает должным образом. Это вызывает повышенное давление в венах, вытесняя жидкость в окружающие ткани. Это приводит к отекам, особенно в ступнях, пальцах ног, лодыжках и голенях. Это также может привести к острой необходимости мочиться ночью, когда почки получают лучшее кровообращение.
Причиной чаще всего является острое или хроническое увеличение сопротивления легочного кровообращения. Обусловлено легочными заболеваниями, такими как легочная эмболия, астма, выраженная эмфизема, хроническое обструктивное заболевание легких (ХОЗЛ, чаще всего вследствие употребления табака) или левосторонней сердечной недостаточностью. Редкие причины включают проблемы с сердечным клапаном или заболевания сердечной мышцы.
Глобальная сердечная недостаточность
Когда поражены как левая, так и правая стороны сердца, это называется глобальной сердечной недостаточностью. Присутствуют симптомы левой и правой сердечной недостаточности.
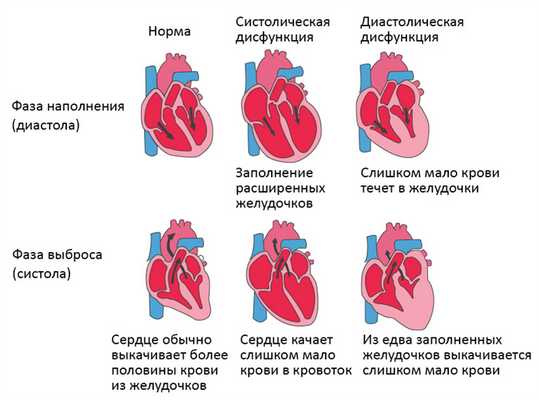
Систолическая и диастолическая сердечная недостаточность
Систолическая сердечная недостаточность связана с потерей нормального функционирования клеток сердечной мышцы или внешних нарушений насосной функции. Кровь попадает в легкие, а органы не получают достаточного количества кислорода.
При диастолической сердечной недостаточности теряется эластичность желудочка, из-за чего он не расслабляется и не наполняется соответствующим образом. Одной из наиболее распространенных причин диастолической дисфункции является высокое кровяное давление. Из-за повышенного сопротивления в артериях сердце должно работать сильнее. Эластичность сердечной мышцы снижается, и между сокращениями из желудочков в организм может перекачиваться меньше крови. Это приводит к тому, что организм не получает достаточного количества крови и питательных веществ.
Болезнь клапана сердца также может привести к утолщению сердечной мышцы. Мускулатура сердца становится более жесткой и менее эластичной из-за накопления белков. Симптомы от кашля до одышки.
Хроническая и острая сердечная недостаточность
Хроническая сердечная недостаточность – это прогрессирующее заболевание, которое развивается месяцами или годами и встречается чаще, чем острая сердечная недостаточность. При хронической сердечной недостаточности симптомы часто не воспринимаются всерьез, поскольку организм способен компенсировать это в течение длительного периода времени или симптомы связывают с увеличением возраста. Симптомы отражают либо левую, либо правостороннюю сердечную недостаточность.
Острая сердечная недостаточность возникает внезапно, через несколько минут или часов, после сердечного приступа, когда организм больше не может это компенсировать. Некоторые симптомы включают в себя:
- Сильные затруднения дыхания и / или кашля;
- Булькающий звук при дыхании;
- Нарушение сердечного ритма;
- Бледность;
- Холодный пот.
На какие классы делится сердечная недостаточность?
Существует несколько классификаций сердечной недостаточности:
- Классификация по В. Х. Василенко, Н. Д. Стражеско, Г. Ф. Ланга;
- Классификация острой сердечной недостаточности по шкале Killip;
- И самая распространенная, классификация Нью-Йоркской кардиологической ассоциации.
Согласно функциональной классификации Нью-Йоркской кардиологической ассоциации (NYHA), сердечная недостаточность подразделяется на классы I-IV в зависимости от выраженности симптомов и ограничения физической активности.
Сердечная недостаточность делится на четыре класса в зависимости от выраженности симптомов:
- NYHA I: болезнь сердца без каких-либо ограничений физической активности. Нормальная активность не вызывает повышенного утомления, сердцебиения или затруднения дыхания.
- NYHA II: болезнь сердца, вызывающая умеренное ограничение в повседневной деятельности. Никаких симптомов в состоянии покоя.
- NYHA III: болезнь сердца, вызывающая заметное ограничение в повседневной деятельности. Простые действия, такие как чистка зубов, прием пищи или разговор, вызывают утомление, сердцебиение или затруднение дыхания. Симптомов в покое нет.
- NYHA IV: сердечные заболевания, вызывающие симптомы в состоянии покоя (и при любой степени легкой физической активности).
Сердечная недостаточность значительно снижает качество жизни. Больные часто испытывают большое разочарование в связи с физическими ограничениями и имеют тенденцию уходить из общественной жизни. По этой причине психологические расстройства, такие как депрессия, часто присутствуют в дополнение к ожидаемым физическим симптомам.
Как диагностируется сердечная недостаточность?
Диагностика начинается с комплексной оценки истории болезни человека, уделяя особое внимание симптомам (начало, продолжительность, проявление). Это помогает классифицировать тяжесть симптома. Сердце и легкие обследуются. Если есть подозрение на сердечный приступ или нарушение ритма, выполняется ЭКГ покоя с 12 отведениями. Кроме того, эхокардиография и общий анализ крови. Необходимость в катетеризации определяется индивидуально.
Как лечится сердечная недостаточность?
При хронической сердечной недостаточности применяются медикаменты (такие как ингибиторы АПФ, бета-блокаторы и диуретики). Лекарства используются для предотвращения осложнений и улучшения качества жизни. Ингибиторы АПФ и бета-блокаторы могут продлевать жизнь, но для достижения положительного эффекта их следует принимать регулярно.
Кроме того, используются ритм-терапии (для лечения нарушений ритма сердца), имплантация трехкамерного кардиостимулятора. Последнее обеспечивает своевременную активацию предсердий и обоих желудочков. Дефибриллятор также часто имплантируется как часть кардиостимулятора для противодействия опасным нарушениям сердечного ритма в условиях тяжелой сердечной недостаточности. Это лечение также известно как ресинхронизационная терапия. Важной частью успешного лечения является физиотерапия.
Каковы шансы на выздоровление от сердечной недостаточности?
Сердечная недостаточность не может быть «излечена». Тем не менее, ожидаемая продолжительность жизни пациента может быть значительно увеличена. Это зависит от типа сердечной недостаточности, а также от возраста, сопутствующих заболеваний и образа жизни человека. Если лечить сопутствующие заболевания (например, высокое кровяное давление), вести здоровый образ жизни и соблюдать рекомендации врача, возможен хороший долгосрочный прогноз.
Читайте также:
- Остеосаркома, злокачественная лимфома глаза-орбиты
- Сопутствующие болезни синдрома Дауна в отоларингологии и их лечение
- Офтальмология - симптомы и лечение
- Иннервация кожи: нервные окончания, клетки Меркеля, тельца Руффини, Мейснера, Пачини
- Лучевая терапия опухоли. Значение лучевой терапии в дерматоонкологии.
