Папиллярная глионейрональная опухоль на КТ, МРТ
Добавил пользователь Cypher Обновлено: 28.01.2026
В 2016 году вышла 5 классификация опухолей головного мозга. Основной упор при изменениях в классификации был сделан на гистологические характеристики опухолей такие, как митотическая активность, некроз, клеточность и неоангиогенез.
Наиболее большим изменениям подверглись следующие группы:
- диффузные астроцитомы
- медуллобластомы
- мезенхимальные опухоли оболочек (солитарные фиброзные опухоли твердой мозговой оболочки и гемангиоперицитом теперь в одной форме).
Степень злокачественности
- I степень — новообразования с низкой пролиферативной активностью, медленно растущие, имеющие клетки, которые очень похожи на нормальные, и редко распространяющееся на близлежащие ткани.
- II степень — медленно растущие новообразования имеющие атипичные клетки, инфильтрирующие прилежащее мозговое вещество. Несмотря на низкую степень митотической активности, чаще рецидивирующие чем опухоли I степени после лечения.
- III степень — новообразования с гистологическими признаками злокачественности в виде ядерной атипии / анаплазии и повышенной митотической активности. Характеризуются высокой частотой рецидивирования и агрессивным ростом вовлекающие окружающие ткани в процесс
- IV степень — новообразования с ядерной атипией, митозами, пролиферацией эндотелия сосудов и/или некрозом;
инфильтрирующие окружающие ткани и склонные к краниоспинальному распространению, быстрому прогрессированию в послеоперационном периоде. Обычно лечат агрессивной адъювантной терапией.
Диффузные астроцитомы и олигодендрогилальные опухоли
- II степень злокачественности
- диффузная астоцитома
- IDH-мутантный тип
- гемистоцитарная астроцитома
- IDH-не-мутантный тип
- IDH-мутантный тип, делеция 1p/19q
- не указано иное
- анапластическая астроцитома
- IDH-мутантный тип
- IDH-не-мутантный тип
- не указано иное
- IDH-мутантный тип, делеция 1p/19q
- не указано иное
- глиобластома
- IDH немутантный тип
- гигантоклеточная глиобластома
- глиосаркома
- эпетилиойдная глиобластома
IDH — Isocitrate dehydrogenase — изоцитратдегидрогеназа — это фермент, катализирующий реакцию превращения изолимонной кислоты в -кетоглутаровую (с восстановлением НАД) — третья реакция цикла трикарбоновых кислот, считается, что именно эта реакция лимитирует скорость всего цикла трикарбоновых кислот. Активность изоцитратдегидрогеназы зависит от присутствия ионов кальция.
Прочие астроцитарные опухоли
- I степень злокачественности
- пилоцитарная астроцитома
- субэпендимарная гигантоклеточная астроцитома
- пиломиксоидная астроцитома
- плейоморфная ксантоастроцитома
- анапластическая плейоморфная ксантоастроцитома
Эпендимальные опухоли
- I степень злокачественности
- субэпендимома
- миксопапиллярная эпендимома
- эпендимома
- папиллярная эпендимома
- светлоклеточная эпендимома
- удлиненноклеточная эпендимома
- анапластическая эпендимома
Прочие глиомы
- I степень злокачественности
- ангиоцентрическая глиома
- хордоидная глиома третьего желудочка
- астробластома
Опухоли сосудистых сплетений
- I степень злокачественности
- папиллома сосудистого сплетения
- атипическая папиллома сосудистого сплетения
- карцинома сосудистого сплетения
Нейрональные и смешанные нейронально-глиальные опухоли
- I степень злокачественности
- инфантильная десмопластическая астроцитома/ганглиоглиома
- дисэмбриопластическая нейроэпителиальная опухоль
- диспластическая ганглиоцитома мозжечка
- ганглиоцитома
- ганглиоглиома
- папиллярная глионейрональная опухоль
- спинальная параганглиома (терминальной нити конского хвоста)
- розеткообразующая глионейрональная опухоль четвертого желудочка
- центральная нейроцитома
- экстравентрикулярная нейроцитома
- мозжечковая липонейроцитома
- анапластическая ганглиоглиома —
- диффузная лептоменингеальная глионейрональная опухоль
Опухоли пинеальной области
- I степень злокачественности
- пинеоцитома
- опухоль паренхимы пинеальной железы промежуточной дифференцировки
- папиллярная опухоль пинеальной области
- пинеобластома
Эмбриональные опухоли
- IV степень злокачественности
- медуллобластома
- генетические определенные
- WNT-активированная
- SHH-активированная и TP53-мутантный тип
- медуллобластома SHH-activated и TP53-немутантный тип
- группа 3
- группа 4
- классическая
- десмопластическая/нодулярная
- с выраженной нодулярностью
- крупноклеточная/анапластическая
- не указано иное
- C19MC-альтерация
- не указано
“WNT” и “SHH” — это типы внутриклеточных путей передачи дифференцировочных сигналов.
Опухоли черепно-мозговых и параспинальных нервов
- I степень злокачественности
- шваннома (неврилеммома, невринома)
- клеточная шваннома
- плексиформная шваннома
- меланотическая шваннома
- атипическая нейрофиброма
- плексиформная нейрофиброма
- злокачественная опухоль оболочки периферического нерва
- эпителиоидная
- с перинеиральной дифференцировкой
Опухоли из менинготелиальных клеток
- I степень злокачественности
- менингиома
- менинготелиальная менингиома
- фиброзная менингиома
- микрокистозная менингиома
- псаммоматозная менингиома
- ангиоматозная менингиома
- секреторная менингиома
- метапластическая менингиома
- с обилием лимфоцитов
- атипическая менингиома
- светлоклеточная менингиома
- хордоидная менингиома
- анапластическая менингиома
- папиллярная менингиома
- рабдоидная менингиома
Mезенхимальные опухоли оболочек (неменинготелиоматозные)
- I, II или III степень злокачественности
- солитарная фиброзная опухоль твердой мозговой оболочки / геменгиоперицитома
- ангиолипома
- хондрома
- фиброматоз десмоидного типа
- гемангиобластома
- гемангиома
- гибернома
- лейомиома
- липома
- миофибробластома
- остеохондрома
- остеома
- рабдомиома
- эпетелиоидная геменгиоэндотелиома
- ангиосаркома
- хондросаркома
- саркома Юинга
- фибросаркома
- саркома Капоши
- лейомиосаркома
- липосаркома
- остеосаркома
- рабдомиосаркома
- нереференцированная плеоморфная саркома / злокачественная фиброзная гистиоцитома
Меланотические образования первичные
- менингеальный меланоцитоз
- менингеальная меланоцитома
- менингеальная меланома
- менингеальный меланоматоз
Лимфомы
- диффузная B-крупноклеточная лимфома ЦНС
- иммунодифецит-ассоциированные лимфомы ЦНС
- СПИД-ассоциированная диффузная В-крупноклеточная лимфома
- EBV-позитивная диффузная B-крупноклеточная лимфома
- лимфатоидный гранулематоз
- ALK-позитивная
- ALK-негативная
Гистиоцитозы
- болезнь Эрдгейм-Честера
- гистиоцитарная саркома
- ювенильная ксантогранулема
- гистиоцитоз Х
- болезнь Розаи-Дорфмана
Герминоклеточные опухоли
- хориокарцитома
- эмбриональная карцинома
- герминома
- смешанная герминоклеточная опухоль
- тератома
- зрелая
- незрелая
- с злокачественной трансформацией
Опухоли турецкого седла
- I степень злокачественности
- краниофарингиома
- адамантинозная
- папиллярная
Изъятое
В классификации ВОЗ от 2016 года убрали следующие новообразования:
- глиоматоз головного мозга
- протоплазматическая астроцитома
- фибриллярная астроцитома
- примитивная нейроэктодермальная опухоль (PNET)
- эпендиомбластома
- клеточный вариант эпендимомы
Новое
В классификации ВОЗ от 2016 года были добавлено следующие новообразования:
- эпителиоидная глиобластома
- диффузная лептоменингеальная глионейрональная опухоль
- диффузная глиома среднего мозга
- эмбриональная опухоль с многослойными розетками
- эпендимома
- медуллобластома
Источник
- Radiopaedia
- 1. Louis DN, Ohgaki H, Wiestler OD et-al. The 2007 WHO classification of tumours of the central nervous system. Acta Neuropathol. 2007;114 (2): 97-109. Acta Neuropathol. (full text) — doi:10.1007/s00401-007-0243-4 — Free text at pubmed — Pubmed citation
- 2. Louis DN. Pathology and Genetics of Tumours of the Nervous System, WHO Classification of Tumours. World Health Organization. (2007) ISBN:9283224302. Read it at Google Books — Find it at Amazon
Папиллярная глионейрональная опухоль на КТ, МРТ
Диагностика экстравентрикулярной нейроцитомы по КТ, МРТ
а) Терминология:
1. Сокращения:
• Экстравентрикулярная нейроцитома (ЭВН)
2. Определение:
• Нейроэпителиальная опухоль, расположенная за пределами желудочковой системы, обычно в паренхиме головного мозгаб) Визуализация:
2. Рекомендации по визуализации:
• Советы по протоколу исследования:
о Контраст-расширенная МРТ с получением GRE изображений ± МРТ-спектроскопия3. КТ при экстравентрикулярной нейроцитоме:
• Бесконтрастная КТ:
о Отграниченное от окружающих структур кистозно-солидное объемное образование
о Са++ наблюдается в 10-15% случаев
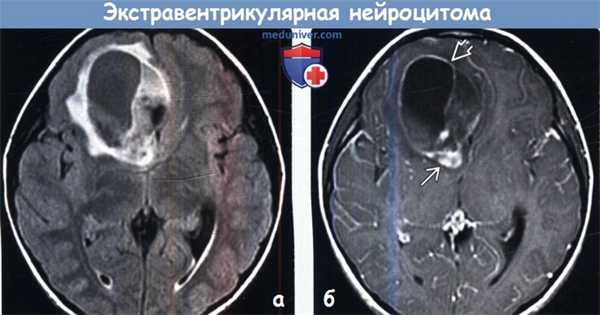
о Вазогенный отек вариабельной выраженности![Экстравентрикулярная нейроцитома на МРТ]()
(а) МРТ, Т2-ВИ, корональный срез: в поверхностных отделах височной доли определяется неоднородное гиперинтенсивное объемное образование. «Пенистая» структура образования имитирует ДНЭО, однако описанная опухоль оказалась экстравентрикулярной нейроцитомой.
(б) МРТ, постконтрастное Т1-ВИ, корональный срез: у женщины 61 года с мышечной слабостью в теменной области определяется объемное образование с периферийным узловым характером контрастирования. При гистологическое исследовании был поставлен диагноз «экстравентрикулярная ней роцитома».в) Дифференциальная диагностика экстравентрикулярной нейроцитомы:
1. Олигодендроглиома:
• Кальцифицированное объемное образование гетерогенной структуры
• Вариабельный характер контрастирования2. Пилоцитарная астроцитома:
• Кистозно-солидное или солидное объемное образование, накапливающее контраст
• Обычно локализуется в задней черепной ямке или хиазмальной/ гипоталамической области3. Ганглиоглиома:
• Накапливающее контраст кистозно-солидное объемное образование, основание которого расположено в структуре коры, у ребенка или молодого взрослого
• Частота: височная > теменная, лобная доли4. ДНЭО:
• Объемное образование «пенистой» структуры, расположенное в структуре коры, у молодого взрослого5. Глиобластома:
• Гетерогенное объемное образование с участком центрального некроза
• Обычно возникает у пациентов пожилого возраста![Экстравентрикулярная нейроцитома на МРТ]()
(а) МРТ, FLAIR, аксиальный срез: в структуре лобной доли определяется кистозно-солидное объемное образование с умеренным перифокальным вазогенным отеком.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у этого же пациента отмечается гетерогенное контрастирование солидного компонента образования в сочетании с ободковым контрастированием кистозного его компонента. Отсутствие выраженного вазогенного отека характерно для экстравентрикулярной нейроцитомы. Дифдиагноз при диагностической визуализации проводится между олигодендроглиомой, астроцитомой и ганглиоглиомой.г) Патология:
2. Стадирование и классификация экстравентрикулярной нейроцитомы:
• II степень злокачественности по классификации ВОЗ (grade II)3. Макроскопические и хирургические особенности:
• Могут обнаруживаться кистозный, некротический компоненты, Са++
• Редко наблюдается геморрагический компонент4. Микроскопия:
• Патоморфологически может быть идентична центральной нейроцитоме:
о Плотное расположение клеток, мономорфность цитологической картины
• Опухоль часто содержит ганглионарные клетки или ганглиоидные клетки
• Часто обнаруживаются гиалинизированные сосуды и плотные кальцификаты
• Синаптофизин положительные, часто GFAP-положительные клеткид) Клиническая картина:
1. Проявления экстравентрикулярной нейроцитомы:
• Наиболее частые симптомы: судороги, головные боли, гемипарез2. Демография:
• Возраст:
о Обычно встречается у детей и молодых взрослых (медиана: 34 года)
• Гендерные:
о Половая принадлежность отсутствует
• Эпидемиология:
о Редко: < 0,5% от всех первичных опухолей ЦНС3. Течение и прогноз:
• Хирургическая резекция обычно приводит к излечению
• Субтотальная резекция, гистологические признаки атипии и высокие значения индексов клеточной пролиферации коррелируют с рецидивом4. Лечение:
• Хирургическая резекция ± адъювантная терапия
• Лучевая терапия при рецидиве опухолиДиагностика розеткообразующей глионейрональной опухоли по КТ, МРТ
а) Терминология:
1. Сокращения:
• Розеткообразующая глионейрональная опухоль (РГНО)
2. Синонимы:
• Изначально была описана как дисэмбриопластическая нейроэпителиальная опухоль (ДНО) мозжечка
• Кроме того, ранее именовалась как мозжечковая ДНО
3. Определение:
• Редкая медленно растущая доброкачественная опухоль:
о IV желудочек - самая частая локализация (иногда такую опухоль называют розеткообразующей глионейрональной опухолью (РГНО) IV желудочка)1. Общие характеристики розеткообразующей глионейрональной опухоли:
• Лучший диагностический критерий:
о Кистозно-солидное объемное образование мозжечка срединной локализации без перифокального отека у взрослых моло-дого/среднего возраста
• Локализация:
о Большинство локализуются срединно в структуре мозжечка вокруг IV желудочка (задняя черепная ямка)
о Редко локализуется в пинеальной области, мостомозжечковом углу, больших полушариях головного мозга
• Размеры:
о Варьируют от 1,5 до 10 см2. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о МРТ с получением постконтрастных Т1-ВИ, Т2* (для визуализации кровоизлияний, Са++)3. КТ при розеткообразующей глионейрональной опухоли:
• Бесконтрастная КТ:
о Кистозно-солидное объемное образование срединной локализации в задней черепной ямке
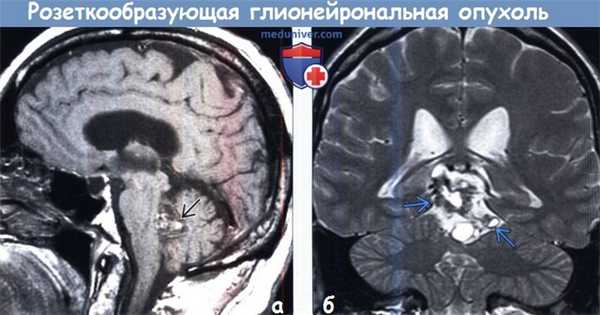
о Возможны Са++, геморрагический компонент вариабельной степени выраженности![Розеткообразующая глионейрональная опухоль (РГНО) на МРТ]()
(а) МРТ, Т1-ВИ, сагиттальный срез: у молодого пациента с жалобами на головную боль определяется объемное образование смешанной интенсивности сигнала, заполняющее полость IV желудочка. Гиперинтенсивные Т1-ВИ очаги отражают геморрагии. На постконтрастных Т1-ВИ накопления контраста образованием выявлено не было. При морфологическом исследовании была диагностирована розеткообращующая глионейрональная опухоль (РГНО).
(б) МРТ, Т2-ВИ, корональный срез: у мужчины 31 года, жалующегося на головные боли, в пинеальной области определяется объемное образование гетерогенной структуры с масс-эффектом, но без перифокального отека. При резекции была диагностирована розеткообращующая глионейрональная опухоль (РГНО). Эти опухоли чаще локализуются в задней черепной ямке, в просвете IV желудочка или в черве мозжечка.в) Дифференциальная диагностика:
1. Эпендимома:
• Обычно возникает у детей
• «Протискивается» через боковые углубления
• Интенсивное, но гетерогенное контрастирование2. Медуллобластома (ПНЭО-Б):
• Дети > взрослые
• Типично интенсивное контрастирование
• Выраженный геморрагический компонент, кистозные изменения встречаются реже3. Пилоцитарная астроцитома (ПА):
• Дети > взрослые
• Кистозное образование с узловым солидным компонентом:
о Итенсивное контрастирование узлового компонента
о При контрастировании стенки кистозного компонента может напоминать РГНО4. Метастатическое поражение:
• Взрослые пожилого возраста > молодые взрослые
• Часто известна первичная опухольг) Патология:
1. Общие характеристики:
• Этиология:
о Развивается из плюрипотентных клеток субэпендимальной пластинки
2. Стадирование и классификация:
• I степень злокачественности по классификации ВОЗ (grade I)
3. Макроскопические и хирургические особенности:
• Кистозный/солидный характер
4. Микроскопия:
• Два компонента:
о Нейроцитарный: нейроциты формируют нейроцитарные/периваскулярные псевдорозетки
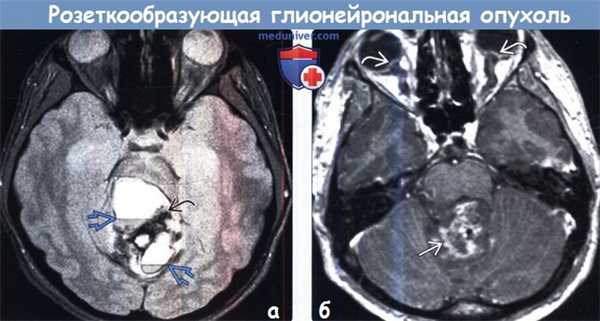
о Астроцитарный: напоминает пилоцитарную астроцитому![Розеткообразующая глионейрональная опухоль (РГНО) на МРТ]()
(а) MPT, Т2*GRE, аксиальный срез: у пациента с жалобами на головную боль и отеком диска зрительного нерва в задней черепной ямке определяется крупное срединное объемное образование поликистозной структуры. Обратите внимание на уровни жидкость-жидкость и участки гипоинтенсивного сигнала, представляющие собой кальцификаты.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: у того же пациента определяется умеренно гетерогенное контрастирование объемного образования в IV желудочке. Обратите внимание на дилатацию оболочек зрительных нервов и приподнятость дисков зрительных нервов вследствие их отека. Интраоперационно была обнаружена розеткообращующая глионейрональная опухоль (РГНО).1. Проявления розеткообразующей глионейрональной опухоли:
• Наиболее частые признаки/симптомы:
о Головная боль, атаксия
• Другие признаки/симптомы:
о Тошнота, головокружение
о 60% пациентов поступают в лечебное учреждение с обструктивной гидроцефалией2. Демография:
• Возраст:
о Взрослые молодого/среднего возраста:
- Средний возраст: - 30 лет
• Пол:
о М:Ж = 1:23. Течение и прогноз:
• Доброкачественный характер, малигнизация не происходит4. Лечение:
• Хирургическое удаление, ± адъювантная терапияе) Диагностическая памятка. Обратите внимание:
• Подозревайте розеткообразующую глионейрональную опухоль (РГНО) при выявлении у молодого взрослого в области IV желудочка хорошо отграниченного от окружающих структур кистозно-солидного объемного образования без перифокального отекаГБУ НИИ нейрохирургии им. Н.Н. Бурденко
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва
ФГБНУ «НИИ нейрохирургии им. акад. Н.Н. Бурденко», Москва, Россия
ГБУЗ МО «Московский областной научно-исследовательский институт акушерства и гинекологии», Москва, Россия, ФГБНУ НИИ нейрохирургии им. Н.Н. Бурденко (дир. — акад. РАН А.А. Потапов), Москва, Россия, Кафедра акушерства и гинекологии ФУВ ГБУЗ МО «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского», Москва, Россия
- РИНЦ AuthorID: 370609
- Scopus AuthorID: 57192157123
- ORCID: 0000-0003-2595-5877
ФГАУ «Научный медицинский исследовательский центр им. академика Н.Н. Бурденко» Минздрава России, Москва, Россия
ФГБУ "Научно-исследовательский институт нейрохирургии им. акад. Н.Н. Бурденко" РАМН
Глионейрональная опухоль с участками нейропиля у ребенка грудного возраста
Журнал: Журнал «Вопросы нейрохирургии» имени Н.Н. Бурденко. 2013;77(2): 50‑56
Горелышев С.К., Матуев К.Б., Шишкина Л.В., Лубнин А.Ю., Рыжова М.В., Яковлев С.Б., Холодов Б.В., Тарасова Е.М. Глионейрональная опухоль с участками нейропиля у ребенка грудного возраста. Журнал «Вопросы нейрохирургии» имени Н.Н. Бурденко. 2013;77(2):50‑56.
Gorelyshev SK, Matuev KB, Shishkina LV, Lubnin AYu, Ryzhova MV, Yakovlev SB, Kholodov BV, Tarasova EM. Glioneuronal tumor with neuropil-like islands in a neonate. Zhurnal Voprosy Neirokhirurgii Imeni N.N. Burdenko. 2013;77(2):50‑56. (In Russ., In Engl.).Глионейрональная опухоль с участками нейропиля (англ. - glioneuronal tumor with neuropil-like islands - GTNI) является редким гистопатологическим подтипом анапластических астроцитом: в англоязычной литературе описано 43 наблюдения, при этом у детей до 18 лет - 4 наблюдения. Нейропиль - эозинофильно окрашенные бесклеточные очаги опухолевой ткани. Эти клетки могут показывать более низкую пролиферативную активность, чем преобладающий глиальный компонент, который характеризуется высокой степенью атипии - Grade III по классификации ВОЗ. Единичные публикации о верификации глионейрональной опухоли с участками нейропиля у детей дополнены наблюдением с локализацией опухоли в боковом желудочке у ребенка грудного возраста, проявившейся клинически (в возрасте 11 мес) гипертензионной симптоматикой. Продемонстрирована возможность радикального удаления этих опухолей, несмотря на большие размеры и малый возраст ребенка. Прогноз у грудных детей со злокачественной глионейрональной опухолью с участками нейропиля, несмотря на радикальность удаления и проводимую полихимиотерапию, может быть крайне неблагоприятным - при внутрижелудочковой локализации возможно прогрессирование процесса в виде имплантации опухоли по эпендиме желудочков.
Глионейрональная опухоль с участками нейропиля (англ. — glioneuronal tumor with neuropil-like islands — GTNI) является редким, сравнительно «молодым» гистопатологическим подтипом анапластических астроцитом и состоит из диффузно-растущих астроцитарных или олигоастроцитарных клеток. Эта опухоль только в последней классификации опухолей ВОЗ (2007) была выделена в новый подтип глиальных опухолей [10] и относится к Grade III степени злокачественности.
С 1999 г., когда впервые J. Teo и соавт. [15] выделили и обозначили GTNI как самостоятельную разновидность новообразований головного мозга, в англоязычной литературе описано 43 наблюдения, гистологически подтвержденных GTNI [1—9, 11—17]. При этом у детей до 18 лет — 4 наблюдения [5, 12]: у 3 (возраст 4, 6 и 8 лет) опухоль локализовалась в больших полушариях головного мозга, у 1 (возраст 15 мес) — в шейном отделе спинного мозга.
Единичные публикации о верификации глионейрональной опухоли с участками нейропиля у детей [5, 12] мы хотим дополнить наблюдением гигантской глионейрональной опухоли боковых и III желудочков у ребенка грудного возраста.
Клиническое наблюдение
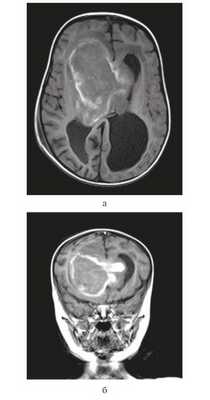
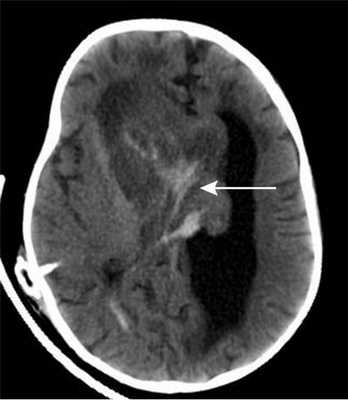
Девочка в возрасте 11 мес. Заболела остро, после перенесенной легкой черепно-мозговой травмы — упала с высоты собственного роста, после чего стала утрачивать приобретенные навыки: перестала стоять, сидеть, появилась вялость, адинамия, срыгивания. При МРТ головного мозга выявлена гигантская опухоль боковых и III желудочков, окклюзионная гидроцефалия (рис. 1).
![]()
Рисунок 1. Магнитно-резонансные томограммы грудного ребенка 11 мес с гигантской внутрижелудочковой опухолью. а — Т1 с контрастным усилением, аксиальный срез, б — Т1 с контрастным усилением, фронтальный срез.
По месту жительства ребенку был установлен вентрикулоперитонеальный шунт, на фоне которого состояние несколько улучшилось — стала активней, аппетит улучшился. При поступлении в Институт нейрохирургии у ребенка развились клонические судороги в левых конечностях с поворотом головы и глаз влево. КТ головного мозга показало наличие свежей крови в строме опухоли, что было расценено, как кровоизлияние в опухоль (рис. 2).
![]()
Рисунок 2. Компьютерная томограмма головного мозга грудного ребенка 11 мес с гигантской внутрижелудочковой опухолью. Кровоизлияние в строму опухоли.
После проведенной интенсивной терапии и стабилизации состояния ребенка для уточнения степени кровоснабженности опухоли была произведена тотальная ангиография сосудов головного мозга — сосудистой сети опухоли не выявлено, дислокация сосудов мозга по гидроцефальному типу (рис. 3).
![]()
Рисунок 3. Тотальная церебральная ангиография сосудов головного мозга у грудного ребенка 11 мес c гигантской внутрижелудочковой опухолью. Сосудистой сети опухоли не выявлено, дислокация сосудов мозга по гидроцефальному типу (a — справа; б — слева).
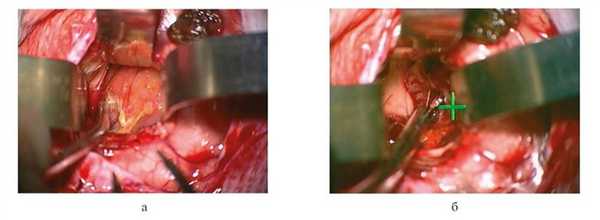
Учитывая наличие у грудного ребенка гигантской опухоли мозга со свежим кровоизлиянием, наличие гипертензионной симптоматики, несмотря на установленный ранее шунт и отсутствие выраженной сосудистой сети опухоли, было решено провести радикальную операцию — удаление опухоли, которая была выполнена 18.06.11. Использовался левосторонний премоторный транскортикальный — трансвентрикулярный доступ. Интраоперационно опухоль была желто-розового цвета, мягкой консистенции, удаление ее осуществлялось в основном вакуумным аспиратором (рис. 4).
![]()
Рисунок 4. Гигантская опухоль бокового желудочка — вид операционной раны через микроскоп. a — внешний вид опухоли, б — этап удаления — видно отсутствие обильного кровотечения в ране.
По мере удаления фрагментов опухоли были обнаружены участки со следами перенесенного кровоизлияния, интенсивного кровотечения не было. Интраоперационные кровесберегающие методики (применение препарата рекомбинантного активированного VII фактора свертывания (НовоСэвен) — контроль коагуляционного гемостаза и интраоперационная аппаратная реинфузия аутоэритроцитов), обычно используемые нами у грудных детей при развитии массивной кровопотери, не применялись. Опухоль была хорошо отграничена от окружающих тканей, за исключением прозрачной перегородки, которую она инфильтрировала. В послеоперационном периоде у ребенка отмечался эпизод гипонатриемии, клинически проявившийся генерализованными судорогами, была проведена медикаментозная коррекция, уровень электролитов нормализовался, судороги не повторялись. Постепенно ребенок активизировался — появилась речевая продукция, стала сидеть, играть, периоды бодрствования увеличились.
Морфологическое исследование выявило опухоль, построенную из мелких клеток со скудной цитоплазмой и округлой формы ядром. Кроме того, в опухоли присутствовали тучные астроциты и четко отграниченные островки нейропиля, содержащие зрелые нейроны с крупным ядром и хорошо видимыми ядрышками (рис. 5, а, б).
![]()
Рисунок 5. Глионейрональная опухоль с островками нейропиля. а — общий вид. ×100; б — островок нейропиля с наличием нейронов. ×400 (а, б — окраска гематоксилином и эозином); в — иммуногистохимическое исследование с синаптофизином. ×200; г — иммуногистохимическое исследование с GFAP. ×200; д — иммуногистохимическое исследование с индексом мечения пролиферативного маркера Ki-67 в ядрах делящихся клеток. ×400. В опухоли имелись участки с плотным расположением клеток, которые чередовались с микрокистозными глиальными участками. Определялись редкие фигуры митозов (2 митоза на 10 полей зрения), некротические изменения и пролиферация эндотелия сосудов отсутствовали.
Иммуногистохимическое исследование выявило положительную экспрессию синаптофизина в островках нейропиля (см. рис. 5, в) и рассеянные по всей опухоли фибриллярные волокна, иммунопозитивные для глиального фибриллярного кислого белка GFAP (см. рис. 5, г). Одновременная экспрессия синаптофизина и GFAP доказывает бифракционную природу опухоли.
Индекс мечения пролиферативного маркера Ki-67 составил 7% (см. рис. 5, д). Таким образом, морфологическая картина и иммунофенотип опухоли соответствовали глионейрональной опухоли с островками нейропиля, Grade III по классификации ВОЗ 2007.
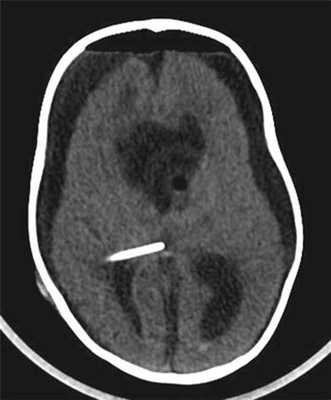
Контрольная КТ головного мозга с контрастным усилением остатков опухоли не выявила (рис. 6).
![]()
Рисунок 6. Контрольная компьютерная томография с контрастным усилением после удаления опухоли. Остатков опухоли не выявлено. Ребенок выписан в удовлетворительном состоянии на 14-е сутки после операции.
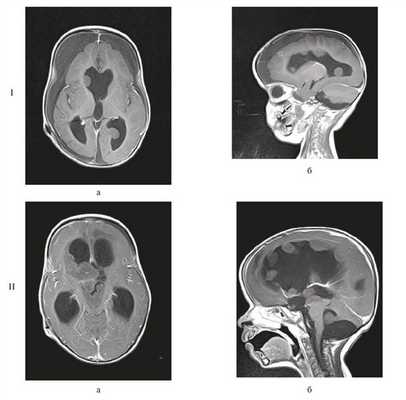
Через 3 нед была проведена полихимиотерапия (ПХТ) по Протоколу Baby-POG, всего проведено 3 цикла. При контрольной МРТ головного мозга выявлено множество узлов опухоли, распространяющихся по желудочковой системе в зоне операции (рис. 7).
![]()
Рисунок 7. МРТ головного мозга. I — после 1-го курса ПХТ (через 2 мес после радикального удаления опухоли); множество опухолевых узлов, распространяющихся по желудочковой системе; II — после 2-го курса ПХТ (через 9 мес после радикального удаления опухоли); метастазирование процесса (в виде многочисленных опухолевых узлов, распространяющихся по всей желудочковой системе). Режим Т1 с контрастным усилением: а— аксиальный срез; б — сагиттальный срез.
Протокол лечения был изменен на индивидуальную схему лечения таргетным препаратом Avastin в сочетании с химиопрепаратом Иринотекан (CAMPTO). Несмотря на проводимую ПХТ, при контрольной МРТ головного мозга выявлено метастазирование процесса в виде многочисленных опухолевых узлов, распространяющихся по всей желудочковой системе. Клинические и МРТ-признаки дисфункции шунта явились показаниями к ревизии и переустановке шунтирующей системы. Состояние ребенка несколько стабилизировалось, после чего был продолжен курс ПХТ. Несмотря на проводимое лечение, состояние ребенка прогрессивно ухудшалось, и девочка умерла спустя 9 мес после радикального удаления.
Одна из первых публикаций, посвященная описанию глионейрональной опухоли с участками, похожими на нейропиль, относится к 1999 г. J. Teo и соавт. [15] при электронно-микроскопическом изучении опухолей полушарной локализации у 4 взрослых пациентов обнаружили в их структуре, наравне с глиальными клетками, участки нейропиля, обычно содержащие нейроцитарные клетки, а иногда и зрелые, появляющиеся нейроны. Нейропиль — эозинофильно окрашенные бесклеточные очаги опухолевой ткани. Обычно, но не всегда, эти клетки показывают более низкую пролиферативную активность, чем преобладающий глиальный компонент, который характеризуется высокой степенью атипии — Grade III по классификации ВОЗ 2007 г. [10].
Считается, что глионейрональные опухоли с участками нейропиля встречаются чаще у взрослых пациентов и локализуются преимущественно в больших полушариях головного мозга [9, 11, 13, 14]. Реже описаны наблюдения с локализацией опухоли в спинном мозге [6, 7], в 1 случае — у ребенка 15 мес жизни [12] — в шейном отделе спинного мозга. Наше наблюдение фактически является первым описанием этой редкой опухоли с локализацией в боковых желудочках, диагностированной у ребенка грудного возраста.
Клинически глионейрональные опухоли с участками нейропиля чаще всего проявляются эпиприпадками, гипертензионной симптоматикой, психическими нарушениями, иногда пирамидной симптоматикой [1, 7, 15]. В нашем наблюдении у ребенка грудного возраста заболевание проявилось после перенесенной легкой черепно-мозговой травмы — появилась гипертензионная симптоматика, ребенок утратил приобретенные навыки.
Рентгенологическая диагностика глионейрональных опухолей с участками нейропиля в литературе описана скудно и традиционно основывается на данных, полученных при КТ и МРТ головного мозга. По данным J. Тео и соавт. [15], компьютерных томограмм глионейрональные опухоли с участками нейропиля представлены хорошо ограниченными опухолями, гиподенсной плотности, как правило, не содержащими петрификаты и кисты. При МРТ в Т1 режиме интенсивность сигнала от опухоли снижена в сравнении с получаемой от коры головного мозга, при контрастировании — опухоль плохо накапливает контраст. В Т2 режиме глионейрональная опухоль с участками нейропиля имеет сигнал гиперинтенсивный. В нашем наблюдении опухоль на компьютерной томограмме головного мозга также имела гиподенсный сигнал, при МРТ головного мозга в режиме Т1 имела гипо-, либо изоинтенсивный сигнал в сравнении с окружающим мозгом, при контрастировании — накапливала контраст по периферии. В режиме Т2 опухоль была неоднородной консистенции, имела как гипо-, так и гиперинтенсивные включения. В нашем наблюдении ангиография не выявила контрастирующуюся сосудистую сеть опухоли (ангиография важна не только с позиции диагностики, но и необходима нейрохирургу для определения риска и объема возможной кровопотери).
Дифференциальный диагноз проводился прежде всего с нейроцитомой, анапластической астроцитомой и эпендимомой.
В лечении глионейрональных опухолей с участками нейропиля методом выбора является радикальное хирургическое удаление с дальнейшим проведением адъювантной (химио- и лучевая) терапии [5, 15]. Хирургическое удаление опухоли в нашем наблюдении было осуществлено с помощью премоторного транскортикального доступа слева. Внешне опухоль желто-розового цвета была хорошо отграничена, обтурировала просветы боковых желудочков, распространяясь в III желудочек. Несмотря на большие размеры опухоли, хирургическое удаление было достаточно комфортным: опухоль была мягкой консистенции, хорошо удалялась вакуумным аспиратором, кровопотеря при удалении минимальная, на многих участках четкой границы с мозговой тканью не прослеживалось, место исходного роста — стенка бокового желудочка.
По данным разных авторов [5, 15], 3-летняя выживаемость колеблется от 50 до 75%. Общеизвестно, что детям грудного возраста лучевая терапия не проводится, описанная в литературе небольшая серия наблюдений облучения пациентов с глионейрональными опухолями головного мозга с участками нейропиля была старшей возрастной группы [5]. В нашем наблюдении, несмотря на проведение после радикального удаления опухоли адъювантной ПХТ, через 2 мес после операции было отмечено прогрессирование процесса в виде продолженного роста опухоли. В литературе имеются единичные наблюдения лептоменингеального метастазирования [7, 12, 14]. Лучевая терапия не проводилась в связи с возрастом ребенка, в результате чего еще через 7 мес больная погибла. Описанный случай указывает на необходимость поиска новых режимов комбинированного лечения данных опухолей, в том числе с использованием высокодозной ПХТ с поддержкой аутотрансплантацией стволовых клеток.
Заключение
Впервые описана глионейрональная опухоль с участками нейропиля с локализацией в боковом желудочке у ребенка грудного возраста, проявившаяся в 11 мес жизни гипертензионной симптоматикой.
Продемонстрирована возможность радикального удаления этих опухолей, несмотря на большие размеры и малый возраст ребенка.
Прогноз у грудных детей со злокачественной глионейрональной опухолью с участками нейропиля, несмотря на радикальность удаления и проводимую ПХТ, может быть крайне неблагоприятным — при внутрижелудочковой локализации возможно прогрессирование процесса в виде имплантации опухоли по эпендиме желудочков.
Благодарность
Авторы выражают искреннюю признательность проф. А.Г. Коршунову за участие в постановке гистологического диагноза.
Комментарий
Данное описание случая из практики С.К. Горелышева и соавт. интересно прежде всего тем, что описываемая глионейрональная опухоль с островками нейропиля — очень редкое новообразование головного мозга. Кроме того, сама дефиниция «глионейрональная опухоль с островками нейропиля» введена в профессиональный лексикон нейропатологов, нейрохирургов и нейроонкологов не так давно. Термин «глионейрональный» в названии опухоли подразумевает, что в классификации новообразований центральной нервной системы ее положение должно быть в разделе «Нейрональные и смешанные нейронально-глиальные опухоли». Однако действующая классификация ВОЗ помещает ее в главу «Анапластическая астроцитома» раздела «Астроцитарные опухоли», что может быть связано с тем, что в этой опухоли преобладает глиальный компонент, а тип ее роста — диффузный. Стоит отметить, что ряд руководств (например, AFIP Atlas of Tumor Pathology, 2007) рассматривает данную опухоль в секции нейрональных и глионейрональных новообразований.
В представленном случае диагностирована глионейрональная опухоль с островками нейропиля III степени злокачественности по классификации ВОЗ, что уже формально относит ее к злокачественным образованиям.
К гистологической злокачественности присоединились такие неблагоприятные факторы, как гигантский размер опухоли и локализация в боковых и III желудочке, что, вероятно, и способствовало очень раннему и мультифокальному метастазированию по желудочковой системе.
Глиома головного мозга: симптомы и лечение
Глиома головного мозга представляет собой наиболее часто встречающийся вид опухоли, растущий из глиальной ткани, которую составляют вспомогательные клетки нервной системы. На долю глиом приходится около 60% всех опухолей, локализованных в головном мозге. Название разновидностей глиом – астроцитом, эпендимом и других происходит от названия клеток, образующих опухоль.
Услуги по диагностике и лечению глиомы головного мозга предлагает ведущий многопрофильный медицинский центр Москвы – Юсуповская больница. Положительные результаты лечения достигаются благодаря высокому профессионализму врачей центра онкологии и передовым технологиям, которые применяются для борьбы с опухолями головного мозга.
![Глиома головного мозга: что это такое?]()
Классификация
- Астроцитомы – самый распространенный тип глиомы, локализованный в белом веществе головного мозга. В зависимости от типа астроцитарная глиома головного мозга может быть фибриллярной (протоплазматической, гемистоцитической), анапластической, глиобластомой (гигантоклеточной, глиосаркомой), пилоцитарной астроцитомой, плеоморфной ксантоастроцитомой и субэпендимарной гигантоклеточной астроцитомой.
- Эпендимомы – могут встречаться в 5-7% случаев опухолей головного мозга, характеризуются типичной локализацией в системе желудочков головного мозга.
- Олигодендроглиомы – составляют от 8 до 10% всех опухолей головного мозга, развиваются из олигодендроцитов.
- Глиома хиазмы - распространяется по зрительному нерву в полость орбиты, может прорасти в гипоталамус, поразить III желудочек головного мозга. Такая опухоль вызывает нарушение эндокринного баланса, обменные расстройства, снижение зрения, характеризуется внутричерепной гипертензией, в зависимости от локализации и размера новообразования.
- Смешанные глиомы – олигоастроцитомы, анапластические олигоастроцитомы.
- Невриномы – составляют от 8 до 10% опухолей.
- Опухоль сосудистого сплетения – редкий вид глиомы, встречающийся в 1-2% случаев.
- Нейроэпителиальная опухоль неясного генеза – в эту группу входит астробластома и полярная спонгиобластома.
- Диффузная глиома ствола головного мозга – опухоль с высокой степенью злокачественности, рак центральной нервной системы. Болеют люди любого возраста, однако опухоль редко встречается у подростков и детей. Прогноз выживаемости при таком типе опухоли плохой. Диффузная глиома развивается в области зоны головного мозга, в которой находятся все важные нервные соединения, обеспечивающие связь анализирующих нервных центров мозга и импульсов костно-мышечного аппарата конечностей. Опухоль очень быстро вызывает паралич.
- Нейрональная и смешанная нейронально-глиальная опухоль – встречается в крайне редких случаях (до 0,5%). К данной группе относят ганглиоцитому, ганглиоглиому, нейроцитому, нейробластому, нейроэпителиому).
- Глиоматоз головного мозга.
Степени
Существует классификация ВОЗ, согласно которой глиомы подразделяются на четыре степени:
- I степень – медленно растущая глиома доброкачественного характера, которая ассоциируется с долгим сроком продолжительности жизни;
- II степень – медленно растущая «пограничная» глиома мозга, которая имеет тенденцию к переходу в III и IV степень;
- III степень – глиома злокачественного характера;
- IV степень – быстрорастущая глиома головного мозга: продолжительность жизни пациентов с таким диагнозом значительно сокращается.
Симптомы
Симптоматика глиомы головного мозга зависит от локализации опухоли, её размеров, она состоит из общемозговых и очаговых симптомов.
Наиболее часто глиома головного мозга проявляется упорными и постоянными головными болями, при которых у больных возникает тошнота и рвота, после которой не наступает облегчение, а также судорожным синдромом.
Помимо этого, в зависимости от того, какой отдел мозга поражен глиомой, у больных нарушается речь, ослабевают мышцы, может наблюдаться появление парезов и параличей рук или ног, лица и других частей тела. Может нарушаться зрительная или осязательная функция, координация походки и движений.
Может измениться психика, часто отмечается развитие поведенческих расстройств. Кроме того, у больных с глиомами мозга нарушается память и мышление. Вследствие нарушения циркуляции ликвора развивается внутричерепная гипертензия и гидроцефалия.
![58bd4831378dd0c2a6c2df166d980a84.jpg]()
Диагностика
Диагностика глиомы головного мозга основывается на результатах тщательного неврологического обследования и других специальных диагностических исследований.
В первую очередь врач центра онкологии Юсуповской больницы проводит оценку состояния рефлексов и кожной чувствительности, двигательной функции конечностей. При наличии жалоб больного на ухудшение зрительной функции ему назначается консультация врача-офтальмолога.
Нервно-мышечная система оценивается с помощью инструментальных методов диагностики – электромиографии и электронейрографии. Кроме того, проводится люмбальная пункция, позволяющая выявить атипичные клетки в цереброспинальной жидкости. Данное исследование применяют также для проведения вентрикулографии и пневмомиелографии.
Огромное значение в диагностике опухолей мозга имеют современные методы визуализации, обеспечивающие получение послойного изображения тканей головного мозга. К ним относят компьютерную томографию (КТ), магнитно-резонансную томографию (МРТ). Данные исследования считаются довольно безопасными и очень информативными, с их помощью определяется локализация, размер, форма и структура новообразования.
Для определения смещения срединных структур головного мозга проводится ультразвуковое исследование мозга (М-эхо).
Дополнительно может быть назначено проведение церебральной контрастной ангиографии (рентгеновского исследования сосудов мозга), электроэнцефалографии, сцинтиграфии и ПЭТ.
Лечение
Как любое злокачественное опухолевое образование, глиома головного мозга лечится тремя основными методами, которые используются в современной онкологии, – с помощью хирургического вмешательства, лучевой терапии (в том числе радиохирургии) и химиотерапии.
Золотым стандартом лечения глиомы головного мозга является хирургическое лечение. При условии операбельности опухоли проводится операция по удалению новообразования.
До операции и после неё проводится лучевая терапия. При неоперабельных опухолях (если глиома локализована в труднодоступном месте) данный метод применяется как отдельный. На сегодняшний день традиционную лучевую терапию заменила стереотаксическая – радиохирургия.
Химиотерапевтическое лечение глиомы может применяться как в дооперационный, так и в послеоперационный период.
Хирургическое лечение
Операция по удалению злокачественной глиомы является открытой, предполагающей трепанацию черепа, при которой вскрывается черепная коробка. Основная цель хирургического вмешательства – удалить максимальный объем опухоли, оставив нетронутыми здоровые ткани головного мозга, тем самым предотвращая неврологические нарушения. Определенная локализация глиом позволяет достичь эффекта хирургического лечения до 98%.
Ни одна операция по удалению опухоли не гарантирует стопроцентного результата, так как всегда имеется вероятность, что в тканях головного мозга остались раковые клетки. Однако хирургическое вмешательство обеспечивает устранение сдавления окружающих тканей головного мозга и симптоматики глиомы, а также восстановление циркуляции ликвора, если имеется внутричерепная гипертензия.
Эффективность хирургического лечения глиомы мозга во многом зависит от мастерства и опыта оперирующих специалистов. Лечение опухолей головного мозга в центре онкологии Юсуповской больницы проводится с применением высокоточных томографов и нейронавигаторов, благодаря чему вероятность развития рецидива заболевания сводится к минимуму.
Лучевая терапия
Проведение лучевой терапии может быть назначено перед хирургическим вмешательством для уменьшения размеров опухоли перед её иссечением, либо после операции для уничтожения всех оставшихся опухолевых клеток.
Кроме того, данный метод может использоваться как самостоятельный при локализации опухоли в труднодоступном месте, что препятствует её хирургическому удалению. В таком случае лучевая терапия не способствует полному уничтожению опухоли, однако может значительно приостановить её рост.
Традиционная лучевая терапия сопровождается рядом нежелательных эффектов: у больных возникает тошнота, снижается аппетит, повышается утомляемость. В месте лучевого воздействия высока вероятность выпадения волос и развития лучевого дерматита. Как правило, побочные действия лучевой терапии проявляются через 10-14 дней после облучения.
Кроме того, известны и поздние осложнения радиоактивного облучения – у пациентов нарушается память в разной степени, может развиться радиационный некроз (вокруг омертвевших тканей опухоли образуется рубцовая ткань).
Радиохирургия
Ввиду того, что хирургическое лечение опухолей головного мозга не является гарантом полного излечения, после операции может случится рецидив заболевания. Поэтому целесообразно применение дополнительных методов лечения – лучевой терапии и химиотерапии. Как правило, рецидивы локализуются на границах здоровой ткани с областью, где было удалено новообразование. В таких случаях рекомендуется использовать радиохирургию: кибер-нож, гамма-нож, новалис.
Радиохирургия является инновационной методикой лучевой терапии, суть которой заключается в облучении глиомы пучком радиации с различных углов, что обеспечивает попадание радиации на опухоль и минимальное облучение мягких тканей.
В ходе процедуры положение головы больного и локализация опухоли постоянно контролируется с помощью компьютерной или магнитно-резонансной томографии, благодаря чему пучок радиации направляется исключительно на злокачественное новообразование.
Данный метод отличается неинвазивностью, так как никаких разрезов для его выполнения не требуется. Благодаря этому отсутствует риск развития интраоперационных осложнений и побочных эффектов, связанных с традиционной лучевой терапией.
Помимо этого, радиохирургия является абсолютно безболезненным методом, не требующим применения анестезии и проведения подготовительных мероприятий, отсутствует и восстановительный период. Единственное ограничение к радиохирургии - размеры новообразования.
Важно понимать, что эффект от лучевой терапии наступает постепенно, в отличии от хирургического вмешательства. Однако радиохирургия зачастую является единственным альтернативным методом лечения неоперабельных глиом головного мозга.
Лечение глиомы в Юсуповской больнице
Врачи-онкологи Юсуповской больницы владеют колоссальным опытом и эффективными методиками лечения онкологических недугов. Для каждого пациента составляется индивидуальная программа лечения, основанная на результатах тщательного диагностического обследования. Центр онкологии Юсуповской больницы оснащен инновационным оборудованием для проведения качественной диагностики и лечения глиом и других опухолей головного мозга.
Запись на консультацию онколога проводится по телефону Юсуповской больницы или онлайн на сайте через форму обратной связи. Врач-координатор ответит на все ваши вопросы и расскажет о стоимости медицинских услуг и условиях госпитализации пациента.
Читайте также:
- краниофарингиома
- шваннома (неврилеммома, невринома)
- генетические определенные
- медуллобластома
- IDH немутантный тип
- IDH-мутантный тип
- диффузная астоцитома