Папиллярная карцинома щитовидной железы - патогенез, прогноз
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Папиллярный рак щитовидной железы – самая распространенная разновидность карциномы щитовидной железы. Характеризуется относительно благоприятным течением. Первым проявлением обычно становится безболезненный узел в области поражения. При прогрессировании процесса возможны затруднения глотания и дыхания, першение и боли в горле, увеличение шейных лимфоузлов. При постановке диагноза используют данные радиоизотопного сканирования, УЗИ щитовидной железы, биопсии и других исследований. Лечение – полная или частичная тиреоидэктомия, послеоперационная терапия с использованием радиоактивного йода, заместительная гормонотерапия.
Общие сведения
Папиллярный рак щитовидной железы – самый распространенный и наиболее благоприятно протекающий тип онкологического поражения щитовидной железы. Отличается медленным ростом и низкой склонностью к метастазированию (за исключением метастазов в регионарные лимфоузлы, которые, по различным данным, обнаруживаются у 30-60% больных). Составляет около 75% от общего количества карцином щитовидной железы. Может возникать в любом возрасте, в том числе, в раннем детском. Чаще всего диагностируется у пациентов 30-50 лет. Мужчины страдают в 2,5 раза реже женщин.
Папиллярный рак щитовидной железы считается прогностически относительно благоприятным онкологическим заболеванием, средняя продолжительность жизни после проведения хирургического вмешательства составляет 10-15 и более лет. У детей отмечается более агрессивное течение по сравнению с взрослыми, нередко выявляются метастазы не только в лимфоузлы, но и в отдаленные органы. Лечение проводят специалисты в области онкологии и эндокринологии.
Причины
Причины возникновения папиллярного рака щитовидной железы точно не выяснены. Установлено, что в подавляющем большинстве случаев развитие опухоли вызывается соматическими мутациями. В отдельных случаях выявляются врожденные генетические аномалии. Наиболее распространенными генными модификациями при папиллярном раке щитовидной железы являются мутации генов BRAF и RET/PTC. Мутация RET/PTC обнаруживается у 20%, мутация BRAF – у 40-70% пациентов. В настоящее время проводятся исследования по выявлению и изучению других измененных генов, провоцирующих образование папиллярной аденокарциномы щитовидки.
В числе факторов, повышающих риск развития рака, специалисты указывают доброкачественные опухоли щитовидной железы (пролиферирующую цистаденому, аденому, зоб), дефицит йода в организме, проживание в районах с неблагоприятной экологической обстановкой, предшествующую лучевую терапию по поводу других онкологических заболеваний, гормональные нарушения, женский пол и наследственную предрасположенность.
Патологическая анатомия
Злокачественное новообразование обычно одиночное, в отдельных случаях выявляются множественные узлы. Опухоль имеет смешанное папиллярно-фолликулярное строение, ее диаметр колеблется от нескольких миллиметров до 5 и более сантиметров. Капсула обычно отсутствует. При гистологическом исследовании папиллярного рака щитовидной железы выявляется структура, напоминающая ветвящиеся стебли. Основа стеблей представлена васкуляризированной соединительной тканью. Стебли выстланы цилиндрическим и кубическим эпителием с крупными ядрами. Отмечается незначительное количество митозов.
В некоторых стеблях сосуды отсутствуют, эпителиальные клетки имеют признаки атрофии. В центральной части папиллярного рака щитовидной железы могут обнаруживаться рубцы и участки кальцификации. Метастазирование осуществляется преимущественно лимфогенным путем. Клетки неоплазии могут распространяться по лимфатическим сосудам как внутри щитовидной железы, так и за ее пределами, поражая регионарные лимфоузлы. Отдаленные метастазы при папиллярном раке щитовидной железы выявляются редко, их основой обычно становится фолликулярная часть опухоли. Паппиллярные элементы новообразования не выделяют гормонов, фолликулярные могут проявлять гормональную активность.
Классификация
В клинической практике используют традиционную четырехстадийную классификацию:
- I стадия – определяется локальная опухоль, не вызывающая внешней деформации органа и не распространяющаяся на капсулу щитовидной железы. Метастазы отсутствуют.
- IIа стадия – папиллярный рак щитовидной железы вызывает внешнюю деформацию органа, но не распространяется за его пределы. Метастазы отсутствуют.
- IIб стадия – выявляется одиночный узел в сочетании с лимфогенными метастазами на стороне поражения.
- III стадия – папиллярный рак щитовидной железы прорастает капсулу либо сдавливает близлежащие органы (гортань, пищевод), определяются двухсторонние метастазы в регионарных лимфоузлах.
- IV стадия – новообразование прорастает соседние органы, обнаруживаются лимфогенные и гематогенные метастазы.
Симптомы папиллярного рака щитовидной железы
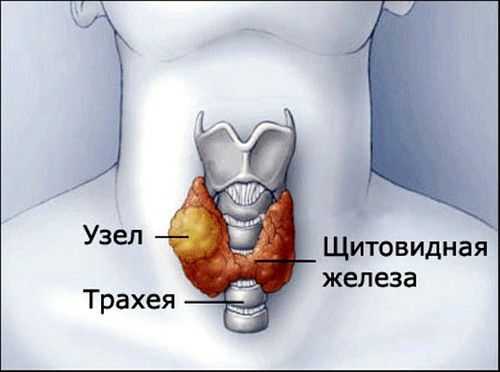
Новообразование достаточно долго может протекать бессимптомно. Поводом для первого обращения к врачу нередко становится случайно обнаруженный узел в области щитовидной железы. Папиллярный рак достаточно часто образуется на фоне доброкачественных неоплазий, поэтому начальные стадии заболевания могут пройти для больного незамеченными. Иногда подозрение на развитие злокачественной неоплазии возникает при проведении очередного осмотра, когда эндокринолог обнаруживает быстрое изменение размера и структуры доброкачественной опухоли.
Обычно папиллярный рак щитовидной железы выявляется в нижней части одной из долей, реже пальпируется в области перешейка с распространением на обе доли. Неоплазии размером менее 1 см могут не прощупываться. На начальных стадиях опухоль подвижная, плотная, с гладкой или немного неровной поверхностью. При прогрессировании процесса узел увеличивается в размере, становится бугристым, распространяется на значительную часть щитовидки и теряет подвижность. При сдавлении органов, расположенных за щитовидной железой, возникают затруднения глотания, одышка, першение в горле и изменения голоса.
При дальнейшем распространении папиллярного рака щитовидной железы возникает увеличение лимфоузлов на стороне поражения. Иногда увеличенные лимфоузлы становятся первым симптомом болезни. Как правило, регионарные метастазы долгое время остаются покрытыми капсулой, поэтому сохраняют подвижность. В результате местного агрессивного роста в процесс вовлекаются мягкие ткани шеи. Возникает внешняя деформация, отмечается расширение подкожных вен. На поздних стадиях у некоторых пациентов выявляется отдаленное метастазирование в кости и легкие.
Диагностика
Диагноз устанавливают с учетом жалоб, данных осмотра, лабораторных и инструментальных исследований. Поводом для направления больных на обследование служит появление бугристого узла в области щитовидной железы или быстрое увеличение уже существующей доброкачественной опухоли. Пациентам с подозрением на папиллярный рак назначают УЗИ щитовидной железы и радиоизотопное сканирование с использованием радиоактивного йода. Обе методики дают возможность подтвердить наличие опухолевидного образования и оценить его распространенность, но не позволяют определить степень злокачественности.
Окончательный диагноз папиллярный рак щитовидной железы выставляется на основании тонкоигольной биопсии с последующим определением морфологической структуры полученного образца ткани. Биопсию проводят под контролем УЗИ. В отдельных случаях при отсутствии выраженной клинической симптоматики и отрицательном результате цитологического исследования забор материала выполняют во время хирургического вмешательства. Ткань отправляют на срочное гистологическое исследование, по результатам исследования определяют объем операции.
Анализ крови на гормоны в подавляющем большинстве случаев неинформативен, поскольку гормональную активность проявляют всего около 1% папиллярных раков щитовидной железы. Для оценки распространенности первичной опухоли выполняют ларингоскопию. Паралич голосовой связки на стороне поражения является признаком прорастания возвратного нерва. При проведении бронхоскопии оценивают выраженность сужения трахеи. По показаниям проводят контрастную рентгенографию пищевода. При подозрении на отдаленное метастазирование больных направляют на сцинтиграфию костей скелета, рентгенографию и КТ органов грудной клетки.
Лечение и прогноз при папиллярном раке щитовидной железы
Лечение хирургическое. В зависимости от распространенности онкологического процесса выполняют полную или частичную тиреоидэктомию в сочетании с одно- или двухсторонней лимфаденэктомией. В послеоперационном периоде пациентам с папиллярным раком щитовидной железы назначают терапию с использованием радиоактивного йода. Данная методика позволяет уменьшать вероятность развития местных рецидивов, в ряде случаев устранять метастазы в легких и существенно замедлять рост вторичных очагов в костной ткани. На поздних стадиях папиллярного рака щитовидной железы иногда применяют лучевую терапию. При выраженном сдавлении трахеи осуществляют трахеостомию. Больным, перенесшим тотальную тиреоидэктомию, до конца жизни требуется заместительная гормонотерапия тироксином.
Прогноз при папиллярном раке щитовидной железы достаточно благоприятный. При отсутствии отдаленных метастазов до 5 лет с момента постановки диагноза удается дожить 97% больных, до 10–88% больных, до 15–75% больных. При метастазировании в кости и легкие прогноз ухудшается, однако у многих пациентов удается добиться продолжительной ремиссии. Летальный исход в возрасте до 50 лет наблюдается редко. Смерть обычно наступает при рецидивировании первичной опухоли. Больным, перенесшим папиллярный рак щитовидной железы, необходимо проходить регулярные осмотры эндокринолога, УЗИ и анализы крови на гормоны (для определения адекватности заместительной терапии и выявления гормонально активных отдаленных метастазов).
Аденома щитовидной железы - симптомы и лечение
Что такое аденома щитовидной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Лукьянова Сергея Анатольевича, хирурга-эндокринолога со стажем в 18 лет.
Над статьей доктора Лукьянова Сергея Анатольевича работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Аденома щитовидной железы — доброкачественная, часто бессимптомная опухоль, расположенная в щитовидной железе. Представляет собой узел в фиброзной капсуле, состоящий из железистых клеток. Аденома щитовидной железы (узелки в щитовидной железе) в той или иной форме встречается почти у каждого второго человека [12] .
По классификации ВОЗ, самой распространённой формой аденомы щитовидной железы является фолликулярная форма аденомы [14] . Другие формы новообразований щитовидной железы могут иметь злокачественных характер. По результатам исследований, у 4-7% обратившихся за помощью пациентов, у которых были обнаружены узлы в щитовидной железе, был диагностирован в дальнейшем рак щитовидной железы [13] .
У большинства пациентов с фолликулярной аденомой отсутствуют нарушения функции щитовидной железы. Приблизительно 1% фолликулярных аденом являются "токсическими аденомами". Это значит, что они вызывают гипертиреоз — состояние, при котором гормоны щитовидной железы начинают вырабатываться сверх нормы. Гипертиреоз обычно не возникает до тех пор, пока фолликулярная аденома не вырастет до размеров более 3 см.
Причины возникновения аденомы щитовидной железы изучены недостаточно. Основные предположения о факторах, провоцирующих развитие заболевания: генетическая предрасположенность, повышенная выработка гормонов щитовидной железы, генные мутации. В некоторых случаях можно связать появление аденомы с длительным дефицитом йода.
Фолликулярную аденому щитовидной железы важно при диагностике отличать от фолликулярной карциномы — одного из видов рака щитовидной железы. Фолликулярная карцинома встречается в 10 % всех случаев злокачественных новообразований щитовидной железы в тех географических регионах, где присутствует достаточно йода в продуктах питания, и в 25-40 % случаях злокачественных новообразований щитовидной железы в областях йодного дефицита [3] [9] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы аденомы щитовидной железы
Большинство опухолей щитовидной железы не вызывают никаких симптомов.
Симптомы аденомы щитовидной железы больших размеров
Если опухоль растёт быстро, она может вызвать припухлость на шее — это приводит к нарушениям дыхания, одышке, проблемам при глотании и появлению боли.
Симптомы токсической аденомы щитовидной железы
Часть узлов производят избыточное количество тироксина — основного гормона щитовидной железы. В этом случае развивается токсическая фолликулярная аденома (её симптом — частый пульс).
На более поздних стадиях развития токсической фоликулярной аденомы появляются:
- снижение работоспособности;
- быстрая утомляемость;
- приливы и ознобы;
- снижение веса без соблюдения диеты и специальных упражнений (редко);
- повышенное потоотделение ладоней [15] .
Со стороны сосудов и сердца — тахикардия, которая плохо поддаётся лечению антиаритмическими препаратами, и головная боль.
Со стороны нервной системы — сонливость, бессонница, апатия, депрессия.
У пациентов с фолликулярной аденомой образуется узел в щитовидной железе, который пальпируется при осмотре или виден при использовании визуализирующих методов исследования (УЗИ, МРТ, МСКТ). Большинство пациентов с аденомой имеют непальпируемый узелок, и для его выявления требуется дополнительная диагностика.
Симптомы со стороны органов зрения для аденомы щитовидной железы нехарактерны.
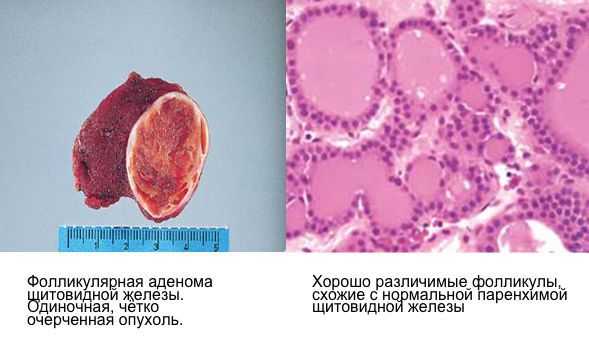
Патогенез аденомы щитовидной железы
Функционирующие (токсические) фолликулярные аденомы возникают в результате моноклонального расширения фолликулярных клеток щитовидной железы с высокой распространенностью активирующих мутаций в гене рецептора ТТГ (гормона гипофиза, регулирующего функцию щитовидной железы) и реже в гене стимулирующего аденилатциклазу G Альфа-белка, что приводит к увеличению секреции тиреоидных гормонов независимо от ТТГ [4] .
Для понимания того, какая разница существует между патогенезом доброкачественных опухолей в щитовидной железе и рака, нужно учитывать, что пусковым механизмом развития опухоли является мутация в определенных генах. Примерно 80% фолликулярных карцином содержат мутации гена саркомы RAS [1] . Также установлено, что четыре микроРНК (miR-192, miR-197, miR-328 и miR-346) имеют значительно большую экспрессию в фолликулярной карциноме, чем в фолликулярной аденоме [2] .
Считается, что дефицит йода и эндемический зоб являются факторами, предрасполагающими к развитию фолликулярной опухоли. Добавление йодида в рацион питания приводит к снижению заболеваемости фолликулярным раком и аденомой щитовидной железы [11] .
Классификация и стадии развития аденомы щитовидной железы
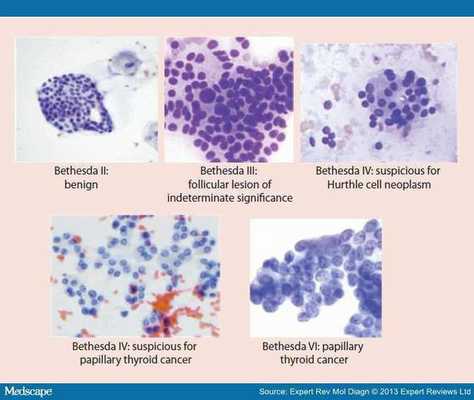
Чтобы понять до операции, насколько опасен узел, хирурги-эндокринологи в настоящее время пользуются цитологической системой Bethesda. В соответствии с клиническими рекомендациями врачам необходимо использовать 6 стандартных категорий цитологических заключений современной международной классификации:
I категория — малоинформативная пункция (выставляется при недостаточности материала или наличия лишь кистозного и коллоидного компонента), в ряде случаев требует повторное пунктирования узла.
II категория — доброкачественное образование (коллоидные и аденоматозные узлы, хронический аутоиммунный тиреоидит, подострый тиреоидит), чаще всего удалять такой узел нет необходимости.
III категория — атипия неопределенного значения (сложная для интерпретации пункция с подозрением на опухолевое поражение), требуется повторить пункцию через 2-3 месяца.
IV категория — фолликулярная неоплазия или подозрение на фолликулярную неоплазию. Такой узел желательно удалять.
V и VI категория — подозрение на злокачественную или злокачественная опухоль (подозрение на папиллярный рак, на медуллярный рак, на метастатическую карциному или лимфому). При данном заключении оперировать нужно обязательно.
Формы патологии
После операции окончательно определяется тип фолликулярной неоплазии по следующей классификации: гистологическая классификация фолликулярных неоплазий (ВОЗ, 2017) [14]
Доброкачественные опухоли
- фолликулярная аденома;
- гиалинизирующая трабекулярная опухоль;
- фолликулярная опухоль неопределенного злокачественного потенциала;
- высокодифференцированная опухоль неопределенного злокачественного потенциала;
- неинвазивная фолликулярная опухоль с ядрами папиллярного типа.
Выделяют гистологические подтипы фолликулярной аденомы: папиллярную, онкоцитарную, атипичную, оксифильную. Это доброкачественные опухоли, поэтому принципиального значения, какой именно подтип выявлен, нет.
Токсическая фолликулярная аденома развивается при избыточном производстве тироксина — основного гормона щитовидной железы.
Злокачественные опухоли
- фолликулярная карцинома, минимально инвазивная;
- фолликулярная карцинома, инкапсулированная с сосудистой инвазией;
- фолликулярная карцинома, широкоинвазивная.
Осложнения аденомы щитовидной железы
В большинстве случаев аденомы щитовидной железы не представляют никакой угрозы для жизни и здоровья пациента, если в результате исследования было установлено, что опухоль точно доброкачественная. Аденома никогда не может переродиться в рак [1] . Это связано с тем, что любая опухоль моноклинальная: она развивается из одной единственной клетки, и вероятность того, что миллионы клеток, из которых состоит фолликулярная аденома, вдруг переродятся в злокачественные, практически равна нулю.
Однако если фолликулярная аденома вырастает до больших размеров (более 4 см), то она сдавливает органы шеи – трахею, пищевод и окружающие их сосуды.
Если фолликулярная аденома вызывает избыточное производство гормонов щитовидной железы, при отсутствии своевременного лечения возможны осложнения со стороны сердечно-сосудистой системы: инсульты, инфаркты, артериальная гипертензия.
Самое грозное осложнение гормонально-активной фолликулярной аденомы — это тиреотоксический криз. Спровоцировать его могут инфекционные заболевания, стресс, большая физическая нагрузка. Криз проявляется резким обострением всех симптомов гипертиреоза: лихорадкой, выраженной тахикардией, проявлениями сердечной недостаточности, вплоть до развития коматозного состояния и летального исхода. Однако при своевременном обращении к врачу в случае тиреотоксического криза состояние пациента значительно улучшается в течение нескольких дней.
Диагностика аденомы щитовидной железы
К кому обратиться
При подозрении на аденому щитовидной железы следует обратиться к врачу-эндокринологу. На осмотре у эндокринолога узлы больших размеров заметны визуально. Для уточнения диагноза доктор назначит анализы и выпишет направление на УЗИ.
Что нужно обследовать
Какие анализы необходимы
Если фолликулярная аденома щитовидной железы выявлена впервые, то достаточно определить уровень тиреотропного гормона (ТТГ) и тироксина (свободного Т4). Если они в норме, то контролировать их в дальнейшем не обязательно. Если врач назначил лечение, то контроль гормонов проводится индивидуально.
Инструментальная диагностика
УЗИ — это основной метод выявления аденом щитовидной железы. С помощью УЗИ можно следить за аденомой во времени (есть рост или нет). Для диагностики аденомы проводят тонкоигольную аспирационную биопсию под УЗИ-контролем с последующим (при необходимости) молекулярно-генетическим исследованием.
КТ или МРТ проводятся крайне редко, например, когда есть подозрение на загрудинное расположение аденомы щитовидной железы.
Единственным показанием к проведению сцинтиграфии щитовидной железы при обнаружении в ней аденомы является синдром гипертиреоза (повышенное содержание Т4 и Т3 и сниженный ТТГ).
При выявлении узлов в щитовидной железе необходимо исключить рак щитовидной железы. С этой целью проводят пункцию (биопсию) щитовидной железы. Во время пункции очень тонкая игла под УЗИ-контролем вводится в узел, чтобы получить из него клетки. Эта простая процедура проходит быстро и практически безболезненно. Далее образец клеток из узла щитовидной железы отправляется цитопатологу, который определяет, является ли узел доброкачественным или злокачественным.
Как обследовать:
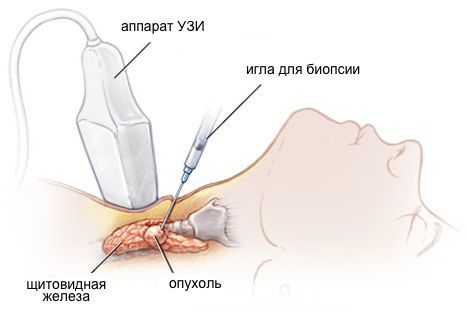
Иногда в результате этой процедуры ставится “неопределенный" диагноз — цитолог не может сказать, являются ли клетки узла доброкачественными или злокачественными. В этом случае, после проведения биопсии, пациент получает заключение "Цитологическая картина фолликулярной опухоли или фолликулярной неоплазии", относящееся к 4 классу по классификации Bethesda. Пациенты с неопределёнными фолликулярными опухолями имеют риск выявления злокачественного процесса около 15-30%, в связи с чем в данный момент всем пациентам с подобным цитологическим заключением рекомендуется проведение операции. При этом от 70% до 80% узлов щитовидной железы в конечном итоге по результатам послеоперационного гистологического исследования оказываются доброкачественными, а сама операция — диагностической.
Риск послеоперационных осложнений и послеоперационный гипотиреоз, требующий пожизненной заместительной гормональной терапии, существенно снижают качество жизни пациентов. К этому следует добавить психологическую потерю здоровья и неудобство, связанное с необходимостью частых визитов к врачу [5] . Финансовые потери, связанные с неоправданными операциями на щитовидной железе, также значительны [6] .
Молекулярно-генетические панели
С целью улучшения предоперационной диагностики узловых образований щитовидной железы в последние 5 лет за рубежом были разработаны различные молекулярно-генетические панели (Afirma-GEC, ThyroSeq v2, ThyGenX/ThyraMIR). Исследования показывают, что при получении заключения "доброкачественно" по результатам этих тестов вероятность выявления рака щитовидной железы составляет менее 4% (как при доброкачественном цитологическом заключении Bethesda 2 класса), а это значит, что при получении подобного заключения пациентам можно рекомендовать наблюдение вместо операции [7] [8] . Опыт применения этих панелей в РФ пока что незначительный и подразумевает необходимость отправки биологического материала в другую страну.
Лечение аденомы щитовидной железы
Фолликулярная аденома щитовидной железы является доброкачественной опухолью. Если она не выделяет избыточное количество тироксина и не вызывает сдавления органов шеи, то её не нужно удалять и можно оставить под наблюдением. Наблюдаться пациенту предстоит пожизненно — невозможно предсказать, будет ли фолликулярная аденома увеличиваться со временем и появится ли её гормональная активность. Тем не менее, наблюдение значительно безопаснее, чем оперативное лечение, после которого часто требуется пожизненный прием гормональных препаратов. Основная проблема в том, что не во всех случаях можно узнать, является ли опухоль доброкачественной или злокачественной лишь на основании цитологического исследования. До последнего времени удаление пораженной доли щитовидной железы являлось окончательным вариантом лечения для пациентов с доброкачественной фолликулярной аденомой. Однако применение молекулярно-генетических панелей в дооперационной диагностике может в корне поменять эту тактику. В США и Европе генетическое типирование уже стало широко применяться, в нашей же стране эта методика только зарождается [7] .
Медикаментозное лечение
Пациенты с одиночным токсическим узлом, который чаще всего является функционирующей фолликулярной аденомой, могут лечиться йодом-131 или односторонней лобэктомией щитовидной железы. При токсической аденоме щитовидной железы (болезни Пламера) необходим приём тиреостатических препаратов. Их назначают при подготовке перед операцией.
Подготовка к операции при тиреотоксической аденоме
Если аденома является гормонально-активной (токсическая аденома, болезнь Пламера), то перед операцией необходимо снизить уровень гормонов щитовидной железы. Если гормоны изначальное в норме, то подготовка ничем не отличается от подготовки при обычных плановых оперативных вмешательствах.
Хирургическое лечение аденомы щитовидной железы
Удаление аденомы щитовидной железы показано в следующих случаях:
- аденома щитовидной железы является гормонально-активной (токсическая аденома, болезнь Пламера);
- сдавлены органы шеи;
- по пункции или по молекулярно-генетическому исследованию, например ThyroidINFO, есть большие подозрения на рак щитовидной железы.
Операция может быть выполнена:
- обычным "открытым" способом;
- малоинвазивным доступом — MIVAT, когда аденому удаляют через небольшой разрез на шее;
- эндоскопическим способом — ABBA, в этом случае аденому удаляют через небольшой разрез в подмышечной области, после операции на шее не остаётся рубцов.
Реабилитация после операции
После "открытой" операции пациент находится в стационаре 5-7 дней, средний срок нетрудоспособности — до 30 дней. При малоинвазивных и эндоскопических операциях — один день в стационаре и пять дней на больничном.
Другие методы при невозможности хирургического лечения. Лечение народными средствами
Операция — основной метод лечения аденомы щитовидной железы. Также для лечения аденомы щитовидной железы назначают йод-131. Применение средств народной медицины может негативно влиять на здоровье пациентов из-за отказа от своевременного эффективного лечения.
Прогноз. Профилактика
Прогноз при точно установленной доброкачественности аденомы щитовидной железы благоприятный — пациенту необходимо будет лишь проходить регулярное наблюдение и контролировать рост опухоли. Прогноз при фолликулярном раке щитовидной железы в большей степени зависит от своевременности оперативного лечения. Поэтому если выявлен даже небольшой узел в щитовидной железе, необходимо как можно быстрее обратиться к врачу, чтобы исключить этот диагноз.
С целью профилактики развития фолликулярной аденомы щитовидной железы необходимо следить за нормальным уровнем тиреодных гормонов. Для этого достаточно раз в год контролировать уровень ТТГ в крови.
Рекомендации по образу жизни для пациентов с аденомой щитовидной железы
Если пациент проживает в йододефицитном регионе, то не лишним будет приём препаратов йода [11] . Также необходимо соблюдать ряд несложных правил: укреплять иммунитет, защищать организм от различных патологий, нарушающих работу иммунной системы, заботиться о своем здоровье, выбирать правильное питание и соблюдать здоровый образ жизни, по возможности оградить себя от стрессов, обеспечивая полноценный отдых и сон.
Киста щитовидной железы - симптомы и лечение
Что такое киста щитовидной железы? Причины возникновения, диагностику и методы лечения разберем в статье доктора Матвеева М. В., эндокринолога со стажем в 8 лет.
Над статьей доктора Матвеева М. В. работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Киста щитовидной железы — это полое образование, содержащее жидкость, которое является разновидностью узла щитовидной железы. Примерно 90% кист являются доброкачественными и не имеет способности к малигнизации (озлокачествлению).
Краткое содержание статьи — в видео:
По литературным данным, около 25% от всех образований щитовидной железы являются кистами или частично кистозным содержимым. В чистом виде кисты встречаются у 7% взрослых и 1,5% детей и подростков. [1]
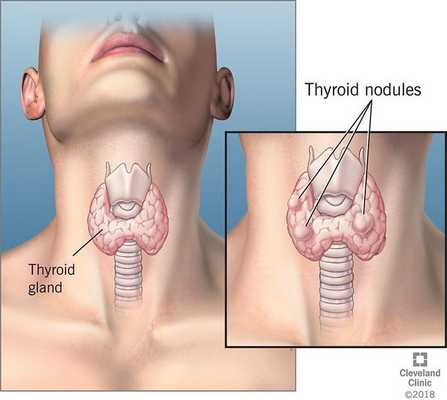
Причины возникновения кист щитовидной железы до сих пор остаются неясными. Чаще всего их развитие связано с: [2]
- недостатком йода и селена;
- генетической предрасположенностью;
- гормональным дисбалансом во время полового созревания, беременности или менопаузы;
- воздействием различных токсических веществ (например, фенолов, парабенов, свинца, ртути и других);
- экологическими проблемами (излучение, пища с вредными пищевыми добавками).
Факторами-триггерами, запускающими механизм формирования кист, являются:
- психоэмоциональные нарушения, стресс;
- нарушения со стороны эндокринных желёз;
- снижение иммунитета или системные аутоиммунные заболевания.
Кисты щитовидной железы также могут развиться на фоне других заболеваний:
- повышенный выработка гормонов Т3 и Т4 при гипертиреозе;
- снижение функции щитовидной железы при гипотиреозе, характеризующееся дистрофией железистой ткани;
- гиперплазии (патологическое увеличение) щитовидной железы вследствие йододефицита;
- тиреоидит — аутоиммунный или воспалительный (бактериальный, вирусный) процесс, приводящий к лимфоцитарной инфильтрации (скоплению лимфоцитов) и изменяющий архитектонику щитовидной железы (реже с формированием кист);
- дегенеративные процессы;
- инфицирование тканей щитовидной железы.
По некоторым данным, развитие кист щитовидной железы обусловлено:
- кистозной дегенерацией ткани щитовидной железы (коллоидная киста) — в 58% случаев;
- инволюцией (обратным развитием) фолликулярной аденомы — в 40% случаев;
- неоплазией (образованием опухоли) щитовидной железы — в 2 % случаев.
Симптомы кисты щитовидной железы
Чаще всего кисты щитовидной железы бессимптомны. [4] Однако при больших размерах они могут:
- доставлять дискомфорт в области шеи или вызывать ощущение кома в горле;
- приводить к возникновению боли;
- нарушать глотание — проявляется как при употреблении сухой пищи, так и воды, а также в покое и может указывать на большой размер кисты;
- приводить к попёрхиванию;
- изменять тембр голоса;
- затруднять дыхание;
- быть визуально заметными в области шеи.

Увеличение кист происходит по-разному и зависит от факторов-триггеров, однако чаще всего активный и быстрый рост для данного типа образований не характерен. В практике редко регистрируются кисты до 3 см, которые занимают большую часть доли щитовидной железы.
При доброкачественной кисте щитовидной железы увеличение лимфоузлов не происходит.
При нагноении кисты щитовидной железы:
- возникает синдром интоксикации, который сопровождается повышением температуры тела;
- усиливается болезненность, которая может распространяться и отдавать в ухо или ключицу.
При кровоизлиянии в кисту возникает:
- боль;
- быстрое расширение узелка;
- при больших размерах — симптомы компрессии (например, охриплость, нарушение глотания).
Кроме того, если происходит нарушение функции щитовидной железы, возможно развитие симптомов, характерных для гипотиреоза (слабость, недомогание, зябкость, сухость кожи, выпадение волос, ломкость ногтей, склонность к запорам, прибавка веса, снижение работоспособности и другие) или гипертиреоза (тахикардия, потливость, изменчивость настроения, снижение веса, одышка, склонность к диарее, нарушение менструального цикла и другие).
Патогенез кисты щитовидной железы
Щитовидная железа содержит большое количество фолликулов, заполненных коллоидом — жидким белковым веществом, состоящим из протеина и предшественников гормонов. В условиях повышенной выработки коллоида или нарушения его оттока происходит его избыточное скопление и увеличение самих фолликулов в размерах. Также подобные изменения могут происходить при воспалительных процессах, гипертрофических или дистрофических изменениях ткани, а также при кровоизлиянии. [5]
Возникновение кист может протекать как бессимптомно, так и привести к нарушению функционирования щитовидной железы.
Самостоятельный регресс кист происходит редко, но это возможно при назначении необходимых ко-факторов (например, селен и цинк), восполнении йодного дефицита, а также восстановлении белкового обмена (тирозин).
Кроме того, может происходить формирование так называемых "множественных кист", которые возникают в основном при йодном дефиците, когда происходит одновременная гиперплазия фолликулов щитовидной железы.
Классификация и стадии развития кисты щитовидной железы
Классификацию кист щитовидной железы можно представить следующим образом. [6]
По размеру выделяют:
- расширенные фолликулы (до 10-15 мм);
- непосредственно кисты щитовидной железы (более 15 мм).
По структуре различают:
- простые кисты — узелки, заполненные исключительно жидкостью, выстланные доброкачественными эпителиальными клетками;
- сложные кисты — частично твёрдые и частично кистозные образования, которые несут 5-10% риск развития злокачественных новообразований.
По локализации бывают:
- кисты правой половины щитовидной железы;
- кисты левой половины щитовидной железы;
- кисты обоих долей;
- кисты перешейка.
По типу содержимого выделяют:
- коллоидные кисты — характеризуются скоплением коллоида (смесь аминокислот, тиреоглобулина и йода); возникает, как правило, при йододефиците или нетоксическом зобе; свойственно достаточное благоприятное течение; при небольших размерах протекает бессимптомно;
- фолликулярные кисты — представлены преимущественно большим количеством фолликулярных клеток с наличием или отсутствием соединительной ткани; чаще является более плотным образованием со склонностью к перерастанию в злокачественное образование; на начальных стадиях клинически проявляется редко;
- цистаденома — является формой кистозной дегенерации, представленной аденоматозным узлом с кистой в своем составе; развивается вследствие некроза (при аутоиммунной патологии) или нарушении кровообращения, что приводит к образованию полости, заполненной жидкостью (капсульной кисты); в менее 40% случаев имеют склонность к озлокачествлению.
Кроме того, имеется классификация стадий преобразования доброкачественных узлов щитовидной железы. Она включает в себя три стадии заболевания, которые развиваются последовательно, переходя одна в другую в одном направлении: [7]
- стадия развития;
- стадия истощения (начального умеренного и значительного);
- стадия рубцевания.
Также кисты щитовидной железы можно разделить на одиночные (встречаются в 80% случаев) и множественные кисты.
Осложнения кисты щитовидной железы
При росте кист может происходить сдавление органов, которые располагаются рядом с щитовидной железой, приводя к нарушению глотания (сдавление пищевода), затруднению дыхания (сдавление трахеи), осиплости голоса и хрипоты (сдавление возвратных нервов). Кроме того, в тяжёлых случаях может развиться деформация шеи.
Осложнениями кист можно считать кровоизлияние и нагноение, возникающие вследствие воспалительных процессов, системных заболеваний и травм.
Риск малигнизации (озлокачествления) кист не высок и составляет 3-5%. Важным является то, что частота выявления злокачественного процесса примерно одинакова для образований различного размера и не зависит от количества узлов.
Малигнизация может происходить на фоне нормальной, пониженной и повышенной функции щитовидной железы. Опухолевые узлы формируются по причине мутации одной из клеток щитовидной железы, возникающей из-за повреждения генетического материала клетки. Такие изменения могут быть вызваны радиацией, воздействием некоторых токсических веществ (например, тяжёлых металлов) или наследуются.
Основное свойство малигнизированных опухолей — способность к инфильтративному росту, когда опухоль прорастает щитовидную железу и окружающие её ткани.
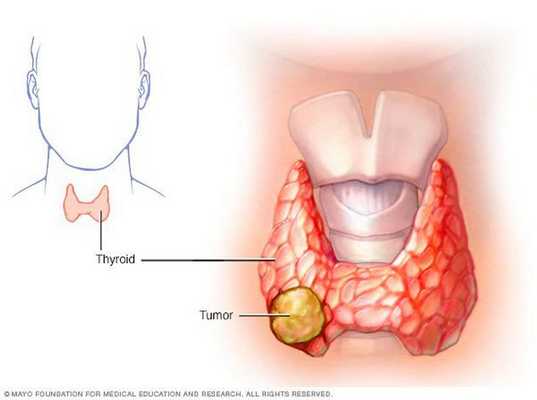
Около 80-85% злокачественных опухолей щитовидной железы представлены папиллярной карциномой, которая является менее опасной для жизни пациента в связи с медленным ростом, редким метастазированием и благоприятным прогнозом в случае проведения соответствующего лечения.
Фолликулярные карциномы встречаются в 10-15% случаев и также растут очень медленно, но они склонны к метастазированию.
Дополнительно к медленно растущим относят медуллярную карциному (составляет 5% случаев), которая склонна к метастазированию и малочувствительна к химио- и лучевой терапии. Однако при своевременном оперативном лечении она имеет положительный прогноз.
Анапластическая карцинома встречается редко (менее 1% всех случаев). Её лечение сопряжено со значительными трудностями.
Диагностика кисты щитовидной железы
Кисты щитовидной железы большого размера могут определятся пальпаторно (при ощупывании шеи).
Основным методом диагностики является УЗИ щитовидной железы. На УЗ-картине кисты представлены в виде образований правильной формы с ровными, тонкими стенками и анэхогенным (не отражающим звук), гомогенным содержимым, которые имеют капсулу. Позади кисты присутствует акустический эффект усиления сигнала, что также подтверждает жидкое содержимое кисты.
По данным классификации TIRADS, которая позволяет определить степень риска малигнизации узловых образований щитовидной железы, кистозное строение является благоприятным, т. е. доброкачественным и составляет 0 баллов. [8] Если узел является смешанным (кистозно-солидным), то он соответствует 1 баллу, а если солоидным, то 2 балла.
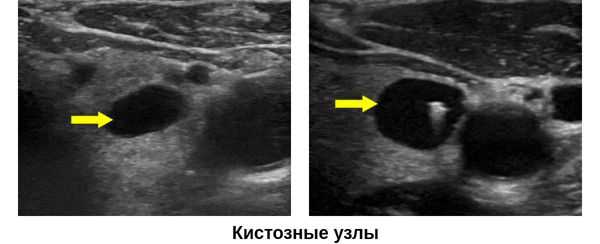
Кроме того, в данной классификации учитывается эхогенность: анхоненные кисты оцениваются в 0 баллов, а всем остальным типам эхогенности присваивается от одного до трёх баллов.
Таким образом, если по классификации TIRADS набрано 0 баллов, указывающие на доброкачественные изменения щитовидной железы, или 2 балла, свидетельствующие о вероятных доброкачественных изменениях щитовидной железы, то тонкоигольная биопсия образования не показана.
В том случае, если при проведении УЗИ были выявлены дополнительные признаки и в итоге выставляется более трёх баллов по TIRADS, тонкоигольная биопсия узла (кисты) обязательна. Оно необходимо для анализа клеточного состава кист и узлов, который определяет дальнейшую тактику ведения пациента.
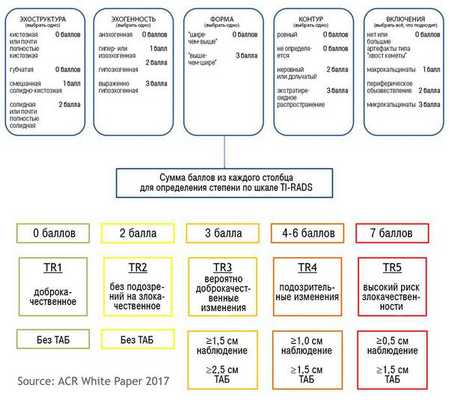
Кроме того, по рекомендациям Российского эндокринологического общества показаниями для проведения биопсии в рамках диагностики узлового зоба (всевозможных обособленных образований в щитовидной железе) являются: [9]
- узловые образования, равные или превышающие в диаметре 10 мм;
- выявление образований более малого размера, но только при наличии признаков злокачественности и возможности выполнить тонкоигольную биопсию под контролем УЗИ;
- значимое увеличение (более 50%) ранее выявленного образования при динамическом наблюдении.
При наличии клинических проявлений также рекомендуется провести исследование крови на тиреотропный гормон (ТТГ), свободный тироксин (Т4св), свободный трийодтиронин (Т3св) и антитела к тиреоидной пероксидазе (АТ-ТПО).
Такие инструментальные методы диагностики кист щитоивдной железы, как ангиография, КТ, пневмография, ларингоскопия и бронхоскопия, проводить не целесообразно.
Дифференциальный диагноз чаще проводят для определения доброкачественности или злокачественности процесса.
Лечение кисты щитовидной железы
Тактика лечения кисты щитовидной железы будет зависеть от результатов УЗИ (динамического наблюдения при 1-2 баллам по TIRADS) и тонкоигольной биопсии. [9]
При обнаружении злокачественной опухоли по данным тонкоигольной пункционной биопсии требуется провести оперативное лечение — тиреоидэктомию (полное или частичное удаление щитовидной железы) с центральной шейной лимфаденэктомией (иссечением лимфоузлов). После операции назначают радиойодтерапию 131I (радиокативным изотопом йода), а также динамическое наблюдение и заместительную терапию препаратами тиреоидных гормонов в супрессивной дозе.
При обнаружении фолликулярной аденомы, которую невозможно отличить от высокодифференцированного рака, также проводят оперативное лечение. Его объём будет зависеть от срочного гистологического заключения (проводится во время операции). Так, при выявлении рака проводится удаление всей ткани щитовидной железы, а при подтверждении доброкачественности процесса операцию заканчивают.
При подтверждении диагноза "Коллоидный зоб" инвазивное вмешательство не показано, если щитовидная железа работает нормально, не сдавливает соседние органы и не вызывает косметический дефект [11] . Наилучшей тактикой в таком случае является динамическое наблюдение, которое заключается в оценке уровня гормонов щитовидной железы и проведении УЗИ (достаточно проходить его один раз в год). Вопрос о приеме препарата решается индивидуально в зависимости от результатов обследования.
Супрессивная терапия тиреоидинами гормонам, которая применяется для уменьшения объёма щитовидной железы или её образований, не показана, так как по данным исследований общий прогноз для пациентов не улучшается.
В зависимости от объёма проведённой операции, после вмешательства пациенту могут назначить заместительную гормональную терапию тиреоидными гормонами, которые нужно будет принимать постоянно. При отсутствии постоперационных осложнений антибиотикотерапия не проводится.
Показаниями для проведения оперативного лечение являются:
- сдавление окружающих органов образованием;
- наличие функциональной автономии щитовидной железы.
Альтернативой оперативному лечению может быть терапия радиоактивным 131I. Также существует алкогольная аблация (введение этанола в ткань узла) и другие виды малоинвазивной деструкции узловых образований, однако они не получили достаточной оценки в многолетних проспективных исследованиях.
Кисты щитовидной железы — частое явление среди населения. Большинство из них не являются злокачественными, и многие также не требуют лечения в случае небольших размеров и отсутствия отрицательной динамики по данным УЗИ.
Большинство кист щитовидной железы после аспирации (70-80%) подвержены рецидивам. Чаще всего это связано с отсутствием надлежащего динамического контроля и приёма йодсодержащих препаратов, а также несоблюдения подобранной доктором диеты.
Тщательная оценка кист позволит обнаружить и удалить злокачественные новообразования. В связи с этим их благоприятный прогноз зависит от своевременной диагностики: обращения пациентов к врачу УЗИ и/или эндокринологу при наличии специфических жалоб (дискомфорт или ком в горле, попёрхивание, изменение тембра голоса).
При малигнизации образования характер прогноза будет зависеть от наличия или отсутствия метастазов, а также размера самого образования и прорастания его в окружающие ткани.
К профилактическим мерам относится:
- диспансеризация для выявления функциональных нарушений со стороны эндокринной системы и других органов;
- ведение здорового образа жизни;
- дополнительный приём витаминов и микроэлементов, которые недополучает организм (селен, цинк, витамин Д);
- правильное и здоровое питание (сбалансированное, разнообразное, с достаточным потреблением растительных и животных белков, клетчатки, зелёных овощей, несладких фруктов, полиненасыщенных жиров);
- нормализация процессов детоксикации — избавление от токсинов (гепатопротекция, улучшение работы I и II фаз детоксикации, использование хелаторов);
- уменьшение использования вредных веществ и облучения.
Как для профилактики йододефицитных заболеваний, в том числе и кист щитовидной железы, необходимо проводить профилактические государственные программы. Так, первичной профилактикой по мнению ВОЗ является йодирование соли, тогда как в группах с высоким риском (дети, беременные, кормящие) необходим дополнительный приём препаратов йода. К сожалению, ежедневное употребление продуктов, содержащих йод, не является превентивной мерой в плане развития кист щитовидной железы.
Людям, которые ранее подвергались облучению головы и шеи, для ранней диагностики злокачественных опухолей рекомендуется проходить профилактические осмотры. А тем, у кого в семье есть родные с неблагоприятной историей медуллярного рака, следует пройти генетическое тестирование. [10]
Рак щитовидной железы
Рак щитовидной железы – злокачественное узловое образование, развивающееся из фолликулярного или парафолликулярного (С-клеток) эпителия щитовидной железы. Различают фолликулярный, папиллярный, медуллярный, анапластический рак и лимфому щитовидной железы, а также ее метастатические поражения. Клинически рак щитовидной железы проявляется затруднением глотания, чувством сдавления и болью в горле, осиплостью, кашлем, похуданием, слабостью и потливостью. Диагностика проводится по данным УЗИ, МРТ и сцинтиграфии щитовидной железы. Однако основным критерием является обнаружение раковых клеток в материале, полученном при тонкоигольной биопсии железы.
МКБ-10
Частота распространенности рака щитовидной железы (РЩЖ) составляет около 1,5% от всех злокачественных опухолей прочих локализаций. РЩЖ чаще встречается у женщин после 40-60 лет (в 3,5 раза чаще, чем у мужчин). После Чернобыльской катастрофы частота заболеваемости раком щитовидной железы значительно возросла, особенно среди детей, щитовидная железа которых гораздо чувствительнее к накоплению радиоактивного йода. При отсутствии воздействия радиации уровень заболеваемости тиреоидным раком увеличивается с возрастом.
Особенностями течения РЩЖ является стертость клинической картины, безболезненность пальпируемых узлов, раннее метастазирование в лимфоузлы и другие органы (при некоторых формах рака). Доброкачественные узловые образования щитовидной железы встречаются значительно чаще злокачественных (90%-95% и 5%-10% соответственно), что требует проведения тщательной дифференциальной диагностики.
Причины РЩЖ
Исследования подтверждают, что рак щитовидной железы в 80% случаев развивается на фоне уже имеющегося зоба, и его частота в 10 раз выше в эндемичных по зобу районах. Также развитию онкологии способствует ряд факторов повышенного риска:
- наличие хронических воспалительных процессов в щитовидной железе;
- длительные воспалительные или опухолевые процессы половой сферы и молочных желез;
- наследственная предрасположенность к дисфункции и опухолям желез внутренней секреции;
- общее или местное (области головы и шеи) рентгеновское или ионизирующее облучение, особенно в детском и подростковом возрасте;
- аденома щитовидной железы, расценивающаяся как предраковое заболевание;
- ряд наследственных генетических состояний (семейный полипоз, синдром Гарднера, болезнь Коудена, семейные формы медуллярной карциномы щитовидной железы и др.);
- состояния, связанные с изменением гормонального баланса в женском организме (климакс, беременность, лактация). Чаще в развитии рака щитовидной железы играет роль взаимное сочетание ряда факторов.
Согласно международной классификации опухолевых образований щитовидной железы выделяются: эпителиальные опухоли доброкачественного и злокачественного характера, а также неэпителиальные опухоли. По гистологическим формам выделяют следующие виды рака щитовидной железы: папиллярный (около 60-70%), фолликулярный (15-20%), медуллярный (5%), анапластический (2-3%), смешанный (5-10%), лимфома (2-3%).
В основе классификации РЩЖ по международной системе TNM лежит критерий распространенности опухоли в железе и наличие метастазов в лимфоузлах и отдаленных органах, где:
Т - распространенность рака в щитовидной железе:
- T0 — при операции наличия первичной опухоли в щитовидной железе не обнаружено
- T1 — опухоль в наибольшем диаметре до 2 см, не распространяющаяся за границы щитовидной железы (т.е. не прорастающая в ее капсулу)
- T2 — опухоль >2 см, но
- T3 — опухоль > 4 см в наибольшем диаметре, не распространяющаяся за границы щитовидной железы или опухоль меньшего диаметра, с прорастанием в ее капсулу
- T4 — данная стадия рака щитовидной железы делится на 2 подстадии:
- T4a — опухоль, имеющая любой размер с прорастанием капсулы щитовидной железы, подкожных мягких тканей, гортани, трахеи, пищевода или возвратного гортанного нерва
- T4b — опухоль с прорастанием предпозвоночной фасции, сонной артерии или загрудинных сосудов;
N - наличие или отсутствие регионарных метастазов:
- NX — метастазирование опухоли в шейные лимфоузлы оценить невозможно
- N0 — регионарные метастазы отсутствуют
- N1 — определяются регионарные метастазы (в паратрахеальные, претрахеальные, преларингеальные, боковые шейные, загрудинные лимфоузлы);
М – наличие или отсутствие метастазов в отдаленные органы:
- MX — отдаленное метастазирование опухоли оценить невозможно
- M0 — отдаленные метастазы отсутствуют
- M1 — определяются отдаленные метастазы
Классификация рака щитовидной железы по системе TNM используется для стадирования опухоли и прогнозирования ее лечения. В развитии неоплазии выделяют четыре стадии (от наиболее до наименее благоприятной):
- Стадия I – опухоль расположена локально, капсула щитовидной железы не деформирована, метастазы отсутствуют
- Стадия IIа - единичная опухоль, деформирующая железу или множественные узлы без метастазов и деформации капсулы
- Стадия IIб – наличие опухоли с односторонними метастатическими лимфоузлами
- Стадия III – опухоль, прорастающая капсулу или сдавливающая соседние органы и ткани, а также наличие двустороннего поражения лимфоузлов
- Стадия IV – опухоль с прорастанием в окружающие ткани или органы, а также опухоль с метастазами в ближайшие и (или) отдаленные органы.
Рак щитовидной железы может быть первичным (если опухоль изначально возникает в самой железе) или вторичным (если опухоль прорастает в железу из соседних органов).
Виды рака щитовидной железы
Папиллярный рак щитовидной железы составляет до 70% и более всех случаев злокачественных новообразований щитовидной железы. Микроскопически папиллярные карциномы имеют множественные сосочкообразные выступы, что и определило их название (от лат. «papilla» - сосочек). Опухоль развивается крайне медленно, чаще возникает в одной из долей желез, и лишь у 10-20% пациентов встречается двустороннее поражение. Несмотря на медленный рост папиллярная карцинома щитовидной железы часто метастазирует в шейные лимфоузлы. Прогноз при папиллярном раке щитовидной железы относительно благоприятен: большинство пациентов имеют высокий процент 25-летней выживаемости. Значительно отягощает прогноз метастазирование рака в лимфоузлы и отдаленные органы, возраст пациентов старше 50 и моложе 25 лет, размер опухоли >4 см.
Фолликулярный рак щитовидной железы – второй по частоте возникновения вид злокачественной опухоли щитовидной железы, встречающийся в 5-10% случаев. Развивается из фолликулярных клеток, составляющих нормальную структуру щитовидной железы. Патогенетически возникновение фолликулярного рака щитовидной железы связано с нехваткой йода в пище. В большинстве случаев данный вид рака не распространяется за пределы железы, реже встречаются метастазы в лимфоузлы, кости и легкие. Прогноз по сравнению с папиллярной морфологической формой рака менее благоприятен.
Анапластический рак щитовидной железы – редкая форма злокачественной опухоли, имеющая тенденцию к стремительному росту, поражению структур шеи и распространению в организме с крайне неблагоприятным прогнозом для жизни. Обычно развивается у пожилых пациентов на фоне длительно наблюдаемого узлового зоба. Быстрый рост опухоли с нарушением функций структур средостения (удушьем, затруднением при глотании, дисфонией) и прорастанием близлежащих органов приводит к развитию летального исхода в течение года.
Медуллярный рак щитовидной железы (карцинома) – форма злокачественной опухоли, развивающаяся из парафолликулярных (С-клеток) железы и составляющая около 5% случаев. Еще до выявления первичной опухоли в щитовидной железе может метастазировать в лимфоузлы, печень и легкие. В крови пациента определяются раковоэмбриональный антиген и повышенный кальцитонин, синтезируемые опухолью. Течение медуллярного рака щитовидной железы более агрессивное по сравнению с фолликулярным и папиллярным раком, с ранним развитием метастазов в близлежащих лимфоузлах и распространением на мышцы, трахею, легкие и другие органы.
Лимфома щитовидной железы – опухоль, развивающаяся из лимфоцитов на фоне аутоиммунного тиреоидита либо самостоятельно. Наблюдается быстрое увеличение размеров щитовидной железы с вовлечением лимфоузлов и симптомами сдавления средостения. Лимфома хорошо поддается лечению ионизирующей радиацией.
Метастазы злокачественных опухолей иных локализаций в щитовидную железу встречаются редко. Метатстатическое поражение щитовидной железы наблюдается при меланоме, раке желудка, молочной железы, легких, кишечника, поджелудочной железы, лимфомах.
Симптомы рака щитовидной железы
Обычно жалобы пациентов связаны с появлением узловых образований в области ЩЖ или увеличение шейных лимфоузлов. По мере роста опухоли развиваются симптомы сдавления структур шеи: осиплость голоса, нарушение глотания, одышка, кашель, удушье, боли. У пациентов отмечается потливость, слабость, снижение аппетита, потеря веса.
У детей течение рака щитовидной железы относительно медленное и благоприятное. У молодых пациентов отмечается предрасположенность к лимфогенному метастазированию опухоли, у более старших лиц – к прорастанию окружающих органов шеи. У пожилых пациентов более выражены общие признаки, наблюдается стремительное прогрессирование патологии, преобладание высокозлокачественных форм рака щитовидной железы.
При пальпации щитовидной железы обнаруживаются единичные или множественные, меньшей или большей величины узлы плотной консистенции, спаянные с окружающими тканями; ограниченная подвижность железы, бугристость поверхности; увеличение лимфоузлов. Инструментальная диагностика включает:
- УЗИ щитовидной железы. Выявляется размер и количество узлов в щитовидной железе. Однако по УЗИ доброкачественные образования и рак щитовидной железы трудно различимы, что требует использования дополнительных методов визуализации железы.
- Томографию. С помощью магнитно-резонансной томографии возможна дифференциация рака щитовидной железы от доброкачественного узлового образования. Компьютерная томография щитовидной железы дает возможность уточнить стадию заболевания. Основным методом верификации рака является тонкоигольная биопсия щитовидной железы с последующим гистологическим исследованием биоптата.
- Радионуклидное исследование. Проведение сцинтиграфии щитовидной железы малоинформативно в плане дифференциальной диагностики доброкачественного или злокачественного характера опухоли, однако, позволяет уточнить степень распространенности (стадию) опухолевого процесса. В ходе исследования введенный внутривенно радиоактивный йод накапливается в узлах щитовидной железы и окружающих тканях. Узлы, поглощающие большое количество радиоактивного йода, определяются по сканограммам как «горячие», меньшее – «холодные».
Для пациентов с раком щитовидной железы характерны анемия, ускорение СОЭ, изменение функции щитовидной железы (повышение или снижение). При медуллярной форме рака в крови увеличивается уровень гормона кальцитонина. Повышение уровня белка щитовидной железы тиреоглобулина может свидетельствовать о рецидиве злокачественной опухоли.

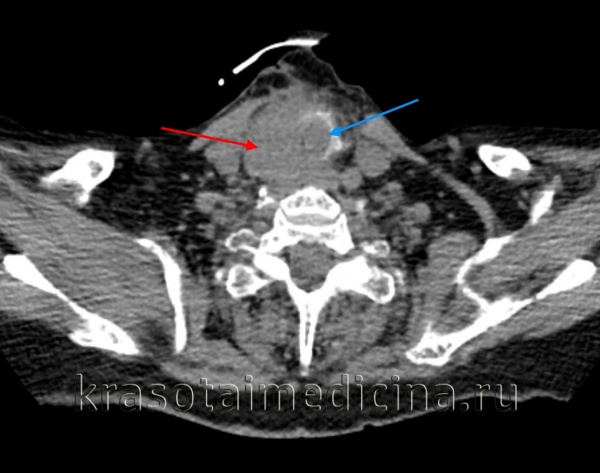
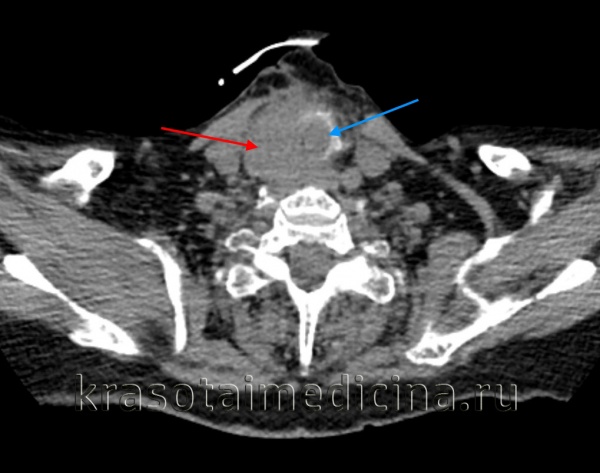
КТ шеи. Инвазивная опухоль щитовидной железы (красная стрелка) с прорастанием в трахею (синяя стрелка).
Лечение рака щитовидной железы
При выборе метода лечения РЩЖ учитывают тип опухоли, стадию и общее состояние пациента. Сегодня эндокринология имеет в своем арсенале несколько эффективных способов борьбы с раком щитовидной железы. Лечение может включать операцию, терапию радиоактивным йодом или гормонами, химиотерапию, облучение. Использование комбинации двух и более методов позволяет достичь высокого процента излечения при раке щитовидной железы.
- Хирургическое лечение. Наиболее радикальным является проведение хирургического удаления щитовидной железы - субтотальной и тотальной тиреоидэктомии. При раке щитовидной железы I-II степени с локализацией опухоли в пределах одной доли ограничиваются ее удалением вместе с перешейком и подозрительными участками другой доли. Расширенная тиреоидэктомия, включающая удаление мышц шеи, иссечение яремной вены, регионарных лимфоузлов и жировой подкожной клетчатки показана при III-IV стадии рака щитовидной железы.
- Радиойодтерапия. В дополнение к операции назначается курс лечения радиоактивным йодом I-131 (от 50 до150 мКи), разрушающим метастазы рака щитовидной железы и остатки тиреоидной ткани после оперативного вмешательства. Терапия радиоактивным йодом наиболее эффективна при метастазах рака щитовидной железы в легкие и может привести к их полному исчезновению.
- Противоопухолевая терапия. Возникновение рецидивов опухоли контролируется исследованием уровня тиреоглобулина в крови. При прогрессирующем метастазировании рака щитовидной железы используется внешнее облучение. Лучевая и химиотерапия используются для паллиативного лечения распространенного опухолевого процесса.
После операции по поводу рака щитовидной железы необходимо проведение периодического повторного обследования для исключения рецидивов и метастазов опухоли, включающее в себя рентгенографию легких, УЗИ щитовидной железы, сцинтиграфию, исследование уровня тиреоглобулина в крови и др. После частичной или тотальной тиреоидэктомии необходим прием тиреоидных гормонов (тироксина) для поддержания концентрации ТТГ в пределах нижней границы нормы и снижения вероятности рецидива рака щитовидной железы.
Прогноз
Прогноз определяется стадией рака щитовидной железы, на которой начато проведение лечения, а также гистологической структурой опухоли. Вероятность излечения рака щитовидной железы при ранней диагностике и умеренной степени злокачественности опухоли достигает 85-90%.
Неудовлетворительный прогноз наблюдается при лимфоме и анапластической форме тиреоидного рака: летальность в течение полугода от начала заболевания близка к абсолютному значению. Высокой степенью злокачественности отличается течение медуллярного рака, который рано метастазирует в отдаленные органы.
Менее агрессивным по прогностическому значению является фолликулярный рак щитовидной железы, наиболее доброкачественное течение имеют папиллярная и смешанные формы. Течение рака щитовидной железы более благоприятно у лиц зрелого возраста, менее – у людей старше 60 и моложе 20 лет.
Профилактика
Широкая профилактика рака щитовидной железы предполагает устранение нехватки йода за счет употребления йодированной соли и морепродуктов, проведение рентгенологического облучения головы и области шеи строго по показаниям. Важной частью профилактики служит своевременное лечение тиреоидной патологии, динамическое наблюдение у эндокринолога пациентов групп риска: имеющих патологию щитовидной железы, проживающих на территории с йододефицитом, подвергшихся облучению, имеющих семейные случаи медуллярного рака щитовидной железы.
Читайте также:
