Паралич шестого черепного нерва
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
Паралич отводящего нерва (6 пары ЧМН)
I. Врожденный паралич отводящего нерва (6 пары ЧМН):
1. У небольшого процента здоровых новорожденных наблюдается односторонний изолированный паралич VI нерва, предположительно связанный с родовой травмой. Представляется вероятным, что многие из этих случаев остались недиагностированными, поскольку часто наблюдается полное спонтанное выздоровление в течение шести недель. Дифференциальный диагноз врожденного паралича VI нерва включает в себя инфантильную эзотронию с перекрестной фиксацией. Это состояние часто не диагностируется до достижения ребенком возраста нескольких месяцев.
2. Первичная аплазия/гипоплазия ядра отводящего нерва. У ребенка в течение первого года жизни родители замечают нарушение выравнивания глаз. Этот вариант врожденного нарушения черепной иннервации считается проявлением синдрома Duane. Наиболее характерная форма включает в себя невозможность отведения обоих глаз при нормальном выравнивании глаз в первичной позиции или нормальном выравнивании при повороте головы в сторону поражения.
В большинстве случаев одностороннего синдрома Duane развивается нормальная сенсорная бинокулярность и хорошая моторная фузия.
Синдром Duane бывает односторонним или двусторонним, спорадическим или наследственным. Некоторые случаи развиваются вторично вследствие тератогенных воздействий, например, талидомида. Синдром Duane может быть изолированным, или являться компонентом более обширного синдрома нарушения черепной иннервации, например синдрома Mobius или синдрома Poland и синдрома Goldenhar.
II. Приобретенный паралич отводящего нерва (6 пары ЧМН). Маленькие дети редко жалуются на диплопию. При параличе VI нерва, развившемся в первое десятилетие жизни, родители обычно замечают, что ребенок косит или закрывает один глаз при зрительной концентрации. Или же у ребенка возникает адаптационный поворот головы, помогающий выровнять глаза. Для детей постарше более характерны жалобы на диплопию, особенно (при частичном параличе VI нерва) диплопию при взгляде вдаль.
При сборе анамнеза следует сосредоточить особое внимание на событиях, которые могли бы объяснить развитие паралича (травма, недавно перенесенные инфекции и т.п.) и на дополнительных симптомах, которые могли бы помочь локализовать поражение или имеющие диагностическое значение. Во многих случаях клинический контекст возникновения симптоматики может объяснить причину паралича.

Глиома моста.
(А) На аксиальной Т2-взвешенной томограмме видно увеличение правого лицевого холмика (colliculus facialis);
у ребенка наблюдается двусторонний парез VI нерва и частичный парез VII нерва справа.
(Б) Клиническая фотография.
а) Обследование при параличе отводящего нерва (6 пары ЧМН). Для выявления скрытой эзодевиации могут потребоваться cover- и альтернирующий cover-тесты для дали и на большой дистанции. У более старших детей фиксации результатов исследования и оценки динамики состояния помогает применение экрана Hess. Следует искать признаки, которые могут помочь локализовать такие поражения, как слабость мышц или асимметрия, нистагм, сенсорная нейропатия тройничного нерва и синдром Horner. Миастения может симулировать какое-либо инфрануклеарное (или интер-/супрануклеарное) глазодвигательное расстройство; проверьте, нет ли форсированного закрывания глаз с помощью круговой мышцы глаза.
Исключите спазм рефлекса для близи (спазм конвергенции) — оцените реакции зрачков, может оказаться информативной динамическая ретиноскопия. Большое значение имеет осмотр диска зрительного нерва. Дифференциальный диагноз включает в себя:
1. Паралич дивергенции: то есть нормальное выравнивание при взгляде вблизи, эзотропия при взгляде вдаль, при сохранении отведения в полном объеме. Это состояние может сопровождать различную патологию ствола головного мозга.
2. Надъядерный парез отведения: одно- или двусторонний парез отведения с медленными отводящими саккадами +/- нистагмом приводимого глаза; вестибулоокулярный рефлекс не изменен. Эта «задняя межъядерная офтальмоплегия отведения» развивается в результате поражения рострального отдела моста/среднего мозга.
б) Важные причины паралича отводящего нерва (6 пары ЧМН):
1. Опухоль. Изолированный, обычно прогрессирующий паралич VI нерва может быть первым признаком внутричерепной опухоли, обычно новообразования в толще ткани головного мозга, или глиомы моста, или другой опухоли задней ямки, такой как эпендимома или медуллобластома. Таким же образом может проявлять себя хондрома ската затылочной кости (clivus). Параселлярные опухоли, такие как краниофаригнеома или опухоль гипофиза, могут прорастать кавернозный синус и вызывать параличи VI (или других глазодвигательных) нерва.
2. Травма. Установлено, что причиной паралича VI нерва может быть закрытая травма головы — иногда совсем легкая — без перелома черепа. При переломе основания черепа ему может сопутствовать паралич ипсилатерального лицевого нерва. Двусторонние травматические параличи VI нерва приводят к огромной эзотропии с перекрестной фиксацией и аномальным положением головы, они могут наблюдаться при битемпоральных сдавлениях головы, которые у детей в большинстве случаев сопровождаются также параличом VII нерва и потерей слуха.
3. Доброкачественный/поствирусный/идиопатический/воспалительный. Это состояние широко известно, но оно является диагнозом исключения и ставится при отсутствии патологических изменений при лучевом исследовании, в цереброспинальной жидкости и анализе крови. Паралич VI нерва обычно полный, односторонний, начинается внезапно. Предполагается, что провоцирующим фактором являются самые обыкновенные инфекции, например вирусные инфекции верхних дыхательных путей.
Однако параличи VI нерва могут развиваться при более тяжелых нейротропных вирусных инфекциях, например ветряной оспе. Прогноз хороший, восстановление начинается приблизительно через шесть недель после дебюта, полное выздоровление наступает в течение 3-4 недель.
Доброкачественный паралич VI нерва детского возраста может рецидивировать на той же стороне или на контралатеральном глазу. Локализация и природа патологии остается неясной.
Фокальная демиелинизация, поражающая пучки VI нерва моста может развиваться при остром диссеминированном энцефаломиелите и дебютирующем в детстве рассеянном склерозе. Нейросаркоидоз может проявляться мононевритом черепного нерва, чаще всего развивается поражение VII нерва, но встречается также и поражение VI нерва (или черепной полиневрит).
4. Внутричерепная гипертензия. Паралич VI нерва может развиваться вследствие внутричерепной гипертензии. Паралич может быть первым признаком обструкции путей оттока цереброспинальной жидкости опухолью или идиопатической внутричерепной гипертензии. В последнем случае у детей состоянием не обязательно наблюдается габитус и ИМТ (индекс массы тела), характерные для этого состояния у взрослых.
5. Инфекция. Установлено, что паралич VI нерва может осложнять течение менингита у новорожденных и в младенческом/детском возрасте, а также туберкулезный менингит. На фоне инфекции среднего уха, осложненной апицитом пирамиды височной кости, может развиваться синдром Gradenigo, который характеризуется параличом ипсилатерального VI нерва, болями в зоне иннервации V нерва и болями в ухе/ отореей. Инфекция среднего уха может приводить к тромбозу венозных синусов головного мозга и вторичной внутричерепной гипертензии в сочетании с параличом VI нерва.
Синдром Lemierre включает в себя перитонзиллярный абсцесс, вызванный Fusobacterium necrophorum (или другой анаэробной инфекцией), осложненный тромбозом внутренней яремной вены и септическим тромбофлебитом. Может развиваться ипсилатеральный паралич VI или, редко, IV нерва. Успешное лечение инфекции может не сопровождаться разрешением паралича.
6. Сосудистые. Сосудистые мальформации моста, например кавернома, могут манифестировать или осложняться ипсилатеральным параличом VI нерва.
7. Другие причины. Паралич VI нерва может развиваться после люмбальной пункции вследствие внутричерепной гипотензии. Паралич полный, развивается внезапно и сопровождается гипотензивной головной болью. Большинство случаев разрешаются спонтанно. Идиопатическая внутричерепная гипотензия, изредка встречающаяся у детей, сопровождается рецидивирующими головными болями, и иногда двоением вследствие паралича VI нерва. При МРТ выявляются характерные признаки.
в) Ведение и лечение паралича отводящего нерва (6 пары ЧМН). При приобретенных параличах VI нерва первостепенное значение имеет лечение вызвавшего их заболевания. После стабилизации состояния, прежде чем планировать хирургическое лечение, следует выжидать до года, когда возможно спонтанное восстановление. У детей с незрелым зрительным анализатором важную роль играет заклеивание одного глаза для профилактики амблиопии.
В случаях, когда спонтанного восстановления не наступило, паралич VI нерва с эзотропией не поддается лечению с помощью стандартных хирургических методик, применяемых при лечении косоглазия. После временного ослабления внутренней прямой мышцы инъекцией ботулотоксина выполняется височная транспозиция верхней и нижней прямых мышц целиком до места прикрепления наружной прямой мышцы, обычно в сочетании с усиливающими швами. Впоследствии может потребоваться рецессия внутренней прямой мышцы.
а - Двусторонний прогрессирующий паралич VI нерва у двенадцатилетнего пациента.
На аксиальной Т2-взвешенной томограмме видна огромная масса в толще ствола головного мозга и левого полушария мозжечка; агрессивная глиома моста.
б - Острый диссеминированный энцефаломиелит.
На аксиальной Т2-взвешенной томограмме виден мультифокальный отек и изменение сигнала коры в сочетании с поражением серого вещества.
У пациента наблюдался двусторонний паралич VI нерва. а - Нейрофиброматоз 1 типа. У шестилетней девочки заболевание проявляется внутричерепной гипертензией, двусторонним параличом VI нерва и отеком зрительного нерва.
На аксиальной Т1-взвешенной томограмме после гадолиниевого усиления видна огромная киста мозжечка справа и контрастный узел, в сочетании с обструктивной гидроцефалией.
б - Апицит пирамиды височной кости с болезненным параличом правого VI нерва у шестилетнего пациента.
На аксиальной Т1-взвешенной (с подавлением жира, FS) томограмме после гадолиниевого усиления видно усиление контрастности верхушки пирамиды височной кости. У этого 10-летнего пациента сначала развился паралич VI нерва, а затем паралич взора вправо.
На аксиальной Т2-взвешенной томограмме видна кавернома моста.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Поражение VI пары (отводящей) черепно-мозговых нервов
При параличе VI пары черепных нервов страдает латеральная прямая мышца глаза, что нарушает отведение глаза. При взгляде прямо глаз может быть немного приведен. Паралич обычно идиопатический или является следствием инфаркта, энцефалопатии Вернике, травмы, инфекции или повышения ВЧД. Для выяснения причины поражения необходимо проведение МРТ и, часто, люмбальной пункции и исследований на предмет васкулита.
Этиология паралича VI пары черепно-мозговых нервов
Паралич шестой пары черепно-мозговых нервов (отводящий нерв) является результатом:
Сдавливания нерва опухолями в кавернозном синусе (например, опухоли носоглотки), глазнице (например, флегмона глазницы) или основании черепа
Повышенное внутричерепное давление (ВЧД)
Доброкачественная (идиопатическая) внутричерепная гипертензия
Инсульт моста головного мозга
Опухоли, поражающие мозговые оболочки
Поражения кавернозного синуса могут быть вызваны тромбозом, инфекцией, опухолью носоглотки или аневризмой.
У детей с респираторной инфекцией верхних дыхательных путей может возникнуть рецидивирующий паралич
Иногда причина паралича VI пары остается неизвестной.
Симптомы и признаки паралича VI пары черепно-мозговых нервов
Среди симптомов паралича 6-й пары черепно-мозговых нервов: бинокулярная горизонтальная диплопия при попытке посмотреть в сторону от паретического глаза. При взгляде прямо глаз несколько приведен, что связано с отсутствием компенсации действия медиальной прямой мышцы. Глаз лишь слегка отводится и даже при максимальной абдукции виден боковой участок склеры. При полном параличе глаз не отводится за среднюю линию.
Парез, вызванный поражением кавернозного синуса, может вызвать сильную головную боль, хемоз (отек конъюнктивы), потерю чувствительности по ходу 1-го и 2-го отделов 5-го черепного нерва, а также паралич 3-го, 4-го и 6-го черепных нервов. Могут поражатся обе стороны, хотя и неравномерно.
Диагностика паралича шестой пары черепно-мозговых нервов
При подозрении на васкулит – определение скорости оседания эритроцитов (СОЭ), антинуклеарных антител и ревматоидного фактора
Диагноз паралича VI пары черепных нервов обычно очевиден, но причина устанавливается в ходе обследования. Если при офтальмоскопии на сетчатке видна пульсация вен, то повышение ВЧД маловероятно.
Обычно выполняют КТ, так как она часто является доступной. Однако МРТ является методом выбора; МРТ обеспечивает наиболее высокое разрешение орбит, кавернозных синусов, задней черепной ямки, и черепно-мозговых нервов. Если при нейровизуализации не было выявлено никаких нарушений, но есть подозрения на менингит или доброкачественную внутричерепную гипертензию, то необходимо выполнить люмбальную пункцию.
При подозрении на васкулит необходимо определить СОЭ, уровни антинуклеарных антител и ревматоидного фактора.
Другие исследования могут быть проведены в зависимости от предполагаемой причины паралича VI пары черепных нервов.
Если исключено повышенное ВЧД, причиной паралича 6-й пары черепных нервов у детей, может быть инфекция верхних дыхательных путей.
Лечение паралича VI пары черепно-мозговых нервов
Лечение причины заболевания
Нередко паралич VI пары черепных нервов уменьшается в ходе лечения основного заболевания. К улучшению может привести лечение инфекции, воспаления или опухоли, при ее наличии.
Идиопатический паралич и ишемический паралич обычно утихает в течение 2 месяцев.
Паралич шестой пары черепных нервов обычно разрешается, когда он вызван не травмой, однако подобное может наблюдаться и после травмы.
Основные положения
Паралич 6-го черепно-мозгового (отводящего) нерва, как правило, возникает в результате поражения малых сосудов, особенно у больных сахарным диабетом, но причина часто остается невыясненной.
Этот паралич вызывает нарушение абдукции и горизонтальную диплопию.
Для определения причины выполните нейровизуализацию (предпочтительно МРТ), а затем, если результаты визуализации нормальные и подозревается доброкачественная внутричерепная гипертензия, проведите люмбальную пункцию; при подозрении на васкулит, начните с определения скорости оседания эритроцитов (СОЭ), антиядерных антител и ревматоидного фактора.
При исключении повышенного внутричерепного давления у детей следует предполагать респираторную инфекцию верхних дыхательных путей.
Паралич VI пары черепных нервов обычно разрешается, когда причина заболевания нетравматической природы, и может быть посттравматической; к улучшению может привести лечение инфекции, воспаления или опухоли, при ее наличии.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Паралич шестого черепного нерва (отводящий нерв)
Существует множество причин паралича шестого черепного нерва, в том числе поражение мелких кровеносных сосудов при сахарном диабете, но часто причину установить не удается.
Пораженный глаз не может полностью повернуться кнаружи. Когда больной смотрит вперед, пораженный глаз может поворачиваться вовнутрь.
Врачи могут поставить диагноз паралича 6-го черепного нерва на основании симптомов, но для того, чтобы попытаться определить причину, проводятся исследования, в том числе визуализирующее исследование головного мозга.
Паралич шестого черепного нерва обычно проходит независимо от того, установлена причина или нет.
Параличом считается снижение силы мышц, которое может быть частичным или полным.
Этот паралич может возникать по многим причинам:
Сахарный диабет Причины У пациентов с сахарным диабетом может возникнуть множество серьезных отдаленных осложнений, способных затронуть много частей тела, особенно кровеносные сосуды, нервы, глаза и почки. (См. также. Прочитайте дополнительные сведенияОсложнения инфекции уха или глаза
Закупорка артерии, которая снабжает нерв кровью, которая может происходить вследствие сахарного диабета, инсульта Ишемический инсульт Ишемический инсульт — это отмирание участка ткани головного мозга (инфаркт головного мозга) в результате недостаточного снабжения головного мозга кровью и кислородом вследствие закупорки артерии. Прочитайте дополнительные сведения (воспаление кровеносных сосудов)
Иногда повышенное артериальное давление
В редких случаях — инфекции верхних дыхательных путей (у детей)
Некоторые из этих заболеваний, например, опухоли и абсцессы головного мозга, повышают внутричерепное давление, вызывая сдавление (компрессию) нерва. Другие нарушения, такие, как закупорка артерии, нарушают кровоснабжение нерва.
Если у больного возник только паралич 6-го черепного нерва (другие черепные нервы не затронуты), его причина часто остается неизвестной.
Симптомы паралича шестого черепного нерва
Пораженный глаз не может полностью повернуться кнаружи. Когда больной смотрит вперед, пораженный глаз может поворачиваться вовнутрь. У больного может двоиться в глазах, когда он смотрит в направлении пораженного глаза.
Другие симптомы паралича 6-го черепного нерва зависят от причины. Например, нарушения, которые повышают внутричерепное давление, могут вызвать сильную головную боль и временную нечеткость зрения при внезапном подъеме головы. Могут онеметь лицо и рот, больные не могут двигать пораженным глазом в других направлениях.
Диагностика паралича шестого черепного нерва
Обследование глаз, включая офтальмоскопию
Компьютерная томография или магнитно-резонансная томография
В некоторых случаях спинномозговая пункция
Иногда анализы крови
Врач осматривает глаз офтальмоскопом Что представляет собой офтальмоскоп? , выясняет, нет ли у больного признаков повышенного внутричерепного давления и сосудистых аномалий.
Для исключения опухолей и других отклонений, которые могут увеличивать давление внутри черепа, проводится компьютерная томография (КТ) или, предпочтительно, магнитно-резонансная томография (МРТ) головного мозга. Если результаты визуализации в норме, может проводиться спинномозговая пункция Спинномозговая пункция Для подтверждения диагноза, предполагаемого на основании медицинского анамнеза и неврологического обследования, может понадобиться выполнение диагностических процедур. Электроэнцефалография. Прочитайте дополнительные сведенияЕсли симптомы указывают на возможность васкулита, у больного берут анализ крови на необычные антитела (антинуклеарные антитела и ревматоидный фактор) и на реакцию осаждения эритроцитов (РОЭ — насколько быстро оседают на дно пробирки красные кровяные клетки). Этот анализ позволяет выяснить, есть ли у больного воспаление.
Паралич отводящего нерва
Паралич отводящего нерва — нарушение, связанное с дисфункцией черепного отводящего нерва, который ответственен за сокращение прямой латеральной мышцы, для абдукции (то есть поворота наружу) глаза . Неспособность глаза поворачиваться наружу приводит к эзотропии, основным симптомом которой является диплопия, при которой два изображения появляются бок-о-бок. Состояние обычно одностороннее, но может также происходить и на двусторонней основе.
Односторонний паралич отводящего нерва является наиболее распространенным из изолированных глазных двигательных нервных параличей. [1]
Содержание
- Паралич боковой прямой мышцы
- Паралич черепного нерва VI
Ограничение абдукции правого глаза. Этот человек пытается смотреть вправо, но правый глаз отказывается поворачмваться в эту сторону.
Дисфункцию нерва вызывает эзотропия, сходящееся косоглазие на расстоянии фиксации. На фиксации вблизи пострадавший человек может иметь только латентное отклонение и быть в состоянии поддерживать бинокулярность или иметь эзотропию меньшего размера. Пациенты иногда предпринимают поворот лица в сторону пораженного глаза, перемещая глаз от поля действия пострадавшей латеральной прямой мышцы, с целью управоления диплопией и поддержания бинокулярного зрения.
Диплопию, как правило, испытывают взрослые с параличем отводящего нерва, но детей в этом состоянии, диплопия может не возникнуть вследствие супрессии. [2] Нейропластичность присутствует в детстве и позволяет ребенку «выключить» информацию, поступающей из одного глаза, таким образом, уменьшая какие-либо симптомы диплопии. Хотя это положительная адаптация в краткосрочной перспективе, в долгосрочной перспективе она может привести к отсутствию надлежащего развития зрительной коры, приводящему к постоянной потере зрения в супрессированном глазе; состояние, известное как амблиопия .
Поскольку нерв выходит в нижней части головного мозга, он часто сжимается первым при повышении внутричерепного давления. Различные представления состояния или объединения с другими условиями, могут помочь локализовать место повреждения по пути отводящего нерва.
Наиболее распространенными причинами паралича отводящего нерва у взрослых являются:
- Более распространённые: Васкулопатия (сахарный диабет, артериальная гипертензия, атеросклероз), травма, идиопатия.
- Менее распространенные: Повышение внутричерепного давления, артериит гигантских клеток, синус кавернозной массы (например менингиома, глиобластомааневризма ствола мозга , метастазы), рассеянный склероз, саркоидоз/васкулит, люмбальная пункция , инсульт (как правило, не изолированные), киари, гидроцефалия, внутричерепная гипертензия.
У детей, Harley [3] сообщает типичные этиологии, травматического, опухолевого (чаще всего глиомы ствола мозга), а также идиопатического характера. Паралич отводящего нерва вызывает отклонение глаз внутрь (см патофизиологию косоглазия). Валле и др. [4] сообщают, что доброкачественный и быстро восстанавливающийся, изолированный паралич отводящего нерва может произойти в детстве, иногда от инфекций уха, носа и горла. [5]
Патофизиологическим механизмом паралича отводящего нерва с повышенным внутричерепным давлением традиционно считалось растяжение нерва в своем длинном внутричерепном пути, или прижатия связкой височной кости или ребром височной кости. Колье, однако, «не смог принять это объяснение», по его мнению, так как отводящий нерв выходит прямо из передней части ствола головного мозга, в то время как другие черепные нервы выходят под углом или поперек, он более подвержен механическим эффектам вытеснения внутричерепного пространства, занятого поражением задней части ствола головного мозга. (J Neurol Neurosurg Психиатрия 2003; 74: 415—418)
1. Ствол мозга
Изолированные поражения ядра отводящего нерва не будет приводить к изолированному параличу отводящего нерва, поскольку формирование парамедианных мостовых ретикулярных волокон проходит через ядро противоположного глазодвигательного нерва. Таким образом, ядерное поражение приведёт к параличу ипсилатерального взгляда. Кроме того, волокна лицевого черепного нерва обернуты вокруг ядроотводящего нерва, и, если они также поражены, паралич отводящего нерва приведёт к ипсилатеральному параличу лицевого нерва. В синдроме Миллард Габлер, одностороннее размягчение тканей мозга, вытекающее из непроходимости кровеносных сосудов моста с участием отводящего и лицевого черепных нервов и кортикоспинального тракта, паралич отводящего и парез ипсилатерального лицевого нерва происходят с контралатеральным гемипарезом. [6] Синдром Foville также может возникнуть в результате стволовых поражений, которые влияют на тройничный, лицевой и отводящий черепные нервы.
2. Субарахноидальное пространство
Так как отводящий нерв проходит через субарахноидальное пространство, он находится рядом с передней нижней и задней нижней мозжечковой и базилярной артериями и, следовательно, уязвим для сжатия напротив ската черепа. Обычно паралич в этом случае будет связан с признаками и симптомами головной боли и/или повышения внутричерепного давления.
3. Каменистая верхушка
Нерв проходит рядом с сосцевидным синусом и является уязвимым к мастоидиту, что приводит к воспалению мозговых оболочек, которые могут привести к синдрому Градениго. Это условие приводит к параличу отводящего нерва с соответствующим ипсилатеральным снижением слуха, а также парализующей лицевой болью и светобоязнью. Похожие симптомы могут возникать вторично вследствие переломов каменистой части или опухолей носоглотки.
4. Кавернозный синус
Нерв проходит в пазухи тела, смежные с внутренней сонной артерией и окулосимпатическими волокнами, ответственными за управление зрачком, таким образом, поражения здесь могут быть связаны с дисфункциями зрачка, такими как синдром Горнера . Кроме того, участие глазодвигательного, блокового, V1 и V2 тройничного нерва, может также указывать на поражение синуса, так как все идут в пазухи стенки глазницы. Поражения в этой области могут возникнуть в результате сосудистых проблем, воспалений, метастазов и первичных менингиом.
Конечно, отводящий нерв короткий и поражение в орбите редко приводит к изолированному параличу отводящего нерва, но более типично включать в признаки одну или более из других групп внутриглазных мышц.
Дифференциальный диагноз не вызывает затруднений у взрослых. Начало заболевания, как правило, внезапное с симптомами горизонтальной диплопии. Ограничения движения глаз связаны с абдукцией пострадавшего глаза (или абдукцией обоих глаз, если двусторонний) и размер полученной эзотропии всегда больше на удалённой фиксации — где латеральная прямая мышца более активна, — чем на близкой фиксации — где доминирует медиальная прямая мышца. Ограничения абдукции, которые имитируют паралич отводящего нерва могут оказаться вторичными относительно операции, травмы или результата других условий, таких как миастения или заболевание щитовидной железы глаз .
У детей, дифференциальная диагностика является более трудной из-за проблем, связанных с тем, что с детьми трудно сотрудничать для полного расследования движения глаз. В качестве альтернативы возможна диагностика дефицита абдукции, которая будет включать в себя:
. 1 Синдром Мёбиуса — редкое врожденное расстройство, при котором и отводящий и лицевой нервы с двухсторонним поражением, приводящее к типично «невыразительному» лицу.
2. Синдром Дуэйн — состояние, при котором страдают как абдукция так и аддукция, возникающее в результате частичнй иннервации латеральной прямой мышцы от глазодвигательного черепного нерва.
3. Перекрёстная фиксация, которая развивается в присутствии инфантильной эзотропии или синдрома блокировки нистагма и приводит к слабости латеральной прямой мышцы.
4. Ятрогенные травмы. Паралич отводящего нерва как известно, происходит от размещения гало ортезов. В результате паралич идентифицируется посредством потери боковой взгляда после установки ортеза и является наиболее распространенной черепно-мозговой травмой нерва, связанного с этим устройством. [7]
Первые цели ведения должны заключаться в выявлении причины заболевания и лечении, там, где это возможно или для облегчения симптомов пациента, где они присутствуют. У детей, которые редко обращают внимание на диплопию, цель будет заключаться в поддержании бинокулярности зрения и, таким образом, содействию надлежащего визуального развития.
После этого необходим период наблюдения от 9 до 12 месяцев без дальнейшего вмешательства, так как некоторые параличи могут восстановливаться без хирургического вмешательства.
Это обычно достигается за счет использования призм Френеля. Эти тонкие гибкие пластиковые призмы могут быть прикреплены к очкам пациента, или очкам с простыми стеклами, если пациент не имеет ошибок рефракции, и служат для компенсации несоосности внутри пораженного глаза. К сожалению, призма является правильной в пределах определенной степени смещения, а поскольку степени несоосности пострадавшего индивидуума будут меняться в зависимости от направления взгляда, они все ещё могут испытывать диплопию при взгляде на пораженной стороне. Призмы имеются с разными углами и должны подбираться для конкретного пациента. Тем не менее, у пациентов с большими отклонениями, толщина требуемой призмы может снизить зрение настолько, что бинокулярность окажется недостижима. В таких случаях может быть более подходящим просто временно закрывать один глаз. Окклюзия никогда не должна использоваться для детей, во-первых из-за риска индукции стимула амблиопии и во-втрых потому, что они не испытывают диплопии .
Другие варианты ведения на этом начальном этапе включают в себя использование ботулинического токсина, который вводится в ипсилатеральную медиальную прямую мышцу. Использование BT служит ряду целей. Во-первых, это помогает предотвратить контрактуры медиальной прямой мышцы, которые могут возникнуть в результате сопротивления её действию в течение длительного периода. Во-вторых, за счет уменьшения размера отклонения можно временно использовать призматическую коррекцию, использование которой было невозможно ранее и, в-третьих, удаления тяги медиальной прямой мышцы может служить для определения, частичный паралич или полный, путем предоставления возможности любому движению латеральной прямой мышце. Таким образом, токсин работает как терапевтически, способствуя уменьшению симптомов и улучшению перспектив для более полных глазных движений после операции, и диагностически, помогая определить тип операции, наиболее подходящий для каждого пациента.
Где полное восстановление не произошло в течение от 9 до 12 месяцев наблюдения, ведение будет либо «консервативным» или курсом хирургии.
1. Консервативное лечение Если остаточная эзотропия мала и есть риск хирургической гиперкоррекции или когда пациент не годится или не желает хирургии, призмы могут быть вмонтированы в его очки, для обеспечения более стабильного облегчения симптомов. Где отклонение слишком велико для эффективной призматической коррекции, постоянная окклюзия может быть единственным вариантом для непригодных или не желающих хирургии пациентов.
2. Хирургическое
Выбор процедуры будет зависеть от степени остаточной функции в пострадавшей латеральной прямой мышце. В случае полного паралича, предпочтительным вариантом является выполнение процедуры транспозиции вертикальной мышцы, такой как процедуры Дженсена, Hummelheim или полной транспозиции всех мышц, с целью использования функционирования нижних и верхних прямых мышц, чтобы добиться хоть какой-то степени абдукции. [8] [9] [10] В качестве альтернативного, и менее удовлетворительного, подхода, можно оперировать как латеральную так и медиальную прямые мышцы пораженного глаза, с целью стабилизации его на средней линии, тем самым давая единое видение прямо впереди, но с диплопией при левом и правом взгляде. Эта процедура используется редко, но может быть уместной для лиц с полным параличем, которые из-за других проблем со здоровьем, подвергаются повышенному риску ишемии переднего сегмента, связанной со сложными процедурами мультимышечной транспозиции.
Если некоторые функции остаются в поврежденном глазу, предпочтительная процедура зависит от степени развития мышечных осложнений. При параличе отводящего нерва можно было бы ожидать в течение периода наблюдения от 9 до 12 месяцев, что большинство пациентов покажет следующую картину изменения их глазных мышечных действий: во-первых, сверхактивность медиальной прямой мышцы пораженного глаза, затем сверхактивность медиальной прямой мышцы противоположного глаза и, наконец, слабая активность латеральной прямой мышцы непораженного глаза — то, что известно как замедленный паралич. Эти изменения служат для уменьшения вариаций перекоса глаз в разных позициях взгляда. Там, где этот процесс полностью осуществляется, предпочтительным вариантом является простая рецессия, или ослабление медиальной прямой мышцы пораженного глаза в сочетании с резекцией латеральной прямой мышцы того же глаза. Однако там, где замедленный паралич противоположной латеральной прямой мышцы не сложился, все еще будет несоответствие между позициями глаз, более заметным в поле действия пострадавшей мышцы. В таких случаях рецессия медиальной прямой мышцы пораженного глаза сопровождается рецессией и/или увяданием противоположной медиальной прямой мышцы.
Те же подходы пригодны и для двустороннего паралича, когда затронуты оба глаза.
Паралич шестого черепного нерва
КТ — компьютерная томография
МРТ — магнитно-резонансная томография
МРТ-АГ — магнитно-резонансная ангиография
ПЭТ — позитронно-эмиссионная томография
СКТ — спиральная компьютерная томография
СКТ-АГ — спирально-компьтютерная ангиография
Невриномы (шванномы) глазодвигательного нерва — это типичные доброкачественные опухоли, растущие из шванновских клеток. Первое описание шванномы глазодвигательного нерва было сделано W. Kovacs в 1927 г. [1] на основании аутопсии. С тех пор вплоть до 2016 г. в литературе было представлено 63 наблюдения с невриномами глазодвигательного нерва. Самая большая серия, состоящая из 3 пациентов, принадлежит A. Huber [2]. Остальные публикации в подавляющем большинстве представляют описание лишь единичных клинических наблюдений.
P. Celli и соавт., основываясь на классификации по топографии неврином тройничного нерва, принадлежащей G. Jefferson, предложил разделять опухоли глазодвигательного нерва на три группы: 1) цистернальные (опухоль образуется из цистернального сегмента нерва); 2) цистернально-кавернозные (опухоль располагается как в межножковой цистерне, так и в полости кавернозного синуса); 3) кавернозные (опухоль образуется из участка нерва, проходящего в стенке кавернозного синуса, и располагается в медиальных отделах средней черепной ямки) [3, 4]. Позднее были выделены орбитально-кавернозная (опухоль преимущественно располагается в орбите с небольшим распространением в кавернозный синус через верхнюю глазничную щель) и орбитальная группы [5]. В зависимости от размера выделяют маленькие (30 мм) невриномы [6].
Чаще всего невриномы III черепного нерва проявляются глазодвигательными нарушениями, птозом, нарушением фотореакции. Однако есть публикации, в которых у пациентов с опухолями глазодвигательного нерва не отмечено симптомов его поражения [7].
В нашей работе представлены клинические наблюдения двух пациентов с невриномами глазодвигательного нерва и проведен анализ литературы по данной проблеме.
Материал и методы

В НМИЦ нейрохирургии им. акад. Н.Н. Бурденко под наблюдением находились 2 пациента с невриномами глазодвигательного нерва. Их характеристика представлена в таблице. Данные о пациентах с невриномами глазодвигательного нерва
По клинико-рентгенологическим данным у первой пациентки (клинический случай 1) предполагалось наличие невриномы тройничного нерва. До операции признаков недостаточности глазодвигательного нерва не было. Пациентке проведена операция — микрохирургическое удаление опухоли из ретросигмовидного доступа.
У второго пациента (клинический случай 2) были выявлены две опухоли, расположенные симметрично и поражающие цистернальные сегменты обоих глазодвигательных нервов. От предложенной операции по удалению опухолей пациент отказался.
Клинический случай 1

Пациентка Л., 66 лет. Заболевание проявилось генерализованным судорожным приступом в 2012 г. Обследована в НМИЦ нейрохирургии им. Н.Н. Бурденко (от предложенной операции отказалась). Повторно госпитализирована в 2015 г. На СКТ головного мозга (МРТ противопоказана в связи с установленным кардиостимулятором) выявлена большая опухоль в медиальных отделах средней черепной ямки справа и межножковой цистерне, грубо компремирующая ствол головного мозга (рис. 1). Рис. 1. Клинический случай 1. СКТ головного мозга с контрастным усилением в аксиальной, фронтальной и сагиттальной проекциях. Выявляется опухоль медиальных отделов средней черепной ямки справа, межножковой цистерны. Опухоль значительно увеличилась в размерах (старые снимки не сохранились). В неврологическом статусе имелись мнестические расстройства (фиксационная амнезия, снижение критики), гипестезия в зоне иннервации тройничного нерва справа, спонтанный горизонтальный нистагм, мозжечковые нарушения. Глазодвигательных нарушений не было. Учитывая клиническую картину заболевания и данные СКТ головного мозга, была предположена невринома тройничного нерва.
Пациентка прооперирована 10.08.15. Удаление опухоли проводилось из правостороннего ретросигмовидного доступа. Интраоперационно обнаружено, что тройничный нерв на всем протяжении был сохранен и смещен опухолью кзади. Кпереди от него располагалась опухоль желтого цвета, умеренной плотности, без выраженной капсулы. Она формировала очень крупный узел, который располагался в медиальных отделах средней черепной ямки и спускался вниз на скат. Удаление опухоли осуществлялось с помощью ультразвукового отсоса после широкого рассечения намета мозжечка. Последовательно выполнено удаление центральных и латеральных отделов опухоли. Поверхность опухоли отделена от ствола головного мозга (ее медиальные отделы очень плотно прилегали к стволу головного мозга и с большим трудом отделялись от него). При мобилизации переднего полюса опухоли обнаружен парастволовый участок глазодвигательного нерва, который далее терялся в толще опухоли. Опухоль латерально распространялась в дупликатуру твердой мозговой оболочки (место входа глазодвигательного нерва в кавернозный синус) и врастала в кавернозный синус. Таким образом, местом исходного роста опухоли был правый глазодвигательный нерв в цистернальной части в месте входа его в кавернозный синус. Опухоль удалена тотально.

На контрольной КТ головного мозга: опухоль удалена тотально. Явных геморрагических или ишемических осложнений нет (рис. 2). Рис. 2. Клинический случай 1. КТ головного мозга после операции (аксиальная проекция). Опухоль удалена тотально. Явных геморрагических и ишемических осложнений нет.
После операции появились паралич правого глазодвигательного нерва, а также гемипарез слева до 1 балла, нарушение глотания (вероятнее всего, в связи с отделением плотно прилегавшей части опухоли от ствола головного мозга). На фоне проводимой консервативной и реабилитационной терапии регрессировали нарушения глотания и возрос объем движений в левых конечностях до 3—4 баллов, сохранился стойкий паралич глазодвигательного нерва. Пациентка была выписана в относительно удовлетворительном состоянии на 46-е сутки после операции для продолжения реабилитационных мероприятий по месту жительства.
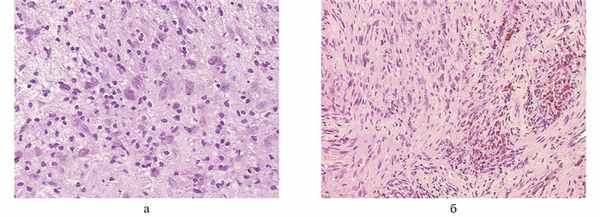
При микроскопическом исследовании выявлена типичная морфологическая картина невриномы с преобладанием веретеноклеточных компактных очагов Antoni A участков рыхло расположенных клеток с фокусами липоидоза (Antoni B), явлениями ангиоматоза с гиалинозом стенок сосудов и следами старых кровоизлияний в виде отложений гемосидерина. Кроме того, выявлялись единичные фокусы выраженного ядерного полиморфизма. Фигур митотического деления, очагов некротических изменений не обнаружено (рис. 3). Рис. 3. Клинический случай 1. Гистологический препарат, окраска гематоксилином и эозином (фото). Морфологическая картина невриномы. а — очаг ядерного полиморфизма среди рыхло расположенных шванновских клеток — Antoni B (увеличение ×400); б — глыбчатые отложения гемосидерина вокруг сосудов в зоне компактно расположенных вытянутых клеток — Antoni, А (увеличение ×200).
Клинический случай 2
Пациент Х., 62 лет. Начиная с 2002 г. отмечал постепенное развитие птоза с двух сторон, нарастание двоения предметов перед глазами. В 2009 г. при амбулаторном обследовании в НМИЦ нейрохирургии им. Н.Н. Бурденко выявлено двустороннее поражение глазодвигательных нервов: справа резко выраженный полуптоз — ширина глазной щели не более 5 мм; слева почти полный птоз — ширина глазной щели не более 2—3 мм; резко выраженное паралитическое расходящееся косоглазие, движения глаз отсутствуют во всех направлениях, анизокория; справа зрачок средней ширины, реакция на свет отсутствует, слева умеренный мидриаз, фотореакция отсутствуют, кератит слева (рис. 4). Рис. 4. Клинический случай 2. Глазодвигательные нарушения у больного с двусторонней невриномой глазодвигательного нерва. Внешний вид больного: двусторонний выраженный полуптоз (а); расходящееся паралитическое косоглазие, левосторонний кератит (б). По данным МРТ головного мозга выявляются два узла опухоли неправильной округлой формы в области цистернальных сегментов обоих глазодвигательных нервов (рис. 5). Рис. 5. МРТ головного мозга пациента Х. (режим Т1 с контрастным усилением, фронтальная и аксиальная проекции): определяются 2 узла опухоли цистернальных сегментов обоих глазодвигательных нервов. Клинических проявлений болезни Реклингаузена не было. От предложенного хирургического лечения пациент отказался. Его дальнейшая судьба неизвестна.
Интракраниальные невриномы составляют 7—8% от всех внутричерепных образований [3]. Как правило, это доброкачественные опухоли, источником роста которых являются оболочки вестибулокохлеарного и реже — тройничного нервов [8]. Шванномы нервных стволов, обеспечивающих иннервацию мышц глаза, в том числе III пары черепных нервов, при отсутствии нейрофиброматоза II типа — это крайне редкая патология. Как правый, так и левый глазодвигательный нерв с одинаковой вероятностью могут стать источником роста шванномы. В проанализированной нами литературе из 63 случаев описано 3 (5%) случая злокачественной невриномы III черепного нерва, 2 из которых зафиксированы у пациентов детского возраста [9—11].
Невринома глазодвигательного нерва характеризуется медленным темпом роста, что обусловливает продолжительный анамнез заболевания (в среднем 29 мес). При анализе данных литературы (63 описанных случая) мы выявили, что наблюдается зависимость продолжительности анамнеза от локализации опухоли. Так, медленнее всего прогрессируют цистернальные невриномы (время от появления первых симптомов до обращения за медицинской помощью составило 71,6 мес), на втором месте кавернозные (26), орбитальные (13), цистернально-кавернозные (11,7) и наконец орбитально-кавернозные (2,8).
Клиническая картина заболевания зависит от локализации опухоли. Самой частой первичной жалобой для пациентов с кавернозной, цистернально-кавернозной, орбитально-кавернозной и орбитальной локализацией опухоли была диплопия. Птоз верхнего века наблюдался приблизительно у ¼ пациентов в группах с цистернальным и цистернально-кавернозным расположением опухоли [6, 9, 13—15]. Для больных с орбитально-кавернозным и орбитальным расположением невриномы характерным начальным симптомом был экзофтальм [16—19]. Нарушение функций V и VI черепных нервов наблюдалось у пациентов с кавернозными, цистернально-кавернозными и орбитально-кавернозными опухолями [8, 13, 20].
Второе место среди жалоб занимают головные боли, которые в качестве начального симптома встречались среди пациентов всех групп с интракраниальными невриномами (исключая орбитально-кавернозную и орбитальную локализацию). Эта жалоба чаще встречалась у пациентов с опухолями цистернальной локализации [21, 22].
Изолированно для неврином цистернальной локализации болезнь протекала по типу офтальмоплегической мигрени [23—26]. В данной группе пациентов отмечался продолжительный анамнез и ундулирующая симптоматика в виде головных болей, сопровождающихся преходящим парезом или параличом глазодвигательного нерва. У всех пациентов, имеющих распространение опухоли в орбиту, было снижение остроты зрения.
Невриномы III черепного нерва редко протекают без глазодвигательных нарушений. В литературе описано только 4 наблюдения, в которых его функция оставалась сохранной [7, 27—29]. Отсутствие симптоматики со стороны глазодвигательного нерва значительно осложняет постановку диагноза. В данных наблюдениях источник роста опухоли был установлен интраоперационно, кроме одного случая [7]. В нашем первом клиническом наблюдении опухоль также не вызывала каких-либо глазодвигательных нарушений и клинически проявлялась скорее как опухоль тройничного нерва. Однако интраоперационно тройничный нерв обнаружен сохранным, в то время как глазодвигательный нерв терялся в опухоли в области его входа в кавернозный синус, что позволило сделать заключение о невриноме глазодвигательного нерва. Развившийся после операции стойкий паралич III черепного нерва также может указывать на то, что источником роста опухоли был именно он.
Выраженность неврологического дефицита во многом зависела от размера объемного образования. У пациентов с большими опухолями (более 30 мм) клинические проявления включали в себя сочетание поражения глазодвигательного нерва и другой неврологической симптоматики. Среди неврином среднего размера (11—30 мм) такая клиническая картина наблюдалась реже. В группе пациентов с образованиями маленького размера (меньше 10 мм) чаще встречались только нарушения функции глазодвигательного нерва, а в некоторых случаях симптоматика отсутствовала вовсе и опухоль была случайно выявлена при МРТ-обследовании [7, 29]. У 2 пациентов отмечался судорожный синдром [6, 30].
Основываясь на анализе публикаций, можно сделать вывод, что МРТ стала основным методом нейровизуализации для данной категории опухолей. Внешний вид опухоли на МР-томограммах зависит от наличия кистозного компонента, некрозов и жировых включений. Как правило, сóлидные объемные образования гиподенсивны в Т1-режиме, изоденсивны белому веществу в Т2-режиме и равномерно накапливают контраст. Дифференциальный диагноз необходимо проводить с невриномами рядом расположенных черепных нервов: IV, V, VI. Учитывая сложность дифференциального диагноза, можно ожидать, что потребуется проведение визуализации высокотехнологичными методами: СКТ, ПЭТ, СКТ-АГ, МРТ-АГ или прямой ангиографии.
Исходя из данных литературы, можно сделать заключение, что хирургическое лечение неврином глазодвигательного нерва является методом выбора. Однако часть авторов ставят под сомнение необходимость проведения операции, отдавая предпочтение выжидательной тактике и лучевой терапии. Такая позиция обусловлена тем, что при удалении опухоли часто приходится жертвовать целостностью III черепного нерва, что приводит к появлению глазодвигательных нарушений [5, 6, 20, 21, 27, 31—34]. Одномоментная аутопластика икроножным нервом, проведенная у одного пациента, привела лишь к частичному восстановлению функции III черепного нерва [33]. Несмотря на сохранение анатомической целостности данного нерва, у большинства пациентов наступал стойкий дефицит его функций. Немаловажным является тот факт, что у пациентов с развернутой клинической картиной заболевания (головные боли, пирамидная и мозжечковая симптоматика, нарушение функций II, IV, V, VI нервов, экзофтальм, эпилептические приступы) после удаления опухоли неврологический дефицит, как правило, был обратим, за исключением дисфункции III нерва [35]. Улучшение функции последнего наблюдалось лишь в отдельных случаях, иногда спустя значительное время после операции [13, 17].
Как правило, даже при субтотальном удалении размеры остатка опухоли оставались стабильными. Продолженный рост опухоли, потребовавший повторного оперативного вмешательства, описан только в одном случае [36]. Лучевая терапия в составе комбинированного лечения или как самостоятельный метод также может быть эффективна у пациентов с невриномами глазодвигательного нерва, однако наблюдений, которые могли бы это подтвердить, крайне мало [37].
Заключение
Таким образом, невринома глазодвигательного нерва — это преимущественно доброкачественная опухоль, крайне редко встречающаяся при отсутствии нейрофиброматоза II типа. Основным клиническим проявлением заболевания является нарушение функции глазодвигательного нерва разной степени выраженности. Однако увеличение размера опухоли может вызывать развитие общемозговой, мозжечковой, пирамидной симптоматики и парез проходящих рядом черепных нервов. Дифференциальный диагноз требует комплексной оценки анамнеза, клинической картины, данных нейровизуализации и интраоперационных данных. Хирургическое лечение в большинстве случаев позволяет достичь длительного безрецидивного периода и регресса симптомов, развивавшихся за счет масс-эффекта опухоли, но обычно приводит к стойкому нарушению функции глазодвигательного нерва.
Авторы заявляют об отсутствии конфликта интересов.
Комментарий
Невринома глазодвигательного нерва — в основном доброкачественная опухоль, которая редко встречается при отсутствии нейрофиброматоза II типа. Она характеризуется медленным темпом роста. Основным клиническим проявлением являются различные глазодвигательные нарушения. Степень неврологического дефицита зависит от локализации и размеров опухоли. В позднем периоде заболевания присоединяются головные боли. В единичных наблюдениях (4 из 63 описанных в литературе) функция III пары черепных нервов оставалась сохранной. Основной метод нейровизуализации — МРТ. Хирургическое лечение является методом выбора для этой группы пациентов. Авторы в статье подробно проанализировали доступные литературные источники, посвященные данной редкой патологии. Представлена классификация опухоли в зависимости от локализации и размера объемного образования. Оба клинических наблюдения еще раз подчеркивают сложность дифференциальной диагностики с другими невриномами черепно-мозговых нервов. Второй случай интересен тем, что это единственное клиническое наблюдение с двусторонним поражением глазодвигательных нервов у пациентов, не страдающих нейрофиброматозом. Работа интересна для практикующих нейрохирургов.
Г.Г. Шагинян (Москва)
Комментарий
Работа очень интересная и уникальная для русскоязычной нейрохирургической печати. Действительно, шванномы III нерва встречаются крайне редко. Хочется начать с конца и отметить большое количество представленных в библиографическом списке источников литературы. Причем литературные источники охватывают значительный временной период — с 1927 г., когда впервые была описана опухоль III нерва, до последних лет. В описании первого клинического случая, на мой взгляд, упущен факт развития в послеоперационном периоде стволового ишемического инсульта, по всей видимости, в результате повреждения ветвей ВМА или ПНМА. На это указывают развитие бульбарных нарушений, хотя опухоль расположена гораздо выше нижних краниальных нервов, развитие контрлатерального глубокого гемипареза, а также длительный срок — 46 дней — госпитализации. Опять-таки, это только мое предположение, так как представленные контрольные снимки не отражают динамики состояния верхних отделов ствола. Также было бы крайне интересно проследить катамнез второго пациента с двусторонними интрацистернальными шванномами, который отказался от предложенного лечения. Было бы также интересно узнать точку зрения авторов о целесообразности проведения этому пациенту лучевого лечения. В общем и целом статья вызовет интерес у нейрохирургов, занимающихся хирургией внемозговых опухолей.
Читайте также:
