Патогенез лабиринтопатии при шейном остеохондрозе. Ангиовертебронгенная патология лабиринта
Добавил пользователь Skiper Обновлено: 29.01.2026
Синдром позвоночной артерии – это набор симптомов, которые появляются в результате нарушения кровообращения в вертебральных артериях, при шейном остеохондрозе. Такой диагноз – не смертельное заболевание, лечится он набором методик и упражнений. Но, если раньше диагноз ставили преимущественно пациентам пожилого возраста, то сейчас заболеванию всё чаще подвергаются совсем молодые люди.
Причины появления
Патология чаще всего развивается на фоне шейного остеохондроза. Из-за сдавления позвоночной артерии происходит нарушение кровотока. Причинами патологии могут стать невертеброгенные или врождённые аномалии, а также вертеброгенные факторы, связанные с деформациями шейных позвонков, солевыми нарастаниями, носящими приобретенный характер. Основные причины развития патологии:
- чрезмерные нагрузки на зону шеи, характерные для тяжелоатлетов, других спортсменов;
- низкая подвижность шейного отдела позвоночника. Страдают чаще люди, ведущие сидячий образ жизни, проводящие много времени в одном положении с наклоненной головой. Это может быть работа за компьютером, водителем, швеей, мастером маникюра, бухгалтером и т.д.;
- питание или диета низкого качества, в котором отсутствуют необходимые организму витамины, минералы, а также белки;
- получение травмы разной степени тяжести;
- неправильно организованная спальное место с переизбытком или недостатком подушек. Многие не знают, как спать при синдроме позвоночной артерии правильно, чтобы не усугубить ситуацию;
- регулярное ношение обуви на высоком каблуке способствует нарушению осанки, искривлению позвоночника;
- систематическое переохлаждение провоцирует появление воспалительных процессов в мягких тканях;
Все это приводит к прогрессированию артроза межпозвонковых суставов, утолщению связок шеи, гипертонусу мышц, а, как итог, компрессия артерии, проходящей в шейных позвонках.
Когда кровь не поступает в надлежащем количестве в мозг, это уже служит основной предпосылкой для развития характерных симптомов.
Основные признаки
Основные симптомы синдрома позвоночной артерии:
- частое головокружение, особенно после пробуждения утром;
- проблемы со зрением: появление темных мушек перед глазами, отсутствие четкости изображения, раздвоение предметов;
- нарушение слуха, появляется шум в ушах;
- сбой координации движений и речи;
- потеря чувствительности частичная или полное онемение не только конечностей, но и кожи лица, шеи, рук;
- периодические обмороки и тошнота;
- перепады артериального давления и слабость.
Диагностика и лечение
Основные методы аппаратного исследования:
- КТ ангиография;
- УЗИ;
- МРТ головного мозга;
- рентгенография.
Только врачи клиники могут определить степень тяжести заболевания и назначить соответствующее лечение:
- прием медикаментов, повышающих проходимость сосудов и венозный отток, устраняющих боль;
- кинезиотерапия (ЛФК);
- массаж, остеопатия, мануальная терапия, кинезиотейпы;
- ношение специального воротника.
Вестибулопатия
За ориентацию человека в пространстве и сохранение равновесия в вертикальном положении отвечает вестибулярный аппарат. Нарушение его функционирования сопровождается спутанностью сознания, головокружением, неспособностью человека находиться в стоячем положении и носит название «вестибулопатия» (лабиринтопатия).
Этиология вестибулярных нарушений
Расстройство вестибулярного аппарата, потенциально, может возникнуть в любом возрасте и независимо от социального положения человека. В некоторых случаях болезнь является врожденной.
Местом локализации патологического процесса служит внутреннее ухо, точнее, его часть, состоящая из трех дуг, расположенных по отношению друг к другу под углом 90 градусов – вестибулярный аппарат. Жидкость, которая содержится в них, распределяется по каналам в зависимости от гравитации, положения тела человека в пространстве, силы притяжения и других физических факторов, воздействующих на тело человека в пространстве. В головной мозг поступают импульсы, «подсказывающие» частям тела как двигаться. Нарушение функционирования вестибулярного аппарата приводит в вестибулопатии.
Лабиринтопатия проявляется как отдельный синдром, или же, как симптом психоневрологического расстройства организма. Во втором случае лечение вестибулопатии становится гораздо более проблематичным, учитывая сложность диагностики и параллельную терапию основного заболевания.
Вестибулопатия может принимать различные формы:
- Острая периферическая вестибулопатия является результатом воспаления, локализованного в области нервного узла внутреннего уха. Воспаление может быть следствием инфекционно-аллергического агента запущенной формы или же иметь вирусную этиологию.
- Посттравматическая вестибулопатия возникает при черепно-мозговых травмах, протекающих с повреждением барабанных перепонок, сотрясением и повреждением ганглиев головного мозга.
- Вертеброгенная вестибулопатия сопровождается патологическими процессами, протекающими в шейном отделе позвоночника: остеопорозом, остеохондрозом, и другими заболеваниями.
Поражение органов равновесия происходит в результате смещения позвонков с ущемлением нервных волокон и сосудов, появлением межпозвоночной грыжи у взрослых.
Как симптом, лабиринтопатия возникает при наличии следующих заболеваний.
- Болезнь Меньера. Его возникновение связано с патологическими изменениями внутреннего уха и сопровождается шумом в ушах и частыми головокружениями, тошнотой. Постепенно у больного ухудшается слух.
- Лабиринтит локализуется в перепончатом лабиринте и носит воспалительный характер и характеризуется наличием периодических головокружений.
- Инфаркт лабиринта вызывает нарушение слуха больного и дает сбой в функционировании вестибулярного аппарата. Чаще страдают пожилые люди, но инфаркт лабиринта может возникнуть и у молодых людей с сосудистыми нарушениями.
- Вестибулярный нейронит является результатом герпетического поражения нервных волокон. Симптомы болезни проявляются периодически, во время весеннего и осеннего обострения. У пациента возникает тошнота, рвота и головокружение. Но симптомы купируются через пару недель с наступлением ремиссии герпетической инфекции.
- Мигрень имеет схожую симптоматику с вестибулопатией, однако слух у страдающего мигренью остается без изменений.
- Патологические процессы в перепончатом лабиринте могут стать следствием различных заболеваний ЦНС.
Симптомы вестибулопатии
Симптомы заболевания могут различаться в зависимости от формы вестибулопатии.
- Вертеброгенная вестибулопатия характеризуется длительными головокружениями и ощущением неустойчивости головы. У больного возникает дискомфорт при попытке сфокусировать взгляд на движущихся предметах. Иногда возникают спонтанные приступы вращения глазами при попытке резко повернуть голову, но продолжительность приступа обычно не превышает 30 секунд.
- Острая периферическая форма болезни сопровождается такими же длительными головокружениями и приступами с вращением глазами, что и вертеброгенная. Но к этому присоединяется необоснованное чувство страха и тошнота вкупе с рвотой. Пациенту трудно ориентироваться в пространстве и его часто беспокоит шум в том ухе, в котором локализуется патологический процесс.
- Когда вестибулопатия является результатом травмы, наблюдаются все классические признаки (головокружение, тошнота и рвота, спонтанные движения глазных яблок), к которым присоединяется новый симптом: при ходьбе больной не может твердо устоять на ногах и его походка носит неустойчивый характер.
В тех случаях, когда патология перепончатого лабиринта – часть симптоматики основного заболевания, трудно выделить отличительные черты на фоне остальных признаков. В данном случае успешное лечение вестибулопатии зависит от правильной диагностики и профессионализма врача.
Диагностика
Диагностические мероприятия начинаются с осмотра у специалиста соответствующего профиля. После поверхностного осмотра врач назначает обследования для уточнения диагноза и определения тяжести заболевания.
- Неврологическое обследование базируется на проверке нервных стволов глазного яблока и функционального состояния мышц лицевого черепа. С целью проверки состояния мозжечка используется пальценосовая проба, позволяющая оценить степень нарушения координации движений.
- МРТ или обследование с помощью магнитно-резонансного томографа дает возможность определить состояние шейных мышц, костей и суставов шейного отдела позвоночника.
- Проверка состояния внутреннего уха, ушного прохода и барабанной перепонки.
На основании результатов обследования врач ставит диагноз и назначает лечение.
Лечение вестибулопатии
Лечение вестибулопатии в домашних условиях
Самолечение при любой болезни не приносит значительных результатов. Лечение вестибулопатии в домашних условиях в принципе невозможно, учитывая неспособность больного ухаживать за собой. Но и близким пациента не рекомендуется делать попытки самостоятельно вылечить его. Подобные действия могут лишь усугубить болезнь, но никак не устранить заболевание.
Стационарное лечение
Курс лечения вестибулопатии состоит из трех этапов: лекарственная терапия, вестибулярная реабилитация и, в редких случаях, хирургическое вмешательство.
- Применение лекарств необходимо для купирования приступов головокружения, тошноты и рвотных позывов. Положительный эффект появляется при применении вестибулярных супрессантов и противорвотных средств. Но продолжительность приема препаратов не должна превышеть трех суток, учитывая снижение вестибулярной компенсации при более длительном применении.
Устранение симптомов не говорит об исчезновении заболевания. Эффективное лечение вестибулопатии возможно лишь при проведении вестибулярной реабилитации.
- Вестибулярная реабилитация – вид ЛФК специфического характера, способствующий ускорению адаптации к разбалансировании вестибулярного аппарата различными патологиями. Благодаря нейропластичности ЦНС, постепенно, вестибулярный аппарат заново учится воспринимать рассогласованную информацию, которая ранее выводила его из строя.
- Вестибулярная гимнастика включается в лечение сразу же, как только пациенту становится лучше на фоне лекарств. Упражнения подбираются специалистом индивидуально, в зависимости от состояния больного. Цель – сенсорное рассогласование с помощью движений глаз, головы и туловища. Упражнения доставляют его исполнителю большой дискомфорт в самом начале, но, спустя время, около 80% больных чувствуют значительное улучшение, а у трети пациентов наступает полная ремиссия.
- Хирургическое лечение вестибулопатии требуется при сосудистых патологиях, вызывающих стойкий спазм сосудов. Во время операции пересекаются сосудодвигательные волокна на стороне поражения. Результат: улучшение кровообращения в участках ЦНС, несущих ответственность за равновесие и координацию.
Оперативный метод достаточно молодой, его применяют лишь с 2007 года, но травматичность минимальна и процент успеха составляет не менее 70%.
Осложнения
Вестибулопатия осложняется гнойным лабиринтитом, что чревато переходом болезни в менингит и даже, в редких случаях, летальным исходом. При нал чии воспалительного процесса во внутреннем ухе при лабиринтопатии следует серьезно отнестись к обследованию у отоларинголога для избежания осложнений.
Профилактика вестибулопатии
Профилактические мероприятия довольно просты и носят, скорее, общий характер, чем специфический. Тем не менее, они рекомендованы как для предотвращения возникновения вестибулопатии, так и для исключения возможного рецидива.
- Полноценное питание и постоянное занятие физическими упражнениями.
- Правильное планирование дня с рациональным соотношением рабочего дня и часов отдыха.
- Лечение возникающих болезней бактериального и инфекционного генеза на начальных этапах развития.
- Немедленное обращение к врачу при подозрении на рецидив вестибулопатии.
Лечение вестибулопатии в НИКИО
Несмотря на тяжесть симптомов, прогноз болезни благоприятный. В большинстве случаев пациент излечивается полностью, поэтому не стоит волноваться при обнаружении у себя признаков вестибулопатии. Следует незамедлительно обратиться за помощью в специализированную клинику. Научно-исследовательский клинический институт оториноларингологии им. Л.И. Свержевского в Москве оснащен самым современным оборудованием, а врачи обладают многолетним опытом, что позволяет нашим пациентам рассчитывать на полное обследование и ускорение выздоровления
ФИЛИАЛ №1 (СУРДОЛОГИЧЕСКИЙ ЦЕНТР)
КЛИНИЧЕСКИЙ КОРПУС
ДЕТСКИЙ СУРДОЛОГИЧЕСКИЙ ЦЕНТР
«Проект: Аудиология» - сборник научно-практических материалов для профессионалов в области аудиологии и слухопротезирования, включающий материалы конференций, статьи по кохлеарной имплантации, отоневрологии и законодательные акты по сурдологии.

Вертеброгенное головокружение: клиника, диагностика, лечение
Н. А. Дайхес, О. В. Зайцева ФГУ НКЦ оториноларингологии Росздрава (директор – д. м. н., профессор Дайхес Н. А.)
Головокружение в последние годы становится все более частым симптомом, встречающимся в медицинской практике. Головокружением страдают 3 – 4% пациентов, обращающихся к врачам-интернистам и 10% больных, посещающих оториноларингологов и невропатологов (26). Причиной головокружения могут являться более 80 патологических состояний (23).
Одной из основных причин развития вестибулярных расстройств у лиц трудоспособного возраста являются остеохондроз шейного отдела позвоночника и вертебробазилярная дисциркуляция (1, 5, 18). У 49,6% больных шейным остеохондрозом выявляются вестибулярные нарушения (обследовано 113 человек) (6). До 82% пациентов, страдающих шейным остеохондрозом, еще задолго до первого приступа головокружения жалуются на неустойчивость при ходьбе, ощущение зыбкости почвы под ногами, неопределенное покачивание тела, неясность контуров предметов.
Нередко эпизоды вертеброгенного головокружение сопровождаются головной болью, тошнотой. Возникающие зрительные расстройства (потемнение, мушки, пелена перед глазами) объясняются ангиоспазмом глазничной артерии из-за дисциркуляторных нарушений в затылочных долях мозга и симпатической ирритации (8). Следствием дисциркуляторных нарушений в вертебробазилярном бассейне является негрубая мозжечковая симптоматика и координаторные нарушения. Характерным признаком вертеброгенного вестибулярного синдрома является нарушение равновесия, усиливающееся при повороте головы (13). Проведенные стабилографические исследования показали, что снижение стабилографического индекса устойчивости при повороте головы на 17% и более свидетельствует о нарушении кровоснабжения в позвоночной артерии .
Вегетативные нарушения, включающие вестибуло-вегетативно-сосудистый синдром, встречаются у 47% больных шейным остеохондрозом (5), что во многом определяет клиническую картину: вазомоторные вегетативно-ирритативные проявления (ушной шум, головокружение, тошнота, синкопальные приступы), а также «неврологический дефицит». Вестибулярные нарушения составляют одно из наиболее ярких проявлений синдрома позвоночной артерии (задний шейный симпатический синдром или синдром Барре – Льеу), который в 30 – 42,5% случаев может быть обусловлен остеохондрозом или аномальным строением шейного отдела позвоночника, вызываться унковертебральными экзостозами (6) и разгибательным подвывихом позвонков (25), образуя блоки (полное или частичное слияние тел позвонков, дужек, суставных или остистых отростков соседних позвонков, что может быть связано с нарушением сегментации во внутриутробном периоде), чаще на уровне СII – СIII (16). При мануальном исследовании шейного отдела позвоночника 82 больных нейросенсорной тугоухостью, лечение которых по общепринятым схемам не было эффективным, у всех выявлены ротационные блоки в сторону больного уха преимущественно в нижне- и среднешейных позвоночных двигательных сегментах, у 69 человек – блоки в атланто-затылочном сочленении с больной стороны (19). Головокружение при синдроме позвоночной артерии может быть как несистемным – в виде покачивания, дурноты, так и системным – в виде вращения предметов, ощущения «ухода почвы из-под ног». Иногда встречается сочетание системного и несистемного головокружения.
Дегенеративные изменения связочно-хрящевых и костных структур шейного отдела позвоночника приводят к раздражению, а иногда и к сдавливанию, оплетающего позвоночную артерию симпатического нервного сплетения, которое оказывает влияние на сосудистую систему и метаболизм внутреннего уха. (4). Раздражение позвоночного нерва, повышая тонус позвоночной артерии, может уменьшить скорость объемного кровотока в ней на треть от исходной величины, при этом усиливается тонус и в ветвях основной артерии, в частности снижается более чем на 40% кровоснабжение внутреннего уха. Длительное патологическое воздействие на шейное симпатическое сплетение может вызвать сосудистые расстройства в лабиринте и нарушение функции рецепторного аппарата внутреннего уха (14).
Дегенеративно-дистрофические изменения, развивающихся в шейном отделе позвоночника, могут вызвать такое осложнение как стеноз позвоночного канала, проявляющийся признаками поражения нервной системы. Причиной стеноза нередко являются межпозвонковые грыжи, чаще сегментов С5 – С6 и С6 – С7, полисегментарное поражение встречается в 82% случаев (7).
При изучении состояния двигательных сегментов позвоночника (методом компьютерной томографии) на ранних стадиях процесса в 85% случаев выявляется наличие протрузий, величина которых варьирует от 4 до 7 мм. Считается, что выпячивание дисков становится клинически значимым при размерах более 3 мм. (7), однако другие авторы считают, что объем и характер, выявляемых в просвете позвоночного канала шейного отдела грыж диска, не определяет выраженность и остроту развития клинической симптоматики заболевания.
Протрузии межпозвонковых дисков представляют собой выпячивания фиброзного кольца за края тела позвонка и по всей его окружности (диффузная протрузия) или только части ее (локальная протрузия). Грыжа межпозвонкового диска является результатом смещения и выдавливания пульпозного ядра из своего ложа. Грыжевые массы образуют локальное выпячивание по краю межпозвонкового диска.
Следует дифференцировать локальные протрузии от локальных грыжевых выпячиваний. Локальная протрузия диска, как правило, больше по протяженности, чем грыжевое выпячивание. Кроме того, дифференциальное значение имеют непрямые симптомы грыж диска, к которым относятся облитерация эпидурального пространства, уменьшение плотности дорсальной части диска, асимметрия или изменение положения выходящих нервных корешков.
При наличии задних грыж диска важно отметить деформацию переднего контура дурального мешка, которая может быть обусловлена давлением от локального выпячивания диска или дополнительными структурами, облитерирующими эпидуральное пространство. Вероятно, симптом облитерации эпидурального пространства имеет решающее клиническое значение, так как в этом случае само локальное выпячивание непосредственного влияния на дуральный мешок не оказывает (7). Однако в механизме дискогенного корешкового синдрома наряду с компрессионным фактором важная роль принадлежит и вторичным изменениям в окружающей пораженный диск ткани (отек, гиперемия, реактивное воспаление, спайки и рубцы, артериальные и венозные дисциркулярные нарушения).
Одним из врожденных патологических состояний краниовертебральной области является аномалия Арнольда – Киари, проявляющаяся наличием приступов системного головокружения, тяжестью в голове, головной болью (в затылочной области), неустойчивостью в позе Ромберга, нарушением координации, ухудшением слуха, ушным шумом (как правило с одной стороны), снижением чувствительности роговицы и слизистой оболочки носа, часто – нарушением обоняния и вкуса. По некоторым данным, патология Киари выявляется у 26% больных с подозрением на различные патологические изменения ШОП и кранио-спинальные опухоли (3). Симптоматика аномалии Арнольда – Киари патогенетически обусловлена сдавлением каудальных отделов спинного мозга, позвоночной и мозжечковой артерии смещенными миндалинами мозжечка более чем на 3 мм ниже плоскости большого затылочного отверстия (линии Чемберлена). Следует отметить, что не все случаи расположения миндалин мозжечка ниже линии Чемберлена сопровождаются развитием клинических проявлений. Опускание миндалин мозжечка при патологии Киари составляет 3 – 29 мм (22, 23).
Поскольку, головокружение является симптомом многих соматических и эндокринологических заболеваний, в план обследования включается комплексное исследование соматического, отоневрологического и неврологического (в том числе вегетативного) статуса, лабораторная и рентгенологическая диагностика.
В клинической практике при обследовании больного с кохлеовестибулярными нарушениями нередко ограничиваются лишь рентгенограммой шейного отдела позвоночника, однако, этого недостаточно – 40% пациентов с изменениями на рентгенограммах не имели характерных клинических проявлений и еще 40% больных имели клиническую симптоматику без рентгенологической (7). Поэтому для постановки правильного диагноза и выбора лечебной тактики необходимо применение по крайней мере функциональной рентгенографии (боковая проекция с полным сгибанием и разгибанием головы при сидячем положении больного) (Дадашева М. Н.). Для более точного исследования шейного отдела позвоночника следует прибегать к магнитно-резонансной томографии (МРТ) и магнитно-резонансной ангиографии (3, 9, 11, 24) – самым современным неинвазивным методам нейровизуализации. Преимуществом МРТ является многоплановость изображения, визуализация мягкотканых структур, что позволяет оценить состояние дурального пространства спинного мозга (3, 11). Особенно ценно, что МРТ дает возможность оценить степень пролабирования межпозвонковых грыж, дегенеративные изменения спинного мозга, сужение вертебробазилярных сосудов или их окклюзию, еще до клинических проявлений (27) в виде головокружения, помутнения сознания, наличия патологического позиционного нистагма (24).
Следует отметить, что компьютерная томография дает одноплоскостное изображение, кроме того, ее надежность при исследованиях шейного отдела позвоночника составляет 50% (3).
Целесообразно разделять патогенетическую терапию вертеброгенного головокружения в острый период и период ремиссии, а также на терапию синдрома позвоночной артерии и терапию цервикального синдрома. Терапия синдрома позвоночной артерии включает применение вестибулолитических средств и вазоактивных препаратов, нормализующих гемодинамику. Для нормализации метаболических процессов используются ноотропные лекарственные средства, повышающие устойчивость ткани головного мозга к гипоксии, снижающие выраженность когнитивных и вегетативных расстройств. С целью регуляции обменных процессов целесообразно использование церебролизина. Терапия цервикального синдрома включает купирование болевого синдрома и мышечного напряжения нестероидными противовоспалительными препаратами. Для снижения мышечного тонуса используют миорелаксанты. Витамины группы В рекомендуются для стимуляции обменных процессов. При выраженном психоэмоциональном напряжении и для купирования вегетативного криза возможно применение малых транквилизаторов. В период ремиссии для лечения цервикального синдрома назначают хондропротекторы.
В современной клинической практике больным шейным остеохондрозом с кохлео-вестибулярным синдромом проводится, как правило, курс массажа шейно-воротниковой зоны и надплечий, лечебная гимнастика, фонофорез с новокаином, эуфиллином или гидрокортизоном, электротерапия, магнитотерапия, аэрозоль- и электроаэрозольтерапия, гидробальнеотерапия, рефлексотерапия – корпорально-аурикулярная акупунктура и массаж игольчатым молоточком шейно-воротниковой зоны, позволяющие улучшить кровообращение в вертебро-базилярной системе.
Курс классического, аппаратного, вакуумного или гидромассажа массажа шейно-воротниковой зоны, богатой рецепторами, с охватом паравертебральных областей состоит из 15-20 процедур. Наряду с миорелаксирующим действием, массаж способствует улучшению кровообращения, в частности усилению венозного оттока.
Многие авторы считают, что лечение больных с грыжами, протрузиями, вертеброгенным поражением позвоночной артерии наряду с применением вазоактивных препаратов должно и может включать мануальную терапию (МТ), эффективность которой достаточно высока. Уже после одной – двух процедур МТ (постизометрическая релаксация тонически напряженных мышц и мобилизация соответствующих позвоночно-двигательных сегментов в сочетании с медикаментозным лечением) у 25 больных купировалась субъективная и объективная симптоматика, а после 4 – 6 сеансов МТ все больные (проведено лечение 47 человек) отмечали улучшение состояния, повышалось пульсовое кровенаполнение в вертебро-базилярном бассейне, нормализовывался венозный отток (10). После курса мануальной терапии у большинства пациентов (69,2%) уменьшается частота и длительность приступов головокружения, спонтанный нистагм исчезает в 39,9% случаев, более быстрый регресс симптомов отмечается у больных с блокированием верхне-шейных сегментов (особенно С0 – С1) (6), уменьшается выраженность вегето-сосудистой дисфункции, развивающейся на фоне дегенеративных изменений позвоночника.
Отбор пациентов для проведения МТ должен быть тщательным, поскольку при некоторых формах дегенеративных заболеваний позвоночника МТ может спровоцировать ухудшение состояния больного. При проведении мануальной терапии больным шейным остеохондрозом могут возникать такие осложнения, как нарушение кровоснабжения мозга в вертебробазилярной системе; вегето-сосудистые кризы; компрессия спинного мозга на уровне шейного отдела; формирование нестабильности сегментов шейного отдела.
В связи с возможностью возникновения осложнений мануальную терапию шейного отдела позвоночника необходимо проводить с осторожностью, без каких-либо попыток глубокого массажа. Перед началом курса необходимо исключить у пациента наличие врожденных аномалий развития и системных заболеваний позвоночника, чрезмерную подвижность позвоночных сегментов, сосудистых нарушений системы кровообращения спинного мозга, спондилеза III степени, остеопороза позвоночника разной этиологии, тяжелых заболеваний внутренних органов, воспалительных процессов позвоночника, онкологических заболеваний, состояния после травматических повреждений и хирургических вмешательств на позвоночнике (12).
Уменьшению выраженности головокружения, нормализации функции равновесия способствует включение в комплекс лечебных мероприятий 10-12 сеансов вестибулярной реабилитации (гимнастики), проводимой на стабилографических (/постурографических) комплексах.
Нами проведено обследование и лечение 48 больных с головокружением на фоне остеохондроза шейного отдела позвоночника. При проведении МРТ шейного отдела позвоночника 32 больным (в возрасте от 20 до 63 лет) с трудно поддающейся лечению вестибулопатией и дегенеративными заболеваниями ШОП выявлено наличие грыж диска – у 13, протрузий – у 15, сочетание грыжи и протрузии – у 4, сочетание с аномалиями развития сосудов вертебро-базилярной системы – у 2 пациентов. Показаниями к проведению МРТ были следующие рентгенологические признаки: снижение высоты межпозвонкового диска, наличие остеофитов – костных разрастаний по краям тел позвонков, унковертебрального артроза.
Все пациенты получали медикаментозную терапию, массаж шейно-воротниковой зоны и лечебную гимнастику для больных остеохондрозом, по показаниям мануальную терапию (28 человек) и вестибулярную реабилитацию на постурографическом комплексе (21 человек). В результате проведенного лечения у всех пациентов достигнута компенсация вестибулярной функции в покое, уменьшение длительности и частоты приступов головокружения, улучшение стабилографических показателей.
Таким образом, целенаправленное и рациональное использование всех медикаментозных и немедикаментозных лечебных мероприятий способствует более успешному лечению головокружения.
Патогенез лабиринтопатии при шейном остеохондрозе. Ангиовертебронгенная патология лабиринта
Патогенез лабиринтопатии при шейном остеохондрозе. Ангиовертебронгенная патология лабиринта
Патогенез лабиринтопатии при шейном остеохондрозе и других ангиовертеброгенных состояниях мало изучен. Известно, что лабиринтные кризы и вяло протекающие лабиринтопатии сосудистого генеза обусловлены в конечном счете недостаточностью кровоснабжения как собственно лабиринта, так и лабиринтозависнмых структур головного мозга, интегрированных анатомо-физиологическим комплексом вестибулярной проприоцептивной и слуховой систем.
Однако еще не ясна зависимость проявлений лабиринтопатии от анатомотопографических особенностей и вида поражения позвоночных артерий, уровня этого поражения, патогенетического механизма нарушения гемодинамики в вертебробазилярном бассейне. Нет сомнения в том, что патогенез кохлеовестибулярных нарушений всецело определяется этими условиями, однако сегодня лабиринтология еще не располагает абсолютно надежными критериями идентификации лабиринтных синдромов по патологоанатомическим и патологофизиологическим признакам и механизмам, лежащим в основе ВБСН.
В этом направлении предстоит кропотливая работа, результаты которой и составят основу общей и частной лабиринтологии.
Что касается патогенеза ангиовертеброгенной лабиринтопатии, то в основе его, вероятно, лежат различные сочетания лабиринтных (периферических) и центральных ангиодистонических явлений, приводящих к нарушению кровообращения в указанных структурах. Причинами этих нарушений могут быть механические сдавления экстракраниальных отделов позвоночной артерии остеофитами или суставными отростками, сужение просвета артерий атеросклеротическими бляшками, патологическими изгибами и т. д.
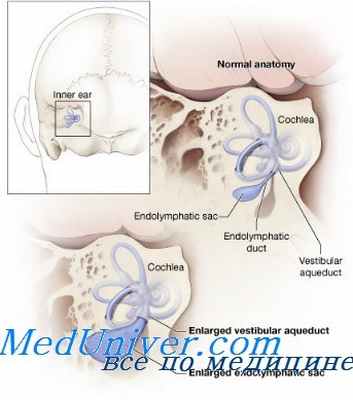
Кроме того, могут наблюдаться явления раздражения (например, остеофитами) нервных сплетений, окружающих позвоночную артерию, которое приводит к ангиоспазму концевых артерий лабиринта или центральных структур.
По данным Н. В. Верещагина, при поражении экстракраниальных отделов позвоночной артерии (атеросклеротические стенозы, тромбозы) очаги некроза наблюдались в различных участках мозжечка, медиобазальных областей височных долей, среднего мозга, в ретикулярной формации. Указанным органическим изменениям, как правило, предшествуют транзиторные ишемические явления, обусловленные сосудистым спазмом, влекущие за собой различные функциональные расстройства.
Не исключено, что в сферу этих расстройств вовлекаются проводящие пути слухового и вестибулярного анализаторов (непосредственно или реперкуссиоино), что и обусловливает возникновение центральных кохлеовес-тибулярных нарушений с известной диссоциацией признаков. При экстракраниальных ирритативных воздействиях на нервное сплетение позвоночной артерии возникают так называемые симптомы на отдалении, для которых характерны перемежающиеся функциональные нарушения, связанные с такими структурами, как ствол, зрительный бугор, межуточный мозг, кора затылочных и височных долей, т. е. именно те образования, которые имеют прямое отношение к функции слухового и вестибулярного анализаторов.
Возможно, что помимо первичных реакций, проявляющихся сенсорными, двигательными (например, шейным нистагмом или внезапным падением больного) и вегетативными нарушениями вестибулярного генеза и слуховыми расстройствами, указанные зоны поражения могут быть источниками патологических влияний на рецепторно-сосудистые структуры внутреннего уха, например, через эфферентные пути, идущие в центрифугальном направлении в составе VIII пары черепных нервов к макулам и кристам (Gacek), а также через оливокохлеарный пучок Расмуссена.
Вероятно, сущность этих патологических влияний заключается в том, что системы внутреннего уха (рецепторная, трофическая и др.) утрачивают функциональную взаимосвязь со структурами головного мозга вследствие поступления искаженных импульсов из патологически функционирующих центров. В этом случае помимо патологических изменений в рецепторных клетках возникают и ангиотрофические дисфункции, нарушения обменных процессов между эндо- и перилимфой, искажается механизм образования и резорбции эндолимфы, что в конечном счете ведет к гидропсу и вторичным лабиринтным нарушениям.
Вестибулопатия как осложнение остеохондроза
Боль в шее – один из самых распространенных симптомов остеохондроза шейного отдела позвоночника. Но если запустить это состояние, могут появиться осложнения посерьезнее, к которым относится вестибулопатия. Как лечить это заболевание, рассказывает невролог медцентра «Панорама Мед» Павел Репин.
Что такое вестибулопатия?
- В основе вертеброгенной вестибулопатии лежит комплекс симптомов, вызванных нарушениями функций вестибулярного аппарата. Поэтому заболевание характеризуется определенными признаками. А его причинами выступают патологические изменения в шейном отделе позвоночника, болезни внутреннего уха, заболевания мозга, в том числе опухоли, травмы и инфекции, а также возрастные изменения. Одна из причин связана с проблемами в шейных позвонках, через которые проходят позвоночные артерии. В результате дегенеративных изменений в хрящевой межпозвоночной ткани образуются соли кальция. Эти уплотнения пережимают позвоночные артерии, нарушая кровоток, что в свою очередь приводит к застою крови в вестибулярных артериях, расположенных в затылочной области. Так возникает комплекс симптомов, который называется вестибулопатией.
Симптомами вестибулопатии могут быть:
- звон в ушах;
- неустойчивость при ходьбе;
- снижение слуха;
- заложенность в ушах;
- резкие приступы головокружения.
Заболевание вестибулопатия — опасны ли симптомы?
- В таком состоянии человек может упасть и получить травму. Временная потеря внимания опасна, если человек управляет машиной или устройствами, требующими повышенного внимания. А если вестибулопатия сочетается со склеротическими изменениями в сосудах, опасность увеличивается.
Можно ли вылечить вестибулопатию?
- Вестибулопатия лечится комплексными методами. С помощью препаратов снимают излишнюю возбудимость рецепторов сосудов. Кроме этого, физиотерапия, мануальная терапия и массаж шейного отдела позволяют снять мышечный спазм. Как правило, вестибулопатия связана с далеко запущенным остеохондрозом, поэтому требует длительных курсов восстановления. Осложняют лечение сосудистые нарушения – сужение просвета сосудов из-за холестериновых бляшек. Поскольку вестибулопатия может иметь и другую причину — патологию уха, то при характерных признаках сначала надо обратиться к лору, потом к неврологу.
Как избежать остеохондроза?
- Никто не может избежать остеохондроза – естественного старения позвоночника с утратой подвижности межпозвонковых дисков. Затормаживает этот процесс генетическая подвижность суставов и занятия физкультурой, а ускоряют — отсутствие физической активности, длительное сидение в неудобной позе. Чтобы не доводить остеохондроз до осложнений, необходимо тренировать мышцы и связки.
Лучший способ избежать вестибулопатии – гимнастика для шеи, специальные упражнения из йоги и плавание. Все это позволяет снять нагрузку с дисков позвоночника и надолго сохранить здоровье.
Читайте также:
