Желудочная атрофия. Пептическая язва
Добавил пользователь Алексей Ф. Обновлено: 29.01.2026
Слизистая оболочка покрывает всю поверхность желудка и выполняет важную роль в пищеварении. Ее железы вырабатывают желудочный сок, фермент пепсин, соляную кислоту, липазу, гормоноподобные компоненты, слизь и бикарбонат. Эти вещества отвечают за расщепление белков и жиров, защищают организм от болезнетворных бактерий, активируют обменные процессы.
Воспаляясь, слизистая вырабатывает меньше кислоты, ферментов, слизи и других веществ, которые необходимы для правильной работы ЖКТ. Возникает риск развития гастрита.
Гастрит может протекать в острой и хронической форме. Важно вовремя обратиться к врачу, чтобы получить диагноз и лечение, не допустить осложнений.
Формы и осложнения гастрита
При отсутствии адекватного и своевременного лечения гастрит может вызвать осложнения. К ним относятся:
- Язва желудка. Пептические язвы, поражающие слизистую оболочку желудка или двенадцатиперстной кишки. Язвенную болезнь провоцирует чрезмерное употребление обезболивающих препаратов (НПВП), и гастрит, вызванный H. pylori. Трудно сказать, где заканчивается гастрит, особенно с эрозими, и начинается язвенная болезнь. Видимо, это разные формы одного процесса.
- Атрофия слизистой оболочки желудка - атрофический гастрит. Возникает вследствие истончения слизистой , формирования фиброза (микрорубцов) оболочки при хроническом гастрите. При атрофии уменьшается количество активных клеток слизистой желудка, производящих ферменты и кислоту. Нарушается всасывание некоторых витаминов. Атрофический гастрит – фактор риска онкологической трансформации, поэтому требует особого внимания.
- Желудочное кровотечение при эрозивном гастрите и язве. Для него характерны сбивчивое дыхание, слабость, головокружение, кровь в рвоте и стуле, стул черного цвета, бледность кожных покровов. При проявлении этих симптомов необходимо немедленно обратиться за медицинской помощью.
- Анемия. Чаще всего возникает вследствие острой (как описано выше) или хронической кровопотери, например, при множественных повторяющийся эрозиях желудка. Исследования показывают, что гастрит, ассоциированный с H. pylori, и аутоиммунный гастрит могут влиять на усваивание организмом железа и витамина В12 из пищи, что также может вызывать анемию.
- Дефицит витамина B12 и пернициозная анемия (злокачественное малокровие). При аутоиммунном гастрите не вырабатывается определенный белок, который помогает усваивать витамин B12, необходимый для выработки эритроцитов и нервных клеток. Недостаточная усвояемость витамина B12 может привести к развитию пернициозной анемии. Такие же изменения, происходят в продвинутой стадии атрофического гастрита любого происхождения. . Хронический гастрит увеличивает вероятность развития доброкачественных или злокачественных новообразований в слизистой желудка. Например, гастрит, ассоциированный с H. pylory, увеличивает риск аденокарциномы и лимфомы слизистой оболочки желудка.
Причины и факторы риска гастрита
- Бактериальная инфекция Helicobacter pylori. Является одним из самых распространенных видов инфекций, передается инфекция фекально-оральным путем, например, через загрязненную пищу и воду. Для развития гастрита наличия одной лишь инфицированности Helicobacter pylori недостаточно. Считается, что уязвимость к бактерии наследуется или возникает из-за неправильного образа жизни (курение, плохое питание), лекарства.
- Обезболивающие препараты (нестероидные противовоспалительные, НПВП). Регулярный и чрезмерный прием аспирина, ибупрофена или напроксена может вызвать как острый, так и хронический гастрит, их токсическое воздействие снижает выработку основных протекторов слизистой оболочки желудка. Чтобы отличить эту ситуацию от других видов гастрита, ее называют НПВП-гастропатией.
- Алкоголь. Раздражает и постепенно разрушает слизистую оболочку желудка, подвергая ее агрессивному воздействию желудочного сока. Алкоголь чаще всего провоцирует острый гастрит.
- Возраст. У пожилых людей повышенный риск развития гастрита, поскольку с возрастом слизистая оболочка желудка истончается. Пожилые люди также наиболее уязвимы в отношении инфекций (H. pylori) или аутоиммунных расстройств.
- Стресс. Сильный стресс, связанный с травмами, ожогами, тяжелыми операциями и инфекциями, может спровоцировать острый гастрит.
- Воздействие радиации или лучевая терапия (в связи с другим заболеванием).
- Желчный рефлюкс после резекции желудка.
- Аллергия на продукты питания, такие как коровье молоко и соя (особенно у детей).
- Аутоиммунные заболевания. В результате аутоиммунных процессов в организме вырабатываются антитела, которые атакуют клетки, образующие слизистую оболочку желудка. Возникает аутоиммунное воспаление, снижаются функции защитного барьера слизистой. Гастрит, связанный с аутоиммунными нарушениями, называют аутоиммунный гастрит. Он чаще встречается у людей с другими аутоиммунными расстройствами, включая болезнь Хашимото и диабет 1 типа. Аутоиммунный гастрит также может быть связан с дефицитом витамина B12.
- Другие заболевания. Риск гастрита может увеличиваться из-за других патологических состояний, включая болезнь Крона, саркоидоз, паразитарные инфекции, ВИЧ/СПИД.
Симптомы гастрита
Эти симптомы могут появляться или усиливаться во время приема пищи или вскоре после него. Но чаще всего гастрит протекает бессимптомно.
Иногда термин «гастрит» ошибочно используется для описания любых симптомов боли или дискомфорта в верхней части живота, в большинстве случаев – это проявления функциональной диспепсии.
Стадии протекания гастрита
- Гиперемия. На первом этапе развития гастрита наблюдается гиперемия (покраснение) слизистой оболочки желудка. Это защитная вегетососудистая реакция — расширение сосудов и усиление притока крови в ответ на негативное воздействие на слизистую. Гиперемия сопровождается отеком, это признак развития воспаления.
- Хроническое воспаление, метаплазия, дисплазия. Снижается выработка соляной кислоты, оболочка слизистой утолщается. Гипертрофия характерна для людей, злоупотребляющих алкоголем. Воспаление характеризуется накоплением в стенке желудка лейкоцитов, длительное воспаление может изменить структуру эпителия желудка, он может стать похож на кишечный, такое явление называется метаплазией и может быть связано с повышением онкологического риска. Но особенно риск высок, если при биопсии находят нарушение строение ткани и клеток желудка – дисплазию.
- Атрофия. Длительное воспаление вызывает истончение слизистой желудка, восстановительные процессы замедляются, наблюдаются атрофические изменения слизистой — клетки эпителия отмирают и заменяются рубцовой тканью.
- Эрозии и язвы – частый спутник гастрита. Очаговые и глубокие изменения развиваются из-за снижения работоспособности слизистых желез, истончения защитного слоя, в большинстве случаев это следствие воздействия H.pylori.
Лечение гастрита
Лечение гастрита зависит от причины. Острый гастрит, вызванный приемом НПВП или злоупотреблением алкоголем, не требует медикаментозной терапии, достаточно исключить эти триггеры.
В других случаях врач может порекомендовать:
- Аантибиотикотерапию против H. pylori.
- Препараты, блокирующие выработку соляной кислоты (компонента желудочного сока) и способствующие заживлению слизистой (ингибиторы* протонной помпы — омепразол, лансопразол, рабепразол, эзомепразол, дексланзопразол, пантопразол.
- Антациды** (нейтрализуют желудочную кислоту, обезболивают).
* - Длительное использование ингибиторов протонной помпы, особенно в высоких дозах, может увеличить риск переломов бедра, запястья и позвоночника, возможно, потребуется программа профилактики остеопороза.
** - Побочные эффекты — запор, диарея.
Особенности и преимущества методики лечения гастрита в клинике Рассвет
Диагностика и лечение гастрита в клинике «Рассвет» проводится в отделении гастроэнтерологии. Мы используем доказательные методики, основанные на международных клинических рекомендациях. Ваше основное лечение начнется только после физикального осмотра и проведения всех необходимых анализов и диагностических тестов.
Важно. Влияние определенных продуктов или систем питания на риск возникновения гастрита не доказано исследованиями.
В клинике Рассвет мы в первую очередь отличим гастрит от функциональной диспепсии. Гастрит часто бессимптомный, но лечить его необходимо, поскольку он – медленная, но верная дорога к раку желудка. Функциональная диспепсия, напротив, сопровождается множеством жалоб, но эндоскопическое исследование и биопсия патологии не выявляют.
Как происходит лечение гастрита в клинике Рассвет
Для уточнения диагноза мы используем самое современное и точное оборудование и логистические методы. Например, нами выстроена система диагностики гастрита и определения онкологического риска по классификации OLGA. Наши эндоскопы позволяют провести гастроскопию с многократным увеличением и рассмотреть слизистую через светофильтры, брать биопсию из наиболее подозрительных участков. Сами биоптаты оцениваются гистологом также по шкале OLGA и в результате мы получаем цифру, которая отражает риск онкологической трансформации на ближайшие годы. От величины этой цифры зависит дальнейшая лечебная тактика.
Мы ценим комфорт пациентов, поэтому в Рассвете вы можете пройти обследование под наркозом и в кратчайшие сроки.
Рекомендации врача-гастроэнтеролога клиники Рассвет пациентам с гастритом
Своевременное обращение к врачу и правильное лечение помогут держать болезнь под контролем. Жесткая диета не нужна. Однако правила здорового питания следует соблюдать — не переедайте, избегайте продуктов, раздражающих слизистую (копченого, жареного, жирного), откажитесь от алкоголя. Если вы вынуждены принимать обезболивающие препараты, повышающие риск гастрита, уточните, можно ли их заменить на препарат, который менее агрессивно воздействует на слизистую желудка (ацетаминофен, парацетамол).
Язвенная болезнь желудка и двенадцатиперстной кишки
К язвенной болезни с локализацией рецидивирующей язвы (острая эрозия) в желудке и/или двенадцатиперстной кишке и других отделах относятся:
- Язва желудка (язвенная болезнь желудка), включая пептическую язву пилорического и других отделов желудка.
- Язва двенадцатиперстной кишки (язвенная болезнь двенадцатиперстной кишки), включая септическую язву всех отделов двенадцатиперстной кишки.
- Гастроеюнальная язва, включая пептическую язву анастомоза желудка, приводящей и отводящей петель тонкой кишки, соустья с исключением первичной язвы тонкой кишки.
Определение
Язвенная болезнь (ЯБ) - хроническое рецидивирующее заболевание с вовлечением в процесс наряду с желудком и двенадцатиперстной кишкой (ДПК) других органов системы пищеварения, приводящее к развитию осложнений, угрожающих жизни больного. Патофизиология ЯБ включает агрессивное действие HCl и пепсина и снижение резистентности гастродуоденальной СО в результате воспаления, метаплазии, дисплазии, атрофии, чаще обусловленных контаминацией НР.
При обострении ЯБ обычно обнаруживаются рецидивирующая язва (острая эрозия), хронический активный гастрит, чаще - активный гастродуоденит, ассоциированный с Helicobacter pylori.
Первичные обязательные исследования
Общий анализ крови и мочи, определение группы крови и резус-фактора, анализ кала на скрытую кровь, железо сыворотки крови, гистологическое и цитологическое исследование биоптата из периульцерозной зоны (при желудочных язвах - минимум 6 биоптатов), проведение уреазного теста для выявления НР, УЗИ печени, желчных путей и поджелудочной железы, эзофагогастродуоденоскопия с прицельной биопсией и щеточным получением препарата для цитологического исследования. Дополнительные исследования проводятся в зависимости от проявлений болезни, в том числе исследование экзокринной функции поджелудочной железы тестом с использованием моноклональных антител к панкреатической эластазе - человека.
Результаты лечения обострения при язвенной болезни желудка (ЯБЖ) всегда оцениваются клиническими и эндоскопическими исследованиями в динамике, а при ЯБДПК эндоскопическое исследование проводится только по особым показаниям.
Симптомы, синдромы, физикальный статус
Жалобы: голодные, ночные боли, изредка анорексия, рвота. Физикальный статус: локальная пальпаторная и перкуторная болезненность в эпигастральной области, однако клинические симптомы иногда отсутствуют.
Диагностика
Диагноз ЯБ и ее морфологический субстрат определяются только с помощью эзофагогастродуоденоскопии (при локализации язвы в желудке прицельно берутся биоптаты с целью исключения малигнизации, при ЯБДПК эндоскопическое исследование может не повторяться в течение 2 лет даже при отсутствии ремиссии.
Отсутствие в биоптате СО из антрального отдела НР дает основание предположить другие, более редкие причины гастродуоденальных изъязвлений:
язвы, вызванные лекарственными препаратами (ацетилсалициловая кислота и другие НПВП), которые обычно не проявляются выраженным хроническим воспалением гастродуоденальной СО, если в ней не колонизирует НР;
язвы, возникающие в результате резко выраженной желудочной гиперсекреции НСl (синдром Золлингера-Эллисона при гастрономе, гиперпаратиреоидизме, системном мастоцитозе);
язва желудка, представляющая собой изъязвленный рак или лимфому.
ЯБ следует также разграничивать с другими симптоматическими гастродуоденальными изъязвлениями, острыми и хроническими, возникающими вторично на фоне определенных заболеваний и внешних воздействий. Острые язвы желудка, обычно поверхностные, клинически проявляются кровотечением и низкой частотой рецидивов после заживления и могут возникать у больных с обширными ожогами, при поражении ЦНС, стрессе.
Особо рассматриваются язвы желудка при ЯБ после хирургического вмешательства (язва анастомоза, рецидивирующая язва ДПК). Однако в большинстве случаев язвы в желудке и особенно в ДПК возникают на фоне хронического активного гастрита (гастродуоденита), ассоциированного с НР. Впервые возникшие рецидивирующие и хронические язвы, этиопатогенетически связанные с НР, могут иметь различную локализацию в желудке (дно, тело, антрум, пилорический канал) и дуоденуме (луковица, постлуковичный отдел, до и после фатерова соска). Бывает одновременная локализация язв в желудке и в дуоденуме. С годами возможна трансформация ЯБДПК в ЯБЖ, что связано с распространением НР-инфекции и активного воспаления из антрума в тело желудка с развитием атрофии желез и снижением кислотообразования. В связи с этим риск рецидива дуоденальной язвы уменьшается, а риск развития язвы в теле желудка возрастает. В этот период нередко выявляются язвы желудка у больных, которые до этого в течение многих лет страдали дуоденальной язвой (несомненно, на фоне хронического активного антропилородуоденита, ассоциированного с НР).
ЯБ присущи различные осложнения: кровотечение, перфорация, пенетрация, перивисцерит, обтурация выходного отдела желудка в результате отека и рубцово- язвенной деформации стенок пораженного органа. НР - ассоциированный хронический гастрит (гастродуоденит) характеризуется прежде всего выраженной воспалительной и сосудистой реакцией в виде яркой диффузной или очаговой (пятнистой) гиперемии и отека. Преимущественной локализацией этих изменений в ранней стадии болезни являлся антральный отдел желудка и проксимальный отдел дуоденума. На этом фоне часто возникают множественные плоские и приподнятые эрозии. Главной морфологической особенностью активного воспаления является наличие в СО НР, которые выявляются не только в бациллярной (вегетативной) форме, но и в виде кокков. В биоптате НР имеют спиралевидную и (или) коккообразную форму, в культуре - сферическую.
Активный гастрит (гастродуоденит), ассоциированный с НР, характеризуется наличием в инфильтрате нейтрофильных лейкоцитов, выраженный хронический - плазматических клеток и лимфоцитов. При хроническом воспалении имеет место атрофия желез, в желедке - кишечная, а в дуоденуме - желудочная метаплазия. Активность воспалительного процесса определяется выраженностью нейтрофильной инфильтрации собственной пластинки и (или) эпителия. Эндоскопическое исследование с биопсией позволяет выявить эрозивно-язвенный дефект, обеспечить контроль за их заживлением, гарантирует точность диагноза на морфологическом и даже этиопатогенетическом и функциональном уровнях.
Вид язв в определенной степени зависит от локализации, стадии развития и частоты предшествующих обострений. В фазе обострения ЯБ язва чаще округлая, реже полигональная. Края язвы обычно высокие, ровные, четко очерченные, склоны язвенного кратера обрывистые. Вблизи доброкачественной язвы СО отечна и гиперемирована, имеет вид приподнятого валика, который четко отграничен от окружающей СО и возвышается над ней. Глубина язв может быть различной, их дно чаще покрыто беловатым или желтовато-серым налетом, но при кровоточащей язве налет может быть полностью или частично геморрагическим.
По эндоскопическим признакам нередко трудно, а порой даже невозможно отличить хроническую язву от острой. При ЯБЖ является обязательным множественная биопсия (5-6 биоптатов) из краев и дна язвы, гистология и щеточная цитология, а при дуоденальной язве биопсия необязательна, если не предполагаются редкие причины (болезнь Крона, лимфома, эктопическая ткань поджелудочной железы). При появлении симптомов, аналогичных предшествующему обострению ЯБДПК, подтвержденному эндоскопическим исследованием, можно провести лечение без эндоскопии. При последующих обострениях или при наличии постоянной боли показано эндоскопическое исследование с биопсией для исключения более редких причин изъязвлений. Если желудочная язва была обнаружена в момент кровотечения, то повторная эндоскопия, прицельная биопсия с гистологией и цитологией проводятся после остановки кровотечения.
Желудочная атрофия. Пептическая язва
Желудочная атрофия. Пептическая язва
а) Желудочная атрофия. У многих людей, страдающих хроническим гастритом, слизистая постепенно становится все более атрофичной, пока останется немного или вообще не останется желудочных желез с пищеварительным секретом. Предполагается, что у некоторых людей развивается аутоиммунная реакция в слизистой желудка, что также приводит к атрофии слизистой желудка. Утрата желудочной секреции при атрофии слизистой приводит к ахлоргидрии и попутно — перницитозной анемии.
а) Ахлоргидрия (и гипохлоргидрия). Ахлоргидрия — прекращение секреции желудком соляной кислоты; это диагностируется, когда после максимальной стимуляции рН желудочного секрета не снижается ниже 6,5. Гипохлоргидрия — снижение секреции кислоты. Когда выделения кислоты не происходит, то не секретируется и пепсин. Если же пепсин и выделяется, то недостаток кислоты ограничивает его действие, т.к. для активации пепсина необходимо умеренное количество кислоты.
в) Пернициозная анемия при желудочной атрофии. Перницитозная анемия обычно сопутствует желудочной атрофии и ахлоргидрии. Нормальная желудочная секреция содержит гликопротеин, называемый внутренним фактором, который выделяется теми же клетками, что и соляная кислота. Внутренний фактор необходим для всасывания витамина В12 из подвздошной кишки. Таким образом, внутренний фактор связывается с витамином B12 и предотвращает его переваривание и разрушение, пока он проходит к тонкому кишечнику. Затем, когда комплекс «внутренний фактор + витамин B12» достигает терминального отдела подвздошной кишки, внутренний фактор связывается с рецепторами на поверхности эпителия подвздошной кишки. Это, в свою очередь, делает возможным всасывание витамина B12.
При отсутствии внутреннего фактора всасывается только около 1/50 количества витамина B12. Без внутреннего фактора пища не в состоянии обеспечить достаточного количества витамина B12, необходимого для созревания в костном мозге заново формируемых красных клеток крови. В результате возникает пернициозная анемия.
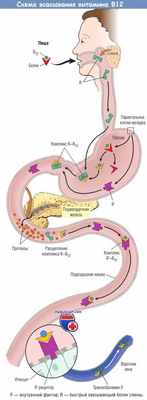
г) Пептическая язва. Пептическая язва — это поврежденный участок слизистой желудка или кишечника, возникающий в результате переваривающего действия желудочного сока или секрета верхнего отдела тонкого кишечника. На рисунке показаны места желудочно-кишечного тракта, на которых чаще всего образуются пептические язвы. Видно, что самым частым местом поражения является внутренняя поверхность в нескольких сантиметрах от пилорического отдела. К тому же пептические язвы часто образуются на малой кривизне антрального отдела желудка или реже — на нижнем конце пищевода, куда часто происходит заброс желудочного сока. Существует еще один тип язвы — краевая язва, которая образуется в месте хирургического отверстия, например гастроинтестинальный свищ между желудком и тощей кишкой тонкого кишечника.
1. Основные причины возникновения пептического язвообразования. Основная причина возникновения пептической язвы заключается в дисбалансе между интенсивностью выделения желудочного сока и степенью защиты, предусмотренной:
(1) слизистым барьером в желудке и двенадцатиперстной кишке;
(2) нейтрализацией желудочной кислоты соком двенадцатиперстной кишки.
Следует вспомнить, что все зоны, обычно подверженные действию желудочного сока, хорошо снабжены слизистыми железами. К ним относят комбинированные слизистые железы в нижнем отделе пищевода, слизистые клетки, покрывающие слизистую оболочку желудка, а также слизистые шеечные клетки желез желудка, глубокие пилорические железы, выделяющие в основном слизь, и, наконец, бруннеровы железы в верхнем отделе двенадцатиперстной кишки, которые выделяют высокощелочную слизь.
В добавление к защите слизистой оболочки слизью двенадцатиперстная кишка еще защищена щелочным содержимым секретов тонкого кишечника. Особенно важной является панкреатический секрет, содержащий большое количество бикарбоната натрия, который нейтрализует соляную кислоту желудочного сока, соответственно инактивируя при этом пепсин и предотвращая переваривание слизистой оболочки. Помимо этого большое количество ионов бикарбоната обеспечивается: (1) секрецией больших бруннеровых желез, расположенных на протяжении нескольких начальных сантиметров стенки двенадцатиперстной кишки; (2) поступлением желчи из печени.
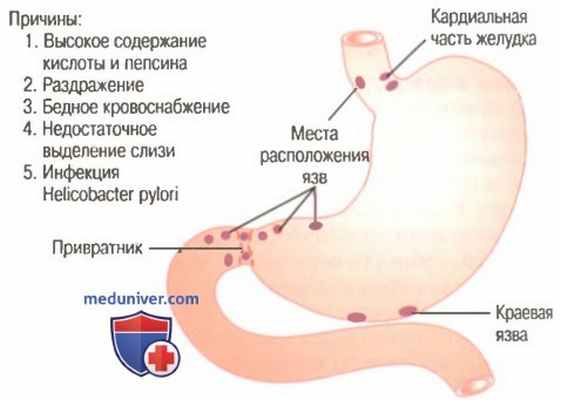
Пептическая язва. Helicobacter pylori
В итоге еще два регуляторных механизма обратной связи обычно обеспечивают полную нейтрализацию желудочных соков.
1. При чрезмерном поступлении кислоты в двенадцатиперстную кишку рефлекторно угнетается секреция и перистальтика желудка. Это осуществляется как нервным, так и гормональным путями из двенадцатиперстной кишки, соответственно снижается интенсивность опорожнения желудка.
2. Наличие кислоты в тонком кишечнике приводит к выделению секретина из слизистой кишечника, который далее с кровью попадает в поджелудочную железу, вызывая быстрое выделение панкреатического сока. Этот сок также содержит высокую концентрацию бикарбоната натрия, что соответственно увеличивает содержание бикарбоната натрия, необходимого для нейтрализации кислоты.
Итак, пептическая язва может быть вызвана любым из двух путей:
(1) избытком секреции кислоты и пепсина слизистой желудка;
(2) снижением способности слизистого барьера желудка и двенадцатиперстной кишки противостоять переваривающим свойствам желудочного секрета (кислоты и пепсина).
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Что надо знать об атрофическом гастрите?
Атрофический гастрит или более правильное медицинское название атрофия слизистой оболочки желудка – это необратимый процесс, при котором происходит гибель клеток слизистой желудка, вырабатывающих желудочных сок и соляную кислоту. К атрофии, также относится постепенное замещение клеток желудка соединительной тканью и клетками, сходными по строению с клетками слизистой оболочки кишечника.
Атрофия слизистой оболочки желудка – это опасное для здоровья состояние, так как с течением времени и, особенно, при наличии дополнительных факторов риска, она может привести к развитию рака желудка.
Причины атрофического гастрита
Выделяют более десяти различных причин, каждая из которых способна приводить к атрофии слизистой оболочки желудка. Чаще всего такое состояние является результатом длительного течения воспаления, на фоне хронического гастрита.
Хронический гастрит – это распространенное заболевание (выявляется до 30% населения в различных популяциях), имеющее хроническое и рецидивирующее течение, проявляющееся воспалением слизистой оболочки желудка и подтвержденное морфологическим исследованием.
Причинами развития хронического гастрита являются:
- наличие инфекции Хеликобактер пилори (H. pylory);
- воспаление, вызванное аутоиммунным процессом, когда собственная иммунная система повреждает клетки слизистой желудка;
- длительный прием лекарств, например, нестероидных противовоспалительных препаратов (НПВС);
- доуденогастральный рефлюкс, когда содержимое двенадцатиперстной кишки, в том числе желчь, забрасывается в желудок;
- длительный контакт с вредными веществами во время работы;
- воздействие радиации;
- наличие других хронических заболеваний, например, целиакия, болезнь Крона, саркоидоз;
- пищевая аллергия;
- эндокринные нарушения;
- другие инфекции (кроме Н. рylori), грибы, паразиты.
То есть, в большинстве случаев атрофия слизистой желудка является результатом наиболее часто встречающегося (80%) хронического гастрита, вызванного хеликобактерной инфекцией, или аутоиммунного гастрита, который встречается в 1-2% случаев. В данной статье подробно рассмотрена атрофия, связанная с этими двумя причинами.
Что происходит с клетками слизистой оболочки при атрофии?
Слизистая оболочка желудка состоит из трех слоев. Верхний слой, покрывающий всю внутреннюю поверхность желудка, образован из клеток, производящих слизь для защиты от агрессивного воздействия желудочного сока. Под ним находится самый важный слой, имеющий название «собственной пластинки желудка». В нем расположены железы желудка, вырабатывающие вещества, образующие желудочный сок - соляную кислоту, пепсин, гормоны (внутренний фактор Кастла). В третьем слое находятся мышечные клетки, главная задача которых, обеспечивать подвижность слизистой желудка для продвижения пищи.
Атрофия слизистой оболочки желудка затрагивает верхний слой и собственную пластинку желудка и является почти необратимым процессом, который можно замедлить, если устранить причины воспаления.
Слизистая желудка находится под действием агрессивной среды, поэтому ее клетки полностью обновляются каждые три дня. Воспалительный процесс, развивающийся вследствие влияния внешних факторов, например, бактериальная инфекция или внутренних причин, например, реакция иммунной системы, нарушает процесс обновления (регенерации) клеток слизистой желудка, в том числе и клеток желез желудка, вырабатывающих желудочный сок. В результате клетки желез желудка погибают и замещаются клетками соединительной ткани, а также клетками по строению схожими с клетками кишечника.
Этот процесс можно диагностировать с помощью гистологического исследования образцов слизистой желудка. Если выявлено только уменьшение количества клеток желудочных желез, то говорят только об атрофии слизистой оболочки желудка. Если же в исследуемом образце будут обнаружены клетки кишечника, то устанавливается диагноз атрофия с кишечной метаплазией. Метаплазия – это появление клеток, нетипичных для данного органа.
Как правильно диагностировать атрофию слизистой желудка?
Для диагностики атрофического гастрита используется ФГДС (гастроскопия) с забором не менее 5 биоптатов (небольших фрагментов слизистой) из разных отделов желудка. Количество биоптатов определено строением желудка, так как атрофия в разных отделах развивается разными темпами, и поэтому необходимо произвести забор из всех пяти отделов.
Диагноз устанавливается врачом-морфологом после проведения гистологического исследования. На основании данного исследования подбирается лечение и определяется периодичность обследований для своевременного выявления онкологического процесса.
Также для оценки выраженности атрофии используется определение активности секреторной функции желудка по лабораторному анализу крови – Гастропанель (ссылка).
Диагностику хеликобактерной инфекции проводят с помощью исследования биоптатов и 13 С-уреазного дыхательного теста.
При аутоиммунном гастрите проводятся лабораторная диагностика анализа крови на определение антител к клеткам желудка и к внутреннему фактору Кастла.
Атрофический гастрит, связанный с хеликобактерной инфекцией
После инфицирования бактерией Helicobacter Pylory, в слизистой желудка развивается воспаление и хронический неатрофический гастрит. Железы желудка в начале заболевания вырабатывают достаточное количество желудочного сока. При отсутствии лечения, воспаление становится более активным и распространяется на все отделы желудка, приводя к атрофии слизистой) и частичному замещению клеток желудка кишечными клетками (кишечная метаплазия).
Симптомы
В начале заболевания гастрит протекает бессимптомно. При прогрессировании атрофии, появляются симптомы, связанные со снижением выработки соляной кислоты и других составляющих желудочного сока:
- ухудшение аппетита,
- отрыжка воздухом или тухлая отрыжка;
- тошнота;
- чувство тяжести и переполнения желудка;
- плохой запах изо рта; слюнотечение, неприятный привкус во рту;
- урчание, вздутие живота;
- непереносимость некоторых продуктов;
- неустойчивый стул;
- тупые, ноющие боли, усиливающиеся после приема пищи;
- похудание.
Лечение
Эрадикация (уничтожение) Helicobacter Pylory является первым этапом лечения при данном варианте атрофического гастрита.
Аутоиммунный атрофический гастрит
При данном типе хронического гастрита клетки желудка повреждаются антителами, которые вырабатывает собственная иммунная система. При этом развивается хроническое воспаление, приводящее к атрофии желез желудка и снижению выработки соляной кислоты и внутреннего фактора Кастла, обеспечивающего усвоение витамина B12. Значительное снижение выработки внутреннего фактора Кастла может вызывать анемию В12-дефицитную анемию (пернициозную анемию) – заболевание, для которого характерно нарушение кроветворения.
Симптомы
Симптомы аутоиммунного атрофического гастрита схожи с симптомами, атрофии, вызванной хеликобактерной инфекцией.
Дополнительно развивается анемия, часто аутоиммунному гастриту могут сопутствовать другие аутоиммунные заболевания.
Лечение
Специфического лечения при аутоиммунном гастрите нет, лечение кортикостероидами используется только в исключительных случаях.
Питание при атрофии слизистой
Специфической диеты при атрофическом гастрите не существует, питание должно быть регулярным, сбалансированным с учетом индивидуальной переносимости. Также рекомендуется сократить в рационе питания: грубую клетчатку, рафинированные сахара, избыток соли, насыщенные жиры, алкоголь, а также консерванты и стабилизаторы.
Прогноз и факторы риска при атрофическом гастрите
При оценке рисков злокачественного перерождения и развития рака желудка влияют три параметра - степень атрофии, наличие замещения клеток желез желудка кишечными клетками (метаплазия) и появление атипичных, измененных клеток и тканей желудка (дисплазия). Дисплазия чаще всего развивается в участках метаплазии.
В зависимости от уменьшения количества желез в слизистой оболочке желудка выделяют три степени атрофии:
- легкую (1 степень);
- среднюю (2 степень);
- тяжелую (3 степень).
Наибольший риск рака желудка имеют пациенты с тяжелой атрофией, кишечной метаплазией, а в особенности с наличием дисплазии.
Дополнительными факторами риска рака желудка являются:
- злоупотребление лекарственными препаратами, особенно НПВС, анальгетиками;
- повышенное употребление соли;
- курение;
- употребление алкоголя;
- возраст старше 45 лет;
- мужской пол.
При наличии атрофии наиболее актуальным является профилактика рака желудка, для чего профессор Мехтиев, главный врач центра Эксперт рекомендует регулярное наблюдение у гастроэнтеролога, который следит за симптомами и определяет периодичность выполнения ФГДС (гастроскопии) с расширенной гистологией и Гастропанели.
Получить консультацию гастроэнтеролога, специализирующегося на ведении пациентов с атрофическим гастритом, можно в Гастроэнтерологическом центре Эксперт. ФГДС (гастроскопия) в ГЦ Эксперт выполняется опытными специалистами с помощью видеоэндоскопической системы, оснащенной технологией виртуальной хромоэндоскопии i-Scan, что повышает точность забора образцов слизистой для гистологического исследования.
Аутоиммунный метапластический атрофический гастрит
Аутоиммунный метапластический атрофический гастрит – это наследственное аутоиммунное заболевание, поражающее париетальные клетки, что приводит к гипохлоргидрии и сниженной продукции внутреннего фактора. Последствия включают атрофический гастрит, мальабсорбцию витамина B12 и часто пернициозную анемию. При этом риск аденокарциномы желудка возрастает в 3 раза. Для диагноза необходима эндсокопия. Лечение проводится парентеральным введением витамина B12.
Этиология
У больных с аутоиммунным метапластическим атрофическим гастритом (АМАГ) выявляют антитела к париетальным клеткам и их составляющим (включая внутренний фактор и протонную помпу Н + -, К + -АТФазу). Аутоиммунный метапластический атрофический гастрит наследуется аутосомно-доминантным путем.
У некоторых больных аутоиммунный метапластический атрофический гастрит ассоциирован с хронической инфекцией Helicobacter pylori Инфекция Helicobacter pylori Helicobacter pylori – это широко распространенный возбудитель инфекции желудка, который вызывает такие патологии, как гастрит, язвенную болезнь, аденокарциному и низкодифференцируемую. Прочитайте дополнительные сведения , взаимоотношение которых неясно. Гастрэктомия и длительное подавление кислотной продукции ингибиторами протонной помпы вызывают сходный дефицит секреции внутреннего фактора.
Осложнения
Осложнения АМАГ включают:
Недостаточность витамина B12
Недостаток внутреннего фактора ведет к дефициту витамина В12 Недостаточность витамина B12 Алиментарный дефицит витамина В12 обычно является результатом недостаточного усвоения, но может развиваться и у вегетарианцев, которые не принимают витаминные добавки. Дефицит вызывает мегалобластную. Прочитайте дополнительные сведения , что может приводить к мегалобластной анемии Мегалобластные макроцитарные анемии Мегалобластные анемии чаще всего являются следствием дефицита витамина B12 и фолата. Неэффективный гемопоэз оказывает влияние на все клеточные ростки, но в особенности на эритроидный. Диагностика. Прочитайте дополнительные сведенияЗоны атрофического гастрита в теле и фундальном отделе могут проявится как метаплазия. Относительный риск развития аденокарциномы желудка Рак желудка Этиология рака желудка рассматривается как многофакторная, при этом показана важная роль Helicobacter pylori. Проявления болезни включают чувство раннего насыщения, нарушение проходимости. Прочитайте дополнительные сведения у больных аутоиммунным метапластическим атрофическим гастритом повышен в 3 раза.
Пациенты с атрофией желез и/или мультифокальной кишечной метаплазией, распространение которых включает участки малой кривизны и дна желудка, имеют фенотип, называемый мультифокальным атрофическим гастритом. Мультифокальное поражение считается «обширным», в отличие от «выраженного», которое указывает на тяжесть в конкретной локализации. Риск аденокарциномы желудка выше у пациентов с мультифокальным атрофическим гастритом.
Клинические проявления
Симптомы при манифестации аутоиммунного метапластического атрофического гастрита (AMAG) сами по себе немногочисленны и неспецифичны, хотя у некоторых пациентов отмечается дискомфорт в верхних отделах живота.
Степень проявления симптомов и признаков дефицита B12 Клинические проявления Алиментарный дефицит витамина В12 обычно является результатом недостаточного усвоения, но может развиваться и у вегетарианцев, которые не принимают витаминные добавки. Дефицит вызывает мегалобластную. Прочитайте дополнительные сведения вначале может быть минимальной, поскольку анемия развивается медленно, но в конечном итоге возникают усталость и слабость. Неврологические проявления возникают независимо от анемии, но, как правило, начинаются со снижения позиционной и вибрационной чувствительности в конечностях, что сопровождается слабой и умеренной слабостью и гипорефлексией.
Диагностика
Не существует специфических симптомов, указывающих на это расстройство. Оно чаще всего обнаруживается, когда пациентам проводят эндоскопию для оценки дискомфорта в верхних отделах живота или необъяснимой анемии. Эндоскопическая биопсия подтверждает диагноз. Необходимо оценивать уровень сывороточного B12. Обычно присутствуют антитела к париетальным клеткам, но рутинно их не измеряют.
Американская ассоциация гастроэнтерологов в Руководстве по ведению пациентов с кишечной метаплазией желудка от 2020 года (2020 guidelines on management of gastric intestinal metaplasia) рекомендует обследование и лечение H. pylori у пациентов с кишечной метаплазией желудка В этом американском руководстве пациентам с аутоиммунным метапластическим атрофическим гастритом и кишечной метаплазией желудка рутинное эндоскопическое наблюдение также не рекомендуется. Пациенты с атрофическим гастритом и кишечной метаплазией желудка, у которых повышен риск развития рака желудка, могут выбрать только наблюдение, но они должны отдавать себе отчёт в том, что просто наблюдение не приносит большой пользы, а проведение повторных эндоскопических исследований верхних отделов пищеварительного тракта имеет потенциально неблагоприятные последствия. Факторы, повышающие риск развития рака желудка, включают:
Семейный анамнез рака желудка
Иммиграция из регионов с высокой заболеваемостью раком желудка, таких как Корея, Япония и Южная Америка
Регулярное повторное проведение эндоскопии и биопсии с коротким интервалом (в течение 1 года) не рекомендуется, за исключением тех случаев, когда первичная эндоскопия была проведена неадекватно или показала нахождение в группе высокого риска по результатам гистологического исследования, либо если пациент находится в группе риска по раку желудка. Опять же, решение повторить эндоскопию в течение 1 года должно быть принято после того, как пациенты поймут низкую ценность наблюдения и потенциальные побочные эффекты повторных эндоскопических исследований. Если при совместном принятии решений и врач, и пациент склоняются к наблюдению, может быть целесообразным более длительный интервал (каждые 3–5 лет) эндоскопического наблюдения среди пациентов со случайно обнаруженной кишечной метаплазией желудка.
В обновленном в 2019 году руководстве по ведению пациентов с предраковыми состояниями и поражениями эпителия желудка 2019 update of the guidelines on management of epithelial precancerous conditions and lesions in the stomach Европейского общества желудочно-кишечной эндоскопии (ESGE), Европейской группы по изучению Helicobacter и микробиоты (EHMSG), Европейского общества патологии (ESP) и Португальского общества эндоскопии пищеварительного тракта (SPED) подчеркивается эффективность эндоскопии высокого разрешения с хромоэндоскопией при проведении эндоскопического обследования у таких пациентов.
Читайте также:
