Патогенез волосатоклеточного лейкоза - механизмы развития
Добавил пользователь Дмитрий К. Обновлено: 28.01.2026
Клиника волосатоклеточного лейкоза - течение
Течение волосатоклеточного лейкоза медленное, момент его истинного начала, как правило, установить не удается. При первом обращении к врачу большинство пациентов жалуются на слабость и быструю утомляемость, чаще всего обусловленные снижением уровня гемоглобина. Нередки жалобы на тяжесть или небольшие боли в левом подреберье, вызванные растяжением капсулы селезенки. Редко причиной обращения к врачу являются носовые или другие кровотечения, связанные с тромбоцитопенией.
Не менее чем у 25% больных заболевание выявляется в связи с частыми инфекциями, обусловленными нейтропенией. Неопределенные и поздно появляющиеся жалобы являются причиной того, что только у 10—15 % пациентов заболевание выявляется в период, когда еще нет заметных клинических симптомов. Обычно к моменту установления диагноза имеются выраженные объективные симптомы болезни, свидетельствующие о ее длительном предшествующем течении.
Наиболее характерным клиническим симптомом волосатоклеточного лейкоза является спленомегалия, которая отмечается более чем у 80 % больных, при этом у 20 % больных селезенка выступает из-под края реберной дуги на 10 см и более. При лейкемическом и японском вариантах заболевания спленомегалия встречается у 100 % больных, размеры селезенки, как правило, значительно увеличены. В отличие от очень частого увеличения селезенки увеличение печени встречается лишь у 30—40% больных и почти исключительно у больных со значительной спленомегалией. Увеличение печени почти всегда незначительное или умеренное.
Лимфаденопатия нехарактерна для волосатоклеточного лейкоза. Пальпируемые лимфатические узлы обнаруживают не более чем у 10 % больных, однако при компьютерном и ультразвуковом исследованиях увеличение средостенных или забрюшинных лимфатических узлов выявляется примерно у трети больных. При посмертном исследовании увеличение средостенных (медиастинальных), абдоминальных или забрюшинных лимфатических узлов обнаруживают в большинстве случаев. Как правило, лимфатические узлы увеличены незначительно. Имеется несколько описаний необычной и потому привлекающей внимание массивной лимфаденопатии.
Значительное увеличение лимфатических узлов более характерно для рецидива и терминальной стадии болезни. Появление при рецидиве болезни массивной абдоминальной лимфаденопатии является плохим прогностическим признаком. Увеличение забрюшинных лимфатических узлов нередко сопровождается снижением массы тела, болями в животе, появлением асцита.

Инфильтрация патологическими клетками негемопоэтических органов является еще большей редкостью, чем поражение лимфатических узлов. Имеются описания поражения кожи, мягких тканей, легочной ткани, плевры, брюшины, ткани молочных желез.
В. Bertram и соавт. сообщили о внезапной потере зрения, которая явилась первым симптомом волосатоклеточного лейкоза и возникла в результате инфильтрации лейкозными клетками капилляров сетчатки.
Примерно у 3—5 % больных отмечается вовлечение костей с очаговой деструкцией различных частей скелета, сходной с остеодеструкцией при множественной миеломе. Наиболее часто поражаются головки бедренных костей. Примерно у 3 % больных боли в бедренных костях являются поводом для первого обращения к врачу.
У 20 % больных волосатоклеточным лейкозом развиваются аутоиммунные осложнения, однако в отличие от аутоиммунных осложнений при хроническом лимфолейкозе почти никогда не возникает аутоиммунная анемия или тромбоцитопения. При волосатоклеточном лейкозе аутоиммунные осложнения проявляются в виде кожных васкулитов, артралгий, артритов, узловатой эритемы. Впервые это осложнение описано в 1979 г. двумя независимыми группами исследователей.
Васкулиты могут появляться в любой стадии болезни. Примерно в половине наблюдений они регистрировались на первом году после установления диагноза. Биопсия пораженной кожи позволяет обнаружить периваскулярную инфильтрацию лимфоцитами, плазматическими клетками, гистиоцитами и эозинофилами. Лейкемические клетки в образовании периваскулярного инфильтрата не участвуют, что подтверждает не специфический, а иммунный характер поражения. У некоторых больных развивается более тяжелая клиническая картина с лихорадкой, выраженным недомоганием, быстрым снижением массы тела, поражением сосудов легких, почек, кишечника.
В этих случаях клиническая и гистологическая картины напоминают проявления узелкового периартериита. У отдельных таких больных удается обнаружить антитела к ядерной ДНК, ревматоидный фактор, циркулирующие иммунные комплексы.

В легких случаях, ограничивающихся только кожными поражениями и умеренными артралгиями, нередко наблюдается спонтанное обратное развитие процесса. При более тяжелых проявлениях для лечения следует использовать нестероидные противовоспалительные препараты или стероидные гормоны.
Аутоиммунный синдром может быть первым клиническим проявлением заболевания или развиться при уже длительно и спокойно протекающем волосатоклеточном лейкозе. Его возникновение не всегда свидетельствует о прогрессировании болезни. При повторных эпизодах аутоиммунного синдрома показана спленэктомия.
Продолжительность жизни при волосатоклеточном лейкозе колеблется в очень широких пределах. В. A. Bouroncle проанализировала течение волосатоклеточного лейкоза у 100 больных за 32 года. По ее данным, самая короткая продолжительность заболевания была менеее 1 года, самая длинная — 32 года, средняя составила 5,2 года. Такую же среднюю продолжительность жизни — 4—6 лет указывали другие авторы до появления современной терапии.
Наиболее частой непосредственной причиной смерти больных волосатоклеточным лейкозом являются инфекции. На протяжении заболевания они возникают у 70—80 % больных. Главные причины их частоты при волосатоклеточном лейкозе — гранулоцитопения и моноцитопения в сочетании со снижением способности нейтрофилов к фагоцитозу и моноцитов к миграции в очаг воспаления. Это подтверждается четкой корреляцией частоты инфекций с выраженностью нейтропении и моноцитопении.
Наиболее частыми из инфекционных осложнений являются пневмонии, абсцессы мягких тканей, парапроктиты, инфекции мочевыводящих путей. Возбудителями инфекций, помимо грамположительной и грамотрицательной бактериальной флоры, являются микобактерии и грибы, главным образом рода Candida, Aspergillus. Частое развитие микобактериальных инфекций — особенность волосатоклеточного лейкоза, которая в наибольшей степени обусловлена свойственной этому заболеванию моноцитопенией. Известны случаи упорного течения токсоплазмоза, тяжелые пневмоцистные пневмонии.
Как и при других заболеваниях с выраженным иммунодефицитом, при волосатоклеточном лейкозе инфекции, особенно грибковые, склонны к генерализованному распространению с поражением многих органов и тканей: легких, селезенки, печени, почек, лимфатических узлов, к развитию сепсиса. Следует подчеркнуть, что повышение температуры тела не является симптомом самого волосатоклеточного лейкоза, поэтому при лихорадочных эпизодах всегда необходимы поиски очага инфекции и одновременное незамедлительное назначение эмпирической антибиотической терапии, которую затем следует корректировать в зависимости от результатов бактериологического исследования.
Отсрочка лечения инфекций у больных волосатоклеточным лейкозом очень опасна в связи с быстрым распространением инфекции и высокой летальностью в группе больных с длительной нейтропенией. Доказано, что отсрочка с назначением лечения на 24—48 ч в связи с желанием получить результат бактериологического анализа резко увеличивает смертность. При лечении инфекции одновременно с антибиотиками показано назначение факторов роста, стимулирующих грануло- и моноцитопоэз (G-CSF, GM-CSF), ИФН-а в связи с его способностью стимулировать активность макрофагов и увеличивать фагоцитарную активность моноцитов и гранулоцитов по отношению к бактериям и грибам.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Патогенез волосатоклеточного лейкоза - механизмы развития
Волосатоклеточный лейкоз отличается от других опухолей лимфоидной природы тем, что лейкемические клетки при этом заболевании не имеют нормального аналога.
Данные иммунологических исследований показывают, что опухолевые клетки при волосатоклеточном лейкозе представляют собой клон зрелых активированных В-лимфоцитов, не достигших терминальной дифференцировки. По степени дифференцировки они близки плазматическим клеткам, однако в отличие от последних не секретируют иммуноглобулинов или секретируют очень небольшие их количества. При волосатоклеточном лейкозе на поверхности клеток нередко определяются одновременно иммуноглобулины всех 4 классов.
Кроме того, особенностью волосатоклеточного лейкоза является очень частое обнаружение на поверхности патологических клеток IgG3, не встречающихся на поверхности большинства нормальных В-лимфоцитов. Эти особенности, однако, характерны для пула В-лимфоцитов, способных отвечать на антигенные стимулы без участия Т-лимфоцитов. Результатом активации В-лимфоцитов становится изменение их вида, отражающее активное состояние цитоскелета и актинсвязывающих структур клетки. Лимфоциты приобретают способность к активной миграции и адгезии, внешне напоминая клетки при волосатоклеточном лейкозе.
Эти данные позволили выдвинуть гипотезу, согласно которой волосатоклеточный лейкоз возникает в результате мутации в геноме В-лимфоцита, подвергшегося Т-независимой антигенной стимуляции. Вследствие изменений генома клетки возникшего клона теряют способность к дальнейшему развитию и остаются на данной стадии дифференцировки. Эта гипотеза вполне согласуется как с необычной морфологией патологических клеток, так и с редкостью заболевания.
На основании изучения с помощью микрочипов профиля экспрессируемых патологическими клетками при волосатоклеточном лейкозе генов высказывается мнение, что эти клетки происходят из клеток маргинальной зоны. Анализ мутационного статуса патологических лимфоцитов при волосатоклеточном лейкозе показал, что в подавляющем большинстве случаев эти лимфоциты имеют признаки соматических гипермутаций генов IgVH.
Активное состояние клеточных структур и сигнальных путей, характерное для патологических клеток при волосатоклеточном лейкозе, играет основную роль в патогенезе заболевания. Возможно, наибольшее значение имеет активация а4b1-интегрина, связывающего клетку с эндотелием сосудов. Лигандом для а4b1-интегрина является молекула VCAM-1, которая экспрессируется эндотелиальными клетками сосудов стромы костного мозга, синусов селезенки и синусоидов печени. Именно эти области в наибольшей степени инфильтрируют патологические клетки при волосатоклеточном лейкозе.
Патологические клетки при волосатоклеточном лейкозе секретируют фактор некроза опухоли (TNFa), который индуцирует экспрессию VCAM-1 эндотелиальными клетками. Экспрессия VCAM-1 увеличивает проникновение патологических клеток в сосуды и инфильтрацию ими органов. Кроме того, показано, что TNFa способствует выживанию патологических клеток при волосатоклеточном лейкозе.
Важную роль играет экспрессия патологическими клетками интегрина avb3, который взаимодействует с витронектином, обеспечивая миграцию патологических клеток к тканям, содержащим этот белок, в частности к красной пульпе селезенки. В то же время патологические клетки при волосатоклеточном лейкозе не экспрессируют L-селектин, неинтегриновый рецептор адгезии, который экспрессируется В-лимфоцитами самых ранних стадий развития и обеспечивает миграцию клеток в лимфатические узлы. L-селектин исчезает с поверхности клеток в той стадии их активации, когда начинают экспрессироваться интегрины. Отсутствие экспрессии L-селектина, скорее всего, объясняет неспособность патологических клеток при ВКЛ мигрировать в лимфатические узлы.
Помимо а4b1-интегрина, патологические клетки при волосатоклеточном лейкозе экспрессируют а5b1- интегрин. Внеклеточным лигандом для этих интегринов является фибронектин. Показано, что патологические клетки при волосатоклеточном лейкозе способны продуцировать фибронектин и формировать фибронектиновую сеть, являющуюся основой развития ретикулинового фиброза, характерного для волосатоклеточного лейкоза.
Патологические клетки при волосатоклеточном лейкозе продуцируют также основной фактор роста фибробластов (basic fibroblast growth factor — bFGF), который участвует в неоангиогенезе и развитии фиброза. Исследования культуры клеток больных волосатоклеточным лейкозом показали, что добавление bFGF в культуру уменьшало апоптоз патологических клеток, индуцированный 2-хлордезоксиаденозином (кладрибином). Это подтверждает мнение, что патологические клетки при волосатоклеточном лейкозе вырабатывают цитокины, снижающие чувствительность этих клеток к цитостатическим препаратам.
В плазме больных волосатоклеточным лейкозом обнаружено также увеличение уровня ИЛ-4 и ИЛ-6. Как известно, ИЛ-6 играет роль в пролиферации как нормальных, так и лейкемических В-лимфоцитов. По всей вероятности, при волосатоклеточном лейкозе ИЛ-6 оказывает стимулирующее пролиферацию влияние на патологические клетки при взаимодействии с TNFa, поскольку монокло-нальные антитела к ИЛ-6 ингибируют стимулирующий пролиферацию эффект TNFa.
Интересной особенностью волосатоклеточного лейкоза является увеличение уровня циклина D1. Циклины D (Dl, D2, D3) в кооперации с циклинзависимыми киназами осуществляют регуляцию и контроль клеточного цикла. Циклин D1 участвует в регуляции перехода клетки из фазы G1 в фазу S и в регуляции апоптоза. Нормальные лимфоциты экспрессируют циклины D2 и D3, но не экспрессируют D1, его экспрессия в лимфоидных клетках связана с увеличенной клеточной пролиферацией. Ген BCL-1 (CCND1), кодирующий образование циклина D1, локализован на длинном плече хромосомы 11 в районе 11ql3.
Гиперэкспрессия циклина D1 характерна для лимфомы из клеток зоны мантии фолликула лимфатического узла с t(11;14), вследствие которой ген BCL-1 перемещается в район генов тяжелых цепей иммуноглобулинов, расположенный на длинном плече хромосомы 14—14q32. В результате этого перемещения возникает гиперэкспрессия гена BCL-1 и соответственно гиперпродукция циклина D1. Проведенные к настоящему времени исследования при волосатоклеточном лейкозе не обнаружили реаранжировки локуса гена BCL-1 или амплификации этого гена. Очевидно, увеличение уровня циклина D1 при волосатоклеточном лейкозе обусловлено пока не выясненным механизмом, отличным от механизма его увеличения при лимфоме мантийной зоны.
Следует подчеркнуть, что уровень циклина D1 при волосатоклеточном лейкозе всегда значительно ниже, чем его уровень при лимфоме мантийной зоны.
Существование иного, чем при t(11;14), механизма гиперэкспрессии циклина D1 ясно из того факта, что при лимфоме мантийной зоны уровень циклина всегда повышен, даже в случаях с нормальным кариотипом. Высказывается мнение, что гиперэкспрессия циклина D1 может быть обусловлена альтернативным сплайсингом иРНК, в результате чего образующийся белок (циклин D1) может иметь несколько иные свойства, чем обычно, в частности более продолжительный период полувыведения, что ведет к повышению его уровня в крови. Возможно также увеличение стабильности циклина, препятствующее его распаду, в результате изменений сигнальных путей, контролирующих метаболизм белка.
Патогенез цитопении при волосатоклеточном лейкозе связан со многими факторами. Основную роль в ее развитии играет гиперспленизм, т. е. ускоренное и увеличенное по сравнению с нормой разрушение форменных элементов крови в расширенных синусах увеличенной селезенки. Немаловажное значение имеют также фиброз костного мозга и его инфильтрация патологическими клетками, суживающие плацдарм нормального кроветворения.
Кроме того, может иметь значение изменение выработки цитокинов. Как отмечалось, патологические клетки при волосатоклеточном лейкозе секретируют TNFa, который может подавлять выработку колониестимулирующих факторов GM-SCF, G-SCF и CFU-E.
Роль TNFa в панцитопении при волосатоклеточном лейкозе подтверждена работой D. Huang и соавт., которые наблюдали улучшение показателей крови и сокращение размеров селезенки при лечении больных волосатоклеточным лейкозом моноклинальными антителами к TNFa.
Варианты волосатоклеточного лейкоза - классический, вариантный (лейкемический), Т-клеточный
Помимо обычного классического варианта волосатоклеточного лейкоза, характеризующегося лейкопенией и, как правило, небольшим количеством патологических клеток в крови, существует лейкемический вариант с количеством лейкоцитов от 10—15 • 10 9 /л до 40—60 • 10 9 /л и количеством патологических клеток в крови, достигающим 60—95 %.
В литературе лейкемический вариант волосатоклеточного лейкоза обозначается как вариантный волосатоклеточный лейкоз — HCL-variant. На вариантный волосатоклеточный лейкоз приходится не более 10 % от всех случаев заболевания. При этом варианте не всегда имеется абсолютная гранулоцитопения и редко встречается столь обычная для классического варианта моноцитопения. Анемию и тромбоцитопению обнаруживают почти у всех больных.
Патологические клетки при лейкемическом варианте заболевания нередко более крупные, чем при обычном, с крупным ядром, в котором часто четко видна нуклеола, и высоким ядерно-цитоплазматическим отношением, с многочисленными отростками цитоплазмы. Ламиллярно-рибосомальный комплекс в этих клетках обычно не обнаруживается, тартратрезистентная кислая фосфатаза определяется, как правило, лишь в 10—15 % клеток.
Иммунофенотип патологических клеток при вариантном волосатоклеточном лейкозе отличается от иммунофенотипа патологических клеток при классическом варианте заболевания. Как и при классическом волосатоклеточном лейкозе, патологические клетки экспрессируют антигены CD22, FMC7 и CD11c и не экспрессируют CD5 и CD23. В то же время в отличие от классического волосатоклеточного лейкоза при вариантном волосатоклеточном лейкозе патологические клетки, как правило, не экспрессируют антигены CD25 и НС2, a CD103 экспрессируется лишь в половине случаев.
При подсчете баллов по числовой системе это число оказывается низким — от 0 до 2. Эти особенности лейкемических клеток сближают этот вариант волосатоклеточного лейкоза с пролимфоцитарным В-клеточным хроническим лимфолейкозом.
Помимо двух указанных вариантов заболевания, имеется третий, так называемый японский вариант. Его доля составляет не более 1 % от всех случаев волосатоклеточного лейкоза. Японский вариант практически не встречается в Европе и Америке, но составляет 70 % от всех случаев волосатоклеточного лейкоза в Японии. Больные японским вариантом волосатоклеточного лейкоза обычно старше, чем больные предыдущими двумя, среди них заметно больше женщин (пропорция мужчины/женщины примерно 1,5—2:1).
При этом варианте, как и при двух предыдущих, имеется спленомегалия без лимфаденопатии, количество лейкоцитов обычно достигает 10—15 • 10 9 /л, в большинстве случаев наблюдаются анемия и тромбоцитопения, но в отличие от классического варианта нет фиброза костного мозга.
Патологические клетки при японском варианте волосатоклеточного лейкоза отличаются своеобразной морфологией. Они крупные, широкоплазменные, с крупным ядром без нуклеол. Волосяные отростки цитоплазмы в этих клетках очень нежные, обычно плохо видны при обычной световой микроскопии, кислая фосфатаза в лейкемических клетках содержится в небольшом количестве и нередко полностью ингибируется натрия тартратом. Патологические клетки имеют В-клеточный иммунофенотип, но, так же как при вариантном волосатоклеточном лейкозе, не экспрессируют CD25 и CD103.
В наблюдениях, описанных как Т-клеточный волосатоклеточный лейкоз, вирус был обнаружен в CDs-позитивных клетках, которые, однако, не относились к одному клону, а клетки опухоли имели характеристики В-клеточного клона и не содержали вируса. В настоящее время вопрос о существовании Т-клеточного волосатоклеточного лейкоза решается отрицательно, а увеличение отдельных клонов Т-лимфоцитов в некоторых случаях этого заболевания рассматривается как иммунный реактивный ответ на существование В-клеточной опухоли.
Каких-либо специфических хромосомных изменений при волосатоклеточном лейкозе неизвестно, хотя различные аберрации обнаруживаются нередко. V. Brito-Babapulle и соавт. обследовали 21 больного волосатоклеточным лейкозом. У семи из них они обнаружили изменения длинного плеча хромосомы 14, вовлекающие локус расположения генов, кодирующих образование Н-цепей иммуноглобулинов. У одного больного из этих семи имелась t(14;18)(q32q21), характерная для фолликулярной лимфомы. Кроме того, у 8 больных обнаружили изменения хромосомы 12: у пяти короткого и у трех длинного плеча.
U. Hagland и соавт. у 12 из 30 обследованных больных волосатоклеточным лейкозом обнаружили аберрации хромосомы 5, редко оказывающейся измененной при лимфопролиферативных заболеваниях. Это были трисомии, перицентрические инверсии и интерстициальные делеции в районе 5q13.
При использовании флюоресцентной гибридизации in situ (FISH) либо не было выявлено хромосомных аберраций, либо была обнаружена трисомия хромосомы 12.
Таким образом, данные цитогенетических исследований, проведенных к настоящему времени, показывают, что при волосатоклеточном лейкозе встречаются те же хромосомные изменения, которые обнаруживаются и при других лимфопролиферативных заболеваниях. Исключением являются аберрации хромосомы 5, которые для других заболеваний этой группы нехарактерны.
Специфических биохимических изменений при волосатоклеточном лейкозе не обнаруживается, хотя некоторые авторы отмечают нередкое повышение уровня щелочной фосфатазы. Иногда наблюдается незначительное повышение активности трансаминаз и снижение содержания альбумина. Обычная при хроническом лимфолейкозе гипогаммаглобулинемия нехарактерна для волосатоклеточного лейкоза. Некоторые авторы подчеркивают, что более характерной является гипергаммаглобулинемия, иногда сочетающаяся с парапротеинемией.
Волосатоклеточный лейкоз
Волосатоклеточный лейкоз – это хронический B-клеточный лимфопролиферативный процесс, протекающий с преимущественным поражением костного мозга и селезенки. Клинически проявляется гепатоспленомегалией, лимфаденопатией, лимфоцитозом с «волосатыми» лимфоцитами, панцитопенией. Диагноз устанавливается с учетом данных картины крови, иммунофенотипирования лимфоцитов, УЗИ/КТ органов брюшной полости, костномозговой пункции. Специфическое лечение включает применение ИФН-α, антагонистов пуринов, BRAF-ингибитора, моноклональных антител и др. Иногда эффективна спленэктомия.
МКБ-10

Общие сведения
Волосатоклеточный лейкоз (ВЛК) – онкогематологическое заболевание, характерными признаками которого являются дефицит всех клеточных элементов крови, наличие «ворсинчатых» лимфоцитов, увеличение селезенки, висцеральных и париетальных лимфоузлов. Во взрослой популяции на долю ВЛК приходится до 2% всех лейкемий или 8% от других хронических лимфолейкозов. Прирост новых случаев гемобластоза составляет 1:150 000 в год. Средний возраст манифестации ‒ 50-55 лет, хотя не исключается более ранний дебют заболевания. У мужчин волосатоклеточный лейкоз развивается в 2-4 раза чаще, чему у женщин.
Причины
Этиология волосатоклеточного лейкоза продолжает изучаться. На сегодняшний день достоверно известно, что более 95% случаев ВКЛ связаны с активирующей мутацией V600E ‒ заменой аминокислоты валина на глутамин (Val600Glu) в 600-м кодоне гена BRAF. Данная мутация также является доминирующей при меланоме, может встречаться при других злокачественных опухолях: колоректальном раке, НМРЛ (немелкоклеточном раке легкого), папиллярном раке щитовидной железы.
Точные факторы, запускающие пролиферацию лимфоидных клеток, не выяснены. Вероятными детерминантами считаются:
- отягощенная семейная наследственность по лейкозам;
- контакт с канцерогенами: радиацией, химикатами (в т. ч. проведение лучевой терапии, химиотерапии);
- этническая принадлежность (волосатоклеточный лейкоз чаще диагностируется среди евреев-ашкенази).
Патогенез
Ген BRAF и продукт его экспрессии – белок серин-треониновая протеинкиназа – участвуют в функционировании сигнальных путей, отвечающих за клеточное деление и дифференцировку. Белок B-Raf присутствует в неактивном состоянии во многих типах клеток. Мутация V600E в гене BRAF способствует поддержанию киназы B-Raf в постоянно активном состоянии, что имеет критическое значение в формировании злокачественных опухолей различных тканей.
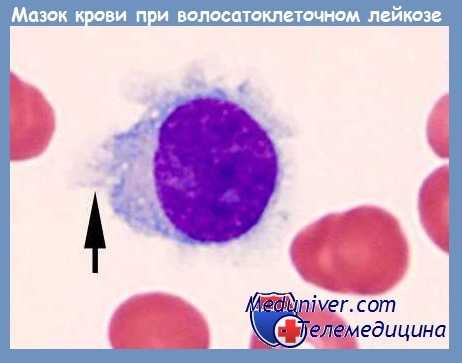
При волосатоклеточном лейкозе обнаруживается клон В-лимфоцитов на поздней стадии дифференцировки, имеющих тонкие ворсинчатые выросты («волосатые» лимфоциты), круглое или вытянутое ядро, окруженное бледно-голубой цитоплазмой. В наибольшей степени патологически измененные В-лимфоциты инфильтрируют костный мозг, красную пульпу селезенки, синусоиды печени, что обусловливает характерную клиническую триаду: панцитопению, спленомегалию, гепатомегалию.
Клон патологических лимфоцитов вырабатывает ряд факторов, способствующих их выживанию и дальнейшей пролиферации: фактор некроза опухоли, фактор роста фибробластов, интерлейкины 4 и 6. Панцитопения при ВЛК обусловлена несколькими механизмами: гиперспленизмом, инфильтрацией и фиброзом костного мозга, выработкой цитокинов лейкемическими клетками.
Классификация
На основании клинических проявлений в онкогематологии различают две формы волосатоклеточного лейкоза:
- классическую (индолентную) – встречается у 80-90% пациентов; характеризуется спленомегалией и панцитопенией.
- вариантную (лейкемическую, пролимфоцитарную) – на нее приходится 10-20% клинических наблюдений; характеризуется отсутствием лейкопении, агрессивным течением и неблагоприятным прогнозом.
Общепринятого деления ВЛК на стадии не разработано. На практике первично выявленные случаи стадируют по фазам течения: начальная и развернутая. По ответу на стандартную терапию выделяют частичную/полную ремиссию, резистентное течение, ранний/поздний рецидив.
Симптомы волосатоклеточного лейкоза
Классический ВЛК развивается исподволь, на протяжении многих лет. В 20% случаев заболевание обнаруживается случайно при обследовании, однако встречаются агрессивные, быстро прогрессирующие варианты волосатоклеточного лейкоза. Наиболее характерными клиническими маркерами выступают спленомегалия (72-86%), цитопения, присутствие в крови «волосатых» лимфоцитов (95%). Другие симптомы (гепатомегалия, лимфаденопатия) менее патогномоничны.
Увеличение селезенки может варьировать от незначительного до гигантского, вызывающего боли в левом подреберье. Реже встречаются варианты гемобластоза без спленомегалии. Примерно у 20% больных обнаруживается сопутствующая гепатомегалия. От 10% до 25% случаев волосатоклеточного лейкоза сопровождается увеличением абдоминальных, реже – внутригрудных, периферических лимфоузлов.
В крови отмечается уменьшение всех клеточных форм: лейкопения (моноцитопения, нейтропения, агранулоцитоз), анемия, тромбоцитопения. Следствием панцитопении становится утомляемость, одышка, головокружение, геморрагический синдром. Количество ворсинчатых лимфоцитов может быть различным (от 2% до 90%).
Иногда отмечается поражение костей скелета: позвоночника, крестца, костей таза, сопровождающееся болевым синдромом. Течение волосатоклеточного лейкоза нередко бывает ассоциировано с аутоиммунными заболеваниями (склеродермией, дерматомиозитом, узелковым периартериитом), а также болезнями крови (мастоцитозом, парапротеинемией). Крайне редко (1%) ВКЛ сочетается с хроническим лимфолейкозом.
Осложнения
Серьезную опасность при волосатоклеточном лейкозе представляют оппортунистические инфекции. У больных часто отмечаются микозы (аспергиллез, криптококкоз, пневмоцистоз), протозоозы (токсоплазмоз), бактериальные инфекции (микобактериозы, легионеллез, листериоз). Нередко встречаются межмышечные флегмоны и абсцессы, пневмонии. Инфекционные процессы склонны генерализации, могут осложняться сепсисом с летальным исходом.
Возможно возникновение спонтанных, трудно купируемых кровотечений. Волосатоклеточный лейкоз ассоциирован с повышенным риском развития злокачественных неоплазий различных локализаций. Нейролейкоз не характерен. Массивная спленомегалия может привести к разрыву селезенки.
Диагностика
Волосатоклеточный лейкоз диагностируется по совокупности клинических, инструментальных и лабораторных данных. Больным необходима консультация врача-гематолога. При осмотре за ВЛК свидетельствует увеличение границ печени и селезенки, иногда – пальпируемых лимфоузлов. На анемический синдром косвенно указывают жалобы на слабость, мелькание «мушек», одышку при нагрузке, головокружение. Возможны гипертермия, кровотечения, частые инфекции. Основные методы подтверждающей диагностики включают:
- Клинический анализ крови. Развернутый ОАК с лейкоцитарной формулой выявляет агранулоцитоз, моноцитопению, тромбоцитопению, снижение гемоглобина. На этом фоне отмечается абсолютный лимфоцитоз с наличием «волосатых» клеток – такой вид им придают неровные, обрывчатые контуры цитоплазмы.
- Биопсия костного мозга. Пунктат при волосатоклеточном лейкозе удается получить с трудом ввиду выраженного фиброза костного мозга (сухая пункция). В образце материала наблюдается угнетение ростков гемопоэза, феномен «пчелиных сот» (участки разрежения). Также обнаруживаются ворсинчатые лимфоциты, инфильтрация костного мозга лейкемическими клетками.
- Иммунофенотипирование лимфоцитов. Проводится методом проточной цитометрии в образце крови или костного мозга. Характерно выявление следующих иммунофенотипических маркеров: CD19, CD20, CD22, CD79a, CD11c, CD25, CD103, FMC7, CD123, CD85. Отсутствует экспрессия антигенов CD5, CD10, CD23, CD43.
- Генетическая диагностика. Направлена на поиск мутации BRAF V600E в лимфоидных клетках крови или костно-мозгового пунктата. Анализ выполняется методом ПЦР или ИГХ. Данный генный дефект обнаруживается более чем в 90% случаев волосатоклеточного лейкоза.
- Другие тесты. Специфичным диагностическим критерием ВКЛ является обнаружение в цитоплазме патологических клеток тартрат-резистентной кислой фосфатазы (TRAP). Иммунохимическое исследование выявляет секрецию поли- или моноклональных иммуноглобулинов (чаще IgG3) в сыворотке крови, белок Бенс-Джонса в моче.
- УЗИ и КТ. Эхоструктуру и размеры селезенки оценивают с помощью УЗИ ОБП. Для визуализации состояния висцеральных лимфоузлов показано КТ брюшной полости, КТ органов грудной клетки. С целью исключения поражения костной ткани выполняется КТ позвоночника и костей.
Дифференциальная диагностика
В ходе диагностики волосатоклеточного лейкоза исключаются другие гематологические, опухолевые и иные заболевания, протекающие со спленомегалией, панцитопенией, лимфоцитозом:
- апластическую анемию;
- миелофиброз;
- миелодиспластический синдром;
- лимфому селезенки;
- Т-клеточную лимфому;
- болезнь Гоше.
Лечение волосатоклеточного лейкоза
В начальной бессимптомной фазе осуществляется наблюдение, лечение назначается в развернутой стадии ВЛК. Показаниями к старту терапии служат нарастающая панцитопения, выраженная спленомегалия, инфекционные осложнения. Использование цитостатических препаратов и глюкокортикостероидов не дает эффекта. Для лечения волосатоклеточного лейкоза применяется:
- Интерферонотерапия. Рекомендуется в качестве стартовой терапии пациентам с впервые диагностированным ВЛК. Эффективность лечения интерфероном альфа составляет 70-80%, однако полная ремиссия, как правило, не достигается.
- Антагонисты пуринов. Являются основными препаратами для терапии ВЛК. Цитостатики данной группы показали эффективность как у впервые выявленных больных с волосатоклеточным лейкозом, так и у уже получавших другое лечение. Отсутствие рецидивов в течение 5 лет после прохождения курса лечения отмечается в 80% случаев.
- Другие лекарственные средства. При рефрактерных к лечению формах волосатоклеточного лейкоза прибегают к назначению ингибитора BRAF-киназ (при доказанной мутации BRAFV600E). Также возможно включение в схему терапии алкилирующих препаратов в качестве монотерапии или в сочетании с моноклональными антителами.
- Сопроводительная терапия. При развитии системных инфекционных осложнений назначаются противомикробные препараты. Пациентам с выраженной анемией рекомендован кратковременный курс эритропоэтина.
- Спленэктомия. Удаление селезенки быстро нормализует картину крови. Однако у ряда пациентов ремиссия оказывается недолгой, что требует дальнейшего подключения медикаментозной терапии. Как первый этап лечения, операция показана, главным образом, при рецидивирующих кровотечениях и инфекциях.
Прогноз и профилактика
Волосатоклеточный лейкоз имеет тенденцию к рецидивирующему течению. В течение 5-летнего срока наблюдения рецидивы возникают у 35% пациентов, в течение 10 лет – у 50%. Без лечения продолжительность жизни больных ВЛК составляет менее 5 лет. Методы первичной профилактики волосатоклеточного лейкоза не разработаны. После завершения курсовой терапии все пациенты должны наблюдаться у онкогематолога с контролем ОАК дважды в год и УЗИ селезенки ежегодно. Своевременное противорецидивное лечение позволяет достичь частичной или полной ремиссии, увеличить продолжительность жизни.
2. Лечение волосатоклеточного лейкоза/ Зуховицкая Е.В., Фиясь А.Т., Пищик Е.Ф.// Журнал Гродненского государственного медицинского университета. – 2013.
3. Особенности течения и современная тактика терапии волосатоклеточного лейкоза/ Аль-Ради Л.С., Пивник А.В.// Клиническая онкогематология. Фундаментальные исследования и клиническая практика. – 2009.
4. Случай волосатоклеточного лейкоза в детском возрасте/ Лебедев В.В., Хлевная Н.В., Асекретова Т.В.// Кубанский научный медицинский вестник. – 2014.
Хронический лейкоз
Хронический лейкоз – это первичное опухолевое заболевание системы кроветворения, субстратом которого выступают зрелые и созревающие клетки миелоидного или лимфоидного ряда. Различные формы хронического лейкоза протекают с преобладанием интоксикационного (слабость, артралгии, оссалгии, анорексия, похудание), тромбогеморрагического (кровоточивость, тромбозы различной локализации), лимфопролиферативного синдромов (увеличение лимфоузов, спленомегалия и др.). Решающее значение в диагностике хронического лейкоза принадлежит исследованию ОАК, биоптатов костного мозга и лимфоузлов. Лечение хронических лейкозов проводится методами химиотерапии, лучевой терапии, иммунотерапии, возможна трансплантация костного мозга.
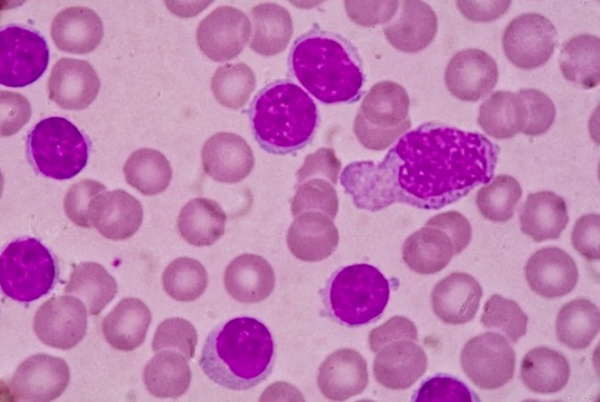
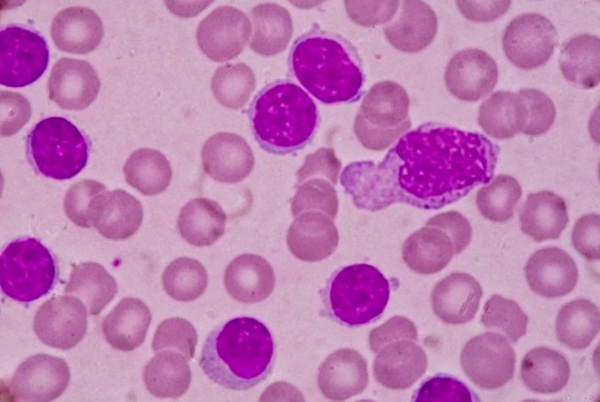
Хронический лейкоз – хронические лимфопролиферативные и миелопролиферативные заболевания, характеризующиеся избыточным увеличением количества кроветворных клеток, сохраняющих способность к дифференцировке. В отличие от острых лейкозов, при которых происходит пролиферация низкодифференцированных гемопоэтических клеток, при хронических лейкозах опухолевый субстрат представлен созревающими или зрелыми клетками. Для всех типов хронических лейкозов характерна длительная стадия доброкачественной моноклоновой опухоли.
Хронические лейкозы поражают преимущественно взрослых в возрасте 40-50 лет; мужчины болеют чаще. На долю хронического лимфоидного лейкоза приходится около 30% случаев, хронического миелоидного лейкоза - 20% всех форм лейкемии. Хронический лимфолейкоз в гематологии диагностируется в 2 раза чаще, чем хронический миелолейкоз. Лейкозы у детей протекают в хроническом варианте крайне редко - в 1-2% случаев.
Истинные причины, приводящие к развитию хронического лейкоза, неизвестны. В настоящее время наибольшее признание получила вирусно-генетическая теория гемобластозов. Согласно данной гипотезе, некоторые виды вирусов (в числе которых – вирус Эбштейна-Барр, ретровирусы и др.) способны проникать в незрелые кроветворные клетки и вызывать их беспрепятственное деление.
Не подвергается сомнению и роль наследственности в происхождении лейкозов, поскольку доподлинно известно, что заболевание нередко носит семейный характер. Кроме этого, хронический миелолейкоз в 95% случаев ассоциирован с аномалией 22-й хромосомы (филадельфийской или Рh-хромосомы), фрагмент длинного плеча которой транслоцирован на 9-ю хромосому.
Факторы риска
Наиболее значимыми предрасполагающими факторами к различным видам и формам хронических лейкозов выступают воздействия на организм:
- высоких доз радиации;
- рентгеновского облучения;
- производственных химических вредностей (лаков, красок и др.);
- лекарственных препаратов (солей золота, антибиотиков, цитостатиков);
- длительный стаж курения.
Риск развития хронического лимфоцитарного лейкоза повышается при длительном контакте с гербицидами и пестицидами, а хронического миелоидного лейкоза – при радиационном облучении.
В патогенезе хронического лимфолейкоза значимая роль принадлежит иммунологическим механизмам – об этом свидетельствует его частое сочетание с аутоиммунной гемолитической анемией и тромбоцитопенией, коллагенозами. Вместе с тем, у большинства больных хроническими лейкозами причинно значимых факторов выявить не удается.
В зависимости от происхождения и клеточного субстрата опухоли хронические лейкозы делятся на:
- Лимфоцитарные: хронический лимфолейкоз, болезнь Сезари (лимфоматоз кожи), волосатоклеточный лейкоз, парапротеинемические гемобластозы (миеломная болезнь, макроглобулинемия Вальденстрема, болезни легких цепей, болезни тяжелых цепей).
- Миелоцитарные (гранулоцитарные): хронический миелолейкоз, эритремия, истинная полицитемия, хронический эритромиелоз и др.
- Моноцитарные: хронический моноцитарный лейкоз и гистиоцитозы.
В своем развитии опухолевый процесс при хроническом лейкозе проходит две стадии: моноклоновую (доброкачественную) и поликлоновую (злокачественную). Течение хронического лейкоза условно подразделяется на 3 стадии: начальную, развернутую и терминальную.

Симптомы хронического лейкоза
Хронический миелоидный лейкоз
В начальном периоде хронического миелолейкоза клинические проявления отсутствуют или неспецифичны, гематологические изменения выявляются случайно при исследовании крови. В доклиническом периоде возможно нарастание слабости, адинамии, потливости, субфебрилитета, болей в левом подреберье.
Переход хронического миелоидного лейкоза в развернутую стадию знаменуется прогрессирующей гиперплазией селезенки и печени, анорексией, похуданием, выраженными болями в костях и артралгиями. Характерно образование лейкемических инфильтратов на коже, слизистых полости рта (лейкемический периодонтит), ЖКТ. Геморрагический синдром проявляется гематурией, меноррагией, метроррагией, кровотечениями после экстракции зубов, кровавыми поносами. В случае присоединения вторичной инфекции (пневмонии, туберкулеза, сепсиса и др.) температурная кривая приобретает гектический характер.
Терминальная стадия хронического миелоидного лейкоза протекает с резким обострением всех симптомов и выраженной интоксикацией. В этот период может развиваться плохо поддающееся терапии и угрожающее жизни состояние – бластный криз, когда из-за резкого увеличения количества бластных клеток течение заболевания становится похожим на острый лейкоз. Для бластного криза характерна агрессивная симптоматика: лейкемиды кожи, тяжелые кровотечения, вторичные инфекции, высокая температура, возможен разрыв селезенки.
Хронический лимфолейкоз
Долгое время единственным признаком хронического лимфолейкоза может быть лимфоцитоз до 40-50%, незначительное увеличение одной-двух групп лимфоузлов. В развернутый период лимфаденит принимает генерализованную форму: увеличиваются не только периферические, но и медиастинальные, мезентериальные, забрюшинные узлы. Возникает сплено- и гепатомегалия; возможно сдавление холедоха увеличенными лимфатическими узлами с развитием желтухи, а также верхней полой вены с развитием отеков шеи, лица, рук (синдром ВПВ). Беспокоят упорные оссалгии, кожный зуд, рецидивирующие инфекции.
Тяжесть общего состояния больных хроническим лимфоидным лейкозом обусловлена прогрессированием интоксикации (слабость, потливость, лихорадка, анорексия) и анемического синдрома (головокружение, одышка, сердцебиение, обморочные состояния).
Терминальная стадия хронического лимфоидного лейкоза характеризуется присоединением геморрагического и иммунодефицитного синдромов. В этот период развивается тяжелая интоксикация, возникают кровоизлияния под кожу и слизистые, носовые, десневые, маточные кровотечения.
Иммунодефицит, обусловленный неспособностью функционально незрелых лейкоцитов выполнять свои защитные функции, проявляется синдромом инфекционных осложнений. У больных хроническим лимфолейкозом часты легочные инфекции (бронхиты, бактериальные пневмонии, туберкулезные плевриты), грибковые поражения кожи и слизистых, абсцессы и флегмоны мягких тканей, пиелонефриты, герпетическая инфекция, сепсис.
Нарастают дистрофические изменения внутренних органов, кахексия, почечная недостаточность. Летальный исход при хроническом лимфоидном лейкозе наступает от тяжелых инфекционно-септических осложнений, кровотечений, анемии, истощения. Возможна трансформация хронического лимфолейкоза в острый лейкоз или лимфосаркому (неходжкинскую лимфому).
Предполагаемый диагноз устанавливается на основании анализа гемограммы, с результатами которой пациент должен быть немедленно направлен к врачу-гематологу. Для подтверждения диагноза проводится:
- Общий анализ крови. Типичные для хронического миелоидного лейкоза изменения включают: анемию, присутствие единичных миелобластов и гранулоцитов на разной стадии дифференцировки; в период бластного криза количество бластных клеток увеличивается более чем на 20%. При хроническом лимфолейкозе определяющими гематологическими признаками выступают выраженный лейкоцитоз и лимфоцитоз, наличие лимфобластов и клеток Боткина-Гумпрехта.
- Пункции и биопсии. С целью определения морфологии опухолевого субстрата показано выполнение стернальной пункции, трепанобиопсии, биопсии лимфоузлов. В пунктате костного мозга при хроническом миелолейкозе увеличено количество миелокариоцитов за счет незрелых клеток гранулоцитарного ряда; в трепанобиоптате определяется замещение жировой ткани миелоидной. При хроническом лимфоидном лейкозе миелограмма характеризуется резким усилением лимфоцитарной метаплазии.
- Инструментальные исследования. Для оценки выраженности лимфопролиферативного синдрома применяются УЗИ лимфатических узлов, селезенки, рентгенография грудной клетки, лимфосцинтиграфия, МСКТ брюшной полости и ряд других.
Лечение хронического лейкоза
На ранней доклинической стадии лечение неэффективно, поэтому больные подлежат динамическому наблюдению. Общережимные мероприятия предполагают исключение физических перегрузок, стрессов, инсоляции, электропроцедур и теплолечения; полноценное витаминизированное питание, длительные прогулки на свежем воздухе.
В развернутом периоде миелолейкоза назначается химиотерапевтическое лечение (бусульфан, митобронитол, гидроксимочевина и др.), при выраженной спленомегалии проводится облучение селезенки. Подобная тактика, хоть и не приводит к полному излечению, но существенно тормозит прогрессирование болезни и позволяет отсрочить наступление бластного криза. Кроме медикаментозной терапии, при хроническом миелоцитарном лейкозе используются процедуры лейкафереза. В ряде случаев излечение достигается с помощью трансплантации костного мозга.
При переходе хронического миелолейкоза в терминальную стадию назначается высокодозная полихимиотерапия. В среднем после установления диагноза больные хроническим миелолейкозом живут 3-5 лет, в отдельных случаях – 10-15 лет. Также проводится цитостатическая терапия (хлорбутин, циклофосфамид), иногда в сочетании со стероидной терапией, облучением лимфоузлов, селезенки, кожи. При значительном увеличении селезенки выполняется спленэктомия. Применяется трансплантация стволовых клеток, однако ее эффективность еще требует подтверждения.

Прогноз
Продолжительность жизни больных хроническим лимфоидным лейкозом может составлять от 2-3 лет (при тяжелых, неуклонно прогрессирующих формах) до 20-25 лет (при относительно благоприятном течении).
Читайте также:
- Патология стенки кишечника. Воспалительно-деструктивные процессы кишечника
- Лучевая диагностика лекарственного эзофагита
- Симптомы колита, лечение, признаки, диагностика
- Соляная кислота желудка. Функции соляной кислоты в желудке.
- Клиника сердечной недостаточности IIа степени. Проявления сердечной недостаточности IIб степени
