Патологическая анатомия бронхолегочного аспергиллеза. Иммунология бронхолегочного аспергиллеза
Добавил пользователь Владимир З. Обновлено: 27.01.2026
Аспергиллез
Аспергиллез — космополитный микоз, им поражены многие виды птиц и других животных. Споры гриба обнаруживаются в различных объектах внешней среды. Человек заражается аэрогенно. У людей заболевания часто имеют профессиональный характер среди животноводов, рабочих ткацких и хлопчатообрабатывающих предприятий, пивоваренных заводов, у персонала элеваторов и зернохранилищ. Мужчины болеют чаще, чем женщины. Регистрируются спорадические случаи и единичные групповые вспышки. Возможно заболевание вследствие активизации эндогенной аспергиллезной флоры.
Патогенез и патологическая анатомия аспергиллеза
Аспергиллез обычно развивается у лиц с пониженной иммунологической реактивностью, вызванной сопутствующей патологией или применением цитостатиков и иммуносупрессоров, а также генетическими факторами.
Попадая в патологически измененную ткань легкого или на поверхность кожи и слизистых оболочек, аспергиллы вызывают образование абсцессов и свищей с выделением густого гноя. Аспергиллез легких наиболее часто проявляется поражением бронхолегочного аппарата в виде бронхитов, пневмоний, чаще в нижней доле, формированием аспергиллом — полостей, содержащих гной и дренирующихся в бронх, некротической пневмонией. Возможно диссеминирование процесса из легких в другие органы. Гистологическое исследование выявляет в очаге наружный слой, состоящий из лимфоцитов, плазмоцитов и соединительнотканных элементов, средний слой, представленный зпителиоидными и гигантскими клетками, и внутренний слой — зону некроза, в которой обнаруживается нитевидный мицелий аспергиллов.
Клиника аспергиллеза легких
Первичный аспергиллез легких встречается редко, вторичный — развивается у ослабленных лиц, часто у больных туберкулезом или опухолями легких, коллагенозами, болезнями крови и т. п.
Наиболее частый вариант болезни — аспергиллома, опухолеподобная форма локализованного аспергиллеза, которая характеризуется наличием полости, сообщающейся с бронхом и выполненной массой, состоящей из нитей гриба. В подавляющем большинстве случаев аспергилломы возникают в санированных туберкулезных кавернах, бронхоэктазах, полостях после абсцессов, инфарктов легкого и т. п. Аспергилломы локализуются в верхних отделах легких, чаще справа.
Общие проявления болезни характеризуются постепенным нарастанием слабости, анорексии, повышением температуры тела, часто с ознобами и значительной потливостью. Кардинальным симптомом является сильный приступообразный кашель с выделением обильной мокроты, содержащей зеленоватые хлопья (скопления мицелия гриба) и прожилки крови. Мокрота может иметь вид грязновато-кровянистой жидкости без запаха. Периодически возникает кровохарканье, иногда значительное. При отсутствии бронхолегочного дренажа описанные симптомы отсутствуют. У некоторых больных определяется одышка, возникают боли в груди, физикальное исследование выявляет признаки инфильтративного или полостного процесса в легком.
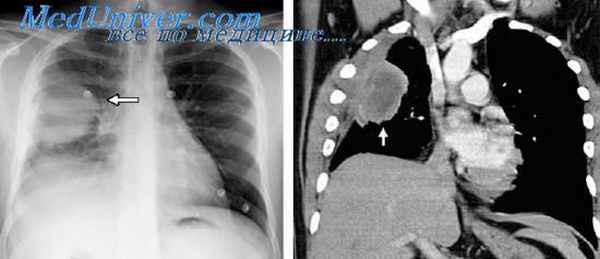
Рентгенологически при вторичной аспергилломе определяется вначале утолщение стенки полости, затем секвестроподобное затенение, окруженное серповидным просветлением,— «воздушная подушка», «венчик», «мениск», «полумесяц» и т. п., которое может смещаться при изменении положения тела больного («симптом погремушки»). При заполнении полости контрастным веществом колонии гриба могут всплывать («симптом поплавка»).
Первичный острый аспергиллез легких развивается внезапно: появляются сухой мучительный кашель, одышка, лихорадка, ознобы. Вскоре присоединяется кровохарканье. В легких выслушиваются разнокалиберные хрипы. Постепенно нарастают слабость, анорексия, состояние больного прогрессивно ухудшается. Рентгенограмма демонстрирует наклонность к инфильтрации легочной ткани, абсцедированию и распаду с образованием полостей, увеличиваются прикорневые лимфоузлы.
При хроническом аспергиллезе легких кровохарканье отмечается в период обострения процесса. Количество мокроты постепенно увеличивается, она приобретает гнойный характер. В период обострений отмечаются ухудшение состояния, сильная одышка, скачкообразное повышение температуры, ознобы и ночные поты. Аускультативно определяются сухие и мелкопузырчатые хрипы, перкуторно — коробочный оттенок легочного тона и его притупление в случае пристеночного расположения очага поражения. Клиническая и рентгенологическая картина напоминает туберкулез легких.
Хронический диссеминированный аспергиллез легких развивается торпидно, с нерезко выраженными обострениями, протекает по типу хронической пневмонии.
Диагноз аспергиллеза легких основан на совокупности клинико-инструментальных признаков болезни и подтверждается обнаружением нитей мицелия гриба в мокроте, гное, промывных водах бронхов или биоптатах легких и других органов и выделением чистой культуры возбудителя. Используют серологические методы — РСК, РПГА, реакцию преципитации. Дифференциальный диагноз проводят с туберкулезом, бронхоэктазами, паразитарными кистами, опухолями легких.
Профилактика аспергиллеза легких предусматривает проведение мероприятий, препятствующих попаданию инфицированного материала на кожные покровы или слизистые оболочки.
Лечение аспергиллеза легких осуществляется препаратами йода в виде перорального приема 3—10% калия йодата или внутривенного введения 10% натрия йодата после предварительной десенсибилизации аутовакциной. Положительный эффект получен при использовании нистатина, амфотерицина Б и его производных. Лечение абсцессов — хирургическое.
Прогноз аспергиллеза при своевременной терапии благоприятный.
Патологическая анатомия бронхолегочного аспергиллеза. Иммунология бронхолегочного аспергиллеза
Патологическая анатомия бронхолегочного аспергиллеза. Иммунология бронхолегочного аспергиллеза
У небольшого числа больных проведены гистологические исследования периферических поражений легких. Обнаружена резко выраженная внутриальвеолярная интерстициальная инфильтрация эозипофилами, но без признаков васкулита [Scad-ding, 1971]. В альвеолярных очагах поражения мицелий обычно отсутствует.
Хронические воспалительные изменения в бронхах появляются проксимально в области слизистых пробок и подобны бронхозктазам любого другого происхождения, за исключением того, что имеется также большое количество эозинофилов. Периферические дыхательные пути остаются нормальными, что дает характерную картину на бронхограмме. Изредка можно наблюдать особую картину, когда большие бронхи заканчиваются вслепую из-за того, что бронхиальный просвет зарастает слизистой оболочкой, вызывающей его полную или почти полную облитерацию.
Возможно, что в будущем эта картина будет встречаться чаще, так как теперь благодаря бропхоскопу с волоконной оптикой можно визуально исследовать сегментарные бронхи.
Экстракты антигенов пока еще не стандартизованы, и при исследовании различных препаратов можно обнаружить значительные различия по антигенпости. Возможны также существенные различия между отдельными партиями. На рисунке показаны различия по антигенному составу пяти разных экстрактом, которые были введены в реакцию с одними и теми же мицетомпыми антисыворотками с высоким титром антител.
Если пользоваться хорошим экстрактом и сильнодействующей антисывороткой, то можно обнаружить около 23 различных антигенов. Антигены промышленного производства обычно представляют собой цельные экстракты поверхностных структур, которые выращиваются вплоть до естественной гибели, или из глубоких культур более краткосрочного типа. Пытаясь увеличить силу антигена и уточнить стандартизацию, Longbottom и Pepys (1964) пользовались белковым экстрактом, однако он мало доступен.
Если не используются сильные экстракты, то при двойной диффузии по Оухтерлони можно не заметить многих линий преципитации. В этой тест-системе решающую роль играют также размеры и расстояния между лунками для антигена и для антител. Оптимальные условия подробно описаны Longbottom и Pepys (1964).
Антитела. При использовании белкового экстракта в концентрации 10 мг/мл преципитирующие антитела IgG были обнаружены у 91% из 111 больных с другими клиническими и иммунологическими признаками бронхолегочного аспергиллеза. Примерно в 7з этих случаев сыворотку пришлось концентрировать [McCarthy, Pepys, 1971]. Линии преципитации часто бывают тонкими, и число их колеблется в зависимости от применяемого антигенного экстракта от 1 до 3. При помощи модифицированного теста RAST также можно обнаружить специфические антитела IgG [Британская ассоциация по туберкулезу и заболеваниям органов грудной полости, 1976].
Реакции гемагглютинации, связывания комплемента и иммунофлюоресценции трудны из-за неспецифических реакций. Иногда удавалось находить очень высокий уровень общего и специфического сывороточного IgG [Patterson et al., 1973; Arbesman et al., 1974], причем самый высокий уровень отмечался в наиболее острых случаях. Однако решающее значение имеют условия теста. Известно, что сывороточные факторы могут занижать определение специфического IgE [Vervloet et al., 1974]. Общий уровень IgE может быть крайне высоким (до 20 000 МЕ/мл), но число эозинофилов, определяемое одновременно, обычно повышено лишь умеренно [Scandding, 1971; Patterson et al., 1973]. Часто насчитывается от 600 до 1500 эозинофилов в 1 мм3, однако количество их может быть несколько выше при очень высоком уровне IgE.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Патологическая анатомия бронхолегочного аспергиллеза. Иммунология бронхолегочного аспергиллеза
АБЛА — аллергический бронхолегочный аспергиллез
БА — бронхиальная астма
БАЛЖ — бронхоальвеолярная лаважная жидкость
КТ — компьютерная томография
Многие микроскопические грибы (микромицеты) могут вызывать грибковую или микогенную аллергию. Под этим термином понимают клинические проявления аллергических реакций, которые развиваются вследствие контакта с определенными аллергенами грибов [1, 2]. Aspergillus spp. — один из наиболее распространенных плесневых грибов, который может быть источником аллергенов как в открытом воздухе современных городов, так и внутри жилых и производственных помещений. Скопления этого микромицета в сене и компосте обусловливают разновидность такой профессиональной аллергии, как «легкое фермера» [3]. Плесневые грибы рода Aspergillus способны колонизировать дыхательные пути и вызывать постоянную аллергенную стимуляцию. У ряда больных это может привести к развитию «тяжелой бронхиальной астмы (БА) с микогенной сенсибилизацией». Этот новый термин предложен клиницистам в 2006 г. и характеризует БА с неконтролируемым течением, сенсибилизацией к антигенам грибов, отсутствием бронхоэктазов и уровнем общего IgE менее 1000 МЕ/мл [4]. Впоследствии при данной форме БА показана эффективность антимикотической терапии [5].
Кроме того, давно известно, что сенсибилизация к Aspergillus spp. — важный патогенетический этап в развитии такого тяжелого хронического заболевания легких, как аллергический бронхолегочный аспергиллез (АБЛА). Для этого микоза органов дыхания характерны разнообразные клинические и рентгенологические проявления, которые обычно сопровождаются рецидивирующими легочными инфильтратами, бронхоэктазами и дыхательной недостаточностью [6—8].
Истинную распространенность сенсибилизации к Aspergillus spp. /АБЛА среди пациентов с БА оценить сложно, поскольку данные крупных популяционных исследований среди населения отсутствуют. По оценкам экспертов, расчетное число больных тяжелой БА с микогенной сенсибилизацией составляет 6,5 млн в мире и 231 тыс. в Российской Федерации.
Число больных АБЛА в мире достигает около 4 млн человек, а в Российской Федерации — 175 тыс. [9, 10]. Распространенность АБЛА может варьировать в зависимости от этнической принадлежности и концентрации грибковых спор в воздухе [7]. Многие исследователи связывают обострения АБЛА с воздействием окружающей среды. У больных АБЛА, как правило, отмечают плохо контролируемую БА, хрипы, кровохарканье и продуктивный кашель [11]. Кроме того, характерны небольшое повышение температуры тела, снижение массы тела, недомогание, усталость. У 31—69% больных наблюдают отделение мокроты, содержащей коричневато-черные включения [12]. При осмотре может быть выявлено осложнение АБЛА — легочная гипертензия [13]. Кроме того, некоторые пациенты, которые получают базовую противоастматическую терапию, не имеют характерных симптомов, и АБЛА не может быть установлен при обычном обследовании [14].
Ввиду особенностей клинической картины больные АБЛА обращаются за медицинской помощью к врачам разных специальностей — терапевтам, пульмонологам, аллергологам-иммунологам и др. Но, к сожалению, врачи недостаточно информированы о диагностике и лечении этого заболевания. Во многих странах, в том числе в России, АБЛА часто не распознают вовремя. В развивающихся странах, по данным A. Chakrabarti и др. (2002), в 30% случаев устанавливают неправильный диагноз туберкулеза легких. Результаты исследований D. Kirsten и D. Nowak (1993) свидетельствуют, что период между появлением первых симптомов и постановкой диагноза АБЛА может составлять до 10 лет. Международное общество микологии человека и животных (ISHAM) сформировало рабочую группу «АБЛА у больных бронхиальной астмой» для обобщения результатов современных исследований и составления руководств по диагностике и лечению этого заболевания [7]. Предложенные следующие новые диагностические критерии.
Эти критерии помогут практикующим врачам своевременно выявить АБЛА, предупредить прогрессирование заболевания и начать специфическую антимикотическую терапию. Несмотря на 60-летний клинический опыт, данные об эпидемиологии, диагностике и оптимальном лечении больных АБЛА ограничены [6]. Многие аспекты патогенеза этого микоза в настоящее время изучены недостаточно.
Цель работы: определить частоту микогенной сенсибилизации и развития АБЛА у больных БА.
Материалы и методы
В проспективное исследование включили 140 больных БА, медиана возраста 32 года (от 5 лет до 71 года). У всех больных провели сбор анамнестических данных (первые симптомы заболевания и время их появления, динамика развития, возможный контакт с плесневыми грибами дома или на работе, наличие аллергических реакций, наследственность по атопии, предшествующая терапия и ее эффективность, и т. д.), а также оценку результатов общеклинических, лабораторных, инструментальных методов диагностики. Для выявления АБЛА всем больным БА проводили специфическое аллергологическое обследование, которое включало кожное тестирование с 6 грибковыми аллергенами: Alternaria, Aspergillus, Cladosporium, Penicillium, Rhizopus, Candida («Allergopharma», Германия). Методом иммуноферментного анализа определяли уровень общего IgE (ООО «Полигност», Россия) и специфических IgE (sIgE) к грибковым аллергенам (панель биотинилированных аллергенов «Алкор Био», Россия) в сыворотке крови.
Микологическое исследование включало микроскопию и посев респираторных биосубстратов мокроты и бронхоальвеолярной лаважной жидкости (БАЛЖ). При подозрении на АБЛА выполняли компьютерную томографию (КТ) органов грудной клетки.
Уровень контроля симптомов и степень тяжести БА определяли в соответствии с критериями «Глобальной стратегии лечения и профилактики бронхиальной астмы» (GINA, 2014). Критерием микогенной сенсибилизации считали положительный результат кожных prick-тестов и/или выявление в сыворотке крови уровня специфического IgE к грибковому аллергену, соответствующего классу 1 и выше [1]. Диагноз АБЛА устанавливали на основании критериев R. Agarwal и соавт. [7].
Результаты и обсуждение
Данные многих исследований указывают на высокую частоту микогенной сенсибилизации у больных БА [1, 4, 15, 16]. Проведение кожного тестирования с антигенами грибов и выявление специфических IgE к грибковым аллергенам является первым этапом специфического аллергологического обследования. Кожное тестирование может быть выполнено с помощью prick-теста или внутрикожной пробы. При доступности обоих методов prick-тест должен быть выполнен в первую очередь, и при отрицательном результате у некоторых пациентов гиперчувствительность может проявиться только при внутрикожном исследовании [7].
На основании результатов кожного тестирования и определения IgE in vitro в проведенном исследовании микогенную сенсибилизацию выявили у 51 (36%) обследованного больного БА.
Затем у больных БА с микогенной сенсибилизацией проанализировали уровень общего IgE, который является важным показателем для диагностики и мониторирования течения АБЛА. Выделены больные с микогенной сенсибилизацией, у которых, несмотря на проведение базисной терапии БА, течение заболевания оставалось неконтролируемым, а уровень общего IgE не превышал 1000 МЕ/мл. Таким образом, тяжелую БА с микогенной сенсибилизацией определили у 16 (11%) больных. Проанализировав спектр грибковых аллергенов у больных БА, получили результаты, сопоставимые с другими работами. С угрожающей жизни, неконтролируемой БА многие ученые связывают гиперчувствительность к грибам Alternaria spp. и Aspergillus spp. [7, 16]. В проведенном исследовании основными аллергенами у больных с тяжелым течением БА также были Alternaria spp. (71%) и Aspergillus spp. (57%), у больных с легким и среднетяжелым течением заболевания — Aspergillus spp. (68%) и Penicillium spp. (56%).

Таблица. Новые диагностические критерии АБЛА у больных БА (R. Agarwal и соавт., 2013) Примечание. * — если пациент отвечает всем другим критериям, то уровень общего IgE может быть менее 1000 МЕ/мл. ** — характерные для АБЛА рентгенологические признаки могут быть временные (летучие инфильтраты) и постоянные (кольцевидные и параллельные тени, бронхоэктазы, плевролегочный фиброз).ГКС — глюкокортикостероиды.
Кроме того, выделены больные БА с микогенной сенсибилизацией, которые имели высокий уровень общего IgE (≥1000 МЕ/мл) и характерную клиническую картину заболевания. Несмотря на проведение стандартной противоастматической терапии, пациенты предъявляли жалобы на приступообразный кашель с отделением желто-коричневой мокроты, одышку, субфебрильную температуру. Именно эти особенности течения заболевания могут свидетельствовать о наличии АБЛА, который должен быть подтвержден результатами дальнейшего обследования. На основании результатов микологического (посев респираторных биосубстратов) и рентгенологического обследования (КТ органов грудной клетки) 140 больных БА выявили 5 больных АБЛА в возрасте от 34 до 63 лет (медиана 38 лет). Таким образом, частота развития АБЛА у больных БА в нашем исследовании составила 4%.
У всех больных АБЛА prick-тест с A. fumigatus был положительный и в сыворотке крови выявлен sIgE к A. fumigatus. Повышение уровня sIgE к A. fumigatus является характерным признаком АБЛА, однако в настоящее время диагностически значимый уровень этого показателя точно не определен. В проведенном исследовании уровень sIgE к A. fumigatus варьировал от 1,25 до 18 МЕ/мл. Уровень общего IgE зависит от стадии АБЛА и может колебаться в широких пределах. Во время обострения заболевания этот показатель может достигать чрезвычайно высоких значений, отражая продолжительную аллергенную стимуляцию гуморального иммунного ответа [6, 7, 8, 11, 12]. У всех больных в проведенном исследовании установлено значительное повышение уровня общего IgE от 956 до 4650 МЕ/мл.
Важным дополнительным диагностическим критерием АБЛА, доступным в повседневной практике врачам разных специальностей, является количество эозинофилов в периферической крови. И хотя выраженная эозинофилия характерна для других заболеваний, следует помнить, что у больных БА она может свидетельствовать о развитии АБЛА. Количество эозинофилов в периферической крови >500 кл/мкл у пациентов, не получающих системные ГКС, должно привлечь внимание врача и послужить поводом для дальнейшего углубленного обследования. У больных АБЛА в проведенном исследовании абсолютное количество эозинофилов колебалось от 510 до 1009 кл/мкл.
Рост грибов рода Aspergillus при посеве мокроты и БАЛЖ также является вспомогательным, но не диагностическим маркером АБЛА. Это связано с тем, что Aspergillus spp. выявляют в биосубстратах больных и при других легочных заболеваниях в связи с широким распространением плесневых микромицетов в окружающей среде [7]. У обследованных пациентов при культуральном исследовании мокроты и/или БАЛЖ у 4 (67%) выявляли рост A. fumigatus, у 2 (33%) — A. niger.
Рентгенологические признаки являются важным диагностическим критерием АБЛА. На К.Т. органов грудной клетки при АБЛА обычно выявляют «летучие инфильтраты», бронхоэктазы, слизистые пробки, мозаичные изменения рисунка, центролобулярные узелки, помутнения в виде «дерева в почках» и плевролегочный фиброз [7]. В анализируемых случаях по данным КТ органов грудной клетки у 4 (67%) больных обнаружена очаговая и сегментарная инфильтрация легких, у 3 (50%) — периферические бронхоэктазы.
Как известно, целями терапии АБЛА являются достижение контроля над БА, профилактика и лечение обострений, предупреждение развития бронхоэктазов и хронического аспергиллеза легких. В качестве противовоспалительной терапии используют системные ГКС, а для уменьшения грибковой нагрузки в дыхательных путях — антимикотические препараты [17]. Применение специфических антимикотических препаратов при АБЛА позволяет ослабить иммунный ответ в связи с уменьшением антигенной стимуляции и, таким образом, избежать или снизить потребность в ГКС [18]. Кроме того, новым направлением в лечении АБЛА и других фенотипов тяжелой БА в настоящее время является использование моноклональных антител к IgE [7, 19]. В нашем исследовании больным АБЛА проведен курс антимикотической терапии итраконазолом в дозе 400 мг/сут в течение 6 мес. Уровень общего IgE служит важным параметром для динамического наблюдения за пациентом. Следует помнить, что целью терапии является не нормализация уровня IgE, а его снижение на 25—50%, ассоциированное с улучшением клинико-рентгенологических данных [11]. При повторном обследовании через 24 нед у всех больных АБЛА отмечено статистически значимое снижение уровня общего IgE (p=0,04). Кроме того, установлено снижение абсолютного числа эозинофилов у 4 пациентов (до 60—350 кл/мкл) и ослабление продукции sIgE у 3 больных (1,25—18 МЕ/мл по сравнению с 1,01—14,32 МЕ/мл).
Многие исследователи связывают обострения АБЛА с воздействием окружающей среды. Поэтому очень важны анамнестические данные, указывающие на деятельность, которая может привести к вдыханию большого количества спор Aspergillus spp. Например, садоводство, сельскохозяйственная или фермерская работа, строительно-ремонтные работы, проживание рядом с компостными ямами и уборка пыльных помещений (подвалов, чердаков, старинных книг и архивов) [2, 3, 7]. Обязательным условием эффективного лечения АБЛА наряду с рациональной фармакотерапией является проведение профилактических мероприятий. Если контакт с большим количеством плесневых грибов неизбежен, то возможно применение медицинских масок для уменьшения вдыхания спор.
В учреждениях практического здравоохранения часто отсутствует возможность специфического аллергологического обследования больных. Поэтому очень важно, чтобы врачи разных специальностей помнили о возможности развития АБЛА у больных из групп риска. Сочетание характерных анамнестических данных и терапевтически резистентной БА должны стать основанием для направления больных в специализированные микологические и аллергологические клиники. Для постановки диагноза мы использовали критерии, предложенные R. Agarwal и соавт., 2013. Новые критерии помогут практикующим врачам своевременно выявить АБЛА и начать лечение. Адекватная противовоспалительная и антимикотическая терапия способствует предотвращению прогрессирования этого тяжелого хронического заболевания легких и профилактике инвалидизации пациентов с АБЛА.
Заключение
Частота микогенной сенсибилизации у больных БА составила 36%, основные грибковые аллергены — Aspergillus и Alternaria. У больных БА частота развития АБЛА достигает 4%, тяжелой БА с микогенной сенсибилизацией — 11%. Всем больным тяжелой БА показано дополнительное аллергологическое и микологическое обследование для выявления АБЛА.
Аспергиллез клиника. Бронхолегочный аспергиллез. Клиника бронхолегочного аспергиллеза
Бронхолегочный аспергиллез. Клиника бронхолегочного аспергиллеза
McCarthy и Pepys (1971) провели детальное клиническое и иммунологическое исследование 143 случаев легочной эозинофилии. В 116 случаях (81%) можно было предполагать повышенную чувствительность к A. fumigatus на основании положительных кожных проб и наличия преципитинов в чистой или концентрированной сыворотке.
Бронхолегочный аспергиллез особенно часто встречается у больных астмой с эктопией [McCarthy, Pepys, 1971]. Чем моложе возраст, в котором начинается астма, тем больше промежуток времени до первого приступа. Приступы встречаются в зимние месяцы, когда больше количество спор [Noble, Clayton, 1963]. Частоту возникновения у больных астмой бронхолегочного аспергиллеза трудно установить, так как в разных клиниках неодинаков отбор больных.
В моей клинике, где для выбора лечения исследуются все возможные формы довольно тяжелой астмы, ставятся, как правило, уколочные кожные тесты на A. fumigatus и у всех больных старше 15 лет исследуется сыворотка на преципитины.
При систематическом обследовании первых 200 больных было установлено, чем у 13% были положительные уколочные тесты и у 2% найдены преципитины. Среди примерно 1000 неотобранных больных астмой частота бронхолегочного аспергиллеза составляла около 1% (Pepys, неопубликованные данные). Таким образом, хотя этот синдром хорошо известен и привлекал к себе довольно большое внимание иммунологов-клиницистов, он встречается относительно редко, если учесть всю популяцию больных астмой, даже если брать более тяжелые формы. Приступы часто сопровождаются повышением температуры и недомоганием, но астма во время приступов обостряется нечасто.

Нередко можно предполагать диагноз на основании обычной рентгенограммы грудной клетки больных почти с полным отсутствием симптомов. По этой причине также трудно установить истинную частоту приступов и естественное течение. На рентгенограммах тени часто бывают несегмептарными; чаще они встречаются в верхних зонах в отдельности или вместе и, как правило, переходят из одной области в другую [McCarthy et al., 1970]. Характерно спонтанное и быстрое разрешение, и даже большие тени проходят быстрее, чем при бактериальной или вирусной пневмонии. После рецидивирующих приступов остаются характерные проксимальные бронхоэктазы, причем периферические отделы дыхательных путей остаются нормальными и проходимыми.
При повторении приступов бронхоэктазы могут распространиться и в ряде случаев можно было видеть, как нормальная бронхо-грамма становится патологической после приступа, в течение которого появлялись тени [Scadding, 1971]. Когда бронхоэктазы обозначаются, особенно в нижних долях, может развиться бактериальная инфекция с необратимыми повреждениями легких, появлением новых теней, причем их появление и деструкция уже не будут зависеть от повышенной чувствительности к A. fumigatus.
В некоторых случаях малые и наиболее крупные дыхательные пути закупориваются массами грибкового мицелия в сгустившейся слизи. Это вызывает время от времени появление теней, имеющих иную патологоанатомическую основу. Эти тени более сегментарны или лобарны по своему распределению и иногда наблюдаются во всем легком. Тени на рентгенограмме при этом означают не эозппофилытую инфильтрацию, а скорее коллапс. Для описания этого явления был предложен термин «закупорка слизью» [Shaw et al., 1967]. Было довольно много споров о том, всегда ли это явление объясняется A. fumigatus и повышена ли его частота в некоторых странах мира.
У многих больных с характерными признаками закупорки слизью наблюдаются те же иммунологические особенности, как при типичном бронхолегочном аспергиллезе с быстропроходящими тенями. По этой причине есть основание считать, что они связаны с антигеном A. fumigatus. Однако в некоторых случаях закупорка слизью, видимо, не связана с аспергиллезом, и тогда надо попытаться найти другие причины.
- Читать далее "Диагностика бронхолегочного аспергиллеза. Лечение бронхолегочного аспергиллеза"
Оглавление темы "Эозинофилия легких":
1. Симпатомиметики при бронхиальной астме. Теофиллин, гликат натрия-хрома при бронхиальной астме
2. Легочная эозинофилия. Причины и классификация легочной эозинофилии
3. Бронхолегочный аспергиллез. Клиника бронхолегочного аспергиллеза
4. Диагностика бронхолегочного аспергиллеза. Лечение бронхолегочного аспергиллеза
5. Патологическая анатомия бронхолегочного аспергиллеза. Иммунология бронхолегочного аспергиллеза
6. Кожные ответы бронхолегочного аспергиллеза. Бронхиальные провокационные тесты
7. Легочная эозинофилия при гельминтозе. Тропическая эозинофилия
8. Легочная эозинофилия на лекарства. Криптогенная легочная эозинофилия
9. Плесень A. fumigatus как причина легочной патологии. Иммуноглобулины при бронхолегочном аспергиллезе
10. Аспергиллема. Экзогенный аллергический альвеолит
Аллергический бронхолегочный аспергиллез (АБЛ)
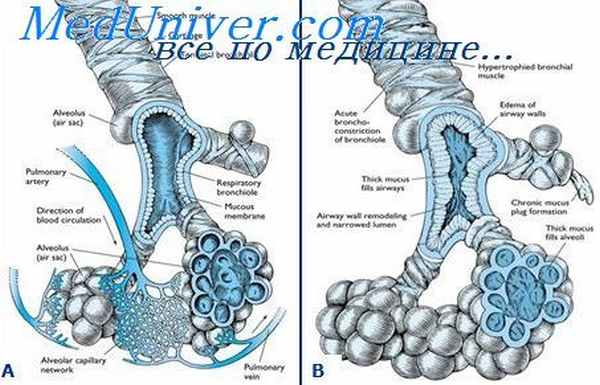
Аллергический бронхолегочный аспергиллез (АБЛА) – это реакция гиперчувствительности к видам Aspergillus (обычнo A. fumigatus), который встречается главным образом у пациентов с бронхиальной астмой, реже – с муковисцидозом. Иммунные реакции на антигены Aspergillus вызывают обструкцию дыхательных путей, при отсутствии лечения – бронхоэктазы и фиброз легких. Жалобы и симптомы соответствуют таковым при бронхиальной астме, также наблюдается продуктивный кашель, иногда – лихорадка и анорексия. Для подтверждения диагноза проводится кожная проба на Aspergillus и определяется уровень IgE, циркулирующих преципитинов и антител к A. fumigatus. Лечение проводится кортикостероидами и итраконазолом при рефрактерном течении заболевания.
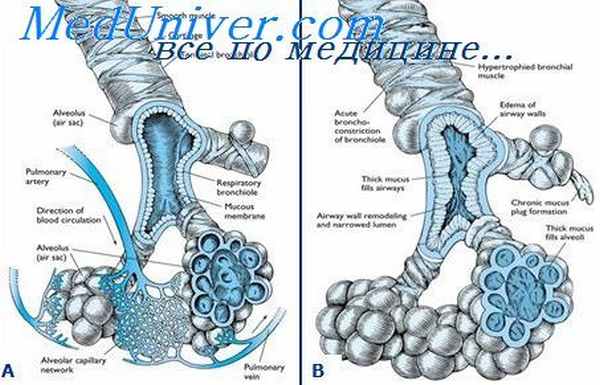
Аллергический бронхолегочный аспергиллез развивается в том случае, если дыхательные пути пациента с бронхиальной астмой Астма Бронхиальная астма – заболевание, характеризующееся диффузным воспалением дыхательных путей с разнообразными пусковыми механизмами, которое приводит к частично или полностью обратимому бронхоспазму. Прочитайте дополнительные сведения или муковисцидозом Муковисцидоз Муковисцидоз является наследственным заболеванием желез внешней секреции, проявляется в первую очередь патологией со стороны желудочно-кишечного тракта и дыхательной системы. Повышенная вязкость. Прочитайте дополнительные сведения Aspergillus (грибы находятся в почве).
Патофизиология
По неясным причинам колонизация у этих пациентов вызывает выработку антител (IgE и IgG) и реакции клеточного иммуни-тета ( реакции гиперчувствительности Классификация по типам реакций гиперчувствительности Аллергические заболевания (в том числе атопические) и другие реакции гиперчувствительности являются следствием неадекватного или чрезмерно выраженного иммунного ответа на чужеродные антигены. Прочитайте дополнительные сведения I, III и IV типа) на антигены Aspergillus, что приводит к частым, повторным обострениям бронхиальной астмы Диагностика обострений Бронхиальная астма – заболевание, характеризующееся диффузным воспалением дыхательных путей с разнообразными пусковыми механизмами, которое приводит к частично или полностью обратимому бронхоспазму. Прочитайте дополнительные сведения . Со временем, иммунные реакции, в сочетании с прямым токсическим действием гриба, приводят к повреждению дыхательных путей с развитием дилатации и, в конечном счете, бронхоэктазов Бронхоэктазы Бронхоэктазы представляют собой расширение и деструкцию крупных бронхов, вызванные хронической инфекцией и воспалением. Частые причины – муковисцидоз, иммунные нарушения и рецидивирующие инфекции. Прочитайте дополнительные сведенияВ редких случаях другие грибы, такие как Penicillium, Candida, Curvularia, Helminthosporium и Drechslera, приводят к развитию идентичного синдрома, который носит название аллергический бронхопульмональный микоз; при этом бронхиальная астма или муковисцидоз отсутствуют.
Aspergillus находится в просвете дыхательных путей, но инвазии не происходит. Таким образом, АБПА следует отличать от
Инвазивный аспергиллез Аспергиллез Аспергиллез - оппортунистическая инфекция, которая обычно поражает нижние дыхательные пути и вызвана вдыханием спор нитевидного гриба Aspergillus, которые, как правило, присутствуют в. Прочитайте дополнительные сведенияAspergillomas, которые являются скоплением Aspergillus у пациентов с установленными полостными поражениями или кистами легких.
Пневмония, вызываемая Aspergillus, которая встречается редко и возникает у пациентов, которые длительное время принимают низкие дозы преднизона (например, у пациентов с хроническим обструктивным заболеванием легких Хроническая обструктивная болезнь легких (ХОБЛ) Хроническая обструктивная болезнь легких (ХОБЛ) – ограничение воздушного потока, вызванное воспалительным ответом на вдыхаемые токсины, чаще всего сигаретный дым. Менее распространенными причинами. Прочитайте дополнительные сведенияНесмотря на явные различия, наблюдались совпадающие синдромы.
Клинические проявления
Симптомы аналогичны таковым при обострении бронхиальной астме Клинические проявления Бронхиальная астма – заболевание, характеризующееся диффузным воспалением дыхательных путей с разнообразными пусковыми механизмами, которое приводит к частично или полностью обратимому бронхоспазму. Прочитайте дополнительные сведения или легочного муковисцидоза Нарушения дыхания Муковисцидоз является наследственным заболеванием желез внешней секреции, проявляется в первую очередь патологией со стороны желудочно-кишечного тракта и дыхательной системы. Повышенная вязкость. Прочитайте дополнительные сведенияДиагностика
Бронхиальная астма в анамнезе
Рентген грудной клетки или КТ с высоким разрешением
Инъекционная кожная проба сантигенами Aspergillus
AspergillusПреципитины Aspergillus в крови
Положительный посев мокроты на наличие видов Aspergillus (или, реже, других грибков)
Содержание эозинофилов в крови
У пациентов с бронхиальной астмой или муковисцидозом заболевание следует заподозрить при периодических обострениях, наличии мигрирующих или неразрешающихся инфильтратов по данным рентгенографии органов грудной клетки (часто за счет ателектаза, обусловленного наличием слизистой пробки и закупорки бронхов), признаках бронхоэктазов Диагностика Бронхоэктазы представляют собой расширение и деструкцию крупных бронхов, вызванные хронической инфекцией и воспалением. Частые причины – муковисцидоз, иммунные нарушения и рецидивирующие инфекции. Прочитайте дополнительные сведения A. fumigatus или выраженной эозинофилии периферической крови.
Было предложено несколько диагностических критериев (см. таблицу Диагностические критерии аллергического бронхопульмонального аспергиллеза Диагностические критерии аллергического бронхопульмонального аспергиллеза ), но практически в каждом случае оценивают не все критерии.
Когда диагноз уже заподозрен, оптимальным первым шагом будет кожная инъекционная проба с антигенами Aspergillus, но серологическое исследование с помощью реакции преципитации на Aspergillus может быть более практичным первоначальным тестом. Немедленная аллергическая реакция на пробу с яркой кожной симптоматикой (папулы, покраснения и сыпь) является поводом к измерению уровней сывороточного IgE и антител к Aspergillus (преципитинов), поскольку до 25% пациентов с астмой без аллергического бронхолёгочного аспергиллеза имеют положительный кожный тест. Уровень IgE > 1000 нг/мл (> 417 МЕ/мл) и положительная преципитация указывают на диагноз, который должен быть подтвержден измерением специфических иммуноглобулинов к Aspergillus (до 10% здоровых пациентов имеют циркулирующие преципитины). В случае подозрения на АБПА, диагноз подтверждает концентрация специфичных антител IgG и IgE к A. fumigatus, если она, по крайней мере в два раза выше, чем у пациентов без АБПА.
Мокрота и бронхоскопические культуры Aspergillus имеют низкую чувствительность и специфичность для диагностики АБПА и не включены в качестве диагностических критериев.
В случаях, когда результаты анализов расходятся, например, когда уровень IgE в сыворотке повышен, однако не выявлены иммуноглобулины, специфичные к A. fumigatus, анализ следует повторить, и пациента следует наблюдать в течение длительного времени, чтобы подтвердить или опровергнуть диагноз.
Читайте также:
