Первичная лимфома неба. Подострый сиаладенит. Некротизирующая сиалометаплазия.
Добавил пользователь Алексей Ф. Обновлено: 28.01.2026
Первичная лимфома нёба. Подострый сиаладенит. Некротизирующая сиалометаплазия.
Первичная лимфома нёба — злокачественная пролиферация лимфоцитов или гистиоцитов. Первичные лимфомы проявляются в двух клинических формах: лимфогранулематоза и неходжкинских лимфом. Различают также нодальные и экстранодальные лимфомы. Неходжкинские лимфомы могут развиться из лимфоидной ткани любой локализации, включая шейные лимфатические узлы, нижнюю челюсть, нёбо, реже — десны. Первичные лимфомы нёба наблюдают преимущественно у лиц старше 60 лет, но встречают и в более молодом возрасте, особенно у ВИЧ-инфицированных. Опухоль локализуется на границе между твёрдым и мягким нёбом, имеет вид мягкого образования губчатой консистенции, не изъязвляется и не вызывает болезненных ощущений; прорастание в подлежащую нёбную кость наблюдают редко. Поверхность лимфомы бугристая, с лиловым оттенком. Важно диагностировать лимфому на ранней стадии, когда она не распространилась за пределы нёба. При лимфоме, ограниченной нёбом, проводят лучевую терапию, в то время как при диффузной форме назначают химиотерапию.
Подострый сиаладенит.
Сиаладенит — воспаление слюнной железы, часто обусловленное бактериальной инфекцией (бактериальный сиаладенит). Развитию сиаладенита способствует нарушение слюноотделения вследствие обезвоживания или других заболеваний. Заболевание обычно вызывают Staphylococcusaureus. Streptococcus viridans и Streptococcus pneumoniae, которые проникают по выводному протоку в слюнную железу. Возбудителями сиаладенита могут быть также вирусы Коксаки и ECHO. Выделяют также подострый сиаладенит, особую форму заболевания, поражающую мелкие слюнные железы нёба у молодых мужчин, которая проявляется в виде болезненного красноватого узелка размером до 1 см с неизъязвлённой поверхностью. Причина этой формы сиаладенита неизвестна. Для уточнения диагноза рекомендуют биопсию.
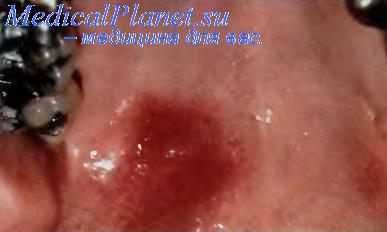
Подострый сиаладенит
Некротизирующая сиалометаплазия.
Некротизирующая сиалометаплазия — доброкачественное поражение добавочных слюнных желёз, которое проявляется образованием быстрорастущего узелка на латеральной стороне твёрдого нёба. По гистологической картине поражённая слюнная железа напоминает злокачественную опухоль. В основе заболевания лежит реактивное воспаление вокруг инфарцированной ткани в результате вазоконстрикции и ишемии, вызванных травмой или инъекцией местного анестетика. Особенно часто некротизирующую сиалометаплазию наблюдают у мужчин старше 40 лет. Иногда поражение локализуется на мягком нёбе или слизистой оболочке щеки; описаны случаи двустороннего поражения.
Узелок вначале не беспокоит больного, однако по мере роста узелка появляются болезненные ощущения. В течение нескольких недель поверхность узелка изъязвляется, и больстихает. Диаметр узелка может достигать 2 см. Центральная изъязвленная часть его затянута сероватой плёнкой, имеет неровные границы, зернистую поверхность и закруглённые края. Заживление происходит спонтанно в течение 4-8 недель, нередко после биопсии, которую выполняют для дифференцирования с другими узелковыми поражениями., например, опухолями слюнных желёз и лимфомой. При гистологическом исследовании выявляют плоскоклеточную метаплазию эпителия протока, которую можно ошибочно принять за мукоэпидермоидный рак.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Первичная лимфома неба. Подострый сиаладенит. Некротизирующая сиалометаплазия.
Флегмона подглазничного пространства. Лечение одонтогенной инфекции. Ангина Людвига.
Флегмона подглазничного пространства охватывает область латеральнее крыльев носа и ниже глазницы и бывает вызвана распространением инфекции с поражённого зуба верхней челюсти (обычно зуба, расположенного кпереди от первого моляра). Особенно опасно распространение флегмоны на веко или глазницу, так как из-за отсутствия клапанов в глазных венах инфекция может перейти на головной мозг. Тромбоз пещеристого синуса — тяжёлое осложнение подглазничной флегмоны, развивается в результате распространения инфекции через угловую вену на мозг.
Лечение одонтогенной инфекции включает: 1) устранение источника инфекции, 2) обеспечение эффективного оттока, 3) назначение при необходимости антибиотиков, 4) симптоматическое лечение. Обработка корневого канала или удаление поражённого зуба, когда очаг инфекции отграничен (например, при парулисе, апикальном периодонтите), обеспечивает дренирование экссудата и часто приводит к разрешению флегмоны. При необходимости для более эффективного дренирования абсцесс вскрывают. Если гнойно-воспалительный процесс в очаге инфекции не локализован, как, например, при перикороните, выполнение разреза обычно неэффективно и не рекомендуется. Для лечения флегмоны, вызванной нежизнеспособным зубом, следует обработать корневой канал или удалить нежизнеспособный зуб.
При перикороните вначале назначают полоскания полости рта и антибиотики. Если эти меры оказываются недостаточными, зуб удаляют. Показанием к назначению антибиотиков при одонтогенной инфекции служит тенденция к её распространению (развитие регионарного лимфаденита, повышение температуры тела, распространение отёка тканей за пределы источника инфекции) и невозможность дренирования. Препаратом выбора является бензилпенициллин, обычно назначаемый внутрь в дозе 500 мг 4 раза в день в течение 7 дней.
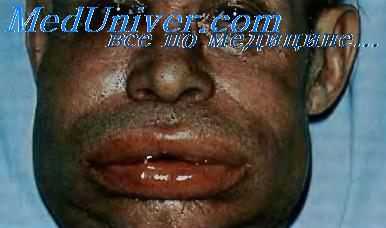
Ангионевротический отек.
Ангина Людвига.
Ангина Людвига — тяжёлая флегмона дна полости рта, охватывает поднижнечелюстное, подподбородоч-ное и подъязычное пространства. Область поражения расположена между языком, подъязычной костью и кортикальными пластинками язычной поверхности нижней челюсти. Источником флегмоны обычно бывает инфицированный моляр или инфицированный перелом нижней челюсти. Отёчные ткани дна полости рта смещают язык вверх и могут привести к нарушению проходимости дыхательных путей. Лечение заключается в назначении больших доз антибиотиков с учётом чувствительности к ним возбудителей, выполнении разрезов с целью дренирования. Иногда при угрозе асфиксии по жизненным показаниям выполняют трахеотомию.
Сиаладеноз.
Под сиаладенозом понимают бессимптомное увеличение больших слюнных желёз невоспалительной природы. Причиной сиаладеноза бывают системные заболевания, такие как алкоголизм, нервная анорексия, булимия, сахарный диабет, приём препаратов, истощение, ВИЧ-инфекция. В основе сиаладеноза лежит отёк ацинарных клеток, который, по-видимому, обусловлен нарушением функции автономной нервной системы. В большинстве случаев заболевание проявляется медленно прогрессирующим безболезненным отёком околоушной слюнной железы, обычно двусторонним, но иногда его наблюдают на одной стороне; слюноотделение снижено. При гистологическом исследовании выявляют отёкшие, гипертрофированные аии-нарные клетки или жировую инфильтрацию. Лечение основного заболевания позволяет замедлить увеличение слюнных желёз.
Доброкачественные опухоли добавочной слюнной железы. Злокачественные опухоли добавочной слюнной железы.
Доброкачественные опухоли добавочной слюнной железы. Существует, по крайней мере, 10 типов доброкачественных опухолей слюнных желёз. До 80% из них локализуется в околоушной слюнной железе, 10% — в поднижнечелюстной и от 10 до 20% — в мелких слюнных железах. В большинстве случаев они представляют собой плеоморфную аденому, опухоль Уортина, онкоцитому или базально-клеточный рак. Ниже мы рассмотрим два наиболее часто встречающихся типа.
Базально-клеточная (мономорфная) аденома — доброкачественная опухоль слюнной железы, образуется на нёбе, чаще у пожилых женщин. Она имеет вид полусферического образования, окружена капсулой, состоит из железистых структур, построенных преимущественно из одного типа клеток и, в отличие от плеоморф-ной аденомы, не содержащих мезенхимально-го компонента, и характеризуется медленным ростом. Лечение заключается в хирургическом иссечении опухоли.
Плеоморфная аденома, или доброкачественная смешанная опухоль, — наиболее частая опухоль добавочных слюнных желёз. Она образуется как из больших, так и из мелких слюнных желёз, в последнем случае она наиболее часто локализуется на нёбе (обычно латеральнее срединной линии и дистальнее передней трети). Болеют преимущественно женщины в возрасте от 30 до 60 лет.
Клинически плеоморфная аденома проявляется в виде плотного безболезненного полусферического образования с неизъязвлённой, гладкой поверхностью. Опухоль может иметь дольчатое строение, при ощупывании в ней отмечают участки размягчения. Опухоль растёт медленно и в течение нескольких лет может достичь размера 1,5 см. При гистологическом исследовании выявляют расположенные гнёздно эпителиальные клетки и мезенхимальный компонент в виде миксоидных, хондроидных и мукоидных зон. Отчётливо выраженная фиброзная капсула содержит опухолевые клетки и обычно препятствует распространению опухоли. Лечение заключается в полном иссечении опухоли с гистологическим исследованием (эксцизионная биопсия), так как после обычной энуклеации нередко наблюдают рецидивы. Причиной рецидивов, по-видимому, служит наличие опухолевых клеток в капсуле.
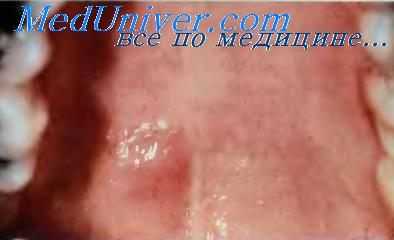
Базально-клеточная (мономорфная) аденома
Злокачественные опухоли добавочной слюнной железы.
Существует более 15 типов злокачественных опухолей слюнных желёз. Цистаденоидный (цилиндрома) и мукоэпидермоидный рак — две наиболее частые злокачественные опухоли. Мукоэпидермоидный рак наиболее часто встречают у лиц в возрасте от 20 до 50 лет, в то время как цистаденоидныи рак обычно поражает лиц старше 50 лет. Цистаденоидныи рак развивается также из слизистой оболочки дыхательных путей, желудочно-кишечного тракта и половых путей, а мукоэпидермоидный рак можно наблюдать и на коже, вдыхательных путях и костях, особенно нижней челюсти.
Злокачественные опухоли добавочных слюнных желёз часто локализуются в заднем отделе нёба латеральнее срединной линии и имеют вид плотного безболезненного полусферического образования. На ранней стадии слизистая оболочка над опухолью не изменена, в дальнейшем появляются эритема, телеангиэктазии. Эти опухоли растут быстрее доброкачественных и вызывают у пациентов болезненные ощущения. На поздних стадиях опухоль становится плотной и изъязвляется. Характерным признаком мукоэпидермоидного рака служит синеватый цвет и выделение слизистого экссудата с изъязвленной поверхности.
Лечение злокачественных опухолей добавочных слюнных желёз заключается в радикальном иссечении. Прогноз зависит от степени дифференцировки опухоли при гистологическом исследовании, особенностей роста и наличия метастазов. Цистаденоидныи рак метастазирует редко, но отличается инфильтрирующим ростом и склонностью к периневральному распространению, поэтому больные с этой опухолью нуждаются в пожизненном наблюдении. Мукоэпидермоидный рак также редко метастазирует и лучше поддаётся хирургическому лечению. К другим злокачественным опухолям добавочных слюнных желёз относят ацинозно-клеточный рак, полиморфный недифференцированный рак, «рак в плеоморфной аденоме», карциносаркому и смешанную злокачественную опухоль.
Сиаладенит
Сиаладенит – воспалительное заболевание слюнной железы, обычно вирусной или бактериальной природы. Сиаладенит сопровождается увеличением объема, уплотнением, болезненностью пораженной слюнной железы, уменьшением слюноотделения, сухостью во рту, нарушением общего самочувствия; в осложненных случаях – формированием камней или абсцесса. Диагноз сиаладенита устанавливается с учетом данных бактериологического и цитологического анализа отделяемого из протоков, сиалометрии, УЗИ слюнных желез, сиалографии, сиалосцинтиграфии, исследования биоптатов малых слюнных желез. Лечение сиаладенита предусматривает проведение противовирусной и антибактериальной терапии; при калькулезном сиаладените показано удаление камней.
МКБ-10
Общие сведения
Сиаладенит – воспалительное поражение больших или малых слюнных желез, приводящее к нарушению процесса слюноотделения. В стоматологии сиаладениты составляют 42-54% всех заболеваний слюнных желез. Наиболее часто сиаладенитом заболевают дети и пациенты 50-60 лет. Самой частой формой сиаладенита служит эпидемический паротит, изучаемый в рамках инфекционных болезней и педиатрии. Кроме этого, сиаладенит может сопровождать течение системных заболеваний (например, болезни Шегрена), которые рассматриваются ревматологией. Специфические воспалительные поражения слюнных желез при туберкулезе, сифилисе являются сферой интересов соответствующих дисциплин – фтизиатрии и венерологии.
Классификация сиаладенита
Классификация сиаладенитов предполагает их разделение с учетом клинического течения, причинных факторов, механизма инфицирования и морфологических изменений на следующие группы:
1. Острые сиаладениты:
- вирусные (гриппозный, цитомегаловирусный, Коксаки-индуцированный сиаладенит, эпидемический паротит)
- бактериальные (послеоперационные, постинфекционные, лимфогенные, контактные, связанные с обструкцией протока слюнной железы инородным телом)
2. Хронические сиаладениты:
- паренхиматозные (воспаление паренхимы слюнных желез)
- интерстициальные (воспаление соединительнотканной стромы слюнных желез)
- сиалодохит (протоковый сиаладенит)
Хронические сиаладениты могут иметь неспецифическую и специфическую этиологию. К числу хронических специфических сиаладенитов относятся туберкулез, актиномикоз и сифилис слюнных желез.
Острый сиаладенит в своем развитии может проходить стадии серозного, гнойного воспаления слюнной железы и ее некроза.
Причины сиаладенита
Возбудителями сиаладенитов выступают вирусные или бактериальные агенты, поражающие слюнные железы. Бактериальные сиаладениты чаще всего вызываются микрофлорой полости рта или микроорганизмами, распространяющимися из отдаленных очагов инфекции (стафилококками, стрептококками, колибактериями, анаэробной флорой). Контактный сиаладенит обычно наблюдается при флегмоне прилежащих к железе мягких тканей. Лимфогенный сиаладенит развивается после перенесенных респираторных инфекций (трахеита, ангины, пневмонии), заболеваний челюстно-лицевой области (периодонтита, фурункулов, карбункулов, конъюнктивита). При послеоперационном сиаладените всегда прослеживается связь заболевания с предшествующим хирургическим вмешательством на полости рта или слюнной железе. Сиаладениты, связанные с инородными телами, могут быть обусловлены сиалолитиазом, попаданием в проток слюнной железы мелких зернышек, косточек, ворсинок зубной щетки и пр.
Среди вирусов наибольшую этиологическую роль в возникновении сиаладенита играют вирусы гриппа, аденовирусы, парамиксовирусы, цитомегаловирусы, вирусы Коксаки и Эпштейна-Барр, простого герпеса и др. Возбудителями специфических сиаладенитов выступают актиномицеты, микобактерии туберкулеза, бледные трепонемы.
Инфицирование слюнных желез чаще происходит через устье протока, реже – контактным, гематогенным или лимфогенным путем. Возникновению сиаладенита способствуют ослабление иммунитета, застой секрета в протоках железы или снижение слюноотделения при тяжелых инфекциях, после хирургических вмешательств на брюшной полости, вследствие повреждений железы. Повышенный риск заболеваемости сиаладенитом существует у пациентов с ксеростомией; больных, получающих лучевую терапию полости рта; лиц, страдающих анорексией.
Симптомы сиаладенита
В силу анатомических и топографических особенностей чаще всего воспаляются околоушные железы, реже – подчелюстные, подъязычные и малые слюнные железы. Острый сиаладенит манифестирует с увеличения объема и уплотнения пораженной слюнной железы, припухлости мягких тканей; болей, имеющих тенденцию к усилению при жевании, глотании, повороте головы и иррадиации в ухо, висок, нижнюю челюсть. Может отмечаться ограничение амплитуды открывания рта, заложенность ушей.
На воспалительный процесс в железе указывает нарушение ее функции: гипосаливация (реже гиперсаливация), появление в слюне слизи, гноя, хлопьев (клеток слущенного эпителия). Часто острые сиаладениты протекают с ухудшением самочувствия, лихорадкой. При исследовании железы пальпируется плотный инфильтрат, при гнойном расплавлении которого определяется симптом флюктуации.
Осложнения
При осложненном течении острого сиаладенита не исключается возникновение слюнных свищей, абсцессов и флегмон околоушно-жевательной и подчелюстной области, стеноза слюнных протоков. Хронический сиаладенит протекает с периодически возникающими обострениями, во время которых отмечается припухлость и незначительная болезненность в области пораженных слюнных желез, снижением слюноотделения, неприятным привкусом во рту.
Диагностика
В зависимости от возраста пациента, этиологии воспаления слюнных желез и основных заболеваний, которым оно сопутствует, сиаладенит может выявляться стоматологом, терапевтом. При внешнем осмотре обнаруживается локальная припухлость в области слюнной железы (снаружи или со стороны полости рта), выделение гноя из устья выводного протока при массировании железы.
Различные формы сиаладенита могут быть дифференцированы по клиническим проявлениям, а также с помощью данных лабораторных и инструментальных исследований. Важную информацию о специфике происходящих в слюнной железе процессов позволяет получить ПЦР, биохимическое, цитологическое, микробиологическое исследование секрета, биопсия слюнных желез с гистологическим исследованием материала. Наличие видоспецифических антител в сыворотке крови определяется с помощью иммуноферментного анализа.
Анатомо-топографические особенности и функциональные нарушения желез анализируются на основании результатов УЗИ слюнных желез, сиалографиии, сиалосцинтиграфии, сиалотомографии, термографии. Для количественной оценки секреции слюнных желез используется сиалометрия. Дифференциальная диагностика сиаладенитов должна идти по пути исключения сиаладеноза, слюннокаменной болезни, кист и опухолей слюнных желез, лимфаденита, инфекционного мононуклеоза и др.
Лечение сиаладенита
В зависимости от типа возбудителя, этиотропная терапия сиаладенита может включать назначение противовирусных или антибактериальных препаратов. При вирусных сиаладенитах проводится орошение полости рта интерфероном; при бактериальных осуществляется инстилляция антибиотиков и протеолитических ферментов в проток слюнной железы. В стадии инфильтрата выполняются новокаиновые блокады по Вишневскому, проводятся аппликации раствора диметилсульфоксида на область железы. При абсцедировании показано вскрытие гнойника.
При хроническом сиаладените к медикаментозной терапии добавляется массаж железы, физиолечение (электрофорез, флюктуоризация, гальванизация, УВЧ). При стриктурах проводится бужирование протоков слюнной железы; при выявлении саливолитов – их удаление одним из принятых способов (литотрипсия, сиалэндоскопия, литоэкстракиця и пр.). В случае упорного, рецидивирующего течения сиаладенита решается вопрос об экстирпации слюнной железы.
Прогноз и профилактика сиаладенита
Исход сиаладенита, в большинстве случаев, благоприятный. В случае острого сиаладенита выздоровление обычно наступает в течение 2-х недель. В тяжелых или запущенных случаях сиаладенит может сопровождаться рубцовой деформацией или заращением протоков, стойким нарушением слюноотделения, некрозом железы.
Профилактика сиаладенита заключается в укреплении иммунитета, соблюдении гигиены полости рта, терапии сопутствующих заболеваний, устранении стоматогенных очагов хронической инфекции.
Хронический сиаладенит
Хронический сиаладенит – это вялотекущее воспаление слюнной железы, для которого характерно чередование периодов обострений и ремиссий. Во время скрытой фазы хронического сиаладенита жалобы отсутствуют. В период манифестной стадии появляется безболезненная припухлость в проекции пораженной железы, снижается саливация, периодически возникает чувство тяжести и болезненности, присутствует неприятный привкус во рту. Диагностика хронического сиаладенита включает сбор жалоб, клинический осмотр, дополнительные методы исследования. Лечение хронического сиаладенита направлено на купирование воспаления, нормализацию саливации, предотвращение развития дегенеративных изменений.
Хронический сиаладенит – воспалительное заболевание слюнной железы, которое протекает со стертой симптоматикой и приводит к необратимым деструктивным изменениям, сопровождается снижением секреторной активности. По локализации патологического очага чаще всего выявляют хронический паротит (у детей хронический сиаладенит приушной слюнной железы диагностируют в 90% случаев), субмаксиллит встречается у 3% пациентов. Паренхиматозной формой хронического сиаладенита болеют преимущественно женщины, тогда как интерстициальный сиаладенит чаще обнаруживают у мужчин.
Наиболее высокий процент больных сиалодохитом (протоковым сиаладенитом) выявляют среди людей пожилого возраста. В большинстве случаев причиной хронического сиаладенита является неспецифическая микрофлора полости рта. Туберкулезные и актиномикотические поражения встречаются крайне редко. В 44% случаев диагностируют односторонний хронический сиаладенит, у 56% пациентов обнаруживают признаки двустороннего воспалительного процесса.
Причины
Паренхиматозный хронический сиаладенит возникает на фоне врожденной патологии протоков слюнной железы. В результате этого развиваются застойные процессы, наблюдается ретенция продуцируемого железой секрета. Таким образом, создаются благоприятные условия для инфицирования клеток паренхимы неспецифической микрофлорой полости рта дуктогенным путем.
Этиология интерстициального хронического сиаладенита изучена не до конца. Ученые предполагают, что в основе заболевания лежат нарушения метаболизма. Сиалодохит возникает в результате травм, врожденной эктазии протоков, а также вследствие компрессии устья выводного протока опухолью, увеличенными лимфоузлами. Предрасполагающими факторами в развитии хронического сиаладенита являются общесоматические заболевания (болезни дыхательной системы, органов пищеварения, желез эндокринной секреции).
Патанатомия
Микроскопически при паренхиматозной форме хронического сиаладенита обнаруживают отечность и разрастание кровеносных сосудов различного калибра в междольковых зонах. Вокруг расширенных дистальных отделов выводных протоков сосредотачиваются клетки воспалительного инфильтрата. Местами отмечается развитие грубой соединительной ткани в виде узких тяжей. Ацинусы образованы цилиндрическими эпителиальными клетками, цитоплазма которых вакуолизирована, ядра гиперхромные.
При интерстициальном хроническом сиаладените выявляют отечную соединительную ткань. В междольковых участках наблюдается разрастание и дилатация кровеносных сосудов. В других отделах железы наряду с тяжами фиброзной ткани обнаруживают скопления лимфоцитов и гистиоцитов. Паренхима представлена лимфоидными клетками.
Классификация
В клинической стоматологии различают три формы хронического сиаладенита:
- Паренхиматозный хронический сиаладенит. Характеризуется вовлечением в патологический процесс клеток паренхимы. Наиболее часто диагностируют хроническое паренхиматозное воспаление приушной слюнной железы.
- Интерстициальный хронический сиаладенит. Протекает с поражением междолькового пространства. Чаще всего выявляют интерстициальный субмаксиллит (воспаление поднижнечелюстной железы). Болеют преимущественно мужчины.
- Протоковый хронический сиаладенит. Возникает в результате травм, врожденной патологии выводных протоков. Заболевание чаще встречается в пожилом возрасте.
Симптомы хронического сиаладенита
Паренхиматозная форма
При паренхиматозной форме хронического сиаладенита в первые дни развития заболевания пациенты не предъявляют жалоб. При внешнеротовом осмотре лицо у больного симметричное, кожные покровы в цвете не изменены. Открывание рта свободное. Пораженная слюнная железа в размерах не увеличена. Саливация в норме.
При прогрессировании патологии пациенты указывают на появление ощущения тяжести, припухание воспаленной железы, наличие неприятного привкуса во рту. При этом количество продуцируемого секрета снижается. При отсутствии должного лечения хронического сиаладенита пораженная железа увеличивается в размерах, поверхность ее становится неровной, бугристой. Основные жалобы сводятся к ощущению сухости во рту. Периодически возникает болезненность.
Интерстициальная форма
При интерстициальной форме хронического сиаладенита пациентов беспокоит незначительная болезненность в участке воспаленной железы. При этом в начальной фазе заболевания признаков секреторной недостаточности не наблюдается. При прогрессировании воспалительного процесса железа увеличивается в размерах, ощущение болезненности становится все более выраженным. Иногда при интерстициальном хроническом сиаладените пациенты указывают на снижение слуха. При пальпаторном исследовании обнаруживают увеличенную воспаленную железу тестоватой консистенции с гладкой или бугристой поверхностью. Секреторная функция нарушена.
Пртоковый сиаладенит
При протоковом хроническом сиаладените чувство распирания возникает после употребления острых, пряных продуктов. Через некоторое время болезненность проходит. Из протока выделяется застойная слюна, присутствует неприятный солоноватый привкус во рту. При обследовании выявляют валикообразное утолщение по ходу выводного протока воспаленной железы. При надавливании на припухлость из устья выделяется обильное количество мутной слюны с примесью фибринозных включений.
Диагностика хронического сиаладенита сводится к сбору жалоб, составлению анамнеза заболевания, клиническому осмотру и проведению дополнительных методов исследования, включающих сиалометрию, сиалографию, цитологический анализ продуцируемого секрета:
- Объективные данные. В начальной фазе развития внешнеротовые признаки заболевания отсутствуют: лицо у пациентов симметричное, кожные покровы в цвете не изменены, пораженная железа не увеличена в размерах. При внутриротовом обследовании устье выводного протока без признаков патологических изменений, слюна выделяется прозрачная. Секреторная функция не нарушена. При прогрессировании хронического сиаладенита отмечается появление безболезненной припухлости в участке воспаленной слюнной железы, поверхность которой становится бугристой. Наблюдается гипосаливация. При протоковом хроническом сиаладените врач-стоматолог обнаруживает утолщение по ходу выводного протока. После массирования уплотнения выделяется слюна застойного характера, припухлость исчезает. Для поздней фазы протокового хронического сиаладенита характерно неравномерное утолщение железы.
- Цитологический анализ. При цитологическом исследовании секрета в стадии начальных проявлений и в период ремиссии заболевания выявляют незначительное количество слизи, присутствуют скопления лимфоцитов, а также клетки плоского и цилиндрического эпителия. Во время обострения хронического сиаладенита в секрете повышается содержание слизи, увеличивается число нейтрофилов, бокаловидных клеток.
- Ренгенография слюнных желез. При проведении сиалометрического анализа снижение саливации наблюдается во время фазы выраженных проявлений. При паренхиматозной форме с помощью сиалографии выявляют небольшие полости, заполненные контрастным веществом, просвет протоков сужен, контуры прослеживаются хорошо, паренхима не определяется. В случае интерстициального сиаладенита обнаруживают суженные протоки с неровными контурами. Паренхима железы не прослеживается. При сиалодохите устанавливается значительное расширение основного протока. В поздней фазе заболевания выявляют увеличенные в диаметре мелкие протоки.
Хронический сиаладенит дифференцируют с острым сиаладенитом бактериальной и вирусной этиологии, доброкачественными и злокачественными новообразованиями железистой ткани, псевдопаротитом Герценберга, сиаладенозами. Пациента обследует стоматолог-хирург.
Лечение хронического сиаладенита
Консервативная терапия
Лечение хронического сиаладенита направлено на купирование воспалительного процесса, нормализацию саливации, предотвращение развития дегенеративных изменений в паренхиме и строме пораженной железы. В период манифестной фазы терапия хронического сиаладенита сводится к назначению антибактериальных и противовоспалительных лекарственных средств. Протеолитические ферменты вместе с антибиотиками вводят также местно дуктогенным путем (через выводной проток).
Для стимуляции саливации эффективны блокады звездчатого ганглия. С целью снижения сенсибилизации используют антигистаминные препараты. Для повышения защитных свойств организма показаны поливитаминные комплексы. Чтобы предотвратить развитие деструктивных изменений в период ремиссии хронического сиаладенита, применяют физиотерапевтические процедуры, а именно – электрофорез калий йодида.
Хирургическое лечение
В случае неэффективности консервативного лечения хронического сиаладенита показано оперативное вмешательство. При возникновении абсцессов осуществляют их вскрытие и дренирование. При обострении сиалодохита выполняют внутриротовой разрез протока, назначают полоскания растворами на основе лекарственных трав. В зависимости от площади поражения может производиться частичная или полная резекция железы.
Прогноз
При выявлении хронического сиаладенита прогноз в 50% случаев благоприятный. Своевременная диагностика и комплексное лечение заболевания приводят к выздоровлению. Если причиной воспалительного процесса является врожденная патология выводных протоков, даже при отсутствии жалоб пациент после клинического излечения находится на диспансерном учете.
Читайте также:
- Невербальное поведение. Особенности невербального поведения
- Дренирующие желудок операции и пилоропластика. Показания к дренирующим операциям и пилоропластике.
- Показания к операции Якобеуса. Цель операции Якобеуса
- Крыловидно-небная ямка. Топография крыловидно-небной ямки. Стенки крыловидно-небной ямки. Окологлоточное пространство. Заглоточное пространство.
- Советы при эпителиальном копчиковом ходе
