Первично-множественные злокачественные опухоли. Абу Али ибн Сина о первично-множественных опухолях
Добавил пользователь Валентин П. Обновлено: 20.01.2026
Кит О.И. 1 Геворкян Ю.А. 1 Никипелова Е.А. 1 Франциянц Е.М. 1 Аверкин М.А. 1 Малейко М.Л. 1 Толмах Р.Е. 1
Был проведен анализ клинических особенностей течения одиночного и первично-множественных метахронного, синхронного рака толстой кишки. В исследовании отобраны 90 больных раком толстой кишки, разделенных на 2 группы: 60 человек – группа больных с первично-множественным раком толстой кишки и 30 человек – контрольная группа больных одиночным раком толстой кишки. Выяснено что преобладают мужчины в возрасте 50-60 для метахронного поражения и 60-70 лет для синхронного поражения, преимущественно городского проживания. Специфической клинической симптоматики у первично-множественных злокачественных новообразований толстой кишки нет. Однако время развития клинических симптомов от момента появления до момента обращения в ЛПУ в 2 раза короче, чем у больных с солитарным раком. В группе первично-множественных больных преобладают 2-3 стадии. Наиболее частая локализация первично-множественного поражения толстой кишки принадлежит сигмовидной.
1. Абдурасулов Д.М., Никишин К.Е. Первично-множественные опухоли. – Ташкент : Медицина, 1968. – С. 11-12.
2. Вашакмадзе Л.А. Рак толстой кишки при первично-множественных злокачественных опухолях // Российский онкологический журнал. – 2002. – № 6. – С. 44-49.
3. Казубская Т.П. и соавт. Клинико-генетический анализ первично-множественных злокачественных новообразований // Российский онкологический журнал. – 2007. – № 2. – С. 4-9.
4. Секержинская Е.Л. Факторы риска развития первично-множественных злокачественных новообразований // Российский биотерапевтический журнал. – 2009. – № 2, т. 8. – С. 85-91.
5. Чиссов В.И., Трахтенберг А.Х. Первично-множественные злокачественные опухоли. – М. : Медицина, 2000.
О существовании у одного человека двух или нескольких злокачественных опухолей в различных органах, независимых друг от друга, известно давно. Первым документированным наблюдением первично-множественных опухолей является описание Абу Али ибн Сины (Авиценны) на рубеже X–XI веков. Первые исследования первично-множественных злокачественных опухолей (ПМЗО) как научной проблемы принадлежат лондонскому хирургу Джону Пирсону в 1793 году [1; 5; 6].
В настоящее время вместе с ростом общей онкологической заболеваемости наблюдается увеличение частоты встречаемости и первично-множественного рака толстой кишки, который составляет 17% от всех наблюдений первично-множественных злокачественных новообразований и считается одной из наиболее частых локализаций первично-множественных злокачественных новообразований [3]. По данным Р. Филлипса, риск развития первично-множественных злокачественных новообразований толстой кишки составляет 6% от всех злокачественных новообразований толстой кишки, при этом риск синхронных, как и метахронных опухолей, составляет по 3% [7].
Цель исследования: изучить некоторые особенности клинического течения первично-множественного рака толстой кишки.
Материалы и методы. В нашем исследовании были отобраны 90 больных раком толстой кишки, разделенных на 2 группы: 60 человек – группа больных с первично-множественным раком толстой кишки (30 человек – подгруппа больных с метахронным раком толстой кишки; 30 человек - подгруппа больных с синхронным раком толстой кишки), 30 человек – контрольная группа больных одиночным раком толстой кишки.
Больные были изучены с точки зрения сопутствующей патологии, отягощенной наследственности (генетической предрасположенности), пищевых предпочтений, места проживания, наличия избыточного веса и т.д., т.е. факторов риска по развитию рака толстой кишки. Изучались и сопоставлялись возрастные показатели. У больных метахронным раком исследовался возраст заболевания как первым, так и вторым раком, интервал между возникновением первого и второго рака
Считается, что больные первично-множественным метахронным раком моложе больных синхронным и одиночным раком толстой кишки [5]. При детальном рассмотрении группы больных метахронным раком выяснено, что при диагностике первой опухоли наибольшее количество больных находилось в возрасте от 51 до 60 лет – 46,7%. При диагностике второй опухоли преобладание было среди пациентов в возрастной группе от 51 до 60 лет - 40%. Среди больных синхронным раком толстой кишки наиболее часто была группа больных от 61 до 70 лет - 40%. Среди больных одиночным раком преобладали пожилые пациенты - старше 71 года. Возрастное распределение больных представлено в таблице 1.
Возрастные характеристики больных различными вариантами рака толстой кишки
Группа больных метахронным раком
Группа больных синхронным раком (n=30)
Группа больных одиночным раком (n=30)
Первая опухоль (n=30)
Вторая опухоль (n=30)
По данным разных авторов, наиболее часто метахронные опухоли встречаются в сроки от 5 до 10 лет после лечения первого новообразования [2]. В нашем же исследовании интервал между обнаружением первой и второй злокачественной опухоли толстой кишки колебался в широких пределах – от 6 месяцев до 38 лет. Однако пик диагностики приходился на первые 2 года либо в период с 5 до 10 лет после первой операции (рисунок 1)
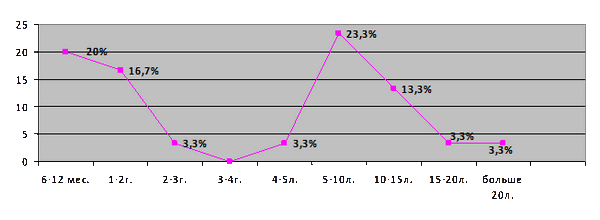
Рисунок 1 Частота обнаружения вторых, метахронных опухолей толстой кишки (%).
По результатам нашего исследования, первично-множественное поражение толстой кишки чаще встречается у мужчин ( 58% против 42% у женщин). В контрольной же группе преобладали женщины (53%), мужчин было - 47%.
При детальном рассмотрении особенностей стадирования (таблица 2) выяснено, что в III стадия чаще всего встречалась среди больных одиночным и синхронным раком толстой кишки (56,7% и 40% соответственно). Среди больных метахронным раком чаще всего встречалась II стадия (50%), однако при диагностике первой опухоли II стадия составляла 56,7%, 3 стадия - 43,3%. Вторая опухоль при метахронном процессе чаще всего находилась на II стадии злокачественного процесса (43,3%), III стадия составляла 33,3%. Однако в отличие от первой локализации среди вторых метахронных злокачественных новообразований у больных наблюдалась I стадия в 13,3% случаев и IV стадия в 10% случаев. Надо отметить, что при синхронном поражении 1 стадия была реже всего – 6,7%.
Распределение больных в группах исследования по стадиям рака толстой кишки
По результатам нашего исследования, в группе больных метахронным раком I место принадлежит патологии сигмовидной кишки (30%), II место занимают опухоли прямой кишки (25%). Аналогичная ситуация среди больных синхронным раком толстой кишки: на I месте рак сигмовидной кишки (33,3%), на втором - рак прямой кишки (31,7%). Таким образом, наиболее частая локализация первично-множественного рака толстой кишки - сигмовидная и прямая кишка.
Клиника полинеоплазий зависит от локализации и распространенности опухолевого процесса, а также от сочетания с новообразованиями других локализаций, когда на первый план выступают клинические проявления опухоли, характеризующейся более злокачественным течением. Считается, что клинические проявления первично-множественных злокачественных опухолей толстой кишки мало отличаются от таковых при одиночном раке толстой кишки [5].
На основе проведенного исследования подтверждено, что клиника первично-множественного рака толстой кишки многообразна и складывается из симптомов, характерных для солитарной опухоли. Как видно из таблицы 3, степень выраженности клинических симптомов различна.
При одиночном раке толстой кишки наиболее выраженной является боль различной степени проявления – 60%. В 56,7% случаев была обнаружена кровь в кале либо кровянистые выделения из прямой кишки и в 46,7% - запоры. Вероятнее всего, это связано с тем, что чаще на лечение попадают больные одиночным раком толстой кишки III–IV стадии, что и предопределяет клиническую картину, когда преобладают боль, кровь и запоры.
При первично-множественном поражении толстой кишки проявления клинической симптоматики немного иное: чаще всего отмечалась слабость - 58,3% и боль – 56,7%. Но, в отличие от одиночного поражения, в основной группе четко прослеживалась тенденция к более редкому предъявлению жалоб на тенезмы, запоры и кровянистые выделения из прямой кишки. При детальном анализе синхронных и метахронных поражений четко определяется разница и в этой патологии: тогда как при синхронной патологии наиболее выражены боль (56,7%), слабость (53,3%) и похудание (40%); при метахронной локализации в клинической картине преобладала слабость (63,6%), боль (56,7%), кровь в кале либо кровянистые выделения из прямой кишки (33,3%). Снижение аппетита и жидкий стул чаще встречались в основной группе.
При анализе симптоматики четко прослеживалась тенденция к нарастанию количества жалоб у всех пациентов обеих групп: от проксимальных отделов в сторону дистальных отделов толстой кишки, а также наблюдалось усиление клинических проявлений с возрастанием стадии. Основное количество жалоб предъявлялось пациентами III-IV стадии онкопроцесса при локализации злокачественного очага в сигмовидной и прямой кишке.
Клинические проявления рака толстой кишки
Надо отметить, что время развития клинических симптомов до обращения в стационар, а, следовательно, и развития опухоли у больных одиночным и первично-множественным раком толстой кишки отличается. У пациентов с одиночным раком толстой кишки клинические проявления до обращения в стационар чаще всего продолжались в течение 6-12 месяцев, у больных синхронным раком в течение 2-3 месяцев, как и у больных метахронным раком толстой кишки. Такая картина при синхронном раке скорее всего говорит о более выраженной скорости прогрессирования онкопроцесса, чем при одиночном раке толстой кишки, а короткий промежуток времени между обнаружением второй опухоли при первичном множественном метахронном раке толстой кишки, вероятно, свидетельствует об острой онкологической настороженности больных и полноценном диспансерном наблюдении.
Известно, что диагностика первично-множественного синхронного рака толстой кишки в последние годы привлекает все большее внимание. Причиной этому являются сложность своевременной диагностики этой патологии из-за отсутствия специфических клинических симптомов, которые позволили бы дифференцировать полинеоплазию от солитарной опухоли; затруднение проведения полноценного эндоскопического и рентгенологического обследования толстой кишки из-за стеноза дистального отдела; утрата онкологической настороженности в связи с фоновыми соматическими заболеваниями. К тому же известно, что основную клинику чаще дает опухоль, большая по размерам. Поэтому диагноз синхронного поражения толстой кишки достаточно часто ставится интраоперационно [5]. В нашем исследовании это произошло в 60% случаев (18 человек), а до операции диагноз синхронного поражения был поставлен у 12 человек (40%).
Известно, что одно из самых тяжелых последствий лечения злокачественных новообразований - развитие второй злокачественной опухоли, риск которого, по данным одних авторов, превышает таковой в общей популяции в 10-20 раз [4]. По данным других авторов, лечение первой опухоли, включающее оперативное, химиотерапевтическое и лучевое лечение, повышает риск развития второй опухоли на 3-5% [2]. В нашем исследовании у 23,3% больных, получивших химиотерапевтическое лечение по поводу злокачественного новообразования толстой кишки, развился метахронный злокачественный процесс в толстой кишке. У 6,6% больных метахронным раком обнаружили вторую опухоль после проведения ДГТ в СОД 40Гр на область малого таза.
Неблагоприятная экологическая обстановка (в городах с высокоразвитой промышленностью отмечается учащение полинеоплазий) также влияет на увеличение заболеваемости онкопатологией. В нашем исследовании жители городов в контрольной группе с солитарным раком составили 56,7%, в основной группе: метахронный и синхронный раки встречались у горожан в 70% и 66,7% соответственно.
Кроме того, преобладание заболеваемости онкопатологией среди городского населения можно объяснить сочетанием дополнительных факторов: характером питания, недостаточной физической активностью, излишним весом: у 53,3% пациентов больных первично-множественным и 46,7% у больных одиночным раком толстой кишки наблюдалась избыточная масса тела.
Подводя итог изучению клинических, эпидемиологических особенностей первично-множественного рака толстой кишки, можно сделать следующие выводы.
1. Среди пациентов, больных полинеоплазиями толстой кишки, преобладает относительно молодая группа в возрасте 50-60 лет в случае метахронного процесса и 60-70 лет в случае синхронного. В рассмотренном гендерном соотношении наблюдается лидерство мужской части пациентов.
2. Пик развития второй злокачественной опухоли приходится либо на первые 2 года, либо на промежуток 5-10 лет после радикального лечения. Таким образом, учитывая средний возраст больных с метахронным поражением, необходима пожизненная диспансеризация пациентов после проведенного лечения по поводу первой опухоли, и особенно тщательная в течение первых двух лет.
3. Первично-множественным поражением толстой кишки чаще страдают жители городов, с излишним весом, ведущие малоподвижный образ жизни.
4. Специфической клинической симптоматики у первично-множественных злокачественных новообразований толстой кишки не существует, но выраженность клинических симптомов при разных вариантах онкопроцесса различная. При одиночной и синхронной патологии наиболее выражена боль; при метахронной локализации в клинической картине преобладает слабость.
5. К особенностям первично-множественных поражений можно добавить более раннюю стадию злокачественного метахронного процесса.
6. Наиболее часто первично-множественное поражение толстой кишки происходит в сигмовидном отделе.
Рецензенты:
Каймакчи О.Ю., д.м.н., ассистент кафедры онкологии Ростовского государственного медицинского университета, г. Ростов-на-Дону.
Николаева Н.В. д.м.н., ассистент кафедры онкологии Ростовского государственного медицинского университета, г. Ростов-на-Дону.
Первично-множественные злокачественные опухоли. Абу Али ибн Сина о первично-множественных опухолях
Происхождение первично-множественных опухолей. Морфология первично-множественного рака
Н. Н. Петров (1947) считал, что для признания первичной множественности злокачественных опухолей нет основания требовать, чтобы они исходили из различных органов, имели различное строение, или давали каждая свои метастазы, и единственным обязательным требованием следует признать, чтобы эти опухоли не были ни метастазами, занесенными по току лимфы или крови или по серозным полостям, ни отпечатками, развившимися от соприкосновения с другими опухолями, например, на соприкасающихся местах двух губ, или щеки и языка, или шейки матки и свода влагалища и т. п.
В некоторых случаях вопрос о действительной первичности тех или иных опухолей остается спорным, и тогда надежнее всего она устанавливается при наличии существенных различий в гистологическом строении отдельных опухолей.
Таким образом, современные критерии, необходимые для установления факта первичной множественности злокачественных опухолей, существенно упрощены по сравнению с требованиями, выдвинутыми в конце прошлого и начале настоящего столетия. Все же, как при анализе отдельных казуистических случаев, так и в особенности при больших статистических обобщениях необходимо проявлять должную строгость при рассмотрении каждого конкретного случая.
В этом отношении заслуживают внимания, например, две работы, обобщающие большие материалы о первично множественных злокачественных опухолях.
Malmio (1959) провел анализ собственного материала, накопленного в период с 1936 по 1956 г., позволивший выявить 666 случаев первично множественных злокачественных опухолей среди 28756 больных злокачественными новообразованиями. При отборе случаев первично множественных злокачественных опухолей автор соблюдал следующие правила. Включались в статистику только те случаи, которые подтверждались детальными данными о всех опухолях. Особенно это требовалось по отношению к больным, у которых первая опухоль была диагностирована в другом лечебном учреждении.
Диагноз первичной множественности в каждом случае устанавливался после тщательного изучения локализации опухолей, клинического течения заболевания, в частности с обращением внимания на наличие интервала, свободного от рецидива или метастазов, и результатов макро- и микроскопического изучения опухолей. Из указанных в литературе критериев автор использовал особенности гистологической картины опухолей, которая при первично множественных раках обычно должна соответствовать гистологической структуре солитарных раков, развивающихся в тех же тканях; обращалось внимание на необходимость исключения метастатической связи друг с другом отдельных узлов опухоли.
Moertel с соавторами (1961) представили подробный статистический анализ всех случаев первично множественных злокачественных опухолей, прошедших через клинику Мейо с 1944 по 1953 г. Для диагностики первично множественных злокачественных опухолей авторы использовали, в основном, критерии Warren и Gates (1932), но при включении в статистику каждого конкретного наблюдения строго придерживались следующих требований.
Патологоанатомическое исследование каждого опухолевого поражения было произведено в клинике. Наличие опухоли в анамнезе считалось обоснованным только в случаях представления специалисту клиники ранее удаленного препарата и его тщательного изучения. При этом придавалось значение только гистологической картине, а цитологический диагноз (по мазкам) не считался доказательным. Диагноз множественных мультицентрических опухолей при одновременном выявлении устанавливался лишь в случаях ясного разграничения их друг от друга нормальной тканью, а при последовательном появлении новая опухоль была отчетливо отделена нормальной тканью от места иссечения начальной опухоли.
В каждом случае тщательно оценивались клинические и оперативные данные, а также результаты аутопсии. Из статистики исключались все случаи, где оба поражения не располагались раздельно, и наблюдения, в которых злокачественность одного или обоих поражений была сомнительной (неясно выраженный рак in situ в аденоматозном полипе, смешанные опухоли слюнных желез). В статистике не учитывались также случаи, когда при повторном анализе нельзя было исключить возможность метастатической связи изучаемых опухолей, а также все множественные кожные раки (для устранения источника необоснованного завышения общей частоты множественного рака, поскольку большая частота множественного поражения кожи общепризнана и достаточно изучена).
Таким образом, хотя критерии для суждения о первичной множественности злокачественных опухолей в настоящее время упрощены, но установление их в практической работе представляет далеко не легкую задачу. Фактически требуется только одно условие — исключить, метастатическую связь опухолей; разрешение этой единственной и, казалось бы, простой задачи встречает большие, иногда непреодолимые трудности. Каждый из предлагаемых для этого признаков, взятый в отдельности, часто не может с полной убедительностью решить эту задачу; в совокупности они нередко приводят к правильным выводам.
Все же следует подчеркнуть, что этот вопрос должен разрабатываться и дальше для установления наиболее достоверных и простых критериев в дифференциальной диагностике первично множественных и метастатических злокачественных опухолей. На современном уровне наших знаний мы считаем необходимым подчеркнуть, что в первую очередь в подобных случаях следует отказаться от исторически установившейся, а ныне неосновательной традиции рассматривать два узла опухоли или более только как метастатически связанные друг с другом; в практической работе необходимо, прежде всего, думать о возможности первичной множественности в подобных случаях.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Мы разделяем эту большую и весьма разнообразную совокупность множественных поражений на три основные группы: первично множественные злокачественные опухоли, множественные доброкачественные опухоли и сочетания злокачественных и доброкачественных опухолей. Каждая из этих групп в свою очередь разделяется в зависимости от локализации па опухолевые поражения одного или парных органов, разных органов одной системы и органов различных систем.
Существование первично множественных злокачественных опухолей в настоящее время ни у кого не вызывает сомнений. Такое обозначение принято по отношению к тем случаям, когда у одного и того же больного возникают независимо друг от друга две или более злокачественных опухолей.
Еще на рубеже X и XI веков Абу Али ибн Сина (Авиценна) писал: «. врач до основания вырезал (у женщины) пораженную раком грудь, но рак перешел на другую грудь. А я скажу: возможно, что (вторая грудь) уже была на пути к раку, и отсечение совпало с этим обстоятельством, или же (заболевание) произошло вследствие перемещения материи». Это суждение выражено понятиями и терминами, соответствовавшими уровню знаний того времени, но отражает глубоко материалистический подход автора в объяснении причины двустороннего поражения молочных желез.
В нем высказана гениальная догадка, что двустороннее поражение раком этих органов может быть результатом независимого друг от друга возникновения опухолей либо результатом ме-тастазирования («перемещения материи»).
Отдельные случаи множественных опухолевых поражений описывались в литературе прошлого столетия, но особое внимание впервые обратил на них Billroth (1889), который наблюдал у больного рак желудка и карциному наружного уха и подчеркнул, что две злокачественные опухоли могут развиваться у человека независимо друг от друга либо одновременно, либо вторая возникает через некоторый промежуток времени после успешного оперативного удаления первого ракового узла.
После работы Billroth интерес к первично множественным злокачественным опухолям повысился, стали опубликовываться новые наблюдения, но все же число последних было ограниченным. Отдельные описываемые в литературе случаи множественных злокачественных новообразований казались курьезными исключениями, не имеющими практического и теоретического значения.
Такой взгляд на первично множественные злокачественные опухоли коренным образом изменился в первой половине XX столетия, особенно за последние 20—30 лет. Этому способствовало значительное усовершенствование методов своевременной диагностики злокачественных опухолей, а также существенное улучшение результатов их хирургического и лучевого лечения, приведшие к увеличению средней продолжительности жизни больных после излечения ряда форм опухолей. Число первично множественных злокачественных опухолей, наблюдавшихся в практике и частично описанных, в литературе, стало быстро возрастать.
Большое количество казуистических наблюдений явилось материалом для статистических обобщений, которые позволили выдвинуть ряд важных практических и теоретических проблем. Уже в 1926 г. Г. Г. Непряхин смог собрать из мировой литературы и классифицировать 487 случаев первично множественных злокачественных опухолей, обнаруженных при патологоанатомиче-ских вскрытиях.
Свойства первично-множественных опухолей. Критерии первично-множественного рака
Еще Billroth (1889) указывал на эту трудность; именно ему приписывается формулировка трех обязательных условий дифференциальной диагностики первично множественных злокачественных опухолей, которые в отличие от вторично множественных (метастатических) должны иметь различную гистологическую структуру, располагаться в различных органах и каждая вызывать собственные метастазы. Некоторыми авторами делались попытки еще более усилить эти требования; например Mercanton (no Malmio, 1959) считал, что к первично множественным не могут причисляться случаи появления второй злокачественной опухоли после удаления первой; другие включают в группу первично множественных только те опухоли, которые располагаются в различных органах и системах.
Однако большинство авторов, подробно изучавших вопрос о необходимых критериях при установлении первичной множественности злокачественных опухолей, признали весь комплекс указанных требований необязательным. Каждый из указанных критериев не может считаться доказательным. Известно, например, что множественные раки кожи и кишечника гистологически идентичны, но независимое друг от друга возникновение их едва ли можно оспаривать.
С другой стороны, не все раки с различной гистологической структурой являются независимыми, так как и метастазы в связи с метаплазией клеточных элементов гистологически могут значительно отличаться от первичной опухоли.
Еще более сомнительным является требование о наличии метастазов каждой опухоли; если лечение опухоли начато рано, то этот признак, естественно, отпадает; более того, в стадии метастазирования клиническая диагностика первичной множественности резко затрудняется. Этот критерий может иметь значение, главным образом, при патологоанатомических вскрытиях. Вместе с тем, в литературе обращено внимание и на целесообразность использования некоторых других критериев, в частности известного правила Вирхова о том, что органы, в которых возникают первичные раки, редко поражаются метастазами.
Moertel с соавторами (1961) утверждают, что сам Billroth (1889) таких строгих требований не выдвигал.
Следует согласиться с тем, что наиболее реалистическими критериями должны быть признаны те, которые, с одной стороны, не были бы столь неопределенными, чтобы диагностика двух или более самостоятельных злокачественных опухолей оказалась весьма сомнительной, и вместе с тем не настолько строгими, чтобы они потеряли всякое практическое и клиническое значение.
В настоящее время многие отечественные и зарубежные авторы придерживаются критериев, предложенных Warren и Gates (1932) и впоследствии подтвержденных Н. Н. Петровым (1947). Warren с соавтором (1932) считают, что для диагноза первичной множественности двух или более злокачественных опухолей требуется, чтобы каждая из опухолей имела ясную картину злокачественности, чтобы они располагались раздельно и была бы исключена возможность того, что одна является метастазом другой.
Первично-множественные опухоли
Первично множественные опухоли – неоплазии, возникающие одновременно или через определенный промежуток времени и не являющиеся метастазами друг друга. Могут быть доброкачественными или злокачественными, мультицентрически располагаться в одном органе, возникать в парных органах, локализоваться в пределах одной системы или нескольких систем. Возникают в результате соматических мутаций или наследственных генетических аномалий. Диагностируются на основании клинических симптомов, лабораторных и инструментальных исследований. Тактика лечения определяется типом, распространенностью, локализацией и степенью злокачественности новообразований.
Общие сведения
Первично множественные опухоли – две или более неоплазии различного генеза, одновременно либо последовательно развившиеся в одном или нескольких органах. В большинстве случаев диагностируются два новообразования. Три узла обнаруживаются у 5-8% пациентов. Случаи четырех и более неоплазий являются крайне редкими и рассматриваются как казуистические. В последние десятилетия отмечается резкое увеличение количества первично множественных опухолей, однако истинная частота их развития пока является предметом исследований.
Согласно статистическим данным, первично множественные опухоли выявляются у 13% пациентов с онкологическими заболеваниями, однако некоторые специалисты указывают, что эта цифра может быть заниженной из-за возможных диагностических ошибок (при определении независимого процесса, как метастаза первичного новообразования) и гибели некоторых больных до появления симптомов второй неоплазии. Лечение первично множественных опухолей осуществляют онкологи, гастроэнтерологи, эндокринологи, маммологи, гинекологи и специалисты в других сферах медицины (в зависимости от локализации новообразований).
Первое упоминание о множественных неоплазиях встречается в трудах Авиценны, который более тысячи лет назад описал двухсторонний рак молочных желез. В XIX веке описания первично множественных опухолей стали все чаще встречаться в специализированной литературе. Наиболее существенный вклад в определение понятия и изучение данной патологии внес немецкий хирург Бильрот. В частности, он первым дал определение подобным патологическим состояниям, отнеся к первично множественным опухолям новообразования различной структуры, локализующиеся в разных органах и дающие собственные метастазы.
В первой половине XX века формулировка Бильтота была пересмотрена. В настоящее время первично множественными опухолями считаются неоплазии, которые могут располагаться в одном или в разных органах. Основным условием отнесения заболеваний к этой категории является одновременное или последовательное появление в организме нескольких независимых друг от друга очагов трансформации клеток. Второе и последующие новообразования не должны возникать в результате контактного распространения, лимфогенного или гематогенного метастазирования.
Причины
Непосредственной причиной развития солитарных и первично множественных опухолей являются генетические мутации, обусловленные несколькими факторами. С учетом особенностей этиопатогенеза различают три основных типа неоплазий: возникшие в результате спонтанных соматических мутаций, образовавшиеся вследствие индуцированных соматических мутаций, являющиеся результатом передающихся по наследству генетических мутаций. Следует учитывать, что подобное разделение является достаточно условным. На практике, скорее, можно выделить преобладающую причину развития, которая сочетается с другими, менее значимыми факторами.
При первично множественных опухолях перечисленные мутации могут сочетаться. Возможны любые комбинации, например, первое новообразование развивается спонтанно, второе – в результате индукции; первое является наследственным, второе – индуцированным; оба рака имеют одну и ту же природу (наследственность, воздействие экзогенных факторов) и т. д. При этом у больных первично множественными опухолями отмечается преобладание индуцированных и наследственных мутаций.
В числе наиболее значимых факторов, индуцирующих развитие первично множественных опухолей, рассматривают курение, проживание в неблагоприятных экологических зонах, профессиональные вредности (контакт с химическими мутагенами на некоторых производствах, превышение установленных нагрузок у радиологов), многократные рентгенологические обследования, лучевую терапию и химиотерапию предшествующих онкологических заболеваний. Вероятность возникновения первично множественных опухолей также повышается при нарушениях питания, иммунодефицитных состояниях, гормональных расстройствах и некоторых эндемических заболеваниях.
В список наследственных синдромов, сопровождающихся облигатным развитием или повышенной вероятностью возникновения онкологических поражений, включают более 100 заболеваний. Первично множественные опухоли развиваются или могут развиться при трети таких заболеваний. Наиболее известными синдромами являются МЭН-1, МЭН-2 и МЭН-3, при которых выявляются множественные эндокринные неоплазии. Кроме того, первично множественные опухоли могут диагностироваться при синдроме Линча, синдроме Гарднера, болезни Гиппеля-Линдау, синдроме Пейтца-Егерса и других.
Классификация
Существует несколько классификаций, созданных на разных этапах изучения данной патологии. Современные специалисты обычно используют классификацию Бебякина, разработанную в 1974 году. Согласно этой классификации выделяют следующие типы первично множественных опухолей:
- С учетом сочетаний: все неоплазии имеют доброкачественный характер; выявляются доброкачественные и злокачественные новообразования; все опухоли протекают злокачественно.
- С учетом последовательности обнаружения: синхронные первично множественные опухоли (обнаруженные одновременно или практически одновременно), метахронные (диагностированные с интервалом 6 и более месяцев), метахронно-синхронные и синхронно-метахронные.
- С учетом функциональных взаимосвязей: гормональнозависимые, функциональнозависимые, несистематизированные.
- С учетом происхождения из определенной ткани: первично множественные опухоли одинакового происхождения и разного происхождения.
- С учетом гистологических особенностей: одинаковой гистологической структуры, разной гистологической структуры.
- С учетом локализации: расположенные в одном органе или парных органах; поражающие несколько органов одной системы; локализующихся в органах различных систем.
Диагностика
Основой успешной диагностики первично множественных неоплазий является комплексный подход, разработанный с учетом особенностей возникновения и течения этой группы заболеваний. Одной из наиболее распространенных проблем при обнаружении первично множественных опухолей является отсутствие четкой клинической картины, характерной для каждого новообразования. Проявления неоплазий могут накладываться друг на друга, симптомы одного из поражений могут быть слабо выраженными, маскироваться под неопухолевое заболевание или имитировать признаки отдаленных метастазов.
Хотя бы частично решить эту проблему позволяют продуманные планы первичного и последующих обследований, составленные с учетом возможности развития первично множественных опухолей. Так, при локализации солитарного новообразования в зоне молочной железы специалисты уделяют пристальное внимание состоянию второй молочной железы и внутренних женских половых органов, при расположении неоплазии в области желудка – состоянию толстого кишечника, кожи, яичников, матки и молочных желез и т. д. План обследования в каждом конкретном случае составляется индивидуально. Решающую роль при постановке диагноза обычно играют радиологические методики (рентгенография, КТ), УЗИ, МРТ и гистологические исследования.
Вероятность развития первично множественных опухолей у онкологических больных в 6 раз выше, чем в среднем по популяции. С учетом этого обстоятельства, все пациенты с такими заболеваниями после лечения должны находиться под диспансерным наблюдением и проходить регулярные обследования. Такая мера позволяет выявлять рецидивы первичной неоплазии и диагностировать метахронные первично множественные опухоли. Риск развития второго онкологического поражения увеличивается в возрасте 55-70 лет, что должно учитываться при планировании обследования пациентов.
Лечение первично множественных опухолей
Лечение синхронных неоплазий осуществляется одновременно. В зависимости от локализации новообразований и состояния больного хирургическое вмешательство может проводиться единовременно либо быть поэтапным. При планировании очередности операций при первично множественных опухолях учитывают степень распространенности каждого онкологического процесса. В ряде случаев по поводу одного новообразования может быть проведено радикальное лечение, по поводу другого – симптоматическое или паллиативное.
При выборе консервативных методик ориентируются на чувствительность каждой опухоли к радиотерапии и различным химиопрепаратам. Тактика лечения метахронных первично множественных опухолей соответствует тактике лечения солитарных новообразований аналогичных стадий и локализаций. Прогноз определяется видом, расположением, стадией и степенью злокачественности первично множественных опухолей. Отдаленные результаты лечения метахронных неоплазий примерно совпадают с результатами терапии одиночных образований. При синхронных процессах прогноз ухудшается.
Читайте также:
