Пилоцитарная астроцитома - патология, морфология
Добавил пользователь Cypher Обновлено: 27.01.2026
Астроцитомы - это опухоли центральной нервной системы у детей, которые развиваются из астроцитов. Диагноз ставят на основании результатов МРТ. Лечение представляет собой сочетание хирургической резекции, лучевой терапии и химиотерапии.
Астроцитомы варьируются от низкодифференцированных индолентных опухолей (наиболее распространены) до злокачественных высокодифференцированных опухолей. Как группа, астроцитомы являются наиболее распространенными опухолями мозга у детей Обзор Опухолей Головного Мозга у Детей (Overview of Brain Tumors in Children) Опухоли головного мозга – наиболее распространенные солидные раковые опухоли у детей 15 лет и 2-я по значимости причина детской смертности от рака. Диагноз, как правило, ставят с помощью визуализации. Прочитайте дополнительные сведения и составляют около 40% всех педиатрических опухолей мозга. В большинстве случаев, возникают в возрасте 5–9 лет. Эти опухоли могут возникать в любой части головного или спинного мозга, но чаще всего образуются в мозжечке.
Симптомы и признаки астроцитомы
Большинство пациентов имеют симптомы, связанные с повышенным внутричерепным давлением (например, утренние головные боли, рвота, вялость). Расположение опухоли определяет и другие симптомы и признаки, например
Мозжечок: Слабость, тремор и атаксия
Зрительные пути: Потеря зрения, экзофтальм или нистагм
Спинной мозг: Боль, слабость и нарушение походки
Диагностика астроцитом
МРТ с контрастным усилением
МРТ с внутривенным контрастированием – метод выбора для диагностики опухоли, определения степени заболевания и выявления рецидива. КТ с внутривенным контрастированием также может быть использована, хотя она менее точна и менее чувствительна.
Биопсия необходима для определения типа и класса опухоли. Эти опухоли, как правило, классифицируют как низкодифференцированные (например, ювенильная пилоцитарная астроцитома) или полностью дифференцированные (например, глиобластома — ). Многие патологоанатомы обозначают классы I и II как низкодифференцированные опухоли, а классы опухолей III и IV как высокодифференцированные. Однако, поскольку опухоли II класса имеют более высокий риск рецидива, некоторые патологоанатомы думают, что эти опухоли не следует считать низкодифференцированными.
Лечение астроцитом
Иногда лучевая терапия и/или химиотерапия
Лечение астроцитомы зависит от ее расположения и степени злокачественности. Как правило, чем ниже дифференциация опухоли, тем менее интенсивна терапия и тем лучше результат.
Низкодифференцированные: Хирургическая резекция является основным методом лечения, а целью является тотальная резекция. Даже после местного рецидива, повторное хирургическое удаление может быть полезным в зависимости от локализации опухоли. Лучевая терапия обычно предназначена для детей > 10 лет, у которых опухоль неоперабельна, не может быть полностью удалена или прогрессирует/рецедивировала после операции. Для детей < 10 лет с неоперабельной опухолью или прогрессирующим/рецидивирующим течением после хирургического вмешательства применяют химиотерапию, поскольку лучевая терапия может вызывать долгосрочные когнитивные нарушения. Большинство детей с низкодифференцированными астроцитомами излечиваются.
Высокодифференцированные: Эти опухоли лечат комбинацией таких методов, как хирургическая операция (если местоположение опухоли не исключает ее), лучевая терапия и химиотерапия. Прогноз неблагоприятный; общая 3-летняя выживаемость составляет всего 20–30%.
Авторское право © 2022 Merck & Co., Inc., Rahway, NJ, США и ее аффилированные лица. Все права сохранены.
Публикации в СМИ
Астроцитомы — большая и наиболее частая группа первичных опухолей ЦНС, различающихся по локализации, половому и возрастному распределению, характеру роста, степени злокачественности и клиническому течению. Все астроцитомы имеют «астроглиальное» происхождение. Заболеваемость: 5–7:100 000 населения в развитых странах.
Для всех астроцитом применяется универсальная система градации (ВОЗ) по гистологическому критерию «степени злокачественности» • Степень 1 (пилоидная астроцитома): не должно быть ни одного признака анаплазии • Степень 2 (диффузная астроцитома): 1 признак анаплазии, чаще — ядерная атипия • Степень 3 (анапластическая астроцитома): 2 признака, чаще — ядерная атипия и митозы • Степень 4 (глиобластома): 3–4 признака: ядерная атипия, митозы, пролиферация эндотелия сосудов и/или некрозы.
Различают ряд клинико–патологических групп астроцитом.
Диффузно–инфильтративная астроцитома. Это понятие объединяет несколько типов опухолей разной степени злокачественности.
• Диффузная астроцитома (ВОЗ–2) — 10–15% всех астроцитом мозга, пик встречаемости 30–40 лет, мужчины/женщины — 1.2:1; чаще располагаются супратенториально в больших полушариях мозга. Клиническая картина. Наиболее часто эти опухоли проявляются эписиндромом, фокальный неврологический дефицит, признаки повышенного ВЧД присоединяются на поздней стадии развития заболевания. Диагностика. Опухоли имеют характерную КТ и МРТ семиотику. Лечение. Тактика: удаление опухоли или наблюдение/симптоматическая терапия (решение может быть принято лишь после консультации нейрохирурга). Ранее популярная тактика — биопсия + лучевая терапия — не имеет преимущества перед «наблюдением». Прогноз: средняя продолжительность жизни после операции составляет 6–8 лет с выраженными индивидуальными вариациями. На клиническое течение заболевания основное влияние оказывает тенденция этих опухолей к злокачественной трансформации, которая наблюдается обычно через 4–5 лет после установки диагноза. Клиническими благоприятными прогностическими факторами являются молодой возраст и «тотальное удаление» опухоли. Среди диффузных астроцитом различают ряд гистологических вариантов •• Фибриллярная астроцитома — наиболее частый вариант, состоит в основном из фибриллярных опухолевых астроцитов. Ядерная атипия является диагностическим критерием. Митозы, некрозы, пролиферация эндотелия отсутствуют. Клеточная плотность в препарате от низкой до средней •• Протоплазматическая астроцитома — редкий вариант, состоит в основном из опухолевых астроцитов с малым телом и тонкими отростками. Клеточная плотность в препарате низкая. Характерными признаками являются мукоидная дегенерация и микрокисты •• Гемистоцитарная астроцитома. Этот вариант характеризуется наличием в фибриллярной астроцитоме значительной фракции гемистоцитов (обычно более 20%). Гемистоцит — вариант астроцита с большим, угловатым уродливым эозинофильным телом.
• Анапластическая астроцитома (ВОЗ–3) составляет 20-30% всех астроцитом мозга, пик встречаемости 40–45 лет, мужчины/женщины —1.8:1; располагаются чаще всего супратенториально в больших полушариях мозга. На настоящий момент доминирующей является точка зрения, что анапластическая астроцитома является результатом злокачественной трансформации диффузной астроцитомы. Её патоморфология характеризуется признаками диффузной инфильтративной астроцитомы с выраженной анаплазией и высоким пролиферативным потенциалом. Клиническая картина во многом аналогична диффузной астроцитоме, но чаще встречаются признаки повышенного ВЧД, отмечается более быстрая прогрессия неврологической симптоматики. Диагностика: опухоли не имеют характерной КТ и/или МРТ семиотики и часто могут выглядеть как диффузная астроцитома или глиобластома. Лечение: на настоящий момент стандартным алгоритмом лечения является комбинированное лечение (операция, лучевая терапия, полихимиотерапия). Прогноз. Средняя продолжительность жизни после операции и адъювантного лечения составляет около 3 лет. На клиническое течение заболевания основное влияние оказывает трансформация в глиобластому, которая наблюдается обычно через 2 года после установки диагноза. Клиническими благоприятными прогностическими факторами являются молодой возраст, «тотальное удаление» опухоли и хороший предоперационный клинический статус пациента. Наличие олигодендроглиального компонента в опухоли может увеличить выживаемость до >7 лет.
Глиобластома (ГБМ) и её варианты (ВОЗ–4). Является наиболее злокачественной из астроцитом и составляет около 50% всех астроцитом мозга, пик встречаемости 50–60 лет, мужчины/женщины — 1.5:1; располагается чаще всего супратенториально в больших полушариях мозга. Различают первичную (чаще) и вторичную ГБМ (как результат малигнизации диффузной или анапластической астроцитомы). Её патоморфология характеризуется признаками диффузной инфильтративной астроцитомы с выраженной анаплазией, высоким пролиферативным потенциалом, признаками пролиферации эндотелия и/или некрозами. Клиническая картина. Для первичной ГБМ характерен короткий анамнез, в котором доминируют неспецифические неврологические симптомы и быстро прогрессирующая внутричерепная гипертензия. У вторичной ГБМ клиника во многом аналогична анапластической астроцитоме. Диагностика. Опухоль имеют характерную КТ и МРТ семиотику, дифференциальную диагностику обычно проводят с метастазом и абсцессом. Характерным является инвазивный рост опухоли по длинным проводникам (ГБМ в виде «бабочки» при прорастании через мозолистое тело). Лечение. На настоящий момент стандартным алгоритмом лечения является комбинированное лечение (операция и лучевая терапия, роль полихимиотерапии в увеличении выживаемости при ГБМ на настоящий момент достоверно не доказана, и необходимость её проведения рассматривается только в тех случаях, когда все остальные методы лечения проведены и оказались неэффективными («терапия отчаяния»). Прогноз. Средняя продолжительность жизни после операции и адъювантного лечения составляет около 1 года. Клинические благоприятные прогностические факторы аналогичны таковым при анапластической астроцитоме.
Кроме типичной мультиформной глиобластомы, выделяют следующие её гистологические варианты • Гигантоклеточная глиобластома характеризуется большим количеством гигантских уродливых многоядерных клеток • Глиосаркома — двухкомпонентная злокачественная опухоль с очагами как глиальной, так и мезенхимальной дифференцировки.
Пилоцитарная (пилоидная) астроцитома — опухоль детского возраста, характеризуется относительно «отграниченным» характером роста (в отличие от диффузных астроцитом) и имеет характерные особенности локализации, морфологии, генетического профиля и клинического течения. Относится к самой низкой (1-й степени злокачественности по классификации ВОЗ для опухолей ЦНС) и имеет наиболее благоприятный прогноз. Чаще встречается в возрасте до 20 лет. Наиболее частая локализация — мозжечок, зрительные пути, ствол мозга. Клиническая картина характеризуется очень медленным нарастанием как фокальной (в зависимости от локализации опухоли), так и общемозговой симптоматики с хорошей адаптацией организма. Особенно характерно медленное нарастание окклюзионной гидроцефалии при опухолях мозжечка и ствола мозга. Диагностика. Опухоль имеет характерную КТ и МРТ семиотику, что позволяет вместе с клинической картиной поставить диагноз до операции. Стандартом предоперационного обследования таких больных является проведение МРТ с контрастным усилением. Лечение хирургическое, цель операции — «тотальное удаление» опухоли, что часто невозможно из-за локализации (ствол мозга, гипоталамус). Прогноз. Выживаемость больных часто составляет более 10–15 лет, в связи с чем точных значений по выживаемости не существует из-за трудностей с анализом столь длительного катамнеза. Примечание. Среди пилоидных астроцитом (чаще гипоталамических) имеется небольшая подгруппа опухолей с выраженным локально «инвазивным ростом» и склонностью к метастазированию по субарахноидальным пространствам.
Плеоморфная ксантоастроцитома — редкая опухоль (менее 1% всех астроцитом), занимает промежуточную позицию в ряду «злокачественности» из-за своего двойственного поведения (ВОЗ–2). В ряде случаев опухоль является хорошо отграниченной и медленно растущей с благоприятным прогнозом. В тоже время описаны случаи её злокачественной трансформации с неблагоприятным прогнозом. Клиническая картина. Чаще всего опухоль встречается в молодом возрасте и проявляется эписиндромом. Характерной является поверхностная субкортикальная локализация и тенденция к вовлечению в патологической процесс прилежащих оболочек мозга («менинго-церебральный» объёмный процесс). Диагностика: КТ/МРТ. Лечение хирургическое, цель операции — «тотальное удаление» опухоли, что часто достижимо. Прогноз. 5–летняя выживаемость составляет 81%, 10 — 70%. Независимым прогностическим фактором является повышенная (более 5 митозов в поле высокого увеличения) митотическая активность. Большинство опухолей с агрессивным течением характеризуется этим показателем.
Сокращения. ГБМ — глиобластома
МКБ-10 • D43 Новообразование неопределённого или неизвестного характера головного мозга и ЦНС • C71 Злокачественное новообразование головного мозга
Код вставки на сайт
Астроцитомы
Астроцитомы — большая и наиболее частая группа первичных опухолей ЦНС, различающихся по локализации, половому и возрастному распределению, характеру роста, степени злокачественности и клиническому течению. Все астроцитомы имеют «астроглиальное» происхождение. Заболеваемость: 5–7:100 000 населения в развитых странах.
Для всех астроцитом применяется универсальная система градации (ВОЗ) по гистологическому критерию «степени злокачественности» • Степень 1 (пилоидная астроцитома): не должно быть ни одного признака анаплазии • Степень 2 (диффузная астроцитома): 1 признак анаплазии, чаще — ядерная атипия • Степень 3 (анапластическая астроцитома): 2 признака, чаще — ядерная атипия и митозы • Степень 4 (глиобластома): 3–4 признака: ядерная атипия, митозы, пролиферация эндотелия сосудов и/или некрозы.
Различают ряд клинико–патологических групп астроцитом.
Диффузно–инфильтративная астроцитома. Это понятие объединяет несколько типов опухолей разной степени злокачественности.
• Диффузная астроцитома (ВОЗ–2) — 10–15% всех астроцитом мозга, пик встречаемости 30–40 лет, мужчины/женщины — 1.2:1; чаще располагаются супратенториально в больших полушариях мозга. Клиническая картина. Наиболее часто эти опухоли проявляются эписиндромом, фокальный неврологический дефицит, признаки повышенного ВЧД присоединяются на поздней стадии развития заболевания. Диагностика. Опухоли имеют характерную КТ и МРТ семиотику. Лечение. Тактика: удаление опухоли или наблюдение/симптоматическая терапия (решение может быть принято лишь после консультации нейрохирурга). Ранее популярная тактика — биопсия + лучевая терапия — не имеет преимущества перед «наблюдением». Прогноз: средняя продолжительность жизни после операции составляет 6–8 лет с выраженными индивидуальными вариациями. На клиническое течение заболевания основное влияние оказывает тенденция этих опухолей к злокачественной трансформации, которая наблюдается обычно через 4–5 лет после установки диагноза. Клиническими благоприятными прогностическими факторами являются молодой возраст и «тотальное удаление» опухоли. Среди диффузных астроцитом различают ряд гистологических вариантов •• Фибриллярная астроцитома — наиболее частый вариант, состоит в основном из фибриллярных опухолевых астроцитов. Ядерная атипия является диагностическим критерием. Митозы, некрозы, пролиферация эндотелия отсутствуют. Клеточная плотность в препарате от низкой до средней •• Протоплазматическая астроцитома — редкий вариант, состоит в основном из опухолевых астроцитов с малым телом и тонкими отростками. Клеточная плотность в препарате низкая. Характерными признаками являются мукоидная дегенерация и микрокисты •• Гемистоцитарная астроцитома. Этот вариант характеризуется наличием в фибриллярной астроцитоме значительной фракции гемистоцитов (обычно более 20%). Гемистоцит — вариант астроцита с большим, угловатым уродливым эозинофильным телом.
• Анапластическая астроцитома (ВОЗ–3) составляет 20-30% всех астроцитом мозга, пик встречаемости 40–45 лет, мужчины/женщины —1.8:1; располагаются чаще всего супратенториально в больших полушариях мозга. На настоящий момент доминирующей является точка зрения, что анапластическая астроцитома является результатом злокачественной трансформации диффузной астроцитомы. Её патоморфология характеризуется признаками диффузной инфильтративной астроцитомы с выраженной анаплазией и высоким пролиферативным потенциалом. Клиническая картина во многом аналогична диффузной астроцитоме, но чаще встречаются признаки повышенного ВЧД, отмечается более быстрая прогрессия неврологической симптоматики. Диагностика: опухоли не имеют характерной КТ и/или МРТ семиотики и часто могут выглядеть как диффузная астроцитома или глиобластома. Лечение: на настоящий момент стандартным алгоритмом лечения является комбинированное лечение (операция, лучевая терапия, полихимиотерапия). Прогноз. Средняя продолжительность жизни после операции и адъювантного лечения составляет около 3 лет. На клиническое течение заболевания основное влияние оказывает трансформация в глиобластому, которая наблюдается обычно через 2 года после установки диагноза. Клиническими благоприятными прогностическими факторами являются молодой возраст, «тотальное удаление» опухоли и хороший предоперационный клинический статус пациента. Наличие олигодендроглиального компонента в опухоли может увеличить выживаемость до >7 лет.
Глиобластома (ГБМ) и её варианты (ВОЗ–4). Является наиболее злокачественной из астроцитом и составляет около 50% всех астроцитом мозга, пик встречаемости 50–60 лет, мужчины/женщины — 1.5:1; располагается чаще всего супратенториально в больших полушариях мозга. Различают первичную (чаще) и вторичную ГБМ (как результат малигнизации диффузной или анапластической астроцитомы). Её патоморфология характеризуется признаками диффузной инфильтративной астроцитомы с выраженной анаплазией, высоким пролиферативным потенциалом, признаками пролиферации эндотелия и/или некрозами. Клиническая картина. Для первичной ГБМ характерен короткий анамнез, в котором доминируют неспецифические неврологические симптомы и быстро прогрессирующая внутричерепная гипертензия. У вторичной ГБМ клиника во многом аналогична анапластической астроцитоме. Диагностика. Опухоль имеют характерную КТ и МРТ семиотику, дифференциальную диагностику обычно проводят с метастазом и абсцессом. Характерным является инвазивный рост опухоли по длинным проводникам (ГБМ в виде «бабочки» при прорастании через мозолистое тело). Лечение. На настоящий момент стандартным алгоритмом лечения является комбинированное лечение (операция и лучевая терапия, роль полихимиотерапии в увеличении выживаемости при ГБМ на настоящий момент достоверно не доказана, и необходимость её проведения рассматривается только в тех случаях, когда все остальные методы лечения проведены и оказались неэффективными («терапия отчаяния»). Прогноз. Средняя продолжительность жизни после операции и адъювантного лечения составляет около 1 года. Клинические благоприятные прогностические факторы аналогичны таковым при анапластической астроцитоме.
Кроме типичной мультиформной глиобластомы, выделяют следующие её гистологические варианты • Гигантоклеточная глиобластома характеризуется большим количеством гигантских уродливых многоядерных клеток • Глиосаркома — двухкомпонентная злокачественная опухоль с очагами как глиальной, так и мезенхимальной дифференцировки.
Пилоцитарная (пилоидная) астроцитома — опухоль детского возраста, характеризуется относительно «отграниченным» характером роста (в отличие от диффузных астроцитом) и имеет характерные особенности локализации, морфологии, генетического профиля и клинического течения. Относится к самой низкой (1-й степени злокачественности по классификации ВОЗ для опухолей ЦНС) и имеет наиболее благоприятный прогноз. Чаще встречается в возрасте до 20 лет. Наиболее частая локализация — мозжечок, зрительные пути, ствол мозга. Клиническая картина характеризуется очень медленным нарастанием как фокальной (в зависимости от локализации опухоли), так и общемозговой симптоматики с хорошей адаптацией организма. Особенно характерно медленное нарастание окклюзионной гидроцефалии при опухолях мозжечка и ствола мозга. Диагностика. Опухоль имеет характерную КТ и МРТ семиотику, что позволяет вместе с клинической картиной поставить диагноз до операции. Стандартом предоперационного обследования таких больных является проведение МРТ с контрастным усилением. Лечение хирургическое, цель операции — «тотальное удаление» опухоли, что часто невозможно из-за локализации (ствол мозга, гипоталамус). Прогноз. Выживаемость больных часто составляет более 10–15 лет, в связи с чем точных значений по выживаемости не существует из-за трудностей с анализом столь длительного катамнеза. Примечание. Среди пилоидных астроцитом (чаще гипоталамических) имеется небольшая подгруппа опухолей с выраженным локально «инвазивным ростом» и склонностью к метастазированию по субарахноидальным пространствам.
Плеоморфная ксантоастроцитома — редкая опухоль (менее 1% всех астроцитом), занимает промежуточную позицию в ряду «злокачественности» из-за своего двойственного поведения (ВОЗ–2). В ряде случаев опухоль является хорошо отграниченной и медленно растущей с благоприятным прогнозом. В тоже время описаны случаи её злокачественной трансформации с неблагоприятным прогнозом. Клиническая картина. Чаще всего опухоль встречается в молодом возрасте и проявляется эписиндромом. Характерной является поверхностная субкортикальная локализация и тенденция к вовлечению в патологической процесс прилежащих оболочек мозга («менинго-церебральный» объёмный процесс). Диагностика: КТ/МРТ. Лечение хирургическое, цель операции — «тотальное удаление» опухоли, что часто достижимо. Прогноз. 5–летняя выживаемость составляет 81%, 10 — 70%. Независимым прогностическим фактором является повышенная (более 5 митозов в поле высокого увеличения) митотическая активность. Большинство опухолей с агрессивным течением характеризуется этим показателем.
Сокращения. ГБМ — глиобластома
МКБ-10 • D43 Новообразование неопределённого или неизвестного характера головного мозга и ЦНС • C71 Злокачественное новообразование головного мозга
Астроцитома у детей и подростков
Астроцитомы — это опухоли головного и спинного мозга, развивающиеся из клеток, называемых астроцитами. Это тип глиальных клеток , составляющих поддерживающую ткань мозга. Астроцитомы — наиболее распространенный вид опухоли головного мозга у детей. На их долю приходится около половины всех опухолей центральной нервной системы (ЦНС) у детей.
Виды астроцитом у детей
Виды астроцитом, встречающиеся у детей:
- Пилоцитарная астроцитома (ПА)
- Диффузная астроцитома
- Плеоморфная ксантоастроцитома (ПКА)
- Пиломиксоидная астроцитома (ПМА)
- Анапластическая астроцитома
- Глиобластома (также называемая мультиформной глиобластомой или МГБ)
- Диффузная срединная глиома (см. DIPG)
Астроцитома может развиваться в таких областях:
- Мозжечок
- Головной мозг
- Ствол головного мозга
- Гипоталамус
- Зрительный путь — см. также опухоль зрительного пути
- Спинной мозг
В зависимости от вида под микроскопом астроцитомы подразделяются на низкозлокачественные или высокозлокачественные . Лечение астроцитомы обычно включает в себя хирургическую операцию для удаления опухоли. Чтобы уничтожить оставшиеся опухолевые клетки, часто в дополнение к хирургическому вмешательству назначается химиотерапия или лучевая терапия. В зависимости от типа опухоли возможно использование других методов лечения.
Коэффициент выживаемости детей с астроцитомой зависит от вида опухоли, ее расположения и возможности удаления хирургическим путем, а также от того, какие еще эффективные методы лечения есть для определенного вида опухоли.
Астроцитомы и глиомы
Астроцитома — это один из видов глиомы, опухоли головного мозга, развивающейся из глиальных клеток, которые составляют поддерживающую ткань мозга. Тип глиомы может зависеть от определенного типа глиальных клеток или отдела головного мозга, в котором она возникает. Иногда врачи говорят об опухоли: «глиома низкой степени злокачественности» или «глиома высокой степени злокачественности».
Ниже указаны виды глиом.
Симптомы астроцитомы
Признаки и симптомы астроцитомы у детей отличаются разнообразием. Некоторые опухоли не вызывают никаких симптомов, пока не становятся чрезвычайно большими. Иногда симптомы нарастают постепенно и трудноразличимы, особенно при астроцитоме низкой степени злокачественности. В других же случаях симптомы могут быть серьезными и развиваться быстро, особенно если опухоль высокозлокачественная или быстрорастущая.
Симптомы астроцитомы зависят от таких факторов, как возраст ребенка, расположение и размер опухоли, скорость роста опухоли.
Симптомами астроцитомы у детей могут быть:
- Головные боли, которые часто усиливаются по утрам или проходят после рвоты
- Тошнота и рвота
- Проблемы со зрением
- Потеря равновесия или проблемы при ходьбе
- Слабость, онемение, покалывание или изменения чувствительности с одной стороны тела
- Изменения личности или поведения
- Судороги
- Изменения речи
- Изменения слуха
- Утомляемость или сонливость
- Изменения успеваемости или эффективности работы
- Необъяснимые изменения массы тела (увеличение или уменьшение)
- Симптомы, связанные с проблемами функционирования эндокринной системы , например повышенная жажда или раннее половое созревание
- Увеличение размера головы у грудных детей
- Увеличение размеров родничка (мягкой области в верхней части черепа)
Рост опухоли часто нарушает нормальную циркуляцию спинномозговой жидкости . Это приводит к накоплению жидкости в мозге — гидроцефалии . Жидкость вызывает повышение давления в головном мозге ( внутричерепного давления ). Некоторые симптомы астроцитомы могут быть связаны с гидроцефалией.
Диагностика астроцитомы
Исследования для диагностики астроцитомы:
- Медицинский осмотр и изучение истории болезни помогают врачам получить сведения о симптомах, общем состоянии здоровья, перенесенных заболеваниях и факторах риска.
- Факторы риска. Для большинства детей причины образования астроцитомы не выявлены. Тем не менее, существуют определенные факторы, способные увеличить риск ее возникновения. Это врожденные патологические состояния, такие как нейрофиброматоз 1-го типа (НФ1) и туберозный склероз . Дети с синдромом Ли-Фраумени также чаще подвержены развитию астроцитом. Перенесенная лучевая терапия головного мозга также повышает риск развития этих опухолей.
- (МРТ) — основной метод визуализации, обычно используемый для оценки астроцитомы. Изображения, сделанные с помощью МРТ, могут дать больше информации о типе опухоли и потенциальном развитии заболевания. Кроме того, МРТ проводится после хирургической операции, чтобы удостовериться, что опухоль полностью удалена. (КТ) позволяет создавать изображения поперечного сечения органов и тканей внутри тела с помощью рентгеновских лучей. Специальный аппарат сделает множество снимков, чтобы составить детальное изображение. Это позволяет обнаружить опухоли очень маленького размера.
Маркированная астроцитома на МРТ в осевой проекции
МРТ во фронтальной плоскости с метками размеров астроцитомы
МРТ астроцитомы в сагиттальной плоскости
Определение степени злокачественности и стадии развития астроцитомы
Астроцитомы классифицируются на основе их внешнего вида под микроскопом. Опухоль оценивается по шкале от I до IV степени. Чем сильнее изменения внешнего вида клеток, тем выше степень злокачественности.
Опухоли I и II степени считаются низкозлокачественными. Клетки выглядят менее агрессивными и растут медленно. Прогноз для низкозлокачественной астроцитомы в целом благоприятный, особенно у детей.
Опухоли III и IV степени считаются высокозлокачественными. Они агрессивны и растут намного быстрее. Прогноз для высокозлокачественных опухолей намного хуже, чем для низкозлокачественных. Однако прогноз может зависеть от того, какое лечение доступно для конкретного типа опухоли.
Подавляющая часть астроцитом у детей характеризуются низкой степенью злокачественности. У взрослых астроцитомы, как правило, высокозлокачественные.
Классификация астроцитом по степени злокачественности
| Низкозлокачественные опухоли (I или II степень) | Пилоцитарная астроцитома (ПА)/ювенильная пилоцитарная астроцитома (ЮПА) Пиломиксоидная астроцитома (ПМА) Диффузная астроцитома/фибриллярная астроцитома Плеоморфная ксантоастроцитома (ПКА) Субэпендимальная гигантоклеточная астроцитома |
|---|---|
| Высокозлокачественные опухоли (III или IV степень) | Анапластическая астроцитома (АА) Анапластическая плеоморфная ксантоастроцитома Глиобластома/мультиформная глиобластома (МГБ) Диффузная срединная глиома (DIPG) |
Что такое пилоцитарная астроцитома?
Пилоцитарная астроцитома (или ювенильная пилоцитарная астроцитома) — самая распространенная опухоль головного мозга у детей. Это низкозлокачественная опухоль. Она редко прогрессирует до более высокой степени злокачественности. При пилоцитарной астроцитоме 10-летняя выживаемость составляет 90%. Однако прогноз для грудных детей в большинстве случаев хуже, чем для детей старшего возраста.
Пилоцитарная астроцитома — это медленно растущая опухоль, которая, как считается, растет поэтапно. У детей этот тип опухоли чаще встречается в мозжечке и зрительном пути. Основным методом лечения пилоцитарной астроцитомы является хирургическая операция. Однако не все опухоли (например, глиомы зрительного пути) можно полностью удалить хирургическим путем. Это связано с риском повреждения соседних структур головного мозга.
Прогноз при лечении астроцитомы
Вероятность излечения во многом зависит от конкретного типа опухоли и ее расположения. В случае успешного проведения хирургической операции коэффициент выживаемости пациентов с некоторыми типами низкозлокачественных астроцитом составляет 95% или больше. Но при этом коэффициент выживаемости пациентов с некоторыми типами высокозлокачественных астроцитом составляет 10–30%.
На вероятность излечения влияет:
- Тип и степень злокачественности опухоли. Низкозлокачественные астроцитомы растут медленнее и реже возникают повторно. Высокозлокачественные астроцитомы хуже поддаются лечению и часто возникают повторно.
- Расположение опухоли. Вероятность излечения опухолей, расположенных в полушариях головного мозга или мозжечке, выше по сравнению с опухолями, расположенными в средней части головного мозга или в стволе мозга. Во многом это связано со сложностями удаления опухоли путем хирургической операции.
- Возможность полного удаления опухоли хирургическим путем. Одним из наиболее важных факторов для прогноза является возможность полного удаления опухоли хирургическим путем. Дети, у которых выполнена полная резекция опухоли без видимых остатков, имеют наилучшие шансы на излечение.
- Возраст на момент постановки диагноза. Влияние возраста на прогноз зависит от конкретного типа опухоли. У детей с низкозлокачественной астроцитомой старше 3 лет (на момент постановки диагноза) исход лечения обычно благоприятнее, чем у детей младшего возраста. Высокозлокачественная астроцитома у пациентов, диагноз которым поставлен в раннем возрасте, как правило, лучше поддается лечению.
- Распространение опухоли. Рак, который метастазировал или распространился на другие части головного или спинного мозга, хуже поддается лечению.
- Нейрофиброматоз I типа. У пациентов с низкозлокачественной астроцитомой и нейрофиброматозом 1-го типа, как правило, достигается больший успех в лечении, чем у пациентов без него.
- Первичная опухоль или рецидив. Возникающее повторно (рецидивирующее) заболевание хуже поддается лечению.
- Молекулярные особенности опухоли. Определенные изменения в генах и характеристиках клеток опухоли могут облегчить лечение заболевания или дать возможность применять отдельные новые методы лечения (так называемую таргетную терапию).
Лечение астроцитомы
Лечение астроцитомы зависит от типа и расположения опухоли, от того, насколько опухоль распространилась и возникла ли она повторно. Агрессивные опухоли требуют более интенсивного лечения. Учитывается также возраст пациента. Врачи стараются избегать применения лучевой терапии у очень маленьких детей, поскольку риск серьезных побочных эффектов у них выше.
Хирургическая операция
Хирургическая операция для удаления максимального количества клеток опухоли является основным методом лечения астроцитомы. При опухолях I степени злокачественности для эффективного лечения пациентов может быть достаточно хирургической операции. Ее цель — тотальная резекция (полное удаление) опухоли. Однако полное удаление не всегда возможно из-за риска повреждения соседних структур мозга. А в некоторых случаях хирургическая операция невозможна из-за расположения опухоли.
Химиотерапия
Химиотерапия часто используется в дополнение к хирургической операции или в качестве основного метода лечения, если проведение хирургической операции невозможно. У очень маленьких детей химиотерапия может использоваться для отсрочки лучевой терапии до момента, когда ребенок подрастет.
План химиотерапии зависит от таких факторов, как распространение заболевания и молекулярные особенности опухоли. Химиотерапия, применяемая в случаях низкозлокачественной астроцитомы, включает введение карбоплатина и винкристина, еженедельное ведение винбластина либо тиогуанина, прокарбазина, ломустина и винкристина (схема TPCV). Могут применяться другие виды химиотерапии, особенно в рамках клинических исследований. Однако химиотерапия сама по себе обычно не приводит к излечению низкозлокачественной астроцитомы. Если не удалить астроцитому хирургическим путем, она может превратиться в длительное или хроническое заболевание.
Лучевая терапия
Лучевая терапия может использоваться в зависимости от типа опухоли, ее расположения и возраста ребенка. Она часто используется после хирургической операции на высокозлокачественной астроцитоме, чтобы уничтожить оставшиеся опухолевые клетки.
Таргетная терапия
Таргетная терапия представляет собой целенаправленное воздействие на специфические мишени (от англ. target — мишень) в опухолевых клетках. Применяемые лекарственные препараты изменяют сигналы и процессы на молекулярном уровне, обеспечивая остановку роста, деления или взаимодействия раковых клеток. Таргетные препараты применяются в основном для лечения низкозлокачественной астроцитомы.
У большей части низкозлокачественных астроцитом, как оказалось, происходит изменение гена BRAF в клетках опухоли. Ген BRAF помогает контролировать функцию белка, важного для роста и функционирования клеток. Такое изменение гена представляет собой точечную мутацию BRAF V600E или слияние/дублирование BRAF. В зависимости от типа мутации, для блокирования сигналов, способствующих росту опухолевых клеток, могут использоваться определенные лекарственные препараты.
Ниже указаны типы таргетной терапии, исследуемые у пациентов с астроцитомой:
- При лечении опухолей с мутацией гена BRAF V600 могут применяться такие ингибиторы BRAF, как вемурафениб и дабрафениб.
- В случае слияния/дублирования BRAF или наличия низкозлокачественной астроцитомы у пациентов с НФ1 могут применяться ингибиторы MEK, например селуметиниб или траметиниб.
- При наличии низкозлокачественной астроцитомы, особенно у пациентов с комплексом туберозного склероза (КТС), могут быть эффективными ингибиторы mTOR эверолимус или сиролимус.
Иммунотерапия
Иммунотерапия — это лечение с использованием собственной иммунной системы организма, которая распознает опухолевые клетки и атакует их. Примерами иммунотерапевтических лекарственных препаратов, исследуемых в области лечения астроцитомы, служат ингибиторы контрольных точек. Эти препараты помогают блокировать сигналы от раковых клеток, защищающие их от действия иммунной системы организма.
Для управления симптомами могут применяться стероидные и противосудорожные лекарственные препараты. У некоторых детей с гидроцефалией, вызванной астроцитомой, в головной мозг может устанавливаться шунт для предотвращения накопления спинномозговой жидкости. Шунт — это небольшая трубка, отводящая спинномозговую жидкость из области головного мозга.
Шунт — это небольшая трубка, отводящая спинномозговую жидкость, чтобы предотвратить ее накопление.
Уход за пациентами с астроцитомой должен включать в себя предоставление необходимой помощи в области эндокринологии и офтальмологии, реабилитационной терапии, педагогического сопровождения и психологической помощи.
Жизнь после астроцитомы
Восстановление и отдаленные последствия астроцитомы, перенесенной в детском возрасте, зависят от типа опухоли и перенесенного лечения. Бывшим пациентам необходимо проходить регулярные обследования и процедуры диагностической визуализации, а также сдавать анализы, чтобы отслеживать возможное рецидивирование или прогрессирование заболевания. В зависимости от вида опухоли, ответа на лечение и индивидуальных потребностей пациента, врач составит график обследований.
Низкозлокачественная астроцитома у детей как долговременное заболевание
Низкозлокачественные астроцитомы или глиомы часто являются хроническими или длительными заболеваниями. Хотя общая выживаемость при низкозлокачественной глиоме высока, опухоль, как правило, рецидивирует или прогрессирует со временем. Пациенту может требоваться дополнительное лечение в течение многих лет последующего наблюдения. Это означает, что пациент подвержен большему количеству осложнений, вызванных самой опухолью или ее лечением. Кроме того, могут встречаться случаи, когда на изображении виден рост опухоли, однако врачи рекомендуют наблюдение ( бдительное ожидание ) вместо лечения. Взаимопонимание и доверие между пациентом, членами его семьи и лечащими врачами имеют решающее значение для принятия решений и лечения заболевания.
Многопрофильная бригада специалистов стремится помочь каждому пациенту поддерживать здоровье и качество жизни как можно дольше. Регулярные медицинские осмотры и обследования необходимы, чтобы выявить возможные проблемами со здоровьем, которые могут развиться спустя годы после терапии.
—
Дата изменения: июль 2019 г.
Опухоль зрительного пути
Опухоль зрительного пути — это вариант глиомы: опухоли, развивающейся из глиальных клеток, которые окружают и поддерживают нервные клетки. Опухоли зрительного пути у детей, как правило, характеризуются низкой степенью злокачественности.
Подробнее об опухолях зрительного пути
Ганглиоглиома
Ганглиоглиомы — это редко встречающиеся опухоли головного и спинного мозга. Они развиваются из групп нервных клеток (ганглиозных клеток) и поддерживающих клеток (глиальных клеток) в центральной нервной системе (ЦНС).
Подробнее о ганглиоглиомах
Олигодендроглиома
Олигодендроглиома — это разновидность глиомы, то есть опухоль, развивающаяся из глиальных клеток, которые составляют поддерживающую ткань мозга.
Пилоцитарная астроцитома - патология, морфология
Установить частоту встречаемости и выявить клинико-морфологические факторы риска развития эпилептических приступов у больных с глиальными и метастатическими опухолями головного мозга.
МАТЕРИАЛ И МЕТОДЫ
В исследование вошли 225 (88,6%) пациентов с глиальными опухолями головного мозга, 29 (11,4%) — с метастатическими.
РЕЗУЛЬТАТЫ
Получены статистически достоверные различия в частоте развития эпилептических приступов в зависимости от возраста, гистологической характеристики опухоли, степени злокачественности, локализации опухоли, факта вовлечения коры головного мозга, наличия смещения срединных структур.
ЗАКЛЮЧЕНИЕ
Установлено, что эпилепсия и эпилептические приступы развиваются в 51,11% и 24,14% случаев при глиальных и метастатических опухолях головного мозга. К факторам риска развития эпилептических приступов относятся более молодой возраст (до 57 лет), гистологическая характеристика, соответствующая диффузным астроцитомам, анапластическим астроцитомам, олигодендроглиомам, олигоастроцитомам, степень злокачественности grade I — III, поражение височной доли, вовлечение коры головного мозга. К факторам, снижающим риски развития приступов, относятся возраст старше 57 лет, гистологическая характеристика, соответствующая глиобластомам и метастатическим опухолям, степень злокачественности grade IV, подкорковая локализация образования, поражение затылочной доли, вовлечение в патологический процесс проводящих путей (комиссур), субтенториальная локализация опухоли, отсутствие поражения височной и лобной долей головного мозга, вовлечение в патологический процесс обоих полушарий головного мозга, поражение двух долей головного мозга и более, наличие смещения срединных структур.
ФГБВОУ ВО «Военно-медицинская академия им. С.М. Кирова» Министерства обороны РФ
ФГБВОУ ВО «Военно-медицинская академия им. С.М. Кирова» Министерства обороны РФ
ФГБВОУ ВО «Военно-медицинская академия им. С.М. Кирова» Министерства обороны РФ
ФГБВОУ ВО «Военно-медицинская академия им. С.М. Кирова» Минобороны России
ФГБВОУ ВО «Военно-медицинская академия им. С.М. Кирова» Минобороны России
ФГБВОУ ВО «Военно-медицинская академия им. С.М. Кирова» Министерства обороны РФ
ФГБОУ ВО «Северо-Западный государственный медицинский университет им. И.И. Мечникова» Минздрава России
Дата принятия в печать:
Ежегодная заболеваемость первичными злокачественными опухолями головного мозга составляет приблизительно 3,7 случая на 100 000 населения для мужчин и 2,6 случая на 100 000 для женщин. Показатели выше в развитых странах (мужчины 5,8 и женщины 4,1 на 100 000). Во всем мире смертность для первичных злокачественных опухолей головного мозга составляет приблизительно 2,8 для мужчин и 2,0 для женщин на 100 000 [1].
Эпилептические приступы более чем в 50% случаев выступают первым клиническим симптомом опухолей головного мозга [2]. Новообразования диагностируются менее чем в 0,5% случаев у детей [3], в 10—15% у взрослых больных эпилепсией. Эпилепсия развивается более чем в 95% случаев при нейронально-глиальных опухолях и более чем в 75% — при глиомах низкой степени злокачественности [4]. Развитие приступов приводит к существенному снижению качества жизни, когнитивным нарушениям [5], травмам, социальной дезадаптации. В то же время необходимо отметить, что, по результатам ряда авторов, их возникновение является прогностически благоприятным фактором в отношении продолжительности жизни [6—8]. Перспективным является выделение клинических и инструментальных факторов, отражающих характер течения заболевания [9].
Цель исследования — установить частоту встречаемости и выявить клинико-морфологические факторы риска развития эпилептических приступов у больных с глиальными и метастатическими опухолями головного мозга.
Материал и методы
По дизайну данная работа представляет собой одноцентровое ретроспективное клиническое исследование 254 пациентов, находившихся на стационарном лечении в клинике нейрохирургии и нервных болезней Военно-медицинской академии в период с 2014 по 2017 г. Критериями включения являлись возраст 18 лет и старше, опухоли головного мозга, гистологическая характеристика которых соответствует диффузным астроцитомам и олигодендроглиомам, злокачественным глиомам, другим астроцитарным, нейрональным и смешанным нейронально-глиальным, эмбриональным, метастатическим опухолям головного мозга. Критерии невключения: возраст младше 18 лет; опухоли головного мозга, гистологическая характеристика которых соответствует лимфомам, опухолям черепных нервов, менингиомам, мезенхимальным, неменинготелиальным опухолям, гистиоцитарным, герминогенным опухолям, опухолям области турецкого седла; наличие оперативного вмешательства по поводу новообразований головного мозга в анамнезе; отсутствие гистологического подтверждения диагноза.
В исследовании больные с глиальными опухолями составили 225 (88,6%) человек, с метастатическими — 29 (11,4%). Распределение по гистологической характеристике опухолей было следующим: глиобластома — 92 (36,22%) пациента, анапластическая астроцитома — 54 (21,26%), диффузная астроцитома — 49 (19,29%), олигодендроглиома — 15 (5,9%), олигоастроцитома — 7 (2,76%), другие опухоли вследствие малого количества наблюдений (медуллобластома, субэпендимарная астроцитома, пилоцитарная астроцитома, ганглиоглиома) — 8 (3,15%), вторичные опухоли (метастазы) — 29 (11,42%).
Распределение вторичных опухолей головного мозга по первичной анатомической локализации злокачественных новообразований в других органах и тканях представлено следующим образом: кожа — 4 (нодулярная меланома); щитовидная железа — 2 (папиллярная карцинома — 1, медуллярная карцинома — 1); молочная железа — 2 (инвазивная карцинома неспецифического типа); легкое — 11 (аденокарцинома — 10, железисто-плоскоклеточная карцинома — 1); сигмовидная кишка — 1 (аденокарцинома); прямая кишка — 1 (аденокарцинома); почка — 5 (светлоклеточная почечно-клеточная карцинома).
Анатомическая локализация первичной опухоли у пациентов с метастазами головного мозга установлена путем анализа клинических данных, указанных в медицинской документации (наличие первичной опухоли и метастазов, их анатомическая локализация, давность диагностики и гистологической верификации опухоли), сопоставления гистологических характеристик метастазов с первичной опухолью (сравнением гистологических препаратов первичной опухоли и метастаза в головном мозге), проведения иммуногистохимического исследования.
В 3 случаях (10,34% от вторичных злокачественных новообразований головного мозга) первичная анатомическая локализация злокачественных новообразований не установлена, иммуногистохимическим методом гистогенез указанных опухолей определен как эпителиальный.
Распределение по степени злокачественности глиальных опухолей: grade IV — 95 (42,22%) пациентов, grade III — 67 (29,78%), grade II — 58 (25,78%), grade I — 5 (2,22%).
Всем пациентам выполнена МРТ на томографе Magnetom Symphony с напряженностью магнитного поля 1,5 Тесла. МРТ головного мозга выполнялась с контрастированием, в трех проекциях (сагиттальной, аксиальной, коронарной), в режимах Т1, Т2, Flair.
Полученные клинические результаты анализировались с использованием программного пакета Statistica for Windows (версия 10). Для количественных параметров рассчитывался комплекс описательных показателей, средние значения, стандартное отклонение, ошибка среднего, минимальные и максимальные значения, медианы и квартили. Сопоставление частотных характеристик (пол, локализация, гистология) качественных показателей проводилось с помощью непараметрических методов χ 2 , χ 2 с поправкой Йейтса (для малых групп), критерия Фишера. Сравнение количественных параметров (возраст) в исследуемых группах осуществлялось с использованием критериев Манна—Уитни, медианного χ 2 и модуля ANOVA. Принципиально важные для оценки развития приступов пороговые значения возраста получены с помощью метода построения классификационных деревьев.
Результаты
Наиболее часто встречающимися клиническими проявлениями новообразований головного мозга были головная боль и эпилептические приступы, которые наблюдались в 67,32% (n=171) и 48,03% (n=122) случая соответственно. Более того, первым симптомом заболевания эпилептические приступы выступали в 41,73% (n=106) случаев, а единственным клиническим проявлением — в 9,84% (n=25).
Эпилептические приступы протекали с сохранной осознанностью (головокружение, обонятельные, вкусовые, зрительные, моторные, сенсорные, афатические, «de ja vu», тревоги и страха, слуховые галлюцинации) в 40,16% случаев (n=49), с нарушением осознанности (прекращение деятельности, кистевые и ороалиментарные автоматизмы, атонические) — в 9,84% (n=12), фокальные с эволюцией в тонико-клонические приступы — в 68,85% (n=84). По частоте приступов больные распределились следующим образом: однократный был диагностирован у 42 (34,43%) пациентов, редкие (1 раза в месяц) — у 26 (21,31%), очень частые (>1 раза в неделю) — у 10 (8,2%). Однократный приступ был выявлен в достаточно высоком проценте случаев. Это может быть связано с последующей быстрой диагностикой новообразования по результатам структурной нейровизуализации и непродолжительным периодом времени до оперативного вмешательства. Риск рецидива приступов при однократном приступе при глиомах головного мозга по данным литературы точно неизвестен, поэтому эпилепсия диагностирована не была. Во всех остальных случаях диагностирована структурная эпилепсия. Для удобства в работе будет использоваться термин «эпилептические приступы».
С целью выделения групп риска развития эпилептических приступов были рассмотрены такие клинико-морфологические факторы, как возраст начала заболевания, пол, гистологическая характеристика опухоли, степень злокачественности, локализация опухоли в ЦНС (соответственно доли головного мозга), вовлечение проводящих путей (комиссур), количество вовлеченных долей головного мозга, латерализация очага поражения соответственно полушарию головного мозга, тип роста опухоли (один очаг, многоочаговое поражение), факт вовлечения коры головного мозга, наличие смещения срединных структур.
Средний возраст начала заболевания составил 47,42± 16,16 года. Выполнен логико-структурный анализ методом построения классификационных деревьев для поиска порогового значения возраста. Получено принципиально важное пороговое значение для возраста, соответствующее 32 и 57 годам, которое делит достоверно различающиеся возрастные группы в зависимости от частоты приступов (табл. 1).
Таблица 1. Частота развития эпилептических приступов у больных различных возрастных групп
Пилоцитарная астроцитома - патология, морфология
Нейрофиброматоз I типа (болезнь фон Реклингхаузена, НФ-1) — наследственное заболевание, предрасполагающее к возникновению опухолей у человека. Впервые описано во второй половине XIX века в 1882 году учеником Рудольфа Вирхова - Фридрихом фон Реклингхаузеном. Болезнь наследуется по аутосомно-доминантному типу, встречается с одинаковой частотой у мужчин и у женщин, у 1 из 3500 новорождённых.
Встречаемость
1:2000-3000 (>90% всех случаев НФ-1)
Наследование
Аутосомно-доминантное Хромосома 17
Клиника
Первичные кожные проявления
Морфология
Поражение ЦНС встречается в 15-20% Поражения мозга при НФ-1: поражение нервов и астроцитов.
- глиома зрительного нерва
- неоптические глиомы (обычно астроцитомы низкой степени злокачественности)
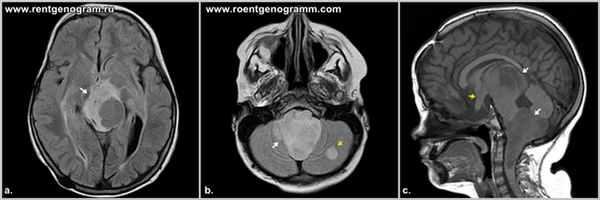
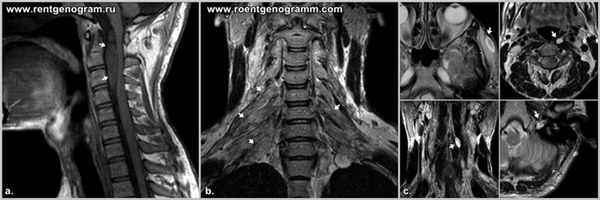
Ассоциированная патология
При нейрофиброматозе часто развивается - пилоцитарная астроцитома, - дисплазия клиновидной кости - нейрофибромы.
Полная или частичная перепечатка данной статьи, разрешается при установке активной гиперссылки на первоисточник
Если у вас остаются сомнения в выводах по результатам вашего МРТ - вы можете заказать пересмотр вашего исследования с подробной расшифровкой здесь:
Возможно вас так же заинтересует
Нейроэпителиальные кисты также называемые нейроглиальными или глио-эпендимными кистами, являются аномалиями развития, возникающими в результате поглощения части развивающейся нейроэктодермы, из лептоменингиальной нейроглиальной гетеротопии.
Расширенные пространства Вирхова-Робина появляются во всех возрастных группах. С возрастом пространства ВР обнаруживаются с большей частотой и большими кажущимися размерами.
Аномалия Киари - врожденное смещение структур задней черепной ямки в каудальном направлении.Основную роль сыграл Chiari, который в 1891 г. описал аномалии заднего мозга и дал их классификацию.
Цефалоцеле характеризуются дефектом свода или основания черепа, через которые выпячиваются структуры мозга. В зависимости от грыжевого черепного отверстия выделают менингоцеле, менингоэнцефалоцеле, атретическое целе и глиоцеле.
Агенезия мозолистого тела (АМТ) - редкое расстройство, которое присутствует при рождении (врожденное). Он характеризуется частичным или полным отсутствием (агенезией) мозолистого тела. Мозолистое тело состоит из поперечных волокон.
Внутричерепная липома представляет собой доброкачественное образование, которое состоит из жировой ткани. Данная патология преимущественно развивается бессимптомно. Липомы (жировики), не имеют склонности к раковой трансформации. Внутричерепная липома всегда врожденное образование и не связано с неоплазией, а является нарушением эмбриогенеза с формированием патологической области отложения жировой ткани.
Комплекс Денди-Уокера это полная или частичная агенезия червя мозжечка, вращение мозжечка против часовой стрелки с расширением IV желудочка на фоне расширения задней черепной ямки за счет смещения намета вверх.
Ромбэнцефалосинапсис - аномалия развития ромбовидного мозга (rhombencephalon). В состав ромбовидного мозга входит: мозжечок, мост и продолговатый мозг, окружающие ромбовидную ямку, которая является дном 4-го желудочка.
Голопрозэнцефалия - порок развития с нарушением формирования переднего мозга (prosencephalon), на ранних стадиях развития плода, на 3й неделе гестации (когда существуют 3-5 мозговых пузырей) при котором передний мозговой пузырь не разделен частично или полностью на два симметричных полушария.
Септооптическая дисплазия (синдром de Morsier) является одной из форм лобарной голопрозэнцефалий. Характеризуется отсутствием прозрачной перегородки, гипоплазией зрительных нервов, хиазмы и воронки.
Шизэнцефалия - расщепление коры головного мозга линейной формы или широким (но не обширным) проходом, которое распространяется от желудочков к субарахноидальному пространству.
Полимикрогирия - аномалия развития, при которой нейроны достигают коры, но вследствие неправильного распределения формируют множество мелких извилин. Наиболее часто ПМГ локализуется в области латеральной борозды (сильвиевой щели). Гистологические изменения коры могут быть выражены в различной степени.
Пахигирия - врожденный порок мозга, приводящий к сглаженности коры головного мозга . Как правило, дети с данным пороком имеют задержку развития и страдают от эпилепсии , начало и тяжесть проявления зависит от степени поражения коры головного мозга.
Изменение величины мозга - врожденная асимметрия размеров мозговых структур. Микроцефалия, или микроэнцефалия - аномально маленький головной мозг. Обычно это является результатом внутриутробного сосудистого инсульта или внутриутробной TORCH-инфекции, также причиной могут быть метаболические нарушения, в частности фенилкетонурия.
Порэнцефалия (porencephalia, греческий: poros - проход, отверстие, пора + enliephalos - головной мозг) — патологическое кистозное расширение полости желудочка головного мозга разной величины, сообщающееся с субарахноидальным пространством. В действительности граница между порэнцефалией и шизэнцефалией смазана.
Нейрофиброматоз II типа — наследственное заболевание с аутосомно-доминантным типом передачи, которое наследуется или возникает спонтанно, характеризующееся образованием множественных доброкачественных опухолей, преимущественно шванном и менингиом, локализующихся в центральной нервной системе и по ходу периферических нервов.
Энцефало-тригеминальный ангиоматоз (болезнь Стерджа-Вебера, синдром Штурге-Вебера или синдром Стерджа-Вебера-Краббе) — спорадически возникающее заболевание, с возникновением ангиом мягкой мозговой оболочки и кожи лица, как правило в области глазной и верхнечелюстной ветвей тройничного нерва.
Туберозный склероз (болезнь Бурневилля-Прингла) - генетически детерминированное заболевание, характеризующееся выраженным ростом глии в ткани мозга и сетчатки, а так же гиперплазией производных экто- и мезодермы, поражением кожи, нервной системы и наличием доброкачественных опухолей (гамартом) в различных органах.
Болезнь Гиппеля—Линдау (цереброретинальный ангиоматоз) — факоматоз, при котором гемангиобластомы мозжечка сочетаются с ангиомами спинного мозга, множественными врождёнными кистами поджелудочной железы и почек. У четверти больных развивается карцинома почки, часто первично-множественная.
Гамартома гипоталамуса - это редкое неопухолевое образование гипоталамуса. По морфологической классификации соответствует ганглиоцитоме (доброкачественная опухоль из элементов симпатических нервных ганглиев). На сегодня считается, что данное образование не представляет сложности в диагностики, но затрудняет лечение.
Общая схема форм черепа . Мезоцефалический череп (Мезокран) - нормальная анатомическая форма черепа, средняя статистически встречаемая форма - стандартная форма черепа. Долихоцефалический череп (Долихоцефал) - значительное преобладание передне-заднего размера черепа над фронтальным размером.
Киста шишковидной железы - доброкачественный вариант нормальной шишковидной железы. Киста шишковидной железы отличается от опухоли равномерной тонкой стенкой (до 0,2см) в которой могут быть петрификаты. Содержимое кисты может быть изоинтенсивна ликвору или серому веществу, а так же может быть гиперинтенсивна по Flair (что связано с отсутствием движения ликвора в кисте, а так же увеличенным количеством белка или дериватами гемоглобина).
Читайте также:
